Когда ставят пластину после удаления гематомы
Обновлено: 25.04.2024
Гематомой называют ограниченное скопление крови в ткани, которое образуется вследствие кровотечения. Гематома возникает из-за нарушения целостности сосудов при переломах костей, ушибах, ударах, ранениях, проколах вен и артерий, разрывах стенок сосудов, при неправильной или неполной остановке кровотечения.
По месту расположения гематомы бывают подкожными, межмышечными, подфасциальными, внутричерепными, внутриорганными, забрюшинными. В зависимости от величины кровоизлияния различают ограниченные и диффузные гематомы.
ГЕМАТОМА: КЛИНИЧЕСКИЕ ПРИЗНАКИ
При поверхностных и внутримышечных гематомах пациент может ощущать боль, в месте поражения визуализируется припухлость ткани, цвет кожи изменяется от темно-красного до желто-зеленого.
В некоторых случаях гематома приводит к нарушению функционирования соответствующих мышц или органов, повышению температуры в зоне кровоизлияния.
В начале заболевания подкожная гематома имеет синюю окраску, но со временем меняет свой цвет на зеленоватый, розовый или желтый оттенок.
При внутричерепной гематоме пациент ощущает резкую, быстро нарастающую боль, тошноту, возникает рвота, потеря сознания. При внутричерепной гематоме нужно срочно обратиться к доктору.
ЛЕЧЕНИЕ ГЕМАТОМЫ
При небольших поверхностных гематомах лечение консервативное. На зону поражения накладывают холод в сочетании с давящей повязкой. При сильной боли возможет прием обезболивающих средств, которые назначит доктор. Через некоторое время после кровоизлияния применяют физиотерапевтические процедуры, чтобы ускорить процесс рассасывания гематомы.
При обширных, глубоких или усложненных гематомах проводят пункцию или вскрытие области кровоизлияния.
ПУНКЦИЯ ГЕМАТОМЫ
Перед проведением пункции гематомы при помощи пальпации определяют размеры гематомы и проверяют, в жидком ли состоянии находится кровь. Место прокола обрабатывают антисептиком и обезболивают.
В полость гематомы вводят иглу с широким просветом и отсасывают кровь. Для облегчения отхождения жидкости аккуратно придавливают рукой окружающие ткани. После пункции при необходимости в полость гематомы вводят антибиотики и накладывают давящую повязку.
При значительных гематомах может понадобиться проведение периодических пункций с введением в полость обезболивающих и антибактериальных препаратов с наложением давящих повязок.
При правильно проведенной пункции через несколько дней сосуды тромбируются и гематома рассасывается. Для получения более быстрого эффекта используют тепловые процедуры, обработку места кровоизлияния мазями.
ВСКРЫТИЕ ГЕМАТОМЫ
Обширные гематомы, с которыми пациент обратился к доктору на 4-5 день после кровоизлияния, вскрывают. После обработки места вскрытия антисептическими растворами и обезболивания приступают к процедуре.
Разрез выполняют в центре или в нижней половине гематомы. После осмотра удаляют сгустки крови, очень осторожно, чтобы не вызвать нарушений тромбов в сосудах и не повторного кровотечения.
После очистки полость промывают антисептическим раствором, обрабатывают стенки бактериостатическим порошком. Разрез зашивают. В некоторых случаях для обеспечения стока крови или при инфицировании гематомы раневую поверхность зашивают частично или оставляют открытой. Для сближения стенок накладывают давящую повязку.
Мы проводим хирургическое лечение гематом любой сложности. Квалифицированные хирурги выполнят свою работу точно и эффективно. В течение нескольких дней после процедуры доктор будет наблюдать за состоянием гематомы и ее рассасыванием. Для быстрого выздоровления своевременно обращайтесь к доктору. Приходите, мы вас ждем!
Хирургическое лечение внутричерепных гематом, ушибов. Показания
Определение объема сгустка при черепно-мозговой травме. В эпоху визуализации, большинство решений относительно времени устранения сгустка и эффекта массы основывается на данных КТ. Некоторые критерии для удаления сгустка основаны на его объеме, а не на таких показателях как длина и ширина. Многие программы обработки КТ изображений могут рассчитывать объем сгустка, но это может быть недоступно в повседневной практике многих учреждений по различным причинам.
В отсутствии формального вычисления, объем сгустка можно определить по следующей формуле. При КТ с толщиной срезов 10 мм определяется срез с максимальной площадью сгустка, обозначаемый как срез 1. Наибольший диаметр определяется как параметр А. Длина перпендикуляра к А на этом срезе обозначается как В. Сравнивают остальные срезы, на которых виден сгусток, со срезом А. При размере, превышающем срез 1 > 75%, присваивается значение 1. При размерах, составляющих 25-75%, присваивается значение 0,5 и при размере Сумма значений всех срезов даст показатель С. Объем сгустка можно вычислить по формуле (А х В х С)/2.
Острая эпидуральная гематома
Все эпидуральные гематомы объемом > 30 см2 необходимо эвакуировать, независимо от значения шкалы комы Глазго пациента. Критериями неоперативного лечения являются объем при КТ < 30 см2, толщина < 15 мм и смещение средней линии < 0,5 мм у пациента с шкалой комы Глазго >8, при отсутствии очаговой симптоматики. Консервативное лечение проводится в случае удовлетворения всех критериев.
Острая субдуральная гематома
При субдуральных гематомах эвакуации подлежат очаги имеющие толщину более 10 мм или сопровождающиеся смещением средней линии более 5 мм вне зависимости от показателя ШКГ. Пациенту с острой субдуральной гематомой толщиной менее 10 мм и смещением средней линии менее чем на 5 мм, но имеющему неподвижные, расширенные или асимметричные зрачки, ВЧД >20 мм рт. ст. или снижение ШКГ на два или более баллов с момента травмы до госпитализации, также следует удалить гематому. Пациентам с острыми субдуральны-ми гематомами как можно скорее нужно удалять сгустки.50 Субдуральные гематомы удаляются при краниотомии. Всем пациентам с ШКГ < 9 и острой субдуральной гематомой необходим мониторинг ВЧД.
Паренхимные поражения при черепно-мозговой травме
Повреждения паренхимы представлены внутрипаренхимными сгустками и ушибами. Их лечение всегда было менее определенным, чем лечение эпидуральных и субдуральных гематом.
Очаговые паренхимные поражения нужно удалять в трех ситуациях. Каждого пациента с объемным паренхимным поражением и признаками связанного с ним прогрессирующего неврологического нарушения, с устойчивой к медикаментозному лечению внутричерепной гипертензией или признаками эффекта массы при КТ нужно лечить хирургически.
Хирургическое лечение необходимо во всех случаях какого-либо очага объемом более 50 см3. Пациентов с ШКГ 6-8 с ушибами лобной или височной доли больше 20 см3 в объеме со смещением серединных структур не менее чем на 5 мм и/или сдавлением цистерн при КТ следует лечить хирургически. Рекомендуется краниотомия с эвакуацией объемного очага.
Неоперативное лечение с интенсивным мониторигом и повторной визуализацией возможно для пациентов с объемными паренхимными очагами при отсутствии неврологических нарушений, контроле ВЧД и без значительных признаков эффекта массы при КТ.
Повреждения в задней ямке при черепно-мозговой травме
Поражения задней ямки особенно опасны. Масс-эффект этих поражений часто проявляется изменениями не психического состояния, а жизненно важных показателей. Нередко эти изменения незначительны и пропускаются, в результате чего происходит вклинение миндалины мозжечка и сердечно-легочный коллапс.
Пациенты с эффектом массы при КТ или с неврологическим нарушением или ухудшением, которое можно приписать поражению нуждаются в оперативном вмешательстве. Масс-эффект при КТ определяется как деформация, смещение или исчезновение изображения четвертого желудочка; сжатие или потеря визуализации базальных цистерн или наличие обструктивной гидроцефалии. Операцию необходимо провести как можно быстрее. Чаще всего выполняется подзатылочная трепанация.
Пациентов с очагами, не дающими значительного эффекта массы при КТ и без признаков неврологического нарушения, можно оставить под наблюдением при последовательном КТ-контроле.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Принципы послеоперационного лечения кисти - функциональная реабилитация
Под послеоперационным лечением раньше подразумевались те мероприятия, которые начинали применять после заживления раны. Послеоперационное лечение состояло исключительно в применении физических методов. Функциональное лечение в настоящее время является специальной наукой. Оно представляет собой единство всех правил лечения, управляемое идеей функционального приспособления. «Послеоперационное лечение, в устарелом смысле слова — лечение после настоящего лечения, в настоящее время уже не существует или во всяком случае не должно существовать», - пишет Гакенброк.
Функциональное мышление, то есть признание того, что ранняя функция может способствовать излечению поврежденной конечности, вытеснило из практики устарелое понятие о «послеоперационном» лечении. Поэтому в настоящее время правильно говорить о функциональном лечении.
Лечение является единой процедурой, цель которой достичь после повреждения более благоприятного состояния. Желаемый «restitutio ad integrum» па кисти достигается редко. Поэтому последствия повреждения преодолеваются путем привыкания к новым обстоятельствам. Однако для этого необходимо активное участие больного в функциональном лечении. Оно является самым существенным моментом функционального лечения.
Уже при первичной обработке повреждения следует думать о конечном функциональном результате вмешательства. Конечный функциональный результат обусловлен не только характером повреждения и операцией, но и совокупностью способов лечения (способ иммобилизации, продолжительность его и т. д.).
Единство оперативного лечения с послеоперационным успешно осуществлено в нашей стране в виде комплексного функционального лечения. У нас эта система лечения введена профессором Б. В. Петровским. Детальную характеристику этого способа лечения дает Дьёрдь Янош в своей книге «Современное лечение травм (Основы комплексного функционального лечения)».
Под комплексной терапией подразумевается научно обоснованная система применения различных общих и местных лечебных факторов с целью устранения функциональных нарушений организма. Комплексное лечение предполагает применение всех лечебных мероприятий, способствующих совершенному анатомическому и функциональному восстановлению организма. Комплексное лечение состоит из хирургического вмешательства, лечебной физкультуры, физиотерапии и трудотерапии.
По определению Яноша, в комплексном функциональном лечении больных предпочтение отдается тем мероприятиям, которые предупреждают или устраняют функциональные расстройства, следующие за повреждениями, и тем самым способствуют восстановлению функции поврежденного органа. Основы функционального лечения пострадавших были выработаны в России П. Ф. Лесгафтом во второй половине прошлого столетия. Выработкой принципов функционального лечения занимались врачи Харьковского медико-механического института во время первой мировой войны. Обоснование функциональной терапии в связи с переломами костей на западе принадлежит Л. Бёлеру.
Лечение и послеоперационное лечение должны составлять единую цепь, они не должны быть разделены даже во времени. Функциональное лечение и по времени должно быть в тесной связи с другими лечебными мероприятиями. Это относится и к срочным мероприятиям. Итак, лечение должно быть одновременно профилактическим и восстановительным. Несомненно, что послеоперационные мероприятия обычно являются консервативными, но патофизиологические реакции организма могут потребовать применения и активных мероприятий.
Следовательно, послеоперационное лечение может быть разделено на два этана: консервативное функциональное лечение и оперативное лечение. Функциональное лечение не может полностью предупредить сращение скользящих поверхностей мягких тканей, деформации после переломов или же развитие артрозов после повреждения суставных хрящей. Хирургические вмешательства в послеоперационном периоде имеют исключительно восстановительный характер. Цель этих вмешательств: с учетом имеющихся анатомических данных создать наиболее выгодное с точки зрения функции положение.
Такими вмешательствами являются, например: транспозиция сухожилий после паралича, операция тенодеза, артропластика, артроризы и т. д. Однако по ходу этих операций неизбежно наступление недостаточной регенерации, создание вынужденного положения конечности или ригидности сустава. Перечисленные изменения требуют также функционального лечения. Процесс регенерации может осуществляться только при наличии полного покоя, поэтому поврежденные, оперированные, пересаженные ткани сначала нуждаются в покое, что достигается путем иммобилизации. При лечении повреждений и заболеваний суставов и скользящих поверхностей в отношении движения и покоя имеется резкое противоречие.

а - упражнения на активные движения и на ловкость кисти, составляющие переход к трудотерапии. Вырезание различных фигур из бумаги требует от больного внимания, и при этом он незаметно включает в работу и больную руку. Таким образом устраняется психический момент, который долгое время может мешать активному пользованию рукой
б - больные охотно занимаются рисованием, даже имея малоподвижные и чувствительные суставы кисти. Такая тонкая работа улучшает координацию движений
В то время как основным условием регенерации тканей при восстановлении сухожилий является покой, для остальных тканей необходимы ранние движения и функциональное лечение, чтобы предупредить вторичные изменения в них.
К сожалению, избежать всех вторичных изменений практически невозможно. При повреждениях костей, суставов и сухожилий кисти продолжительная иммобилизация является необходимой, в то же время она может привести к определенным вторичным изменениям. Наиболее значительные вторичные изменения: неподвижность суставов, атрофия и расстройства координации движений.
Ригидность суставов предупреждается расслаблением и растяжением соответствующего отдела кисти; с целью растяжения сначала производятся активные двигательные упражнения. Мускулатура сокращаетсярефлекторно, ее действие происходит по принципу синергизма и антагонизма, то есть сокращение сгибателей сопровождается рефлекторным расслаблением антагонистических разгибателей. При пассивном движении рефлекторное расслабление отсутствует.
Если ткани не функционируют соответственно своей структуре, наступает их атрофия, ткани подвергаются обратному развитию и дегенерации. Активные упражнения способствуют улучшению кровообращения, и специфические тканевые раздражения, возникающие при активном движении, увеличивают работоспособность органа, а тем самым и его объем; при этом атрофия исчезает.
Если функция части кисти нарушена, то, как правило, чрезвычайно сложные движения всей кисти и руки в целом также нарушаются, наступают расстройства координации этих движений. Если часть кисти потеряна, то ее функцию выполняют другие отделы. Для усвоения новых, целесообразных комбинаций движений требуется длительное обучение при большом терпении больного.
Пассивные движения в таких случаях не дают эффекта. «Послеоперационное лечение» включает в себя не только применение функциональных и хирургических способов лечения, но и реабилитацию. Ввиду того, что современный врач должен лечить не болезнь, а больного как члена общества, лечение считается оконченным только в том случае, если больной может самостоятельно вернуться в жизнь как в социальном, так и в бытовом смысле. Однако иногда этого невозможно достичь даже и путем комплексного лечения.
Больным с тяжелыми повреждениями после оперативного и функционального лечения следует проводить трудотерапию, чтобы они снова могли привыкнуть к своей прежней работе или же освоить новую профессию. Если у больного имеются такие изменения, что он не может вернуться к своей профессии, его следует обучать целесообразной и подходящей ему деятельности, имеющей практическое значение. При этом необходимо учитывать состояние нервной системы больного и его настроенность. Следует подчеркнуть значение совместной работы лечащего врача и соответствующих организаций в интересах больного (институт определения трудоспособности).
Врач должен своевременно указать степень предполагаемой трудоспособности больного.
Активные движения и систематические упражнения могут привести к следующим изменениям в органе:
1. гипертрофия,
2. изменение строения, соответственно требованиям функции,
3. изменение кровоснабжения тканей путем капилляризации (Джокл),
4. улучшение координации движений.
Раздражения, обуславливающие обновление изнашиваемых в ходе функционирования органов и тканей, возникают благодаря самой функции. Следующие друг за другом движения передаются по всему организму путем специфических раздражений только благодаря активному движению (Дробил).
Сокращение мышц происходит в ответ на раздражение, приходящее к ним по двигательным нервам.
Натяжение, оказываемое мышцами на сухожилия, является для сухожилий основной функцией, при отсутствии которой они подвергаются дегенерации.
Сухожилия мышц оказывают тягу на кости. Кости претерпевают давление при нагрузке и при сгибании. Все это составляет обычную функцию костей.
Давление и движения в суставе поддерживают нормальное функциональное состояние хрящей суставов.
Суставные связки при движении сустава претерпевают натяжение.
Чувствительные нервы раздражаются чувствительными импульсами.
Активное движение непосредственно способствует улучшению кровоснабжения мышц, так как при этом сдавливаются вены и механически выжимается из них кровь. Рефлекторное действие также стимулирует кровоснабжение.
Активные упражнения могут быть начаты при наличии следующих условий: устранение шока, улучшение кровообращения, отсутствие сильных болей. Первый этап лечения, тем самым «послеоперационного» лечения начинается еще во время иммобилизации.
Уже в это время следует выполнять воображаемые упражнения: упражнять иммобилизованные мышцы путем воображаемых движений (Дробил). В дальнейшем очень важным является определение момента снятия иммобилизующей повязки и начала движения. Слишком рано начатые движения препятствуют регенерации и могут быть источником вредных импульсов, однако поздно начатые движения обуславливают наступление атрофии, сращений, неподвижности суставов. Поэтому не следует ждать до полного заживления ран.
Несоответствие выносливости тканей и функциональных требований субъективно выражается в появлении болей, а объективно — в наступлении состояния раздражения. Эти явления наступают тогда, когда регенерация поврежденных тканей еще не закончена, когда еще имеются скрытые повреждения, особенно в области иннервации симпатического нерва. В таких случаях следует следить за общим состоянием больного, за температурой и за СОЭ.
При начале упражнений следует обращать внимание на наличие субъективных ощущений — болей. Боли при движении должны сосредоточить внимание врача на соответствующей области, при этом необходимо провести объективное исследование ее (даже рентгенологическое). Послеоперационное лечение не должно вызывать болей, хотя индивидуальная чувствительность больных чрезвычайно изменчива. Выносливость тканей различна не только у разных людей, но и в различной фазе регенерации.
По сути дела, объективно судить можно только о количестве функциональной нагрузки, проводя различие между различными ее видами (движение без нагрузки, движение с нагрузкой, нагрузка путем усиления и удлинения продолжительности действия тяги, нагрузка путем увеличения числа и учащения ритма движений). Для того, чтобы врач мог создать необходимый для работы контакт с больным, он должен иметь соответствующие навыки, наблюдательную способность и, несомненно, психологические знания и чутье.
Итак, лечебной физкультурой должен руководить врач-специалист. Функциональное лечение должен вести сам врач, сначала ежедневно, позже два раза в неделю. Врачи, отпускающие больных домой с советом постоянно упражнять пальцы, не могут рассчитывать на получение хороших функциональных результатов. Эти советы для больных чаще всего остаются пустыми словами.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Уход после операции восстановления твердой мозговой оболочки
а) Уход после операции восстановления твердой мозговой оболочки (ТМО). После завершения реконструкции твердой мозговой оболочки (ТМО) герметичность шва необходимо проверить с помощью приема Вальсальвы или путем придания телу пациента обратного положения Тренделенбурга. Также абсолютно необходимо наложение герметичного шва и на фасцию для создания дополнительного герметичного барьера.
Вопрос об использовании субдуральных дренажей после реконструкции твердой мозговой оболочки (ТМО) остается спорным, поскольку такие дренажи могут стать причиной формирования церебеллярных грыж или ликворных свищей. Однако некоторые специалисты оправдывают использование субдуральных дренажей тем, что они позволяют добиться заживления подкожной клетчатки и кожи.
Другие хирурги оценивают необходимость дренирования субдурального пространства исходя из характера выполненного вмешательства, размера дефекта твердой мозговой оболочки (ТМО), качества проведенной реконструкции, качества мягких тканей и объема интраоперационной кровопотери. Если такой дренаж используется, следует следить за тем, чтобы по нему не было эвакуировано избыточное количество ликвора, которое чревато развитием головных болей, неврологических расстройств, субдуральных гематом или мозговых грыж.
Дренирование плевральных полостей или операционной раны активными аспирационными дренажами в условиях дефекта твердой мозговой оболочки (ТМО) выполнять не следует, поскольку создаваемое дренажем в момент его удаления высокое отрицательное давление негативно влияет на и без того поврежденные ткани.
Постельный режим в послеоперационном периоде позволяет снизить гидростатическое давление в зоне реконструкции твердой мозговой оболочки (ТМО) и создать условия для скорейшего ее заживления, однако существующие рекомендации, касающиеся продолжительности постельного режима после реконструкций твердой мозговой оболочки (ТМО), варьируют эту продолжительность от нуля дней и ранней (в ближайшие 24 часа) мобилизации пациентов до нескольких дней.
Специалисты нередко рекомендуют принимать в постели такие положения тела, которые способствуют снижению гидростатического давления в зоне реконструкции. К примеру, пациентам с дефектами твердой мозговой оболочки (ТМО) на уровне поясничного отдела позвоночника рекомендуется спать на плоской поверхности, тогда как при повреждениях на шейном уровне давление в зоне реконструкции ниже в полулежачем положении. Пациентов и медицинских сестер информируют о том, что разрешается поворачиваться в кровати с боку на бок, однако лучше не присаживаться и не поднимать голову.
Мобилизация пациентов начинается постепенно сначала с подъема головы относительно плоскости кровати на 1-2 часа, только потом пациентам разрешают вставать.
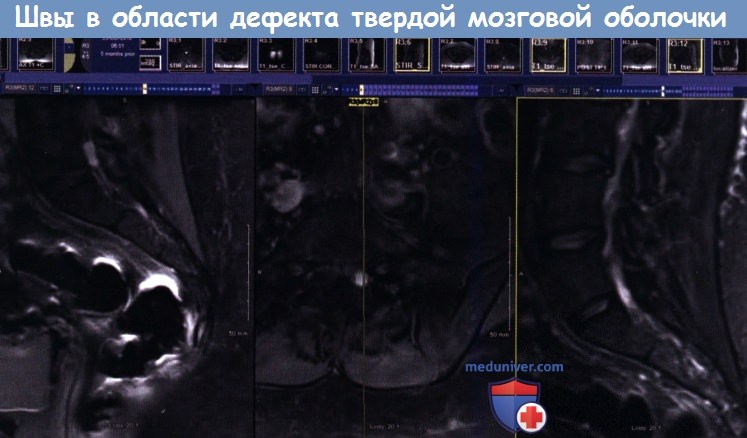
Непрерывные швы в области дефекта ТМО.
- Первым этапом лечения при подозрении на повреждение твердой мозговой оболочки (ТМО) и ликворею после операции или люмбальной пункции является лечение консервативное. Также консервативное лечение является методом выбора при невозможности хирургического восстановления дефекта. Постельный режим, назначение ацетазоламида, наложение дополнительных швов на кожу или герметизации ее клеем Dermabond позволяют уменьшить ликворею, купировать головную боль и создать условия для самостоятельного заживления дефекта твердой мозговой оболочки (ТМО).
- Более инвазивные нехирургические методы лечения включают дренирование с использованием закрытого субарахноидального катетера и введение крови в эпидуральное пространство. Показана высокая эффективность чрескожного введения под КТ-контролем фибринового клея. Для снижения давления СМЖ при хирургических дефектах твердой мозговой оболочки (ТМО) чаще всего применяется дренирование субдурального пространства.
- Если мероприятия нехирургического характера оказываются неэффективными, показано хирургическое вмешательство. При этом небольшие и легко доступные дефекты могут быть восстановлены с помощью швов и, при необходимости, герметиков. При небольших и простых по форме дефектах показана эффективность таких шовных материалов, как Гор-Текс и шелк в сочетании с герметиками или без таковых.
- Также эффективным может быть применение герметиков на основе фибрина, однако их применение сопряжено с риском заражения гемотрансмиссивными вирусными инфекциями. При использовании этих препаратов не следует превышать максимально допустимые количества препарата и всегда использовать их в сочетании с герметиками на основе ПЭГ-гидрогеля, поскольку герметики на основе фибрина после своего применения увеличиваются в объеме. Цианоакрилатные полимеры при реконструкциях твердой мозговой оболочки (ТМО) не применяются ввиду своей токсичности.
- Крупные или напрямую недоступные реконструкции дефекты твердой мозговой оболочки (ТМО) могут быть восстановлены с использованием замещающих материалов в качестве заплаток в сочетании при необходимости со стандартными шовными техниками и/или герметиками. Трупные алломатериалы с этой целью применять не следует ввиду риска переноса гемотрансмиссивных инфекций. Многообещающе в этом отношении выглядят AlloDerm (аллогенный материал), жировая ткань (аутогенный материал), пластинки из рПТФЭ, коллагеновые матрицы и продукты на основе полимолочной кислоты.
Однако техники их применения и ситуации, когда эти материалы можно считать наиболее подходящим вариантом, все еще являются предметом дискуссий.
- Таким образом, научные изыскания, касающиеся хирургического и нехирургического лечения повреждений твердой мозговой оболочки (ТМО), будут продолжаться. Опыт применения тех или иных методик и материалов зачастую основывается лишь на небольшом числе наблюдений, характеризующихся значительной вариабельностью типов и сложности дефектов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Несмотря на очевидные преимущества остеосинтеза в лечении переломов, все же остеосинтез является хирургическим вмешательством, после которого существует небольшой риск возникновения осложнений.
Причинами патологических состояний могут стать:
🔸 нарушение пациентом предписанного режима нагрузок на оперированную конечность;
🔸повторные несчастные случаи, в результате которых повреждается кость или имплант;
🔸 местная и общая реакция организма как на момент получения травмы, так и на хирургическое вмешательство;
🔸 скрытый дефект фиксирующей конструкции;
🔸 ошибки врачей, которые нарушили технологию операции или послеоперационного ведения.
Немаловажную роль играют также соматические причины у конкурентного пациента: возраст, сопутствующие заболевания, ухудшение иммунного статуса.
Возможные осложнения после остеосинтеза:
🔸 поломка фиксатора: в процессе эксплуатации фиксаторы могут быть повреждены нагрузками, непредусмотренными крепостью конструкции или кости, к которой они фиксированы, как результат нарушается процесс сращения или происходит вторичное смещение отломков;
🔸 инфекционно-воспалительные процессы: причём источники микрофлоры, вызывающей воспалительные осложнения, могут быть как вне организма человека, так и в самом организме; если инфекция поверхностная достаточно антибиотикотерапии, при поздних инфекциях не избежать хирургического вмешательства;
🔸 остеомиелит: развивается в результате попадания бактерий не в мягкие ткани, а в костную ткань, надкостницу или костный мозг; при выявлении ранних нагноений современные методы позволяют сохранить имплантаты, если со сроками затянуть — потребуются более радикальные методы лечения;
🔸 образования тромбов: так как операции проводятся вблизи крупных магистральных вен, а активность пациентов в послеоперационном периоде снижена, возникают предпосылки для формирования сгустка крови в просвете сосуда; поэтому очень важна ранняя вертикализация и умеренные физические нагрузки;
🔸 жировая эмболия: из-за возможной травматизации сосудов отломками костей, возникает риск нарушения кровотока из-за скопления жировых структур костного мозга; вовремя оказанная медицинская помощь позволяет предотвратить прогрессирование опасных осложнений;
🔸 ложные суставы: представляют собой несросшиеся переломы по причине попадание мягких тканей в пространство между отломками, большого расстояние между частями кости, неравномерной физической нагрузки или нарушения кровотока в области травмы;
🔸 некроз краев раны вследствие компрессии частями металлоконструкции: повреждение возникает не в момент основной травмы, а в послеоперационном периоде; важно внимательно прислушиваться к собственным ощущениям при ношении импланта;
🔸 посттравматический артрит: так как из-за воспаления и отека после травмы сустава проводимость тканей ухудшается, питательные вещества не попадают в сустав, важно помогать суставу с помощью физио- и фармакотерапии; на ранних стадиях заболевание успешно поддается лечению.
Для снижения рисков осложнений после остеосинтеза важно соблюдать рекомендации лечащего врача, не игнорировать реабилитационные мероприятия, а также научиться прислушиваться к собственному телу.
В нашем центре консультацию ведут травматологи-ортопеды с многолетним опытом практической работы. Это фанаты своего дела, которые держат руку на пульсе всех актуальных исследований и новых методик лечения.
Все травматологи нашего центра – действующие хирурги. При этом у нас нет цели навязывать хирургическое лечение каждому пациенту. Мы эксперты в своей области и для нас важно сохранять этот статус. Этого можно добиться только заботой о каждом пациенте и наиболее точном подборе эффективного и безопасного лечения.
Читайте также:

