Когда становится жарко все тело начинает колоть и чесаться
Обновлено: 28.04.2024
Жар во всем теле без температуры возникает после приема острой пищи и алкоголя, при сильных стрессах и волнении, у женщин в период ПМС и менопаузы. К патологическим причинам симптома относят ВСД и гипертоническую болезнь, поражение щитовидной железы, заболевания ЦНС. Обследование включает стандартный осмотр невропатолога, инструментальные методы (ЭКГ, ЭхоКГ, ЭЭГ, КТ головного мозга), лабораторные исследования. Лечение состоит в нормализации образа жизни и питания, использовании психотерапевтических и физиотерапевтических методик. Медикаменты назначают после выявления причины расстройства. При опухолевых процессах проводят оперативные вмешательства.
Причины жара во всем теле без температуры
Прием пищи
Употребление острых и горячих блюд — самая распространенная причина жара. Симптом возникает во время еды или сразу по окончании приема пищи. Сначала появляется ощущение тепла в области туловища, затем жар разливается во всем теле. У человека краснеют щеки, кожа становится горячей на ощупь. Иногда при приеме слишком острых продуктов отмечается общая потливость, выступают капельки пота над верхней губой.
Ощущение, что во всем теле есть сильный жар, бывает после приема крепкого алкоголя. При употреблении спиртного чувствуется тепло, распространяющееся от грудной клетки и живота к конечностям. Заметны краснота лица, блеск глаз. Иногда употребление алкоголя провоцирует покраснение не только лица, но и шеи, туловища. Согревающий эффект длится недолго: если человек выходит на холод, быстро развивается озноб без температуры.
Эмоциональные факторы
Жар при нормальной температуре зачастую обусловлен сильным волнением, страхом. Человеку кажется, что все тело горит, при этом лицо краснеет, кожа становится очень теплой или горячей. Иногда при стрессе появляется тремор пальцев рук, перебои в работе сердца. Неприятное чувство жара во всем теле сохраняется до тех пор, пока человек не успокоится. Такие признаки более характерны для эмоционально лабильных молодых женщин, но могут встречаться в любом возрасте.
Гормональные изменения у женщин
Описано много случаев жара во всем теле как компонента ПМС. Симптом связан как с нарушениями регуляции сосудистого тонуса, вызванными изменением уровня гормонов, так и повышенной эмоциональностью женщин в этом периоде. Жар без температуры наблюдается за 1-2 дня до начала менструального кровотечения. Он может появляться приступообразно на 5-10 минут либо длиться несколько часов.
Приливы жара во всем теле иногда возникают при климаксе, но при таком состоянии чаще ощущается тепло в области головы и верхней части туловища. Менопаузальные приливы особенно выражены ночью. Женщины просыпаются из-за неприятного чувства жара, повышенной потливости и ощущения нехватки воздуха. Симптомам сопутствуют головная боль, потемнение в глазах. Приступы повторяются несколько раз за ночь, провоцируя бессонницу.

Вегетососудистая дистония
При нарушении нейрорегуляции тонуса сосудов приступы жара во всем теле без температуры вызываются действием любого предрасполагающего фактора: стресса и переутомления, физической нагрузки, циклических гормональных изменений в женском организме. Иногда приливы развиваются без видимой причины. Человек ощущает, что тепло как будто распространяется из глубины тела, кожа приобретает розовый оттенок и становится горячей.
При вегетососудистых пароксизмах жар сочетается с полиморфной симптоматикой: головокружением, чувством замирания сердца, тремором рук. Как правило, появляется немотивированная тревожность. По завершении приступа ощущение тепла сменяется ознобом, иногда бывает холодный пот. У больного возникает позыв к мочеиспусканию, во время которого выделяется большой объем светлой мочи.
Аллергические реакции
Ощущение жара во всем теле более характерно для псевдоаллергии. Признак обусловлен резким высвобождением гистамина из клеток при употреблении определенных продуктов (клубника, шоколад), лекарственных средств. Помимо жара без температуры отмечаются покраснение всей поверхности кожи, сильный зуд. Клиническая картина дополняется затруднениями дыхания, приступообразными головными болями. Подобные проявления бывают и при истинной аллергии.
Артериальная гипертензия
Чувство жара без повышенной температуры встречается при перепадах артериального давления. Возрастание показателей АД сопровождается ощущением тепла во всем теле, покраснением кожи. Больной испытывает затруднения дыхания, ему начинает казаться, что в помещении стало «меньше воздуха». Самочувствие улучшается после принятия таблеток, нормализующих АД.
Заболевания щитовидной железы
Симптом наблюдается при повышенной гормональной активности органа. Тиреоидные гормоны Т3 и Т4 стимулируют основной обмен и повышают выработку энергии, поэтому чувство дара сопровождает человека постоянно. Проявления не зависят от температуры внутри помещения и эмоциональных факторов. Пациенты жалуются, что им постоянно жарко, носят более легкую одежду не по сезону, не могут находиться в душных помещениях.
Кроме жара во всем теле, часто краснеет кожа, однако повышенная потливость отсутствует. Угнетение деятельности потовых желез патогномонично для гиперфункции щитовидной железы. Симптомы сочетаются с экзофтальмом, учащенным сердцебиением, раздражительностью. Появление жара без температуры — типичный признак тиреотоксического зоба, опухолей щитовидной железы, начальной стадии тиреоидита.
Болезни ЦНС
Центр терморегуляции находится в гипоталамусе, соответственно, при поражении головного мозга возможно приступообразное или постоянное ощущение жара. Патологический признак не связан с внешними факторами, не зависит от температуры окружающей среды. Обычно при повреждении гипоталамуса жар сопровождается общей гипертермией. Подобное состояние типично для ЧМТ, опухолей гипофизарно-гипоталамической системы.
Диагностика
При появлении жара во всем теле без температуры пациент обращается к терапевту, который устанавливает предполагаемую причину симптома, а затем выписывает направление к узкопрофильному специалисту. Врача интересует, как давно начались симптомы, с чем, по мнению больного, они связаны, применялось ли какое-то лечение в домашних условиях. Диагностика причин недомогания включает следующие методы:
- Инструментальные исследования. Чтобы оценить работу сердца, проводится ЭКГ и эхокардиография. Чтобы выявить патологические изменения функций головного мозга, назначается неинвазивный метод ЭЭГ. Рентгенологические методы (КТ, сцинтиграфия) показаны при подозрении на опухолевый процесс.
- Лабораторные методы. Стандартная диагностика включает общий и биохимический анализы крови для исключения скрытых воспалительных или обменных нарушений, протекающих без температуры. Обязательно определяют уровень тиреоидных гормонов, гормонов коры надпочечников, АКТГ и ТТГ. У женщин исследуют показатели эстрогенов, прогестерона, ФСГ и ЛГ.
- Неврологический осмотр. Врач определяет активность и симметричность рефлексов, проверяет исходный тонус вегетативной нервной системы. Для изучения особенностей нервной регуляции используются функциональные тесты (ортостатические, фармакологические). При необходимости осмотр дополняют психиатрическим освидетельствованием.

Лечение
Помощь до постановки диагноза
Большинство приступов жара в теле без температуры не связаны с патологическими факторами. Чтобы их прекратить, достаточно немедикаментозных методов. Больным необходимо исключить из рациона слишком острые и пряные блюда, вызывающие приливы тепла. Пища должна быть теплой, но не горячей. Это же касается чая, кофе и других напитков. Нужно максимально ограничить потребления алкоголя, особенно крепкого — с содержанием этанола более 20%.
Чтобы не провоцировать пароксизмы жара во всем теле, следует регулярно проветривать помещение, избегать душных комнат и скоплений большого числа людей. Важно по максимуму исключить стрессовые ситуации дома и на работе. Врачи рекомендуют уменьшить время интернет-серфинга и просмотра телепередач. Часто повторяющиеся приступы жара без повышения температуры — повод обратиться к врачу, поскольку они могут быть признаком серьезных заболеваний.
Консервативная терапия
Подбор медикаментов при жаре во всем теле без температуры осуществляется после установления причины недомогания. Если приливы возникают на фоне климактерического синдрома, гинекологи прописывают заместительную гормональную терапию. Лечение помогает нормализовать самочувствие, уменьшает частоту пароксизмов жара, устраняет другие симптомы менопаузы. При гипертонии назначается рациональная гипотензивная терапия с учетом возраста пациента и степени тяжести болезни.
Для уменьшения активности вегетативных реакций рекомендованы седативные препараты. Лечение начинают с растительных средств (зверобой, пустырник, валериана), а при их неэффективности добавляют легкие транквилизаторы. Для стабилизации психоэмоционального фона применяют антидепрессанты. Хороший эффект оказывают нейрометаболические стимуляторы, поливитаминные комплексы.
Симптом зачастую провоцируется эмоциональной лабильностью, поэтому важной составляющей лечения является психотерапия. Больным рекомендуют индивидуальную и семейную психологическую коррекцию. Для нормализации состояния нервной системы используются физиотерапевтические методики: нейроседативный массаж, рефлексотерапия, бальнеотерапия. Показано санаторно-курортное лечение.
Хирургическое лечение
При опухолях щитовидной железы назначают оперативное вмешательство: экономную резекцию при доброкачественных узлах, субтотальное или тотальное удаление органа при злокачественных новообразованиях. При новообразованиях головного мозга в области гипоталамуса требуется помощь нейрохирургов. Врачи производят иссечение патологического образования, дополняют лечение лучевой терапией.
1. Вегетососудистая дистония. Современный взгляд на лечение и профилактику/ Е.Б. Береславская. – 2019.
2. Патофизиология приливов жара. Фокус на нейрогуморальную регуляцию (обзор литературы)/ В.Н. Касян, Л.В. Адамян// Проблемы репродукции. – 2017.
3. Синдром вегетативной дистонии: современный взгляд на диагностику и терапию/ Г.М. Дюкова// Эффективная фармакотерапия. – 2017.
На сервисе СпросиВрача доступна консультация эндокринолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. скорее всего у Вас есть дефицит витаминов группы В, который может быть после вирусной инфекции и на фоне приема Л-тироксина. Лучше всего сейчас инъекции витаминов - Комбилипен по 2 мл внутримышечно 10 раз, затем продолжить в таблетках еще 1 мес. Также при гипотиреозе часто развивается дефицит железа, сдайте кровь на ферритин, железо.
Витамин Д принимаете?
Наталия, спасибо за советы, нет не принимаю пока ничего кроме ранее перечисленого,ах да от давления Диротон 10 мл и тромбоасс

Желательно проверить уровень витамина Д и кальция общего. Пока начать прием вит Д - аквадетрим или детримакс по 4 кап ежедневно утром после еды длительно, кроме летних месяцев.
Наталия, пока не получу полноценную прививку, посещать поликлинику боюсь, но прием витаминов начну сейчас. Спасибо за совет

да, вит Д начните, питайтесь чаще продуктами, богатыми кальцием - творог, сыр. Принимать препараты кальция без анализа на его содержание лучше не нужно. ТТГ высоковат. Можно перейти на 100 мкг тироксина ежедневно и проконтролировать ТТГ через 2-3 мес.

Здравствуйте. Если ттг 5.8 вам необходимо левотироксин добавить, после инфекции необходимо принимать витамины, проверьте в крови витамин д, кальций, ферритин. покалывание по телу возможно при гипокальциемии. Сейчас можете начать принимать кальций д3 никомед форте 1 таб 2 раза в день, витамины группы В
Ленар, спасибо за рекомендации, да хорошо начну прямо сегодня кальций принимать, а вот левотироксин в какую дозу нужно принимать и не нужно ли при этом снижать или повышать л-тироксина?

Не только кальций а кальций д3 никомед форте в составе есть и витамин д. Можете левотироксин 100 пить, ттг повторите через 2 месяца. Получается 75 и 100 через день 88 это мало

Здравствуйте! Дозу L-тироксина необходимо увеличить до 100 мкг ежедневно, т.к ТТГ у Вас повышен. Контроль уровня ТТГ через 3 месяца от начала приёма новой дозы. Покалывания могут быть как остаточное действие перенесено инфекции. На фоне прививки оно усилилось, т.к прививка - эта та же самая инфекция. Вам необходимо сдать кровь на сахар, гликированный гемоглобин, витамин Д, ферритин. По возможности провести электронейромиографию для исключения поражений нервных волокон
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте,,сдать аналищы на гликированный гемоглобин и гормоны щитовидной железы, ТТГ, Т3,Т4 свободные. Такое может быть на нервной почве. Пропейт4 атаракс 1 таб на ночь и пол таблетки утром и днем месяц, он и зуд снимает и нервы успокаивают
Екатерина, мне дерматолог и посоветовал сдать анализы вот эти ТТГ, т3св, т4св, АТкТПО, инсулин глюкоза. Ну вопрос в другом, чтобы это могло быть ? Так же очень часто к меня холодные стопы(прям ледяные) и иногда судороги в ногах(холод, физ нагрузки)

Это может быть проявлением вегетативной дисфункции, инсулин сдавать не нужно, нет смысла, сдать то, чтоя указала выше

Здравствуйте. Получается сахар сдавали и щитовидную проверили? сдайте общий анализ крови, иммуноглобулин Е общий.
С противозудовой целью и так как возникает в основано когда нервничаете - Атаракс 25 мг по пол таблетки 3 раза в день - 2 месяца. препарат по рецепту по этому нудно очно посетить врача.
Яна, я ничего не сдавал. Сахар проверял у мамы через аппарат. У меня дед от диабета умер, и у мамы проблемы с сахаром. Так же маме вырезали опухоль из-за щитовидки. К врачу не могу сейчас попасть по некоторым причинам


Здравствуйте.
Такие симптомы могут быть при эндокринной патологии (нарушение функции щитовидной железы, сахарный диабет), а также при соматоформной дисфункции вегетативной нервной системы (психогенный зуд), при патологии почек и печени, при железодефиците.
Сдайте общий анализ крови и ферритин для исключения анемии, ТТГ и Т4 свободный для исключения патологии щитовидной железы, глюкозу крови, почечные и печеночные пробы.
При симптоматическом зуде хорошо помогает атаракс 12.5 мг утром, 12.5 мг днём и 25 мг на ночь до 2х месяцев.
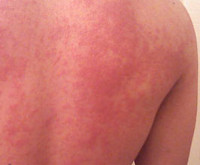
Температурная крапивница – аллергический уртикарный дерматоз, возникающий в качестве ответной реакции на действие температурного фактора. Основными клиническими симптомами являются зуд и гиперемия, на фоне которых появляются мономорфные волдыри, существующие не более 24 часов. Высыпания могут сопровождаться повышением температуры, головной болью, продромальными явлениями, интоксикацией. Диагностируют температурную крапивницу на основании анамнеза, клинических проявлений и провокационных тестов. Терапия заключается в устранении причины дерматоза, назначении антигистаминных, десенсибилизирующих, противовоспалительных препаратов, детоксикации.
Общие сведения
Температурная крапивница – транзиторный аллергический ответ организма на тепло или холод. Данной патологией страдают около 7% населения планеты. Впервые температурная крапивница упоминается ещё в трудах Гиппократа (IV век до н. э.). Клинические симптомы заболевания подробно описаны в XVIII веке английским врачом У. Геберденом. Открытие тучных клеток, переполненных гистамином, немецким иммунологом П. Эрлихом в 1877-79 годах дало основу понимания патогенеза крапивницы с точки зрения образования уртикарий. В 1961 году представителями отечественной школы дерматологии Ю. Ф. Анцыпаловским и А. П. Зинченко был доказан приоритет в патогенезе холодовой крапивницы особых холодовых рецепторов, обладающих сверхчувствительностью к низким температурам, что в сочетании с аллергической настроенностью организма объясняло факт волнообразного течения патологии и её резистентности к проводимой терапии.
Температурная крапивница не имеет гендерной окраски и возрастных рамок. Нестандартность данного состояния проявляется в его способности сопровождать процесс отогревания человека, возникать во время летнего дождя, плавания в тропических широтах, перемещения с солнцепёка в тень и т. д. Актуальность проблемы на современном этапе связана с неуклонным ростом заболеваемости температурной крапивницей, а также с производственными и экономическими потерями, поскольку дерматозом страдают преимущественно трудоспособные пациенты.

Причины температурной крапивницы
Пусковым моментом заболевания считают тепловое или холодовое воздействие. Тепловая крапивница является контактным дерматозом, холодовая возникает в качестве реакции холодовых рецепторов кожи на понижение температуры окружающей среды, употребление мороженого и холодных напитков. Кроме того, данное состояние может наблюдаться при внутривенном введении препаратов, температура которых ниже 6 °C. Иногда патологический процесс является симптомом других заболеваний, связанных с наличием в организме пациента холодозависимых белков (например, пароксизмальная холодовая гемоглобинурия). Факторами, увеличивающими вероятность развития температурной крапивницы, считают паразитарные болезни, простуды, очаги фокальной инфекции в организме пациента, заболевания пищеварительного тракта, гинекологическую патологию. Существуют наследственные аутосомно-доминантные формы температурной крапивницы.
Единая концепция возникновения патологии отсутствует. Различают иммунные и неиммунные механизмы развития температурной крапивницы. При воздействии низких температур на кожные покровы происходит активация тучных клеток, из которых высвобождается гистамин, простагландины, лейкотриены (ЛТ D4, С4, Е4), повышается проницаемость сосудов с развитием отёка и возникновением волдырей. Параллельно в организме начинается выработка специальных белков – криоглобулинов, дополнительно стимулирующих выработку гистамина и провоцирующих новые аллергические высыпания.
Редко фиксируется пассивный перенос гиперчувствительности к холоду, опосредованный IgG- или IgG-IgМ-криоглобулинами. Контакт с холодом стимулирует синтез IgG-аутоантител к рецепторам, связанным с тучными клетками. Образуются циркулирующие иммунные комплексы, провоцирующие сосудистую реакцию, аналогичную гистаминному ответу с белковой деструкцией клеток и формированием волдырей. Тепловую крапивницу вызывает выброс медиаторов ацетилхолина из нервных окончаний под воздействием тепла.
Классификация температурной крапивницы
В современной дерматологии различают две основных формы температурной крапивницы – холодовую и тепловую. Холодовая крапивница возникает в качестве ответной реакции кожи на низкие температуры. Она может быть острой (до 6 недель) и хронической (более 6 недель). Тепловая крапивница, развивается в ответ на действие высоких температур, также подразделяется на острую (до 6 недель) и хроническую (более 6 недель).
Холодовая крапивница включает следующие виды патологии:
- Рецидивирующая – сезонная (исключаются летние месяцы и поздняя весна), возникающая на действие холодной воды.
- Рефлекторная – локальная, проявляющаяся сыпью вокруг места соприкосновения эпидермиса с холодом, и общая, возникающая из-за переохлаждения всего организма. Участок контакта остаётся неизменённым.
- Семейная – генодерматоз с аутосомно-доминантным наследованием.
- Холодовая эритема, сопровождающаяся болезненной гиперемией в области контакта кожи и холода.
- Холодовой дерматит – шелушащееся воспаление кожи в ответ на переохлаждение.
- Холодовой ринит, характеризующийся симптомами насморка только на холоде.
- Холодовой конъюнктивит, проявляющийся на морозе.
Тепловая крапивница включает две разновидности:
- Классическую локальную форму, возникающую в месте соприкосновения кожи с теплом.
- Нестандартную холинергическую форму – вариант развития патологического процесса в ответ на тепло при физических нагрузках, стрессах, горячих ваннах, жаркой погоде.
Симптомы температурной крапивницы.
Основной особенностью заболевания является мономорфность высыпаний и зуд. Волдыри локализуются повсеместно, включая кожу кистей, стоп, волосистой части головы. Величина и внешний вид элементов значительно варьируют – от пузырьков диаметром несколько миллиметров до сливных элементов величиной с ладонь, своими очертаниями напоминающих географическую карту. Острая форма температурной крапивницы характеризуется крупными волдырями, которые стремительно появляются, а затем так же быстро регрессируют, хроническая – мелкой сыпью, сохраняющейся на коже в течение суток. Хроническая температурная крапивница – интенсивно зудящий ночной дерматоз, что обусловлено суточным ритмом секреции гистамина. При острой температурной крапивнице зуд менее интенсивен, отсутствует в ночное время.
Температурная крапивница начинается спонтанно с зуда и гиперемии. На фоне эритемы возникают ярко-розовые уртикарии, нарастает отёк, который сдавливает капилляры кожи, вследствие чего волдыри бледнеют. Возможны геморрагические подсыпания. В последующем волдыри начинают регрессировать с центра, приобретая форму колец. При развитии рецидива или хронизации температурной крапивницы отмечаются продромальные явления с резким подъёмом температуры, артралгиями и диспепсией. Температурная крапивница способна к самостоятельному регрессу, не оставляет следов на коже. Анафилактические реакции наблюдаются очень редко.
Диагностика температурной крапивницы
Клинический диагноз ставится дерматологом на основании анамнеза и мономорфности сыпи, подтверждается провокационными пробами. Для холодового варианта применяют Дункан-тест: на локтевой сгиб кладут лёд, если спустя 15 минут кожа остаётся инертной – крапивница отсутствует. Для более точной проверки используют иммерсию, погружая руку в холодную воду (ниже 8 °C) на 5-10 минут. Отсутствие в течение тестового времени зуда и эритемы – отрицательный результат. Можно поместить пациента без одежды на 10-30 минут в холодную комнату с температурой 4 °C. В этом случае следует соблюдать осторожность во избежание развития простуды или системных реакций. Используют также тест с физическими упражнениями при температуре 4 °C в течение 15 минут, после чего определяют уровень криоглобулинов в крови.
Локальную форму тепловой крапивницы диагностируют с помощью пробы с тёплым предметом: к коже предплечья прикладывают стакан с горячей водой (40–48 °C) на 1-5 минут или опускают кисть в воду той же температуры. Инертность кожи свидетельствует об отсутствии крапивницы. Распространённую форму подтверждают при возникновении волдырей в горячей ванне с температурой 40-48 °C или с помощью ходьбы в течение 30 минут. Тепловую крапивницу холинергического варианта можно диагностировать и по кожному тесту с метахолином (волдыри при внутривенном или подкожном ведении вещества). Для исключения иного генеза волдырей проводят анализ крови на аллергены.
Дифференцируют температурную крапивницу с укусами насекомых, дермографизмом, уртикарным васкулитом, многоформной экссудативной эритемой, строфулюсом, наследственным ангиоотёком, мастоцитозом, вторичным сифилисом, синдромами Леффлера, Висслера-Фанкони, Мелькерссона-Розенталя.
Лечение температурной крапивницы
Необходимо устранить причину заболевания. При холодовой крапивнице показано сочетание антигистаминных препаратов II и III поколения, транквилизаторов, десенсибилизирующих средств, М-холиноблокаторов. В тяжёлых случаях назначают кортикостероиды короткими курсами, проводят детоксикацию. При анафилаксии необходимо срочное внутривенное или подкожное введение адреналина. Самостоятельно купировать приступ можно с помощью специальной ручки-шприца с адреналином. Местная терапия включает тёплые овсяные ванны, противозудные и противовоспалительные средства, болтушки.
При тепловом варианте антигистаминные средства неэффективны из-за медиаторов ацетилхолина. На очаги поражения 1-2 раза в день наносят гели и мази на основе атропина, экстракта красавки. Параллельно купируют обострение сопутствующих заболеваний, санируют очаги хронической инфекции. Прогноз относительно благоприятный, в 50% случаев температурная крапивница самопроизвольно разрешается в течение года. У 20% больных патология становится хронической, приобретает упорное рецидивирующее течение. Важна своевременная и точная диагностика, адекватная терапия, поскольку температурная крапивница в редких случаях осложняется ангионевротическим отёком и анафилаксией.
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпес

К нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко. После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу.
Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи.
Все мы знаем, что ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться при первых теплых лучах солнца, а у некоторых людей, только при длительном и интенсивном облучении, например во время отдыха в южных, тропических странах.
Классификация
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды
- эндогенные – вызываемые внутренними факторами
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватка витаминов в организме, нарушение обмена веществ, а также любое состояние, вызывающее ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие, противодиабетические и мочегонные препараты, также может стать причиной проявления солнечной крапивницы.
К таким препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия). - Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на, вполне до этого, нормальные вещи.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорка в бассейне, работа с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т.д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей с гнойным содержимым; по времени — могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия.
- Краснота на открытых участках тела
- Пятна, напоминающие ожоги
- Сыпь
- Зуд, жжение
- Шелушение
- Отеки
- гнойничковые высыпания
- бронхоспазм (приступ удушья)
- солнечным обмороком – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться.
Диагностика
Не смотря на все вышенаписанное, заранее не паникуйте, не настраивайте себя на то, что может случиться, ведь всего не предвидишь.
Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование.
Медикаментозное лечение солнечной аллергии
Важно! – обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что провоцируют заболевание внутренние расстройства организма, лечение должно быть направлено на преодоление, как внешних последствий, так и внутренних причин солнечной аллергии.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии

Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, при том, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- готовясь к сезону «отпусков» начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- целесообразно избегать солнечного облучения между 10 и 14 ч — в период максимального излучения в спектре 290—320 нм.
- помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- старайтесь чередовать пребывание на солнце и в тени;
- при долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т.д.;
- при предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- не используйте косметику, не предназначенную для применения на солнце;
- по возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу. Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи. Однако далеко не всегда солнечные лучи так приветливы, как нам казалось. Если вы заметили появление высыпаний и пятен на открытых участках тела, на которые попадало солнце, а также зуд, жжение кожи или ощущение «мурашек», «пощипывания», «покалывания» – или любые другие признаки фотодерматоза — стоит обратиться к аллергологу или дерматологу за развернутой консультацией.
Ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины и симптомы солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться как при первых теплых лучах солнца, так и при длительном и интенсивном облучении, например, во время отдыха в южных, тропических странах.
Классификация фотодерматозов
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды;
- эндогенные – вызываемые внутренними факторами.
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватке витаминов в организме, нарушении обмена веществ, а также любом состоянии, вызывающем ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие. Противодиабетические и мочегонные препараты, также могут стать причиной проявления солнечной крапивницы. К фотосенсибилизирующим препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия).
- Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на солнечное излучение.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорки в бассейне, работы с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т. д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей или пятен, покрывающих практически всю поверхность кожи. Что касается времени – они могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия и проявиться в виде:
- красноты на открытых участках тела;
- пятен, напоминающих ожоги;
- сыпи;
- зуда и жжения;
- шелушения;
- отеков.
Реже бывают следующие симптомы:
- гнойничковые высыпания;
- бронхоспазм (приступ удушья);
- солнечный обморок – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться. Также важным отличием служит четкость границ пятен или других высыпаний, которая свойственна только для солнечной крапивницы.
Диагностика солнечной аллергии

Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование:
-
(скарификационные, prick-тесты, patch- тесты). Кожные аллергопробы являются быстрым, безопасным и самым достоверным методом обследования в иммунологии. Тестирование проводится пациентам от 5 до 50 лет; ; к бытовым, эпидермальным, пыльцевым, грибковым, пищевым, лекарственным и бактериальным аллергенам, а также яду насекомых;
- определение уровня специфических иммуноглобулинов к пищевым антигенам – диагностика пищевой непереносимости; , секрета из полости носа.
Лечение фотодерматоза

Обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что заболевание провоцируют внутренние расстройства организма, лечение должно быть направлено на преодоление как внешних последствий, так и хронических заболеваний и очагов инфекции.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии
Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, притом, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- Готовясь к сезону «отпусков», начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- Целесообразно избегать солнечного облучения между 10 и 14 часами — в период максимального излучения в спектре 290—320 нм.
- Помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- Старайтесь чередовать пребывание на солнце и в тени;
- При долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т. д.;
- При предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- Постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- Используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- Не используйте косметику, не предназначенную для применения на солнце;
- По возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
Читайте также:

