Когда проходит гематома от отслойки плаценты
Обновлено: 16.04.2024
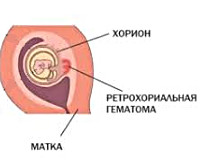
Ретрохориальная (гравидарная) гематома – это скопление сгустков крови в пространстве между стенкой матки и плодным яйцом, вернее, оболочкой яйца – хорионом, вследствие его отторжения от маточной стенки. Хорион в будущем, после 16-ти недель, преобразуется в плаценту, а значит, он выполняет те же функции, что и последняя. Ретрохориальная гематома возникает в первом триместре беременности.
Как правило, эта патология является следствием угрозы прерывания беременности, но может образовываться в результате разрушений стенок сосудов матки хориональными ворсинками при росте хориона. Получается порочный круг: растущая гематома усугубляет угрозу прерывания беременности, а продолжающаяся угроза стимулирует рост гематомы.
По времени образования выделяют ретрохориальную и ретроплацентарную гематомы, что, в принципе, одно и то же.
По тяжести течения ретрохориальная гематома может быть легкой, средней или тяжелой степени.
Причины
Причины образования ретрохориальной гематомы схожи с факторами, вызывающими угрозу прерывания беременности:
- механическое воздействие на матку (травмы, ушибы);
- гормональные нарушения (недостаток прогестерона);
- генетические аномалии плодного яйца (грубые пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- воспалительные и опухолевые заболевания матки (эндометрит, эндометриоз, миома);
- инфекции, передающиеся половым путем;
- профессиональные вредности (шум, вибрация, излучение);
- ранние и поздние токсикозы;
- резкие скачки артериального давления;
- инфантилизм и аномалии половых органов;
- употребление алкоголя и наркотиков, курение;
- системные заболевания (системная красная волчанка, коллагенозы и прочие);
- хронические соматические заболевания (сахарный диабет, сердечно-сосудистая патология и другие);
- заболевания свертывающей системы крови;
- нарушенная экология.
Также к ним относят заболевания, связанные с патологией сосудов, в том числе и сосудов матки.
Симптомы ретрохориальной гематомы
Как правило, данное заболевание является случайной находкой во время прохождения планового УЗИ. Жалоб женщина не предъявляет и чувствует себя удовлетворительно. Но иногда ретрохориальную гематому сопровождают признаки угрозы прерывания беременности.
Как выходит гематома
Основным проявлением являются темно-красные или коричневатые кровянистые выделения из половых путей. Интенсивность их незначительна (от мажущих до умеренных) и зависит от размеров гематомы и срока беременности.
Темно-красные выделения при ретрохориальной гематоме, подтвержденной УЗИ, являются, скорее, благоприятным, нежели опасным признаком. Они свидетельствуют об опорожнении ретрохориальной гематомы.
Опасные выделения при гематоме
Появление ярко-красных выделений считается неблагоприятным симптомом, особенно в совокупности с болями внизу живота. Это говорит либо о нарастании размеров гематомы и усилении угрозы прерывания, либо о том, что гематома свежая, только что образовавшаяся, и она требует немедленного лечения.
Кроме того, женщину беспокоят боли ноющего или тянущего характера, которые локализуются внизу живота или в области поясницы. Обычно болевые ощущения постоянные, но могут возникать и периодически, усиливаясь после физических нагрузок и прочих факторов.
В некоторых случаях ретрохориальная гематома протекает вообще безо всяких кровянистых выделений, и ее наличие устанавливают уже после родов, обнаруживая на плаценте старый участок кровоизлияния.
Рассасывание гематомы длится от 2-х до 4-5-ти недель.
Диагностика
Основным диагностическим методом ретрохориальной гематомы является УЗИ матки и плодного яйца.
При проведении этой процедуры обнаруживаются следующие признаки:
- локальное утолщение маточной стенки, что свидетельствует о повышении маточного тонуса (возможен кратковременный гипертонус при проведении УЗИ с вагинальным датчиком, в таком случае необходимо повторить УЗИ трансабдоминальным датчиком, то есть через переднюю брюшную стенку. Сохраняющийся мышечный тонус свидетельствует об угрозе прерывания беременности);
- изменение формы плодного яйца вследствие давления на него утолщенного участка миометрия (плодное яйцо приобретает ладьевидную или каплевидную форму);
- обнаружение ретрохориальной гематомы, уточнение ее размеров, места локализации и увеличения или уменьшения при повторном обследовании.
Кроме того, необходимы следующие лабораторные анализы:
- общие анализы крови и мочи; (тромбоциты, время кровотечения, фибриноген, протромбин и прочие факторы); на флору;
- биохимический анализ крови;
- обследование на заболевания, передающиеся половым путем;
- исследование гормонов (по показаниям); и доплерометрия плода на поздних сроках беременности.
Лечение ретрохориальной гематомы
Лечение женщин с ретрохориальной гематомой ведет акушер-гинеколог.
В первую очередь, для расслабления мышечного тонуса матки и купирования признаков угрозы прерывания беременности, назначается постельный режим, с приподнятыми ногами, что позволяет нормализовать кровообращение в матке и опорожнить гематому при условии ее локализации в дне матки.
- половая жизнь;
- подъем тяжестей;
- физическая нагрузка.
С этой и не только целью врач предложит пациентке госпитализацию.
Беременной женщине рекомендуется скорректировать диету: исключить продукты, вызывающие газообразование (бобовые, капусту), закрепляющие стул или усиливающие перистальтику кишечника (шоколад, кофе, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и усугубляет угрозу прерывания, увеличивая размеры гематомы.
Обязательно соблюдать психоэмоциональный покой, для этого назначаются седативные средства:
- настойка пустырника, валерианы или пиона;
- новопассит.
Для расслабления маточного тонуса, применяются спазмолитики:
На ранних сроках врач прописывает гормональные препараты и индивидуально (!) подбирает необходимую дозировку и сроки приема:
Для улучшения маточно-плацентарного кровотока назначают:
- витамин Е;
- фолиевую кислоту;
- курантил, актовегин (строго по назначению врача);
С целью остановки или профилактики кровотечения в месте локализации гематомы применяются кровоостанавливающие средства:
Последствия и прогноз
Ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути.
Неблагоприятным прогностическим признаком являются размеры гематомы около 60см 3 , или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Возможные последствия (в порядке уменьшения вероятности):
- самопроизвольный аборт; (несостоявшийся выкидыш);
- хроническая внутриутробная гипоксия плода;
- задержка внутриутробного развития плода.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Ретрохориальная гематома – это патологическое состояние раннего срока гестации, характеризующееся скоплением крови между внешней оболочкой бластоцисты и эндометрием, отслойкой хориональной пластинки от децидуальной оболочки. Проявляется кровянистыми выделениями из влагалища, схваткообразной болью внизу живота, иногда протекает бессимптомно и обнаруживается случайно во время планового инструментального исследования. Диагностируется на основании анализа жалоб беременной, результатов клинического осмотра и ультрасонографии. Лечение консервативное – покой, лекарственные препараты.
МКБ-10
Общие сведения
Ретрохориальная гематома – скопление крови в ретрохориальном пространстве, сопровождающееся частичным отторжением плодного яйца. Если ранее гематому считали предиктором грядущей плацентарной недостаточности, в современном акушерстве нарастает тенденция относить её к первичному проявлению данной патологии. Кровоизлияние возникает в первом триместре беременности на пятой-одиннадцатой неделе. Частота встречаемости составляет 1,3-3%, с гематомой связано 18% случаев кровотечения на ранних сроках гестации. Субхориальные гематомы даже при адекватном лечении нередко приводят к спонтанному аборту, а при прогрессировании беременности значительно повышают вероятность развития акушерских и перинатальных осложнений.

Причины
Причины возникновения ретрохориальных гематом до настоящего времени точно не изучены. Кровоизлияние между оболочками является следствием поверхностной инвазии трофобласта. Такое состояние чаще всего обусловлено неадекватной готовностью к имплантации эндометрия и бластоцисты ввиду изменения количества и качества гормонов, продуцируемых яичниками, поражения рецепторного аппарата эндометрия и нарушения иммунной регуляции.
Считается, что ведущим этиологическим фактором является недостаточность лютеиновой фазы и связанный со сниженной продукцией прогестерона иммунный конфликт матери и эмбриона. Это объясняет наибольшую частоту встречаемости патологии при беременностях, развившихся после овариальной стимуляции (при экстракорпоральном оплодотворении, у женщин с гиперандрогенией), сопровождающихся недостаточностью жёлтого тела. К другим причинам формирования ретрохориальных гематом относятся:
- Инфекции. Возникновение внутриматочной гематомы на раннем сроке нередко связано с хроническим аутоиммунным эндометритом, пусковым фактором которого становится инфекция. Вероятность ретрохориальных кровоизлияний увеличивается при бактериальном вагинозе, являющемся источником неспецифической инфекции, и вирусном поражении. Контаминация вирусом (герпеса, Коксаки, прочих энтеровирусов, цитомегаловируса) клеток цитотрофобласта делает их мишенью иммунной атаки организма.
- Акушерский анамнез. У женщин, ранее перенёсших операцию кесарева сечения, иные хирургические вмешательства на матке или неоднократные выскабливания эндометрия, риск повышен ввиду возможного попадания инфекционного агента в полость матки и структурных повреждений, вследствие которых нарушается процесс формирования эндометрия, уменьшается количество прогестиновых рецепторов, что негативно влияет на модуляцию клеточного иммунного ответа. В группе риска также находятся пациентки с привычным невынашиванием беременности.
- Другие маточные факторы. К неполноценной предгравидарной трансформации эпителия могут приводить аномалии развития матки. Вероятность возникновения патологии увеличивается при миомах (преимущественно – субмукозных узлах).
- Гемодинамические и гемореологические нарушения. Факторами риска являются артериальная гипертензия у матери, врождённые нарушения свёртывания крови, проявляющиеся тромбофилией, хронический ДВС-синдром. Эти патологические изменения потенцируют снижение продукции гормонов и синтеза иных белков формирующейся плацентой.
- Специфические иммунные состояния. Отмечается преобладание клеточного (Th-1 типа) иммунного ответа, маркёрами которого могут быть псориаз, контактный дерматит, органоспецифические иммунные поражения и привычное невынашивание. Одной из причин развития гематомы с отслойкой хориона считается близкая гистологическая совместимость супругов.
На вероятность возникновения патологии влияют соматические заболевания (сахарный диабет, болезни щитовидной железы и печени), бытовые и производственные факторы (загрязнение атмосферы, воздействие низких или высоких температур, сильного шума, пониженное или несбалансированное питание, гиповитаминозы), возраст матери (менее восемнадцати, более тридцати лет), хорионбиопсия, травмы. Чаще повреждение сосудов провоцирует тупая травма живота, длительное воздействие вибрации.
Патогенез
Патогенез ретрохориальной гематомы до сих пор неизвестен. Если ранее считалось, что гематома является следствием отслойки яйца и ампутации сосудов, в настоящее время понятие причинно-следственной связи радикально изменилось. Предполагается, что патология связана с неполноценностью гестационной перестройки спиральных артерий матки, вследствие которой в межворсинчатом пространстве устанавливается ранний постоянный кровоток.
Во время первой волны (на пятой-седьмой неделе гестации) инвазии цитотрофобласт внедряется в спиральные артерии эндометрия, процесс сопровождается секрецией ферментов, разрушающих соединительнотканные и мышечные структуры стенок сосудов с их последующим замещением фибриноидной массой. В результате диаметр артерий значительно увеличивается, способность к сокращению утрачивается, в их устьях четырёхкратно снижается давление крови. Эти изменения необходимы для нормального плацентогенеза, поддержания полноценного жизнеобеспечения плода. Цитотрофобласт образует внутреннюю выстилку артерий, полностью перекрывая просвет 20-50% сосудов и не допуская контакта межворсинчатого пространства с материнской кровью на первом этапе формирования плаценты.
При неполной перестройке артерий мышечно-эластиновые волокна стенок замещаются фибрином лишь частично, давление в них повышено, цитотрофобластические «пробки», перекрывающие сосуды, неполноценны, в результате чего маточно-плацентарный кровоток начинается преждевременно. Ввиду слабой васкуляризации ворсины хориона в этот период не готовы к приёму артериальной крови, богатой кислородом и свободными радикалами, чем обусловлено их повреждение и образование гематомы, отслаивающей хориальную пластинку.
При поступлении небольшого объёма крови, слабом поражении ткани гематома со временем разрешается, продолжается развитие плаценты и эмбриона. Нарастание кровотечения из спиральных артерий приводит к росту образования, дальнейшей отслойке хориона, значительному повреждению синцитиотрофобласта вследствие оксидативного стресса, гибели эмбриона, самопроизвольному аборту.
Классификация
С учетом размеров, определенных в ходе ультразвукового исследования, гематомы классифицируют как маленькие (занимающие до 20% маточной площади плодного яйца), средние (20-50%), крупные (свыше 50%). По расположению выделяют корпоральные (находящиеся в области стенок, дна матки) и супрацервикальные (над внутренним зевом матки) образования. Мелкие, а также супрацервикальные гематомы имеют более благоприятный исход – маленький объём не влечёт масштабной отслойки, а расположение вблизи с цервикальным каналом способствует быстрому опорожнению и регрессу. Ранние кровоизлияния формируются на 5-7 неделе гестации, поздние – на восьмой-одиннадцатой. Гематомы также различают по стадиям развития:
- Неорганизованные. «Свежие» гематомы, возникшие сразу после кровоизлияния, представляют собой полость, заполненную жидкой кровью. Через 12 часов после кровотечения начинается процесс организации, сопровождающийся образованием и оседанием сгустков. В случае продолжения кровотечения, отсутствия оттока содержимого гематома увеличивается в размерах, отделяя плодное яйцо от матки.
- Организованные. Организация гематомы свидетельствует о прекращении кровотечения. Организованная гематома состоит из соединительной ткани и постепенно уменьшается. Полное исчезновение у 70% беременных наблюдается через 1-2 месяца, у 30% гематомы могут сохраняться до родов.
Симптомы ретрохориальной гематомы
Патология в 16-30% случаев протекает бессимптомно. У остальных больных наблюдаются мажущие кровянистые выделения из половых путей, отделение кровяных сгустков или кровотечение. Скудные коричнево-бежевые выделения свидетельствуют об организации гематомы. Частым симптомом считаются схваткообразные боли внизу живота. Болевым синдромом обычно сопровождается корпоральные гематомы, кровянистыми выделениями – супрацервикальные. Общее самочувствие остаётся без изменений. Выделение алой свежей крови из влагалища, усиление боли и ухудшение самочувствия нередко являются признаками начинающегося аборта – состояния, требующего срочной госпитализации.
Осложнения
Наиболее неблагоприятными исходами патологии являются спонтанный аборт (в 9-18% случаев) и замершая беременность (1-2%). Гематома, особенно крупная, сопровождающаяся кровянистыми выделениями, нередко становится предвестником будущих осложнений. Ретрохориальная гематома повышает риск преждевременных родов в 3,5 раза на 22-27 неделе гестации и в два раза после 28 недели. Вероятность отслойки плаценты увеличивается в 2-2,5 раза, преэклампсии – в 4. Также существуют риски для плода – у младенцев матерей, перенёсших гематому в начале беременности, в 2,6 раза чаще наблюдается задержка внутриутробного развития, дистресс-синдром.
Диагностика
Диагностические мероприятия проводятся акушером-гинекологом. Внутриматочная гематома дифференцируется с угрозой выкидыша, вызванной другими причинами, внематочной беременностью, пузырным заносом, опухолями шейки и тела матки. Важным этапом является выяснение причины развития патологии. Диагноз устанавливается на основании данных следующих исследований:
- Клинический осмотр. По результатам опроса больной и общего осмотра врач диагностирует беременность (если пациентка ранее не была поставлена на учёт), а по субъективным признакам может заподозрить гематому. При гинекологическом исследовании по состоянию шейки матки и интенсивности кровотечения (если таковое имеет место) устанавливается стадия возможного аборта.
- Ультрасонография. Гематома определяется в ходе УЗИ матки как серповидное гипо- или анэхогенное образование, занимающее часть окружности плодного яйца. Для выбора тактики лечения оценивается жизнеспособность эмбриона по наличию сердцебиения. Эхография имеет прогностическую ценность: неблагоприятными факторами самопроизвольного аборта являются крупный размер гематомы, её корпоральное расположение, прогрессирующее повышение сосудистого сопротивления в хориальной ткани и спиральных артериях, признаки задержки развития эмбриона, нарушение его сердечной деятельности.
Определение причины кровоизлияния затруднено. С этой целью осуществляют бактериальное исследование влагалищного мазка, диагностические гормональные тесты (уровень эстрогенов и прогестинов, хорионического гонадотропина, плацентарного лактогена, трофобластного гормона) ПЦР-анализ на вирусные инфекции, коагулограмму, анализ на антитела к хорионическому гонадотропину и фосфолипидам, типирование генов HLA II класса. Назначают консультации иммунолога, гематолога и медицинского генетика. Тем не менее, уточнить этиологию удаётся далеко не всегда.
Лечение ретрохориальной гематомы
Лечение консервативное, проводится амбулаторно или в условиях стационара (при кровотечении) акушером-гинекологом. Если эмбрион жизнеспособен, терапия направлена на сохранение и пролонгирование гестации, в случае его гибели производится искусственное прерывание беременности. Отслойка хориона расценивается как угрожающий аборт. Для предотвращения дальнейшего отделения и изгнания плодного яйца назначается покой (в том числе половой), этиотропное лечение:
- Гемостатическая терапия. Для купирования кровотечения применяется транексамовая кислота, средство, обладающее как кровоостанавливающим, так и противовоспалительным действием, использование которого не приводит к выраженным изменениям в системе гемостаза.
- Гормональная терапия. Натуральный микронизированный прогестерон действует сразу в нескольких направлениях, обеспечивая иммуномодулирующий и противовоспалительный эффекты, снижая тонус матки. Кроме того, препарат эффективно предотвращает дальнейшее излитие крови после гемостаза.
Симптоматическое лечение включает энзимотерапию для ускорения резорбции гематомы. Для снижения тонуса матки назначаются седативные препараты, спазмолитики и физиотерапия (электрорелаксация матки, электрофорез магния, иглорефлексотерапия). Особое внимание уделяется борьбе с запорами. Патогенетическое лечение зависит от причин, вызвавших патологию (например, при верифицированной иммунной тромбофилии вводят антиагреганты и глюкокортикоиды).
Прогноз и профилактика
Прогноз сохранения и успешного завершения беременности при ретрохориальной гематоме во многом зависит от возможности выявления и устранения причин патологии, своевременного начала лечения. Важнейшим аспектом первичной профилактики является прегравидарная подготовка – комплексное обследование супругов и коррекция выявленных нарушений за несколько месяцев до планируемой беременности. К другим мероприятиям относится избегание искусственных абортов, бытовых и профессиональных вредностей, полноценное сбалансированное питание и потребление витаминов, рациональный режим труда и отдыха. Вторичная профилактика заключается в постоянном акушерском мониторинге.
1. Ретрохориальная гематома. Вопросы этиопатогенеза, диагностики и терапии/ Ковалева Ю.В.// Журнал акушерства и женских болезней – 2013 – №4.
2. О роли отдельных продуцентов ворсин плаценты в патогенезе ретрохориальной гематомы при неразвивающейся беременности/ Груздев С.А., Милованов А.П., Калашников А.С., Хайруллин Р.М.// Фундаментальные исследования – 2013 – №7.
3. Морфологические особенности гестационной перестройки спиральных артерий в первом триместре беременности при незрелости плаценты/ Гриневич В.Н.// Фундаментальные исследования – 2011 – №5.
Преждевременная отслойка плаценты – раннее отделение плаценты от стенок матки, произошедшее до рождения плода. Классическими проявлениями преждевременной отслойки плаценты служат боль, кровотечение, напряжение мышц матки, нарушения со стороны плода. Преждевременная отслойка плаценты диагностируется, основываясь на жалобах беременной, данных влагалищного исследования, УЗИ. Лечение преждевременной отслойки плаценты заключается в проведении токолитической, спазмолитической, кровоостанавливающей, противоанемической терапии; в ряде случаев ставится вопрос об оперативном родоразрешении.
Общие сведения
Преждевременная отслойка плаценты является серьезным осложнением, ставящим под угрозу жизнь матери и плода и требует проведения неотложных врачебных мероприятий. В акушерстве и гинекологии различают преждевременную отслойку нормально расположенной плаценты при ее локализации в верхних отделах матки, на стенках тела или дна, и отслойку предлежащей плаценты, расположенной в области маточного зева. Преждевременная отслойка плаценты может развиться, как в течение беременности, так и в процессе родов. Частота данной патологии встречается в 0,4-1,4% всех беременностей.
В процессе беременности на плаценту оказывают давление, с одной стороны, мышцы матки, с другой - плодное яйцо и околоплодная жидкость. В норме эти силы уравновешиваются значительной эластичностью плацентарной ткани ввиду ее губчатого строения и меньшей способностью к сокращению участка матки, к которому прикреплена плацента. Эти механизмы при нормальной беременности исключают развитие преждевременной отслойки плаценты.
Причины преждевременной отслойки плаценты
Современные взгляды на этиологию преждевременной отслойки плаценты в качестве ведущего фактора выделяют развитие васкулопатии – сосудистых изменений, нарушающих маточно-плацентарное кровообращение. Сосудистые нарушения могут возникать при наличии у беременной соматических заболеваний (пиелонефрита, гипертонической болезни, ожирения, сахарного диабета), токсикозов (гестоза) и др.
Васкулопатии характеризуются повышенной проницаемостью, хрупкостью и ломкостью капилляров, множественными инфарктами и тромбозами в ткани плаценты. Нарушение контакта плаценты и стенки матки сопровождается скоплением крови между стенкой матки и плацентой с образованием ретроплацентарной (позадиплацентарной) гематомы, еще более усугубляющей отслойку плаценты.
Существует теория, что развитие преждевременной отслойки плаценты является следствием хронически протекающей маточно-плацентарной недостаточности, причины которой кроются в воспалительных, дегенеративных и других патологических процессах матки и плаценты. Такие изменения встречаются при хронических эндометритах, эндоцервицитах, миоме матки, анатомических аномалиях матки, переношенной беременности.
В качестве факторов риска преждевременной отслойки плаценты также выделяют травмы живота, многоплодие, многоводие, короткую пуповину, многочисленные роды или прерывания беременности, запоздалое вскрытие плодного пузыря, анемию, вредные привычки, аутоиммунные заболевания (СКВ). В редких случаях преждевременная отслойка плаценты развивается в ответ на введение каких-либо препаратов (белковых растворов, донорской крови).
Варианты преждевременной отслойки плаценты
По площади отторгнутого участка различают частичную и полную тотальную преждевременную отслойку плаценты. Тотальная (полная) отслойка сопровождается гибелью ребенка ввиду прекращения газообмена между организмами матери и плода.
Частичная отслойка плаценты происходит на ограниченном участке и может иметь прогрессирующее или непрогрессирующее течение. При непрогрессирующем характере преждевременной отслойки плаценты наступает тромбирование сосудов матки и дальнейшее отделение плаценты приостанавливается. Последующий ход беременности и родов при этом не нарушается. В случае прогрессирующей отслойки гематома нарастает, отделение плаценты продолжается, что приводит к патологическому течению беременности и родов.
По локализации зоны отделения плацентарной ткани выделяют краевую (периферическую) и центральную преждевременную отслойку плаценты. В случае преждевременной отслойки центральной части плаценты наружное кровотечение может отсутствовать; отслаивание краевой части обычно сопровождается вытеканием крови из половых путей. При отсутствии наружного кровотечения кровь пропитывает толщу миометрия, что приводит к повреждению нервно-мышечного аппарата матки, потере ее возбудимости и сократительной способности. В тяжелых случаях кровь может проникать в околоплодные воды и брюшную полость.
Симптомы преждевременной отслойки плаценты
Признаки преждевременной отслойки плаценты включают кровотечение, боль и напряжение в матке, гипоксию и нарушения сердечной деятельности со стороны плода. Кровотечение при преждевременной отслойке плаценты может быть наружным, внутренним и смешанным (внутренне-наружным) с выделением алой или темной крови в зависимости от давности отслоения. Величину кровопотери при внутреннем или внутренне-наружном кровотечении определить затруднительно, поэтому в практике ориентируются на объем наружной кровопотери и состояние беременной (показатели пульса, давления, Hb и пр.).
Напряженность матки и боли в животе при преждевременной отслойке плаценты присутствуют практически всегда. Боль может быть тупой, приступообразной, с иррадиацией в лоно, бедро или поясницу, локальной либо разлитой. При пальпации гинеколог определяет, что матка напряжена и имеет плотную консистенцию. Степень внутриутробного страдания плода при преждевременной отслойке плаценты обусловлена площадью отелившегося участка плацентарной ткани. При отслойке более 1/4 площади плаценты плод начинает испытывать гипоксию, при отслойке 1/3 – гипоксию тяжелой степени; при отторжении свыше 1/3-1/2 поверхности плаценты наступает внутриутробная гибель плода.
По тяжести клинических проявлений различают легкую, среднетяжелую и тяжелую формы преждевременной отслойки плаценты. Легкая степень преждевременной отслойки плаценты может не проявляться отчетливыми симптомами и часто обнаруживается при плановом УЗИ или при осмотре плаценты после родов. Среднетяжелая форма патологии характеризуется болями в животе и незначительными выделениями крови и сгустков из половых путей. Пальпаторно определяется несколько напряженная матка, локальная умеренная болезненность. При аускультации плода выслушиваются нарушения со стороны сердечной деятельности, свидетельствующие о гипоксии различной степени.
При тяжелой форме преждевременной отслойки плаценты наблюдаются внезапные интенсивные распирающие боли в животе, резкая слабость, головокружение, иногда – обморочные состояния, бледность кожи, тахикардия, гипотония. Из половых путей выделяется умеренное количество темной крови. Отмечается резкое напряжение и асимметрия матки: на одной ее стороне пальпируется болезненное выпячивание. Сердцебиение плода аускультативно не определяется.
Диагностика преждевременной отслойки плаценты
При развернутых проявлениях преждевременной отслойки плаценты диагностика незатруднительна. При этом учитывается наличие болевого синдрома, кровотечения, нарушений гемодинамики, гипоксических страданий плода. Проведение гинекологического исследования выявляет гипертонус матки, ее локальную или разлитую болезненность, асимметрию.
В процессе УЗИ устанавливается локализация плаценты, величина участка отслойки. При допплерографии маточно-плацентарного кровотока выявляются нарушения трансплацентарной гемодинамики. Степень гипоксии плода устанавливается с помощью кардиотокографии плода или фонокардиографии. Легкая степень преждевременной отслойки может быть обнаружена при осмотре уже родившейся плаценты по характерному небольшому вдавлению на ее поверхности, заполненному темными кровяными сгустками.
Лечение преждевременной отслойки плаценты
Тактика при преждевременной отслойке плаценты зависит от времени развития патологии (беременность, роды), выраженности кровотечения, состояния беременной и плода. Беременные с признаками преждевременной отслойки плаценты госпитализируются в акушерское отделение стационара.
При частичной непрогрессирующей отслойке на сроке до 36 нед. назначается постельный режим, спазмолитическая, токолитическая, кровоостанавливающая, антианемическая терапия. Лечение проводится под контролем коагулограммы, динамического УЗИ и допплерографии. При указаниях на прогрессирование преждевременной отслойки плаценты возникает необходимость в досрочном родоразрешении. При готовности родовых путей (укорочении, размягчении шейки матки, проходимости цервикального канала) производится амниотомия; роды могут вестись естественным путем с тщательным кардиомониторингом.
При среднетяжелой и тяжелой преждевременной отслойке плаценты выбор делается в пользу оперативного родоразрешения. При тяжелой степени отслойки кесарево сечение выполняется независимо от срока гестации и жизнеспособности плода. После извлечения плода и отделения плаценты удаляются сгустки, осматриваются стенки матки, уточняется состояние миометрия. При выраженных изменениях матки показана гистерэктомия.
Независимо от способа родоразрешения проводится восстановление кровопотери, противошоковая терапия, коррекция анемии и нарушений свертываемости крови с помощью инфузионной и трансфузионной терапии. Для профилактики послеродовых кровотечений назначаются утеротонические препараты (окситоцин, простагландины, метилэргометрин).
Прогноз и профилактика преждевременной отслойки плаценты
Легкая форма непрогрессирующей преждевременной отслойки плаценты прогностически наиболее благоприятна. При более тяжелом течении возникает опасность для беременной и плода. В тяжелых случаях может наступить внутриутробная гибель плода. Основная угроза для женщины состоит в развитии геморрагического шока с ДВС-синдромом.
Профилактика преждевременной отслойки плаценты заключается в своевременной терапии общесоматической и гинекологической патологии женщин, планирующих беременность; лечении позднего токсикоза, динамическом отслеживании маточно-плацентарного кровотока на всех этапах ведения беременности.
Задержка отделения последа – это осложнение третьего периода родов, состояние, при котором плацента полностью или частично не отслаивается от маточных стенок. Клинически может проявляться патологическим кровотечением или отсутствием нормальных для этого периода кровянистых выделений, болезненностью либо отсутствием потуг. При этом стояние дна матки соответствует периоду после изгнания плода, косвенно определяется связь пуповины с маткой. Диагноз устанавливается на основании результатов физикального исследования, УЗИ. Чаще всего проводится ручное отделение последа или хирургическое лечение.
МКБ-10

Общие сведения

Причины
Этиология задержки отделения последа окончательно не изучена. Нарушения отслоения плаценты и ее частей в последовый период с одной стороны могут быть обусловлены дефектами маточной сократительной деятельности, с другой – излишне плотным прикреплением детского места. У большинства рожениц не удаётся обнаружить какие-либо видимые расстройства. К основным причинам патологии можно отнести:
- Гипотонию матки. Слабых сокращений маточной мускулатуры недостаточно для запуска процесса отделения последа, даже если плацента не имеет специфических особенностей, препятствующих отслойке. При наличии предрасполагающих условий незначительное снижение сократительной функции может стать пусковым фактором развития патологии.
- Плотное прикрепление плаценты. Обусловлено истощением базального слоя децидуальной оболочки и характеризуется более крепким, чем в норме, соединением с маточными стенками без прорастания ворсин хориона в миометрий. При рассматриваемой патологии силы маточных сокращений не хватает для полного отделения последа, что приводит к кровотечению.
- Истинное приращение плаценты. Также связано с недоразвитием базального слоя, однако в этом случае отмечается инвазия ворсин в мышечную ткань, а в редких случаях – и серозную оболочку матки. Чаще встречается при предлежании плаценты. Спонтанная отслойка приросшего детского места невозможна, ручное отделение может привести к прободению маточной стенки.
- Аномалии развития плаценты. Задержка отслойки нередко наблюдается при аномалиях развития (лопастной, двух- и трёхдолевой или имеющей добавочные дольки) плаценты. Отделение последа затруднено при так называемой «плёнчатой» плаценте, отличающейся незначительной толщиной и большой площадью прикрепления, часто распространяющейся на всю маточную стенку.
Наиболее значимыми факторами риска являются перенесённый ещё до наступления беременности эндометрит, особенности акушерского анамнеза (операции на матке, аборты, многократные роды), свидетельствующие о травматических повреждениях. Воспаления и травмы приводят к анатомо-гистологическим изменениям в матке, что негативно отражается на плацентогенезе, тонусе миометрия. К предрасполагающим условиям относится гиперандрогения, пороки развития матки (двурогая матка, внутриматочная перегородка), объёмные образования (миома, узловой аденомиоз).
Патогенез
В норме после рождения плода появляются последовые схватки, при которых сокращения распространяются на всю матку, включая плацентарную площадку (ранее мускулатура этой зоны не функционировала). Родовая деятельность приводит к отслойке детского места в области губчатого слоя слизистой (с сохранением базального слоя), а затем – к его выходу наружу. Отделение последа сопровождается повреждением сосудов, физиологическим кровотечением. После его рождения матка сокращается, что способствует остановке кровотечения.
При наличии неблагоприятных факторов и предрасполагающих условий отслойка затрудняется. При частичном отслоении, если процесс начался, но по каким-то причинам приостановился, зияющие сосуды несократившейся матки становятся источником патологической кровопотери. Врастание ворсин хориона глубоко в миометрий приводят к истончению маточной стенки, поэтому попытка отделить плаценту вручную быстро заканчивается травмой, сопровождающейся интенсивным кровотечением.
Симптомы
К субъективным признакам задержки отделения последа относятся длительные, болезненные нерезультативные потуги после рождения ребёнка или полное их отсутствие. Объективным признаком является интенсивное кровотечение, наблюдающееся при частичном отделении. Если отслоение последа не происходит вообще, даже в частичном объёме (например, при полном приращении), кровянистые выделения из родовых путей могут отсутствовать.
Осложнения
Наиболее частым осложнением задержки отделения последа является кровотечение. Значительная кровопотеря приводит к такому потенциально смертельному осложнению, как геморрагический шок, сопровождающемуся полиорганной недостаточностью. Массивное кровотечение часто развивается при несвоевременном оказании профессиональной медицинской помощи (риск резко повышается при родах вне лечебного учреждения).
К другим нередким осложнениям данной патологии относятся гнойно-воспалительные заболевания (послеродовой эндометрит, пельвиоперитонит, акушерский сепсис), которые могут явиться как следствием хирургического лечения, так и задержки фрагментов последа в полости матки. Кроме того, оставшаяся вросшая плацента, может стать источником поздних послеродовых кровотечений, разрыва матки при последующей беременности.
Диагностика
Диагноз задержки отделения последа выставляется акушером, если выделение последа не произошло в течение тридцати минут после рождения младенца при соответствующих результатах физикального исследования. Для установления причин патологического состояния (от чего зависит выбор лечебной тактики) дополнительно применяется ультразвуковое исследование.
- Клинический осмотр. Признаки задержки отделения последа определяются формой и расположением матки, подвижностью пуповины. Если отделение не произошло, матка имеет округлую форму, дно расположено у пупка (признак Шредера), наружный отрезок пуповины не удлиняется (признак Альфельда). Пуповина втягивается при надавливании над лоном (признак Кюстнера-Чукалова), после вдоха (признак Довженко), потуживания (признак Клейна).
- Ультрасонография.УЗИ матки назначается для диагностики приращения плаценты. К ультразвуковым признакам этой патологии относится деформация внутреннего контура полости матки, её неравномерное расширение, отсутствие гипоэхогенного слоя между миометрием и плацентой. Ультразвуковая ангиография обнаруживает гиперваскуляризацию передней стенки, хаотичное ветвление сосудов.
При задержке последа оценивается объём потерянной крови (патологическая кровопотеря составляет свыше 400-500 мл). При необходимости хирургической операции исследуется коагулограмма, клинический анализ крови. Дифференциальная диагностика проводится с задержкой рождения отделившейся плаценты, в первую очередь – с её ущемлением, обусловленным неравномерными или спастическими сокращениями миометрия.
Лечение задержки отделения последа
Консервативная терапия
Терапевтические мероприятия, способствующие отделению последа, проводятся лишь в случае отсутствия патологического кровотечения, и могут продолжаться в течение 20-30 минут. При неэффективности консервативного лечения применяются хирургические методы, в случае патологической кровопотери проводится заместительная гемотрансфузия. Терапия направлена на усиление маточных сокращений и включает:
- Катетеризацию мочевого пузыря. Поскольку мышечный слой мочевого пузыря тесно связан с нервными волокнами маточной мускулатуры, раздражение рецепторов уротелия приводит к рефлекторному сокращению миометрия. Катетеризация нормализует течение последового периода родов, способствует своевременному отделению и выделению последа.
- Лекарственные препараты. Для усиления родовой деятельности показано внутривенное или внутримышечное введение утеротонических препаратов (предпочтение отдаётся препаратам окситоцина) в сочетании с тракциями за пуповину. Параллельно проводится внутривенная трансфузия кристаллоидных растворов для коррекции вероятной кровопотери.
Хирургическое лечение
Хирургическое лечение задержки отделения может осуществляться безоперационным или оперативным методом. Тактика лечения зависит от причины, вызвавшей патологию. Хирургическое вмешательство должно проводиться своевременно, до наступления генерализованной коагулопатии на фоне массивного кровотечения (в противном случае операция усугубляет тяжесть состояния). С целью остановки кровотечения применяется эмболизация маточных сосудов, наложение гемостатических швов.
- Ручное пособие. При плотном прикреплении детского места или иных причинах задержки его отслойки (за исключением истинного приращения) выполняется ручное отделение плаценты с её последующим выводом наружу. Во избежание травматического шока перед манипуляцией осуществляется внутривенное обезболивание. Для предупреждения септических осложнений применяются антибиотики (пенициллинового, цефалоспоринового ряда).
- Хирургическая операция. Показана при неэффективности консервативной коррекции кровотечения, истинном приращении. Объём может варьироваться от органосохраняющей операции (иссечения области частично вросшего детского места с поражённым миометрием и последующей пластикой) до радикальной (экстирпации матки, надвлагалищной ампутации) при полном врастании, некупируемом кровотечении.
Прогноз и профилактика
В случае своевременно начатого адекватного лечения прогноз для жизни благоприятный. Возможность дальнейшей реализации репродуктивной функции во многом зависит от наличия осложнений, причины задержки отделения последа. Первичная профилактика заключается в борьбе с абортами, лечении воспалительных заболеваний и коррекции эндокринных нарушений на этапе прегравидарной подготовки. Важным аспектом вторичной профилактики является плановое акушерское УЗИ в период гестации, позволяющее рано выявить приращение плаценты, выбрать тактику ведения родов.
1. Акушерство. Национальное руководство/ под ред. Айламазяна Э.К., Кулакова В.И., Радзинского В.Е., Савельевой Г.М. – 2014.
2. Врастание плаценты как причина послеродового кровотечения: вопросы и ответы/ Давыдов А.И., Белоцерковцева Л.Д., Киличева И.И., Волощук И.Н.// Вопросы гинекологии, акушерства и перинатологии – 2014 – Т.13 – №3.
3. Ранняя пренатальная диагностика истинного приращения плаценты/ Блинов А.Ю., Гольцфарб В.М., Долгушина В.Ф.// Пренатальная диагностика – 2011 – Т.10 – №1.

В виду широкой распространенности вопрос невынашивания беременности сегодня заслуживает особого внимания. В течение многих лет данное осложнение остается актуальной проблемой акушерства, несмотря на прогресс науки в целом. Желанная беременность в 15–20 % случаев заканчивается досрочным спонтанным прерыванием, причем на эмбриональный период приходится до 75 % всех репродуктивных потерь, связанных с невынашиванием [4,7]. Сложно переоценить медицинскую и социальную актуальность проблемы невынашивания беременности в современных условиях снижения рождаемости и возрастания смертности. Одним из признаков прерывания беременности на ранних сроках является ретрохориальная гематома (РГ), вследствие частичного отторжения плодного яйца от хориона — предшественника плаценты. Существует множество причин, способных вызвать подобное осложнение, поэтому предупредить ее появление практически невозможно и также как, установить точную причину образования гематомы. В некоторых случаях возникновение ретрохориальной гематомы связывается с чрезмерными физическими нагрузками и негативным воздействием окружающей среды (вибрация, высокий уровень шума и пр.). Образование ретрохориальной гематомы также может быть вызвано рядом заболеваний, среди которых выделяются различные воспалительные и инфекционные болезни урогенитальной зоны, некоторые аутоиммунные заболевания, хронический эндометрит, а также патологии свертывающей системы организма. Анатомические особенности женских половых органов, генитальный инфантилизм или аномалии развития матки, также могут способствовать возникновению ретрохориальной гематомы [1,3,4,5]. Клинически РГ проявляет себя коричневатыми выделениями, неприятными ощущениями и тянущими болями внизу живота. Диагностируется ретрохориальная гематома при ультразвуковом исследовании (УЗИ). В последние годы при совершенствовании УЗ аппаратов, в частности появлении внутренних (полостных) датчиков обнаруживают ретрохориальную гематому достаточно своевременно, чаще до появления клинических симптомов. При РГ плодное яйцо начинает отторжение, образуя при этом ограниченное пространство, наполненное свернувшейся кровью. В некоторых случаях выраженные клинические признаки могут отсутствовать, что обусловлено локализацией гематомы: гематома, расположенная в области дна матки, не сопровождается никакими внешними признаками и может быть обнаружена только при ультразвуковом исследовании полости матки. Коричневые выделения из влагалища являются следствием образования полости между оболочкой плода и хорионической оболочкой. Происходит заполнение этой полости кровью, которая сворачивается и в виде коричневых выделений эвакуируется из полости матки. Многие исследования доказывают, что эвакуация кровяных сгустков из образовавшейся полости является признаком положительной динамики. Опасность могут представлять свежие кровянистые выделения, поскольку они свидетельствуют о тяжелой форме образования гематомы [1,3,4]. Кровотечение, сопровождающееся падением артериального давления и сильными болями, является признаком прогрессирующего роста ретрохориальной гематомы. Продолжающаяся отслойка плодного яйца может повлечь за собой преждевременное прерывание беременности, поэтому необходим постоянный контроль роста гематомы путем ультразвукового исследования и регулярная проверка уровня фибриногена в крови, который свидетельствует о наличии кровотечения. При этом следует учитывать, что при беременности происходит естественное повышение уровня фибриногена [4,6].
Лечение при ретрохориальной гематоме
Основной принцип лечения РГ — это остановка ее прогрессирования и роста. РГ при беременности рекомендуется лечить в стационаре. Кроме медикаментозной терапии стоит восстановить отток крови — путем создания условий, подложив под область таза свернутое одеяло, чтобы приподнять таз над уровнем тела. Рекомендуется проводить профилактику застойных явлений в кишечнике, скопления газов, соблюдать диету: не есть газообразующие продукты, пить много жидкости — соки, компоты, морсы, молоко, кефир, исключить крепкие чай с кофе. При отслойке хориона в эмбриональной стадии развития плодного яйца, при условии полноценности и сохранности обеспечения жизнеспособности, можно пролонгировать беременность медикаментозно. В случае спонтанного пролонгирования беременности частичная отслойка хориона становится причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Лечение пациенток с угрозой прерывания беременности на фоне частичной отслойки хориона в I триместре включает метаболическую терапию, звено воздействия на центральную нервную систему, применение прогестерона или его аналогов [4,7,8]. В большинстве случаев данное комплексное лечение способствует пролонгированию беременности, но не всегда ведет к предупреждению формирования плацентарной недостаточности. При своевременном лечении и адекватном подходе врачей для РГ не характерны осложнения или тяжелые последствия. Лечение включает в себя постельный режим, спокойную обстановку, отсутствие физических нагрузок и полный половой покой. Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови и способствующих остановке роста гематомы (аскорутин, дицинон, викасол). Для снятия гипертонуса матки, сопровождающего образование ретрохориальной гематомы, назначаются спазмолитические средства (но-шпа, свечи с папаверином), а также расслабляющие мускулатуру матки препараты (магне-В6). Кроме того, назначаются витамины Е и В9 (фолиевая кислота). Витамин Е активизирует выработку гормонов, которые необходимы для нормального протекания беременности, а метаболиты фолиевой кислоты принимают участие в синтезе ДНК, обеспечивая полноценное развитие плода. Стабилизация эмоционального состояния пациенток с ретрохориальной гематомой достигается путем приема седативных препаратов (экстракт валерианы) [7,8]. Принимая во внимание, что образование ретрохориальной гематомы может приводить к возникновению плацентарной недостаточности и как следствие — к развитию хронической гипоксии плода, для улучшения плацентарной перфузии назначаются актовегин и курантил. Для оценки эффективности терапией применяется ультразвуковое исследование (УЗИ) в динамике, что в настоящее время является рекомендованной и информативной процедурой, и целесообразность его проведения не оставляет сомнений. Принцип действия устройства УЗИ основан на излучении передатчиком на исследуемый объект звуковых волн сверхвысокой частоты. Соприкасаясь с препятствием, часть волн отражается обратно и улавливается приемником. В соответствии с полученными результатами на экране строится достоверное изображение сканируемого предмета. Современные медицинские приборы УЗИ имеют рабочую частоту звука от 2 до 10 мегагерц. Человек слышит звук предельной частотой 20 кГц, поэтому работа передатчика кажется полностью беззвучной [2,5,6,9]. Различные материалы (ткани) обладают разным уровнем поглощения и отражения звуковых волн, поэтому итоговое изображение получается с различными по яркости областями, формируя картинку. Для ультразвуковых волн граница смены среды представляет собой препятствие и чем больше различие — тем меньше возможности построения изображения. Именно поэтому при проведении УЗИ на кожу наносится специальный гель на водяной основе, что позволяет обеспечить плотное прилегание датчика к телу и устраняет воздушную прослойку между кожей и датчиком [2,5,9]. Гель совершенно безвреден и не представляет никакой опасности для матери и плода. Как указывалось выше, часть попавшей на предмет звуковой волны сверхвысокой частоты отражается обратно, а часть поглощается. Отраженная энергия волны улавливается приемником, а вот поглощенная определенным образом воздействует на ткани. Воздействие звуковой волны проявляется в повышении температуры сканируемых тканей и возникновении эффекта кавитации — появлению в клеточной жидкости пузырьков газа. Процесс кавитации при УЗИ плода теоретически возможен, но его регистрация сопряжена с определенными трудностями, поэтому пока практически не доказан. Однако в последнее время это явление активно используется при избавлении от лишнего веса — ультразвуковые волны, воздействующие на жировые ткани, разрушают их клетки. Проведение УЗИ относительно безопасно, так как воздействие осуществляется кратковременно и при малых мощностях передатчика, а для нагрева ткани требуется время. Врач, работающий с прибором, знает об этом и старается лишний раз не подвергать развивающегося плода воздействию ультразвука. Интенсивность (мощность) звуковых волн является одной из важных характеристик прибора. Широкое распространение УЗИ позволило медикам по необходимости проводить удаление камней в почках без хирургического вмешательства путем их дробления ультразвуком. Однако в этом примере, как и в случае с лечением избыточного веса кавитацией, интенсивность звуковых волн очень высока, в несколько раз выше, чем при сканировании плода. Важно отметить, что технологии постоянно развиваются и мощность передатчика аппарата УЗИ старого образца больше, чем у современных. Понимая возможный, более чем условный, вред от ультразвука, производители постоянно ищут пути снижения необходимой мощности. Ультразвуковым критерием угрожающего выкидыша является периодическое фрагментарное утолщение до 20–25 мм миометрия одной из стенок матки, причем у 80 % беременных оно определяется в области прикрепления хориона. О степени выраженности угрозы прерывания беременности судят по величине отношения между толщиной данного участка миометрия и противоположной стенки матки [2,5]. Выбухание утолщенного миометрия в полость плодного яйца вызывает изменение его конфигурации, что требует проведения дифференциального диагноза с субмукозным миоматозным узлом. Другим важным эхографическим признаком угрожающего аборта является увеличение диаметра внутреннего зева матки. Данное обследование проводят только при наполненном мочевом пузыре, при этом измерение диаметра внутреннего зева проводят перпендикулярно продольной оси шейки матки. Средние размеры при неосложненном течении беременности составляют 1.7–2.0 см [2,5]. По данным А. Н. Стрижакова и др. (1990), при обследовании женщин с явлениями угрожающего выкидыша диаметр внутреннего зева находился в пределах 2.3–2.6 см. Следует отметить, что у 71 % беременных увеличение диаметра внутреннего зева происходит раньше появления клинических признаков угрожающего выкидыша. Данные ультразвукового исследования позволяют визуально представить механизм начавшегося выкидыша, клиническими симптомами которого являются схваткообразные боли внизу живота и кровянистые выделения из половых путей. Указанные симптомы являются признаками отслойки плодного яйца от стенок матки [5,9,11]. Чаще всего на эхограммах можно увидеть изображение эхонегативных участков. Другой возможный эхографический вариант — отслойка ворсистого хориона в области внутреннего зева шейки матки. При длительном течении заболевания и отсутствии эффекта от лечения наблюдают увеличение участка отслойки, уменьшение размеров матки, плодного яйца и эмбриона соответственно сроку беременности, что является отражением нарушения трофики плодного яйца и прогностическими признаками возможности самопроизвольного выкидыша. Большое значение ультразвуковое исследование имеет в диагностике неполного аборта. При этой патологии визуализируется расширенная полость матки, преимущественно в передне-заднем направлении, с наличием в ней неоднородных эхоструктур. В настоящее время большие перспективы в гинекологической практике приобретает метод цветового доплеровского картирования (ЦДК). Диагностика НБ с помощью этой методики основана на визуализации кровотока в сосудах трофобласта [12,13]. УЗИ беременных проводится трижды — в 10–14 недель, 20–24 и 30–34 недели. При необходимости врач акушер-гинеколог может назначить дополнительное УЗИ, и даже не одно. Ультразвуковое исследование плода (УЗИ, эхография) является единственным достаточно информативным и безопасным методом исследования, позволяющим оценить развитие беременности с самого начала и до родов. Исследование длится в среднем 10–30 минут. После этого врач заполняет специальный протокол, в который подробно записывает все результаты УЗИ. В первом триместре беременности УЗИ проводится с целью: установления локализации (расположения) плодного яйца (в полости матки или вне ее); диагностики одно- или многоплодной беременности; оценки размеров и роста, строения плодного яйца и эмбриона; оценки жизнедеятельности эмбриона или плода; исследования строения эмбриона или плода; исследования экстраэмбриональных структур (желточного мешка, хориона, амниона); диагностики осложнений беременности (угрожающего или начавшегося аборта и др.); диагностики заболеваний и пороков развития внутренних половых органов (миомы матки — доброкачественная опухоль матки, кист и опухолей яичников, двурогой матки, внутриматочной перегородки и др.) [2,9,12,13]. Таким образом, ультразвуковое исследование плода и органов малого таза в первом триместре беременности является одним из важнейших и незаменимых методов диагностики, позволяющим оценить развитие беременности с самых ранних сроков и выбрать правильную тактику ее ведения.
Демидова Е. М. Привычный выкидыш (патогенез, акушерская тактика): Автореф. дис. д-ра мед. наук. М 1993; С. 42.
Зыкин Б. И. Проблемы безопасности ультразвуковых исследований в акушерстве на современном этапе // Ультразвук. диагн. 1998.№ 1. С.13–20.
Линева О. И., Нестеренко С. А., Цуркан С. В., Сизова Н. В. Патогенетические аспекты невынашивания беременности и принципы профилактики осложнений: Матер. 4-го Рос. научн. форума “Охрана здоровья матери и ребенка 2002”. М 2002; С. 222–223.
Манухин И. Б., Геворкян М. А., Манухина Е. И. и др. Лечение угрозы прерывания ранних сроков беременности у больных с синдромом поликистозных яичников: Матер. 1-й Междунар. конф. “Ранние сроки беременности: проблемы, пути решения, перспективы”. М 2002; С. 129–133.
Медведев М. В., Скворцова М. Н., Куница И. М. Трансвагинальная эхокардиография// Ультразвук.диагн.Акуш.Гин.Педиат.1994.№ 3. С.24–30.
Основы пренатальной диагностики / Под ред. Е. В. Юдиной, М. В. Медведева. 1-е изд. М.: РАВУЗДПГ, Реальное время, 2002.
Подзолкова Н. М., Скворцова М. Н., Нестерова А. А., Львова А. Г. Невынашивание беременности/ Учебно-методическое пособие. М., 2004.
Радзинский В. Е., Марачев А. Г., Бабиченко И. И., Марачев А. А., Кокашвили Х. Б. Патогенетические основы ранней плацентарной недостаточности: Матер. 1-й Междунар. конф. “Ранние сроки беременности: проблемы, пути решения, перспективы”. М 2002; С. 89–92.
Скворцова М. Н., Медведев М. В. Ультразвуковое исследование в ранние сроки беременности // Клиническое руководство по ультразвуковой диагностике/ Под ред. Митькова В. В., Медведева М. В. Т.2. М.: Видар, 1996. С. 9–29.
Стыгар А. М. Современные возможности ульразвуковой диагностики пороков развития плода // V Росс.научн.форум «Охрана здоровья матери и ребенка 2003». М., 2003. С. 403–407.
Blaas H. G. Ultrasound diagnosis of embryonic and very early fetal malformation// Ultrasound Obstet.Gynecpl.1995.V.6.Suppl.2.P.13.
European Committee for Ultrasound Safety // Eur. J. Ultrasound. 1996. V. 4. P. 145.
Основные термины (генерируются автоматически): плодное яйцо, гематома, внутренний зев, угрожающий выкидыш, звуковая волна, медикаментозная терапия, плацентарная недостаточность, сверхвысокая частота, фолиевая кислота, частичная отслойка хориона.
Читайте также:

