Клещевые дерматиты у человека не проявляются в результате
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
Классификация заболевания
Демодекоз относится к группе паразитарных заболеваний кожи. Различают две клинические формы – первичный и вторичный демодекоз. При внезапном всплеске размножения клещей (более 5 особей на 1 см 2 кожи), отсутствии сопутствующих дерматитов (акне, розацеа, себореи) и успешном излечении после терапии с использованием противопаразитарных средств ставят диагноз «первичный демодекоз». Как правило, заболевание отмечают у пациентов старше 40 лет.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
При локализации клеща на коже век на краю ресниц и вокруг них образуются чешуйки и своеобразный «воротничок». Больной жалуется на зуд, усиливающийся под воздействием тепла и УФ-лучей, ощущение инородного тела в глазах, усталость глаз, чувство жжения. В углах глаз скапливается вязкое и клейкое отделяемое, особенно по утрам. Кожа становится сухой и истонченной, а пораженные демодекозом участки утолщаются и покрываются мокнущими корками.
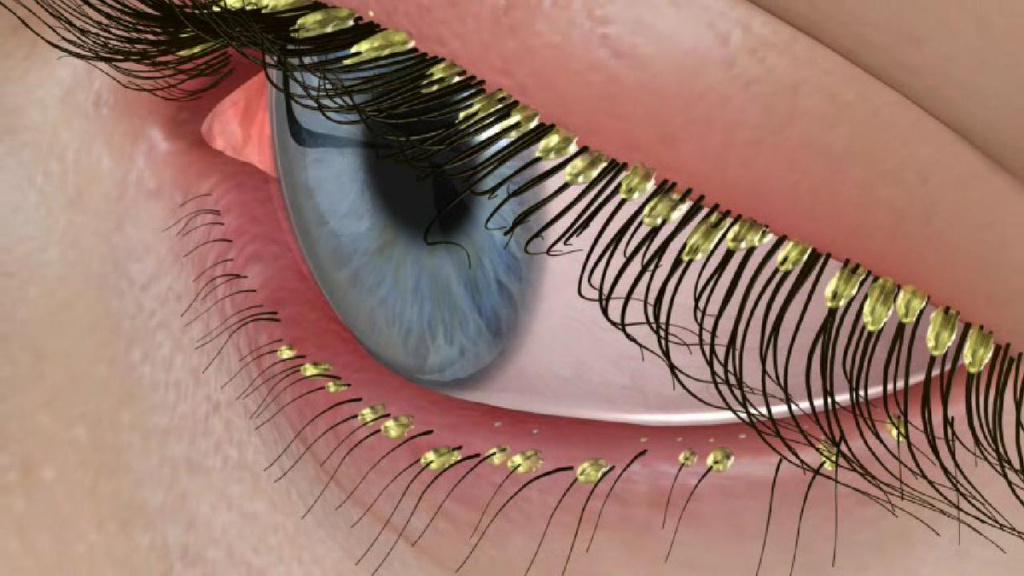
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Диагностика демодекоза
Выявить демодекоз можно лишь по совокупности клинических признаков и с помощью лабораторной диагностики. Кожные проявления при демодекозе могут существенно варьироваться, «маскируясь» под другие заболевания, что затрудняет постановку диагноза. Так, при акнеформном демодекозе папулы и пустулы напоминают угревую сыпь, при розацеаподобной форме папулы и пустулы появляются на фоне эритемы, при себорейной форме сыпь покрывается сероватыми корочками.
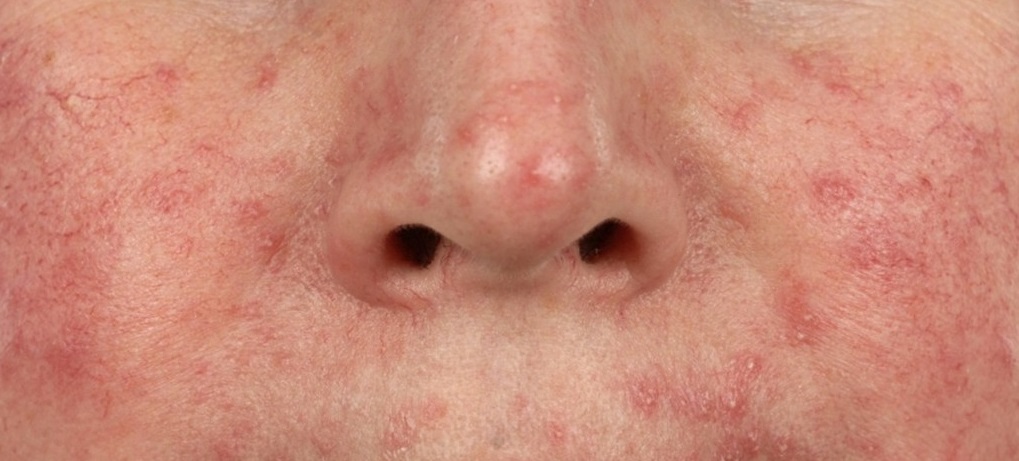
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Балашов Ю.С., Дайтер А.Б. Кровососущие членистоногие и риккетсии. Л., 1973. С.155-169.
Вашков В.И., Сухова М.Н., Кербабаев Э.Б., Шнайдер Е.В. Инсектициды и их применение в медицинской практике. М.: "Медицина". 1965. С. 347-365.
Вши человека (диагностика, медицинское значение, меры борьбы) Метод. рекомендации. М. 1990. 26 с.
Курганова И.И. Состояние проблемы педикулеза в мире // Мед паразитол. и паразит. болезни. 1997. №3. С. 52-56.
Методические рекомендации по применению современных педикулицидных средств. М. 2004. 17 с.
Неценгевич М.Р. Вши / В «Руководстве по медицинской энтомологии» (под ред. проф. В.П. Дербеневой-Уховой). М.: Медицина, 1974. С. 216-221.
Олифер В.В., Рославцева С.А. Актуальные проблемы и пути решения в области профилактики чесотки и педикулеза Гигиена и санитария. 2006 №2. С.25-29.
Приказ МЗ РФ №342 от 26.11.98 "Об усилении мероприятий по профилактике эпидемического тифа и борьбе с педикулезом".
Приказ Минздрава СССР № 320 от 05.03.87 г. «О дальнейшем усилении и совершенствовании мероприятий по профилактике сыпного тифа и борьбе с педикулезом»
Фролова А. И., Юркова Е. В., Гагуа Е. М. Проблема борьбы с педикулёзом в г. Москве // Акт. вопросы дезинфектологии, профилактики инфекц. и паразитарн. заболеваний. Всерос. науч. конф. Москва, октябрь 2002. С. 222-223.
Худобин В.В. Эпидемиологические аспекты педикулеза в условиях города // Автореф. дисс… доктора биол. наук. М., 1998. 45 с.
Крысиный клещевой дерматит
Крысиный клещевой дерматит (ККД) — контактный аллергический дерматит, вызванный укусами специфического паразита крыс гамазового крысиного клеща Ornithonyssus bacoti (Hirst, 1913).
Код по МКБ-10 – L.23.8
Очаговость ККД. Распределение клещей, как и крыс, на территории города и непосредственно на заселенных ими объектах имеет агрегированный характер. Клещи заносятся в помещения, прежде всего крысами, и в условиях подходящего микроклимата (температура 23-27 о С, относительная влажность воздуха 75-90%) образуют размножающиеся популяции. Заносить клещей из подвальных помещений могут домашние кошки. Человек подвергается нападению клещей в зараженном помещении, однако сам в распространении клещей не участвует. При типизации очагов по функциональному признаку выделяют 2 основные группы: бытовые и производственные очаги. Бытовые очаги преобладают. Группу риска составляют жильцы квартир, расположенных на I и II этажах. Преимущественно это квартиры в старых кирпичных домах, которые с течением времени в результате старения и разрушения кирпичей становятся более доступными для проникновения крыс в жилые помещения, а также квартиры в панельных 5-этажных домах с мусоропроводом, находящиеся вблизи мусорокамер. Производственные очаги подразделяются на объекты, связанные с хранением и переработкой пищевых продуктов (продовольственные базы, магазины, столовые, мясокомбинаты, рынки и др.), содержанием и разведением животных (виварии, лаборатории, зоопарки), а также служебные помещения административного и производственного назначения.
Для бытовых очагов характерна небольшая численность грызунов и клещей. Болеют обычно дети, женщины и пожилые люди, длительно пребывающие в квартирах. Для производственных очагов характерна высокая численность крыс и клещей (до 100 клещей в пробе); заселенность крысиными клещами всего помещения; наличие гнезд грызунов; единовременность поражения больших групп людей.
Крысиные клещи являются переносчиками возбудителей везикулезного (оспоподобного) риккетсиоза (возбудитель Rickettsia acari), лихорадки Ку (возбудитель Сoxiella burneti). Высказывается гипотеза о возможной роли клещей в циркуляции возбудителя геморрагической лихорадки с почечным синдромом (ГЛПС). Экспериментально показана способность клещей сохранять и передавать лабораторным животным различные вирусы (клещевого энцефалита, восточного энцефаломиелита лошадей, лихорадки Западного Нила), бактерии (возбудители туляремии, чумы) и спирохеты (возбудители желтушного лептоспироза, болезни Лайма).
Этиология. Возбудитель ККД – крысиный клещ Ornithonyssus bacoti (Нirst, 1913). Его основной хозяин (прокормитель) — серая крыса (Rattus norvegicus Berkenh.). Крысиный клещ успешно размножается при питании на домовых мышах. В круг его прокормителей может включаться человек, а также домашние животные — собаки и кошки. Экспериментально доказано, что при питании кровью человека самки O.bacoti могут откладывать яйца, но поддержание размножающейся популяции клещей в отсутствии основного прокормителя маловероятно. По типу паразитизма крысиный клещ – облигатный кровосос подстерегающего типа. Контакт с прокормителем кратковременный – только во время питания. Большую часть жизни клещи проводят вне тела хозяина, концентрируясь преимущественно в гнездах синантропных грызунов – серой крысы и домовой мыши. Местом встречи клещей с прокормителями служат также помещения, заселенные ими, где образуются локальные размножающиеся популяции. Клещи концентрируются в щелях пола, стен, в мебели, предпочитая утепленные места.
Жизненный цикл крысиного клеща отражает тип паразитизма. Самки яйцекладущи. Онтогенез включает пять стадий развития: яйцо, личинку, протонимфу, дейтонимфу и имаго (самки и самцы). Кровососущими являются только протонимфа и имаго (самки и самцы), причем самец по сравнению с самкой сосет мало крови. Крысиному клещу для завершения цикла развития достаточно всего дважды напасть на прокормителя. Без кровососания откладка яиц невозможна. При комнатной температуре оптимум влажности для развития яиц составляет 30–60%. Вылупившиеся личинки размером 0,3 мм малоподвижны, не питаются и характеризуются редукцией ротового аппарата. Протонимфы имеют сформированный колюще-сосущий ротовой аппарат, подвижны и активно нападают на прокормителя. Размер голодной протонимфы около 0,3 мм, насосавшейся крови – 0,4 мм. Женские протонимфы сосут кровь не менее двух раз и покидают прокормителя, мужские – один раз и остаются в шерсти животного. Женские протонимфы, покинув тело хозяина, в помещении забираются в укромные места, где происходит их линька в дейтонимфу. Как и личинки, они малоподвижны, не питаются. Часть протонимф в шерсти животного превращается в мужские дейтонимфы, а затем в самцов. Они, как правило, на прокормителе отыскивают женские протонимфы, прикрепляются к ним и покидают хозяина. Самцы оставляют женские протонимфы только на момент их линьки в дейтонимф. Оплодотворение происходит сразу после линьки женской дейтонимфы в самку. Весь жизненный цикл крысиного клеща при 25 о С может быть завершен в течение 12 сут.
Для крысиного клеща характерен как половой, так и партеногенетический тип размножения (арренотокия). В последнем случае самки откладывают неоплодотворенные яйца, из которых развиваются только самцы. При половом типе размножения копуляция происходит однократно. Копуляция длится до 40 ч. Самка начинает откладку яиц при комнатной температуре через 24–36 ч после кровососания, обычно по 1–3 яйца. Они покрыты клейким секретом, который при застывании на воздухе обеспечивает их прикрепление к субстрату. Период откладки яиц длится 2–3 дня и зависит от количества выпитой крови и числа яиц. Крысиному клещу свойственна гонотрофическая гармония – сопряженность процессов кровососания (пищеварения) и созревания яиц. В течение жизни самка проделывает в среднем 5-7 гонотрофических циклов, максимально – 10. Плодовитость самки в течение одного гонотрофического цикла составляет от 3 до 20 яиц, что зависит от количества высосанной крови и влажности воздуха. Общая плодовитость составляет около 100 яиц.
Патогенез. Наличие высыпаний только в местах кровососания крысиного клеща, сильный зуд свидетельствуют о локальной аллергической реакции. Можно полагать, что аллергенными свойствами обладает слюна клещей, вводимая в кожу при укусе. Преобладание в клинической картине папул указывает на развитие гиперчувствительности замедленного типа. Отсутствие пустул при множественных расчесах позволяет предположить наличие в слюне клещей веществ с бактерицидным эффектом.
Клиника. Крысиный клещ, нападая на человека, практически во всех случаях вызывает дерматит, т.е. является облигатным этиологическим фактором. Клинические проявления заболевания зависят от численности клещей и индивидуальной реакции больного. Сначала больные жалуются на ощущение ползания по коже, уколы и жжение, затем появляется зуд, как правило, мучительный, усиливающийся при расчесывании, прикосновении одежды и горячих водных процедурах. На месте кровососания клещей возникают высыпания, последовательность преобразования которых зависит от давности поражения. Сначала появляются небольшие розовые розеолы, через сутки они трансформируются в милиарные папулы (до 2 мм), спустя 3 недели – в лентикулярные папулы (до 1см). Реже возникают волдыри, уртикарные папулы и у отдельных больных – пузыри. У детей преобладают папуло-везикулы и им часто ставиться диагноз «ветряная оспа». Высыпания при ККД, как правило, изолированнее (фокальные). Если больной более месяца остается в действующем очаге, то возможно появление нуммулярных высыпаний. Наличие розеол, волдырей, уртикарных папул, папуло-везикул свидетельствует о недавнем кровососании клещей. В бытовых очагах высыпания, как правило, единичные, мономорфные, преобладают милиарные и лентикулярные папулы. Для производственных очагов характерны множественность высыпаний и их полиморфизм.
Клещи способны сосать кровь на любом участке кожного покрова, но в большей степени поражается верхняя часть тела в местах плотного прилегания одежды (лямок, бретелек, пояса, воротника), где высыпания группируются, но не сливаются. Это связано с особенностями поведения клещей – отрицательным геотропизмом (перемещение вверх по телу человека) в сочетании с тигмотаксисом (тенденция забираться в трещины, щели).
Диагностика. Диагноз ККД ставится на основании клинической картины заболевания, данных эпидемиологического анамнеза, и результатах акарологического обследования очага, которое проводится работниками дезинфекционной (врач дезинфектолог или инструктор-дезинфектор) или санитарно-эпидемиологической служб (энтомолог) не позднее, чем через 2 дня после поступления заявки. Больные ККД жалуются на ощущение ползания по телу, уколов, жжения и мучительный зуд, усиливающийся при расчесывании, прикосновении одежды и горячих водных процедурах. Собирая анамнез заболевания, следует выяснить три вопроса: массовость и одновременность поражения людей в предполагаемом очаге, наличие и численность крыс и мышей в помещениях, возможные дератизационные мероприятия, после которых, за счет истребления основного прокормителя, усиливается нападение клещей на человека.
Лабораторная диагностика направлена на обнаружение крысиного клеща в зараженном помещении. При обследовании жилых помещений обращают внимание на кухни, ванные, туалеты. Акцент делается на места ввода в жилое помещение коммуникаций (водопроводная, канализационная, вентиляционная и т.д.), плинтусы по периметру помещения, участки полов и стен вблизи отопительных приборов и тепловых коммуникаций, канализационные стояки, вентиляционные отверстия. При наличии домашних животных тщательно обследуют места их отдыха и кормления.
Наиболее эффективно взятие проб пыли пылесосом с уплощенной насадкой, под которую в место стыка помещается конический мешочек из ткани, не пропускающей клещей (мельничный газ, нейлон, капрон). При высокой численности клещей можно обнаружить визуально. Их собирают увлажненной кисточкой в 70 о спирт. Материал гнезд грызунов, субстрат подстилок в вивариях берется обычным способом и помещается в полиэтиленовые пакеты. Собранный материал просматривают под бинокулярным микроскопом или лупой с 7-10-кратным увеличением и извлекают хорошо заметных подвижных клещей. При отсутствии живых клещей материал исследуют методом флотации, помещая в насыщенный раствор поваренной соли. Для определения клещей изготавливают микроскопические препараты по стандартной методике, используя глицерин, 40 % молочную кислоту, 10% едкий калий (натрий), жидкость Фора-Берлезе. При микроскопировании препаратов учитывают численность клещей, их возрастной состав и насыщенность кровью.
Дифференциальная диагностика ККД проводится с чесоткой, почесухой, аллергическим дерматитом, ветряной оспой.
Пример формулировки диагноза. Если при использовании всех диагностических критериев врач предполагает, что причиной заболевания является крысиный клещ, то ставиться диагноз «аллергический контактный дерматит», а в скобках предположительно дается указание на этиологический фактор – крысиный клещевой дерматит. Окончательный диагноз заболевания должен быть обязательно подтвержден обнаружением клещей в помещении, где человек подвергался их нападению.
Лечение ККД направлено на устранение аллергического воспаления в коже. Оно эффективно только в том случае, когда помещение санировано от возбудителя. Лечение проводится амбулаторно. Вопрос о выдаче больничного листа решается в каждом случае индивидуально.
Медикаментозное лечение. Внутрь назначают антигистаминные (димедрол, диазолин, фенкарол, супрастинекс, тавегил, парлазин, перитол и др.), десенсибилизирующие (тиосульфат натрия, хлористый кальций, глюконат кальция) препараты. Расчесы, эрозии тушируют растворами перманганата калия, бетадином, анилиновыми красителями (фукорцин, бриллиантовый зеленый, метиленовый синий). При распространенном процессе на ранней стадии заболевания показаны водная взбалтываемая смесь и циндол. При наличии зудящих папул предпочтение отдается топическим стероидам (адвантан, элоком, травокорт, флуцинар, элоком и др.). Их втирают 2 раза в день до полного разрешения высыпаний. Прогноз при ККД благоприятный.
Информация для пациента (краткие рекомендации). Объясните пациенту, что излечение от ККД невозможно без проведения дератизационных и дезакаризационных мероприятий в очаге. Обязательным условием является лечение животных, проживающих в квартире (кошки, собаки, морские свинки, хомяки и др.). Этот вопрос решается ветеринаром. Если ККД является профессиональным заболеванием у работников вивариев, экспериментальных лабораторий, зоопарков и т.п., то вопрос о проведении комплекса профилактических мероприятий решается с администрацией учреждения. Предупредите больного, что врач не будет рассматривать претензии больного на сохранение клинических проявлений заболевания в случае не выполнения вышеуказанных требований. Сразу разъясните пациенту, что он не является источником заражения ККД для других лиц. Занести клещей в квартиру из производственных очагов также невозможно.
Профилактика ККД включает одновременное проведение дератизационных и дезакаризационных мероприятий. Дератизационных мероприятия состоят в уничтожении крыс. Используют механический метод (капканы, живоловки, клейкие массы) и химический метод (отравленные приманки с этилфенацином, крысидом, изоинданом, дифетиалоном) и т.д. Арсенал средств, разрешенных для дезакаризации помещений разнообразен. Это смачивающиеся порошки, дусты, эмульгирующиеся концентраты, препараты в аэрозольной упаковке. Для личной профилактики ККД при работе с O.bacoti в условиях лаборатории, в вивариях, зараженных клещами, в очагах массового размножения крысиного клеща целесообразно использовать репелленты на основе диметилфталата (ДМФ) и акрепа.
Соколова Т.В. Чесотка и крысиный клещевой дерматит (Новое в этиологии, эпидемиологии, клинике, лечении и профилактике // Дисс. доктора мед. наук. – М. – 1992.–34 С.
Лопатина Ю.В. Крысиный клещ как компонент урбанизированного ценоза территории города Москвы // Дисс. канд. биол. наук. – М. – 1998 - .24 с.
Методические рекомендации по борьбе с крысиным клещом, профилактике и лечению клещевого дерматит. – М. – 2001. – 19 С.
Нельзина Е.Н. Крысиный клещ. – М. – 1951. – С.100.
Неценгевич М.Р. Руководство по медицинской энтомологии» /под ред. проф. В.П. Дербеневой-Уховой. – М.:Медицина». – 1974. – С.216-221.
Соколова Т.В., Лопатина Ю.В. Паразитарные дерматозы: Чесотка и крысиный клещевой дерматит. – М. : Бином. – 2003. – 120 С.
Чистяков А.Ф. Крысиный клещ и дерматиты у людей. – Медгиз. – 1960. – 94С.
Клещевые дерматиты у человека не проявляются в результате патогенного воздействия ____ клещей.
Трансплацентарное заражение характерно для …
Более всего подвержены заболеванию оспой лица с группой крови …
Пубертатный скачок роста характерен для …
человека и обезьян
Следующей ступенью эволюции человека за австралопитеками был вид …
Из вентральной стенки задней кишки развивается провизорный орган …
Малое содержание желтка характерно для яйцеклеток …
В регуляции онтогенеза важнейшую роль играют кейлоны, которые …
подавляют клеточные деления
стимулируют клеточные деления
ускоряют процессы роста
являются биологическими катализаторами
Начало цитодифференцировки и индукционных влияний в эмбриогенезе приходится на стадию …
Концепция позиционной информации была предложена …
Наиболее стабильное функционирование органов и систем наблюдается в ______ периоде.
Повреждающие факторы, нарушающие ход развития и приводящие к аномалиям и врожденным порокам, называются …
Тип хромосомной перестройки, при которой происходит обмен сегментами между хромосомами, называется …
Разделение хроматид и превращение их в дочерние хромосомы с последующим расхождением к разным полюсам клетки происходит в …
Концевые участки хромосом, выполняющие защитные функции, называются …
Биохимические методы в генетике человека применяются для диагностики болезней …
сцепленных с полом
с наследственной предрасположенностью
Хромосомы, в которых расположены гены, определяющие половую принадлежность индивида, называются …
Процесс биосинтеза первичной структуры полипептидной молекулы на матрице мРНК называется …
Впервые нуклеиновую кислоту в ядре клетки обнаружил …
Разные варианты одного и того же гена, определяющие разные варианты признака, называют …
Тип взаимодействия генов, при котором два гена вместе обусловливают развитие нового признака, отличного от родительских вариантов, называется …
Коньюгацией хромосом называется процесс …
сближения гомологичных хромосом
распределения хромосом по гаметам
Функциональные нарушения, возникающие при частичной недостаточности витаминов в пище, называются …
Главная роль микроорганизмов в круговороте веществ состоит в …
разложении органических веществ
синтезе органических соединений
использовании солнечной энергии
образовании паров воды
Нагрев нижних слоев атмосферы вследствие ее способности пропускать коротковолновую солнечную радиацию, но задерживать длинноволновое тепловое излучение земной поверхности называется ______________ эффектом.
Трудно представить практического врача, не сталкивающегося в своей повседневной работе с чесоткой. Дерматологам приходится помнить о ней практически ежедневно, проводя дифференциальный диагноз между различными зудящими дерматозами. И при этом регистрация чесотки (по разным, но вполне понятным причинам) остается недостаточной.
Несмотря на многочисленные публикации, посвященные современному состоянию проблемы чесотки (3, 5—8,10), часть врачей не связывают особенности паразитирования чесоточного клеща Sarcoptes scabiei с клиникой заболевания.
Чесоточный ход—симптом, который отличает чесотку от других дерматозов и позволяет практически всегда правильно диагностировать заболевание. Жизненный цикл чесоточного клеща делится на 2 части: кратковременную накожную и длительную внутрикожную, представленную топически разобщенными репродуктивным и метаморфическим периодами. В ходе репродуктивного периода самка откладывает яйца в прогрызаемом ею чесоточном ходе. Вылупляющиеся личинки выходят на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи. Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца, Преимущественная локализация чесоточных ходов на этих местах обусловлена самой большой здесь толщиной рогового слоя (в сравнении с остальными слоями эпидермиса), вследствие чего личинки успевают вылупиться, а не отторгаются вместе с роговыми чешуйками. Установлено, что участки кожи, где располагаются чесоточные ходы, имеют пониженную температуру, а волосяной покров там отсутствует или минимален. В редких случаях (за счет механического прижатия) внедрение самок возможно в кожу других участков кожного покрова: ягодиц, аксилярных областей, живота и др. Клинически это соответствует скабиозной лимфоплазии кожи (СЛК).
В большинстве случаев кожа не реагирует на внедрение самки клеща в роговой слой эпидермиса, поэтому воспалительный компонент при прокладывании самкой хода отсутствует и в клинической картине заболевания преобладает типичный или интактный вариант чесоточного хода. Внешне он имеет вид слегка возвышающейся линии грязно-серого цвета, прямой или изогнутой, длиной 5—7 мм. В то же время возможно возникновение воспалительной реакции в процессе жизнедеятельности самки. Такие ходы принято называть реактивными. В соответствии с предложенной нами классификацией (4) существует до 15 вариантов чесоточных ходов. Под ходами могут возникать полостные элементы (везикулы и пузыри) или лентикулярные папулы, что очень типично для детей. На протяжении хода могут возникать пустулы, трещины, точечные или линейные корочки, эрозии; иногда ход принимает вид «ракетки» или «веретена». Частота встречаемости и индекс обилия чесоточных ходов наибольшие на кистях (соответственно 96% и 10,5), значительные — на запястьях (59% и 2), половых органах мужчин (49% и 2), стопах (29% и 1); на других участках кожного покрова они встречаются реже. Необходимо остановиться на закрепившихся в мышлении врачей стереотипах. Так, в отечественной литературе в качестве основного диагностического симптома чесотки встречается отождествление чесоточных ходов с «парными элементами», в то время как ничего общего с чесоточными ходами эти элементы не имеют. Их описание отсутствует и в зарубежной литературе, и в действующих на территории России методических рекомендациях (1, 2). При исследовании более 1 тыс. таких элементов (со-скоб с последующим микроскопированием содержимого) чесоточного хода в них не обнаружено.
Другой стереотип — оценка СЛК (возникающей в период инвазионного процесса в результате заселения клещами различных участков кожного покрова) в качестве постскабиозной лимфоплазии кожи, возникновение и длительное персистиро-вание которой многие врачи связывают не с самой чесоткой, а с проведенной терапией.
Клиническое и паразитологическое обследование более 1000 больных чесоткой показало, что СЛК всегда возникает под чесоточными ходами во время болезни. Ходы в этих случаях приурочены к сильно зудящим лентикулярным папулам, на поверхности которых часто имеется крупная кровянистая корочка как результат механического расчесывания. Наличие чесоточных ходов в роговом слое лентикулярных папул подтверждено путем соскоба с последующим микроскопированием в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки, экскременты. Количество паразитарных элементов в таких ходах вдвое выше, чем в типичных ходах (на кистях, запястьях и стопах): в среднем соответственно 20—22,7 и 6,2— 12,9. Отмечены высокая гибель зародышей в таких ходах и забитость ходов экскрементами клещей. СЛК не встречается в типичных местах локализации чесоточных ходов, но преобладает на мошонке (частота встречаемости и индекс обилия — соответственно 61% и 1,6), половом члене (54% и 1,1), ягодицах (44% и 1,4), локтях (30% и 0,8). Реже СЛК выявляется в подмышечных областях (19% и 0,3) и на молочных железах у женщин (16% и 0,4), крайне редко — на животе, в паховой и подвздошных областях, на бедрах и груди. Гистологическое исследование биоптатов с участков СЛК показало, что до и после лечения они практически не различаются. В дерме обнаружены переполнение сосудов кровью и выраженный периваскулярный инфильтрат из лимфоцитов, гистиоцитов, эозинофилов. В гистологических препаратах, взятых до лечения, число эозинофилов было значительно меньше, чем после специфической терапии. Длительность персистирования СЛК (2—6 мес) не зависит от локализации на теле больного, но коррелирует с числом СЛК и особенно зависит от сохранения или удаления содержимого чесоточного хода из рогового слоя эпидермиса. Соскоб последнего с поверхности скабиозной папулы способствовал ее более быстрому разрешению (9). Изложенное свидетельствует о том, что СЛП является своеобразным вариантом течения чесотки; при ведении таких больных необходим индивидуальный подход.
И последнее: при чесотке не бывает рецидивов, поэтому постановка такого диагноза неосновательна. Во-первых, в жизненном цикле чесоточного клеща нет латентных, длительно переживающих стадий; во-вторых — отсутствует стойкий иммунитет. Причиной возобновления заболевания чаще являются реин-вазия от непролеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
Приказом МЗ РФ №162 от 24.04.03 утвержден отраслевой стандарт (ОС) «Протокол ведения больных. Чесотка». ОС прошел процедуру государственной регистрации в Министерстве юстиции РФ. При подготовке ОС использованы ссылки на Постановления Правительства РФ от 05.11.97 №1387 «О мерах по стабилизации и развитию здравоохранения и медицинской науки в РФ» и от 26.10.99 №1194 «О программе государственных гарантий обеспечения граждан РФ бесплатной медицинской помощью». ОС разработан для решения важных задач практического здравоохранения страны, среди которых:
- определение спектра лечебных и диагностических услуг, оказываемых больным чесоткой;
- определение формулярных статей лекарственных средств, применяемых для лечения чесотки;
- разработка алгоритмов диагностики и лечения чесотки;
- установление единых требований к порядку профилакти ки, диагностики и лечения больных чесоткой;
- унификация расчетов стоимости медицинской помощи, разработки базовых программ ОМС и тарифов на меди цинские услуги и оптимизации системы взаиморасчетов между территориями за оказанную больным чесоткой ме дицинскую помощь;
- контроль объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинском учреждении и на территории в рамках государственных гарантий обеспечения населения бесплатной медицинской помощью.
Больше всего вопросов возникло по п, 7 «Характеристика требований протокола». Алгоритм ведения больных чесоткой определяется правильностью выбора «модели пациента». При определении модели пациента необходимо использовать общепринятые классификации дерматозов с учетом традиционных для каждой нозологической формы стадий течения процесса, клинических форм, возможных осложнений. В разделе ОС «Общие вопросы» дана подробная характеристика клинических проявлений чесотки. Указывается, что клиническими вариантами чесотки являются типичная чесотка, без ходов, норвежская, осложненная (дерматитом и пиодермией), чесотка «чистоплотных», чесотка в сочетании с СЛК кожи, псевдосаркоптоз, чесотка на фоне других дерматозов. Классификации заболевания с учетом стадии и фазы процесса не существует. Врачам не ясно, что вкладывается в ОС в понятия «стадия» и «фаза» чесотки (если есть чесотка с высыпаниями, то должна быть и чесотка без высыпаний; если есть острая чесотка, то должна быть и хроническая?). Необходимо, чтобы при описании модели пациента использовались принятые для данного заболевания критерии. Поэтому пункты «стадия» и «фаза» заболевания при чесотке в ОС необходимо исключить.
В этом же .разделе ОС дан алгоритм лечения только 2 моделей пациента «Чесотка без осложнений» и «Чесотка. Пост-скабиозный зуд». Закономерен вопрос: а как лечить остальные формы заболевания? Некоторые специалисты имели разногласия с фондом ОМС, так как при осложненной, норвежской чесотке, СЛК требуется назначение дополнительных лекарственных препаратов как внутрь, так и наружно.
При переиздании ОС количество моделей пациента необходимо привести в соответствие с разделом «Общие вопросы», В частности, такими моделями должны быть:
Модель 01.01 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05). Без осложнений.
Модель 01.02 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05) Осложнения — пиодермия.
Модель 01.03 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05) Осложнения — контактный аллергический дерматит.
Модель 01.04 (03). Чесотка типичная, без ходов, чесотка «чистоплотных».
(05), Осложнения — сочетание пиодермии и контактного аллергического дерматита.
Модель 01.05 (03). Чесотка типичная, без ходов, чесотка «чистоплотных» в сочетании с СЛК,
Модель 01.06 (03). Норвежская чесотка.
Модель 01.07 (03). Псевдосаркоптоз.
Модель 01.08 (03). Чесотка на фоне другого дерматоза (атопический дерматит, псориаз, лимфома и др.).
Второй вопрос, возникающий у практических врачей, — это трактовка диагностических критериев чесотки. В ОС указывается, что «диагноз чесотки ставится на основании комплекса клинических и эпидемиологических данных, лабораторного обнаружения возбудителя. В редких случаях возможно использование лечебного критерия — получение положительного эффекта при лечении «ex juvantibus» одним из противочесоточных препаратов». Но четкого подразделения критериев на клинические, эпидемиологические, лабораторные и лечебные нет, что нередко приводит к разногласиям с ГЦСЭН и фондом ОМС. Приводим эти критерии.
Клинические критерии диагностики чесотки (выявляются при установлении жалоб больного и при его осмотре):
- Зуд, усиливающийся в вечернее и ночное время.
- Наличие типичных чесоточных ходов и их реактивных вариан тов — цепочка везикул, пузырь, лентикулярная папула, «ракетка» и т.п.
- Наличие невоспалительных, изолированных везикул, фол ликулярных папул, сильно зудящих лентикулярных папул.
- Типичная локализация высыпаний при чесотке: чесоточные ходы на кистях, запястьях, стопах, локтях; фолликулярные папулы — на переднебоковой поверхности тела; невоспалительные ве зикулы — на кистях и стопах в непосредственной близости от хо дов; лентикулярные папулы (половые органы мужчин, ягодицы, ак- силярная и пупочная области, молочные железы у женщин).
- Наличие характерных для чесотки симптомов : Арди, Гор чакова, Михаэлиса, Сезари.
- Преобладание стафилококкового импетиго на кистях, за пястьях, стопах; эктим — на голенях и ягодицах; остиофоллику- литов и фурункулов — на туловище и ягодицах.
- Отсутствие эффекта от лечения антигистаминными, де сенсибилизирующими средствами внутрь и противовоспали тельными, в том числе кортикостероидными мазями, наружно,
Эпидемиологические критерии диагностики чесотки (выявляются при сборе анамнезе, осмотре контактных лиц и соответствующих коллективов):
- Наличие зудящего дерматоза у одного или нескольких членов семьи.
- Наличие зудящего дерматоза среди членов инвазионно- контактного коллектива (общежитие, детский сад, интернат, оздоровительный лагерь, детский дом, казарма и т.п.).
- Возникновение заболевания после тесного телесного контакта в постели, в том числе полового, в вечернее и ночное время (суточный ритм активности возбудителя).
- Последовательное появление новых больных в очаге.
- Реализация непрямого пути заражения только при нали чии нескольких больных в очаге или высоком паразитарном ин дексе (число чесоточных ходов) у одного больного, что часто наблюдается при норвежской чесотке.
- Возможность заражения через предметы, которыми не прерывно пользуется большой поток людей (шкафы в банях, ма трацы в поездах, спальные мешки на туристских базах и т.п.).
- Улучшение состояния после самолечения одним из про тивочесоточных препаратов.
Лабораторные критерии
Клинические и эпидемиологические данные должны быть подтверждены обязательным обнаружением возбудителя чесотки одним из перечисленных выше методов.
Лечебные критерии диагностики
В исключительных случаях, особенно при чесотке без ходов, когда поиск возбудителя в фолликулярных папулах и везикулах требует высокого профессионализма, одним из диагностических критериев чесотки может быть лечение ex juvantibus. В этом случае терапия проводится одним из противочесоточных препаратов по установленной схеме. Исчезновение зуда после 1-й обработки и разрешение высыпаний к концу недели являются диагностическим критерием наличия у больного чесотки.
Серьезное недоумение при внедрении в практику ОС возникало у дерматовенерологов в связи с отождествлением перметрина и медифокса. За рубежом перметрин для лечения чесотки используется в виде 5% крема, а медифокс выпускается в виде концентрата эмульсии и перед употреблением разводится более чем в 12 раз. Специфическая активность препаратов, используемых в виде крема и раствора, не равнозначна. В ОС в разделах «Характеристика алгоритмов и особенностей применения медикаментов» и «Формулярные статьи лекарственных средств» в рубрике «Перметрин» подробно разбирается алгоритм применения медифокса и дается его характеристика, а не 5% крема перметрина. При этом указывается, что синонимом перметрина является медифокс.
Отождествление в ОС перметрина с медифоксом дало возможность производителям педикулоцидных препаратов (акромед, ниттифор, веда-2) на основе перметрина незаконно рекламировать их в интернете для лечения чесотки. При этом совершенно не учитывается, что экспозиция педикулоцидов на коже не превышает 10—30 мин и площадь обрабатываемых участков ограничивается только волосистой частью головы или областью лобка. Использование педикулоцидов на весь кожный покров в течение 8—12 ч чревато серьезными осложнениями. В интернете для лечения чесотки стали рекламировать препараты на основе перметрина, применяемые для уничтожения моли (рейд антимоль, армоль, зитол), бытовых насекомых (амизоль, первит), сельскохозяйственных вредителей (канон плюс), летающих насекомых (арзоль-Л). Назначая средства на основе перметрина, врач должен подчеркнуть, что таким препаратом является только медифокс, а самолечение с использованием интернет-ресурсов может привести к серьезным последствиям.
Из зарубежных антипаразитарных препаратов, используемых для лечения чесотки, в нашей стране широко применяется Спрегаль. Его действующим началом является эсдепалетрин — нейротоксический яд для насекомых, нарушающий катионный обмен мембран нервных клеток. Второй компонент — пиперони-ла бутоксид — усиливает действие эсдепалетрина и устраняет возможность развития резистентности возбудителя чесотки к данному скабициду. В разделе «Формулярные статьи лекарственных средств» спрегаль описывается в рубрике «Эсдепалет-рин+пиперонила бутоксид», что не является синонимом данного препарата, а лишь отражает вещества, составляющие его.
Совершенно непонятно, как в ОС для лечения чесотки попал препарат ниттифор. Его действующим веществом является перметрин. Ниттифор разработан и официально утвержден для лечения педикулеза. Он наносится на ограниченные участки кожного покрова, и его экспозиция на коже не должна превышать 40 мин.
Подводя итог сказанному, можно заключить, что опыт применения ОС в лечебно-профилактических учреждениях России показал необходимость его доработки с учетом предложений и замечаний, поступающих от специалистов и практикующих врачей.
ЛИТЕРАТУРА
1. Гладько В.В., Соколова ТВ., Рязанцев И.В. Организация помощи военнослужащим, больным чесоткой, в ВМУ МО РФ / Методические рекомендации для врачей войскового звена медицинской службы МО РФ. — М., 2004. — 63 с.
2. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка / Методические рекомендации для врачей. — М., 1992. — 20 с.
3. Ланге А.Б., Соколова Т.В. Паразитизм чесоточного зудня Sarcoptes scabiei (L.) (Acariformes, Sarcoptidae) // Паразитология. — 1992. — №4. — С. 281—295.
4. Соколова Т.В., Федоровская РФ., Ланге А.Б. Чесотка. — М.: Медицина. — 1989. — 175 с.
5. Соколова Т.В. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике чесотки (лекция) // Рос. журн. кожн. и венерич. болезней. — 2001. — №1. — С.27—39.
6. Соколова Т.В. Чесотка: современное состояние проблемы // Consilium Medicum. — 2002. — Т. 4. — №5. — С. 244—248.
7. Соколова Т.В. Чесотка // Consilium Provisorum. — 2002. — №6. — С.15—19.
8. Соколова ТВ., Лопатина Ю.В. Паразитарные дерматозы: Чесотка и крысиный клещевой дерматит. — М.: Бином.—2003. — 121 с.
9. Соколова Т.В., Гладько В,В., Рязанцев И.В. Чесоточный клещ Sarcoptes scabiei и доброкачественная лимфоплазия кожи // Рос. журн. кожн. и венерич. болезней. — 2004. — №5. — С.25—30.
10. Справочник по кожным и венерическим болезням / Под общ, ред. проф. И.Ю, Быкова. — Изд. 2-е дополненное. — М„ 2005, — 292 с.

Атопический дерматит - воспалительное заболевание кожи, имеющее хроническое течение и аллергическую природу развития. Многие считают атопический дерматит детским заболеванием, однако, это не так. Довольно часто заболевание проявляется и во взрослом возрасте.
Дерматит – общее название для воспалительных кожных заболеваний разного происхождения. Патология способна поражать разные участки тела, но чаще всего затрагивает кожу рук, ног и лица. Дерматит – это синдром, выражающийся в развитии воспаления при столкновении с раздражителем. Заболевание проявляется жжением, зудом, патологическими изменениями кожного покрова. Выяснить причину дерматита и получить эффективное лечение вы можете в Поликлинике Отрадное. Запишитесь по телефону или через форму на сайте в удобное для вас время!
Классификация дерматита
Все дерматиты можно условно разделить на 2 большие группы:
- Простой дерматит (также его называют искусственный или артефициальный) возникает как реакция на облигатные раздражители – вещества или явления, которые способны вызвать поражение кожи у любого человека. К ним относят химические вещества, трение, вещества, ядовитые растения и т.д. Воспалительная реакция развивается из-за непосредственного повреждения кожного покрова.
- Аллергический дерматит возникает из-за воздействия факультативных раздражителей. Такие вещества являются раздражителями не для всех, а лишь для лиц, имеющих к ним индивидуальную повышенную чувствительность. Это могут быть парфюмерия, косметика, бытовая химия и т.д. Когда такие раздражители попадают на кожу и соединяются с ее белками, возникает реакция иммунной системы и, как следствие, кожные проявления.
По характеру возникновения дерматит бывает двух видов:
При контактном дерматите кожная реакция возникает при непосредственном соприкосновении кожи с раздражителем. Контактным путем способен развиваться как простой, так и аллергический дерматит.
Токсидермия – это токсико-аллергический дерматит, при котором раздражитель сначала попадает внутрь организма через пищеварительный тракт, инъекции или дыхательные пути (продукты питания, химические вещества, лекарственные препараты), а затем возникает аллергическая кожная реакция. Кожные проявления способны развиваться как через несколько часов после попадания вещества внутрь, так и через несколько месяцев.
Причины дерматита
Простой контактный дерматит может быть вызван физическими и химическими факторами:
Физические факторы бывают:
- Механические: трение или давление.
- Термические: воздействие слишком высоких или низких температур, вследствие которых возникают ожоги или обморожения.
- Связанные с излучением: инфракрасные, ультрафиолетовые, радиоактивные лучи.
К химическим раздражителям относят:
Аллергический контактный дерматит тоже вызывается химическими раздражителями, но, как уже говорилось, эти вещества вызывают патологическую кожную реакцию не у всех пациентов. К таким факторам можно отнести:
- Полимеры.
- Инсектициды.
- Стиральные порошки и прочую бытовую химию.
- Парфюмерию и косметические средства.
- Соки «безобидных» для другие людей растений: алоэ, чеснока, герани.
Токсидермия развивается при попадании в организм следующих веществ:
- Лекарственных препаратов: барбитуратов, антибиотиков, фурацилина, анальгетиков, сульфаниламидов.
- Продуктов питания: пищи с консервантами, яиц, орехов, фруктов (особенно экзотических), шоколада, грибов, кофе.
- Химических веществ: никеля, хрома, ртути, кобальта.
Симптомы дерматита
Для разных видов дерматитов характерны «свои» симптомы, однако существуют признаки, одинаковые для всех типов этого заболевания:
- Покраснение кожи.
- Повышение местной температуры на участках поражения, отеки.
- Зуд, жжение, умеренные боли.
- Высыпания на коже (как правило, небольшие или крупные пузыри).
- Корочки или чешуйки на местах заживших высыпаний.
Особенности течения разных видов дерматитов
Выделяют следующие виды контактного простого дерматита:
- Острый контактный дерматит возникает стремительно, сопровождается жжением, болью, зудом и развивается в 3 стадии:
- Эритрематозная – возникают отеки и покраснения.
- Везикулезная – помимо отеков, формируются пузырьки или большие пузыри, которые затем подсыхают с образованием корочек или вскрываются, сменяясь мокнущими эрозиями.
- Некротическая – ткани распадаются, возникают язвы, после заживления которых остаются рубцы.
- Хронический контактный дерматит развивается под постоянным слабым воздействием раздражителей. Для этой формы характерны длительное покраснение кожных покровов, возникновение инфильтратов, трещин, ороговение и в некоторых случаях атрофия кожи.
- Аллергический контактный дерматит характеризуется возникновением на коже эритемы (специфическим покраснением кожи, развивающимся вследствие расширения капилляров в дермальном слое, а также пузырьков, которые, вскрываясь, превращаются в мокнущие эрозии, а затем засыхают чешуйками и корочками. Когда корочки отпадают, на их месте остаются розово-синие пятна, проходящие через какое-то время.
К тяжелым видам дерматита относится токсидермия. Болезнь развивается в 3 стадии:
- Легкая – общее состояние пациента не страдает или меняется незначительно, патология проявляется одиночными очагами воспаления, несильной крапивницей, зудом.
- Средняя – часто сопровождается повышением температуры тела, может возникнуть отек Квинке, иногда развиваются поражения внутренних органов, на коже проявляется крапивница с множественными волдырями.
- Тяжелая – сильные высыпания, часто возникают осложнения в виде системной красной волчанки, сывороточной болезни, узелкового периартериита. Иногда, если пациент не получает медицинской помощи, тяжелая степень токсидермии приводит к летальному исходу.
Часто токсидермия развивается как реакция организма на медикаментозные препараты. Существует несколько видов лекарственной патологии:
- Фиксированная – в период обострений развивается на одних и тех же участках кожи, проявляется также зудом и жжением, вызывается, как правило, приемом сульфаниламидов, ремиссия наступает примерно через 3 недели.
- Крапивница – на коже возникают пузыри разных размеров, распространяются на лицо и все тело. Раздражителями могут выступать новокаин, пенициллин, анальгетики, тетрациклин, эритромицин.
- Синдром Лайела – развивается после приема медикаментов (чаще всего сульфаниламидов), проявляется сначала кожной сыпью, как при кори, затем сменяется крупными плоскими пузырями с серозным или серозно-геморрагическим содержимым. Сопровождается повышением температуры тела, головной болью, слабостью и ухудшением общего самочувствия.
- Бромодерма – возникает после длительного приема препаратов брома, характеризуется высыпаниями разного характера: угреподобными, везикулезными, бородавчатыми, эритрематозными и т.д.
- Йододерма – обусловлена непереносимостью препаратов йода, представляет собой опухолевидное образование, развивается из узелка небольших размеров.
Существуют также виды дерматитов, возникающие вследствие воздействия внешних и внутренних факторов. К ним относятся себорейный и атопический дерматит. Первый возникает вследствие нарушения процесса выработки кожного сала и размножения в этом секрете бактерий. Второй обусловлен генетической предрасположенностью, нарушениями местного и системного иммунитета, воздействием аллергенов.
Диагностика дерматита
Для диагностики заболевания нужно обратиться к дерматологу, может также возникнуть потребность в помощи аллерголога. Сначала врач собирает анамнез, проводит осмотр. В некоторых случаях поставить диагноз и назначить лечение можно уже на данном этапе. Если же информации недостаточно, назначаются следующие диагностические процедуры:
Лечение дерматита
Лечение любой разновидности дерматита начинается с выявления и устранения раздражителя, так как в противном случае терапия будет иметь мало смысла: приступы заболевания будут повторяться. Если полностью ликвидировать провоцирующий фактор невозможно, то контакты с ним сводят к минимуму.
Для снятия острых проявлений и облегчения состояния назначают местные препараты (мази, гели или кремы):
- Противовоспалительные.
- Увлажняющие, питающие.
- Противозудные.
- Антисептические.
- Противоотечные.
- Эпителизирующие.
- Ранозаживляющие.
А качестве местных средств также используются присыпки и аппликации. В некоторых сложных случаях могут понадобиться гормоносодержащие средства.
Также комплексная терапия включает в себя:
- Прием сорбентов (особенно при токсидермиях) – для детоксикации организма и повышения эффективности лечения.
- Применение специальных косметических средств, не раздражающих кожу.
- Антигистаминные препараты (при наличии аллергии).
- Седативные средства (если кожная реакция была спровоцирована стрессом).
- Диету.
Диета при дерматите преследует 2 основных цели:
- Ускорение регенерации кожных покровов.
- Исключение потенциальных раздражителей.
Необходимо отказаться от следующих видов пищи:
- Сладостей и сдобной выпечки.
- Жареных, острых, копченых, маринованных, соленых продуктов.
- Фаст-фуда.
- Сои.
- Яиц.
- Шоколада и кофе.
- Меда.
- Орехов.
- Красных ягод.
- Цитрусовых.
- Грибов.
- Свеклы.
- Моркови.
- Помидоров.
С осторожностью, в ограниченных количествах употреблять:
- Крахмалистые овощи (картофель, кукурузу).
- Персики и абрикосы.
- Гречку.
- Баранину.
- Зеленый перец.
Основой рациона должны стать:
- Нежирное мясо: индейка, кролик, говядина, постная свинина.
- Овощи: кабачки, капуста, патиссоны, репа.
- Каши на воде: рисовая, пшенная, гречневая, кукурузная, перловая, овсяная.
- Фрукты и ягоды, богатые клетчаткой: зеленые яблоки, крыжовник, арбуз, смородина, сливы, груши.
- Рыба с высоким содержанием жирных кислот омега-3: лосось, сельдь, сардины, анчоусы.
- Козье молоко.
- Кисломолочные продукты без ароматизаторов и прочих синтетических добавок.
- До 30 г растительного масла в день (оливкового, подсолнечного).
Также в список разрешенных продуктов входит морская капуста, если вы ее любите, то можно себя не ограничивать. Пить рекомендуется натуральный чай, свежевыжатые фруктовые и овощные соки (в умеренных количествах), морсы, много чистой воды.
Пациентов с тяжелыми формами дерматита желательно госпитализировать. Назначают кортикостероиды местно и перорально, лечебные аппликации. Также осуществляют вскрытие волдырей в стерильных условиях.
Профилактика дерматита
В качестве профилактики рекомендуется исключить из рациона потенциальные аллергены, устранить из своей жизни раздражители (как облигатные, так и факультативные). Если вы вынуждены контактировать с ними по роду деятельности, важно тщательно соблюдать технику безопасности.
Необходимо своевременно устранять инфекции. Принимать антибиотики и другие препараты, способные вызвать дерматит, следует только по назначению врача, строго соблюдая дозировки.
Читайте также:

