Кератоз слизистой что это такое
Обновлено: 01.05.2024
Себорейный кератоз. Диагностика и лечение
а) Пример из истории болезни. Пожилая женщина обратилась к врачу с жалобами на новообразование, возникшее у нее на груди, поскольку приняла его за меланому. При осмотре были выявлены типичные признаки себорейного кератоза (СК) («прилепленный» очаг с заметными на глаз роговыми кистами), что несколько успокоило пациентку. При дерматоскопии признаки себорейного кератоза (СК) оказались настолько очевидными, что пациентку смогли убедить обойтись без биопсии. Черно-белые образования, похожие на комедоны, типичны для себорейного кератоза (СК) и различимы как невооруженным глазом, так и при увеличении с помощью дерматоскопа.
Себорейный кератоз в сочетании с роговыми кистами Дерматоскопия в случае себорейного кератоза (представленного на предыдущем рисунке) с отверстиями, напоминающими комедоны (черного цвета как черные угри) и похожими на милии белыми кистами
б) Распространенность (эпидемиология):
в) Этиология (причины), патогенез (патология):
• Данная форма очаговой гиперпигментации вызнана изменениями эпидермиса в результате пролиферации эпидермальных клеток.
• В пигментированных очагах себорейного кератоза (СК) пролиферирующие кератиноциты выделяют цитокины, активизирующие расположенные рядом меланоциты и стимулирующие их деление.
• Сетчатообразные очаги себорейного кератоза (СК) иногда обнаруживаются на открытых воздействию солнца участках кожи, они могут развиваться из актинических лентиго.
• В редких случаях в очагах себорейного кератоза (СК) могут развиваться болезнь Боуэна (плоскоклеточная карцинома in situ) или меланома.
• Множественные эруптивные очаги себорейного кератоза (СК) связаны со злокачественными опухолями внутренних органов (признак Лезера—Треля), особенно с аденокарциномой желудочно-кишечного тракта.
• Высыпания очагов себорейного кератоза (СК) могут наблюдаться после воспалительного дерматоза, например, тяжелого солнечного ожога или экземы.
Себорейный кератоз Множество эруптивных очагов себорейного кератоза может служить симптомом Лезера-Треля. В данном случае злокачественные новообразования внутренних органов не выявлены Округлый, приподнятый над поверхностью очаг себорейного кератоза с четко различимыми роговыми кистами Слабо пигментированный очаг себорейного кератоза с восковидной поверхностью, который кажется «наклеенным» на кожу Очаг себорейного кератоза с бородавчатой поверхностью, расположенный на лбу Очаг себорейного кератоза с неровными краями и различными оттенками пигментации, который можно принять за меланому
г) Клиника. Очаги себорейного кератита могут иметь разнообразный вид.
• В типичных случаях овальные или круглые коричневые бляшки с плотно прилегающими липкими чешуйками.
• Цвет очагов варьирует от черного до светло-коричневого.
• Поверхность очагов обычно бархатистая или мелкобородавчатая, при этом сами очаги кажутся как бы «наклеенными».
• Некоторые очаги имеют выраженную веррукозную поверхность и выглядят как бородавки.
• Иногда очаги бывают крупными (до 35x15 см), пигментированными с неровными краями.
• Очаги себорейного кератоза могут быть плоскими.
• На поверхности очагов нередко отмечаются кератотические пробки.
• На поверхности некоторых очагов наблюдаются трещины и роговые кисты.
• В отдельных случаях раздражения отмечается зуд, рост и кровоточивость очагов, возможно также присоединение вторичной инфекции.
• Варианты себорейного кератоза:
- Черный папулезный дерматоз - множественные черно-коричневые гладкие куполообразные папулы на лице у пациентов молодого и среднего возраста, как правило, с темной кожей.
- Stucco keratosis или «штукатурный» кератоз (stucco -декоративная штукатурка) - множество плоских очагов серого или светло-коричневого цвета на наружной поверхности стоп и лодыжек, а также тыльной поверхности кистей и предплечий, напоминающих брызги декоративной штукатурки.
д) Типичная локализация себорейного кератоза:
• Туловище, лицо, спина, живот, конечности; не встречается на ладонях и подошвах, а также на слизистых оболочках. Может наблюдаться на ареоле и молочных железах.
• Черный папулезный дерматоз встречается на лице, особенно верхней части щек и латеральных периорбитальных зонах.
е) Анализы при заболевании. Исследования, основанные на методах визуализации обычно не требуются, за исключением случаев, когда внезапное появление множественных очагов себорейного кератоза (СК) указывает на симптом Лезера—Треля. Такие очаги сочетаются с аденокарциномой желудочно-кишечного тракта, лимфомой, синдромом Сезари и острой лейкемией.
Биопсия себорейного кератоза проводится в случаях, подозрительных в отношении меланомы. Некоторые меланомы напоминают себорейный кератоз, и биопсия необходима, чтобы исключить злокачественное образование. Не используйте заморозку или кюретаж при подозрительных очагах себорейного кератоза (СК) - здесь требуется хирургическое вмешательство и патоморфологическое исследование.
ж) Дифференциальная диагностика себорейного кератоза:
• Меланома: отличить себорейного кератоза (СК) от меланомы помогают видимые кератотические пробки на поверхности очага.
• Актиническое лентиго - плоский, равномерно окрашенный в коричневый или темно-коричневый цвет, очаг с четкими контурами. Плоские очаги актинического лентиго расположены на открытых солнцу участках, как правило, на лице или тыльной поверхности ладоней. Такие гиперпигментированные зоны обычно не пальпируются, в то время как очаг себорейного кератоза (СК) всегда пальпируется, даже если он достаточно тонкий.
• Бородавка - неопластическое образование кожи, вызванное вирусом папилломы. Очаги куполообразной формы диаметром примерно 1 см расположены на широком основании и имеют гиперкератотическую поверхность. При отделении верхнего слоя наблюдаются центральный стержень из кератинизированных клеточных масс и участки точечного кровотечения.
• Пигментированный актинический кератоз: хотя большинство очагов актинического кератоза не имеют пигментации и не похожи на себорейный кератоз (СК), результаты биопсии неопознанной пигментированной бляшки в некоторых случаях указывают на пигментированный актинический кератоз, разившийся после воздействия солнечного облучения.
• Воспалившийся очаг себорейного кератоза (СК) можно принять за злокачественную меланому или плоскоклеточную карциному, поэтому необходима биопсия.
• Базальноклеточная карцинома иногда может напоминать себорейный кератоз.
з) Лечение себорейного кератоза:
• Быстрым и легким методом лечения является криовоздействие с захватом ободка кожи шириной 1 мм за пределами очага. Факторами риска являются изменение пигментации, неполное разрешение очага и рубцевание. Наиболее распространенным осложнением является гипопигментация, особенно у темнокожих пациентов.
• Обработка доброкачественных очагов кюреткой обеспечивает полное удаление без захвата подлежащей нормальной ткани.
• Легкая электрофульгурация может настолько облегчить кюретаж, что его можно выполнить влажным марлевым тампоном.
• Если диагноз не установлен, но признаки, указывающие на меланому, отсутствуют, подозрительный очаг себорейного кератоза (СК) удаляется методом глубокой тангенциальной биопсии, а материал направляется на гистологическое исследование.
• Если подозревается меланома, но себорейный кератоз (СК) остается в дифференциально-диагностическом ряду, проводится биопсия на полную толщину очага методом инцизионного или эллипсовидного иссечения, а материал направляется на гистологическое исследование.
и) Консультирование врачом пациента:
• Пациенту необходимо сообщить о доброкачественном характере очагов, которые не перерождаются в рак, за исключением очень редких случаев.
• Хотя доброкачественные очаги СК со временем могут увеличиваться и утолщаться, они остаются преимущественно косметической проблемой.
• Спонтанное разрешение - довольно необычное явление, несмотря на то, что некоторые очаги СК изредка могут разрешаться.
к) Наблюдение пациента врачом. Некоторые эксперты предлагают наблюдать за пациентами с множественными очагами себорейными кератозами (СК), поскольку на других участках тела у таких пациентов могут развиться злокачественными опухоли, но озлокачествление самого очага себорейного кератоза (СК) наблюдается крайне редко.
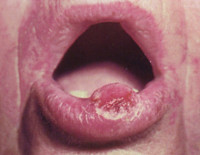
Кератоакантома губ и слизистой рта – быстро развивающаяся эпителиальная опухоль из группы предраков, склонная к спонтанной регрессии. На красной кайме губ, в редких случаях на языке возникает безболезненное образование с углублением, заполненным роговыми массами. Пациентов с кератоакантомой не беспокоят дискомфортные ощущения, они жалуются исключительно на косметический дефект. Диагноз ставится на основании клинической картины и данных гистологического исследования биоптата пораженной области. Часто происходит произвольная инволюция новообразования, в других случаях для лечения применяются консервативные или хирургические методы в зависимости от формы и стадии патологии.
Общие сведения
Кератоакантома губ и слизистой рта представляет собой предраковое заболевание красной каймы губ и слизистой оболочки. Впервые болезнь была описана Дюпоном в 1930 году у пациента с поражением нижней губы. Новообразование имеет вид резко ограниченной и немного выступающей над окружающими тканями опухоли с углублением в виде кратера в центре. Его дно покрыто эпителием и заполнено роговыми массами. Кератоакантома губ и слизистой рта встречается у пациентов 50-70 лет, независимо от половой принадлежности с одинаковой вероятностью у мужчин и женщин. В стоматологи данному заболеванию придается особое значение из-за вероятности малигнизации и развития плоскоклеточного рака.

Причины кератоакантомы губ и слизистой рта
К настоящему моменту причины развития заболевания изучены недостаточно полно. Однако ученые сходятся во мнении, что возникновение кератоакантомы связано с наследственностью, комплексом канцерогенных факторов и снижением иммунитета. Провоцирующее влияние ультрафиолетового излучения подтверждается частотой локализации кератоакантомы кожи на участках тела, больше подверженных инсоляции. Вероятность поражения кератоакантомой нижней губы значительно выше, чем верхней. О негативном воздействии химических канцерогенов и их роли в патогенезе опухоли позволяет говорить высокая частота заболевания у рабочих, задействованных на производстве подобных веществ и имеющих с ними ежедневный контакт.
Кератоакантома может возникнуть в результате воздействия рентгеновского излучения как последствие рентгенотерапии или из-за радиационной загрязненности местности. Появление новообразования связывают с вирусом папилломы человека 9, 16, 19, 25 и 37 типа и его воздействием на структуру ДНК пораженной клетки. В пользу данных о влиянии иммуносупрессивных состояний на развитие данного новообразования свидетельствует резкое снижение общего числа Т-лимфоцитов на фоне сохранения нормальной концентрации В-лимфоцитов и сывороточных иммуноглобулинов.
Классификация кератоакантомы губ и слизистой рта
Выделяют типичную и атипичную форму заболевания. К типичным кератоакантомам относят солитарные куполообразные опухоли до 2 см в диаметре. Они имеют гладкую поверхность с центральным углублением, заполненным роговыми массами. На периферии новообразование образует плотный валик с множественными телеангиэктазиями. Для данного вида характерно цикличное течение и отсутствие рецидивов. Чаще всего типичные кератоакантомы начинают спонтанно регрессировать через 3 месяца после появления, но могут встречаться и персистирующие варианты.
К атипичным кератоакантомам относят гигантские, роговые, «стойкие», центробежные, множественные, грибовидные и мультинодулярные. В отличие от типичных форм они не склонны к инволюции, наоборот, носят персистирующий характер, часто достигают крупных размеров и прорастают в окружающие ткани. Если опухоль все-таки начинает регрессировать, на ее месте потом образуется рубец или плоская фиброзная бляшка.
Симптомы кератоакантомы губ и слизистой рта
Обычно заболевание поражает красную кайму губ, и в очень редких случаях очаг локализуется на языке. Сначала формируется серовато-красный узелок с небольшим вдавлением в центре. Далее течение кератоакантомы подвержено следующему циклу: фаза прогресса, фаза стабилизации и фаза регресса. Во время первой фазы отмечается интенсивный рост новообразования, в результате чего оно достигает 2-3 см в диаметре. Центральная воронка наполняется легко удаляющимися роговыми массами. При пальпации образование абсолютно безболезненно, подвижно, не спаяно с окружающими тканями. Пациенты часто игнорируют опухоль или приходят к врачу-стоматологу с жалобами на косметический дефект.
В фазе стабилизации процесс роста замедляется, и образование сохраняется в таком виде более месяца без изменения формы и размера. Далее в большинстве случаев начинается фаза регресса, при которой происходит обратное развитие кератоакантомы с уменьшением в размерах и отторжением роговых масс. Процесс может занять несколько месяцев, после чего опухоль исчезает с образованием атрофического рубца. При неблагоприятном исходе происходит малигнизация новообразования.
Диагностика и лечение кератоакантомы губ и слизистой рта
Для диагностики кератоакантомы используют данные объективного осмотра и гистологическое исследование биоптата из очага поражения. Принципиальным моментом является взятие контрольного образца именно в зоне валика. Для кератоакантомы характерно нахождение эпителиальной ткани в состоянии акантоза, могут обнаруживаться эпителиальные «шипы», глубоко погруженные в соединительную ткань. В «шипах» отмечается состояние клеточного полиморфизма, реже – дискератоз. В гистологическом образце кератоакантомы отсутствуют атипичные клетки. Заболевание необходимо дифференцировать от плоскоклеточного рака, при котором образование имеет более плотную консистенцию и кровоточит после удаления роговых масс, а гистологически характеризуется наличием атипичных клеток. Бородавчатый предрак, папиллома и кожный рог в отличие от кератоакантомы не имеют в своей структуре центрального вдавления, заполненного роговыми массами.
Если по истечении 3-х месяцев с момента появления опухоли отсутствуют признаки инволюции, начинают консервативную терапию. Для этого используют мази с цитостатиками (проспидия хлорид, фторурацил), инъекции иммуномодуляторов (интерферон) и близкофокусную рентгенотерапию. При отсутствии эффекта рекомендуется удаление новообразования, которое можно проводить как посредством традиционного иссечения при помощи скальпеля, так и с применением низкотравматичных методов лазерной и электрокоагуляции, криодеструкции. Если для врача принципиально провести полноценное гистологическое исследование, лучше выбрать метод электрокоагуляции или лазерный нож – в этих случаях удается максимально сохранить структуру опухоли. Все эти операции хорошо переносятся пациентами и имеют короткий восстановительный период.
Прогноз и профилактика кератоакантомы губ и слизистой рта
В целом прогноз заболевания благоприятный: кератоакантома склонна к инволюции и хорошо поддается консервативной терапии. В тех случаях, когда отсутствуют признаки регресса, своевременное медицинское вмешательство позволяет не допустить малигнизации процесса и развития плоскоклеточного рака. Для профилактики необходимо максимально снизить контакт с канцерогенными веществами, пройти обследование на наличие вируса папилломы человека и при необходимости провести лечение, не подвергать себя излишней инсоляции и остерегаться зон с неблагоприятным радиационным фоном. Рекомендуется также отказаться от курения, придерживаться здорового питания и укреплять иммунитет.
Кератозы — группа заболеваний, в основе которых лежат специфические изменения в эпителии. Физиологическим свойством эпителия слизистой оболочки полости рта является процесс ороговения. Различают несколько состояний, соответствующих нарушению нормального процесса ороговениях паракератоз, кератоз, гиперкератоз, лейкокератоз, акантоз, дискератоз. Подробно описаны элементы поражения, клиническое течение, диагностика, дифференциальная диагностика и лечение лейкоплакии, плоского лишая, системной красной волчанки при проявлении в полости рта.
Физиологическим свойством эпителия слизистой оболочки полости рта является процесс ороговения. Различают несколько состояний, соответствующих нарушению нормального процесса ороговения: паракератоз, кератоз, гиперкератоз, лейкокератоз, акантоз, дискератоз [6].
Паракератоз — неполноценное ороговение, когда в протоплазме клеток поверхностного слоя появляется кератин, но еще присутствуют ядра. Клетки эпителия теряют способность вырабатывать кератогиалин, связь между отдельными клетками нарушена, гистологически определяется разрыхление рогового слоя, частичное или полное исчезновение зернистого слоя. Паракератоз является нормальным состоянием большинства участков слизистой оболочки полости рта и как патологический процесс квалифицируется в ороговевающем плоском эпителии [10].
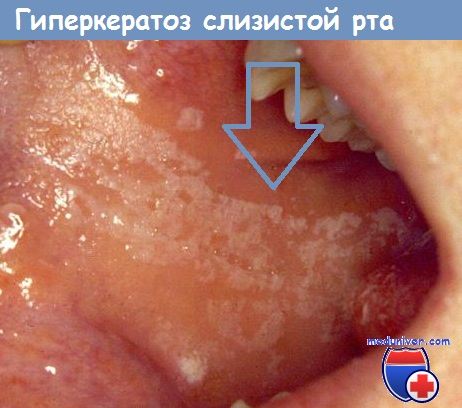
Кератоз — клиническое понятие, объединяющее группу заболеваний кожи и слизистой оболочки невоспалительного характера, характеризующихся утолщением ороговевающего слоя, образованием рогового слоя [5, 6].
Гиперкератоз — значительное увеличение рогового слоя по сравнению с толщиной его при кератозе. При этом процессе происходит также развитие зернистого слоя. В литературе встречается термин «лейкокератоз», употребляемый для обозначения участка гиперкератоза белой окраски [4, 6].
Акантоз— гистологический термин, характеризующий утолщение эпителия за счет усиленной пролиферации базального и шиповидного слоев. Процесс сопровождается удлинением межсосочковых выростов эпителия и более выраженным их ростом в соединительную ткань [6, 13].
Дискератоз — это патологический процесс, при котором происходит дискератинизация и дегенерация клеток шиповидного слоя, наблюдается дисплазия клеток, нарушаются соединения между ними, клетки располагаются хаотично [1, 3, 17].
Гранулез— увеличение количества рядов зернистого слоя или появление зернистого слоя там, где его не должно быть [19].
Папилломатоз— разрастание межэпителиальных соединительнотканных сосочков, которые могут достигать поверхности рогового слоя [6].
Гиперкератоз, гранулез, акантоз и папилломатоз относят к патоморфологическим процессам пролиферативного характера [8, 9].
ЛИТЕРАТУРА
1. Борк К., Бургдорф В., Хеде Н. Болезни слизистой оболочки полости рта и губ. Клиника, диагностика и лечение. Атлас и руководство.— М., 2011.
2. Александрова Л. Л., Рутковская А. С., Ромейко О. А., Якушевич О. О. // Стоматолог.— 2013.— № 4.— С. 72—75.
3. Гожая Л. Д., Талалай Т. Ю., Арунов Т.И. // Кафедра.— 2011.— № 38.— С. 30—33.
4. Данилевский Н. Ф., Урбанович Л. И. Кератозы слизистой оболочки полости рта и губ.— Киев, 1979.
5. Данилевский Н. Ф., Леонтьев В. К., Несин А. Ф., Рахний Ж. И. Заболевания слизистой оболочки полости рта.— М., 2001.
6. Луцкая И. К. Заболевания слизистой оболочки полости рта.— М., 2014.
7. Морозова С. И., Савельева Н. А. Заболевания слизистой оболочки рта.— М., 2012.
8. Герасимова Л. П., Чемикосова Т. С., Вильданов М. Н. и др. // Практич. медицина.— 2013.— № 4 (13).— С. 34—39.
9. Педорец А. П. Клинические особенности течения кератозов слизистой оболочки рта и пути их коррекции на фоне различной реактивности организма: Автореф. дис…. д-ра мед. наук.— Киев, 1996.
10. Yarom N. // Isr. Med. Assoc. J.— 2007.— Vol. 9, № 5.— P. 370—372.
11. Bai J. // J. Interferon Cytokine Res.— 2009.— Vol. 29, № 7.— P. 381—388.
12. Backman K, Jontell M. // Oral Dis.— 2007.— Vol. 13, № 4. — P. 402—406.
13. Ben Salem C. // Pharmacoepidemiol. Drug Saf.— 2008.— Vol. 17, № 7.— P. 722—724.
14. Yarom N. // J. Dent. Res.— 2009.— Vol. 88, № 5.— P. 427—432.
15. Colosanto S., Rossi L. // Minerva stomatol.— 2000.— Vol. 49, № 9.— P. 393—398.
16. Fujita Y. // Contact Dermatitis.— 2003.— Vol. 48, № 5.— P. 285.
17. Jokovic A., Locker D., Stephens M. // J. Dent. Res.— 2004.— Vol. 83, № 12.— P. 925—966.
18. Nanda A. // Вестн. дерматологии и венерологии.— 2002.— № 5.— С. 69.
19. Yamamoto Т., Nakane Т., Osaki Т. // J. Clin. Immunol.— 2000.— Vol. 20, № 4.— P. 294—305.
Ключевые слова: кератоз, лейкоплакия, плоский лишай, системная красная волчанка, слизистая оболочка полости рта
Автор(ы): Луцкая И. К., Зиновенко О. Г., Андреева В. А.
Медучреждение: Белорусская медицинская академия последипломного образования
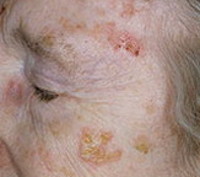
Актинический кератоз – это широко распространённое (особенно среди пожилых людей) заболевание с медленным, неуклонно прогрессирующим течением, возникновение которого спровоцировано воздействием на кожу прямых солнечных лучей. Первичным элементом является овальное шелушащееся пятно, локализующееся на открытых участках кожи, достаточно быстро трансформирующееся в кератоакантому – доброкачественное новообразование, расположенное в эпидермисе и верхних слоях дермы. Самочувствие пациентов не нарушено. Возможно как саморазрешение процесса, так и перерождение в рак. Диагностика строится на основании данных биопсии. Лечение аппаратно–косметическое или радикально-хирургическое.
МКБ-10
Общие сведения
Заболевание, известное как актинический кератоз, по статистике встречается у каждого четвёртого человека старше 45 лет и составляет примерно 14% всех обращений к дерматологу. В клинической дерматологии оно также носит название «солнечного кератоза» или «сенильной акантомы». Несмотря на явную причину болезни – длительную гиперинсоляцию - недуг внесезонный. Актинический кератоз обладает кумулятивной составляющей: на протяжении десятка лет, подвергаясь постоянному воздействию солнечных лучей, кожа бессимптомно «копит» их негативное влияние. И только с возрастом, на фоне ослабевающего иммунитета, проявляются первые симптомы болезни. При этом человек может не загорать, не иметь никакого контакта с солнцем длительный период времени – первичные элементы всё равно появятся на открытых участках кожного покрова.
Иногда первопричиной высыпаний становится приём антибиотиков, повышающий сенсибилизацию кожи, ношение тесной одежды, вызывающее трение на некоторых участках дермы, гормональная перестройка организма. По своей природе первичные элементы актинического кератоза - не что иное, как уплотнение рогового слоя эпидермиса. Возможность их перерождения в злокачественные формы рака кожи определяет актуальность знакомства с данным заболеванием.

Причины
Причина, вызывающая актинический кератоз, одна – это длительная гиперинсоляция, постоянное ультрафиолетовое облучение с определённой длиной волны солнечного спектра (от 280 до 320 нм). Но факторов, участвующих в возникновении и развитии заболевания, много. Прежде всего, климат. Люди, живущие высоко в горах, в экваториальном, субэкваториальном, тропическом поясе, где солнечных дней в году практически 365, а температура летом достигает >35°С, имеют самый большой индекс заболеваемости актиническим кератозом. Усугубляет риск возникновения патологии работа на открытом воздухе.
Второй важный фактор - возраст. Сам термин «сенильная акантома» указывает на то, что это болезнь пожилых. Все, кому за 50, находятся в группе риска. Третий фактор риска – светлый цвет кожи, волос и глаз. Блондины с минимальным количеством пигментных клеток, выступающих в данном случае своеобразной защитой от гиперинсоляции, болеют в три раза чаще обладателей смуглой кожи, чёрных волос и карих глаз. Своеобразным «предсказателем» появления актинического кератоза в старости являются веснушки у молодых. Не последняя роль в возникновении заболевания принадлежит солнечным ожогам, которые раз за разом «подготавливают» кожу к дебюту заболевания; наследственность, стрессы и тяжёлые соматические недуги, заставляющие пациентов принимать гормоны, иммунодепрессанты, химиотерапию.
Патогенез
Актинический кератоз ничем не проявляет себя на протяжении десятилетий. Кожа всё это время не меняет своей структуры под воздействием ультрафиолета, она накапливает негативное влияние солнца в своих слоях. Это называется латентным, скрытым периодом болезни. С возрастом на фоне ослабевающего иммунитета поверхностный слой кожи начинает постепенно меняться. Часть клеток эпидермиса становятся недифференцированными, из них образуется очаг преинвазивного рака, который не прорастает через основание эпителия, а «ползёт» по базальному слою.
В процессе такого распространения атипичные клетки заменяют собой нормальный эпителий, эпидермис теряет защитную функцию, в нём ускоряются процессы ороговения. Со временем наступает час «икс», когда атипичные клетки нарушают целостность базальной мембраны, проникают в дерму, где создают новый очаг уже злокачественной опухоли. Вплоть до момента нарушения целостности базального слоя эпидермиса заболевание может внезапно саморазрешиться.
Классификация
Классифицируют актинический кератоз исключительно по патоморфологическим изменениям в слоях кожи. По локализации активного процесса в эпидермисе и дерме принято выделять типичные варианты заболевания:
- Гипертрофический актинический кератоз, когда в эпидермисе появляются атипичные крупно ядерные клетки, вырабатывающие светлый и тёмный кератин. Именно чередование слоёв кератина является диагностическим признаком актинического кератоза.
- Пигментным актиническим кератозом называют скопление большого количества клеток меланина, окрашивающего очаг локализации в тёмно-коричневый цвет в базальном слое эпидермиса.
- Лихеноидный актинический кератоз характеризуется активными процессами на границе базального слоя эпидермиса и верхних слоёв дермы, где на «изъеденном» кератозом базальном слое эпидермиса формируются лимфоцитарные инфильтраты из клеток дермы.
- Пролиферативный актинический кератоз возникает на фоне эластоза (коллоидной дистрофии глубоких слоёв дермы), связан с прорастанием в кожу клеток эпидермиса и образованием очагов гиперкератоза.
- Атрофический актинический кератоз локализуется в верхних слоях дермы, истончая и разрушая их локально, путём образования специфических «лакун» и трещин.
- Отличительной особенностью акантолитического актинического кератоза является эластоз с образованием эпителиально-соединительнотканных очагов в глубине дермы над уже существующими «лакунами» и «трещинами». Эти локальные опухолевидные образования растут к поверхности кожи.
- Боуэноидный (бовеноидный) вариант актинического кератоза – начальная стадия рака, характеризуется скоплением дисплазированных атипичных клеток и в эпидермисе, и в верхних слоях дермы. Атипичные клетки находятся в так называемом «динамическом равновесии»: сколько атипичных клеток появляется, столько же их гибнет.
По нестандартным первичным проявлениям различают атипичные формы актинического кератоза:
- Буллёзный актинический кератоз, в основе которого лежит инфильтрация дермы нейтрофилами с образованием мини-абсцессов в сосочковом слое.
- Педжетоидный актинический кератоз, когда в верхнем слое эпидермиса появляются атипичные педжетоидные (предмеланомные) клетки.
Симптомы актинического кератоза
Начинается заболевание неожиданно, с бессимптомного появления на открытых участках кожного покрова шелушащихся, чуть инфильтрированных красноватых пятен небольшой величины, до 1 см в диаметре, с чёткими границами. Чаще других в процесс вовлекается кожа спинки носа, где на фоне пятна можно увидеть телеангиоэктазии. Это - эритематозная форма болезни. Если процесс локализуется на лбу и верхнем веке, первичным элементом является бляшка с толстыми роговыми чешуйками (кожный рог), это – гипертрофический, или роговой вариант недуга. Диаметр таких бляшек до 4 см, при их снятии появляется мини-кровотечение и болезненность, а иногда обнажается эрозивная поверхность или островок атрофии.
Проявления зависят от формы актинического кератоза, связи первичного элемента с эпидермисом, дермой. При педжетоидной форме заболевания высыпания напоминают себорейную бородавку из-за формы и коричневой окраски. Так проявляется пигментная, или папилломатозная форма болезни. Актинический кератоз часто локализуется на нижней губе, где возникают трещины и эрозии – это актинический хейлит. От появления сыпи страдают также шея, плечи, кисти, предплечья, ушные раковины, щёки, волосистая часть кожи головы. Иногда высыпания локализуются на спине и верхней трети живота - в зависимости от открытых частей тела, наиболее часто подвергающихся загару.
Появившаяся сыпь может самопроизвольно исчезнуть в одном месте, но тут же высыпать в другом, а может регрессировать полностью. Это зависит от иммунитета пациента и от количества накопленной в коже «отрицательной» солнечной энергии. Если же болезнь прогрессирует, то очень медленно. Актинический кератоз требует к себе постоянного внимания, поскольку через несколько лет возможно его озлокачествление: вокруг бляшек появляется воспалительный ободок, болезненность и зуд.
Диагностика
Диагностируется актинический кератоз на основании клинических признаков и гистологического исследования. Дифференциальный диагноз подтверждается только с помощью биопсии. Необходимо отличать актинический кератоз от проявлений:
- себореи;
- доброкачественного лихена;
- сенильного лентиго;
- красной волчанки;
- веррукозного невуса;
- псориаза;
- красного плоского лишая;
- дерматофитии туловища;
- болезни Боуэна;
- хондродерматита;
- прокератоза;
- кератоакантомы;
- плоскоклеточного и базальноклеточного рака кожи;
- злокачественной меланомы;
- радиационного дерматита.
Лечение актинического кератоза
Способ лечения для каждого пациента с актиническим кератозом врач-дерматолог подбирает индивидуально на основании полного клинико-лабораторного обследования. При доброкачественном сенильном кератозе используют аппаратные методы удаления образований. Наиболее атравматична, безболезненна и результативна лазерная коагуляция, наиболее популярный и доступный по цене - метод криодеструкции. При намёке на перерождение показана консультация дерматоонколога и хирургическое вмешательство.
Профилактика
Предотвратить появление актинического кератоза сложно. Мы все – дети солнца. Биологически зависим от него, любим загорать, гулять, путешествовать, заниматься спортом на открытом воздухе. Однако, чтобы к 40 годам не получить проблемную кожу с тенденцией к локальному раковому перерождению, необходимо знать меру в общении со Светилом: загорать в положенные для этого часы (с 10 утра до 14 дня); использовать кремы для защиты кожи от ультрафиолета, в том числе, при необходимости и зимой; носить удобную солнцезащитную одежду и очень критично относиться к искусственному загару круглый год. При первых признаках роста родинки или любой другой «бляшки» нужна срочная консультация дерматолога, поскольку спрогнозировать дальнейшее развитие заболевания практически невозможно.
1. Особенности патогенеза, клинической картины и лечения актинического кератоза/ Васенова В.Ю., Бутов Ю.С., Иванова М.С.// Российский журнал кожных и венерических болезней. - 2017.
2. Распространенность различных форм актинического кератоза/ Курбанова Б.Ч.// Бюллетень науки и практики. - 2019.
3. Морфологические особенности актинического кератоза/ Хлебникова А.Н., Бобров М.А., Селезнева Е.В., Чанглян К.А.// Российский журнал кожных и венерических болезней. - 2012.
Симптомы лейкоплакии, гиперкератоза полости рта и их лечение
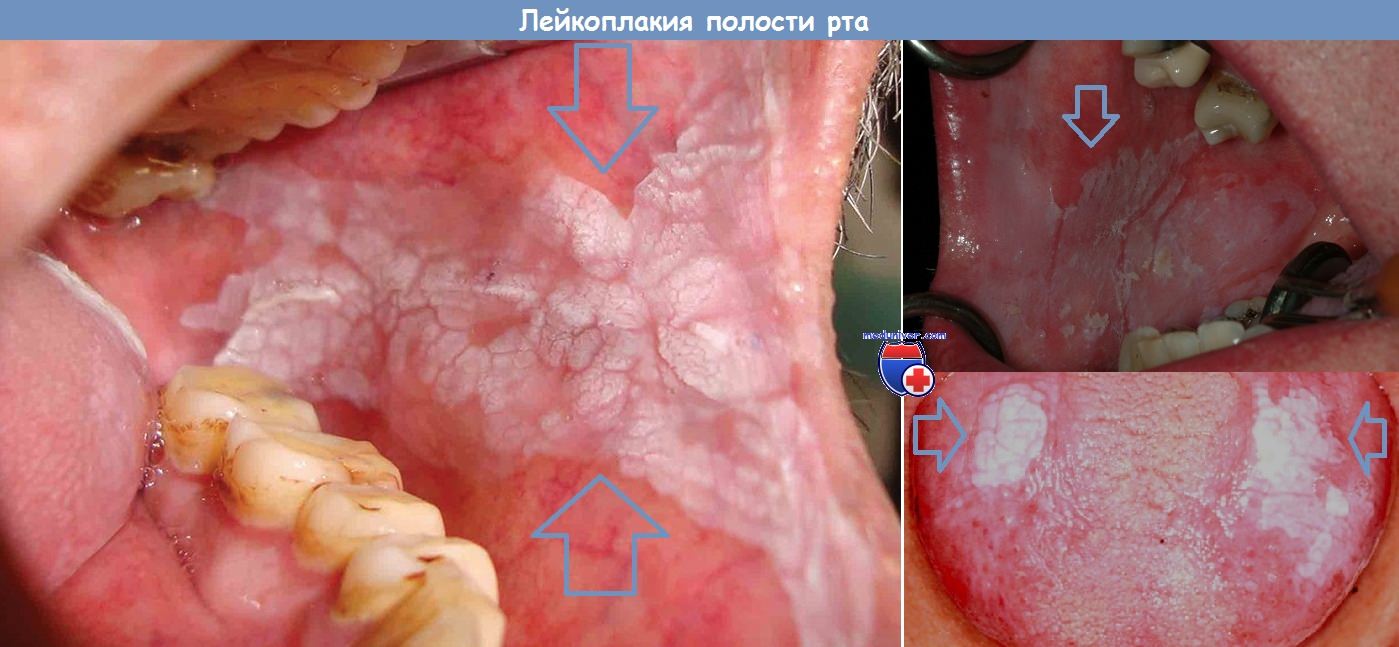
а) Клиника. Эти заболевания проявляются бархатистым или нодулярным поражением эпителия, гиперкератозом, плоскими эпителиальными бляшками или утолщением эпителия белого цвета, которые можно отделить от слизистой оболочки шпателем. Лейкоплакия обычно появляется на губах, дне полости рта и слизистой оболочке щеки.
б) Причины и механизмы развития гиперкератоза и лейкоплакии. Эти заболевания вызываются разными причинами, включая экзогенные раздражители, например хроническую травматизацию поврежденными зубами, давление зубных протезов, курение, злоупотребление алкоголем, а также некоторыми заболеваниями, такими как красный плоский лишай, сифилис, СКВ. Установить причину удается установить не всегда.
В зависимости от цвета и особенностей поверхности различают два типа лейкоплакии:
1. Простая лейкоплакия с острыми краями, наблюдающаяся примерно в 50% случаев. Злокачественная трансформация лейкоплакии этого типа наблюдается редко.
2. Пятнистая лейкоплакия, которая делится на веррукозную лейкоплакию (примерно 25% случаев), для которой характерны неправильные очертания, «морщинистая» пятнистая поверхность серовато-красного цвета (эфа форма пятнистой лейкоплакии может малигнизироваться), и эрозивную лейкоплакию (встречается примерно в 25% случаев), проявляющуюся образованием красноватой эрозии неправильной формы, часто имеющей нодулярную поверхность (эта форма малигнизируется примерно в 35% случаев и очень похожа на болезнь Боуэна.
Вероятность злокачественной трансформации дистрофически измененной слизистой оболочки тем выше, чем больше степень дисплазии.
P.S. Лейкоплакию следует рассматривать как предраковое состояние, поэтому больных с подобными поражениями необходимо тщательно обследовать.
в) Диагностика. Диагноз устанавливают на основании гистологического исследования. Пораженный участок удаляют в пределах здоровой ткани.
г) Дифференциальный диагноз. Язвенный стоматит, микозы, красный плоский лишай, обыкновенная волчанка и пузырчатка.
д) Лечение гиперкератоза и лейкоплакии обычно состоит в хирургическом удалении, желательно при выполнении биопсии, и устранении этиологических факторов, если их удается установить.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

