Карбункул что это такое лечение народными средствами
Обновлено: 22.04.2024
Фурункул — это острое гнойно-некротическое воспаление, которое возникает в волосяном фолликуле, а дальше поражает сальную железу и ее клетчатку. Фурункул может вырасти и в очень неудобном месте — внутри носа, в проекции крыльев ноздрей или в зоне преддверия. Но еще более неприятно, когда воспаление развивается на внутренней и боковой стенке или дне носовой полости.
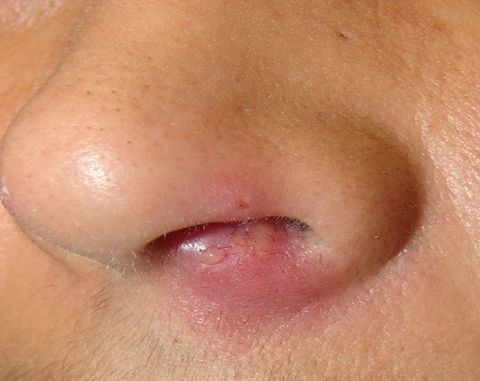
Фурункул не является редким заболеванием, такой диагноз ставят более, чем в половине случаев гнойно-воспалительных заболеваний кожи. В 17% локализуется на лице или носу. В зависимости от того, насколько тяжело протекает заболевание, человек может утратить работоспособность на срок до 3 недель.
У фурункула есть и народное название — чирей. Патология чаще возникает у взрослых людей, в 70% случаев гнойное воспаление поражает мужчин. Для людей, склонных к фурункулезу, опасно межсезонье. Осенью и весной организм более уязвим, чем в обычное время.
Важно! Фурункул — это не безобидный прыщик. Это серьезный диагноз, требующий лечения в клинике. Если болезнь не лечить или делать это ненадлежащим образом, с большой степенью вероятности могут развиться тяжелейшие осложнения, вплоть до общего заражения крови и летального исхода.
Лечением фурункула носа занимается врач-отоларинголог.
Что такое фурункул носа
Гнойные воспаления на кожи бывают нескольких видов. Но именно при фурункулезе гнойное воспаление не ограничивается только волосяным фолликулом, в процесс вовлекаются ткани, которые окружают очаг воспаления.
Возбудитель болезни — золотистый либо эпидермальный стафилококк. При неблагоприятных внешних обстоятельствах или снижении иммунных сил организма, защитный барьер кожи ослабевает. Вредоносные микроорганизмы проникают через внешние повреждения внутренней поверхности ноздрей или наружного кожного покрова. Ведь когда у человека снижен иммунитет, ослабевают и защитные свойства кожи. То есть пот человека и выделяемое из пор кожное сало уже не обладают достаточными защитными свойствами.
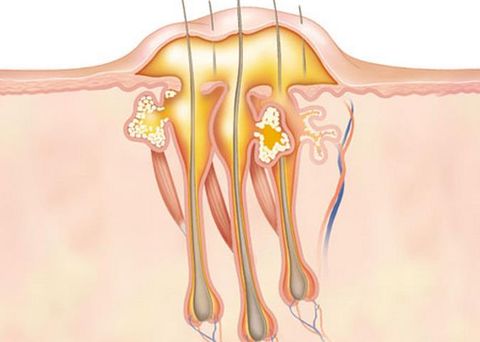
В устье волосяного фолликула проникает инфекция и запускает болезненный и опасный воспалительный процесс. Место воспаления нагнаивается и наполняется смесью белых кровяных клеток, бактерий и клеток кожи. Далее инфекция опускается по корню волоса внутрь фолликулы. Воспаляются окружающие ткани, образуются гнойные массы. Гнойное содержимое накапливается под слоем кожи, которая окружает устье волоска.
Важно! Венозная сеть на лице устроена так, что воспаление может распространяться буквально по всем тканям. При этом может возникнуть тромбоз кавернозного синуса — закупорка сосудов пазухи головного мозга.
Почему появляется фурункул в носу
Главная причина — активность возбудителей заболевания, стафилококков и стрептококков. У большинства людей эти микроорганизмы постоянно живут на слизистых оболочках — в том числе, и носа, но здоровый организм держит их жизнедеятельность под контролем. Чтобы колония микроорганизмов начала расти и наносить вред организму необходимы предрасполагающие факторы:
- трещинки, ссадины и другие механические повреждения слизистой оболочки носовой полости. Это могут быть микротравмы кожи при повышенном потоотделении, зудящие расчесы при экземах и дерматитах. А также царапины, порезы и даже неаккуратно удаленные из ноздрей внутренние волоски;
- очаги хронической инфекции — кариес, хронические тонзиллит, гайморит, ангины;
- гнойничковые высыпания на носу и щеках;
- переохлаждение организма;
- недостаток витаминов, несбалансированные диеты, физические перегрузки;
- перенесенный стресс;
- тяжелые хронические заболевания — онкология, ВИЧ, сахарный диабет;
- нарушение правил личной гигиены — редкое мытье лица, жизнь в антисанитарных условиях, привычка касаться лица грязными руками, самостоятельное выдавливание гнойничков;
- тяжелые условия труда, вредное производство, частый контакт с загрязненным воздухом, агрессивными химическими веществами;
- гормональный сбой.
Как протекает болезнь
Фурункул носа может возникнуть на его крыльях или кончике, вестибулярной части носовой полости, передней часть перегородки.
Заболевание проходит через одинаковые стадии, независимо от того, где в какой части носа локализуется фурункул и какими патогенными микроорганизмами вызвано воспаление. Этапы развития патологии таковы:
- Начальная стадия. Внезапно отекает участок носа. Он краснеет, границы пятна не имеют четкой формы. Место, где вскоре появится фурункул, сильно болит, неприятные ощущения усиливаются при попытке его прощупать. Вскоре отечность распространяется на прилегающие ткани – щеку, губу, участок под носом.
- Стадия инфильтрации. На болезненном участке вырастает конусовидный бугорок – инфильтрат. Он постоянно причиняет боль: ноющую – в любом положении тела пациента и резкую — при надавливании на бугорок. Отечность увеличивается. Этап длится 1–3 дня.
- Стадия формирования абсцесса. Наступает спустя 3–7 дней с момента появления первых болезненных признаков. На верхней точке инфильтрата сквозь утончившуюся кожу можно увидеть стержень – гнойник желтоватого цвета. В ближайшие 2–3 суток он сформируется в «головку» нарыва, фурункул размягчается. Процесс созревания сопровождается сильнейшим напряжением мягких тканей носа и постоянной болью. Все это время пациент испытывает нарастающую слабость, у него повышается температура, могут возникнуть ломота в суставах и головные боли.Это симптомы общей интоксикации.
Боль усиливается при движении челюстями: разговоре или приеме пищи. Ночью пациент не может полноценно отдохнуть, так как боль становится сильнее.
- Этап разрешения. Нарыв вскрывается: самостоятельно или после вмешательства хирурга. Некоторое количество гноя истекает наружу, выходит стержень, спрессованный из отмерших клеток, и погибший волос. Образовавшийся «кратер» организм самостоятельно очищает и заполняет молодой соединительной тканью. Первые 3–4 дня на месте фурункула заметен рубец, но через несколько недель он становится менее заметен.
Иногда фурункул «отболевает» и рассасывается сам, без вскрытия и извлечения содержимого.
На этом этапе пациенту становится лучше, общие симптомы ослабевают.
Лабораторный анализ крови, проведенный на стадии инфильтрации, укажет на воспалительный процесс. При инструментальном обследовании врач выявит:
- образование тромбов в зоне угловой вены — у края орбиты глаза в направлении кавернозных вен твердой мозговой оболочки;
- увеличение лимфатических узлов;
- отечность век, переполнение кровью кровеносных сосудов слизистой оболочки глаза, затрудненное движение глазных яблок;
- ухудшение зрения.
Внимание! Ни при каких условиях не вскрывайте фурункулы носа самостоятельно.
Кровоток в тканях головы проходит интенсивно и возбудитель воспаления в считанные минуты может попасть в главный круг кровообращения или ткани головы. А это уже чрезвычайная ситуация, которая приведет к развитию сепсиса и, возможно, смерти.
Какие могут быть осложнения
Фурункулы носа сопровождаются осложнениями в 20–25% случаев. Основные причины следующие:
- попытки самостоятельно выдавить фурункул;
- неадекватное лечение, в том числе — самостоятельное, народными средствами;
- случайное нанесение травмы, в том числе — во сне.
Содержимое фурункула содержит патогенные микроорганизмы, которые инфицируют соседние участки тканей. Наиболее опасно и неприятно, когда нескольких гнойников сливаются в одно обширное гнойное поражение кожи. Несколько фурункулов, одновременно возникших на теле пациента — это более тяжелое заболевание — фурункулез.
Среди осложнений заболевания:
- Глазные патологии. Это изменения венозного оттока и отек конъюнктивы, смещение глазного яблока вперед (выпученные глаза), воспаление глазницы, слепота.
- Флебит вен лица, острое хроническое воспаление сосудов, разрушающее венозные стенки. Симптомы флебита: боль и покраснения в месте, где располагается пораженный сосуд, отек верхнего и нижнего век и мягких тканей (мешка) под глазом. Зона воспаления уплотнена, у пациента повышается температура тела в среднем до 38,5 С, озноб и общая мышечная слабость.
- Септический тромбоз венозного синуса. При этом также повышается температура, появляется озноб и потливость, налицо бурный инфекционный синдром — тошнота и рвота, головокружения, потеря сознания. Генерализованный сепсис при фурункуле носа наблюдается реже.
- Местные осложнения – гаймориты, фронтиты и воспаления носовой перегородки.
- Воспаления мозговых оболочек – арахноидит, менингит, абсцесс головного мозга.
Как установить диагноз
В большинстве случаев диагноз можно поставить на основании внешнего осмотра и риноскопии, а также выслушав жалобы пациента. Даже на начальной стадии без труда различимы отечно-инфильтративные изменения тканей носа и лица. Пациент жалуется боль в области, где начинает развиваться фурункул, головную боль и недомогание.
При осмотре врач постарается выявить возможные начальные признаки сепсиса. В числе первых анатомических зон риска — веки, глазницы, основание черепа, внутричерепные вены.
Для того, чтобы подтвердить диагноз, врач назначит лабораторные исследования:
- общий анализ крови с определением количества нейтрофилов и СОЭ;
- анализ крови и мочи на содержание углеводов. Таким образом будет исключена возможность заболевания сахарным диабетом;
- анализ мазка из носа на чувствительность к антибиотикам.
Может случиться, что невозможно точно установить причину возникновения заболевания или есть вероятность, что инфекция распространится в придаточные пазухи носа. Тогда пациенту полагается рентгенография лицевого скелета, либо КТ лицевого скелета и МРТ головного мозга.
При сложном анамнезе врач направит пациента на консультацию к врачам смежных специальностей.
Как лечить фурункул в носу
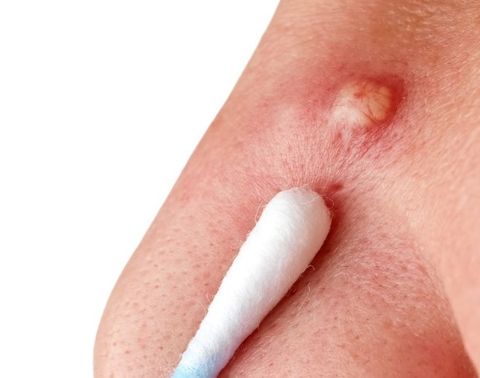
На стадии инфильтрации врач назначит консервативное лечение лекарственными препаратами. По определенной схеме будет необходимо принимать:
- антибиотики;
- антигистаминные препараты, они уменьшат отек и устранят возможные проявления аллергии;
- обезболивающие и жаропонижающие средства;
- мази с противовоспалительным и антимикробным действием;
- антикоагулянты — они призваны предупредить развитие внутричерепных осложнений;
- витаминные комплексы, которые способствуют укреплению иммунитета.
Кроме того, врач составит схему правильного питания и порекомендует физиотерапевтические процедуры. Например — сухое тепло, УВЧ-терапию.
Если некротический стержень отходит тяжело, пациенту показаны протеолитические ферменты — специальные вещества, расщепляющие пептидные связи между аминокислотами в белках и пептидах.
Если врач назначает хирургическое вскрытие фурункула, волноваться не стоит. Место манипуляции обезболят местными анестетиками или введут кратковременный наркоз.
После вскрытия абсцесса пациент должен продолжать принимать антибиотики и другие лекарственные препараты по установленной схеме.
При рецидиве заболевания лечение направлено на то, чтобы укрепить иммунитет. Для применяется:
- Аутогемотерапия – введение пациенту его собственной крови под кожу или в мышцу.
- Облучение крови лазером или ультрафиолетом.
- Введением специальных иммуномодулирующих вакцин – гамма-глобулина. стафилококкового анатоксина. Терапия может быть назначена после проведения иммунограммы (тестирование по результатам анализа венозной или артериальной крови).
- Системная антибиотикотерапия. Проводится по специальным показаниям, если заболевание протекает тяжело или фурункул располагается в особенно опасном месте. Например, в районе носогубного треугольника.
- Коррекция хронических и сопутствующих патологий.
Лечение фурункула при беременности
В организме будущей мамы происходит гормональная перестройка, иммунитет снижается. При погрешностях в соблюдении личной гигиены в носу может развиться фурункул.
Такой очаг воспаления угрожает здоровью и мамы, и малыша. Поэтому необходимо посетить врача и подобрать лекарства, которые разрешено применять при беременности. Это могут быть антибиотики, мази и антисептические средства.
Когда фурункул входит в стадию абсцесса, врач может предложить хирургическое вскрытие гнойника.
Во время беременности гораздо опаснее проводить лечение самостоятельно или пытаться выдавить фурункул. Особенности гормонального статуса в этот период могут привести к лавинообразному развитию осложнений.
Фурункул в носу у ребенка
Если воспаление возникло в носу у ребенка, обязательно обратитесь к врачу. Заболевание может указывать на скрытые патологии. Их нужно выявить как можно раньше, так как от этого зависит, насколько успешным будет лечение.
Важно! Никогда не используйте в отношении ребенка рецепты народной медицины и не покупайте медикаменты по совету друзей. Стремясь обезопасить ребенка от «химии» и антибиотиков, вы можете спровоцировать развитие сепсиса.
Фурункул у малыша развивается так же, как и у взрослого человека. Принципы лечения аналогичны. Если врач сочтет это необходимым, гнойник вскроют под кратковременным наркозом, погрузив малыша в непродолжительный сон.
Если пациент вовремя обратился в поликлинику и соблюдал рекомендации врача — прогноз излечения заболевания благоприятный. Возможно, вы больше никогда с этим заболеванием не столкнетесь.
Если случилось осложнение — внутричерепная патология, тяжелое, декомпенсированное заболевание – выздоровление зависит от состояния пациента и эффективности лечения.
Чтобы предупредить развитие фурункула, важно избегать травм носа и прилежащих к нему тканей, соблюдать правила личной гигиены, вовремя лечить любые гнойные заболевания. Важно следить за состоянием иммунитета и лечить эндокринные патологии.
Гнойное воспаление волосяного фолликула, которое поражает окружающие ткани и сальную железу называется фурункулом (народное название — чирей). Он вызывается патогенными бактериями и имеет острое течение. Чаще этому заболеванию подвержены мужчины с жирной, пористой кожей.
Важно! Самостоятельное лечение нередко приводит к образованию рубцов, что становится эстетической проблемой. Также без обращения к врачу такое воспаление может приводить к гнойному абсцессу.
Как не допустить подобных осложнений, и что делать при возникновении чириев – рассмотрим в этой статье.
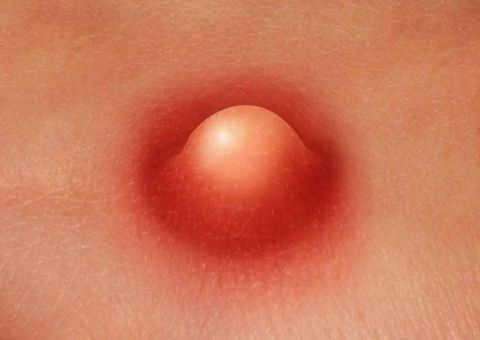
Как развивается фурункул
Заболевание вызывается условно-патогенными микроорганизмами, которые уже есть на коже человека. При благоприятных условиях (чрезмерная влажность, снижение местного иммунитета) их количество начинает стремительно расти, что и становится причиной воспаления.
Фурункул в своем развитии последовательно проходит несколько стадий:
- Возникновение уплотнения (инфильтрата) в волосяной луковице.
Появляется припухлость и покраснение. При прикосновении может возникать дискомфорт. Через пару дней инфильтрат увеличивается в размере до 3 см, становится плотным. Окружающие ткани отекают. Эта стадия длится 4–5 дней.
Следующий этап возникает, когда внутри очага воспаления образуется некротический стержень. Он формируется из из погибших иммунных клеток (лейкоцитов). Внешне в центре уплотнения появляется белая головка. Это пустула – полость, заполненная гнойным содержимым.
Последняя стадия, которая завершается вскрытием чирея. Созревшая пустула прорывается. В норме наружу начинает выходить гной вместе с некротическим стержнем (гнойная внутренняя пробка желтоватого цвета). Обычно этот процесс длится не более 3-х дней. Признаком того, что все гнойное содержимое вышло является появление крови. На месте фурункула сначала формируется язва. Впоследствии она заживает и рубцуется. До момента появления светлого шрама проходит не менее 7–10 дней.
Для острой формы характерно появление многочисленных фурункулов, которые сменяют друг друга или возникают одновременно. Период обострения может длиться пару недель, а может 2–3 месяца. Это зависит от состояния иммунитета и вида лечения. При хроническом течении возникают единичные воспаления с определенной периодичностью. Иногда период затишья болезни может продолжаться до года.
Симптомы фурункула
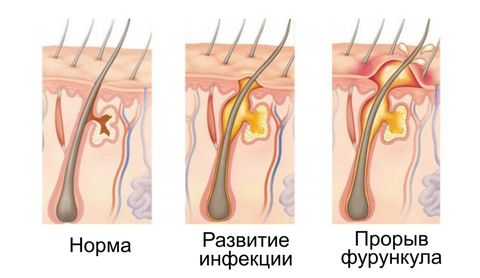
Симптоматика зависит от стадии развития и места локации кожного недуга. Первые признаки, по которым можно заподозрить фурункул:
- Ощущение зуда, покалывания.
- Участок кожи уплотняется, появляется краснота.
- При развитии патологического процесса чирей приобретает форму конуса.
- Возникает отечность. Размер воспаления может увеличиться до 1–3 см.
- Болезненность.
Интенсивность проявлений зависит от того, где они находятся. На участках тела, где отсутствует волосяной покров (ладони, подошва ног) фурункулы не развиваются. Чаще всего они появляются в местах, которые подвергаются частому загрязнению или трению об одежду. Это шея, предплечье, лицо, ягодицы, поясница, бедра.
В редких случаях возможно появление фурункула в носу, в ухе. При этом из-за воспаления и отека тканей ухудшается слух или возникают проблемы с дыханием. В области паха чирей проявляется сильным отеком и болью, которая усиливается при движении.
Если на стадии инфильтрации начать грамотное лечение, то можно остановить дальнейшее развитие патологического процесса. После формирования гнойно-некротического стержня и папулы симптомы усиливаются. Дергающая боль спадает только на стадии вскрытия и полного очищения фурункула. При многочисленных образованиях возможно повышение температуры и ухудшение общего самочувствия – слабость, вялость, головная боль.
Причины фурункула
Главный виновник – золотистый или эпидермальный стафилококк. Это распространенные бактерии, и избежать контакта с ними невозможно. Они находятся в окружающей среде, в пыли, на коже. Почти 70% людей так или иначе являются носителями этих микроорганизмов. Некоторые врачи считают, что наличие определенного их количества в организме является нормальным состоянием и не требует лечения. Но это при условии, что бактерии не приводят к развитию проблем со здоровьем.
Наличие одного возбудителя недостаточно чтобы возникло инфекционное заболевание. Фурункулез развивается при наличии предрасполагающих факторов. Они могут быть внутренними (эндогенными), то есть зависят от состояния организма и самочувствия человека в целом. А также внешними (экзогенными) – влияние окружающей среды.
К группе эндогенных причин относятся:
- Нехватка витаминов, авитаминоз.
- Физическое истощение.
- Гормональные сбои.
- Эндокринные заболевания.
- Патологии желудочно-кишечного тракта.
- Алкоголизм.
- Снижение иммунитета, иммунодефицитные состояния.
- Чрезмерное потоотделение.
- Повышенная выработка кожного сала.
- Дерматологические болезни (дерматит, экзема).
К внешним провоцирующим причинам можно отнести неосторожное бритьё, расчесывание кожи, мелкие ранки, ссадины, постоянное трение об одежду, использование неподходящих косметических средств. Нередко причиной развития фурункула в подмышечной впадине является использование антиперспирантов.
К одной из причин относят и психологическое состояние. Постоянное напряжение приводит к усиленной выработке адреналина (гормона стресса). Это становится причиной гормональных нарушений и истощения надпочечников. Также частые отрицательные эмоции приводят к снижению защитных сил организма, что дает зеленый свет для роста болезнетворных бактерий.
Осложнения фурункула
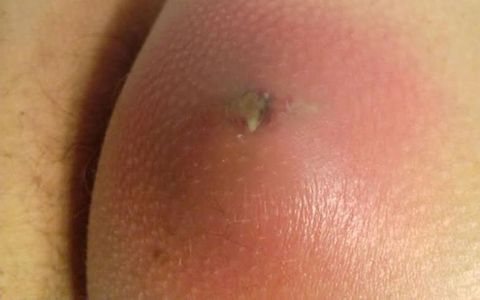
Основное последствие запущенного фурункулеза – рубцы. При чувствительной коже образуются глубокие шрамы, которые долго имеют красноватый оттенок. Дефект также нередко сочетается со стягиванием окружающей ткани. Этот косметический недостаток не проходит самостоятельно. Требуется профессиональная шлифовка кожи.
У людей, с ослабленным здоровьем патология способна привести к формированию гнойного абсцесса. Еще одним тяжелым последствием считается флегмона. При таком образование гнойный процесс поражает подкожную клетчатку. Имеет склонность к быстрому распространению на окружающие ткани.
Опасно возникновения фурункула на верхней губе или в носу. При отсутствии грамотного лечения инфекция способна подняться выше по кровеносным сосудам в мозговую оболочку и вызвать гнойный менингит. Также велика вероятность попадания инфекции в общий кровоток, что может вызвать сепсис. Эти заболевания требуют срочной госпитализации. При отсутствии врачебной помощи возможен летальный исход.
Если патологический процесс возник в области шеи, на предплечье или бедре, то при распространении воспаления поражаются лимфатические узлы и возникает лимфаденит.
Нужно ли обращаться к врачу при фурункуле?
Существует множество народных «бабушкиных» рецептов, которые вроде как призваны помочь быстрому созреванию и вскрытию гнойника. Но все эти рецепты могут привести к плачевным последствиям, так как наоборот будут способствовать распространению инфекции в более глубокие слои кожи. На этапе нагноения необходимо проводить только хирургическое вскрытие в условиях врачебного кабинета.
Определить тип воспаления, а также стадию развития может только дерматолог или хирург. Для выявления причины требуется сдача лабораторных анализов, а также для уточнения возбудителя делается соскоб с кожи. При хронических высыпаниях рекомендуется проверить иммунный статус пациента. Важным пунктом диагностики является проверка на ИППП. Поэтому при возникновении гнойных патологических процессов на коже обязательно обратитесь к дерматологу.
Лечение фурункула
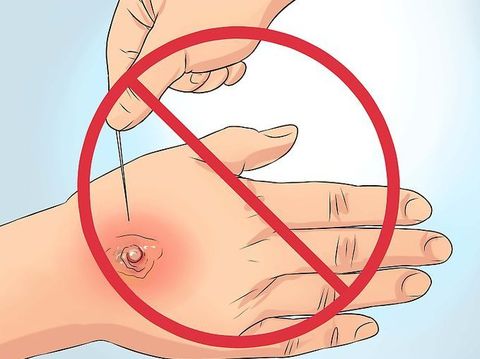
На начальной стадии, когда появились только первые симптомы, применяются консервативные методы. Местное лечение включает:
- Устранение неблагоприятных внешних факторов – бритье, трение, косметические средства закупоривающие поры кожи.
- Обработка по схеме воспаленного участка антисептическим раствором.
- Компрессы с антибактериальной мазью.
Также рекомендован курс витаминов. При соблюдении всех рекомендаций врача этого может быть достаточно для уменьшения воспалительного процесса.
Однако, если уже имеется гнойное содержимое, требуется хирургическое вмешательство. Самостоятельно вскрывать фурункул запрещено. Это делает врач при соблюдении всех антисептических правил.
Под местной анестезией делается небольшой разрез, через который осуществляется отток гнойного содержимого. После очищения раны, накладывается повязка с лекарственным средством. При простых фурункулах госпитализация не требуется. Последующее лечение проводится в домашних условиях.
При сильном отеке и остром болевом синдроме, рекомендована госпитализация. Если фурункулез привел к развитию осложнений проводится операция под местным или общим обезболиванием.
При необходимости назначается прием антибактериальных препаратов. Хороший заживляющий результат дает физиолечение, например, УФ-облучение.
Профилактика фурункула
Для предотвращения фурункулеза придерживайтесь следующих профилактических мер:
- не носите тесную, облегающую одежду из искусственных материалов;
- не злоупотребляйте алкоголем;
- поддерживайте иммунитет на оптимальном уровне;
- испытывайте больше положительных эмоций;
- правильно питайтесь;
- не пользуйтесь косметическими средствами, в состав которых входят комедогенные компоненты;
- замените антиперспирант на натуральный дезодорант;
- защищайте кожу лица и шеи при работе в пыльном помещении;
- следите за хроническими заболеваниями.

Карбункул — это воспалительный процесс гнойно-некротического характера. Он происходит в коже и захватывает несколько волосяных мешочков, а также подкожную клетчатку, сальные железы. Обычно воспаление вызывается инфицированием стафилококком, которое развивается на фоне ослабленного иммунитета.
Чаще всего образование локализуется на лице, задней стороне шеи, ягодицах и спине. Больше всего от проблемы страдают мужчины. Есть зависимость и от времени года — такое воспаление чаще встречается в летнее время.
Симптомы и осложнения
Выделяют местные и общие симптомы карбункула. Местные — это то, что происходит на коже. На ней появляется довольно крупное подкожное уплотнение, которое болит, отличается синюшностью и покраснениями. Также на воспалении видно гнойники. Если образование открывается, то из него выделяется гной, желто-зеленая масса. На месте нагноения остается язва, она может зарубцеваться.
К общим симптомам карбункула относят:
- Повышенную температуру тела. Она может подняться до 40 градусов и сопровождаться ознобом.
- Плохое самочувствие. Появляются слабость, общая болезненность тела, головная боль.
- Проблемы с аппетитом, а также тошнота, рвота.
- Тахикардия.
- Увеличение регионарных лимфоузлов.
Если не обратиться за медицинской помощью, карбункул на коже может привести к серьезным осложнениям, среди которых абсцесс, воспаление лимфатических узлов, остеомиелит (гнойный процесс в костях), менингит, сепсис с рисками летального исхода. Поскольку в ряде случаев осложнения могут быть крайне опасными, не стоит затягивать с визитом к врачу — своевременное лечение карбункула поможет не довести до опасной ситуации.
Стадии
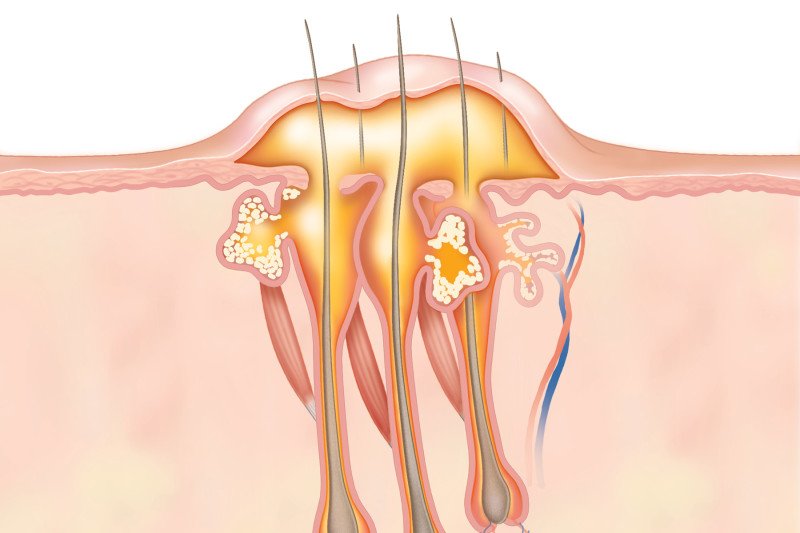
Есть три стадии развития карбункула.
- 1-я. Наступает в среднем на восьмой-двенадцатый день начала болезни. Тогда пациент замечает под кожей плотные узелки, постепенно сливающиеся в одно уплотнение до шести сантиметров диаметром. Уплотнение болит, возвышается над кожей. Внутри оно синюшнее, а на внешних сторонах красное.
- 2-я. Наступает на тринадцатый-двадцатый день и проявляется формированием нескольких гнойников, поверхность которых вскрывается и наружу выходят гнойные выделения (нередко с кровавыми примесями).
- 3-я. Как правило, третья стадия охватывает двадцатый-тридцатый день и характеризуется развитием язвы. Она может быть очень глубокой, затрагивающей мышечную ткань.
Если ситуация усложняется инфекционным заболеванием, эти стадии могут ускоряться даже в два раза.
Причины
Главной причиной карбункула является то, что в кожу попадают стафилококк (чаще всего), стрептококк, кишечная палочка или другие возбудители. Важно понимать, что воспаление развивается на фоне сниженного иммунитета и дополнительных провоцирующих факторов — то есть должно сложиться несколько условий.
К провоцирующим факторам в данном случае относят:
- Раны разного характера на коже. Это могут быть небольшие повреждения от трения одежды или следы от выдавленных прыщей, порезы — что угодно.
- Несоблюдение правил личной гигиены.
- Слишком активная работа сальных желез, жирная кожа.
Есть также причины, которые влияют на общее ослабление иммунитета:
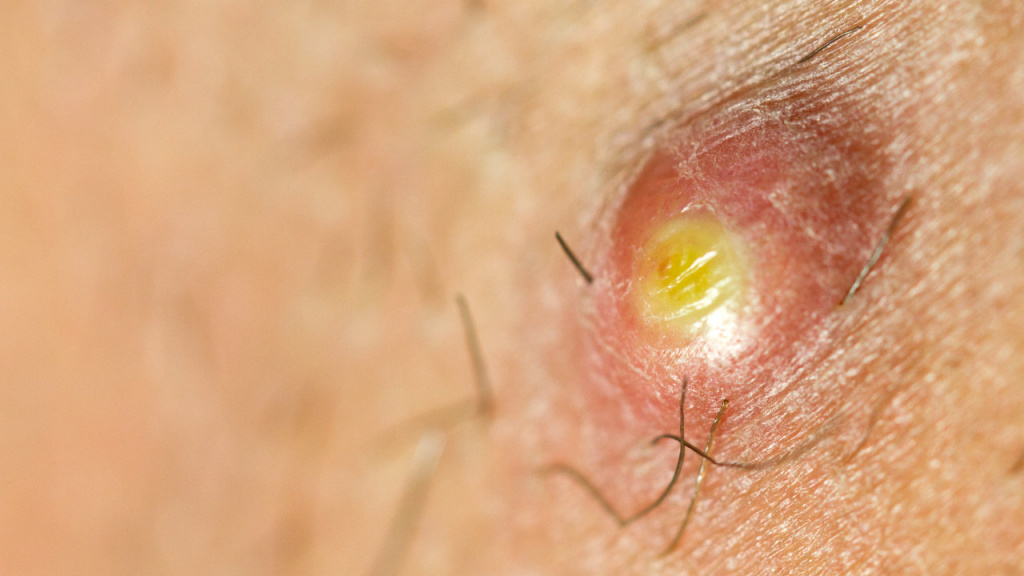
- Переохлаждения разного вида.
- Регулярные, хронические стрессы.
- Физическое истощение по причине переутомления, недоедания, тяжелых условий жизни и т. д.
- Авитаминоз (гиповитаминоз).
- Болезни, состояния, снижающие иммунитет. Это не только иммунодефициты вроде ВИЧ, но и относительно «безобидные» вещи вроде избыточного веса.
- Вредные привычки: употребление алкоголя, курение, самостоятельный выбор лекарственных препаратов без учета особенностей организма.
- Некоторые болезни ЖКТ, печени и почек.
Нередко эти причины карбункула срабатывают в совокупности.
Диагностика
Как правило, диагностика карбункула не вызывает особых сложностей — уже во время визуального осмотра врач понимает, с какой проблемой имеет дело. Для постановки точного диагноза также назначается общий и биохимический анализы крови, анализ мочи.
Лечение
Чтобы лечение карбункула было эффективным, оно разрабатывается в зависимости от того, на какой стадии находится проблема.
Начальная стадия — когда образование только начинает созревать — требует таких мер:

- УФ-облучение воспаления.
- Антибактериальная блокада. Кожу обкалывают специальными препаратами, чтобы инфекция не пошла дальше.
- Обработка поверхности антисептическими составами.
- Использование специальных мазей для уничтожения инфекции, уменьшения воспаления и обезболивания.
- Применение анальгетиков (также для обезболивания).
- Прием антибиотиков внутрь — это индивидуально. Врач принимает решение о приеме этих препаратов в зависимости от того, в каком состоянии находится пациент.
Если вовремя обнаружить проблему и начать лечение, карбункул рассосется и воспаление не пойдет дальше.
При наличии гнойного содержимого (на второй стадии) лечение включает следующее:
- Антибактериальные блокады.
- Антибиотики внутрь.
- Воздействие на воспаление теплом. Это нужно для того, чтобы образование вскрылось и гной начал выходить.
- Специальные повязки для снятия воспаления, антисептического действия и обезболивания.
- Санирование вскрытой области (если это произошло) перекисью или другими средствами.
Если дело дошло до некротических образований, лечение обязательно включает хирургическое вскрытие и вычищение гноя, отмерших тканей. Также операция назначается в том случае, если карбункул слишком большой либо находится на лице. Показанием может стать и очень плохое самочувствие пациента — даже если воспаление пока находится на второй стадии. После операции пациентам тоже назначаются антибиотики.
Широкое распространение при лечении получили физиотерапевтические методы. Обычно они используются либо после операции, либо на стадии созревания. Большое значение для выздоровления и предотвращения рецидивов имеет укрепление иммунитета — правильным образом жизни, качественным питанием, употреблением витаминов и т. д.
Запрещенные действия
Как лечить карбункул — это одна сторона медали. Немаловажно знать и то, как лечить его не стоит. Если вы столкнулись с такой проблемой, строго запрещено:
- Выдавливать гной или как-то беспокоить образование на любой стадии.
- Делать массаж воспаленной области.
- Самостоятельно использовать любые мази или лекарственные средства (в том числе народные).
- Употреблять алкоголь.
При первых признаках карбункула на коже необходимо сразу же обратиться к врачу — дерматологу или хирургу, если дело зашло уже далеко. В АО «Медицина» вам обязательно помогут решить эту проблему на любой стадии — не откладывайте визит к специалисту.
Профилактика
К профилактике карбункула относятся простые действия:
- Соблюдение правил личной гигиены.
- Обработка любых ран антисептическими средствами.
- Здоровый образ жизни во всех смыслах: отказ от вредных привычек, правильное питание, умеренная активность и избегание стрессов.
- Своевременное лечение любых заболеваний, в том числе инфекционных.
- Защита тела от переохлаждения.
Эти простые меры станут профилактикой карбункула и многих других неприятных заболеваний.
Вопросы и ответы
Можно ли вылечить карбункул народными методами?
Скорее всего, это приведет к тому, что ситуация усугубится. Не стоит заниматься самолечением — обратитесь за профессиональной медицинской помощью.
Чем опасен карбункул?
В особо запущенных случаях он может привести к сепсису и летальному исходу. В других ситуациях могут развиться разные неприятные осложнения вроде менингита. Это довольно опасное воспаление, которое нельзя игнорировать.
Чем карбункул отличается от фурункула?
Если очень просто, то фурункул является местным воспалением, а карбункул влияет на все состояние организма и имеет большую площадь поражения.

Острый воспалительный процесс, сопровождающийся нагноением и некротизацией ткани, протекающий без четко обозначенных границ, называют флегмоной. Как правило, поражается жировая клетчатка, расположенная под кожей, между мышечными тканями, рядом с кровеносными сосудами и нервными волокнами. Гнойный процесс характеризуется склонностью к быстрому распространению и переходу с жировой ткани на мышцы, сухожилия, костную и другие виды тканей. Он развивается самостоятельно либо как осложнение инфекционного воспаления.
Факторы, способствующие развитию гнойного процесса
Непосредственной причиной флегмоны являются патогенные бактерии, проникающие в жировую клетчатку с кровью либо лимфой, а также при травматическом повреждении тканей. Характер воспалительного процесса зависит от вида возбудителя.
- Гнойное воспаление вызывают стафилококковая, стрептококковая, менингококковая либо гонококковая инфекция, а также синегнойная палочка.
- Гнилостный процесс становится следствием проникновения в организм кишечной палочки, фузобактерии, гнилостного стрептококка, протея.
- Воспаление, вызываемое анаэробными облигатными бактериями, протекает наиболее тяжело. Это клостридии, бактоерииды, пептококки, которые способны размножаться при отсутствии кислорода.
Здоровый организм с крепким иммунитетом успешно сопротивляется инфекции. Часто флегмона развивается на фоне иммунодефицита, вызванного хроническим заболеванием, наркотической либо алкогольной интоксикацией. Возбудитель может вызвать воспалительный процесс в здоровой ткани, проникая из очага, расположенного в другой части организма. Часто причиной флегмоны становится наличие незалеченного периостита, карбункула, воспаления миндалин, лимфаденита и т. д.
Как распознать воспаление
Формирование гнойного воспалительного очага под кожей сопровождается характерными симптомами флегмоны:
- появлением под кожей плотного инфильтрата, которое сопровождается сильным локальным повышением температуры, резкой болезненностью при пальпации, покраснением и вздутием кожи;
- размягчением инфильтрата спустя некоторое время, сопровождающимся развитием гнилостного процесса с дальнейшим образованием свища либо распространением воспаления на соседние здоровые ткани;
- сильным отеком воспаленных тканей;
- посинением кожи над пораженным участком;
- увеличением лимфоузлов, расположенных рядом с пораженным участком;
- повышением температуры, ознобом, головной болью;
- общим недомоганием, утомляемостью, слабостью;
- мышечными болями, ощущаемыми при любых движениях;
- жаждой.
В случае, если очаг воспаления формируется в глубине мягких тканей, признаки флегмоны напоминают симптомы любого инфекционно-воспалительного процесса. У больного повышается температура тела, появляется озноб, усиливается выделение пота, ощущается слабость, общее недомогание, боли в мышцах, жажда. Симптомы в этом случае появляются быстрее и являются более выраженными, чем при поверхностном воспалении. Возможны появление одышки, понижение артериального давления, посинение конечностей и желтушность кожи.
Согласно медицинской классификации, флегмона подразделяется на следующие виды.

- Серозная. Это начальный этап воспаления, характеризующийся скоплением экссудата в пораженном участке ткани и инфильтрацией лейкоцитами. Клетчатка напоминает водянистый студень с трудноразличимой границей между здоровой и инфицированной тканью. Дальнейшее развитие процесса приводит к переходу серозной формы в гнилостную либо гнойную.
- Гнойная. Происходит расплавление тканей и образование гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования.
- Гнилостная. Пораженная ткань разрушается и образуем скользкую массу темно-зеленого либо коричневого цвета, при этом образуется газ с тяжелым запахом. Развитие гнилостного процесса сопровождается тяжелой интоксикацией организма.
- Некротическая. Пораженная ткань некротизируется, образуя либо расплав, либо раневую поверхность. Воспаленная область окружается лейкоцитарным валом, затем флегмона преобразуется в абсцесс.
- Анаэробная. Воспалительный процесс приводит к некротизации обширных участков ткани с выделением зловонных газовых пузырьков. Окружающие воспалительный очаг ткани приобретают «вареный» вид без покраснения покровов.
Если иммунитет пациента достаточно высок, то течение флегмоны приобретает хронический характер. Инфильтрат уплотняется и приобретает деревянистую структуру с посинением кожных покровов над воспаленным участком.
Диагностические методы
Как правило, для диагностики флегмоны врач назначает:
При необходимости могут быть проведены другие исследования, направленные на уточнение состояния больного.
Терапия и хирургия воспалительного процесса
Поскольку воспалительный процесс характеризуется тяжелым течением, пациента госпитализируют сразу после обнаружения у него флегмоны. Лечение проводится в условиях хирургического стационара.
На начальной стадии, до скопления инфильтрата, пациенту назначают местную терапию – согревающие компрессы, соллюкс, УВЧ-процедуры, а также накладывают на пораженное место желтую ртутную мазь.
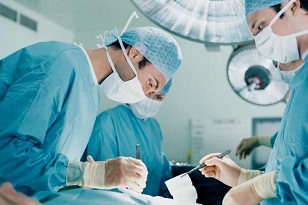
При наличии нагноения выполняется хирургическое вскрытие воспалительного очага и удаление гнойного содержимого с последующим дренажом полости. Благодаря выведению гноя снимается напряжение тканей и создаются условия для беспрепятственного отделения экссудата и очистки гнойного очага. Хирургическое лечение флегмоны проводится под общей анестезией.
Для дальнейшего заживления на рану накладывают мазь с антибиотиком и закрывают повязкой. Препарат подбирают в соответствии с выявленным возбудителем инфекционного воспаления после проверки его резистентности к лекарству. При необходимости применяют обезболивающие средства для внутримышечного введения.
При анаэробной форме воспаления пациенту вводят противогангренозную сыворотку, чтобы повысить сопротивляемость организма инфекции.
Во время восстановительного периода больному показан постельный режим и консервативная общеукрепляющая терапия. Введение антибиотиков продолжается до окончания острой фазы воспаления. Одновременно пациенту могут быть назначены иммуномодуляторы, витамины, хлористый кальций, раствор глюкозы.
При своевременном обращении к врачу прогноз, как правило, благоприятен. В случае масштабного воспалительного процесса возможно образование заметных рубцов или других дефектов, а также снижение функции пострадавших тканей. Для профилактики флегмоны следует своевременно устранять очаги инфекции: лечить кариозные зубы, пиодермии, фурункулы и т. д., обрабатывать антисептиком раны и ссадины до полного заживления.
Часто возникающие вопросы
Флегмона – что это значит?
Термин «флегмона» образован от греческого слова «φλεγμονή», которое в переводе означает воспаление, жар.
Карбункул (carbunculus) в медицине – это острое обширное гнойно-некротическое воспаление нескольких сопредельных волосяных мешочков или сальных желез с образованием общего инфильтрата и развитием некроза кожи и подкожной жировой клетчатки в результате тромбоза сосудов.
Карбункул, в отличие от фурункула, обычно сопровождается тяжелыми общими проявлениями инфекции и интоксикации организма.
Оставьте телефон –
и мы Вам перезвоним
Причины карбункула
Возникновению карбункула предшествует воспалительный процесс в мягких тканях, который обычно начинается с воспалительного заболевания волосяного фолликула – стафилококкового фолликулита, реже – со стрептококкового фолликулита.
Развития воспаления может привести к образованию фурункула, который представляет собой острое гнойно-некротическое воспаление волосяного фолликула. Когда формируется несколько таких фурункулов на одном участке тела, они могут сливаться между собой.
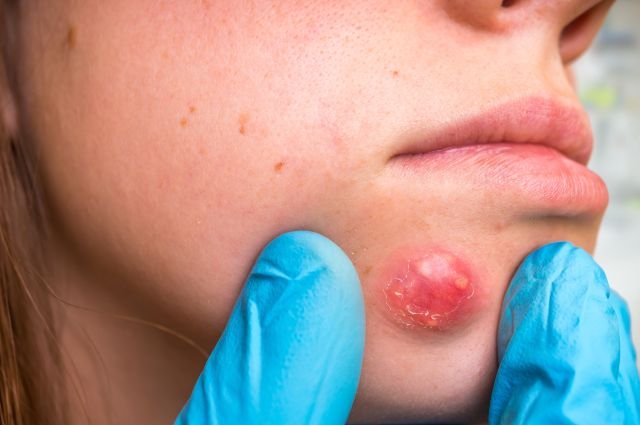
Продукт слияния нескольких фурункулов – это и есть карбункул. В области инфильтрата возникает резкая распирающая боль. Кожа над инфильтратом становится багровой, напряженной, отекшей. Из пустул выделяется большое количество серо-зеленого гноя.
Ткани некротизируются. Возникают четкие признаки общей интоксикации: тахикардия, тошнота, рвота, сильная головная боль, гипертермия до 39-40 °С, лейкоцитоз, сдвиг формулы крови влево, отсутствие аппетита, бессонница. Если карбункул локализуется на лице, явления интоксикации выражены намного сильнее, вплоть до обморока.
После отслоения некротизированных тканей и удаления гноя выраженность признаков интоксикации значительно слабеет.
Факторы риска формирования карбункула:
наличие в организме хронического очага инфекции;
сахарный диабет и другие нарушения метаболических процессов;
недавно перенесенные операции или тяжелые заболевания;
загрязнение кожи, низкая санитарная культура;
длительное трение кожи одеждой;
В основном карбункул поражает подростков и молодых людей. Мужчины болеют чаще, чем женщины.
Симптомы карбункула
Клиническими признаками карбункула являются:
нагноение и образование раны;
гиперемированность кожи вокруг очага;
резкая болезненность всей зоны поражения.
Возникновение и развитие карбункула обычно сопровождается такими симптомами:
повышенной температурой, которая нередко достигает 40 градусов;
Особенно сильно данные признаки проявляются, когда карбункул возникает на лице или шее.
Выделяют 3 стадии карбункула:
В этот период под кожей образуются узлы, которые будут представлены воспаленными волосяными луковицами. Инфильтрат содержит жировую ткань, гной, лимфу и лимфоциты. Узелки возвышаются над поверхностью кожи.
Так как питание дермы нарушается, она приобретает синюшный окрас. Через несколько дней (от 9 до 12) инфильтрат достигает внушительных размеров. В диаметре он может составлять около 10 см. Кожа отечная, натянутая, горячая на ощупь. Боль будет тем интенсивнее, чем больше отек.
На стадии нагноения карбункул достигает зрелости. На нем формируются пузырьки, которые наполнены гноем. Они вскрываются, поэтому поверхность карбункула напоминает сито. Через эти небольшие отверстия просачивается гной, смешанный с кровью и отмершим эпителием.
Стадия нагноения длится около 14-21 дня. В этот период общее самочувствие больного ухудшается
В этот период гной из карбункула сочиться перестает. На участке воспаления формируются язвы, которые будут иметь стержни. Они сливаются друг с другом, образуя один крупный дефект. Поражение тканей – весьма интенсивное и часто захватывает мышцы. Пораженный участок имеет черный цвет.
Затягивается рана медленно, постепенно заполняясь грануляциями. На ее месте остается рубец. Стадия некроза продолжается около 21 дня.
Методы диагностики карбункула
Карбункул диагностируется на основе клинических симптомов.
Проводится дифференциальная диагностика с такими патологиями:
разрыв эпидермальной кисты;
гидраденит (если карбункул локализован в промежности или подмышечной впадине);
хронический язвенный герпес.
При микроскопии мазка обнаруживаются стафилококки. Идентифицировать возбудителя и оценить чувствительность к антибиотикам позволяет бактериальный посев.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения карбункула
Карбункулы небольших размеров, которые протекают без заметной интоксикации и ухудшения общего состояния пациента, лечатся амбулаторно.
В тех случаях, когда
у пациента наблюдается сильная интоксикация,
карбункул имеет большие размеры и локализуется на лице,
больной страдает некомпенсированным сахарным диабетом или другими тяжелыми заболеваниями,
лечение проводится в стационаре.
Если лечение карбункула было начато еще на стадии его созревания, то применяются консервативные методы, что в большинстве случаев приводит к регрессу заболевания, то есть рассасыванию инфильтрата.
Больному показаны для приема внутрь антибактериальные препараты с широким спектром действия.
Одновременно антибиотиками обкалывают сам карбункул. Чтобы уменьшить болезненные ощущения применяют анальгетические средства (Новокаин, Лидокаин).
Поверхность карбункула обрабатывается этиловым спиртом или другими спиртосодержащими антисептиками. Накладывается асептическая повязка. Также применяют синтомициновую или стрептомициновую эмульсии.
Если карбункул переходит в некротическую стадию, то это является показанием для хирургического вмешательства, которое выполняется на фоне применения антибиотикотерапии.
Операция заключается в рассечении карбункула и удалении из него некротизированных тканей.
Затем в рану вводится тампон с гипертоническим раствором хлорида натрия и протеолитическими ферментами.
Для очищения послеоперационной раны и окончательного отторжения некротизированных тканей повязку ежедневно меняют.
На этапе созревания, а также в послеоперационном периоде назначают УВЧ-терапию и локальное УФО.
Для стимуляции защитных сил организма также может проводиться внутривенное лазерное и ультрафиолетовое облучение крови.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

