Какой эпителий при пиелонефрите
Обновлено: 02.05.2024
Пиелонефрит – это инфекционное воспалительное заболевание почек, один из видов инфекции мочевыводящих путей. Часто проявляется расстройствами мочеиспускания, повышением температуры тела, сильными болями в пояснице, однако симптомы этого заболевания могут быть стертыми, его не всегда бывает легко диагностировать.
Данное заболевание достаточно широко распространено, женщины страдают им значительно чаще, чем мужчины, что связано с их физиологическими особенностями.
Обычно пиелонефрит возникает в результате восхождения бактерий по мочевыводящим путям из уретры или мочевого пузыря. Реже инфекция может быть занесена в почки через кровь. Чаще всего вызывается кишечной палочкой, которая в норме обитает в кишечнике.
Пиелонефрит может вызывать серьезные осложнения и требует незамедлительного лечения, которое предполагает госпитализацию и прием антибиотиков.
Синонимы русские
Бактериальный интерстициальный нефрит, тубулоинтерстициальный нефрит.
Синонимы английские
Симптомы
Пиелонефрит обычно развивается остро, внезапно и может проявляться следующими симптомами:
- лихорадка, озноб;
- боли в левом или правом боку, также может быть двусторонней, в зависимости от степени поражения почек она варьируется от легкой до тяжелой;
- наличие гноя или крови в моче;
- частые, сильные позывы к мочеиспусканию;
- жжение, резь при мочеиспускании.
Симптомы обычно развиваются в течение нескольких часов или дней после заражения. Реже они могут возникать через несколько дней.
У детей до 2 лет заболевание проявляется в основном следующими симптомами:
- лихорадка;
- рвота, отказ от кормления, потеря аппетита;
- вялость, раздражительность.
Симптомов, которые бы однозначно указывали на развитие пиелонефрита, не существует, его проявления могут быть стертыми, что затрудняет диагностику этого заболевания.
Общая информация о заболевании
Пиелонефрит представляет собой бактериальное воспаление почечной ткани.
Заболевание достаточно широко распространено, в России около миллиона людей ежедневно заболевают острым пиелонефритом. Женщины страдают им значительно чаще, чем мужчины (в 3-5 раз), что связано с их физиологическими особенностями – более короткой уретрой, через которую возбудители пиелонефрита достигают мочевыводящих путей. У мужчин вероятность заболеть пиелонефритом увеличивается после 40-50 лет.
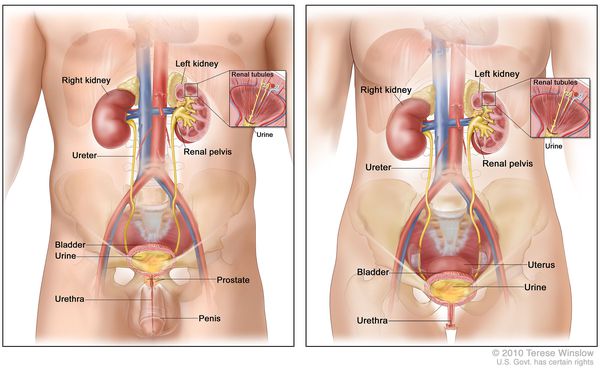
К органам мочевыделительной системы относятся почки, мочеточники, мочевой пузырь и уретра – мочеиспускательный канал. Почки фильтруют кровь, формируя мочу и выводя из организма вредные и ненужные вещества. Через собирающие в почках мочу чашечки и лоханки моча по мочеточникам попадает в мочевой пузырь. После накопления определенного количества мочи она выводится из организма по мочеиспускательному каналу (уретре).
Пиелонефрит возникает при попадании бактерий в почечную ткань. Бактерии обычно достигают почек, поднимаясь по мочевыводящим путям. В норме мочевыводящие пути стерильны и обладают резистентностью (устойчивостью) к бактериям. Это значит, что бактерии, попадая в уретру и мочевой пузырь, не могут прикрепиться к его стенке и размножаться благодаря иммунологическому барьеру слизистой оболочки. Кроме того, моча, обладая антибактериальными свойствами, подавляет рост бактерий. Опорожнение мочевого пузыря при мочеиспускании и уретральный сфинктер также поддерживают стерильность уретры. Существует, однако, ряд факторов, которые могут повышать вероятность нахождения бактерий в мочевыводящих путях и создавать предпосылки для их активного размножения и перемещения по мочевым путям:
- Анатомические особенности женского организма. Около 70-90 % неосложненных пиелонефритов вызывает кишечная палочка (Еscherichiacoli). Она, в норме обитая в кишечном тракте человека, может попадать в уретру, что связано с тем, что у женщин она достаточно короткая и широкая, а также с тем, что мочевыводящее отверстие у женщин расположено достаточно близко к анальному.
- Кишечная палочка обладает способностью передвигаться по мочевыводящим путям против тока мочи за счет наличия специальных жгутиков (фимбрии).
- Рефлюкс мочи. Риск появления рефлюкса (заброса мочи по мочевыводящим путям) значительно повышается при при беременности (за счет давления матки на мочевые пути), закупорке (обструкции) мочевыводящих путей, при редком опорожнении мочевого пузыря (привычка "долго терпеть".
- Закупорка (обструкция) мочевыводящих путей. Препятствие нормальному току мочи в результате закупорки – один из важнейших факторов развития пиелонефрита и его осложненного течения. Приводить к обструкции мочевыводящих путей могут камни почек, мочеточников, мочевого пузыря, аденома простаты у мужчин, опухоли, пороки развития почек и мочеточников, сужение мочеточников.
- Инструментальные вмешательства в области уретры – катетеризация (использование медицинского инструмента в виде трубки, вводящейся в уретру в целях опорожнения, промывания мочевого пузыря), цистоскопия (исследование внутренней поверхности мочевого пузыря с помощью эндоскопа, вводимого через мочеиспускательный канал).
- Нарушения обмена веществ в организме, приводящие к увеличению выведения с мочой солей кальция, мочевой кислоты, что повышает вероятность образования камней.
- Сахарный диабет.
- Гормональные изменения в организме женщины.
- Частая смена половых партнеров.
- Переохлаждение.
- Достаточно редко бактерии (например, стафилококки) могут попадать в почки с кровью при наличии активной инфекции в организме.
Хронический пиелонефрит примерно в половине случаев может быть исходом острого, а может развиваться постепенно в течение многих лет, ничем не проявляясь. К развитию хронического пиелонефрита предрасполагают регулярный заброс мочи (рефлюкс) и наличие препятствия току мочи. Со временем хронический пиелонефрит или регулярные обострения острого могут приводить к замещению нормальной почечной ткани рубцовой, что значительно ухудшает функцию почек и вызывает развитие хронической почечной недостаточности.
У здоровых мужчин и женщин при отсутствии нарушений функции и структуры мочевыводящих путей пиелонефрит обычно протекает благоприятно. При наличии предрасполагающих факторов даже на фоне адекватного лечения пиелонефрит может приводить к развитию следующих осложнений:
- Апостематозный пиелонефрит. Это чрезвычайно тяжело протекающий пиелонефрит с развитием разлитого гнойного воспаления в почечной ткани. Чаще всего он развивается у больных с сахарным диабетом.
- Острая почечная недостаточность (ОПН) – состояние, при котором почки перестают выполнять свою основную функцию, наступающее в течение нескольких дней или недель. Развитие ОПН может потребовать применения аппарата искусственной почки – гемодиализа.
- Хроническая почечная недостаточность – постепенное ухудшение функции почек в течение длительного времени (нескольких месяцев или лет).
- Формирование околопочечных и почечных абсцессов (гнойных полостей, образующихся с расплавлением тканей). Эти осложнения требуют хирургического вмешательства в целях вскрытия гнойников.
- Заражение крови (сепсис) – состояние, угрожающее жизни.
- Осложнения беременности. При беременности пиелонефрит может способствовать рождению ребенка с низким весом при рождении.
Кто в группе риска?
- Женщины. Предрасположенность женщин к развитию заболевания обусловлена их физиологическими особенностями.
- Лица с нарушением функционирования и структуры мочевыводящей системы: женщины, имеющие анатомические аномалии в строении мочевыводящих путей (короткую или широкую уретру, уретру, расположенную близко к влагалищу), люди с нарушенным оттоком мочи (из-за желчнокаменной болезни, опухолей, увеличения размеров простаты), лица, у которых опорожнение мочевого пузыря неполное (вследствие нейрогенной дисфункции, беременности, выпадении матки).
- Регулярно практикующие незащищенные анальные половые акты.
- Лица с ослабленным местным иммунитетом. Слизистая мочевого пузыря обладает бактерицидными свойствами. Они могут ослабевать в результате часто повторяющегося цистита, перерастяжения слизистой, которое может быть следствием редких опорожнения мочевого пузыря.
- Лица с ослабленным общим иммунитетом (ВИЧ-инфицированные, проходящие химиотерапию и др.).
- Лица, у которых установлен мочевой катетер.
- Подвергающиеся медицинским манипуляциям, связанным с проникновением в мочевыводящую систему пациента (например, цистоскопии).
- Больные сахарным диабетом.
- Женщины, применяющие средства контрацепции, содержащие спермициды – вагинальные свечи, таблетки, гели, пленки.
- Наркоманы.
Диагностика
Пиелонефрит можно заподозрить при наличии характерных симптомов. В этом случае выполняются исследования мочи и крови. Диагноз при необходимости подтверждается ультразвуковым исследованием почек, результатами урографии.
- Общий анализ крови. Уровень лейкоцитов может быть повышен (в тяжелых случаях значительно) при пиелонефрите.
- Скорость оседания эритроцитов (СОЭ). Этот показатель может быть полезен для оценки выраженности воспалительного процесса в почках. Изменения СОЭ неспецифичны для пиелонефрита, но может отражать выраженность воспалительного процесса.
- Общий анализ мочи с микроскопией. Один из основных методов диагностики пиелонефрита. Проводится на анализаторе, а также сопровождается изучением пробы мочи под микроскопом.
- Анализ мочи по Нечипоренко. Показывает точное количество эритроцитов, лейкоцитов, цилиндров (белковые частицы, которых в норме быть не должно) в моче. Уровень лейкоцитов в моче говорит о выраженности воспалительного процесса в почках. Исследование может назначаться при наличии изменений в общем анализе мочи.
- Посев на флору с определением чувствительности к антибиотикам (утренняя порция мочи). Данное исследование предполагает помещение пробы мочи в питательную среду, где микроорганизмы начинают размножаться и становятся доступными визуальной оценке. Этот тест позволяет выявить возбудителя пиелонефрита и назначить наиболее эффективное лечение. Его проведение показано во всех случаях острого и хронического пиелонефрита.
- Мочевина и креатинин – это азотистые шлаки (продукты распада белков), которые могут выводиться организмом только с мочой. Прогрессирующее повышение креатинина является диагностическим признаком развития почечной недостаточности. Уровень мочевины, в отличие от креатинина, не всегда соответствует тяжести нарушения функции почек.
Другие методы исследования
Ультразвуковое исследование почек. Позволяет подтвердить развитие острого пиелонефрита и его осложнений. Большое значение имеет при диагностике хронического пиелонефрита. Признаками хронического пиелонефрита являются уменьшение почек, нарушение формы, расширение чашечек и лоханок почек.
Урография – это рентгенологический метод обследования почек. При этом в вену вводится специальное контрастное вещество, затем, через определенное время, делаются серии рентгеновских снимков, на которых можно наблюдать прохождение контрастного вещества через почки и мочевыделительную систему. Этот метод позволяет оценить функцию и строение почек, выявить наличие камней в почках и другие заболевания органов мочевыделительной системы.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) почек. Данные исследования могут проводиться, если УЗИ оказалось неинформативным или подозревается наличие опухоли в мочевыводящих путях. КТ и МРТ являются более точными методами диагностики, чем УЗИ, и позволяют получить более детальное изображение, оценить распространенность воспалительного процесса за пределами почки, оценить степень вовлечения в воспалительный процесс соседних органов.
Лечение
Лечение пиелонефрита подразумевает назначение антибиотиков.
Как правило, симптомы уменьшаются в течение нескольких дней после начала лечения. Обычно курс приема антибиотиков составляет примерно неделю. Для полного излечения пиелонефрита необходимо пройти весь курс лечения.
Для уменьшения боли или дискомфорта рекомендуется применение грелки на область боли, прием обезболивающих препаратов. Обильное питье способствует выведение бактерий вместе с мочой. На время лечения советуют избегать употребления кофе и алкоголя, так как они могут ухудшить состояние.
При заболевании средней тяжести и тяжелой форме пиелонефрита, а также у пациентов с высоким риском развития осложнений выполняется госпитализация. При этом часто может требоваться внутривенное введение антибиотиков. Время нахождения в больнице зависит от тяжести воспалительного процесса в почках, наличия/отсутствия осложнений, эффективности лечения.
Развитие гнойных осложнений требует срочного проведения хирургической операции.
Для лечения рецидивирующих инфекций почек необходимо установить причину возникновения эпизодов пиелонефрита или других ИМП и устранить ее.
Острый или хронический пиелонефрит, приведший к развитию почечной недостаточности, подразумевает использование аппарата искусственной почки – проведение гемодиализа.

Анализ мочи при пиелонефрите является лабораторным исследованием, на основании которого врач-уролог делает вывод о выраженности воспалительного процесса. Впоследствии данные анализа служат необходимыми сведениями для назначения лечения и оценки его эффективности.
Показатели мочи при пиелонефрите меняются в результате имеющихся нарушений функционирования чашечно-лоханочного аппарата почек. Врач-уролог оценивает уровень следующих показателей:
- Слизь. Повышенное количество слизи в моче характерно для воспалительных процессов урогенитального тракта. Пиелонефрит не является исключением.
- Эритроциты. Красные кровяные тельца в моче встречаются в норме в количестве 0-3 у женщин и 0-1 у мужчин. Невооруженным глазом такие количества не определяются. Кровь в моче при пиелонефрите не является характерным симптомом, однако незначительная гематурия может быть при остром процессе.
- Мочевина. Служит одним из показателей обмена веществ. Содержится в моче в количестве 2,3-6,3 ммоль/л. Уровень ее может быть незначительно повышен при пиелонефрите, особенно прогрессирующем хроническом, когда функция почек нарушается.
- Белок. Повышение количества белка в моче носит название протеинурия. Белок в моче при пиелонефрите может содержаться в количестве большем, чем 0-1 в поле зрения. Одновременно обнаруживаются особые белковые структуры, которые носят название цилиндры. В зависимости от строения цилиндры бывают зернистые, гиалиновые, лейкоцитарные и др.
- Бактерии. Бактериурия – это выделение бактерий с мочой, при имеющейся инфекции в любом отделе мочевыделительной системы.
- Уровень pH. Реакция мочи в норме кислая, но при пиелонефрите происходит еще большее закисление мочи, показатель становится менее 5.
- Удельный вес. Составляет 1,010-1,21 г/л в норме. При пиелонефрите этот показатель повышен.
- Лейкоциты. Нормальное содержание этих клеток – 0-5 в поле зрения для женщин и 0-3 для мужчин. При пиелонефрите лейкоцитурия значительно выражена.
Таким образом, анализ мочи при пиелонефрите включает в себя различные показатели, которые помогают врачу-урологу в лечебно-диагностической работе.
Анализ мочи при остром пиелонефрите имеет более выраженные отклонения. Моча, как правило, мутная, повышенной плотности, с обилием бактерий и лейкоцитов. Обнаруживаются цилиндры, главным образом, лейкоцитарные.
Анализы мочи при хроническом пиелонефрите более «спокойные»: вне обострения может наблюдаться незначительная лейкоцитурия, сдвиг реакции в кислую сторону.
Хорошие анализы мочи при пиелонефрите характерны для периода полной ремиссии хронического пиелонефрита легкого течения, или же через некоторое время после острого воспалительного процесса, полного выздоровления.
Для наиболее полной диагностической картины применяются особые пробы. Например, моча по Нечипоренко при пиелонефрите: это исследование средней порции мочи на предмет наличия эритроцитов, лейкоцитов и цилиндров. Высчитывают соотношение количества перечисленных составляющих на единицу объема.
Общий анализ мочи при пиелонефрите назначается неоднократно. Это нужно для оценки выраженности воспалительного процесса и контроля эффективности лечения.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники "Частная Практика"
Комплексное исследование, включающее все необходимые лабораторные маркеры для диагностики острого пиелонефрита, в том числе посев мочи с определением чувствительности к антибиотикам и оценку функции почек.
Синонимы русские
Анализы при остром пиелонефрите.
Синонимы английские
Pyelonephritis Work up, Laboratory Diagnostics of Acute Pyelonephritis.
Какой биоматериал можно использовать для исследования?
Венозную кровь, разовую порцию мочи, среднюю порцию утренней мочи.
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить (по согласованию с врачом) прием мочегонных препаратов в течение 48 часов до сбора мочи.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Женщинам исследование сбор мочи рекомендуется производить до менструации или через 2-3 дня после её окончания.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Острый пиелонефрит – инфекционно-воспалительное заболевание верхнего отдела мочевыделительной системы, поражающее паренхиму почек и почечную лоханку. Заболевание очень распространено и особенно часто наблюдается у женщин (женщины заболевают пиелонефритом в 5 раз чаще, чем мужчины). В 90 % случаев возбудителем пиелонефрита является грамотрицательная палочка Escherichia coli. При своевременной диагностике и неосложненном течении пиелонефрита прогноз заболевания хороший. С другой стороны, пиелонефрит может прогрессировать в абсцесс почки и сепсис при промедлении в диагностике и лечении.
Острый пиелонефрит имеет специфическую клиническую картину (внезапное начало болезни, лихорадка, дизурия, боль в костовертебральном углу, тошнота и рвота), что помогает в диагностике заболевания. Эти клинические признаки, однако, могут быть выражены слабо, что более характерно для пожилых пациентов и беременных женщин. Так, например, в одном из исследований было показано, что примерно у 30 % пожилых пациентов с острым пиелонефритом отсутствует лихорадка, а у 20 % из этой группы основной проблемой являются симптомы со стороны пищеварительной и дыхательной, а не мочевыделительной системы. Признаки пиелонефрита также удается выявить у трети женщин с симптомами цистита (в этом случае говорят о субклиническом течении пиелонефрита). Таким образом, клинической картины недостаточно для диагностики острого пиелонефрита и необходимы подтверждающие исследования. Лабораторное обследование при пиелонефрите включает в себя:
1. Основные тесты
- Анализ мочи с микроскопией осадка. Анализ включает в себя макроскопическую оценку мочи (цвет, запах, прозрачность), ее физико-химические свойства (относительная плотность, pH, наличие белка, глюкозы) и микроскопическое исследование (наличие лейкоцитов, эпителия, эритроцитов, кристаллов солей). Пиурия (более 5-10 лейкоцитов в поле зрения) наблюдается практически у всех пациентов с острым пиелонефритом. Хотя лейкоцитарные цилиндры могут быть обнаружены и при других состояниях, они очень специфичны для острого пиелонефрита. Как при пиелонефрите, так и при цистите может наблюдаться гематурия.
- Посев мочи на флору с определением чувствительности к антибиотикам. Согласно определению Американского общества инфекционистов (IDSA), диагноз "острый пиелонефрит" подтверждается при получении более 10 000 колониеобразующих единиц (КОЕ)/мм 3 в посеве мочи при наличии соответствующих клинических признаков заболевания. Меньшее количество колоний (от 1000 до 10 000) также должно насторожить врача при подозрении на пиелонефрит у мужчин и беременных женщин. Результат посева мочи положителен у 90 % пациентов с пиелонефритом. Хотя большинство случаев этого заболевания обусловлены инфекцией E. coli, другими возможными возбудителями являются Staphylococcus saprophyticus, Proteus, Klebsiella, Enterococci, Pseudomonas, дрожжевые грибы, а также смешанная флора. У пациентов с сахарным диабетом чаще выявляются Klebsiella, Enterobacter, Clostridium и Candida.
2. Дополнительные тесты:
- Клинический анализ крови, лейкоцитарная формула и СОЭ. Лейкоцитоз и увеличение СОЭ могут косвенно указывать на степень тяжести процесса. У людей с иммуносупрессией (в том числе и пожилых пациентов) выраженный лейкоцитоз может отсутствовать, а при тяжелом (септическом) течении заболевания может наблюдаться лейкопения.
- Креатинин в сыворотке (с определением СКФ). Креатинин – традиционный маркер оценки функции почек, который имеет ограниченное диагностическое значение в настоящее время. Предпочтительным является расчет скорости клубочковой фильтрации (СКФ) на основании концентрации креатинина сыворотки и дополнительных параметров, например пола и возраста. Снижение СКФ свидетельствует о нарушении функции почек, которое, как правило, сопутствует тяжелому течению пиелонефрита или наблюдается при многочисленных рецидивах заболевания.
В большинстве случаев для диагностики острого пиелонефрита достаточно данных этого развернутого лабораторного исследования. Инструментальные тесты (УЗИ, МРТ) показаны только при осложненном течении заболевания. Указанные анализы рекомендуется повторить для контроля лечения заболевания. Контрольный посев мочи на флору проводят через 1-2 недели после окончания антибиотикотерапии. Повторные анализы рекомендуется выполнять с помощью одних и тех же тест-систем, то есть в одной и той же лаборатории.
Общий анализ мочи — это совокупность различных диагностических тестов, направленных на определение общих свойств мочи, а также физико-химического и микроскопического ее исследования. При этом определяются такие показатели, как цвет, запах, прозрачность, реакция (рН), плотность, содержание в моче белка, глюкозы, кетоновых тел, билирубина и продуктов его метаболизма. В осадке мочи определяется наличие клеточных элементов, а также солей.
Элементы мочевого осадка делятся на 2 группы: органические (клеточные элементы) и неорганические (различные соли); большее практическое (диагностическое) значение имеет изучение элементов органического осадка. Основным методом исследования осадка мочи является микроскопическое изучение нативных препаратов с оценкой содержания форменных элементов в поле зрения микроскопа.
Синонимы русские
Клинический анализ мочи, ОАМ.
Синонимы английские
Метод исследования
Метод "сухой химии" + микроскопия.
Единицы измерения
Клет./мкл (клетка на микролитр).
Какой биоматериал можно использовать для исследования?
Среднюю порцию утренней мочи, первую порцию утренней мочи, третью порцию утренней мочи.
Как правильно подготовиться к исследованию?
- Исключить прием мочегонных препаратов в течение 48 часов до сбора мочи (по согласованию с врачом).
- Женщинам рекомендуется сдавать мочу до менструации или через 2-3 дня после ее окончания.
Общая информация об исследовании
Моча – конечный продукт работы почек, который является одним из основных компонентов обмена веществ и отражает состояние крови и метаболизма. Она содержит воду, продукты метаболизма, электролиты, микроэлементы, гормоны, слущенные клетки канальцев и слизистой мочевыводящих путей, лейкоциты, соли, слизь. Совокупность физических и химических параметров мочи, а также анализ содержания в ней различных продуктов метаболизма дает возможность оценить не только функцию почек и мочевыводящих путей, но и состояние некоторых обменных процессов, а также выявить нарушения в работе внутренних органов. Эту информацию помогает получить расшифровка общего анализа мочи.
Микроскопия осадка мочи – это качественное и количественное определение в моче ряда нерастворимых соединений (органических и неорганических). Доступные для изучения показатели позволяют получить дополнительную информацию, касающуюся обмена веществ, а также инфекционных и воспалительных процессов.
Элементы мочевого осадка делятся на 2 группы: органические (клеточные элементы) и неорганические (различные соли); большее практическое (диагностическое) значение имеет изучение элементов органического осадка. Основным методом исследования осадка мочи является микроскопическое изучение нативных препаратов с оценкой содержания форменных элементов в поле зрения микроскопа.
В основе метода "сухой химии" лежит эффект изменения окраски реакционной зоны тест-полоски в результате реакции красителя, присутствующего в реакционной зоне с молекулами белка мочи. Реакционная зона представляет собой пористую полоску, пропитанную раствором реагентов и высушенную. В состав реагентов входят вещества, обеспечивающие стабилизацию рН (буфер), и краситель. Когда реакционная зона пропитывается мочой, сухие компоненты растворяются и происходит реакция с компонентами мочи. Если в моче отсутствует белок, то реакционная зона остается бесцветной либо слегка желтоватой, поскольку молекулы красителя поглощают свет в синей области спектра. Если в пробе мочи, которой пропитывается реакционная зона, присутствуют молекулы белка, то молекулы красителя образуют комплексы с последними и их спектр поглощения сдвигается в красную сторону, что позволяет осуществить оценку реакции и составить отчет по анализируемым показателям.
Необходимо помнить, что результаты общего анализа мочи может правильно интерпретировать, оценить их соответствие нормам только лечащий врач с учетом клинических и лабораторных данных, данных объективного осмотра и заключений инструментальных исследований.
Для чего используется исследование?
- Для комплексного обследования организма.
- Для диагностики и дифференциальной диагностики заболеваний почек и мочевыводящих путей.
- Для того чтобы оценить эффективность лечения заболеваний органов мочевыделения.
- Для диагностики заболеваний обмена веществ, нарушений водно-электролитного баланса.
- Для диагностики заболеваний желудочно-кишечного тракта.
- Для диагностики инфекционных и воспалительных заболеваний.
- Для оценки и мониторинга клинического состояния пациента в период хирургического и/или терапевтического лечения.
Когда назначается исследование?
- При комплексном обследовании и мониторинге пациентов различного профиля.
- При профилактическом обследовании.
- При симптомах заболевания мочевыделительной системы (изменение цвета и запаха мочи, частое или редкое мочеиспускание, увеличение или уменьшение суточного объема мочи, боли в нижней части живота, боли в поясничной области, повышение температуры, отеки).
- Во время и после курса лечения патологии почек и мочевыводящих путей.
- На фоне приема нефротоксичных лекарственных препаратов.
Что означают результаты?
Расшифровка общего анализа мочи:
Референсные значения (показатели нормы)
Цвет: от соломенно-желтого до желтого.
Белок: не обнаружено или менее 0,1 г/л.
Глюкоза: не обнаружено.
Билирубин: не обнаружено.
Уробилиноген: не обнаружено или следы.
Кетоновые тела: не обнаружено.
Нитриты: не обнаружено.
Реакция на кровь (гемоглобин): не обнаружено.
Удельный вес: 1.003 - 1.030.
Лейкоцитарная эстераза:* не обнаружено или следы.
* Лейкоцитарная эстераза - фермент, вырабатываемый лейкоцитами.
Исследование осадка мочи
Пол
Референсные значения
Пол
Референсные значения
- Эритроциты (в поле зрения): 0 - 4.
- Кристаллы - оксалаты: отсутствуют.
- Бактерии: не обнаружено.
- Слизь: небольшое кол-во.
Цвет мочи в норме колеблется от соломенного до насыщенного желтого. Он определяется присутствием в ней красящих веществ – урохромов, от концентрации которых в основном и зависит интенсивность окраски. Насыщенный желтый цвет обычно указывает на относительную высокую плотность и концентрированность мочи. Бесцветная или бледная моча имеет низкую плотность и выделяется в большом количестве.
Изменение окраски мочи иногда связано с рядом патологических состояний. Темный цвет может свидетельствовать о присутствии билирубина или высокой концентрации уробилиногена. Различные оттенки красного могут появляться при выделении крови с мочой. Некоторые лекарственные средства и пищевые продукты тоже придают моче различные оттенки красного и желтого. Белесый цвет мочи может быть обусловлен примесью гноя, выпадением в осадок солей, присутствием лейкоцитов, клеток и слизи. Сине-зеленые оттенки мочи могут быть следствием усиления процессов гниения в кишечнике, что сопровождается образованием, всасыванием в кровь и выделением специфических красящих веществ.
Кислотно-щелочная реакция (рН), как и некоторые другие показатели общего анализа мочи, зависит от пищи и некоторых метаболических процессов. Животная пища вызывает закисление мочи (рН менее 5), молочно-растительная – способствует ее защелачиванию (рН более 7). Почки тоже могут влиять на кислотность мочи.
Кроме того, к закислению мочи приводит нарушение солевого баланса крови (гипокалиемия) и некоторые заболевания (сахарный диабет, подагра, лихорадки и др.).
Чрезмерная щелочная реакция мочи может возникать при воспалительных/инфекционных заболеваниях почек и мочевыводящих путей, массивной потере солей (из-за рвоты, поноса), нарушении почечной регуляции кислотности мочи или примеси крови в ней.
Удельный вес мочи (относительная плотность) отражает способность почек к концентрированию и разведению мочи. Он существенно зависит от объема потребляемой жидкости.
Удельный вес мочи превышает норму, например, при ухудшении фильтрации крови через почки (заболевания почек, ослабление работы сердца), больших потерях жидкости (понос, рвота) и накоплении в моче растворимых примесей (глюкозы, белка, лекарств, а также их метаболитов). Снижаться он может из-за некоторых заболеваний почек и нарушений гормональной регуляции процесса концентрации мочи.
В норме моча должна быть прозрачной. Мутнеть она может из-за примеси эритроцитов, лейкоцитов, клеток эпителия мочевыводящих путей, жировых капель, кислотности и выпадения в осадок солей (уратов, фосфатов, оксалатов). При длительном хранении моча иногда становится мутной в результате размножения бактерий. В норме небольшая мутность обусловлена присутствием эпителия и слизи.
Цвет мочи в норме колеблется от соломенного до насыщенного желтого и зависит от содержания урохромов. Насыщенный желтый цвет обычно указывает на относительно высокую плотность и концентрированность мочи. Бесцветная или бледная моча имеет низкую плотность и выделяется в большом количестве. Темный цвет может свидетельствовать о присутствии билирубина или высокой концентрации уробилиногена. Различные оттенки красного появляются при выделении крови с мочой. Некоторые лекарственные средства и пищевые продукты тоже придают моче различные оттенки красного и желтого. Белесый цвет мочи бывает обусловлен примесью гноя, выпадением в осадок солей, присутствием лейкоцитов, клеток и слизи. Сине-зеленые оттенки бывают следствием усиления процессов гниения в кишечнике, что сопровождается образованием специфических красящих веществ, их всасыванием в кровь и выделением.
- Нарушение фильтрационного барьера – потеря альбуминов (гломерулонефрит, нефротический синдром, амилоидоз, злокачественная гипертензия, люпус-нефрит, сахарный диабет, поликистоз почек)
- Уменьшение реабсорбции – потеря глобулинов (острый интерстициальный нефрит, острый почечный некроз, синдром Фанкони)
- Увеличение продукции способных к фильтрации белков (множественная миелома, миоглобинурия)
- Изолированная протеинурия без нарушения функции почек (на фоне лихорадки, физических упражнений, длительного пребывания в вертикальном положении, застойной сердечной недостаточности или идиопатических причин)
Билирубин появляется в моче при патологии печени, нарушении проходимости желчевыводящих путей.
Уробилиноген окрашивает мочу в желтый цвет.
- гемолитические анемии,
- энтериты,
- нарушение функции печени.
- снижение печеночной функции (уменьшение продукции желчи),
- механическая желтуха,
- кишечный дисбиоз.
Причины повышения: присутствие бактерий в моче.
- Сахарный диабет, гестационный диабет
- Другие эндокринные нарушения (тиреотоксикоз, синдром Кушинга, акромегалия)
- Нарушение канальцевой реабсорбции в почках (синдром Фанкони)
Кетоновые тела в норме отсутствуют в моче. Повышаются при сахарном диабете и указывают на ухудшение состояния больного. Могут появляться в моче при голодании, резком ограничении употребления углеводов, продолжительных подъемах температуры (лихорадке).
Реакция на кровь (гемоглобин). В норме моча не содержит кровь или продукты ее распада (гемоглобин). Форменные элементы крови (эритроциты, лейкоциты и др.) могут попадать в нее из сосудистого русла через почечный фильтр (например, при заболеваниях крови или токсических состояниях, сопровождающихся гемолизом) и при фильтрации эритроцитов из крови (при заболевании почек или при кровотечениях из органов мочевыделения).
Плоский эпителий в норме встречается в виде единичных клеток. Увеличение их числа указывает на воспалительный процесс мочевыводящих путей. В мочевом осадке могут встречаться эпителиальные клетки различных типов – почечного эпителия, эпителия мочевого пузыря и др. Наличие в моче эпителия почек свидетельствует о поражении почек – нефрозе или остром нефрите. Клетки переходного эпителия мочеточников и мочевого пузыря говорят о цистите или воспалении мочеточников. У женщин в моче могут присутствовать клетки плоского эпителия – такие клетки попадают из половых путей и не говорят о заболевании почек.
Эритроциты в норме присутствуют в моче в незначительном количестве.
- Подострый инфекционный эндокардит
- Застойная сердечная недостаточность
- Доброкачественная семейная гематурия, доброкачественная рецидивирующая гематурия
- Туберкулез почки
- Травма, повреждение уретры мочевым катетером
- Тромбоз вен почки
- Васкулиты
- Инфаркт почки
- Поликистоз почек
- Инфекция (цистит, уретрит, простатит)
- Новообразования (рак почек, рак простаты, рак мочевого пузыря)
- Мочекаменная болезнь, или кристаллурия
- Системная красная волчанка, люпус-нефрит
- Гломерулонефрит
Лейкоциты в моче здорового человека встречаются в незначительном количестве. Это белые кровяные тельца, которые выполняют защитную (иммунную) функцию в организме. Они участвуют в обезвреживании токсинов, уничтожении бактерий, паразитов, вирусов и онкологических клеток. В моче лейкоциты могут присутствовать в норме, но в малых количествах. Повышение уровня лейкоцитов в моче дает основания заподозрить патологию мочевыделительной системы.
- Лихорадка
- Туберкулез почки
- Гломерулонефрит
- Интерстициальный нефрит, пиелонефрит
- Инфекция мочевыделительного тракта
Слизь выделяется клетками, выстилающими внутреннюю поверхность мочевыводящих путей, и выполняет защитную функцию, предотвращая химическое или механическое повреждение эпителия. В норме ее концентрация в моче незначительная, однако при воспалительных процессах она повышается.
Кристаллы появляются в зависимости от коллоидного состава мочи, рН и других свойств, могут указывать на нарушения минерального обмена, наличие камней или повышенный риск развития мочекаменной болезни, нефролитиаза.
Бактерии указывают на бактериальную инфекцию мочевыделительного тракта.
Что может влиять на результат?
Несоблюдение правил сдачи материала (например, невыполнение гигиенических процедур, сдача анализа в период менструации).
Также рекомендуется
Кто назначает исследование?
Врач общей практики, терапевт, педиатр, уролог, нефролог, гастроэнтеролог, кардиолог, невропатолог, хирург, акушер-гинеколог, эндокринолог, инфекционист.
Что такое хронический пиелонефрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лычагина Андрея Сергеевича, уролога со стажем в 17 лет.
Над статьей доктора Лычагина Андрея Сергеевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический пиелонефрит — почечная патология, характеризующаяся длительно протекающим воспалительным процессом в почках. Вызывается воспаление разными видами бактерий, процесс затрагивает как чашечно-лоханочные структуры, так и интерстиций (соединительную ткань) почек. [1] [3]
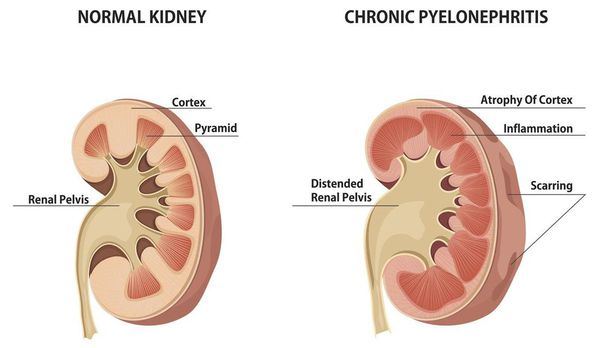
Эпидемиология хронического пиелонефрита такова, что на его долю приходится до 65% всех воспалительных заболеваний мочеполового тракта. Примерно в трети случаев описываемому заболеванию предшествует острый пиелонефрит. Отчетливо отмечено гендерное различие в частоте заболеваемости — преимущественно болеет женский пол (в 3-5 раз чаще). Объясняется этот факт особенностями анатомии женской мочевыделительной системы: короткая уретра, которая облегчает инвазию микроорганизмов в мочевыводящую систему.
Средняя заболеваемость составляет 18 случаев на 1000 населения. [2] [3]
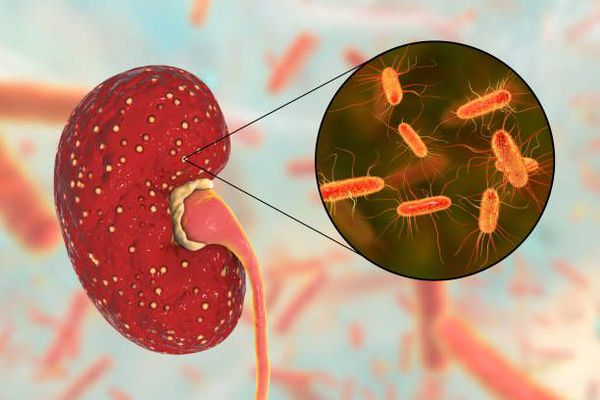
Ведущий этиологический фактор, провоцирующий развитие хронического пиелонефрита — бактериальная флора. Хронический пиелонефрит вызывается как одним видом микроорганизмов, так и микробными ассоциациями, когда при бактериологическом исследовании выделяется сразу несколько видов микроорганизмов. [4] [7] Среди возбудителей выделяют:
- Escherichia coli (высевается у 75-95% пациентов);
- Staphylococcus saprophyticus (определяется в 5-10% случаев);
- Klebsiella pneumoniae
- прочие энтеробактерии (род Enterobacteriaceae);
- Proteus mirabilis;
- грибки;
- стафилококки;
- синегнойная палочка.
Особую роль в патогенезе хронического пиелонефрита играют так называемые L-формы возбудителей. Они отличаются высокой резистентностью к химиопрепаратам и возникают под действием нерациональной антибиотикотерапии. Именно их активизация в определённых условиях вызывает очередное обострение пиелонефрита. [4] [7]
Хронизации процесса в большинстве случаев предшествует острая атака пиелонефрита. Этому способствуют разнообразные факторы (большинство из них вызывают значимые нарушения уродинамики):
-
;
- переохлаждение; (опущение почки); ;
- стриктуры мочеточников;
- уретрит;
- пузырно-мочеточниковый рефлюкс (обратный заброс мочи из пузыря в мочеточники).
Вялотекущий воспалительный процесс любой другой локализации (тонзиллит, отит, абсцесс, стоматит, гастроэнтерит) способен длительное время поддерживать и провоцировать обострение хронического пиелонефрита. Хронические интоксикации (алкогольная, наркотическая и другие), иммунодефициты, соматические заболевания (сахарный диабет, метаболический синдром) также способствуют формированию хронического пиелонефрита.
У девушек в качестве провоцирующего фактора нередко выступает половая жизнь, а у женщин — беременность и роды.
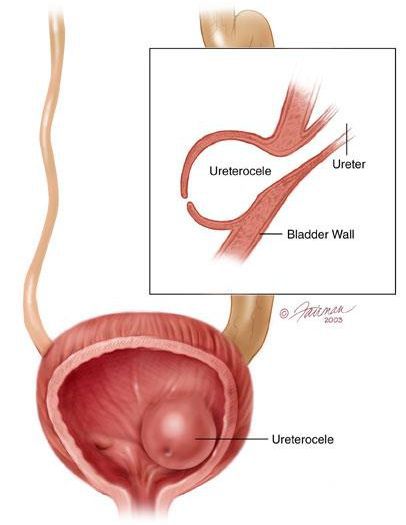
В детском возрасте развитие данной патологии связано с аномалиями развития мочеполовой системы, например, с уретероцеле.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического пиелонефрита
Клинические проявления пиелонефрита зависят от активности воспалительного процесса.
Для латентной фазы характерна скудная симптоматика. Больных беспокоит незначительное повышение температуры, отмечается повышенная утомляемость, периодические головные боли. Патологические проявления со стороны почек и других органов отсутствуют либо выражены в минимальной форме. Часть пациентов жалуются на полиурию и повышение артериального давления. В анализе мочи выявляется незначительная протеинурия, бактериурия, периодически появляются лейкоциты. [1] [3] [7]
Фаза активного воспаления проявляется следующими симптомами:
- чувство тяжести и боли в пояснице (в области почек) ноющего характера;
- дизурические явления в виде учащённого мочеиспускания;
- анемический синдром;
- стойкая гипертония;
- в анализе мочи определяется большое количество белка, лейкоцитов и бактерий, в тяжёлых случаях возникает гематурия (попадание крови в мочу).
При выраженном повышении артериального давления говорят о гипертоническом варианте хронического пиелонефрита, при этом гипертония носит злокачественный характер и с трудом поддаётся коррекции.
Хроническое поражение почек зачастую сопровождается гипохромной анемией. Это свидетельствует о развитии анемического варианта патологии.
В стадии стойкой ремиссии какие-либо значимые симптомы отсутствуют.
Для более наглядного восприятия симптомы разных фаз хронического пиелонефрита отображены в табличном виде. [4]
Читайте также:


