Какой должна быть кожа на вульве
Обновлено: 24.04.2024
Заболевания вульвы. Простой хронический лишай женских половых органов.
Диагностика и лечение заболеваний вульвы составляет значительную часть первичной медицинской помощи женщинам. Патология вульвы невоспалительного характера обнаруживается у женщин любого возраста, но ее значение особенно велико в перименопаузальном и постменопаузальном периодах женщины, поскольку в это время возрастает возможность возникновения неоплазий. Основными симптомами заболеваний наружных половых органов являются зуд, ние, неспецифическое раздражение и/или наличие опухоли.
Число методов диагностики невоспалительных заболеваний вульвы невелико и включает осмотр и биопсию в дополнение к тщательному изучению анамнеза. Ввиду того, что поражения вульвы часто трудны для диагностики, одним из главных условий является широкое использование биопсии.
В соответствующих разделах нашего сайта речь идет о разнообразных патологических изменениях вульвы, включая ненеопластические дерматозы, поражения слизистой белесоватого цвета (атрофии и гиперкератозы), доброкачественные опухолевидные поражения вульвы, интраэпителиальную неоплазию и рак наружных половых органов.
Простой хронический лишай женских половых органов
В противоположность многим дерматологическим поражениям, которые могут быть описаны как «сыпь, которая чешется», простой хронический лишай (ПХЛ) может быть описан как «сыпь, которая появляется после почесывания». Хотя такое определение является упрощенным, оно хорошо описывает данное состояние. Считается, что у большинства пациенток это заболевание развивается вторично, вслед за раздражающим дерматитом, который прогрессирует в простой хронический лишай в результате хронического механического раздражения от расчесов и трения.
Механическое раздражение способствует эпидермальной гиперплазии, которая, в свою очередь, ведет к повышению чувствительности, вызывающей еще большее механическое раздражение.
В анамнезе таких пациенток всегда имеется прогрессирующий зуд и/или жжение вульвы, которые могут временно уменьшаться после трения мочалкой или чем-то подобным. Этиологические факторы начального возникновения зуда часто неизвестны, но могут включать такие источники раздражения кожи, как стиральные порошки, смягчители тканей, парфюмерные гигиенические средства и другие красящие или ароматические вещества. Необходимо устанавливать потенциальные источники раздражения. Для разрыва порочного круга, описанного выше, необходимо, наряду с лечением, устранить действие всех хозяйственных или гигиенических раздражителей.
При клиническом обследовании на коже больших и малых половых губ и промежности часто обнаруживаются диффузно покрасневшие участки с отдельными гиперпластическими и/или гиперпигментированными бляшками красного или красновато-коричневого цвета. При этом можно также обнаружить отдельные участки линейной гиперплазии, которые являются проявлениями выраженного гиперкератоза эпидермиса. В случаях таких характерных изменений выполнение биопсий обычно не требуется.
Эмпирическое лечение включает применение противозудных препаратов, таких как бенадрил (дифенгидрамина гидрохлорид) или атаракс (гидроксизина гидрохлорид), подавляющих непроизвольные расчесывания в ночное время, во время сна. Одновременно используются стероидные мази, наносимые на наружные половые органы, что обычно приносит облегчение. Могут быть использованы мази с гидрокортизоном (1 или 2%) или, при наличии значительных участков явного гиперкератоза, с триамцинолона ацетонидом (0.1%; кеналог) или бетаметазона валератом (0.1%; вализон). Если после 3 месяцев лечения не достигается значительного облегчения, необходимо выполнить диагностическую биопсию вульвы.
Хотя обычно плоский лишай является десквамативным поражением влагалища, иногда его очаги могут располагаться в области вульвы, на внутренних поверхностях малых половых губ и в зоне преддверия. У пациенток могут появиться участки белесоватых, напоминающих кружева, лент кератоза возле красноватых язвенных поражений, что характерно для данной болезни. В типичных случаях жалобы включают хроническое жжение и/или зуд вульвы и диспареунию введения, а также обильные выделения из влагалища. Возможно формирование бляшек и развитие атипичных гиперпластических изменений, поэтому для подтверждения диагноза у некоторых пациенток может понадобиться биопсия.
При плоском лишае биопсия демонстрирует отсутствие клеточной атипии в участках гиперплазии. При исследовании выделений из влагалища часто выявляется большое количество клеток острого воспаления (лейкоцитов) при отсутствии значительного количества бактерий. Наиболее часто диагноз ставится на основании типичных жалоб на жжение в области вульвы/влагалища и/или диспареунии введения, которые сочетаются с характерными данными осмотра и исследования свежих мазков, в которых обнаруживается большое количество лейкоцитов.
Лечение плоского лишая производится стероидными препаратами для местного применения, аналогичными описанным выше. У пациенток с выраженной степенью гиперкератоза может быть использован более сильный стероидный препарат, такой как флуоцинонид 0.05% (мазь лидекс) или триамцинолон ацетонид (0.5%; аристокорт). Длительность лечения часто меньше, чем при простом хроническом лишае, хотя плоский лишай может чаще рецидивировать.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Внешний вид половых органов у женщин индивидуален и уникален, почти как отпечатки пальцев, а нормальный цвет половых губ варьируется от бледно розового или телесного до темно коричневого или черного. Окрас эпидермиса в интимной области может быть неравномерным, когда на более темном покрове формируются белые пятна на половых губах. Расценивать такие случаи как признак патологии можно далеко не во всех случаях. Так что же можно назвать нормой и как быть, если происходит изменение цвета половых губ? Разберемся в этом подробнее.
Какой цвет половых губ считается нормой
Понятие нормы для цвета половых губ весьма относительное. Например, у европеек, американок и скандинавок преобладают половые губы красного цвета с различной степенью насыщенности, от бледного до яркого розового или кирпично красного. У азиаток и женщин из африканского региона чаще всего половые губы коричневого цвета от самых светлых бежевых до темных, почти шоколадных оттенков. В большинстве случаев пигментация передается по наследству и проявляется от поколения к поколению с незначительными изменениями.
В отдельных случаях цвет половых губ может быть неоднородным:
- разные расцветки правой и левой половой губы;
- присутствует мраморность (два или более цвета смешаны в виде небольших пятнышек);
- присутствует неравномерное окрашивание с преобладанием одного цвета.
Такая «пятнистость» также считается нормой, особенно если девочка появилась у родителей из разных расовых групп. Говорить о патологии или отступлении от нормы можно лишь в том случае, если пигментация изменяется в течение жизни.
Почему половые губы изменяют цвет
Изменение цвета половых органов может быть вызвано не зависящими от генетики факторами. Самые распространенные из них:
- Гормональные колебания — половое созревание или климакс. У юных девушек иногда становятся половые губы синего цвета или более бледного, чем раньше, оттенка. У женщин в период угасания половой активности, наоборот, наблюдается усиление пигментации или покраснение половых губ. Подобный эффект возникает и при приеме гормональных контрацептивов.
- Травмы или натирание промежности приводят к усилению пигментации с преобладанием синих и красных оттенков. Нередко после грубого полового акта наблюдаются половые губы фиолетового цвета. Сопровождаются такие состояния отеками и болезненностью.
- Усиление пигментации наружных половых органов может свидетельствовать о наступлении беременности, интоксикации организма или онкологии. Специалисты отмечают, что половые губы черного цвета у европейских женщин наблюдаются при раковых опухолях органов малого таза, а при синдроме Кушинга и Аддисона помимо гениталий темнеют и другие части тела (подмышечные впадины, колени, низ живота).
Все перечисленные состояния требуют консультации гинеколога и других специалистов. Если за изменением пигментации не стоит тяжелая патология, женщина может обратиться в косметологический салон, где будет проведена процедура отбеливания или осветления половых губ. Она поможет вернуть гениталиям эстетичный вид.

Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники "Поликлиника+1", дерматовенерологом, урологом, микологом
Дистрофические процессы в тканях могут влиять на состояние кожи. Пациенты часто жалуются на появление очагов измененной пигментации и деформацию кожного покрова. В гинекологической практике встречается атрофическое поражение кожи наружных половых органов. Крауроз вульвы может прогрессировать и становится причиной роста злокачественной опухоли. В большинстве случаев патология не влияет на функции внутренних половых органов. Лечение проводится с помощью терапевтических процедур.
Общая информация
Крауроз вульвы представляет собой хроническую патологию наружных половых органов у женщин, проявляющуюся дистрофическими изменениями в тканях. У женщин, страдающих от такого недуга, возникает огрубение и деформация кожи в области влагалища и половых губ. Поражение слизистой оболочки органов приводит к нарушению функций вульвы. В некоторых случаях наблюдается разрастание соединительнотканных рубцов, уродующих вульву. Заболевание может развиваться в течение многих лет.
Стадии развития крауроза:
- Первая стадия. Возникают первичные изменения в коже и слизистых оболочках гениталий, связанные с недостаточным кровоснабжением тканей и воспалительным процессом. Женщины жалуются на покраснение и отек вульвы.
- Вторая стадия. Усиливается ороговевание наружного эпителия гениталий, появляется кератоз. К другим признакам этой стадии гинекологи относят изменение пигментации наружного покрова, шелушение кожи. Отмечается деформация больших и малых половых губ.
- Третья стадия. Пораженный эпителий вульвы активно замещается соединительной тканью (рубцами). Атрофия тканей приводит к нарушению функций органов. Уменьшается размер половых губ, сужается вход во влагалище. Женщины жалуются на неприятные ощущения во время мочеиспускания.
Крауроз чаще всего возникает у женщин в возрасте от 30 лет. После наступления менопаузы вероятность развития болезни увеличивается. Повреждение кожного покрова вульвы может приводить к инфекционному поражению тканей. При несвоевременном лечении заболевание становится причиной необратимых косметических дефектов. Злокачественное перерождение тканей выявляется примерно у 5% пациенток. Редко признаки дистрофии могут появиться у ребенка.
Прием (осмотр, консультация) врача-акушера-гинеколога первичный
Ультразвуковое исследование органов малого таза (комплексное трансабдомиральное и трансвагинальное)
Кожа и наружные половые органы
Женские репродуктивные органы включают молочные железы, вульву, яичники, матку и другие тазовые структуры. В урогенитальной области расположены наружные половые органы (вульва). Это влагалище, мочеиспускательный канал, железы, клитор, большие и малые половые губы. К основным функциям вульвы относят транспортировку сперматозоидов в область маточных труб и выделение мочи через уретру. Из-за особенностей расположения эта анатомическая область часть подвергается неблагоприятным воздействиям, вроде инфекций и травм.
Кожа женских наружных половых органов образована тремя отделами. К функциям наружных покровов можно отнести защиту внутренних органов от внешних воздействий, терморегуляцию и выделение пота. Заболевания кожного покрова вульвы возникают из-за внешних и эндогенных факторов, включая инвазию патогенных микроорганизмов, нарушение обмена веществ и патологии иммунитета.
Строение кожного покрова вульвы:
- Эпидермис – самый наружный участок, образованный многослойным ороговевающим эпителием. Мертвые клетки поверхностного слоя выполняют барьерную функцию, в то время как базальный слой необходим для регенерации ткани.
- Дерма – срединный слой, в состав которого входят железы, волосяные луковицы, мышечные волокна и кровеносные сосуды.
- Подкожная клетчатка, преимущественно образованная жировой тканью. Этот отдел кожи вульвы защищает внутренние органы от механических воздействий и перепадов температуры.
Слизистая оболочка наружных половых органов имеет иное строение. Плоский эпителий в этой области не ороговевает. Присутствие большого количества желез необходимо для выработки слизи. Это вещество способствует иммунной защите и облегчает процесс совокупления. В слизистой оболочке и коже вульвы представлены компоненты иммунной системы.
Причины возникновения
Крауроз вульвы является полиэтиологическим заболеванием. Дистрофические изменения в коже представляют собой специфический ответ тканей на внешние и внутренние факторы. Это может быть самостоятельное заболевание или осложнение других патологических состояний, вроде расстройства эндокринной системы или инфекции.
- Патологии эндокринных органов. Железы внутренней секреции выделяют гормоны, контролирующие развитие и функции органов. Недостаток половых гормонов может привести к дистрофии кожи вульвы. Также такое заболевание часто диагностируется на фоне болезни надпочечников, щитовидной железы и яичников.
- Вирус папилломы человека или ВПЧ-инфекция. Это заболевание, передающееся половым путем. Инвазия вируса в эпителий кожи и слизистых оболочек половых органов (преимущественно в шейку матки) приводит к дисплазии тканей и формированию папиллом. Крауроз может быть последствием длительного течения ВПЧ-инфекции. Сочетание дистрофических изменений вульвы с инвазией вируса папилломы человека значительно увеличивает риск озлокачествления тканей.
- Другие инфекционные заболевания, включая вирус герпеса и гонорею. Патогенные микроорганизмы повреждают ткани и вызывают хроническое воспаление. Отдельные исследования указывают на связь крауроза вульвы с гепатитом C и болезнью Лайма.
- Аутоиммунные заболевания, при которых защитная система организма атакует собственные ткани.
Уточнение причины дистрофических изменений важно для проведения лечения.
Факторы риска
Этиология крауроза не ограничивается перечисленными выше механизмами повреждения кожи. Врачам также известны различные формы предрасположенности к этому состоянию, связанные с образом жизни, состоянием здоровья и наследственностью женщины.
Известные факторы риска:
- Неблагоприятный наследственный анамнез. Кожные и репродуктивные заболевания, выявленные у ближайших родственников, свидетельствуют о повышенном риске возникновения недуга. Атрофия вульвы может быть обусловлена генетическими мутациями, передающимися по наследству.
- Сахарный диабет первого типа, болезнь Крона, ревматоидный артрит и другие заболевания, обусловленные аутоиммунными патологиями.
- Хронические инфекции кожи и органов репродуктивной системы.
- Проведение диагностических и лечебных вмешательств в области наружных половых органов.
- Постоянная травматизация кожи вульвы, вроде порезов, растяжений и ожогов.
- Психогенные факторы: стойкое снижение настроения, тревога и хронический стресс.
- Ожирение и патологии обмена веществ.
- Гиперсенсибилизация иммунной системы, проявляющаяся аллергическими реакциями.
Точные причины дистрофических изменений в области наружных половых органов у женщин неизвестны. Устранение главных факторов риска недуга является отличным способом профилактики.
Симптомы
Первые стадии заболевания могут протекать без появления симптомов. Иногда женщины жалуются на легкое покалывание в области вульвы и ощущение сухости кожи. Характерным симптомом более поздних стадий является сильный зуд. Неприятные ощущения усиливаются во время сна, гигиенических процедур и половых контактов. На этом этапе обычно появление заметные признаки крауроза, включая деформацию больших и малых половых губ.
Другие симптомы и признаки:
- покраснение кожи вокруг влагалища;
- изменение цвета кожных покровов;
- сексуальное возбуждение не приводит к выработке смазки;
- истонченный волосяной покров;
- ороговевание и шероховатость наружного эпителия;
- уменьшение половых губ и клитора;
- сужение влагалищного отверстия;
- болезненность во время мочеиспускания и дефекации;
- появление мелких трещин и кровоизлияний в области вульвы (эрозия);
- нарушение сна;
- снижение работоспособности.
Перечисленные симптомы негативно влияют на психологическое благополучие пациентки. Жжение в области слизистой оболочки создает постоянный эмоциональный дискомфорт, а косметические дефекты и нарушения функций желез неблагоприятно сказываются на половой жизни.
Диагностика
Для прохождения обследования необходимо обратиться в профильный медицинский центр. Во время консультации врач расспросит женщину о жалобах и изучит анамнестические данные. Тщательный осмотр кожи вульвы в гинекологическом кресле позволяет обнаружить специфические симптомы крауроза. Для подтверждения диагноза назначаются инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
- Вульвоскопия – метод высокоточного визуального обследования наружных половых органов. Гинеколог использует оптический прибор для многократного увеличения изображения. При необходимости перед обследованием кожа обрабатывается специальными растворами. Вульвоскопия позволяет специалисту подтвердить диагноз и исключить признаки злокачественного перерождения тканей.
- Взятие мазка со слизистой оболочки. Врач использует специальный тампон для забора материала и отправляет образец в лабораторию. Цитологическое исследование дает возможность исключить наличие аномальных клеток. Также используются питательные среды для идентификации возбудителя бактериальной инфекции (при наличии показаний). Цитологическое исследование папилломы помогает обнаружить признаки ВПЧ-инфекции.
- Анализ крови. Медсестра проводит забор крови из вены в процедурном кабинете. Целью исследования крови является определение соотношения и количества форменных элементов. Иммунограмма необходима для обнаружения признаков аутоиммунного процесса. Для более точной диагностики инфекции проводятся серологические реакции: специалисты ищут в крови пациентки антитела, вырабатываемые иммунитетом для борьбы с патогенными микроорганизмами. Полимеразная цепная реакция используется для идентификации типа ВПЧ-инфекции. При необходимости проводится определение концентрации половых гормонов.
- Биопсия – удаление небольшого участка пораженных тканей. Предварительно гинеколог вводит местную анестезию в ткани и обрабатывает кожу раствором йода. Полученный материал исследуется в лаборатории для определения причины дистрофических изменений и обнаружения злокачественных клеток. Биопсия является наиболее достоверным методом исключения рака вульвы.
Проведение сразу нескольких диагностических процедур позволяет врачу назначить наиболее эффективное лечение. При необходимости гинеколог назначает пациентке консультацию дерматолога, венеролога или иммунолога.
Лечение
Методы лечения подбираются в зависимости от стадии дистрофических изменений, риска злокачественного перерождения тканей, возраста женщины и сопутствующих заболеваний. Крауроз является трудноизлечимым заболеванием, однако современные способы консервативной терапии позволяют предотвратить дальнейшее прогрессирование недуга. Внимание уделяется не только устранению первопричины крауроза, но и коррекции внешних дефектов.
- Назначение антибиотиков, противогрибковых или противовирусных препаратов. Такое лечение назначается при подтвержденной инфекции.
- Топическое применение кортикостероидов и антигистаминных средств. Мази и гели на основе этих медикаментов облегчают воспалительный процесс и улучшают кровоснабжение тканей.
- Местные средства на основе эстрогена и прогестерона. Из-за нарушения эндокринных функций в организме пациентки может быть дефицит этих гормонов.
- Удаление папиллом с помощью лазерной или радиоволновой коагуляции. Также может быть назначена криохирургия.
- Физиотерапия. Прогревание тканей с помощью высокочастотного тока улучшает регенерацию кожи.
- Блокада полового нерва с помощью инъекции новокаина.
- Хирургическое лечение с помощью абляции и воздействия холода (жидкого азота). Такой способ коррекции назначается при неэффективности консервативной терапии.
Гинеколог обязательно назначает пациентке лечебную диету и витаминные добавки. При выраженной тревоге проводится консультация психотерапевта. Седативные препараты улучшают стрессоустойчивость.
Прогноз и профилактика
В большинстве случаев врачам не удается полностью восстановить состояние кожи вульвы, однако комплексное лечение замедляет дистрофические процессы в тканях. Физиотерапия способствует улучшению внешнего вида наружных половых органов. Даже после проведения лечения необходимо регулярно проходить обследования у гинеколога для исключения злокачественного перерождения тканей.
Методы профилактики болезни:
- безопасный секс;
- своевременное лечение воспалительных заболеваний половой системы;
- тщательная гигиена наружных половых органов;
- предотвращение травматизации кожи;
Консультация дерматолога и гинеколога поможет женщине узнать больше о методах профилактики и лечения крауроза вульвы.
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабуровой Юлии Владимировны, гинеколога со стажем в 28 лет.
Над статьей доктора Долго-Сабуровой Юлии Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
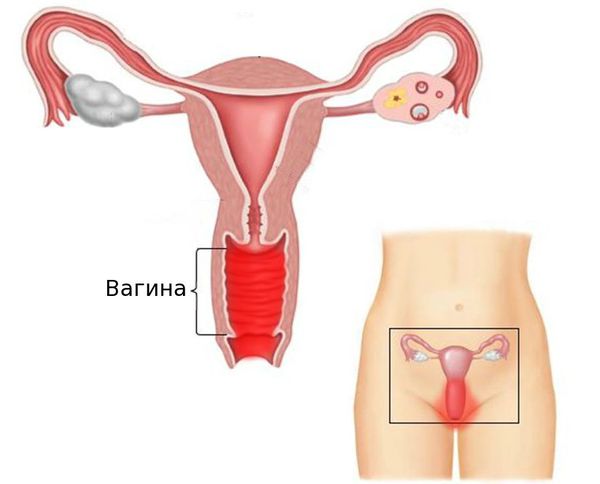
Причины вульвовагинита
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки.
Факторы риска вульвовагинита:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вульвовагинита
Симптомы острого и хронического вульвовагинита
Острый вульвовагинит длится меньше двух месяцев, позже уже развивается хроническая форма болезни. Их симптомы похожи, но при хроническом вульвовагините чаще поражается кожа — появляется сухость, утолщение, уплотнение и т. п. Если обострения возникают не меньше четырёх раз в год, то хронический вульвовагинит считают рецидивирующим.
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах. Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
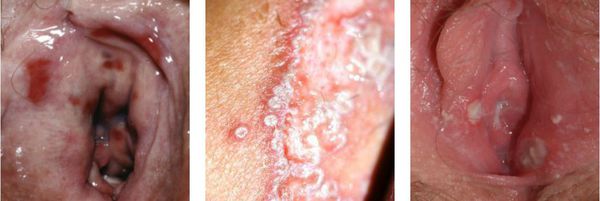
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают "творожистые" выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла "молочница". Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо "прислушаться" к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
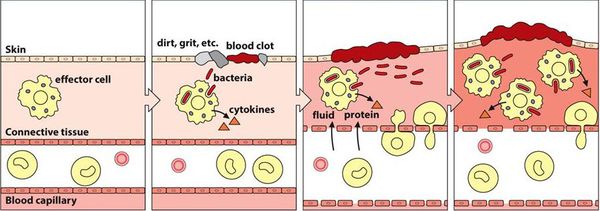
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
Причины воспаления бывают разными: инфекция (вульвовагинит при гельминтозах, бактериальный, кандидозный и вирусный вульвовагинит), воздействие физических и химических факторов (контактный и аллергический вульвовагинит).
Врач может отметить возможную причину вульвовагинита, но по Международной классификации болезней (МКБ-10) отдельно выделяют только постменопаузальный атрофический вульвовагинит, контактный зудящий вульвит и изъязвления вульвы. Например, при диабете врач указывает вульвовагинит как осложнение основной болезни, но отдельного заболевания «диабетический вульвовагинит» не существует. Хотя особенности этого состояния есть: как правило, пациентки чаще жалуются на зуд и болезненность, но выделений не очень много. Однако различия в симптомах не оказывают существенного влияния на тактику лечения.
Вульвовагинит может быть первичным и вторичным, т. е. самостоятельным заболеванием или симптомом и осложнением какой-то другой, более серьёзной болезни.
Крауроз вульвы – хронический прогрессирующий атрофический процесс кожи и слизистой вульвы, связанный с инволютивными изменениями наружных половых органов. Крауроз вульвы сопровождается парестезией, сухостью, зудом слизистой; атрофическими и склеротическими изменениями малых половых гy6, клитора, больших половых губ; диспареунией, вульвитом, стенозом влагалища. Крауроз диагностируется в ходе наружного осмотра, вульвоскопии, биопсии тканей вульвы. Лечение крауроза вульвы включает местную и общую гормонотерапию, физиотерапию, витаминотерапию, по показаниям – вульвэктомию.
Общие сведения
Крауроз вульвы в гинекологии относят к фоновым дистрофическим поражениям вульвы. Заболевание обнаруживается среди пациенток разных возрастных групп: реже в возрасте до и старше 30 лет, наиболее часто - в период менопаузы. При краурозе вульвы возникает атрофия и гиперкератоз многослойного плоского эпителия, разрастание грубой соединительной ткани, приводящие к деформации и уменьшению наружных гениталий, нарушению их функции. Раннее выявление и адекватная терапия крауроза вульвы позволяет предупредить прогрессирование заболевания.
В процессе развития крауроза вульвы выделяют три стадии. На первой стадии крауроза вульвы отмечаются отек и покраснение половых органов, вызванные нарушением микроциркуляции и гипоксией тканей. Во второй стадии крауроза вульвы наблюдается нарушение пигментации, сухость, шероховатость, неэластичность кожи и слизистой, появление на них белесых тонких чешуек (лихенификации); уплощение малых и больших половых губ.
Третья стадия крауроза вульвы характеризуется полной атрофией и развитием рубцового склероза наружных гениталий. Ригидные склерозированные ткани вульвы сморщиваются, приводя к резкому уменьшению объема малых и больших половых губ, клитора, сужению влагалища, наружного отверстия уретры и анального отверстия. Крауроз вульвы в стадии склероза создает трудности и вызывает боль при половом акте, а иногда мочеиспускании и дефекации.
Возникновение глубоких, плохо заживающих трещин при краурозе вульвы легко может осложниться присоединением инфекции. В сочетании крауроза вульвы с лейкоплакией увеличивается опасность злокачественной трансформации.
Причины развития крауроза вульвы
Крауроз вульвы возникает как неадекватная реакция поверхностных слоев многослойного плоского эпителия на различные внешние и внутренние факторы. Крауроз вульвы провоцируют имеющиеся нейроэндокринные нарушения: гипофункция коры надпочечников, яичников, щитовидной железы, нарушения биоэлектрической активности коры головного мозга. В большинстве случаев крауроз вульвы возникает при коротком репродуктивном периоде во время климакса, а в молодом возрасте - после оперативных вмешательств на половых органах.
Определенную роль в патогенезе крауроза играют хронические воспаления вульвы, в т.ч. длительно персистирующая инфекция ВПЧ, ВПГ. Не исключается иммунопатологический механизм развития дистрофических изменений при краурозе вульвы. Замечено, что крауроз вульвы имеет психосоматические корни и отмечается у пациенток, страдающих подавленным настроением, депрессией, недовольством собой и окружающей действительностью, имеющих проблемы в половой сфере.
Иногда первопричиной крауроза может быть химический ожог вульвы (например, раствором перманганата калия). Женщины, больные краурозом вульвы, как правило, страдают ожирением, сахарным диабетом, пренебрегают правилами личной гигиены.
Симптомы крауроза вульвы
На начальном этапе крауроз вульвы проявляется парестезиями (ощущением легкого покалывания) в области наружных половых органов или симптомами вульводинии (жжением, чувством сухости, стягивания), что может не привлекать к себе должного внимания пациентки.
Ведущим симптомом крауроза является нестерпимый приступообразный зуд вульвы, обостряющийся в ночное время, после горячих ванн и физической нагрузки. Причиной зуда служат изменения в рецепторах вульвы, вызывающие нарушения в проведении нервных импульсов. Упорный зуд вульвы, продолжаясь в течение длительного времени, приводит к нарушению сна и работоспособности, истощению нервной системы с развитием психо-эмоциональных и сосудистых расстройств.
Пациенток с краурозом вульвы также беспокоит диспареуния - боли при половом акте, мешающие интимной жизни; иногда дизурия и нарушение дефекации. При краурозе вульвы отмечаются расчесы и ссадины, множественные трещины, субэпителиальные кровоизлияния, воспаления.
В начальном периоде крауроза вульвы большие и малые половые губы выглядят гиперемированными и отечными. Затем кожа и слизистые покровы становятся сухими и шероховатыми, с белесо-серым оттенком, приобретают сморщенный вид, на них пропадают волосы. Постепенно клитор и малые половые губы перестают определяться, большие половые губы приобретают вид уплощенных валиков; резко уменьшается (иногда до полной облитерации) просвет влагалища, мочеиспускательного канала.
Диагностика крауроза вульвы
Диагностика крауроза вульвы включает физикальное, лабораторное и инструментальное обследование. Крауроз вульвы обнаруживается у пациентки обычно уже при гинекологическом осмотре на кресле. Один из основных методов диагностики крауроза вульвы - вульвоскопия (кольпоскопия), позволяющая увидеть патологические изменения слизистой и кожи.
Крауроз вульвы в стадии полной атрофии и склероза не требует дифференциальной диагностики, но на ранних стадиях его необходимо отличать от нейродермита, красного плоского лишая, лейкоплакии, дисплазии, вульвита, вагинита, сахарного диабета, имеющих схожую генитальную симптоматику.
При краурозе вульвы рекомендуется лабораторное исследование на наличие ВПЧ методом ПЦР с типированием вируса, определение иммунограммы, сахара крови. Для обнаружения пораженных вирусом эпителиальных клеток и наличия атрофии или атипии необходимо цитологическое исследование мазков и отпечатков со слизистой вульвы.
Чтобы исключить возможную малигнизацию, при краурозе вульвы проводят биопсию тканей вульвы с гистологическим изучением материала. Патоморфологическая картина при краурозе вульвы характеризуется депигментацией, гиперкератозом эпителия, склерозом и атрофией дермы и соединительной ткани, полной или частичной потерей эластических волокон, гомогенизацией коллагена, воспалительными инфильтратами в тканях.
Лечение крауроза вульвы
Крауроз вульвы - трудноизлечимое заболевание, причины и течение которого у разных пациенток могут отличаться; оно требует длительного, комплексного, адекватного лечения. Основной акцент в лечении крауроза вульвы делается на консервативную терапию (местную и общую патогенетическую), ориентированную на уменьшение зуда, ликвидацию воспаления, улучшение трофики тканей и снятие психо-эмоционального напряжения.
Целесообразно назначение антигистаминных средств (хлоропирамин, мебгидролин, клемастин), а также седативных препаратов (диазепам, хлорпромазин). Некоторый терапевтический эффект при упорном зуде может быть получен от спиртоновокаиновой блокады полового нерва. Местное лечение крауроза вульвы включает гормональные мази, содержащие эстрогены (эстриол, эстрадиола дипропионат), прогестерон, андрогены, кортикостероиды.
Молодым пациенткам эстрогены не показаны, им во второй фазе менструального цикла рекомендуют крем с прогестероном; пациенткам пожилого возраста – назначают эстриол перорально или синестрол в/м, а затем гестагены - оксипрогестерона капронат в/м или норэтистерон перорально. Более выраженное противозудное действие при краурозе вульвы оказывают мази с андрогенами.
Достаточно широко в лечении крауроза вульвы применяют кортикостероидные мази с гидрокортизоном, преднизолоном, бетаметазоном, оказывающие сильное противовоспалительное, десенсибилизирующее и стабилизирующее действие. При присоединении микробной инфекции показаны антибактериальные мази.
В лечении крауроза вульвы используют локальную лазеротерапию, рефлексотерапию, бальнеопроцедуры, рентгенотерапию (лучи Букки), фотодинамическую терапию. Обязательны витаминотерапия (витамины А, Е, С, группы В, РР), прием иммунокорректоров, биостимуляторов. При неэффективности консервативной терапии крауроза вульвы применяют инвазивные методы лечения: денервацию вульвы, лазерную абляцию вульвы и криодеструкцию пораженных тканей, при подозрении на малигнизацию - поверхностное хирургическое иссечение кожи вульвы (вульвэктомию).
Прогноз и профилактика крауроза вульвы
Лечение при краурозе вульвы малоэффективно и полного выздоровления добиться невозможно. Злокачественная трансформация крауроза вульвы может наблюдаться при длительно незаживающих эрозиях, трещинах, при сочетании с дисплазией и лейкоплакией.
Крауроз вульвы требует постоянного наблюдения у гинеколога и лечения. Немаловажными являются индивидуально подобранная диета, отсутствие стрессов, интимная гигиена, правильный выбор нижнего белья. Для снижения онкологического риска пациенткам с краурозом вульвы необходимо 1 раз в полгода проходить вульвоскопию, а при подозрительных результатах - цитологическое и гистологическое исследования.
Читайте также:

