Какой дерматит при заболевании печени
Обновлено: 15.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Знакомая фраза: «Красота идет изнутри»? Это чистая правда. Чтобы поддержать красоту снаружи, нужно создать здоровье внутри. Сегодня мы поговорим о том, почему лечение заболеваний кожи, чистки и другие косметологические процедуры стоит начинать с печени и желчного пузыря.

Сначала — 3 реальные истории наших пациентов
История 1: похудение, дорогие кремы и желчный пузырь
Пациентка П., 36 лет. На новом рабочем месте – высокие требования к внешности. Пациентка села на строгую диету, занялась спортом и похудела за месяц на 8 кг. Однако, усилились высыпания на коже - появились участки покраснения, шелушения, акне. Лечение у косметолога не помогло и даже дорогие средства для кожи не давали результата.
По совету очередного дерматолога пациентка пришла на обследование к гастроэнтерологу-гепатологу. На приеме пациентка вспомнила, что во время занятий спортом иногда ощущала покалывание в правом боку, но внимания не обращала. Врач назначил УЗИ, где были выявлены изменения в желчном пузыре: из-за нерегулярного питания он был спазмирован, стала накапливаться густая желчь, и это тормозило перистальтику кишечника. Врач назначил лечение, и порекомендовал питание 4-5 раз в день небольшими порциями. Постепенно состояние кожи улучшилось, боли перестали беспокоить.
Вывод: грамотные косметологи знают, как состояние кожи связно с работой внутренних органов. Поэтому часто советуют при проблемной коже проконсультироваться у гастроэнтеролога. Прислушайтесь, красивая кожа начинается со здоровья внутри.
История 2: высыпания на коже и гепатит
Пациент К, 34 года. Никогда не страдал от аллергии. Неожиданно появились высыпания по типу крапивницы, которые стали регулярно рецидивировать. Пациент неоднократно консультировался у аллерголога и гематолога. Противоаллергические средства совсем не помогали. Дошло до того, что высыпания стали появляться вообще без видимых причин. Состояние ухудшалось, присоединилась слабость, сонливость, утомляемость.
Заметив это, пациент пришел на обследование к гастроэнтерологу. Врач куратор назначил анализы, УЗИ с эластографией. Диагноз: хронический гепатит С, генотип 1а, фиброз 2 стадии. При дообследовании обнаружили лямблии – именно они и вызывали высыпания на коже. Пациент прошел соответствующий курс лечения и противовирусную терапию, высыпания исчезли.
Вывод: если у вас высыпания, не спешите закупать дорогие лекарства и садиться на строгую диету. Часто причина в другом. Проверьте печень и желчный пузырь.
История 3: кожный зуд и цирроз печени
Пациентка О., 54 года, обратилась в «ПолиКлинику ЭКСПЕРТ» по рекомендации дерматолога с жалобами на кожный зуд. Длительное лечение у дерматолога оказалось неэффективным, и была назначена консультация гастроэнтеролога-гепатолога.
Врач выяснил, что за несколько лет до появления кожного зуда в биохимическом анализе крови были выявлены изменения, из-за проблем с выработкой и выведением желчи из печени. Много лет пациентка работала с химическими удобрениями. Кроме того, гинеколог назначил ей для нормализации менструального цикла гормональные контрацептивы, которые она принимала длительное время.
Пациентку полностью обследовали по одной из комплексных диагностических программ, в том числе провели биопсию печени. Исключили токсический и лекарственный гепатит. Все это помогло установить окончательный диагноз: первичный билиарный цирроз печени. Пациентке назначены препараты желчных кислот и лечение кожного зуда. Сейчас пациентка чувствует себя удовлетворительно, кожный зуд исчез, биохимические показатели печени в норме.
Вывод: если ваша печень подвергалась перегрузкам — вы контактировали с токсичными веществами, длительно принимаете лекарства - периодически обследуйтесь. Так можно вывить потенциально опасное заболевание на ранней стадии.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
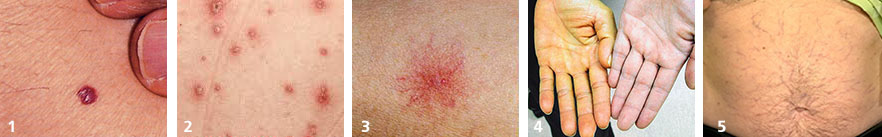
- кровяная роса (синдром Тужилина) – признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне – жировое перерождение печени и воспаление клеток— неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» - асцит и расширение подкожных вен брюшной полости – признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).
Что делать, если вы заметили изменения на коже?
Шаг 1. Проконсультируйтесь у врача и получите индивидуальный план обследования — биохимические анализы – АЛТ, АСТ, билирубин, щелочная фосфатаза, ГГТП, маркеры вирусных гепатитов, иммунологические тесты, УЗИ, и другие, согласно рекомендациям врача.
Шаг 2. Узнайте результаты анализов, диагноз и прогноз заболевания.
Шаг 3. Получите план лечения с учетом сопутствующих заболеваний.
Не ждите, пока состояние кожи ухудшится. Проверьте печень. На ранних стадиях можно достичь выздоровления. А специалисты ПолиКлиники ЭКСПЕРТ - гепатологи и дерматологи с большим опытом - будут рады помочь. Здоровья и красоты вашей коже!
Признаки болезни печени. Сигналы организма о нарушении работы печени
Гиппократ считал, что пессимистичный настрой человека и его раздражительность непременно связаны с застоем желчи в печени. И в некоторой степени "отец медицины" был прав. Во время злости и гнева рефлекторно задерживается отток желчи из печени и желчного пузыря. Вероятно, отсюда и корни выражения "желчный человек".
В наше время определять наличие заболеваний печени по настроению человека уже не будет ни один врач, так как существуют более явные признаки, сигнализирующие о проблемах с работой этого жизненного важного органа.
Печень выполняет огромное количество функций, среди которых главные - очищение организма от шлаков, токсинов и излишков гормонов, синтез холестерина и участие в обмене веществ. Поэтому крайне важно своевременно выявить признаки развития заболеваний печени и начать ее лечить, пока болезнь не успела нанести непоправимый вред здоровью. Вот характерные сигналы организма о нарушении работы печени:
- Боль в правом подреберье. Может быть от умеренной до интенсивной (трудно согнуться), отдавать в спину или правое плечо;
- Пожелтение склер глаз и кожи, тремор рук;
- Неприятные ощущения во рту: сухость, появление кисло-горького вкуса, тошнота;
- "Печеночные ладони". Внутренние стороны кистей (иногда подошвы) становятся ярко-красными. При надавливании бледнеют, затем красный цвет восстанавливается;
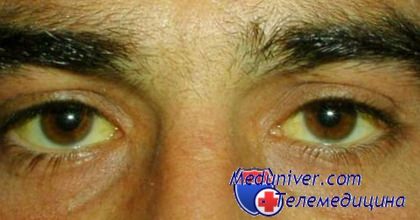
Желтуха при болезни печени - гепатите от воды
- Проблемы со сном. Он становится тревожным, прерывистым, особенно в один-три часа ночи, часто мучает бессонница;
- Язык становится ярко- красного цвета, иногда с фиолетовым оттенком, сухим, отечным, гладким;
- Запах - сладковатый, напоминающий запах свежего мяса или печени, чувствуется при дыхании и от тела больного;
- Постоянная жажда, которая не проходит даже после принятия достаточного количества жидкости;
- Поражение волос и ногтей. У мужчин волосы редеют на голове, у женщин - чаще под мышками и в лобковой области;
- Ногти становятся бледными и тусклыми, на них могут появиться бороздки, белые пятна;
- Пигментация кожи. Пятна обычно появляются на боковой поверхности щек с переходом на шею. Может темнеть кожа в подмышечных впадинах и на руках;
- Головокружение, головная боль, тахикардия;
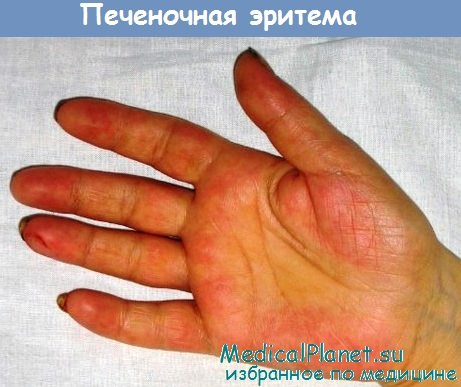
Пальмарная эритема - печеночные ладони
- Нарушение зрения, особенно в вечернее время;
- Появление аллергического дерматита, а также фурункулеза, атрофических полос (стрий) на бедрах, ягодицах, в нижней части живота;
- Кожный зуд. Чаще на отдельных местах туловища, ног и рук. Может сопровождаться сыпью. В основном имеет приступообразный, кратковременный характер;
- Появление натоптышей на мизинцах ног.
- Изменение окраса и запаха кала и мочи. Моча приобретает нездоровый коричневый оттенок, а кал меняется в цвете на светло-жёлтый или зелёный.
Чтобы избежать проблем в работе печени, не злитесь, не раздражайтесь по пустякам. А если обнаружили у себя признаки нарушения, не игнорируйте SOS-сигналы организма - пройдите обследование. Одним из самых опасных заболеваний является рак печени, которому характерно постепенное нарастание симптомов. Среди онкологических заболеваний он находится на 7-м месте по распространённости. Выявить рак печени можно по беспричинному резкому похудению и чувству тяжести под правым подреберьем. Мучают тупые боли в этой области, изжога и жажда.
При обнаружении первых симптомов неполадок в работе печени нужно, прежде всего, пересмотреть свой рацион. Исключить из рациона жирное мясо, консервы, копчености, острые блюда, алкоголь, наваристые бульоны. А также острые пряности и овощи: горчицу, хрен, чеснок, редис, поскольку они вызывают раздражение стенок желчного пузыря и, как следствие, спазмы.
Есть больше фруктов, особенно полезны для печени авокадо, свежие и запеченные яблоки, сырая и вареная свекла, зелень и мед. Пить свежевыжатые соки. Самая полезная для печени пряность - куркума. Добавляйте его по щепотке в каждое блюдо. Это поможет облегчить пищеварение, снизить уровень холестерина в крови, защитить от воздействия на печень токсичных веществ. Откажитесь от употребления сладостей, сахар тоже разрушает печень.
Для очищения печени от токсинов каждый день по утрам пейте на голодный желудок стакан теплой воды с добавлением 2 столовых ложек лимонного сока.
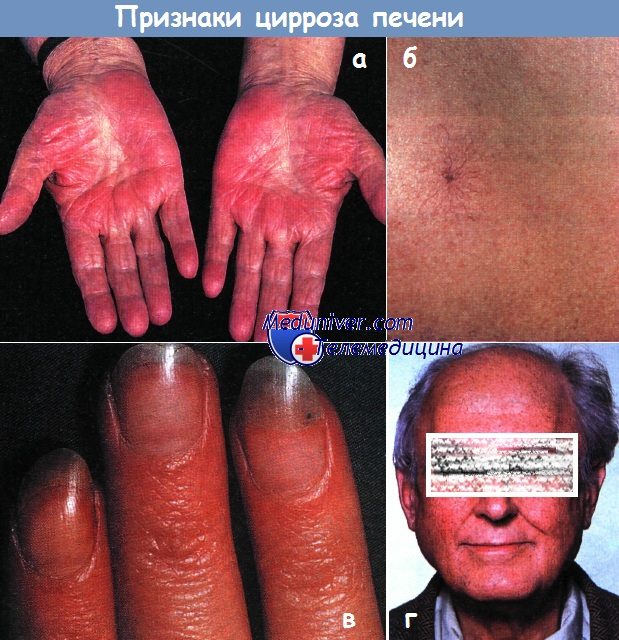
а - Пальмарная эритема («печеночные ладони»).
Выраженное покраснение кожи в области тенара, гипотенара и пальцев, в центре ладони кожа нормального цвета.
б - Типичная сосудистая звездочка с расширенной артериолой в центре и отходящими от нее радиально веточками.
в - Ногти больного хроническим активным гепатитом аутоиммунной этиологии в фазе декомпенсации, с хорошим ответом на применение глюкокортикоидов.
Учитывая неизмененные у основания ногти, при дальнейшем адекватном лечении возможно восстановление белоксинтетической функции.
г - Увеличение околоушных желез и телеангиэктазии на коже лица у больного алкоголизмом.
Поражение кожи и сыпь у детей при заболеваниях печени
При вирусном гепатите на фоне желтухи могут появляться высыпания различного характера. Кореподобная крупнопятнистая экзантема на лице и руках описывается как синдром Джанотти-Крости. При некоторых вирусных инфекциях, сопровождающихся изменениями функции печени и требующих проведения дифференциального диагноза с вирусным гепатитом, также могут появляться высыпания на коже. Экзантема при инфекционном мононуклеозе, инфекции Коксаки обычно мелко- или среднепятнистая, сопровождается ангиной. Инфекция Коксаки А 16 сопровождается макулопапулезной сыпью, иногда с элементами везикул, с локализацией на кистях и стопах.
При врожденном сифилисе наряду с увеличением печени и селезенки в первые месяцы жизни развивается пятнистая экзантема. Характерные пузыри на подошвах и ладонях оставляют после себя длительно сохраняющиеся контуры, практически исключающие всякий другой диагноз уже при первичном осмотре.
У больных вирусным гепатитом В преджелтушный период может сопровождаться пятнистым покраснением кожи с уртикарными изменениями.
При циррозе печени тромбоцитопения проявляется высыпаниями на коже подмышечных впадин, предплечий, голеней. Пальмарная эритема выглядит как усиленный сосудистый рисунок на ладонях. Сосудистые знаки в виде «звездочек» обнаруживаются на коже лица, кистей, груди, спины.

Зуд кожи при заболеваниях печени носит генерализованный характер. Вирусный гепатит может с первых дней сопровождаться зудом кожи, расчесами на боковых поверхностях туловища, конечностях. По мере улучшения функциональных проб печени прекращается зуд, исчезают корочки на месте экскориаций. Более позднее — на 2-3 неделе — появление зуда характерно для холестатического варианта гепатита, который необходимо дифференцировать с внепеченочным холестазом.
При билиарном циррозе печени, нарушениях обмена веществ, механической желтухе зуд кожи становится одним из ведущих клинических симптомов.
Геморрагический синдром может быть проявлением нарушений свертываемости крови, повышенной ломкости капилляров, портальной гипертензии. Необычно длительная кровоточивость в местах инъекцией, в особенности в сочетании с желтухой, может служить первым манифестным грозным симптомом тяжелой патологии различных органов и систем. У детей первых месяцев жизни геморрагический синдром проявляется в процессе парентеральных манипуляций и требует немедленного дифференциального диагноза врожденной патологии печени, внутриутробного инфицирования, болезней системы кроветворения и других состояний.
Появление петехиальной сыпи у ребенка, больного вирусным гепатитом,— грозный симптом пегеногной недостатогности. Элементы сыпи появляются на неизмененном фоне: вначале единичные, точечные, яркие, затем число их умножается, при осмотре в динамике элементы «отцветают», приобретая более темный оттенок, затем — коричневый цвет. Локализация высыпаний — боковые поверхности туловища, преимущественно в области печени. Кровоизлияния в местах сдавления капилляров в процессе внутривенных инъекций имеют иной характер — элементы множественные, одинаковой окраски, расположены в виде полос, повторяющих контуры использованных предметов — жгута и т. п.
Атопический дерматит (АД) – хроническое рецидивирующее заболевание кожи, проявляющееся интенсивным зудом, высыпаниями в сочетании другими многочисленными признаками атопии (необычностью) – атопический ринит, бронхиальная астма, мигрень, гастродуоденит и др.
Атопический дерматит — симптомы
АД в мире страдают 5-15 % детей и 2-10 % взрослых, впервые выявленный в детстве АД продолжается у 45- 60 % взрослых пациентов. АД отличается хроническим рецидивирующим течением с возрастной динамикой клинических проявлений. По проявлениям заболевание возможно разделить на три периода.
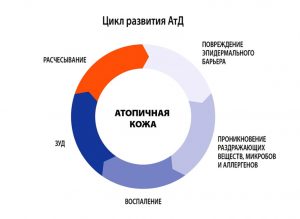
- В младенческом возрасте (до 1.5-2 лет) заболевание носит острый характер, преобладают явления покраснения, отечности, мокнутия и коркообразования.
- В период от 2 лет до полового созревания болезнь носит характер хронического воспаления, на коже на первый план выступают явления гиперемии (эритемы) и шелушения, признаки вегетососудистой дистонии. Кожа в очагах поражения гиперпигментирована, из-за сильного зуда появляются множественные расчесы.
- У детей старшего возраста и взрослых преобладают явления инфильтрации (уплотнения) на фоне гиперемии застойного характера. На коже могут появляться зудящие высыпания, имеющие цвет нормальной кожи, которые сливаются в очаги сплошной папулезной инфильтрации. Обычно к 50 годам заболевание самостоятельно регрессирует.
Атопический дерматит – многофакторное заболевание, характеризующееся аномальным иммунным ответом на аллергены природного происхождения, наследственной предрасположенностью к заболеванию, хроническим рецидивирующим течением. Большое внимание уделяется различным факторам, запускающим процесс в коже и длительно поддерживающим хроническое течение заболевания. К таким факторам относятся бактериальные, вирусные, грибковые, паразитарные и кишечные инфекции, продукты питания и химические вещества (добавки к пище, лекарства), клещи из домашней пыли.
Атопический дерматит и хеликобактер пилори
В последние годы доказана связь атопического дерматита с болезнями органов пищеварения. Установлено, что большинство больных, страдающих АД, имеют хронический гастрит, гастродуоденит, синдром раздраженного кишечника с запорами, заболевания печени и желчного пузыря, нарушение микрофлоры кишечника и др. Нередко существование этих сопутствующих болезней является пусковым фактором атопического дерматита, как у детей, так и у взрослых.
Так, в последние десятилетия в возникновении заболеваний желудка доказана роль специфического микроорганизма – Helicobacter pylori (НР), повреждающего слизистую оболочку желудка. Его наличие способствует активному поступлению токсинов и аллергенов в организм, развитию хронического воспаления слизистой желудка. У больных атопическим дерматитом в 90% случаев при проведении эндоскопического обследования желудка выявляется хронический гастрит и в 82.5% ассоциированный с НР. Отмечена связь между степенью обсеменения бактериями слизистой желудка, активностью хронического гастрита и степенью тяжести АД, что явилось обоснованием к включению в план обследования больных АД на хеликобактериоз и лечебных мероприятий антихеликобактерной терапии. Клинически гастриты у большей части больных АД протекают бессимптомно.
Эрадикация хеликобактера приводит к разрешению заболевания почти у трети больных АД, к улучшению течения АД у остальных пациентов, и самое главное, удлинению периода ремиссии заболевания АД и перехода непрерывного течения заболевания к рецидивирующему.
Обязательным условием профилактики АД у больных хроническим гастритом, ассоциированным с НР, учитывая оральный путь инфицирования, является обследование на хеликобактериоз контактных лиц в семье и вне ее!
Защитная роль кишечника
Здоровье невозможно без нормального функционирования кишечника, которому принадлежит большая роль в детоксикации и иммунологических процессах, которые протекают в организме человека. Слизистая кишечника представляет собой место контакта организма с окружающей средой. Для сравнения: поверхность кожи составляет около 2 квадратных метров, площадь же слизистой оболочки желудочно-кишечного тракта – около 400 квадратных метров. Поэтому слизистую кишечника считают самой большой частью защитной системы организма.
Для надежной защиты от внешнего вмешательства в пищеварительном тракте важнейшим оказался микробиологический барьер.
- Защитная микрофлора кишечника наиболее многочисленная (95%) и представлена в основном бифидобактериями, лактобактериями и кишечной палочкой. Эти микроорганизмы выделяют молочную и уксусную кислоты и другие вещества, которые обладают антимикробным действием и препятствуют проникновению и закреплению на слизистой кишечника вредных микроорганизмов, которые не свойственны человеку. Они стимулируют иммунную систему организма человека, являются сорбентами, которые способны накапливать значительное количество тяжелых металлов и других токсических веществ.
- Сапрофитная микрофлора кишечника представлена стафилококками, энтерококками и другими микроорганизмами, основная роль которых — утилизация конечных продуктов обмена организма человека.
- Оппортунистическая микрофлора представлена различными микроорганизмами (стрептококки, золотистый стафилококк, грамотрицательные энтерококки, грибы рода кандид и др.), которые при определенных условиях вызывают патологический процесс.
Для человеческого организма исключительно важно поддержание требуемого состава и количества кишечных бактерий. Оптимальные условия могут быть нарушены вследствие неправильного питания, возбудителями диареи (бактерии и паразиты), дополнительными отрицательными факторами могут быть токсические вещества, поступающие из окружающей среды, например, тяжелые вещества – кадмий, свинец, ртуть, а также путешествия в другие страны с иными микроорганизмами. Отрицательным действием на флору обладают многие лекарственные средства и методы лечения, непереносимость продуктов питания, вредно одностороннее и несбалансированное питание, недостаточность пищеварительных ферментов.
Атопический дерматит и дисбактериоз
Многие кожные болезни, и в том числе Атопический дерматит, сопровождаются дисбактериозом, и при этом считается, что отягощающим фактором при АД является недостаточное количество лактобактерий. Именно лактобактерии в значительной степени снижают всасывание аллергенов в кишечнике и стимулируют образование иммуноглобулинов класса А, которые, особенно в раннем возрасте, являются основными антителами против пищевых аллергенов.
В настоящее время считают, что возникновение кожных заболеваний в определенной мере связано с нарушением микроэкологического баланса кишечника. У 80-95% больных атопическим дерматитом отмечается дисбактериоз кишечника, при этом наряду с дефицитом лактобактерий и бифидобактерий наблюдается избыточный рост золотистого стафилококка, кишечной палочки с измененными свойствами, грибов роста кандид, выделяющих токсины.
Эти нарушения требуют санации кишечника от вредных бактерий, проведения детоксикационной терапии (энтеросорбции) и создания условий для развития собственной микрофлоры пациента, регуляции работы кишечника (борьба с запорами). Энтеросорбция – неинвазивный метод детоксикации и направлена она на выведение из организма различных эндогенных и экзогенных аллергенов, токсинов, условно-патогенных микроорганизмов и продуктов их жизнедеятельности. Одним из самых эффективных сорбентов являются природные органические на основе пищевых волокон, таких как лигнин, который не усваивается в пищеварительной системе и обладает высокой сорбционной активностью.
Новое направление лечения АД представляет собой применение пребиотиков (лактулоза), полученных из естественных источников и выступающих в качестве питательной среды для развития своей собственной нормальной флоры кишечника. Сочетание сорбента и пребиотика представлено в препарате Лактофильтрум, который производится из компонентов природного происхождения в таблетированной форме, прост в употреблении — по 2 таблетки 3 раза в день в течение 3-4 недель.
В клинической практике выявлена корреляция между степенью выраженности дисбактериоза и проявлений АД. Кроме прямого влияния дисбактериоза на сенсибилизацию организма при АД, в настоящее время доказано опосредованное влияние на состав аутомикрофлоры кожи у больного АД.
Образование токсических веществ в кишечнике в дальнейшем действует не только на иммунную систему, но и нарушает детоксикационную функцию печени, образование и выделение желчи из печени, желчевыводящих путей и желчного пузыря.
Атопический дерматит и желчный пузырь
При обследовании больных, страдающих атопическим дерматитом, в 60% случаев определяется дискинезия желчевыводящих путей, у взрослых по гипотоническому типу, т.е. желчный пузырь плохо сокращается, и не выводятся токсические вещества из организма.
У 31% пациентов в желчном пузыре определяется густая желчь, с хлопьями или мягкими конкрементами (сладж желчи), что свидетельствует о нарушении качественного состава желчи, продуцируемой печенью. Таким образом, нарушается еще одна функция органов пищеварения, осуществляющая детоксикационную функцию организма.
При этом в комплекс лечения больных АД добавляются желчегонные препараты (желчегонные сборы трав, Хофитол, Гепабене, настой шиповника или Холосас, Холит и др.), а также назначаются препараты, улучшающие функцию печени и качество желчи, продуцируемой печенью (Урсофальк, Урсосан, Уролесан), препараты расторопши, гептрал, гепатосан и др., проводятся гуманные тюбажи желчного пузыря (с растительными маслами, медом, минеральной водой).
Клинический опыт показывает, что улучшение состояния микрофлоры кишечника, регуляция работы кишечника без запоров и улучшение работы печени и желчевыводящей системы и желчного пузыря способствует более эффективному лечению больных с атопическим дерматитом.
Питание при атопическом дерматите
Несколько слов о питании у больных АД. Питание для больных АД во многих случаях не играет настолько большой роли, как часто полагают. Существует огромное количество продуктов питания, для которых выявлена взаимосвязь с АД, но в конечном счете реальным фактором является только индивидуальная чувствительность. Существует целый спектр потенциально опасных продуктов, и каждый пациент должен составить индивидуальный рацион питания. Пациентам с АД необходимо соблюдать полноценное питание, избегать строгих диет, особенно в детском возрасте.
Продукты питания, которые могут оказывать негативное воздействие на Атопический дерматит:
- Острые, копченые продукты,
- пряности,
- алкоголь,
- овощи (перец, редис, квашеная капуста, сельдерей, помидоры),
- орехи,
- сладости (мед, сахар, сушеные фрукты, шоколад),
- крепкие мясные бульоны,
- маринады,
- кофе, какао,
- яйца, молоко,
- рыба,
- пищевые добавки, консерванты, пищевые красители.
Пациент и сам должен активно участвовать в процессе оздоровления своего организма. Особенно следует обратить внимание на такие важные мероприятия как:
- полноценное питание,
- отказ от сахара,
- употребление в пищу пищевых волокон (отруби, пектины, сложные углеводы),
- употребление кисломолочных продуктов, заквашенных лактобактериями, или препараты с лактобактериями,
- отказ от свинины.
Атопический дерматит — фитотерапия
Важное место в лечении и профилактике обострений играет фитодиетология. Она включает использование соков из клюквы, черной смородины, красной и черноплодной рябины, свекольный, сливовый, яблочный, черничный, тыквенный, капустный соки.
Лечение Атопического дерматита травяными сборами
Несколько прописей травяных сборов, применяемых при АД.
- Сбор 1. Трава череды 10.0, листья подорожника 10.0, листья крапивы 10.0, трава полыни 5.0, трава тысячелистника 5.0, трава зверобоя 15.0, трава хвоща 10.0, листья толокнянки 20.0. Смешать, приготовить настой из 1 чайной/столовой ложки (в зависимости от возраста). Принимать по 1/3 стакана 3 раза в день до еды, прием 1-2 месяца.
- Сбор 2. Трава трехцветной фиалки 20.0, корень девясила 10.0, трава зверобоя 15.0, трава хвоща 10.0, шишки хмеля 10.0, трава душицы 10.0, цветки ромашки 15.0, трава мяты перечной 5.0. Смешать. Доза и способ приготовления настоя. Принимать по 1/3 стакана 3 раза в день после еды в течение 1-2 месяцев.
- Атопический дерматит с сопутствующими запорами. К 1и 2 настою добавить слабительный сбор, настой плодов фенхеля (5.0:200.0), настой листьев подорожника (10.0:200.0), настой плодов тмина (5.09:200.0) или препараты лактулозы (Дюфалак, Нормаза, лактусан)
- Атопический дерматит при длительном течении процесса, особенно в зимне-весеннем периоде. Используются растительные лекарственные препараты с витаминными свойствами. Это настой листьев крапивы (15.0:200.), плодов шиповника (10.0:200.0), листьев черной смородины и ее плодов.
- Атопический дерматит с выраженными мокнутиями, отечностью и инфильтраций кожных покровов. Полезны настои плодов можжевельника (5.0:200.0), листьев почечного чая (3.5:200.0), травы хвоща полевого (10.0:200.0), мочегонного сбора.
- В целях улучшения показателей неспецифического иммунитета применяют настой цветков черной бузины (5.0:200.0), настой корня солодки (10.0:200.0), экстракт элеутерококка или настойку аралии по 2-3 капли (в зависимости от возраста ребенка) утром и вечером в течение 2 недель.
- Сбор для нормализации углеводного обмена. Настой листьев крапивы (10.0:200.0), отвар корня одуванчика (10.0:200.), настой листьев черники (10.0:200.0), отвар корня лопуха (5.0:200.0). Эти настои обладают противовоспалительным, противозудным свойством, оказывают нормализующее действие на желчевыводящие пути и поджелудочную железу.
Местное лечение Атопического дерматита
Для регенерации кожи используется и наружная терапия, принципом которой является: «влажное наносится на влажное». Рекомендуется использовать проницаемые воздухом влажные повязки. Компрессы накладываются трижды в день, каждая процедура продолжается 1 час. В качестве используемых средств используется черный и зеленый чай, ромашковый чай.
Примеры повязок на мокнущие поверхности:
- Повязка с настоем коры дуба: 2 столовые ложки дубовой коры разводятся в 500 мл воды и кипятятся в течение 15 минут, после чего настой процеживают, остужают, в него опускают ткань для компресса и неплотно накладывают на больное место. Достаточно применять такие компрессы 3-4 дня, но ежедневно нужно готовить свежий отвар.
- С этой же целью можно использовать отвар лапчатки (15г:200.0), настой травы зверобоя или тысячелистника (15г:200.0).
- Компресс из трехцветных фиалок: 2 чайные ложки сухих фиалок настаивают в чашке кипятка, получившийся настой сливают, остужают и используют для компрессов на пораженные места.
- Очень широко используются растворы соли, например ванны с солями Мертвого моря. При правильном комплексном лечении мучительный зуд исчезает быстро, но если он сохраняется, то втирание разведенного яблочного уксуса может в значительной степени облегчить зуд.
- После прекращения мокнутий применяются мази, кремы. Пример мази следующего состава: сок подорожника 15 мл, настойка ландыша 5 мл, настойка валерианы 5 мл, настойка календулы 5 мл, димедрол 1 г, паста цинковая 79 г. Смешать. Наносить на пораженные участки 2-3 раза в день тонким слоем после удаления ранее нанесенной мази растительным маслом.
Для очистки кожи не использовать мыло! Можно использовать масляно-молочную ванну: 1 столовая ложка оливкового масла и 200 мл молока добавляются в ванну.
Следует придерживаться правила: каждые 3-4 дня препараты наружной терапии следует менять между собой для предупреждения развития побочных эффектов.
Читайте также:

