Какие вида шрам и рубцы
Обновлено: 18.04.2024
На сегодняшний день одним из актуальных вопросов эстетической хирургии остается лечение пациентов с рубцовыми деформациями кожных покровов. Этому способствует рост транспортного травматизма, насыщение жизни сложными и опасными бытовыми приборами, увеличение числа выживших после тяжелых травм и ожогов (Немсадзе В. 1999; Пахомов С.П., 1997; Abbas M.I., соавт. 2004 ; Nursal TZ, соавт. 2003).
Помимо увеличения абсолютного количества пациентов, изменились и стандарты внешнего вида, что привлекло еще больше больных, которых раньше не беспокоило наличие собственного рубцового косметического дефекта (Щепин О.П., 1999; Озерская О.С. 2001). Внешность человека приобретает не только эстетическое, но и социальное значение (Куринный Н.А. 1999; Воздвиженский С.И., соавт. 1999; Азолов В.В., соавт. 2001).
Хирургическая коррекция по-прежнему занимает важное место в структуре реабилитации с рубцовыми деформациями кожных покровов (Гришкевич В.М., 1999; Гусак В.К., соавт. 2000). Наличие значительных рубцовых массивов, тяжей, деформирующих окружающие ткани, контрактур суставов, микростомии, выворота век и других состояний однозначно трактуются всеми специалистами как показание к реконструктивной операции (Коновальская С.Б. 2004; Смирнов С.В. 2000).
Хирургическая коррекция дает возможность ремоделирования таких важных характеристик рубцов, как конфигурация, ширина основания, местоположение, в ряде случаев делая рубец практически незаметным для окружающих (Стенько А.Г., Ананян С.Г. 2006; Белоусов А.Е. 1998).
Обзор методов лечения
Большинство общепринятых методов лечения или не подавляют рост келоидных и гипертрофических рубцов, или не позволяют получить ожидаемый косметический результат, и ни один из них не позволяет избежать рецидивов. Рассмотрим наиболее распространенные методы лечения келоидных рубцов. Широкое применение получил один из первых методов лечения келоидных и гипертрофических рубцов — хирургический.
Большинство зарубежных исследователей, занимающихся пластической хирургией, считают нецелесообразным оперативное вмешательство ранее 6-12 мес после заживления ран (Пешкова Г., 1971; Larson, 1971; Marwali H.,1997). Существуют разные мнения по поводу методики иссечения келоидов. Одни авторы (Курбанов Г.Р., Давидян А.И., Мамедов Д.Я.,1961; Сибилёва К.Ф., 1964; Бондарь B.C., 1989; Каримов Ш.Н., Юнусов М.Ю., ФайзуллаевХ.С., АбдурахмановАД., 1992) считают, что келоидный рубец необходимо иссекать полностью в пределах здоровой ткани. Другие (Kitlowski E.A., 1953; Winkler E., 1958; Conwey H., 1960; Синеоков Н.П., Шахов В.Ю., Терентьева А.Б., 1992) рекомендуют оставлять узкий край келоидного рубца и считают это менее опасным, чем наложение швов на здоровую кожу, при котором возможно образование более обширного уродующего послеоперационного келоидного рубца.
Лучевая терапия является одним из наиболее старых способов лечения келоидных и гипертрофических рубцов. Впервые его применил Freund в 1898 году после хирургического иссечения келоидных рубцов. Механизм рентгенотерапии основан на воздействии ионизирующего излучения на соединительную ткань, при котором происходит деструкция коллагеновых волокон и вакуольная дистрофия и некроз фибробластов, уменьшение числа молодых фибробластов (Гаджиев Р.Т., 1969; Chen H.C., Ou S.Y., Lai Y.L., 1991).
Эффективно использование сверхмягких рентгеновских лучей (Букки) (Васильева Е.К., 1954; Крикун Л.И., 1959; Большакова В.Ф.,1970; Пахомов С. П., Кинячина О. Д., 1974), особенно при молодых рубцах. По данным Е.К. Васильевой выздоровление наступило у 17 % больных, улучшение у 21,5 % больных. Л. А. Крикун (1959) рекомендует в день снятия швов проводить однократное облучение лучами Букки в дозе 1500—2000 рентген. P. Clavere (1997) при лечении келоидных рубцов облучением отмечает хороший результат — близко к 63%, рецидив — в 14 % случаев.
Нельзя не отметить, что после лучевой терапии нередко возникают осложнения в виде телеангиоэктазий, атрофии кожи, часто — с депигментацией рубца. При повторном облучении не исключена возможность изъязвления рубца, развития лучевого дерматита (Венгеров А.Н., 1974). Более того, имеется опасность злокачественного перерождения кожи: описан случай возникновения рака кожи на месте келоидного рубца после лучевой терапии (Norris J.E., 1995).
Лучевая терапия не исключает рецидивов. Для ее проведения имеется ряд противопоказаний: заболевания крови, почек, декомпенсация кровообращения, дерматиты, изъязвления рубца. В процессе лечения противопоказано воздействие на организм ультразвуком и ультрафиолетовыми лучами. Все это обусловливает ограниченное использование метода лучевой терапии в последние годы при «таких доброкачественных формах как келоидные и гипертрофические рубцы» (Caiman и Copenhagen, 1967).
В последние годы большое внимание уделяется лазерной хирургии келоидных рубцов. Nd-YAG лазер при небольших мощностях (до 10 Вт) не приводит к некрозу тканей (Халмуратов А.М., Калиш Ю.И., Юлдашев Р.Ш., 1993), но вызывает лизис коллагена, снижение количества гигантских фибробластов и приводит к остановке роста и частичному рассасыванию келоидных рубцов. Иссечение келоидных рубцов углекислым лазером (СО2), по данным Norris J.E. (1991) эффективно. Напротив, W. Happak, R. Kuzbari, A. Flowers (1996) отмечали возникновение рецидивов келоидных рубцов после удаления их с помощью CO2-LASER. Отмечен эффект комбинированного использования двух и более источников лазерного излучения.

Рис. 1. Посттравматическая рубцовая деформация плеча. Объем лечения: Z-пластика встречными лоскутами. Фото ДО и ПОСЛЕ.
Проведено лечение 10 пациентов, которым иссекался рубец с использованием углекислотного или AYG-лазеров. В ближайшем послеоперационном периоде проводилось облучение послеоперационной раны, а в дальнейшем рубца инфракрасным полупроводниковым либо гелий-неоновым лазером. В 7 из 10 случаев удалось избежать рецидивов (Alster Т., West Т., 1997).
К осложнениям лазерного лечения можно отнести большое количество рецидивов, возможность оперативного вмешательства не ранее 6-12 месяцев после формирования рубца, образование краевых келоидов, необходимость сочетания с консервативными методами лечения.
Гормонотерапия широко используется для лечения больных с келоидными рубцами. Впервые данный метод был применен Asboe-Hansen (1956). Наибольшее распространение получили препараты гидрокортизон и триамцинолона ацетонид (кеналог) (С. Ragan, E. Howes, 1949; Murrey, 1993; Griffith, 1970; С. Boyadjiev, E. Popchristova, 1995). По данным Ketchum (1974), Яворского (1973), J. D. Russell, S. В. Russell, (1978), кортикостероиды могут потенцировать действие коллагеназы, что обусловлено инактивацией специального протеина, ингибирующего коллагеназу (Griffith В. Н., Monrof С. W., 1970).
Полагают, что глюкокортикоиды тормозят жизнедеятельность тучных клеток, образующих гликозаминогликаны, и оказывают токсическое действие на фибробласты, опосредованно замедляя коллагеногенез и задерживая формирование келоида (Loevy, 1962; Биров В.В., 1968; Lerner D., 1982; Coste E, Piquet В., 1953).

Рис. 2. Келоидный рубец грудной области. Объем лечения: криотерапия, стероиды. Фото ДО и ПОСЛЕ.
Несмотря на широкое применение кортикостероидов, гормонотерапия чревата многими осложнениями. Так, отмечаются сдвиги в системе гипофиз—надпочечник; изменение содержания в надпочечниках аскорбиновой кислоты, гиперплазия коркового слоя надпочечников, значительное повышение 17-ОКС в крови и увеличение выделения их с мочой.
При повторном введении препарата отмечается меньший терапевтический эффект (Джексенбаев О.Ш., 1964). Нередко возникают западение окружающих тканей, атрофия кожи, телеангиэктазии, стойкая розовая окраска рубца, нарушение пигментации, подкожная атрофия, появление сосудистых звездочек, а в ряде случаев развитие синдрома Кушинга, случаи аллергии на триамцинолона ацетонид. Надо всегда помнить, что кортикостероиды понижают иммунологическую резистентность организма. Это, в свою очередь, повышает чувствительность к инфекции, приводит к нарушению процессов регенерации и тем самым обусловливает возможность дисрегенерации и/или заживления вторичным натяжением с выраженным косметическим дефектом — бугристость при западении центра рубца, временный гипертрихоз. (Elliason А. и Rosenfeld I., 1959; Griffith В., Monrof С. W., Mokinney P., 1970).

Рис. 3. Келоидный рубец грудной области. Объем лечения: криотерапия, стероиды. Фото ДО и ПОСЛЕ.
Рецидивы после гормонотерапии наблюдаются через 1 год после лечения у 1/3 больных, а через 5 лет 50 % больных (Friedman S.J., Butler D.F., 1988; RitotaP.C, Lo A.K., 1996).
Из медикаментозных средств общего действия широко применялся пирогенал. Отечественный пирогенал, выделенный П.З. Будницкой (1957) из культур Ps. aeruginosa и Е. Typhosa, для лечения келоидов применяли О.Ш. Джексенбаев (1965), В. Ф. Большакова, С.П. Пахомов (1974), Н.А. Озерецковский (1964), В. А. Кожевников, Болховитинова, А.А. Осипов, Ю.В. Тен (1991).
Пирогенал обладает противовоспалительным, десенсибилизирующим действием, повышает проницаемость сосудов и основного вещества соединительной ткани, увеличивает содержание в ней гиалуронидазы и оказывает тормозящее влияние на процесс рубцевания, вызывает торможение развития соединительно-тканного рубца.
Из побочных действий пирогенала, наблюдается повышение температуры, головная боль, потеря аппетита и недомогание. Эффективность лечения пирогеналом зависит от многих факторов, среди которых большое значение имеет срок начала лечения. Пирогенал как ингибитор рубцевания эффективен лишь в течение года после начала роста келоидов, его терапевтическому воздействию поддаются только «молодые», растущие келоидные рубцы. Применение препарата через 2-3 года после ожога малоэффективно.
С.Н. Пимхасович (1959), Э.В. Уманский, В.А. Самарова (1953) для лечения келоидов применяли протеолитические ферменты: лидазу, ронидазу, трипсин, химотрипсин, вызывающие обратимую деполимеризацию гиалуроновой кислоты и уменьшение ее вязкости, повышая проницаемость тканей и улучшая переход жидкости через стенки капилляров, тканевых мембран в межтканевые пространства (Мордовцев В.Н., 1993).
Из побочных явлений могут наблюдаться раздражение кожи, аллергические реакции, экзематизация, эритемы, отек, стафилодермия. Может отмечаться общая слабость, сердцебиение, одышка, повышение температуры тела, учащение мочеиспускания. Большое количество побочных явлений при применении протеолитических ферментов ограничивает их назначение и уменьшает эффективность лечения келоидов.
К противопоказаниям относятся злокачественные опухоли, туберкулез, инфекционные заболевания, почечная недостаточность, язвенная болезнь желудка, геморрагический синдром. Лидаза противопоказана при лечении эстрогенами. Кроме того, ферментативные препараты действуют на структурные элементы ткани, и не на основные звенья патогенеза, и ферментотерапию можно считать не патогенетическим, а симптоматическим методом.
В последние годы появляется большое разнообразие препаратов нового поколения.
P. Teofoli, К. Motoki, Т. Lotti, (1997); Н. Inoue, H. Ohshima, II. Копо (1997) применяли для лечения келоидных и гипертрофических рубцов препарат траниласт (3,4-dimethoxycinnamoyl anthranilic кислота).
G.H. Willital, H. Heine (1998); J. Hera-nek (1997) для лечения келоидных рубцов использовали контратубекс (10% лукового экстракта, 50 ЕД гепарина, 1% аллантоин). Лечение препаратом длительное — в течение 12-18 месяцев. Учитывая механизм действия указанных препаратов и патогенез келоидов, мы полагаем, что их эффективность максимальна в случаях формирования гипертрофических рубцов, в первые 1-1,5 месяца, а при келоидных рубцах эти вещества не позволяют получить ожидаемого результата.
T.W. Wong, H.C. Chiu, K.M. Yip (1994) отмечали неэффективность лечение келоидных рубцов интерфероном.
T. Cronin в 1961 сообщил о целесообразности шинирования в сочетании с компрессией рубцов у больных, перенесших реконструктивные операции на шее с применением расщепленной кожи. Давление, оказываемое специально подогнанными шинами из термопластических материалов, предупреждало сморщивание трансплантантов и рост рубцов или вызывало обратное их развитие (Юденич В.В., 1980г. Larson D. Et al., 1971; Parks D. et al.; Lamberti B., Whitker J., 1981).
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
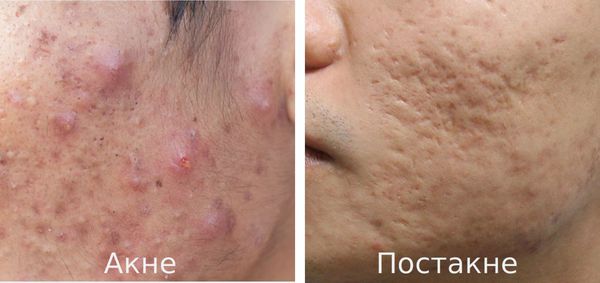
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
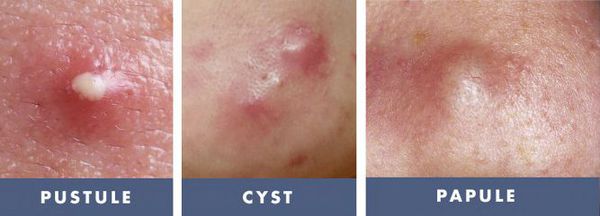
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
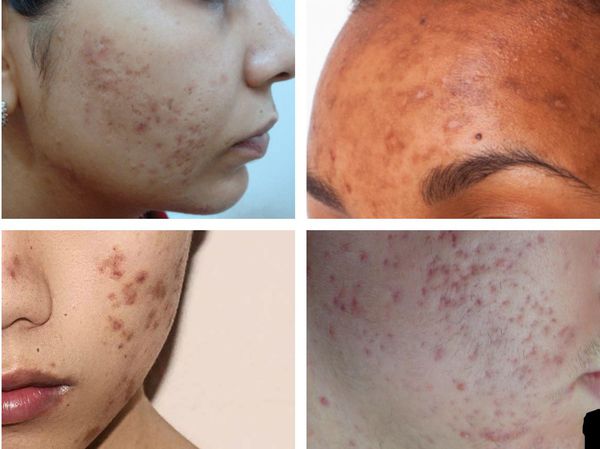
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
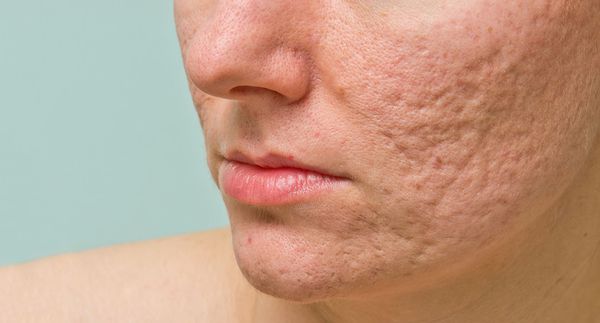
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
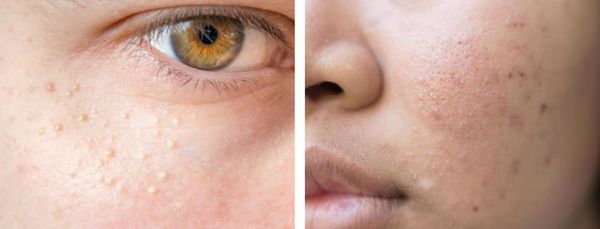
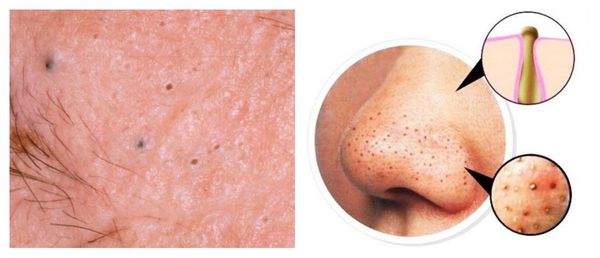
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
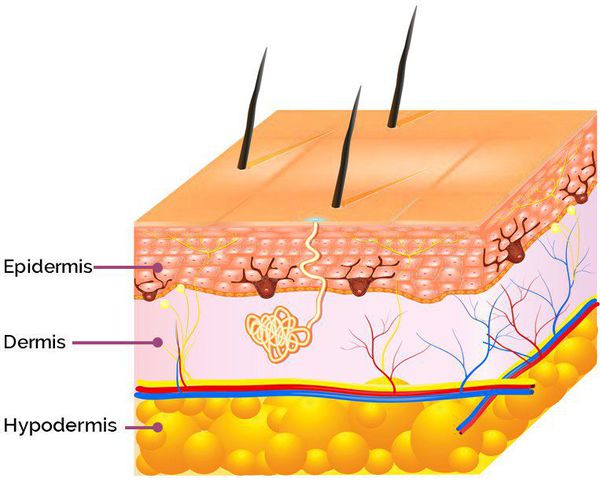
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
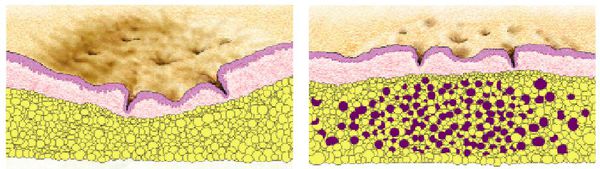
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
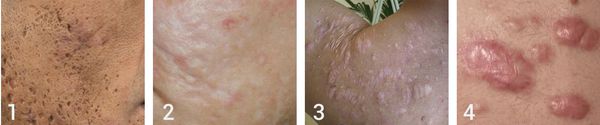
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
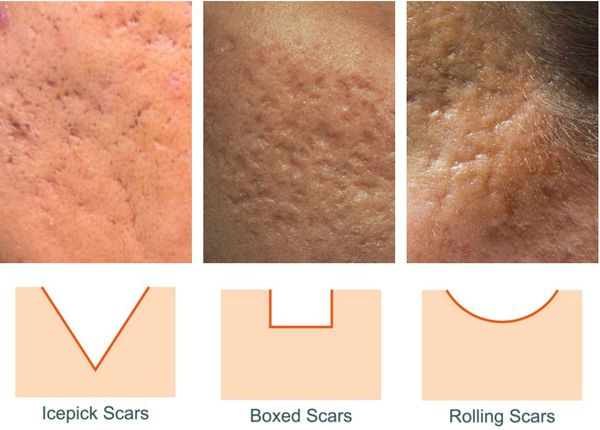
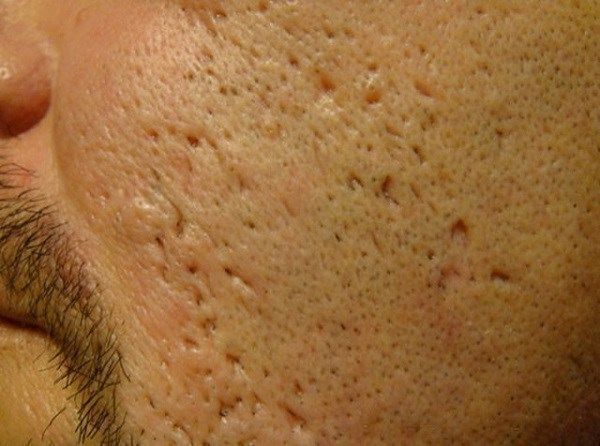
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
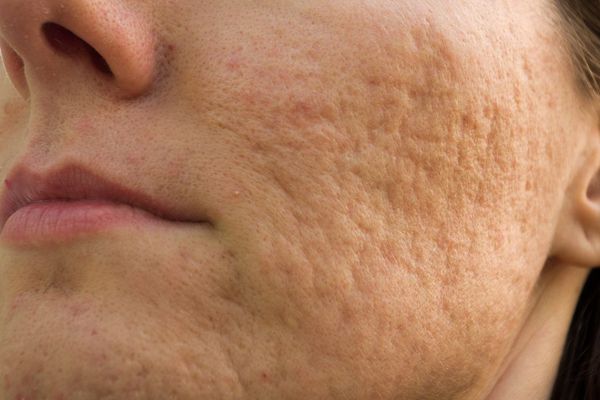
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
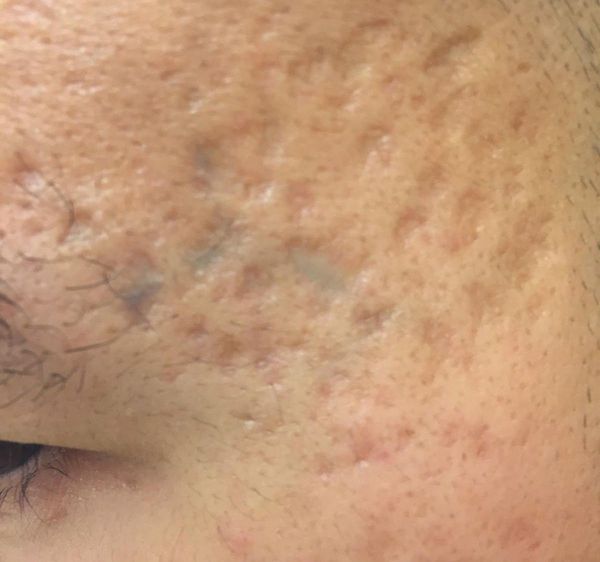
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
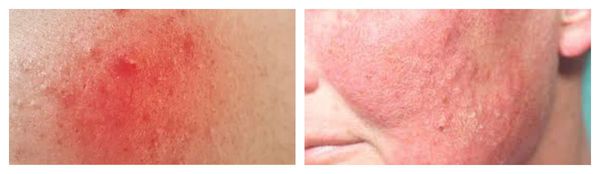
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
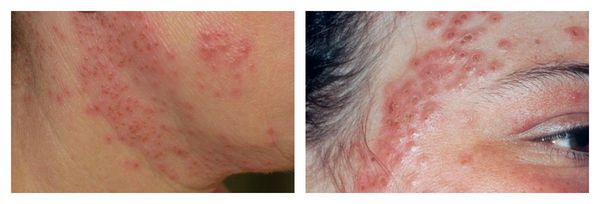
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
В клинике «МАК» особое внимание уделяют коррекции рубцовых образований кожи. Это довольно часто встречающийся косметический недостаток, который, к счастью, современная медицина способна победить.
Что такое рубцы?
Рубцы (или шрамы) – это плотные участи соединительной ткани, образующиеся вследствие регенерации клеток после хирургического вмешательства, различных повреждений и воспалений. Особенность рубцовой ткани состоит в том, что она имеет менее функциональные свойства, чем окружающие ткани. К примеру, рубцы на коже более восприимчивы к ультрафиолетовому излучению, они не содержат волосяных луковиц и потовых желез. Рубцы часто имеют рельефную форму и нехарактерный цвет, могут причинять не только эстетический, но и физический дискомфорт.

Виды рубцов
Существует несколько разновидностей рубцов. Вид шрама зависит от того, какое количество коллагена вырабатывает организм для заживления поврежденного участка.
1. Атрофические – новой ткани образовалось меньше, чем разрушилось.
В данном случае имеет место нехватка коллагеновой ткани. Это плоские или втянутые тонкие шрамы (разновидность стрии – растяжек, полосовидной атрофодермии). Часто остаются после травм и воспалений: ожогов, язв, фурункулов, ветряной оспы. Имеют обычно бледный белый или розовый цвет. Классический пример атрофических рубцов – растяжки на коже (стрии).
2. Нормотрофические – новой ткани образовалось столько же, сколько разрушилось.
Несмотря на то, что имеют в составе слово «норма», ничего нормального, конечно, в таких рубцах нет. Это лишь означает, что шрам достаточно тонкий, располагается на одном уровне с кожей и почти не имеет различий по цвету. Обычно такие рубцы не доставляют беспокойства и подлежат удалению, если находятся на открытых участках тела или на лице, причиняя больше моральный дискомфорт, нежели физический. Нормотрофические рубцы часто становятся заметными только после загара, оставаясь белыми полосками на фоне темного тела.
3. Гипертрофические – новой ткани образовалось больше, чем разрушилось
Это темные по цвету красные или синие рубцы, возвышающиеся над поврежденной зоной за счет чрезмерной выработки коллагена, который не успевает рассасываться. Образуются после инфицирования, серьезных ожогов, рваных ран, серьезных операций с обширными разрезами.
4. Келоидные – самопроизвольное образование-разрастание рубцовой ткани по типу опухоли с поражением здоровых участков кожи.
Самый редкий и сложный вид. Это шрамы, которые отличаются ярким розовым или красным цветом, имеют четкие границы, неровную морщинистую поверхность. Они могут вызывать боль и жжение и имеют свойство разрастаться. Причины появления аналогичны гипертрофическим.
Методы лечения рубцовой ткани
Благодаря современным технологиям от всех перечисленных видов рубцов можно избавиться. Выбор врачебной тактики зависит от вида повреждения, степени его зрелости и наличия противопоказаний. Врачи клиники «МАК» используют следующие методы удаления рубцовой ткани:
-
(радиоволновое дефиброзирование).
- Дермабразия (механическая шлифовка). (механическая шлифовка).
- Введение мезогеля. .
- Фракционный RF. . .
- СO2 лазер. .
Количество процедур
Стоит принимать во внимание, что полностью избавиться даже от небольшого шрама за один сеанс не получится. Например, нормотрофический тип рубцов и в некоторых случаях гипертрофический с небольшой площадью поражения удаляются за 2-3 процедуры. Грубые и большие по размерам дефекты могут потребовать до 8 процедур.

Стандартная продолжительность курса лечения каждого вида рубца составляет 3 месяца. В течение этого срока терапия рубцовой ткани делится на 8 этапов:
- Гормонотерапия/ Ферментотерапия.
- Дефиброзирование и профилактика образования новых спаек – 1-й месяц лечения.
- Стимуляция капиллярной сети, обменных процессов околорубцовой ткани.
- Стимуляция эластичности и пластичности тканей – 2-й месяц лечения.
- Обновление эпидермального и дермального слоев кожи.
- Расслабление гипертонуса мышц в зоне рубца.
- Регенерация ткани, восполнение объема – на 3-й месяц лечения.
- Поддерживающая терапия – все 3 месяца лечения.
В свою очередь, каждый этап делится на подэтапы, которые включают следующие процедуры:
- Гормонотерапия/ Ферментотерапия – 1-5 процедур в зависимости от типа рубца.
- Дефиброзирование и профилактика образования новых спаек – «Иннофил», или мезогель (1-2 процедуры).
- Стимуляция капиллярной сети, обменных процессов околорубцовой ткани – целлина, карбокситерапия, Мeso-Хanthin F199 (4-5 процедур).
- Стимуляция эластичности и пластичности тканей – плазмотерапия, Meso-Wharton P199 (3-4 процедуры).
- Обновление эпидермального и дермального слоев кожи – химический, механический, лазерный пилинги (1-3 процедуры).
- Расслабление гипертонуса мышц в зоне рубца – ботулинотерапия (1 процедура в 3-4 месяца).
- Регенерация ткани, восполнение объема – Meso-Wharton P199, плазмотерапия, SPRS-терапия, филлер (2 процедуры).
- Поддерживающая терапия – использование препаратов на силиконовой основе.
Противопоказания
Основными противопоказаниями к процедуре по удалению рубцов считаются:
- Беременность и грудное вскармливание.
- Сахарный диабет.
- Воспалительные процессы.
- Эпилепсия.
- Онкологические заболевания.
Выбор того или иного метода удаления рубцов должен делать только специалист. Врачи клиники «МАК» всегда проводят детальную диагностику и изучение возможных противопоказаний пациента, после чего подбирают индивидуальную программу коррекции. Для записи на консультацию звоните по телефону 8 (495) 640-41-97. Мы сделаем все возможное для вашего здоровья и красоты!

Сегодня вопрос о возможностях коррекции рубцов является актуальным как для дерматокосметологов, так и для хирургов. Крайне важно понимать стадию рубцевания и назначать терапию, исходя из “возраста” рубцовой ткани.
Как правило, если травма кожи произошла только в слое эпидермиса, то при заживлении следы практически отсутствуют, в связи со способностью клеток базального слоя эпидермиса регенерироваться в течение всей жизни. Повреждение более глубоких слоев кожи заполняется грануляционной тканью, которая далее преобразуется в рубец. Постепенно рубцовая ткань уплощается и принимает цвет окружающих тканей, то есть становится нормотрофическим рубцом. В некоторым случаях данный процесс нарушается, что приводит к формированию патологической рубцевой ткани.
Формирование рубца разделяется на четыре последовательные фазы:
I - этап воспаления и эпителизации
Происходит с 7 по 10 сутки с момент получения повреждения. Постепенно уменьшается выраженность отека и воспаления поврежденного участка кожи. Начинает формироваться грануляционная ткань. Рубец на данном этапе отсутствует. При нормальном течении заживления рана заживает с образованием едва заметного рубца. Для профилактики осложнений могут накладываться атравматичные швы, производятся ежедневные перевязки с антисептическим действием. Необходимо ограничить физическую активность пациента для снижения риска расхождения раневых краев.
II - этап образования «молодого» рубца
С 10 по 30 день после травмы в грануляционной ткани начинают формироваться волокна коллагена и эластина. На данном этапе рубец представляет собой рыхлую, незрелую, ярко-розовую ткань, которая может легко растягиваться. В течение этого времени необходимо избегать повторной травматизации участка, а также высокой физической активности.
III - этап образования «зрелого» рубца
Зрелый рубец формируется в период с 30 по 90 сутки после получения повреждения. Эластиновые и коллагеновые волокна разрастаются в пучки, выстраиваясь в одном направлении. Цвет рубца становится бледнее, так как резко уменьшается кровоснабжение рубцовой ткани. По текстуре рубец становится более плотным. В данный период ограничений по физическим нагрузкам нет, однако, повторная травматизация поврежденного участка может привести к образованию келоидного или гипертрофического рубца.
IV - этап окончательной трансформации рубца
Через 4 месяца после получения травмы и приблизительно до года, рубец окончательно формируется и созревает: отмирают сосуды, волокна коллагена натягиваются, цвет бледнеет, ткань уплотняется.
Говоря о гистологической классификации физиологического рубцевания, она состоит из трех стадий:
- Фибробластическая.
Фибробластическая стадия происходит до 30 суток. Характеризуется формированием молодых фибробластов и образованием большого количества сосудов в этой области.
Виды рубцов
Рубцы подразделяются на четыре вида: нормотрофические, атрофические, гипертрофические и келоидные. Ниже рассмотрим каждый из них.
Нормотрофические рубцы
Нормотрофические рубцы имеют бледный цвет, приближенный к цвету кожи, обладают хорошей эластичностью и находятся на одном уровне с окружающей кожей. Чаще всего они мало заметны и не беспокоят пациента. Радикальной коррекции нормотрофические рубцы не требуют, достаточно курса химических пилингов.
Атрофические рубцы
Атрофическими рубцами часто называют рубцы «минус ткань», так как выглядит как углубление. Как правило, атрофические рубцы образуются вследствие воспаления, травмы или перенесенной ветряной оспы. Часто не имеют пигмента, поэтому выглядят белыми. Данные рубцы формируются из-за недостаточного образования соединительной ткани. Примером атрофических рубцов являются стрии и постакне.
Гипертрофические рубцы
Являются избыточными, так как они образуются из-за чрезмерной работы клеточного матрикса.Они надвышаются над поверхностью окружающей кожи, способны регрессировать в течение двух лет. Представляют собой толстую, плотную ткань с бугристой поверхностью. Как правило, гипертрофические рубцы не выступают за пределы травмы. Чаще всего образуется в результате ожогов, ран, сведения татуировок, хирургического вмешательства. Отлично подвергается иссечению, далее корректируется химическими пилингами.
Келоидные рубцы
Являются патологическими, так как образуются из-за индивидуальных неконтролируемых изменений в структуре рубцовой ткани и слишком активной работы клеточного матрикса. Имеют ярко выраженный контур, багровый цвет и значительно выступают над поверхностью кожи. Данные рубцы могут иметь различные размеры, не совпадающие с границами полученной травмы. Рубцы такого характера приносят много дискомфорта пациента, так как могут сопровождаться зудом, жжением и болезненными ощущениями. Келоидные рубцы в начале представляют собой небольшое уплотнения, которые далее сильно разрастаются и продолжают свой рост в течение нескольких лет. Такого вида рубцы необходимо контролировать под наблюдением врача.
Методы коррекции рубцов
Рассмотрим основные современные методы лечения рубцовой ткани:
Хирургическое иссечение рубцов
Данный метод коррекции способствует уменьшению ширины рубца, коррекции патологических явлений в рельефе рубцовой ткани, иссечению инородных частиц из ткани рубца. Рубцы становятся намного более аккуратные и менее выраженные. Чаще всего хирургическое иссечение является единственным методом по улучшению вида рубца.
Химические пилинги
Лучше всего работают с нормотрофическими рубцами, но использование их с атрофическими и гипертрофическими рубцами также показывает хорошие результаты. На данный момент самый популярный метод - это применение трихлоруксусной кислоты в сочетании с аскорбиновой кислотой (в технике наппаж). Данная методика оказывает хорошее стимулирующее действие.
Фракционный фототермолиз
Фототермолиз применяется с измененной рубцовой тканью. Сфокусированный луч образует микротрещину, окруженную неповрежденной тканью. Клетки, которые находятся в области повреждения, начинают активизироваться и способствуют регенерации. При применении данного метода крайне важна длина волны лазера, определяющая глубину и диаметр микрозоны. Используется для коррекции атрофических и гипертрофических рубцов.
Лазерная коррекция
Луч лазера проникает на глубину до 1 мм и активизирует регенеративные процессы с синтезом нового коллагена. Коллагеновые волокна вытесняя соединительную ткань, способствуют улучшению текстуры рубца и выравниванию рельефа. Количество процедур индивидуально подбирается под каждого пациента. После лазерной терапии запрещена инсоляция в течение трех недель.
Наружная терапия
Дополнительно к дерматологическим и косметологическим процедурам рекомендуется использование топических средств. В период лечения в домашний уход врачом назначается силиконовый дерматологический крем для сглаживания рубцовой гипертрофии. Она создает окклюзионную пленку на поверхности, предотвращая потерю влаги в данной зоне. Также крем снимает воспалительные явления и стимулирует репарацию.
В фильмах супергерои падают с высоты, сбивают колени, их пытают, в них стреляют и уже в следующем кадре мы видим лишь легкие ссадины и ушибы. В жизнеутверждающем кино нет места шрамам и рубцам - на то оно и кино.
В повседневной жизни наша кожа мужественно выполняет свою защитную функцию, спасая нас в тысячи случаях, но порой ее восстановительного резерва бывает недостаточно, и на нашем теле или лице появляются участки замещенные соединительной тканью, то что мы знаем под названием шрам, рубец, растяжка.
Долгое время устойчиво считалось, что бороться с рубцами и шрамами неблагодарное занятие. «Что есть - то есть» или «тут ничего не поделать » и другие фразы, заставляющие погаснуть глаза и смириться, успокоить себя мыслью, что с годами все рубцы бледнеют, почти сливаются с цветом кожи и не стоит так на этом концентрироваться. Но неизбежное стремление к совершенству не позволяет остановиться и просто ждать.
Проблема коррекции рубцов является общей и для хирургов и для дерматокосметологов. Для достижения максимального терапевтического эффекта очень важно выделять стадии рубцевания и подбирать процедуры направленной коррекции рубца, исходя из «срока давности», сформированной рубцовой ткани.
В этой статье мы хотели провести обзор современных методов коррекции уже сформированных рубцов, вне зависимости от их происхождения (травма, ожог, постакне или послеоперационный рубец) на разных стадиях рубцевания.
Если повреждение затрагивает только эпидермис, то следов практически не остается, так как клетки базального слоя эпидермиса сохраняют способность к полной регенерации в течение всей жизни. Если же повреждение затрагивает более глубокие слои кожи (дерму), то тканевый дефект заполняется грануляционной тканью, которая в дальнейшем формируется в рубец. При нормальном течении процесса рубцевания ткань рубца постепенно уплощается и приобретает цвет окружающих тканей (нормотрофический рубец). Если же течение процесса нарушается, то велика вероятность образования патологических рубцов.
Стадии формирования рубцов
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
I - стадия воспаления и эпителизации
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца. С целью профилактики осложнений на данном этапе накладываются атравматичные швы, щадящие ткани, проводятся ежедневные перевязки с местными антисептиками. Ограничивается физическая активность, чтобы избежать расхождения раневых краев.
II - стадия образования «молодого» рубца
Охватывает период с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны). На этой стадии следует избегать вторичной травмы раны и усиленных физических нагрузок.
III - стадия образования «зрелого» рубца
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет. На этом этапе нет ограничений по физической активности, но повторная травма раны может вызвать формирование гипертрофического или келоидного рубца.
IV - стадия окончательной трансформации рубца
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет.
Гистологическая классификация физиологического рубцевания включает три стадии и дает доктору дополнительную информацию о состоянии рубцевой ткани на различных сроках:
- 1-я стадия - фибробластическая - продолжается до 30 суток, она характеризуется появлением юных фибробластов, обилием сосудов.
- 2-я стадия - волокнистая - формируется к 33-м суткам с момента нанесения травмы; характеризуется присутствием зрелых фибробластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь - коллагеновых волокон.
- 3-я стадия - гиалиновая - формируется к 42-м суткам; характеризуется уменьшением количества клеток и сосудов.
Изучив стадии рубцевания, можно провести тщательную диагностику и разработать эффективный план лечения.
Виды рубцов
Очень важно правильно определить тип рубца для определения срока и выбора метода лечения. Различают следующие виды рубцов:
Нормотрофические рубцы
Нормотрофические рубцы находятся на одном уровне с окружающей кожей, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям. Они чаще всего не беспокоят пациента. Как правило, их не рекомендуется лечить радикально, то есть прибегать к хирургии. Но это не значит, что ими не нужно заниматься. Здесь на помощь доктору приходят поверхностные( иногда срединные) химические пилинги. При своевременно начатой терапии нормотрофические рубцы можно сделать практически незаметными.
Атрофические рубцы
Атрофические рубцы - часто такие рубцы называют «минус ткань», в силу того, что они располагаются ниже уровня окружающей кожи. Такие рубцы, остающиеся, как правило, после акне или ветряной оспы, формируются в результате недостаточного образования соединительной ткани. Одним из примеров атрофических рубцов являются так же стрии (растяжки).
Гипертрофические и келоидные рубцы
Гипертрофические и келоидные рубцы, напротив, являются избыточными. Их формирование связано с чрезмерно интенсивной работой клеточного матрикса. Такие рубцы образуются на месте нарушения целостности кожи: вследствие ран, ожогов, хирургических вмешательств, прокалывания ушей или сведения татуировок. Гипертрофические рубцы выступают над поверхностью кожи, ограничены травмированной областью и спонтанно регрессируют в течение двух лет, хотя регресс может быть и неполным. Лучший косметический результат достигается при хирургическом лечении - иссечении рубцовой ткани и дальше этот рубец ведется дерматокосметологами как нормотрофический. Если рубец небольшого размера, то прекрасно проходит лечение химическими пилингами. В последние годы все большую популярность завоевывает фракционный фототермолиз в устранении как атрофических, так и нормотрофических рубцов.
Келоидные рубцы
Келоидные рубцы появляются в результате индивидуальных патологических изменений в структуре рубцовой ткани. Келоидные рубцы могут иметь различную форму и размеры, часто не совпадающие с линиями операционного разреза или травмы. Такие рубцы доставляют много неприятностей. Они начинаются с небольшого узелкового уплотнения, затем быстро растут и увеличиваются в размерах, сохраняя склонность к росту в течение многих лет. Формирование и рост келоида сопровождается зудом, болезненностью, жжением и напряжением тканей. Поверхность келоидного рубца резко отграничена от здорового кожного покрова. Сам рубец выпуклый, блестящий, имеет багровый или синюшный цвет. В случае с келоидными рубцами процесс лечения длительный, требующий осторожного выбора метода коррекции. Тактику ведения келоидных рубцов имеет смысл рассмотреть отдельно.
Успешную коррекцию может гарантировать только максимально верная диагностика вида рубца, с анализом данных анамнеза, выбор адекватного метода коррекции и грамотным и тщательным домашним уходом. Выраженного результата всегда легче достичь при коррекции свежих рубцов (существующих до 1 года).
Определившись с тем, к какому типу относится рубец, на какой он стадии хронологического и гистологического развития, мы можем подобрать оптимальную лечебную программу.
Поговорим подробнее о методах коррекции.
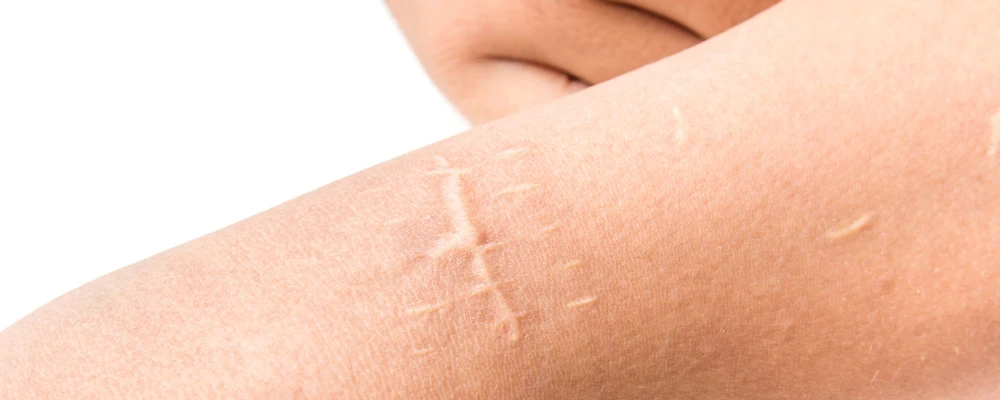
Коррекция рубцов: обзор методов
Хирургическое иссечение рубцов
Хирургическая коррекция рубцов позволяет заменить имеющиеся рубцы на более аккуратные и менее заметные. Зачастую хирургический способ коррекции рубцов – иссечение рубца с пластикой или без нее местными тканями, является единственным способом улучшения внешнего вида рубца, особенно если это касается уменьшения ширины рубца.
Хирургическое иссечение рубцов способствует:
- уменьшению ширины рубца;
- коррекции нарушений рельефа тканей в области рубца;
- удалению инородных частиц из ткани рубца (если есть);
- перемещению рубца в скрытую зону.
Хирургическая коррекция рубцов предполагает использование местной инфильтрационной анестезии (1% раствор лидокаина, 0,25%, 0,5% раствор новокаина), или эндотрахеального наркоза. Рубец иссекают скальпелем или лазером (лазерная коррекция рубцов). Выполняют мобилизацию (подъем) краев раны, с одновременной коагуляцией сосудов. Последним этапом хирургического иссечения рубцов является наложение швов.
В удалении рубцов очень важен послеоперационный период, в котором выделяют ряд ключевых моментов. После того как было проведено хирургическое удаление рубцов, на рану накладывают давящую повязку, которая способствует остановке кровотечения. Она накладывается на сутки. После операции нужно как можно дольше избегать воздействия солнечных лучей, а также травмирования и натяжения в области рубца.
Одним из осложнений является несоответствие результата операции ожиданиям пациента. Но если операция проведена правильно, пациент адекватен, информирован и имеет реалистические ожидания, практически всегда он будет доволен.
В первые дни после операции, может быть небольшой подъем температуры. Если температура поднимается до высоких показателей, возникает сильный отек, или появляется интенсивная боль в области раны надо немедленно обратиться в клинику, возможно, это воспаление. Хотя хирургическое иссечение рубцов воспаление вызывает крайне редко, тем не менее, всегда назначаются антибиотики в качестве превентивной меры.
Хирургический метод коррекции является вариантов выбора при обширных гипертрофических рубцах. Очень важно провести дифференциальную диагностику от келоидных рубцов перед иссечением.
Химические пилинги
Химические пилинги очень успешный инструмент для работы с рубцами уже на ранних этапах их формирования. Наилучшим образом для работы с рубцами и стриями зарекомендовали себя поверхностные и срединные пилинги.
Курс поверхностных химических пилингов при атрофических и гипертрофических рубцах условно может быть разделен на два этапа:
- Подготовительный этап
На первом этапе используются поверхностные химические пилинги с частотой раз в шесть-семь дней проводится две-четыре процедуры поверхностного пилинга( используются гликолевая, салициловая , молочная и пировиноградные кислоты). - Этап стимуляции естественных репаративных (восстановительных) процессов
На этом этапе проводят пять - десять процедур, увеличивая время экспозиции кислоты - для стимуляции естественных физиологических процессов, реорганизации капилляров дермы и коллагеновых волокон. Кроме того, пилинг оказывает дефиброзирующее воздействие, улучшая трофические процессы в окружающих здоровых тканях.
Срединные пилинги
Один из наиболее частых вариантов срединного пилинга в коррекции рубцов предусматривает использование трихлоруксусной кислоты в сочетании с лимонной и аскорбиновой кислотами. Процедура срединного пилинга не ограничивается только удалением рогового слоя кожи, но и оказывает глубокое стимулирующее действие на все ее слои. Есть четкие критерии глубины проникновения кислоты. Глубина воздействия пилинга может быть от средне-поверхностной до средне-глубокой. Срединный пилинг это более серьезная процедура, чем поверхностный пилинг , однако в коррекции рубцов этот метод дает результат, во многом превосходящем все щадящие методики.
Химические пилинги применяются для работы как с атрофическими, так и гипертрофическими рубцами.
При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином.
Фракционный фототермолиз в коррекции рубцов
Современная дерматокосметология и пластическая хирургия очень широко использует фракционный (селективный) фототермолиз для работы с изменной рубцовой тканью. Итак, подробнее о лазерной коррекции рубцов.
Фракционный принцип воздействия лазерного излучения на кожу заключается в следующем: достаточно тонкий сфокусированный луч лазера формирует в коже микрозону повреждения, окруженную неповрежденной тканью. Клетки, находящиеся в вокруг микрозоны повреждения, активируются и начинают восстанавливать поврежденный участок. При операции важны как глубина так и диаметр микрозоны, поскольку от глубины зависит в ряде случаев эффективность лечения, а от диаметра - безопасность. В зависимости от длины волны лазера и от используемой энергии микрозона повреждения может представлять из себя столбик коагулированной ткани, зону абляции (выпаривания) ткани и зону абляции, окруженную коагулированной тканью. Всё зависит от способности лазера нагревать воду, поскольку в этом случае основным хромофором является вода. Удаление рубцов лазером достаточно популярно сегодня за счет надежности и эффективности.
Лазерная коррекция рубцов: принцип действия
Точечно (фракционно) воздействуя на поверхность кожи, проникая на глубину до 1 мм, лазерный луч запускает механизм естественного восстановления тканей с формированием нового коллагена. Коллаген, в свою очередь, буквально вытесняет соединительную ткань, из которой состоят рубцы, в этом и заключается лазерная коррекция рубцов. Результатом является сглаженность рельефа, улучшение текстуры рубцовой ткани. Положительный терапевтический результат достигается после курса процедур. Их количество индивидуально подбирает доктор на первичной консультации после оценки стадии и типа рубца.
Фракционный фототермолиз используется для лечения следующих видов рубцов: атрофических, гипертрофических рубцов, стрий. Помимо этого, удаление рубцов лазером применяется при лечении постакне.
Лазерная коррекция рубцов требует соблюдения определенных рекомендаций непосредственно после операции. Очень важным моментом реабилитации после процедуры является использование солнцезащитных средств и необходимость избегать избыточной инсоляции в течение трех недель.
Наружная терапия
Какими бы интенсивными и революционными не были современные методы коррекции, например, удаление рубцов лазером, ни в коем случае нельзя забывать об использование наружных (топических) средств.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. В домашний уход важно включить средства с компонентами, помогающие выравнивать поверхность кожи и наращивать ее. Например, ретинол и фруктовые кислоты. Чтобы ретинол оказывал должное воздействие, нужно использовать его не менее года. И в летнее время, то есть в период агрессивного воздействия солнечных лучей, препараты с ретинолом и фруктовыми кислотами нужно использовать в комплексе со средствами с защитой от УФ-лучей.
Во время проведения активных процедур в домашний уход назначается силиконовый дерматологический крем, с целью сглаживания рубцовой гипертрофии, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию.
Сравнительно новым методом избавления от рубцов является применение специальных силиконовых пластин. Они сдавливают рубец, делают его более плоским и, что немаловажно, предупреждают его разрастание.
Учитывая тот факт, что люди не биороботы и все мы подвержены риску получить нежелательный участок соединительной ткани на нашем теле, произойдет ли это случайно или вполне сознательно в ходе операции, тем не менее, нам нужен четкий алгоритм действия, чтобы минимизировать риск развития грубой рубцовой ткани:
- Определиться с типом рубца и сроком эпителизации
- Избегать травматизации этой зоны на ранних сроках заживления
- Использовать силиконовый дерматологический крем или пластины на самых ранних сроках
- Определиться со своим косметологом и пластическим хирургом с дальнейшей тактикой коррекции рубцовой ткани и последовательностью выбора методик.
И надо обязательно помнить, что если еще несколько лет назад сама идея окончательно побороть рубцовую ткань казалась недостижимой, то в настоящее время постоянно совершенствующиеся технологии позволяют нам смотреть на эту проблему гораздо оптимистичнее.
Читайте также:

