Какие симптомы при заражении крови от трофических язв на ногах
Обновлено: 25.04.2024
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
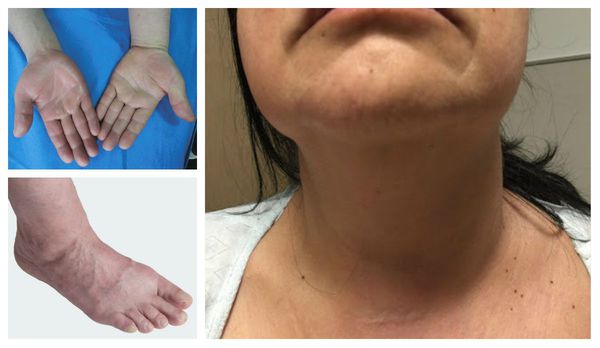
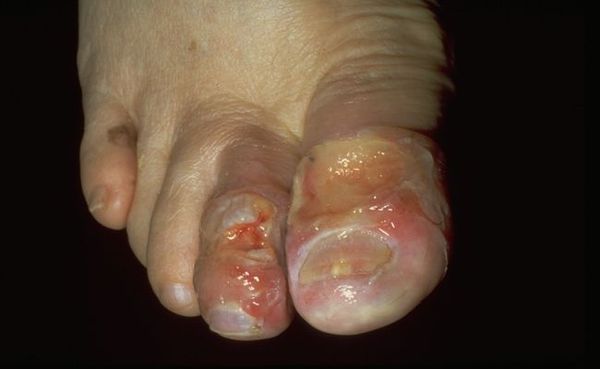
Характерные симптомы влажной гангрены:
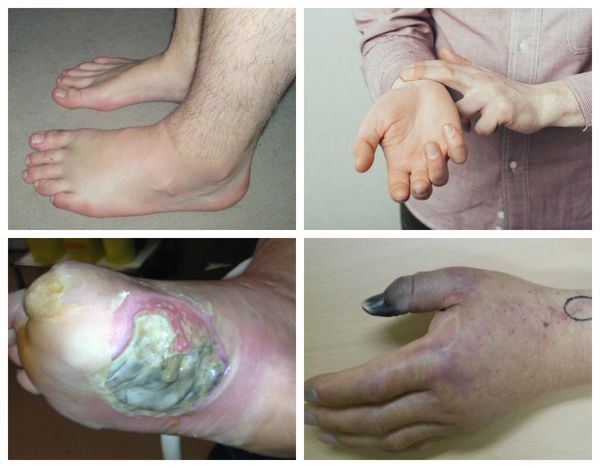
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
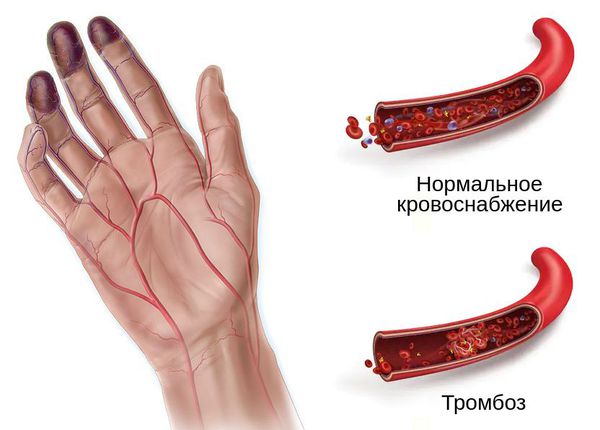
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
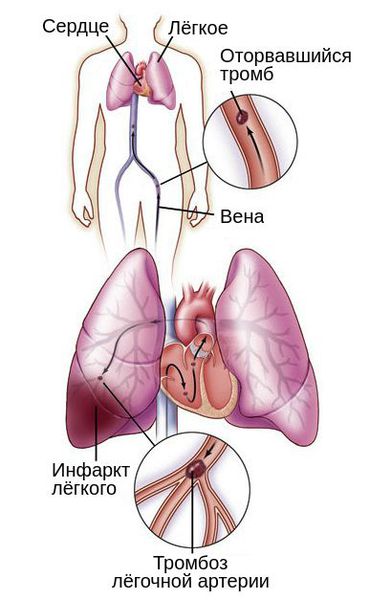
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
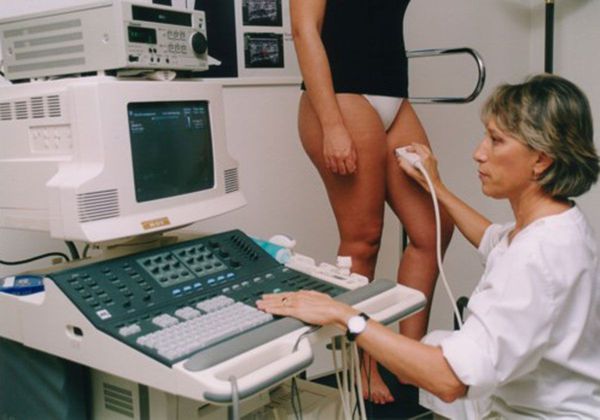
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
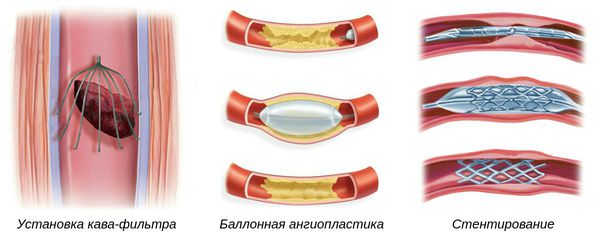
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
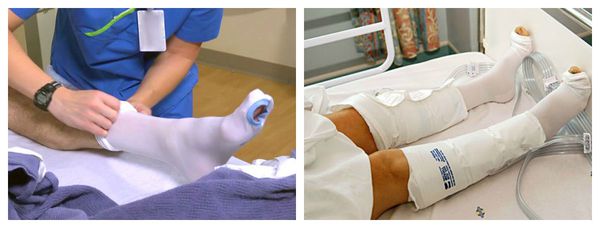
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
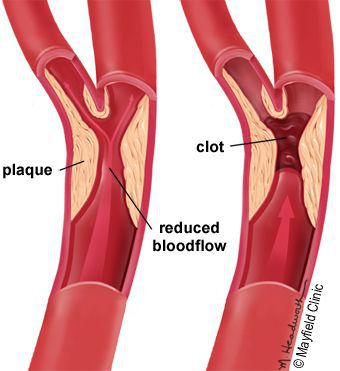
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
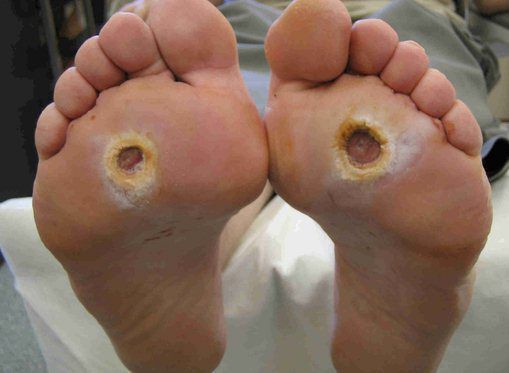
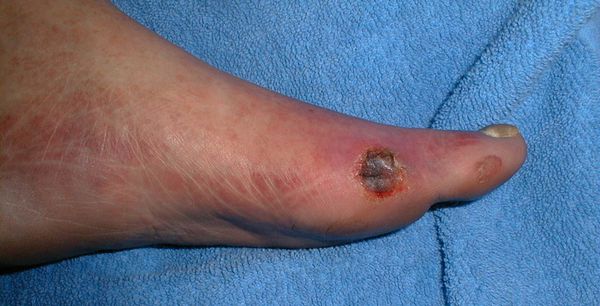
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

Трофические язвы появляются вследствие отторжения тканей, подвергшихся некрозу. Развиваются язвы из-за нарушений кровообращения на фоне некоторых заболеваний, в том числе варикоза, атеросклероза, тромбоза, сахарного диабета. Патология обнаруживается в 3% случаев, что считается довольно высоким показателем. С визитом к опытному врачу лучше не затягивать, ведь именно от скорости обращения будет зависеть, какое лечение трофической язвы выбрать. При раннем обращении можно обойтись неинвазивными методами, то есть избежать операции и ампутации.
Как выглядит трофическая язва
Еще до появления ран можно заметить предвестники заболевания. Вначале кожа приобретает более темный окрас из-за накопления распавшегося гемоглобина. Затем покровы становятся бледными и блестящими. Постепенно кожа повреждается и начинает зудеть. Сама язва выглядит как незаживающая рана различной площади и глубины поражения. Место расположения — стопы, лодыжки, голень.

Язвы развиваются при нарушении кровотока, оттока лимфы и ухудшении питания тканей. Нарушаются процессы регенерации, на фоне ухудшения трофики ткани подвергаются некрозу. Долго не заживающие открытые раны — это питательная среда для бактерий, поэтому повреждения требуют тщательной обработки. Из раны может выделяться сукровица или гной.
Стоит помнить, что симптомы трофической язвы – только верхушка айсберга. Фактически это результат прогрессирования основного заболевания, которое имеет свой характер и особенности. Оно не проходит само по себе и требует лечения под контролем врача.
Многие пациенты не знают о своем диагнозе, не догадываются, как лечить трофические язвы на ногах правильно и пытаются использовать домашние рецепты. На прием к специалисту они попадают, когда все перепробованные методики не дают эффекта, а общее состояние ухудшается.
Как начинается трофическая язва
Как было отмечено, язвы возникают на фоне нескольких заболеваний и состояний. Следует отметить провоцирующие факторы. Мокнущие раны могут появиться:
- У людей с избыточным весом.
- У тех, кто мало времени уделяет физическим упражнениям, предпочитая пассивные виды деятельности.
- У специалистов, занятых сидячей или стоящей работой, а также изматывающим физическим трудом.
- У прикованных к постели больных.
- У людей с болезнями вен и артерий.
- У пожилых людей.
Также стоит присмотреться к своему здоровью людям, страдающих от грибка стоп или ногтей. Любые быстро прогрессирующие эрозии требуют внимательного изучения. Особенно опасны любые повреждения кожи для диабетиков.
Причины язвенной болезни
Симптомы трофической язвы на ноге проявляются практически сразу. Предшествуют развитию язв сильные боли и отеки, зуд и жжение на коже. На начальном этапе на конечности образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии на поверхностном слое кожи. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны неоднородная, с синим оттенком, рана мокнет и болит. На последней стадии затрагиваются глубокие слои, клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже костные ткани), при прикосновении начинается кровоточивость.

У больного может быть только одна язва или несколько на обеих ногах. Их характер и течение болезни во многом зависит от основного диагноза. Диабетическая язва развивается на фоне пораженных нервов, артерий. Положение усугубляется тем, что при диабете чувствительность ступней снижается, первые признаки легко пропустить. При венозной недостаточности язвы становятся многочисленными, охватывая всю голень по окружности. При тромбозе язвы более глубокие, скорость их развития больше. Артериальные язвы мельче, чаще локализованы на стопе, пятке, пальцах, гноятся. Кроме того, незаживающие раны могут возникать из-за обморожений, раковых опухолей, воздействия токсинов, инфицирования во время операции.
Трофическая язва: какой врач занимается проблемой
Язвы такого рода — это не просто косметический дефект, площадь поражения бывает обширной. Необходимо записаться на прием к флебологу или хирургу. Есть эффективные способы, как вылечить трофическую язву на ноге, причем не все они требуют операции. После лечения рана полностью затягивается, но важно восстановить кровообращение на всем участке, иначе язва, затянувшись в одном месте, появится в другом.
Врач назначает стандартные лабораторные исследования для определения показателей крови, а также анализ тканей из раны. Для обнаружения проблемы назначается ультразвуковое исследование — дуплексное или триплексное сканирование. Диагностика выбирается в зависимости от подозрений на вид патологии: при проблемах с артериями это будут одни методики, при патологии вен — другие.
Как лечится трофическая язва
В зависимости от симптомов трофических язв и лечение будет назначено соответствующее. Если нет показаний к экстренной операции, выбирается медикаментозное лечение. Оно заключается в подборе препаратов, способных устранить воспаление, восстановить ток крови и ускорить заживление. Обязательно проводится наружная обработка ран. При сильных болевых ощущениях дополнительно выписывают обезболивающее. Если площадь поражения обширна, мертвые ткани удаляются хирургически.
Курс терапии обычно составляет от половины месяца до двух месяцев, курсы повторяют дважды в год. До того момента, как удастся вылечить трофическую язву, может пройти до полугода.

Современная методика лечения предполагает устранение причин, а не последствий болезни. Поэтому пациенту предлагают микрохирургические, эндоваскулярные операции для восстановления естественного кровотока. Среди них – открытые реконструктивные сосудистые операции, ЭВЛО, флебэктомия, ангиопластика и стентирование.
При первых симптомах трофических язв ноги лечение требуется незамедлительное. Осложнением является сепсис и гангрена. Чтобы не доводить до крайнего состояния, рекомендуем сразу обращаться к квалифицированным медикам.
В специализированном «Чеховском сосудистом центре» в Московской области в совершенстве знают, как лечить трофическую язву. Здесь применяются современные, безопасные и высокоэффективные методики лечения заболеваний сосудов. Наши врачи имеют большой опыт и подбирают тактику индивидуально, в зависимости от состояния здоровья пациента.

От венозной недостаточности страдают 6 из 10 людей во всем мире, у 40% на фоне застойных явлений образуются трофические язвы — это 1% от общей популяции населения планеты. Казалось бы, цифры не такие огромные. Но попасть в печальную статистику и потерять способность нормально двигаться не желал бы ни один человек. Предупредить язвы можно еще на ранней стадии — от начала основного заболевания до появления осложнений нередко проходит 10-15 лет, а улучшить кровообращение проще всего на ранней стадии.
Причины и симптомы трофических язв
Застой венозной крови чаще всего вызван варикозом, но также тромбозом, тромбофлебитом, врожденными патологиями сосудов, клапанной недостаточностью, заболеваниями обмена веществ, в частности, сахарным диабетом, травмами, переломами, обморожениями, ожогами, кожными дефектами, онкологией и другими причинами. В группе риска курильщики, пожилые пациенты, люди, ведущие малоподвижный образ жизни и имеющие излишний вес, беременные, туберкулезные больные, проходящие лучевую терапию или перенесшие операцию с образованием рубца, а также люди, принимающие гормональную терапию или использующие ОК.
- Пигментация кожи, начинающаяся с внутренней стороны лодыжки.
- Сухость, зуд, шелушения.
- Отечность, покраснения.
- По мере ухудшения микроциркуляции — обесцвечивание отдельных участков.
- Образование экзем.
- Иногда — ощущение, что участок кожи горит.
- Глянцевая поверхность кожи, указывающая на поражение подкожно-жировой клетчатки.
Сначала на коже появляется сине-серое пятно, напоминающее синяк, кожа начинает зудеть и появляется чувство тяжести, прикосновения к этому участку приносят боль. Со временем появляется ранка, которая не заживает и гноится. Если не предпринимать никаких мер, ее площадь будет увеличиваться в ширину и вглубь, что в конце концов приведет к заражению крови, гангрене и летальному исходу.
Образованию язв предшествует расширение сети мелких сосудов и варикозная болезнь. Многие люди продолжают воспринимать варикоз как исключительно эстетический дефект. Но варикозное расширение вен может свидетельствовать о серьезных неполадках вплоть до сердечно-сосудистой патологии.
Первичная профилактика трофических язв
На начальной стадии варикоз может быть незаметен визуально, на развитие болезни указывают тяжесть в ногах, ломота, ночные судороги. На данном этапе подбирается оптимальный ритм и образ жизни. Пациентам рекомендуют бросить курить, отказаться от тяжелых физических нагрузок и силовых занятий спортом, принимать меры по снижению веса, лечить хронические запоры. Многим бывает непросто враз изменить образ жизни: поменять работу или уйти из спорта. Здесь каждый самостоятельно оценивает риски для здоровья. При прогрессировании заболевания и появлении трофических язв рано или поздно придется принять решение с целью сохранить здоровье и трудоспособность.
Варианты профилактики трофических язв нижних конечностей:
- Индивидуальный подбор компрессии. Не покупайте компрессионное белье и не фиксируйте ноги эластичными бинтами самостоятельно. Уровень компрессии должен соответствовать конкретному клиническому случаю. Высок риск перетянуть конечность или обеспечить недостаточный уровень утяжки.
- Назначение веноактивных препаратов. Фармакологическая поддержка особенно важна, если пациенту противопоказано хирургическое вмешательство. Лекарства приходится принимать длительно — курсами или пожизненно.
Профилактика и лечение трофических язв
В период обострения важно вовремя залечить рану, но стоит понимать, что рецидив неизбежен, если не уделять внимание основному заболеванию.
Лечение и профилактика включают следующие мероприятия:
- Использование перевязочных средств, впитывающих экссудат.
- Применение компрессии для создания оптимального давления с целью скорейшего заживления.
- Ручной лимфодренаж.
- Лечебная физкультура.
- Сон с поднятыми ногами — выше уровня груди.
- Индивидуальная диета с пониженным содержанием соли, острых специй и жиров.
- Ежедневный уход за кожей ног, устранение сухости, аккуратное нетравматичное удаление мозолей и натоптышей, своевременное лечение грибка.
- Применение антибактериальной мази для профилактики трофических язв.

Диагностика может включать УЗИ ног, УЗДГ, ангиографию с контрастным веществом, ультразвуковое ангиосканирование. Иногда показано склерозирование (запаивание) или удаление дефектных вен.
Первичная профилактика язв — это простые и доступные мероприятия. Достаточно регулярно осматривать стопы и голени, подобрать удобную обувь, носить компрессионные чулки, не курить, правильно питаться, уделять время активности: катанию на велосипеде, ходьбе в быстром темпе, плаванию, гимнастике. Вторичная профилактика призвана не допустить рецидива после заживления раны. Обязательно нужно обследоваться на атеросклероз, варикоз, диабет, гипертонию, онкологию, тромбоз, повреждения нервных стволов, поскольку причин образования язв может быть множество.
Если на вашем теле появилась незаживающая язва, посетите врачей Чеховского сосудистого центра. Мы приглашаем на обследование жителей Москвы и Московской области, а также приезжих из других городов России. Усилия персонала центра направлены на обработку и лечение раны, а также выяснение причин патологии. Одновременно с этим, пациентам предоставляются персональные рекомендации по коррекции образа жизни и предлагаются подходящие методы лечения. В нашем арсенале – современные технологии ЭВЛО, ангиопластика, стентирование, флебэктомия и другие процедуры, с помощью которых восстанавливается кровоток нижних конечностей и снижается угроза появления язв. Не откладывайте лечение, трофические язвы далеко не безобидны, за ними всегда кроется серьезная патология, а при осложнениях высок риск инвалидизации.

Язвенные образования на разных участках кожи, появляющиеся вследствие нарушения питания в тканях и вызванные рядом заболеваний (варикоз, лимфодерма, сахарный диабет, атеросклероз, ожоги и др.), называют трофическими язвами. Болезнь не может пройти сама – без квалифицированного вмешательства врачей. Вы можете обратиться в наш центр дл лечения трофических язв, где вы получите:
- Профессиональную качественную диагностику;
- Адекватное лечение;
- Реабилитацию под наблюдением врача;
- Индивидуальный внимательный подход к каждому пациенту.
В арсенале мы имеем всё необходимое для быстрого лечения трофических язв и восстановления в случае операционного вмешательства:
- Все врачи – высшей категории с опытом не менее 5 лет;
- Современное оборудование;
- Стерильный инструментарий;
- Инновационные разработки для лечения разных видов трофических язв ног;
- Индивидуальный подход к каждому пациенту с учетом особенностей его физиологии, возраста, сопутствующих заболеваний.
Окончательную цену лечения трофической язвы в нашем центре определяет комплекс необходимых мероприятий: от диагностики до возможной операции. Мы стремимся совместить высокое качество и низкие цены для наших пациентов. Поэтому не затягивайте с обращением - вы получите реальную помощь в избавлении от язвы. Наша клиника лечения трофических язв в Москве гарантирует лечение трофической язвы при диабете, варикозе и других болезнях сосудистого характера.
Признаки трофической язвы
Как только появились признаки заболевания – обращайтесь к нам для эффективного лечения трофических язв.
К первым симптомам этой серьёзной болезни можно отнести:
- Чувство тяжести в ногах;
- Звёздочки на коже;
- Зуд и жжение;
- Отёки нижних конечностей;
- Синюшный или коричневатый цвет отдельных участков кожи;
- Повышенную пигментацию;
- Снижение эластичности, блеск и маслянистый вид дермы.

Обращение за адекватным лечением сразу, позволит врачам выработать схему эффективного лечения трофической язвы ноги и обойтись без операций.
Начало болезни проявляется острой формой, при которой и следует начинать комплексное консервативное лечение. При отсутствии лечения трофических язв нижних конечностей заболевание продолжает развиваться и переходит в хроническую форму, которая чревата развитием тяжелых форм экземы, грибковых болезней, дерматита, впоследствии сепсиса и гангрены, даже злокачественных образований.
Обратитесь за диагностикой и лечением трофической язвы в Москве, к нам, и наши специалисты сделают всё возможное, чтобы сохранить Ваше здоровье.
Методы диагностики трофических язв
При обследовании пациента мы применяем новейшие технологии диагностики, которую проводят опытные врачи при помощи оборудования нового поколения. Трофическая язва возникает как последствие ряда заболеваний, соответственно для лучшего лечения необходимо собрать полный анамнез пациента. На первичном приеме наши специалисты проведут осмотр и направят Вас на лабораторную диагностику. На базе нашего центра можно пройти:

- Ультразвуковое дуплексное сканирование (УЗДС);
- ЭКГ;
- Холтеровское мониторирование;
- Суточное мониторирование артериального давления;
- ЭХО-КГ;
- Ангиографические исследования;
- Все виды лабораторных исследований.
Всё это даст возможность выбрать необходимое лечение трофических язв нижних конечностей в Москве - индивидуальное, комплексное, эффективное.
Лечение трофической язвы ноги
Лечением трофических язв в Москве многие годы занимается наша клиника, осуществляя комплексный подход для быстрого лечения трофических язв, который включает неинвазивные (без операций) и хирургические (при необходимости) методы.
Если лечение сухой трофической язвы нижних конечностей проходит традиционными методами, то гнойные, особенно запущенные язвы часто предполагают хирургическое вмешательство. Лечение диабетических трофических язв также проходит в индивидуальном порядке - в зависимости от стадии и на фоне терапии основного заболевания. Лечение трофических язв при диабете, варикозе требует комплексного подхода от соблюдения режима до правильного подбора препаратов, внимания к пациенту.
Самые новые эффективные методы лечения трофических язв нижних конечностей – в нашем центре
Мы проводим микрохирургические и восстановительные операции на сосудах нижних конечностей (под местной анестезией, без разрезов, боли и дискомфорта, шрамов и рубцов). Терапевтический эффект после таких мини-операций продолжителен и успешен. К таким передовым методам, используемым в нашей клинике при лечении трофических язв в Москве, относятся:
- Открытые реконструктивные сосудистые операции;
- Эндовазальная лазерная облитерация (ЭВЛО);
- Комбинированная флебэктомия;
- Ангиопластика;
- Минифлебэктомия; .
Чаще такие методы применяются для лечения трофических язв при варикозе. Такое лечение трофических язв эффективно, а инновационные методы позволяют обойтись без госпитализации и послеоперационных побочных реакций.
Цены на лечение трофической язвы
Практика излечения наших пациентов доказывает, что мы навсегда избавили от трофической язвы на ногах 95% из всех обратившихся в клинику, что доказывает эффективность практикуемых методов. Больше информации об услугах и ценах Вы найдёте в нашем прайс-листе. Запишитесь на консультацию через форму на сайте или по телефону.
Читайте также:

