Какие редкие заболевание кожи
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.

Орфанные заболевания характеризуются широким разнообразием симптомов и признаков, причем у пациентов, страдающих одной и той же редкой патологией, симптомы и признаки могут сильно различаться. Несмотря на низкую распространенность в общей популяции какой-то одной редкой болезни, группа орфанных патологий включает около 7 000 заболеваний. Таким образом, в совокупности, редкими болезнями и синдромами во всем мире страдают сотни тысяч людей.
Распространенность каждого орфанного заболевания в общей популяции не превышает 1 пациента на 2 000 человек — это критерий, принятый в Европейском союзе. В России редкими предлагается считать заболевания «с распространенностью не более 10 случаев на 100 000 населения» — 1 пациент на 10 000 человек.
Многие редкие заболевания являются генетическими и, следовательно, наблюдаются уже в момент рождения ребенка или в раннем детстве (хондродисплазии, проксимальная спинальная мышечная атрофия, нейрофиброматоз, несовершенный остеогенез, муковисцидоз, синдром Ретта). Однако более 50% орфанных заболеваний проявляются в зрелом возрасте, например: болезнь Хантингтона, болезнь Крона, боковой амиотрофический склероз, саркома Капоши, рак щитовидной железы. Существуют и редкие заболевания, которые имеют инфекционную природу, например: некоторые аутоиммунные патологии и редкие виды рака.
На сегодняшний день причины возникновения большинства орфанных заболеваний неизвестны. Лечения для многих редких синдромов и болезней также не существует. Тем не менее, в последние годы медицина достигла значительных успехов в диагностике, лечении и даже предотвращении некоторых из них.
Значимость орфанных заболеваний определяется не только большим количеством страдающих от них людей, но и высокой стоимостью лекарств для патогенетической терапии. Однако для подавляющего числа редких болезней и синдромов лекарственных препаратов, воздействующих на причину их развития, не существует. Поэтому многие пациенты вынуждены ограничиваться симптоматической терапией, что говорит о высокой социальной значимости орфанных заболеваний. Кроме того, летальность некоторых редких патологий — например, с выраженными нарушениями метаболизма — достигает высоких показателей, и часть пациентов с такими нарушениями не доживает до совершеннолетия.
Нередко нетипичная клиническая картина, недостаточная осведомленность части врачей о проявлениях орфанных заболеваний, трудности с адекватным лабораторным тестированием приводят к поздней диагностике редких болезней и синдромов и их неправильному лечению.
В своей практике врач любой специальности может столкнуться как с редкими заболеваниями, так и с атипичными проявлениями часто встречающейся патологии. Так, хирург может столкнуться с атипичным характером болевого синдрома при остром аппендиците в случае тазового расположения аппендикса, гастроэнтеролог или терапевт — с нетипичными проявлениями гастроэзофагеальной рефлюксной болезни (чувство комка в горле, кашель, нарушения сердечного ритма), кардиолог — с атипичным болевым синдромом при инфаркте миокарда (боль в области нижней челюсти, в верхних отделах живота). В связи с этим, задачей врача любой специальности является своевременное распознавание атипичных и редких синдромов и определение дальнейшей тактики ведения.
Врачи клиники Рассвет уделяют большое внимание самоподготовке и изучению сложных и редких заболеваний, что позволяет своевременно диагностировать и лечить орфанные патологии и, в то же время, выявлять частые заболевания с атипичной (необычной) картиной течения.
Редкие (орфанные) кожные заболевания варьируются от легких до жизнеугрожающих, но, независимо от тяжести течения, могут серьезно снижать качество жизни человека и негативно влиять на психическое здоровье.
Согласно данным исследований, большинство редких заболеваний кожи обусловлено генетическими причинами. Однако целый ряд болезней и синдромов, так же характеризующихся поражением кожи и ее придатков, связаны с развитием аутоиммунных, воспалительных и инфекционных процессов в организме.
Наследственные кожные заболевания (генодерматозы), как правило, вызваны мутациями одного гена, передаются от одного или обоих родителей (носителей) ребенку или возникают на стадии созревания сперматозоидов или яйцеклеток у здоровых родителей. Эта гетерогенная группа включает около 300 патологий. Чаще всего такие заболевания выявляют при рождении ребенка или в начале его жизни, обычно они носят хронический характер, имеют тяжелое течение и в некоторых случаях становятся жизнеугрожающими. Генодерматозы сложно диагностировать — из-за недостаточной осведомленности врачей и низкой доступности диагностических тестов. Действенной лекарственной терапии часто не существует (наследственный буллезный эпидермолиз, ихтиозы, ладонно-подошвенные кератодермии), что затрудняет клиническое ведение пациентов и требует мультидисциплинарного подхода.
Аутоиммунные буллезные дерматозы характеризуются повреждением кожи в виде волдырей или булл (пузырей). Их образование обусловлено разрушением антителами молекул клеточной адгезии (мембранных белков) кожи и ее структур. Аутоиммунные буллезные заболевания имеют низкую распространенность, однако в подавляющем большинстве случаев сопровождаются серьезным снижением качества жизни, болью, требуют постоянного дополнительного ухода со стороны медицинского персонала, некоторые болезни могут стать фатальными для пациентов.
Воспалительные и инфекционные процессы в организме также могут приводить к редким кожно-слизистым поражениям различной локализации — возникновению болезненных образований на коже и слизистых, фурункулов, фолликулита.
Редкие заболевания кожи многочисленны и разнородны, всего насчитывается около 600 таких синдромов и болезней.
Преимущества лечения редких кожных заболеваний в клинике Рассвет
С каждым годом растет число молекулярно-биологических исследований, позволяющих идентифицировать новые гены, ответственные за генодерматозы. Становится доступной не только молекулярная, но и пренатальная диагностика редких кожных заболеваний. Значительные успехи демонстрируют и исследователи, изучающие аутоиммунную и воспалительную природу орфанных синдромов и болезней кожи.
Тем не менее, многие заболевания еще плохо изучены, неизвестна причина их возникновения, отсутствует действенная лекарственная терапия. В таких случаях очень важно не только правильно диагностировать редкую болезнь, но и подобрать эффективную симптоматическую и поддерживающую терапию.
Высокая квалификация дерматологов клиники Рассвет позволяет нашим специалистам правильно и своевременно распознавать орфанные патологии кожи, дифференцировать редкие синдромы и распространенные дерматозы с атипичной картиной течения. Наши врачи работают по международным протоколам, не назначают ненужных исследований, используют методы лечения с доказанной эффективностью.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
-
;
- контактный дерматит; (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка); ;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.); ;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции. Иногда появление сыпи (в различных формах, с поражением всей поверхности кожи или одного/нескольких участков) связано с приемом какого-либо лекарства: антибиотиков (пенициллины, сульфаниламиды), противовоспалительных (ибупрофен, напроксен, индометацин), обезболивающих, противосудорожных (фенитоин, карбамазепин), химиотерапевтических, психотропных, йодсодержащих (особенно рентгеноконтрастных) препаратов, диуретиков, средств для лечения аутоиммунных заболеваний (ревматоидный артрит). Сыпь может вызвать любой препарат, доля подобных аллергических реакций составляет 5–10% от числа всех побочных эффектов, связанных с приемом лекарств. Чаще всего такая местная реакция возникает у женщин, людей пожилого возраста (которым часто приходится принимать более 3 лекарств одновременно), людей с ослабленной иммунной системой. Характерным симптомом лекарственной аллергии является зуд. Если сыпь распространилась на слизистые оболочки, повысилась температура, затруднено дыхание, одновременно возникает отек лица, губ, языка, необходимо обратиться за срочной медицинской помощью. Лечение сыпи, вызванной приемом лекарства, включает отмену препарата-триггера (под контролем врача), антигистаминные препараты, местные средства (кремы, лосьоны) с кортикостероидами, местные антибактериальные препараты для лечения открытых язв.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
Сыпи у младенцев зачастую не являются истинно аллергическими. О тактике при потнице, акне новорожденных, пеленочном дерматите и других видах сыпи читайте подробнее в материале «Сыпи у младенцев».
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.

В 2008 году последний день февраля был объявлен днем редких (орфанных) заболеваний. К таковым относятся болезни, проявляющиеся у 1 из 1000 человек и менее. В России редкими предлагается считать заболевания с аналогичной распространенностью — не более 10 случаев на 100 000 человек.
Прогерия
Средняя продолжительность жизни больных с прогерией — 13 лет. Они страдают от атрофии мышц, инфарктов, инсультов, изменений костной ткани, атеросклероза. Некоторые способны дожить до 25-27 лет — так, южноафриканский музыкант и художник Леон Бота дожил до 26 лет. Другой известный человек с прогерией — доживший до 17 лет Сэм Бернс, активист, занимавшийся распространением информации о своей болезни.
Незадолго до смерти Бернса о нем был снят документальный фильм «С точки зрения Сэма». «Я показываю вам свою жизнь не для того, чтобы вы жалели меня. Вам не нужно меня жалеть, потому что я лишь хочу, чтобы вы узнали меня поближе, узнали о моей жизни», — прокомментировал он выход фильма.
Синдром Юнера Тана

В 2005 году турецкий биолог Юнер Тан познакомился с жившей в сельской местности Турции семьей Улас. Все ее члены — пятеро братьев и сестер — передвигались на четвереньках. Двое изредка принимали вертикальное положение, трое были полностью «четвероногими». Кроме необычного способа ходьбы у членов семьи наблюдались проблемы с речью и задержка в развитии.
Ученый предположил, что такое поведение может быть «откатом» в эволюции, но передвижение членов семьи Улас отличалось от передвижения других приматов — они опирались на ладони, а не на суставы пальцев рук.
«Они делают то же, что и любой человек, который не может встать», — отмечает антрополог Лиза Шапиро.
По ее словам, передвижение на четырех конечностях было не возвращением к эволюционным истокам, а адаптацией к состоянию организма.
Подвижность пальцев при этом не была потеряна — женщины могли вышивать и вязать крючком.
Предположительно, в заболевании виновата поломка гена VLDLR, отвечающего за развитие мозжечка — области мозга, регулирующей координацию движений и регуляцию равновесия. Однако свою роль могли сыграть и социальные факторы — родители не пытались научить своих «четвероногих» детей ходить вертикально.
Ксеродерма
Ультрафиолет опасен не только для вымышленных вампиров, но и для вполне реальных людей, страдающих пигментной ксеродермой. Это генетическое заболевание, при котором организм не способен противостоять повреждающему действию ультрафиолета.
Заболевание проявляется обычно уже в возрасте двух-трех лет. У ребенка после нахождения на солнце на открытых участках кожи появляются шелушение, раздражение, пятна. С каждым следующим эпизодом воздействия солнечного света симптомы усугубляются. Спустя несколько лет местами наблюдается атрофия кожи, неравномерная пигментация, сосудистые образования, трещины, корки.
Болезнь поражает не только кожу, но и соединительную ткань.
В результате со временем деформируются ноздри, ушные раковины, рот. В финальной стадии недуг приводит к появлению доброкачественных и злокачественных опухолей. 2/3 больных погибают в возрасте до 15 лет.
Единственный способ продлить жизнь больного — по мере возможности избегать воздействия ультрафиолета (носить закрытую одежду, пользоваться солнцезащитным кремом), использовать препараты, уменьшающие чувствительность кожи к солнечным лучам и как можно скорее избавляться от новообразований на теле.
Ихтиоз
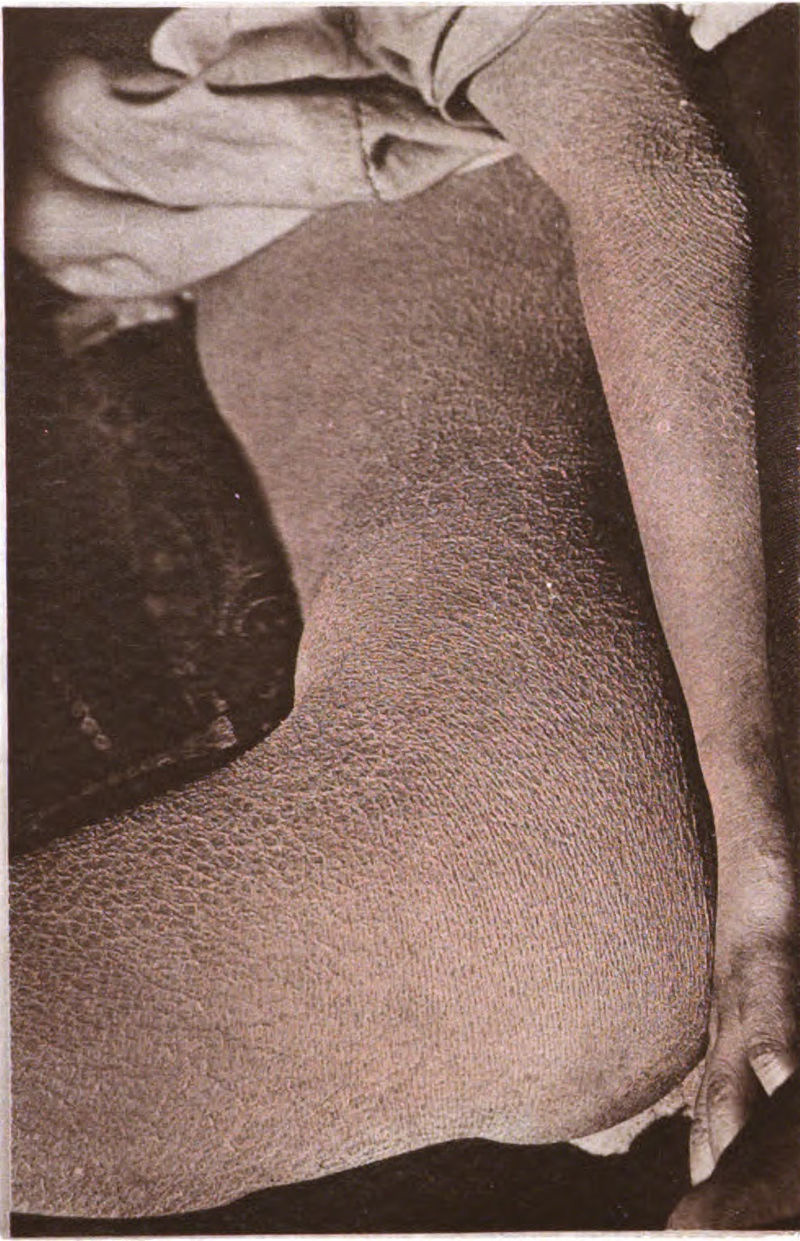
Болезнь получила название за схожесть кожи больных с рыбьей чешуей. При ихтиозе в организме нарушен синтез кератина, что приводит к ороговению кожи в разной степени в зависимости от формы заболевания — в некоторых случаях оно оказывается несовместимым с жизнью.
Одна из известных пациенток с тяжелой формой ихтиоза — молодая американка Хантер Стейниц.
В документальных фильмах она рассказывает, как справляется с заболеванием — проводит до нескольких часов в день в ванной, с помощью медработницы избавляется от лишних чешуек кожи и использует целый арсенал кремов и лосьонов, чтобы смягчить кожу и избежать потери влаги — иссушение кожи больных с ихтиозом усиливает шелушение и приводит к образованию трещин.
Поражение кожи приводит к ряду других проблем. Так, из-за утолщающегося с годами кожного покрова и невозможности кожи выделять пот пациенты с ихтиозом подвержены перегреву. Также из-за утолщения кожи они могут потерять возможность моргать. В некоторых случаях болезнь приводит к облысению.
Буллезный эпидермолиз
Буллезный эпидермолиз — это образование пузырей и эрозий на коже при даже незначительных механических травмах. Болезнь связана с дефектами генов, ответственных за образование белков — их правильная работа необходима для регенерации. Она проявляется уже в раннем возрасте, таких детей называют «детьми-бабочками».
Радикальных методов лечения буллезного эпидермолиза нет — вся помощь больным состоит в предотвращении повреждений кожи и в уходе за образовавшимися пузырями.
Однако в 2017 году ученым удалось с помощью генной терапии вылечить мальчика, у которого было поражено 80% кожи.
Из генетически модифицированных стволовых клеток эпидермиса мальчика немецкие врачи создали трансплантаты кожи, которые пересадили на пораженные участки тела — руки и ноги, всю спину, бока и частично на живот, шею и лицо. Уже после первой операции, проведенной в октябре 2015 года, состояние мальчика начало улучшаться. Спустя несколько лет, после замены всех пораженных участков, новая кожа выполняла все функции, даже волосяные фолликулы были активны. Мальчик смог посещать школу и активно участвовать в жизни семьи.
Читайте также:

