Какие ощущения возникают при раздражении кожи
Обновлено: 22.04.2024
Повышенная тактильная чувствительность (гиперестезия) характеризуется обостренным восприятием при воздействии раздражителей. Наблюдается при мононевропатиях, полиневропатиях, ганглионитах, ганглионевритах, каузалгии, эритромелалгии, менингеальном синдроме, некоторых других неврологических, ревматических и инфекционных болезнях. Причину определяют по результатам беседы, неврологического осмотра, электромиографии, церебральной МРТ, лабораторных анализов и иных исследований. Лечение включает анальгетики, антимикробные средства, спазмолитики, ганглиоблокаторы, другие препараты. Проводят физиотерапию. В отдельных случаях выполняют операции.
Общая информация
Повышение тактильной чувствительности выявляется при снижении порога восприятия различных неспецифических стимулов: прикосновения, трения, изменения температуры и пр. При поражении периферической нервной системы, как правило, сочетается с другими сенсорными расстройствами: парестезиями, аллодинией, дизестезией. Развивается на начальных стадиях заболевания, в последующем сменяется гипестезией или анестезией.
У пациентов с патологиями ЦНС чаще возникает остро, дополняется общемозговыми и очаговыми проявлениями, признаками интоксикации или нарушения мозгового кровообращения. При ревматических и ортопедических заболеваниях появляется в зоне над очагом повреждения. Обусловлена отеком, воспалительными явлениями, постоянным перераздражением нервных окончаний.
Почему повышается тактильная чувствительность
Болезни периферических нервов
Тактильная гиперестезия характерна для синдрома Чарлина, сопровождающегося болевыми пароксизмами в зоне глазницы и близлежащих областях. Приступы провоцируются приемом пищи, надавливанием на крыло носа, продолжаются до 1 часа, дополняются слезотечением, светобоязнью, блефароспазмом, повышенной кожной чувствительностью. Признак также наблюдается при невралгии тригеминального нерва, при которой возникают приступообразные кратковременные, но очень интенсивные боли в половине лица.
Развитие тактильной гиперестезии возможно и при других мононевропатиях, однако, при поражении периферических нервов в области конечностей это проявление нечасто играет значимую роль в клинической картине болезни. Усиление тактильной чувствительности может отмечаться на начальной стадии полинейропатий, сочетается с другими сенсорными нарушениями, слабостью мышц, вегетативной дисфункцией.
Типично симметричное вовлечение дистальных отделов конечностей с последующим распространением симптоматики в проксимальном направлении. Причиной гиперестезии становятся такие полинейропатии, как:
- Токсические:алкогольная, при приеме наркотиков, действии профессиональных вредностей;
- Первичные воспалительные: мультифокальная сенсорная и моторная полиневропатии, при синдромах Гийена-Барре и Фишера;
- Вторичные воспалительные: при системном васкулите, болезни Шегрена, СКВ, вирусном гепатите С, ВИЧ-инфекции, онкологических заболеваниях (саркоидоз, гепатоцеллюлярная карцинома и др.).
- Метаболические: при сахарном диабете, гипотиреозе, тяжелых патологиях почек и печени.
Ганглиониты, ганглионевриты
Основным проявлением ганглионитов и ганглионевритов является диффузная жгучая боль с нечеткой локализацией, распространяющаяся за пределы зоны иннервации пораженного узла. Болезненные ощущения провоцируются сильными эмоциями, переменой погоды, приемом пищи. Не усиливаются при движениях. Дополняются парестезиями, гипестезией или гиперестезией, вазомоторными нарушениями.
Клиническая картина определяется расположением ганглия. При шейном ганглионеврите возможны офтальмологические проявления, парез гортани, боль в руке и верхней половине грудной клетки. При вовлечении верхнегрудных узлов отмечаются кардиалгии, тахикардия, одышка, при поражении нижнегрудных и поясничных – висцеральные расстройства, зуд половых органов, дизурия.
Вегетативные ганглиониты головы включают невралгию ушного, подчелюстного и подъязычного узлов. При опоясывающем герпесе с вовлечением коленчатого узла возможно развитие синдрома Рамсея-Ханта, который проявляется болями в зоне ушной раковины и парезом лицевого нерва. При ганглионите крылонебного узла определяются признаки невралгии тройничного нерва.

Каузалгия
Данное патологическое состояние возникает после травм, чаще всего – переломов и огнестрельных ранений. На начальном этапе пациента с каузалгией беспокоят продолжительные жгучие боли, развивающиеся без внешнего воздействия или при контакте с незначительными стимулами (например, прикосновением), уменьшающиеся при погружении в воду или наложении влажных повязок. Наряду с повышенной тактильной чувствительностью отмечаются гиперпатия, аллодиния и гипералгезия. Выявляются вегетативные и трофические расстройства. Со временем формируются дистрофические изменения мышц, парезы и контрактуры.
Эритромелалгия
Основным проявлением эритромелалгии считаются приступы пекущей или жгучей боли продолжительностью от нескольких часов до нескольких минут, дополняющейся отеком и гиперемией. Вначале страдает большой палец стопы, затем в процесс вовлекаются обе ступни, иногда – кисти рук, реже промежность, уши и нос. В дальнейшем пароксизмы учащаются, обнаруживаются гиперестезия, гиперпатия, парестезии. Прогрессируют трофические и сосудистые нарушения.
Менингеальный синдром
Возникает при поражении мозговых оболочек, провоцируется инфекциями, травмами, токсическими воздействиями и другими причинами. Включает характерные болевые проявления, усиление тонуса мышц и гиперестезию. Наряду с повышенной чувствительностью наблюдаются свето- и звукобоязнь. Пациент принимает типичную позу (на боку, с запрокинутой головой, согнутыми руками и ногами). Причиной развития менингеального синдрома становятся:
- Серозный менингит. Часто сопровождается признаками ОРВИ. Манифестирует остро с интенсивной головной боли, интоксикации и повышенной температуры. Могут определяться сонливость, легкая оглушенность, косоглазие, диплопия.
- Гнойный менингит. Провоцируется менингококковой инфекцией, другими бактериальными возбудителями. Наряду с ознобами, лихорадкой и гипертермией выявляются нарушения сознания, бред, психомоторное возбуждение, иногда – судороги. Специфические симптомы выражены ярче, чем при серозной форме. Обнаруживаются признаки поражения тех или иных черепно-мозговых нервов.
- Менингоэнцефалит. Специфические и общие неспецифические проявления дополняются тяжелыми расстройствами сознания. При неблагоприятном развитии событий возможна кома. Клиническая картина напоминает гнойный менингит, но очаговые симптомы более разнообразные, могут включать гемипарезы, гиперкинезы, вестибулярную атаксию, мозжечковые расстройства.
- Туберкулезный менингит. В отличие от других форм, наблюдается продром длительностью 1-2 недели, включающий апатию, раздражительность, цефалгии, слабость. Затем наступает резкое ухудшение с появлением менингеальных симптомов. В терминальной стадии формируются парезы и параличи, нарушается дыхание и сердечный ритм.
- Менингит у детей. Пациенты становятся плаксивыми, капризными. Обнаруживаются менингеальные, общемозговые и общеинфекционные проявления. Часто возникают судороги. Возможны нарушения сознания, гиперкинезы, гемипарез, глазодвигательные расстройства.
Другие причины
В число других заболеваний и патологических состояний, при которых определяется повышенная тактильная чувствительность, входят:
- Неврологические болезни:мигренозный инсульт, аневризмы церебральных сосудов, первичные и метастатические опухоли головного мозга.
- Ревматологические и ортопедические проблемы: артриты различного генеза, болезнь Шинца, эпикондилит локтевого сустава.
- Травматические повреждения:электротравма (удар молнией), состояние в период восстановления после ожогов.
- Инфекционные патологии:лихорадка паппатачи.
Диагностика
Установлением этиологии тактильной гиперестезии занимается врач-невролог. Больных с провоцирующими соматическими заболеваниями и травмами направляют на консультацию к соответствующим специалистам: терапевту, эндокринологу, травматологу. Врач выясняет, когда впервые появилась повышенная чувствительность, с какими симптомами сочеталась, как болезнь развивалась с течением времени. Диагностическая программа предусматривает проведение следующих манипуляций:
- Неврологический осмотр. Для определения наличия и зоны тактильной гиперестезии проводятся специальные пробы (прикосновения, давление, движения). Кроме того, методика предусматривает обнаружение других сенсорных расстройств, исследование рефлексов и мышечной силы.
- Электрофизиологические методы. Установить локализацию, распространенность и тяжесть повреждения, остроту патологического процесса помогают электромиография и электронейрография. Исследования применяются для дифференцировки повреждений периферических нервов и ЦНС. Повторно используются в процессе лечения для оценки эффективности терапевтических мероприятий.
- Визуализационные методики.МРТ головного мозга проводится при менингитах, опухолях, аневризмах. МР-ангиография показательна при болезнях внутримозговых сосудов. КТ черепа информативна при исключении компрессии нерва в костном канале, как причины развития тригеминальной невралгии. При артритах и эпикондилите рекомендованы рентгенография или КТ суставов.
- Лабораторные анализы. Для фибромиалгии характерно уменьшение количества серотонина в крови. Для установления этиологии полиневропатий может потребоваться проведение генетических тестов, анализов на антитела, биохимического исследования крови на сахар, гормоны поджелудочной железы, печеночные ферменты, мочевину и креатинин. Возбудителя менингита устанавливают по данным ПЦР или посева ликвора.

Лечение
Консервативная терапия
В зависимости от причины повышенной чувствительности кожи осуществляются следующие лечебные мероприятия:
- Фибромиалгия. Рекомендованы обезболивающие средства, антиконвульсанты, антидепрессанты. Местно выполняют орошения анестетиками и лечебные блокады. Проводят ЛФК, БОС-терапию, акупунктуру. При повышенной склонности к отрицательным переживаниям, сопутствующих психических расстройствах показана психотерапия.
- Полиневропатия. По возможности проводится этиопатогенетическая терапия: подбор адекватной схемы инсулинотерапии, введение гормональных препаратов и пр. Специфическое лечение воспалительных нейропатий не разработано, требуется введение человеческого иммуноглобулина, экстракорпоральная детоксикация. Для облегчения симптомов всем больным с множественным поражением нервов назначают нейротрофические препараты и витаминные средства.
- Ганглиониты, ганглионевриты. Болевой синдром купируют с помощью анальгетиков. В тяжелых случаях вводят новокаин внутривенно. Для борьбы с инфекционными агентами применяют противовирусные и антибактериальные средства. При повышении активности симпатического отдела НС рекомендуют нейролептики, спазмолитики, холинолитики и ганглиоблокаторы, при понижении – используют холиномиметики. Эффективны УФО, диадинамотерапия, грязевые аппликации, лекарственный электрофорез.
- Каузалгия. В схему лечения включают противовоспалительные препараты, наркотические и ненаркотические анальгетики, антиконвульсанты, анксиолитики, антидепрессанты. Выполняют лечебные блокады. В рамках физиотерапии проводят электроанальгезию, электрофорез с анальгетиками, амплипульстерапию, кинезиотерапию (ЛФК, гидрокинезиотерапию, при парезах – пассивную гимнастику).
- Эритромелалгия. Для купирования пароксизмов вводят сосудосуживающие средства. Для устранения отечности применяют антигистаминные препараты, осуществляют новокаиновые блокады. В программу комплексной терапии включают медикаменты для укрепления сосудистой стенки, рефлексотерапию, ножные ванны, лечебные грязи, дарсонвализацию.
- Менингеальный синдром. Требуется срочная госпитализация. Для устранения возбудителя в зависимости от этиологии назначают антибиотики широкого спектра действия, противовирусные или противогрибковые средства. Осуществляют детоксикацию. Для профилактики отека мозга вводят диуретики и глюкокортикостероиды. Симптоматическую терапию проводят с использованием антипиретиков, антиконвульсантов, противорвотных, гипотензивных препаратов.
Хирургическое лечение
Пациентам с тактильной гиперестезией на фоне ганглионеврита, эритромелалгии и каузалгии выполняют симпатэктомию. Церебральные опухоли иссекают с использованием открытых и малоинвазивных методик. При отеке мозга на фоне менингита для купирования повышенного внутричерепного давления осуществляют наружное вентрикулярное дренирование или декомпрессивную трепанацию черепа.
2. Методические рекомендации по диагностике и лечению невропатической боли/ под ред. Яхно Н.Н. – 2012.
Соматовисцеральная система перерабатывает сенсорную информацию нескольких модальностей, получая ее от кожи, мышц, суставов, внутренних органов и кровеносных сосудов. Она содержит разные типы рецепторов: механорецепторы, терморецепторы, хеморецепторы, осморецепторы, но-цицепторы. Поступающая информация передается по афферентным волокнам в составе чувствительных и смешанных нервов, перерабатывается раздельными проводящими путями и переключательными ядрами, а затем доставляется в соматосенсорную кору, занимающую постцентральные извилины мозга и организованную топически.
Тактильная чувствительность
Часть соматовисцеральной системы, обеспечивающая чувство осязания, включает несколько разновидностей механорецепторов кожи, представленных свободными нервными окончаниями либо инкапсулированными, т. е. заключенными в капсулу из соединительной ткани или видоизмененных клеток эпидермиса (рис. 17.4). Свободные нервные окончания иннервируют волосяные фолликулы пушковых волос, покрывающих большую часть тела человека, а также грубых волос, растущих на голове, в подмышечных впадинах, на лобке, а у мужчин еще и на лице. Свободные нервные окончания волосяных фолликулов являются механоре-цепторами и возбуждаются при смещении волос или их подергивании. Другая разновидность свободных нервных окончаний имеется в эпидермисе и в сосочковом слое дермы, большинство из них являются ноцицепторами или терморецепторами, но некоторые принадлежат к механорецепторам, которые специфически реагируют на слабое околопороговое раздражение. Предполагается, что при раздражении этой разновидности рецепторов возникают ощущения щекотки и зуда.

Рис. 17.4. Схема распределения механорецепторов в коже человека. Свободные нервные окончания имеют высокий порог раздражения и слабо реагируют на изменение интенсивности стимула. Быстро адаптирующиеся рецепторы (тельца Пачини, рецепторы волосяных фолликулов) служат датчиками скорости действующих стимулов, а медленно адаптирующиеся рецепторы (диски Меркеля, тельца Руффини) являются датчиками интенсивности действующего раздражителя. Наличие нескольких разновидностей рецепторов позволяет передавать афферентные сигналы о разных свойствах одного и того же раздражителя.
Среди инкапсулированных окончаний различают тельца Пачини, Мейсснера, Руффини, диски Меркеля, тактильные тельца Пинкуса—Игго, колбы Краузе. В зависимости от строения и формы капсулы нервные окончания подвержены наиболее сильному воздействию либо в результате давления действующим перпендикулярно раздражителем, либо вследствие бокового смещения капсулы, которая играет роль механического преобразователя энергии внешних стимулов. Большинство инкапсулированных рецепторов содержится в лишенной волос коже пальцев рук и ног, ладоней и подошв, лица, губ, языка, сосков и половых органов, где они распределены с различной плотностью и на разной глубине. Тельца Пачини имеются также в сухожилиях, связках и брыжейке.
Механорецепторы кожи различаются по скорости адаптации к действующему раздражителю. Быстроадаптирующиеся (фазные) рецепторы возбуждаются только в момент смещения кожи и волос и служат датчиками скорости воздействия стимула. Это свойство присуще тельцам Мейснера, рецепторам волосяных фолликулов и особенно тельцам Пачини, способным реагировать на изменения скорости продолжающего свое действие стимула. Медленно адаптирующиеся (тонические) рецепторы не прекращают генерировать потенциалы действия при продолжительном действии раздражителя, если он оказывает давление на кожу: такие рецепторы служат датчиками интенсивности действующего стимула (тельца Руффини, диски Меркеля).
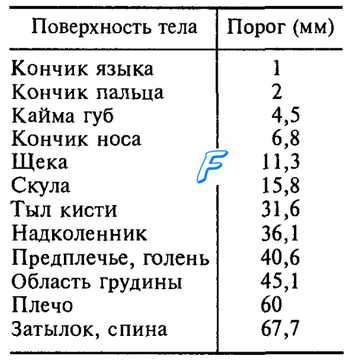
Таблица 17.1. Пространственный двухточечный порог в разных участках тела
Площадь рецептивных полей сенсорных нейронов, иннервирующих тельца Мейснера и диски Меркеля, составляет в среднем около 12 мм2, а у нейронов с окончаниями в виде телец Пачини и Руффини она на порядок больше. Рецептивные поля различающихся своими рецепторами сенсорных нейронов перекрываются, поэтому при действии на кожу комплекса стимулов одновременно возбуждаются разные виды рецепторов, что позволяет ощущать все динамические и статические свойства такого комплекса. Обработка и анализ информации сигналов от различных рецепторов происходит на высших уровнях сенсорной системы, формирующих комплексное восприятие действующих на поверхность тела стимулов. Плотность меха-норецепторов в разных участках кожи не одинакова, чем определяются разные показатели пространственного дифференциального порога, т. е. наименьшего расстояния между двумя точками, раздражение каждой из которых ощущается раздельно (табл. 17.1). Приведенные в таблице данные не следует считать эталоном, поскольку дифференциальная чувствительность различается у разных людей.
Инкапсулированные рецепторы иннервируются миелинизированными волокнами первичных сенсорных нейронов, которые проводят нервные импульсы в ЦНС со скоростью около 30—70 м/с. Немиелинизированные волокна передают потенциалы действия от свободных нервных окончаний со значительно меньшей скоростью — около 1 м/с, поэтому ощущение действующего на них стимула возникает относительно позже. Центральные отростки первичных сенсорных нейронов входят в спинной мозг в составе задних корешков и разделяются в задних рогах спинного мозга на коллатерали. Восходящие коллатерали достигают переключательных ядер заднего столба продолговатого мозга, откуда специфическая информация передается на противоположную сторону мозга по лемнисковому пути, поступает к проекционным ядрам таламуса, а затем в соматосенсорную кору, с участием которой формируется чувство осязания.
Патологическое восприятие тактильных раздражений. Патологические ощущения в теле.
Нормальное восприятие тактильных раздражений на половине тела может быть нарушено. В основе этого явления лежит поражение центральных структур:
• При синдроме игнорирования половины пространства пациент может «не замечать» прикосновений к пораженной половине тела. При изолированном тактильном раздражении пораженных конечностей они воспринимаются пациентом, однако при одновременном прикосновении к аналогичным точкам на обеих сторонах на пораженной стороне он их не ощущает. Это служит признаком поражения теменной доли и, как правило, сопровождается другими признаками синдрома игнорирования (зрительное игнорирование).
• При астереогнозии тактильная чувствительность руки сохранена, но при ощупывании предмета с закрытыми глазами пациент не может его идентифицировать. В основе этого нарушения в большинстве случаев лежит поражение теменной доли противоположного полушария (см. главы 1 и 9). Однако нарушение функции шейного отдела спинного мозга также может вызывать астереогноз.
• При аллохории раздражение какого-либо участка кожи постоянно ощущается не только в этой точке, но и на симметричном участке на противоположной половине тела или на той же, но в удалении от места раздражения. Этот феномен был описан при спинной сухотке, но иногда наблюдается и у здоровых лиц. В последнем случае он не имеет клинического значения.
Патологические ощущения в какой-либо части тела
Подобные явления могут быть обусловлены очаговым поражением таламуса или спиноталамических путей. Парестезии при этом не имеют четких границ и носят в большинстве случаев жгучий характер. Особенно характерны парестезии кисти и угла рта (хейрооральный синдром) при поражении теменной доли, таламуса или развиваюшиеся остро при кровоизлиянии в заднебоковые отделы покрышки моста. Они могут быть и двусторонними при кровоизлиянии в области медиальной петли.
Ишемическое поражение области коркового представительства чувствительности или таламокорковых афферентных путей может вызывать длительно сохраняющиеся парестезии в ограниченных регионах тела, особенно часто в области лица или кисти. Они развиваются как при транзиторных ишемических атаках, так и при ассоциированной мигрени (в том числе и без головной боли, «мигрень без головной боли»).
Эти феномены следует отличать от гораздо более кратковременных приступов фокальной сенсорной эпилепсии, которые появляются в виде сенсорных джексоновских припадков с быстрым распространением парестезии на другие части тела.
Более частой причиной подобных локализованных парестезии служит поражение периферических чувствительных аксонов или спинальных ганглиев. Нам достаточно трудно было определить, какие из этих ощущений должны быть описаны в данной главе и какие (в качестве болевых синдромов). Можно предложить следующую классификацию, основанную на локализации поражений:
• В области лица невропатия тройничного нерва может быть признаком локального поражения области ядер или корешков тройничного нерва, а также системных заболеваний, таких как саркоидоз или системный склероз. Симметричные парестезии мышц лица возможны при поражении шейных межпозвонковых дисков, отравлении растворителями и при базилярной мигрени.
• Жгучие парестезии в конечностях, прежде всего в кистях и стопах, наблюдаются при многих полиневропатиях. Кроме того, они наблюдаются при упоминавшейся выше диффузной ангиокератоме Фабри (церамидтригексозидоз). При этом заболевании, наследуемом по Х-сцепленному типу, отсутствует лизосомальный фермент альфа-галактозидаза А. Вызванное этим накопление гликосфинголипидов в клетках различных органов становится уже в первые два десятилетия жизни причиной мучительных приступов боли в конечностях (наряду с диффузной постоянной болью и другими симптомами: нарушением секреции потовых желез, коликами в животе, сердечными аритмиями и кардиомиопатией).
Основным диагностическим признаком служат ангиокератомы от темно-красного до коричнево-голубоватого цвета в области пупка, коленей и особенно лобка. Для обеих групп заболеваний характерно нарастание симптомов в жару, при спинной сухотке наблюдается похолодание и онемение, а также парестезии, особенно в стопах.
• Прогрессирующие нарушения чувствительности, чаше всего тактильной, в кистях характерны для сенсорной невропатии, миелопатии при шейном спондилезе или для двустороннего синдрома запястного канала.
• Дизестезии в строго ограниченных участках кожи наблюдаются при постоянном раздражении ветвей нервов, несущих чувствительные волокна. Особенно характерны эти ощущения для парестетической хейралгии по лучевому краю большого пальца, например при постоянном сдавлении ножницами. Парестезии в области мизинца и полоктевому краю предплечья появляются при хроническом сдавлении локтевого нерва, например, когда человек опирается на локти, при «вывихе» нерва из его ложа или при патологических процессах в периневральном пространстве.
На туловище парестезии могут возникать вследствие хронической компрессии чувствительных кожных ветвей при их прохождении через фасции. В области брюшной стенки могут быть сдавлены передние ветви нижних грудных спинномозговых нервов.
Отдельный синдром представляет собой парестетическая ноталгия, при которой хроническое сдавление сенсорных задних ветвей спинномозговых нервов вызывает болезненные парестезии в участке кожи размером с ладонь в районе медиального края лопатки. При этом определяются и объективные нарушения чувствительности. Подобные парестезии на определенных участках кожи наблюдаются и в нижних конечностях. Например, парестетическая мералгия представляет собой синдром ущемления наружного кожного нерва бедра в паховой связке (жгучие парестезии и нарушение чувствительности на передненаружной поверхности бедра, которые уменьшаются при сгибании бедра).
Болезненные ощущения в зонах Геда наблюдаются при заболеваниях внутренних органов. Они представляют собой важный диагностический критерий в общей терапии. Отраженная боль носит обычно тупой характер, ее локализацию трудно точно определить.
Иногда при головной боли наблюдается неприятное ощущение «прострела» от затылка в спину, вдоль позвоночника, а также в ноги и/или руки. Этот признак, обозначаемый как феномен Лермитта, был описан выше.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Иннервация кожи: нервные окончания, клетки Меркеля, тельца Руффини, Мейснера, Пачини
а) Чувствительные единицы. Любое нервное волокно, разветвляясь, дает начало нервным окончаниям одного вида. Стволовое нервное волокно и его нервные окончания, выполняющие одни и те же физиологические функции, представляют собой чувствительную единицу. В совокупности с исходным униполярным нейроном чувствительная единица аналогична двигательной единице, описанной в отдельной статье на сайте.
Область, раздражение которой приводит к возбуждению чувствительной единицы, называют рецепторным полем. Чем больше размер рецепторного поля, тем меньшей остротой сенсорной чувствительности обладает данная область: например, в верхней части руки рецепторные поля занимают площадь 2 см 2 , в области запястья — 1 см 2 , на подушечках пальцев — 5 мм 2 .
Чувствительные единицы переплетаются между собой, за счет чего становится возможным одновременное восприятие одним участком кожи разных видов чувствительности.
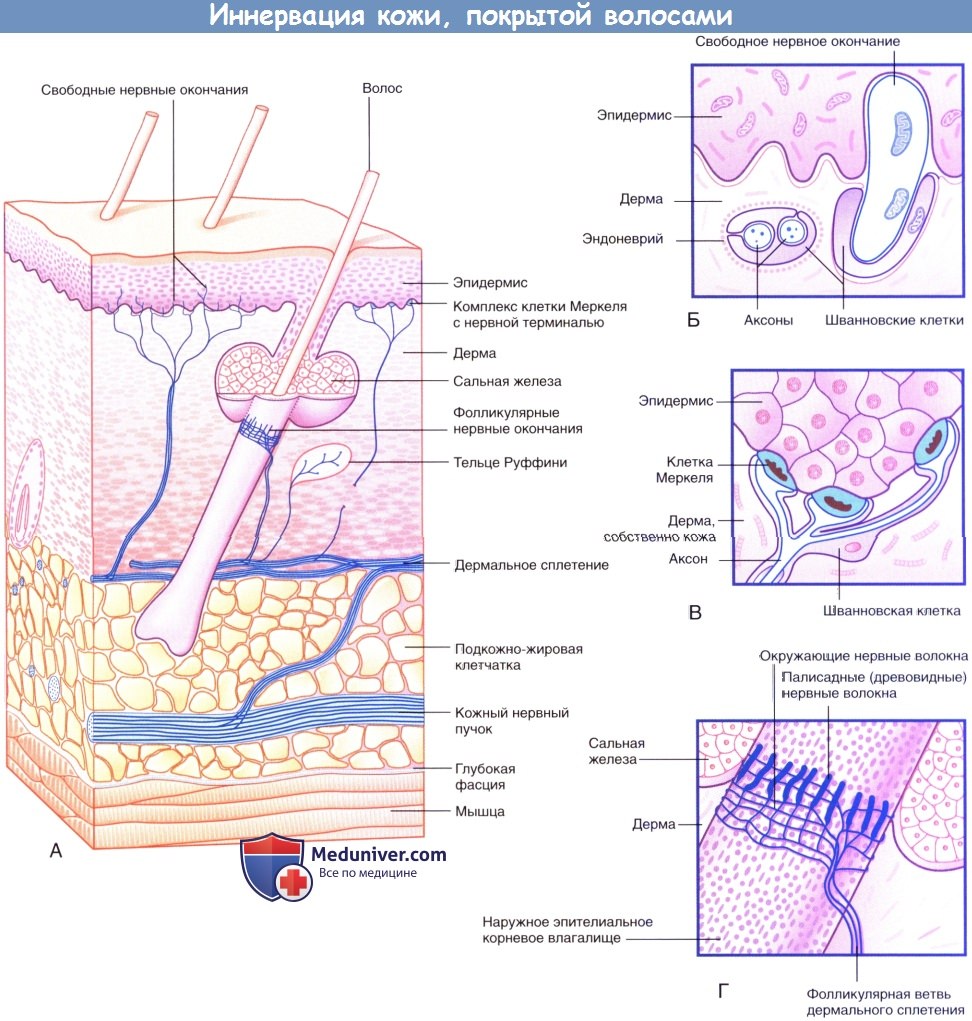
Иннервация кожи, покрытой волосами.
(А) Три морфологических типа чувствительных нервных окончаний в коже, покрытой волосами.
(Б) Свободные нервные окончания в базальном слое эпидермиса.
(В) Комплекс клетки Меркеля с нервной терминалью.
(Г) Палисадные и циркулярные нервные окончания на поверхности наружного корневого влагалища волоса.
б) Нервные окончания:
1. Свободные нервные окончания. По мере приближения к поверхности кожи многие чувствительные нервные волокна утрачивают периневральную, а затем и миелиновую оболочку (в случае ее наличия). Впоследствии нервные волокна разветвляются и формируют субэпидермальное нервное сплетение. Аксон освобождается от оболочек, сформированных шванновскими клетками, что позволяет ему, разветвляясь между коллагеновыми пучками дермы, образовывать дермальные нервные окончания, а внутри эпидермиса — эпидермальные нервные окончания.
Функции. Некоторые чувствительные единицы со свободными нервными окончаниями являются терморецепторами, иннервирующими расположенные на поверхности кожи «тепловые точки» или «холодовые точки». Кроме того, в коже существуют два основных типа ноцицепторов (рецепторов болевой чувствительности), которые также имеют свободные нервные окончания: а-дельта-механоноцицепторы и полимодальные С-ноцицепторы. А-дельта-механоноцицепторы иннервируются тонкими миелинизированными волокнами Аδ-типа и воспринимают существенную механическую деформацию кожи (возникающую, например, при щипке пинцетом). Полимодальные С-ноцицепторы реагируют на болевые стимулы разного вида — механическую деформацию, сильное нагревание или охлаждение (это характерно лишь для некоторых рецепторов), воздействие химических раздражителей. Именно эти рецепторы отвечают за реализацию аксон-рефлекса.
2. Фолликулярные нервные окончания. Нервные окончания волосяного фолликула представлены палисадными нервными волокнами, образованными обнаженными терминалями миелинизированных нервных волокон, расположенными на поверхности наружного корневого влагалища волосяных фолликулов ниже уровня сальных желез, а также циркулярными нервными окончаниями. Каждая фолликулярная единица иннервирует несколько волосяных фолликулов и образует множественные перекресты. Фолликулярные единицы — быстро адаптирующиеся: они возбуждаются при изменении положения волос, однако при сохранении этого положения возбуждения не происходит. Человек, одеваясь, чувствует давление одежды, но затем за счет быстрой адаптации вскоре перестает ощущать ее прикосновение. Иннервация волос у других млекопитающих организована сложнее. Иннервация волосяных фолликулов осуществляется тремя типами механорецепторов, каждый из которых передает информацию определенным структурам мозга, что свидетельствует о важности выполняемой ими чувствительной функции.
3. Комплексы клетки Меркеля с нервной терминалью. Нервная терминаль, расширяясь в области базального слоя эпидермальных гребешков и бороздок, образует комплекс с осязательным тельцем овальной формы — клеткой Меркеля. Комплексы клетки Меркеля с нервной терминалью — медленно адаптирующиеся. В ответ на продолжительное давление (например, при удержании ручки или ношении очков) эти комплексы непрерывно генерируют нервные импульсы. Комплексы клетки Меркеля с нервной терминалью особенно хорошо распознают края удерживаемых в руке предметов.
4. Инкапсулированные нервные окончания. Капсулы описанных ниже свободных нервных окончаний состоят из трех слоев: наружный слой представлен соединительной тканью, средний — периневральным эпителием, а внутренний — видоизмененными шванновскими клетками (телоглией). Инкапсулированные нервные окончания являются механорецепторами, преобразующими механическое воздействие в нервный импульс.
• Тельца Мейснера в большом количестве находятся в подушечках пальцев и расположены вблизи бороздок эпидермиса. Тельца представляют собой клетки овальной формы, внутри которых аксоны располагаются зигзагообразно между уплощенными клетками телоглии. Тельца Мейснера— быстро адаптирующиеся, вместе с медленно адаптирующимися комплексами клетки Меркеля с нервной терминалью они обеспечивают точное восприятие текстур (например, текстуры ткани одежды или поверхности дерева), а также рельефных поверхностей (например, шрифта Брайля). Такие кожные рецепторы способны воспринимать изменение рельефа поверхности даже на высоту 5 нм.
• Тельца Руффини присутствуют как на гладкой коже, лишенной волос, так и на коже с волосами. Они воспринимают плавные скользящие касательные прикосновения и являются медленно адаптирующимися. Внутреннее строение телец сходно со строением сухожильных органов Гольджи: аксоны образуют разветвления в центральной части телец, представленной коллагеновыми волокнами.
• Тельца Пачини по величине соответствуют размерам рисового зерна. В области кисти имеется около 300 телец, которые преимущественно сконцентрированы на боковых участках пальцев и ладони. Тельца Пачини расположены подкожно, близко к надкостнице. Несколько слоев периневрального эпителия внутри соединительнотканной капсулы расположены овально и по форме напоминают луковицу в разрезе. В центральной части тельца Пачини несколько пластинок телоглии окружают единичный аксон, который, попадая в тельце, утрачивает миелиновую оболочку. Тельца Пачини — быстро адаптирующиеся рецепторы преимущественно вибрационной чувствительности. Эти структуры особенно восприимчивы к вибрации костной ткани: большое количество телец расположено в надкостнице длинных трубчатых костей.
Тельца Пачини генерируют один или два нервных импульса при сдавлении и столько же — при прекращении воздействия. В коже ладоней тельца Пачини функционируют по групповому принципу: более 120 телец активируются одновременно, когда человек берет в руку какой-либо предмет (например, апельсин), и когда отпускает его. В связи с этим тельца Пачини считают «детекторами событий» в ходе манипуляций предметами.
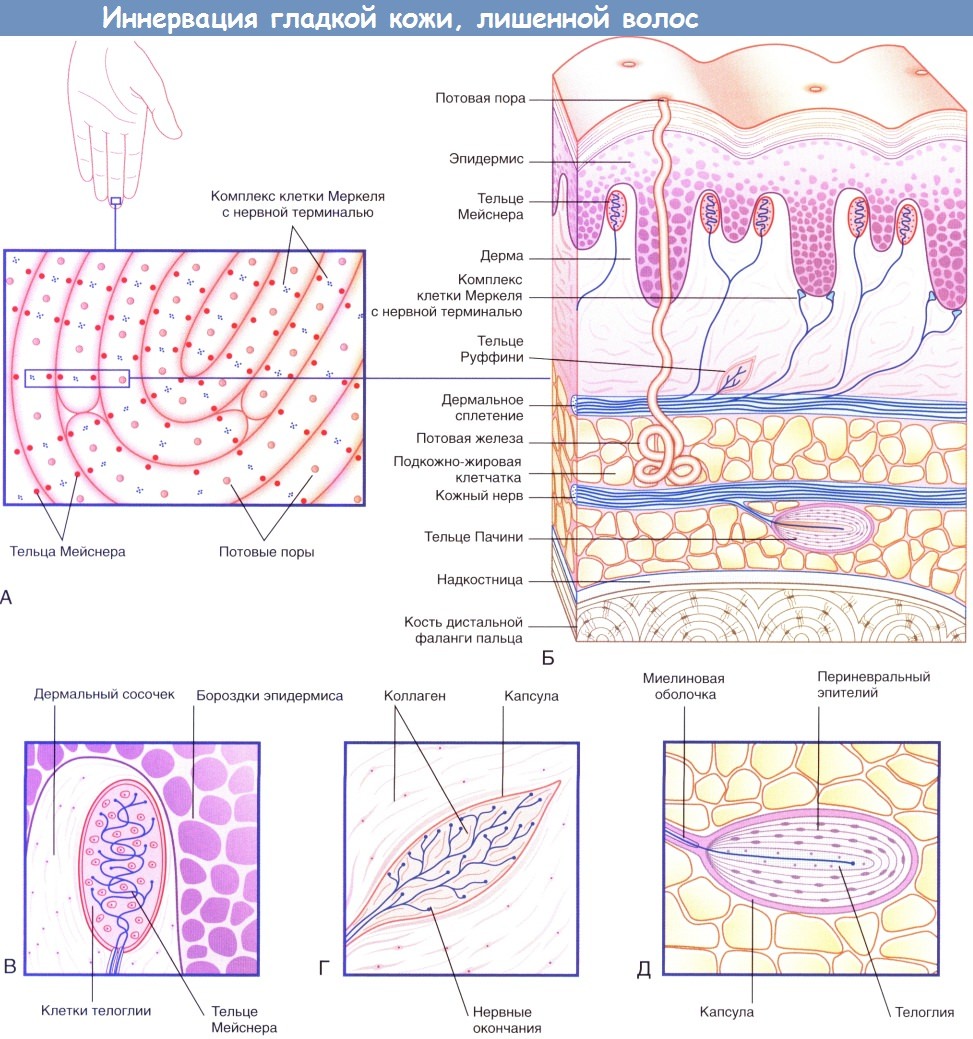
Иннервация гладкой кожи, лишенной волос.
(А) На подушечках пальцев располагаются нервные окончания двух видов.
(Б) На схеме строения участка кожи с изображения (А) представлены четыре типа чувствительных нервных окончаний.
(В) Тельца Мейснера.
(Г) Тельца Руффини.
(Д) Тельца Пачини.
Специалисты по физиологии чувствительности выделяют следующие виды рецепторов, локализованных в коже пальцев.
• Комплексы клетки Меркеля с нервной терминалью — медленно адаптирующиеся рецепторы I типа (MAP I).
• Тельца Мейснера — быстро адаптирующиеся рецепторы I типа (БАР I).
• Тельца Руффини — медленно адаптирующиеся рецепторы II типа (MAP II).
• Тельца Пачини — быстро адаптирующиеся рецепторы II типа (БАР II).
Восприятие ощущений манипуляций с трехмерным предметом вне поля зрения человека в основном обеспечивается за счет мышечных (направляющихся преимущественно от мышечных веретен) и суставных (направляющихся от суставных капсул) афферентных нервных волокон. Кожные, мышечные и суставные афференты независимо друг от друга передают информацию в контралатеральную соматосенсорную зону коры головного мозга. Три различных вида информации объединяются на клеточном уровне в задней части контралатеральной теменной доли, отвечающей за тактильную и визуальную пространственную чувствительность. Тактильную пространственную чувствительность называют стереогнозом. В клинической практике для определения стереогноза пациента просят определить, какой предмет он держит в руках (например, ключ), не смотря на него. Кожные ощущения при периферических нейропатиях описаны в отдельной статье на сайте.
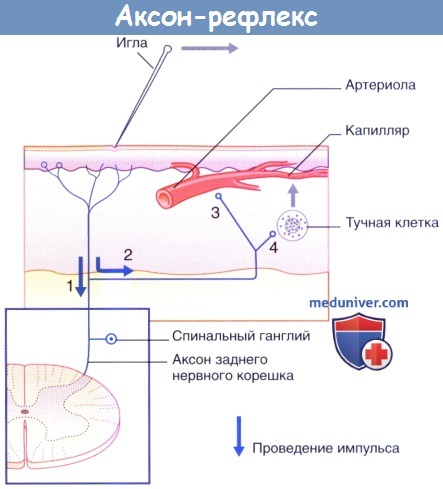
в) Нейрогенное воспаление - аксон-рефлекс. При раздражении чувствительной кожи острым предметом линия контакта практически мгновенно приобретает красный цвет, что обусловлено расширением капилляров в ответ на повреждение кожи. Спустя несколько минут расширение артериол приводит к увеличению зоны гиперемии, а экссудация плазмы из просветов капилляров вызывает формирование бледного отечного валика. Этот феномен представляет собой «тройную реакцию» кожи на раздражение. Формирование зон гиперемии и отечного валика обусловлено аксон-рефлексом чувствительных кожных нервов. Происходящие процессы описаны в соответствии с нумерацией на рисунке ниже.
1. Полимодальные ноцицепторы преобразуют действие болевого раздражителя в нервные импульсы.
2. Аксоны посылают нервные импульсы в центральную нервную систему не только в обычном ортодромном направлении, но и в противоположном антидромном направлении от мест бифуркации к прилежащим участкам кожи. Ответная реакция ноцицептивных нервных окончаний на антидромную стимуляцию проявляется в высвобождении пептидных веществ, среди которых в большом количестве представлена субстанция Р.
3. Субстанция Р связывается с рецепторами на стенках артериол и вызывает их расширение, что приводит к появлению гиперемии.
4. Кроме того, субстанция Р связывается с рецепторами на поверхности тучных клеток, что приводит к высвобождению из них гистамина. Гистамин увеличивает проницаемость капилляров, за счет чего происходит местное накопление тканевой жидкости, обусловливающее возникновение бледного отечного валика.
г) Лепра. Возбудитель лепры — микобактерия, которая проникает в организм человека через мельчайшие повреждения кожи и, распространяясь проксимально по периневрию кожных нервов, вызывает гибель шванновских клеток. Утрата миелиновой оболочки на определенных участках крупных нервных волокон («сегментарная демиелинизация») приводит к нарушению проведения нервных импульсов. Вследствие ответной воспалительной реакции на внедрение возбудителя происходит сдавление всех аксонов, что приводит к валлеровской дегенерации нервов и значительному разрастанию их соединительнотканных оболочек. В результате этого на коже пальцев верхних и нижних конечностей, а также на носу и ушах формируются участки, лишенные чувствительности. Поскольку защитная функция кожной чувствительности нарушается, эти участки становятся более подверженными травматизации, что приводит к повреждению тканей. По мере прогрессирования заболевания возникает двигательный паралич, обусловленный поражением стволов смешанных нервов, расположенных проксимально по отношению к точкам отхождения их кожных ветвей.
д) Резюме. Направляющиеся к коже нервы разветвляются и образуют дермальное нервное сплетение. Чувствительные нервные волокна дермального сплетения разветвляются и перекрывают друг друга. Каждое стволовое нервное волокно и его рецепторы формируют чувствительную единицу. Область, иннервируемую стволовым нервным волокном, называют его рецептивным полем.
К чувствительным единицам со свободными нервными окончаниями относят рецепторы температурной чувствительности, а также механические и температурные рецепторы болевой чувствительности. Рецепторы волосяных фолликулов—быстро адаптирующиеся осязательные механорецепторы, которые активируются только при движении волос. Комплексы клеток Меркеля с нервными терминалями обеспечивают восприятие края предметов, их относят к медленно адаптирующимся.
Инкапсулированные нервные окончания являются механорецепторами. Тельца Мейснера расположены в пространствах между гребешками эпидермиса гладкой кожи, их относят к быстро адаптирующимся. Тельца Руффини—рецепторы растяжения кожи—расположены вблизи ногтей и волосяных фолликулов, их относят к медленно адаптирующимся. Тельца Пачини—подкожные быстро адаптирующиеся нервные окончания, обладающие вибрационной чувствительностью и являющиеся «детекторами событий». На уровне задней части теменной доли коры головного мозга происходит объединение кодированной информации, полученной от кожи, мышц и суставов, что способствует осуществлению тактильного восприятия и стереогностической чувствительности.

Неврастения – одна из форм невроза, сущностью которой является истощение нервной системы на фоне сильного или систематического стресса и переутомления, физического или психического. «Благоприятный» возраст для развития заболевания – 20–40 лет. По статистике неврастения чаще встречается у мужчин, чем у женщин.
Неврастения или астенический невроз хорошо поддается лечению, если пациенту оказывается квалифицированная помощь. Однако многое зависит и от самого больного, в частности, создание благоприятной атмосферы.
Почему развивается
Впервые понятие неврастении ввел американский врач Георг Бирд в 1869 году. Затем случаи заболевания были выявлены в Германии и Франции. В России о расстройстве узнали в 1899 году. В то время оно описывалось как состояние периодической усталости в юношеском возрасте. Постепенно признаки неврастении ограничили более узкими рамками.
Главной причиной расстройства становится стресс и переутомление. Стресс может быть:
- одномоментным, но высокой интенсивности – смерть близкого человека, потеря работы, развод.
- систематическим, но меньшей интенсивности, например, уход за тяжелым больным, психологический прессинг со стороны начальника и другие повторяющиеся конфликты, неспособность найти выход из сложившейся ситуации.
Особая роль отводится переутомлению, как физическому, так и умственному, а также дефициту сна и эмоциональному напряжению.
Важным звеном является способ мышления человека, манера поведения и сложившаяся система ценностей, поскольку нередко нервное напряжение, переживания возникают на фоне идущих вразрез потребностей и возможностей больного с реалиями действительности. Однако в данной ситуации стоит учитывать уровень адаптивности к изменяющимся условиям, ведь каждый человек реагирует на одно и то же обстоятельство по-разному: кто-то справляется легко, практически без усилий, другой испытывает большие сложности и напряжение.
Таким образом, причиной неврастении становятся состояния, приводящие к дисгармонии нервной системы, нарушающие баланс между процессами возбуждения и торможения, вызывающие ее истощение.
Ведущая роль принадлежит профессиональному стрессу, сформированному тремя факторами: большой объем важной информации, обязательный к усвоению, нехватка времени, высокие амбиции. Подобная ситуация характерна для людей, занимающих руководящие должности, требующие высокой ответственности, или трудовая деятельность которых проходит в условиях конкуренции. Такой вид неврастении известен под различными названиями: информационный, экспериментальный невроз; синдром менеджера, белых воротничков.
Помимо основных причин, существуют и предрасполагающие факторы:
- инфекции;
- тяжелые, истощающие хронические заболевания;
- интоксикации;
- эндокринные заболевания;
- нарушение распорядка дня – недостаточный отдых;
- недоедание, авитаминоз;
- вредные привычки– алкоголь, курение, наркотики;
- черепно-мозговая травма;
- заболевания головного мозга – опухоли, нейроинфекции;
- внутричерепная гипертензия.
Астеническому неврозу нередко подвергаются люди с астенической конституцией (худощавость, тонкие удлиненные конечности, узкие плечи и грудная клетка). Они характеризуются быстрой утомляемостью и неспособностью переносить длительные интенсивные нагрузки, сниженным психическим тонусом и физической слабостью.
Общие симптомы расстройства
Астенический невроз может проявляться в таких формах:
- гиперстеническая;
- гипостеническая;
- раздражительная слабость.
Каждая из них сопровождается собственным симптомокомплексом, но существуют признаки заболевания, общие для всех видов:
- головная боль;
- головокружение;
- расстройство сна;
- недомогание;
- плохая память;
- неуверенность в себе;
- соматические нарушения.
Головная боль нарастает обычно к концу дня, носит расплывчатый характер. Появляется ощущение сдавления головы, как будто на нее надет массивный шлем. Явление получило название «каска неврастеника».
Головокружение проявляется чувством вращения внутри, но не окружающих предметов. Нередко оно сопровождает ситуации, сопряженные с физической усталостью, нарастающим волнением, переменой погоды.
Среди соматических симптомов распространены:
- ощущение ускоренного сердцебиения;
- учащенный пульс;
- гипертония;
- бледность, гиперемия лица;
- боль в грудной клетке давящего, колющего характера;
- запоры, поносы;
- газообразование, изжога, тяжесть в желудке;
- повышенное потоотделение;
- чувство жара в теле;
- озноб;
- учащение позывов к мочеиспусканию при эмоциональном напряжении, нормализация состояния в покое;
- половая дисфункция: преждевременное семяизвержение, импотенция, аноргазмия, фригидность.
Соматические нарушения могут возникать изолированно или в комплексе неожиданно, в любое время, особенно в момент психического напряжения.
Механизм развития соматических симптомов связан с перестройкой работы высшей нервной деятельности. Когда на мозг длительно или резко с высокой интенсивностью воздействует негативный фактор, первый, чтобы повысить сопротивляемость организма, перестраивается, внося коррективы в деятельность нервной системы. В ВНД формируется доминанта, направляющая мозг на борьбу или игнорирование повреждающего фактора.
Работа внутренних органов регулируется нервной системой, где особая роль отводится балансу между процессами возбуждения и торможения. Дисбаланс их взаимодействия приводит к сбоям правильного функционирования НС, в результате чего органы получают ошибочные сигналы, нарушающие их работу. В первую очередь «сдает позиции» самый уязвимый орган, который до воздействия стрессового фактора уже имел проблемы функционирования.
Важно разграничивать неврастеническую и обычную физиологическую усталость. Последняя возникает вследствие чрезмерных физических или умственных нагрузок, нарушении режима работы и отдыха, смене климатических поясов. Физиологическая усталость развивается одноразово и исчезает после достаточного отдыха. Неврастеническая усталость отличается постепенным развитием, не проходит даже после длительного отдыха.
Пример из жизни
Больная, 43 года, жалуется на головные боли в лобной области, плохое настроение, чрезмерную беспочвенную раздражительность. Присутствует постоянное чувство страха сойти с ума, заразиться сифилисом, из-за чего больную сопровождает чувство пугливости.
Симптомы беспокоят женщину на протяжении 6 месяцев. Она отмечает у себя присутствие таких, как обидчивость, застенчивость, впечатлительность.
В школе училась хорошо, трудолюбива, усидчива, много работает, отличается хорошей выносливостью.
Дважды была замужем, первый муж погиб. Второй супруг злоупотреблял алкоголем и проявлял по отношению к ней физическое насилие. Когда заразил женщину сифилисом, больная чрезмерно переживала этот факт как позор.
Очень переживала по поводу взаимоотношений с мужем и развода, много и напряженно работала. Вскоре начала систематически испытывать головные боли, появился шум, боль и зуд в ушах. По этому поводу пришлось обратиться к ЛОР-врачу. Было проведено лечение, но осталось ощущение, что в ушах образовались язвы. Стала раздражительной, нарушился сон, пребывала практически постоянно в плохом настроении. Головные боли нарастали.
Обратилась к другому специалисту. Тот долго и пристально всматривался в больную и молчал, из-за чего женщина сделала вывод, что сифилис вернулся. Ей стало очень страшно, по ночам вообще перестала спать, постоянно ходила по врачам.
Состояние ее ухудшалось, нарастало беспокойство, появились неописуемые ощущения в голове, взрывалась по малейшему поводу. В какой-то момент решила, что сходит с ума, и обратилась за помощью к психиатру. После должного обследования ей был выставлен диагноз: неврастения с навязчивостями.
Навязчивые ощущения при неврастении – довольно частый симптом. Как правило, они вытекают из ипохондрических мыслей, приобретающих устойчивый, тяжелый характер.
Гиперстеническая форма неврастении
- возбудимость и раздражительность;
- низкая работоспособность за счет невнимательности;
- сон поверхностный, прерывистый.
Данный вид расстройства, в первую очередь, определяется повышенной возбудимостью с преимущественной раздражительностью. Больного способно привести в раздражение что угодно: посторонний звук (капающая вода, колебание форточки, тиканье часов, скрип дверей), разговоры, любое движение, собрание людей. Легкая «воспламеняемость» передается на окружающих. Больные часто беспочвенно кричат на близких, коллег, оскорбляют, не задумавшись, быстро теряют самообладание, зачастую им бывает трудно сдерживать себя.
Наблюдается снижение работоспособности. Но связано это не с переутомлением, а с ослаблением концентрации внимания. Больному сложно сосредоточиться на объекте. Он становится рассеянным, несобранным, неспособен длительное время фокусировать внимание на нужном объекте или процессе.
Пациенту сложно проследить мысль собеседника, дочитать текст, прослушать лекцию и до конца вникнуть в ее смысл. Немного поработав, он отвлекается, переключается на другую деятельность, что вынуждает тратить большое количество времени впустую. В результате продуктивность неврастеника очень низкая.
Сон – с затрудненным засыпанием. Во время сна просыпается, затем снова засыпает, цикл повторяется несколько раз за ночь. Такая цикличность носит название кивающего сна. Возникают яркие сновидения с картинками прожитого дня. С утра больной встает с трудом, разбитый, с «тяжелой» головой. Уже сразу после пробуждения ощущает усталость, обессиленность, раздражительность, подавленность. Симптомы «отпускают» только к вечеру.
Головная боль носит особый, многообразный характер. Описывается как стягивающая, давящая, покалывающая, возникает ощущение несвежей головы. Она сопровождается звоном или шумом в ушах, головокружением с чувством неустойчивости. При поворотах - иррадиирует в позвоночник, туловище, конечности. Болевые ощущения усиливаются с умственным напряжением, при проезде в транспорте, изменении погоды. Интенсифицируются во время касаний к голове, расчесывании волос.
Гипостеническая форма
- масштабная астения;
- заниженное настроение.;
В картине гипостенической формы расстройства преобладает апатия и упадническое настроение. Характерна вялость, безразличие, адинамия, ощущение хронической усталости. Больные не способны настроить себя на какую-либо деятельность. Долго собираются, чтобы приступить к работе. Процесс продвигается очень медленно и малопродуктивно. В данном случае работоспособность снижена именно из-за постоянного ощущения усталости, слабости, мышечного переутомления даже при небольшой нагрузке. Присутствует постоянная напряженность, не получается расслабиться.
У больного нет заинтересованности в чем-либо, хобби, но явные признаки тоски или тревоги отсутствуют. Настроение сниженное, неустойчивое. Состояние сопровождается слезливостью. Происходит зацикливание на собственных чувствах и мыслях. Анализируя их, пациенты еще больше углубляются в свою апатию. Часто появляется ипохондрическая симптоматика: больные жалуются на сбои в работе внутренних органов.
Гипостеническая форма заболевания способна формироваться самостоятельно у людей, имеющих слабый тип нервной системы: тревожных, мнительных, астеничных, или выступать в качестве третьей фазы астении.
Раздражительная слабость
Данное состояние – промежуточный этап между гиперстенической и гипостенической фазами. Оно формируется у людей, обладающих уравновешенным типом нервной системы, с холерическим экспрессивным темпераментом, по прошествии ими гиперстенической фазы и отсутствия должного лечения.
На данном этапе для неврастеника характерна противоположность симптомов. Например, раздражительность резко сменяется апатией. Больной быстро заводится, начинает кричать, а затем резко возбудимость сменяется торможением. Он ощущает себя обессиленным, испытывает обиду и отчаяние, способен расплакаться, даже если раньше ему это было несвойственно.
Из других присущих данному состоянию черт выделяют суетливость, нетерпеливость, бесконтрольность собственных эмоций. Появляется рассеянность, проблемы с памятью.
Сон – поверхностный, с затрудненным засыпанием. Днем ощущается сонливость, а ночью сопровождает бессонница. Сон не выполняет своего прямого назначения – отдых, расслабление, восстановление. Проснувшись, люди с неврастенией лишены бодрости и прилива энергии.
Постепенно состояние переходит в следующую стадию, когда «опускаются руки», ничего не хочется делать, сложно сосредоточиться. Приступая к выполнению любой работы, пациент быстро устает, теряет ясность восприятия, у него усиливаются головные боли. Из-за испытываемой слабости он бросает начатое дело, при этом ощущая досаду из-за собственного бессилия. Через некоторое время снова предпринимает попытку что-то сделать и опять бросает по причине того же истощения.
В промежутках между такими этапами энергия и психический баланс не восстанавливаются. Их многочисленные повторы изрядно выматывают больного, доводя до полнейшего изнеможения. Наблюдается фиксация на телесных ощущениях. Появляется убежденность в наличии заболеваний внутренних органов, основанная на испытываемых вегетативных симптомах. Крайней степенью состояния становится появление депрессивных мотивов в поведении: мрачность, вялость, безразличие.
Диагностика и лечение
Диагноз «астенический невроз» устанавливает невролог. Врач собирает анамнез жизни и болезни пациента, учитывает жалобы.
Особенность постановки данного диагноза заключается в характере симптомов: они достаточно неспецифичны и могут сопровождать множество расстройств. Поэтому обязательно проводится дифференциальная (то есть сравнительная) диагностика неврастении с депрессивными состояниями, ипохондрией, астении в рамках шизофренического расстройства.
Обязательно исключается присутствие органических патологий, при которых неврастения может являться одним из симптомов: опухоли ГМ, нейроинфекции, а также травмы черепа. Для этого используют объективные методы обследования:
- МРТ, КТ, другие инструментальные методы;
- анализ крови, мочи;
- бактериологические анализы;
- консультации узких специалистов.
Если неврастения развивается как отдельное расстройство, ее симптомы отчетливо выражены. Когда же это проявления основного заболевания, признаки уходят на второй план.
Для определения наличия астенического состояния применяется «Шкала астенического состояния», являющаяся вариацией MMPI – Миннесотского многомерного личностного перечня.
Терапию расстройства начинают с определения его причины и устранения травмирующего фактора. Важным, одним из первостепенных мероприятий является налаживание режима дня пациента:
- установление правильного режима труда и отдыха;
- создание благополучного микроклимата внутри семьи;
- спокойная, располагающая обстановка на работе;
- полноценное питание, обогащенное витаминами;
- умеренные физические нагрузки;
- прогулки на свежем воздухе;
- по возможности смена обстановки;
- обязательно обеспечение полноценного сна.
Едва ли можно переоценить значение правильного режима дня и благополучной обстановки вокруг пациента. Положительный психологический климат и рациональное распределение нагрузки позволят гармонизировать состояние нервной системы, восстановить равновесие между процессами возбуждения и торможения.
Медикаментозное лечение допускается с назначения врачей. Прописывают общеукрепляющие средства для поднятия тонуса организма:
- гопантеновая кислота;
- глицерофосфат кальция;
- препараты железа;
- кофеин;
- боярышник, валериана, пустырник – для поддержания сердечно-сосудистой системы;
- препараты брома – бромкамфора. Она эффективна при доминировании процесса возбуждения в ЦНС, усиливает тормозные процессы, позволяя уравновесить возбуждение и торможение, снижая повышенную возбудимость. Улучшает сон, восстанавливает его структуру.
Из психотропных средств используют:
- транквилизаторы (при повышенной возбудимости) – «Нитразепам»
- снотворные (при расстройствах сна);
- ноотропы (в гипостенической фазе) – улучшают обменные процессы в мозге, активизируют нейронные связи;
- транквилизаторы в небольших дозах при гипостении – «Диазепам» (для снятия мышечного и эмоционального напряжения, нормализации сна);
- «Тиоридазин» – препарат из группы нейролептиков. В малых дозах проявляет себя как антидепрессант, стимулируя работу нервной системы. В данном качестве применяется в гипостенической фазе. Большие дозы «Тиоридазина» оказывают седативное воздействие, назначаются в гиперстенической фазе неврастении.
Для поднятия тонуса рекомендуется пить чаи на основе женьшеня, китайского лимонника, корня аралии маньчжурской.
Назначают физиотерапевтическое лечение:
- массаж;
- рефлексотерапия;
- электросон;
- ароматерапия.
Следует отметить потенциальные риски, возникающие при использовании психотропных препаратов без назначения врача. Возможны побочные явления как со стороны внутренних органов, так и ЦНС. Например, самолечение фенобарбиталом приводит к развитию брадикардии, снижению давления, усиливает головные боли и головокружение, угнетает дыхательный центр и провоцирует сонливость, повышает нервозность, развивает тревогу.
Главным методом лечения неврастенических состояний является психотерапия. Предпочтение отдается рациональной психотерапии и аутотренингам. Психотерапевтические методы помогают осознать больному, что его состояние вызвано реально существующими причинами. Это не просто лень или неумение держать себя в руках, а результат травмирующего опыта, который можно проработать и избавиться от проблемы, таким образом, нормализовав свое состояние и взаимоотношения с социумом.
Аутотренинг – инструмент первой помощи. Он позволяет настроиться на «нужную волну», помочь себе самостоятельно в трудной эмоциональной ситуации.
В целом, только комплексное лечение, объединяющее психотерапию, фармакотерапию и правильный режим дня, позволяют избавиться от неврастении.
Читайте также:

