Какие изменения кожи характерные для орловской
Обновлено: 25.04.2024
Базальноклеточная карцинома — это наиболее распространенная форма рака кожи среди жителей России. По различным статистическим сведениям на ее долю приходится до 75% всех эпителиальных немеланомных новообразований кожи.
Чаще всего базалиома кожи имеет наружную локализацию, в частности — область лица и волосистой части головы, что обусловлено рядом факторов, способствующих ее развитию.
На первом месте среди них выступает повреждающее действие инсоляции на открытые участки тела. В зоне риска оказываются любители позагорать в солярии.
При наличии генетической предрасположенности — светлой коже с многочисленными родинками — солнечное облучение является травмирующим фактором, который провоцирует клетки на самообновление. Частое повреждение клеток вызывает потерю контроля организма над процессами восстановления, что в свою очередь является начальным этапом онкопроцесса.
Кожные инфекции, хронические дерматозы, иммунодефицит различного происхождения также способствуют развитию базалиом.
Особенностью данного заболевания является редкая частота метастазирования, но при этом инвазивный рост с разрушением окружающих тканей определяет агрессивность течения.
Базалиома — начальная стадия
Для начальной стадии базалиомы характерна разнообразная клиническая картина. Различают следующие формы базально-клеточного рака кожи (виды):
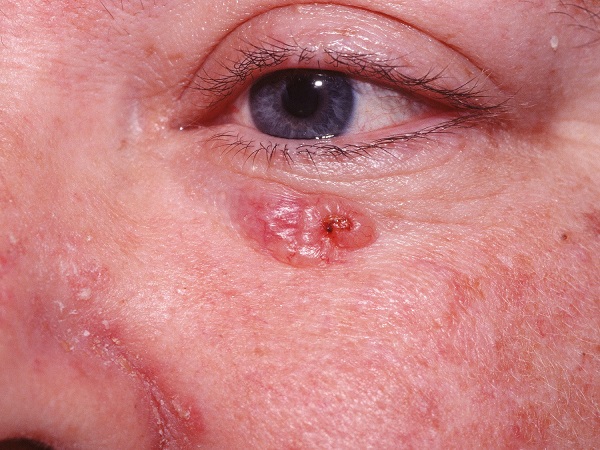
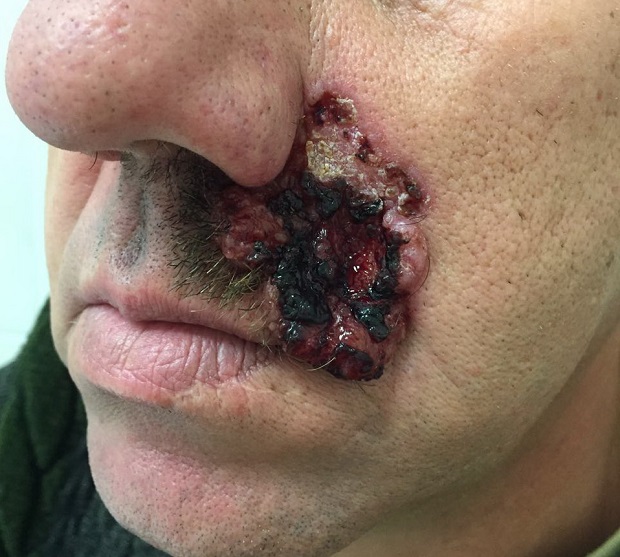
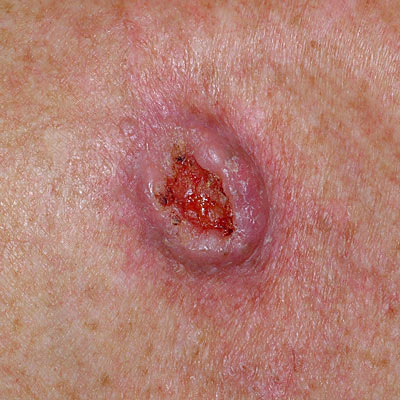
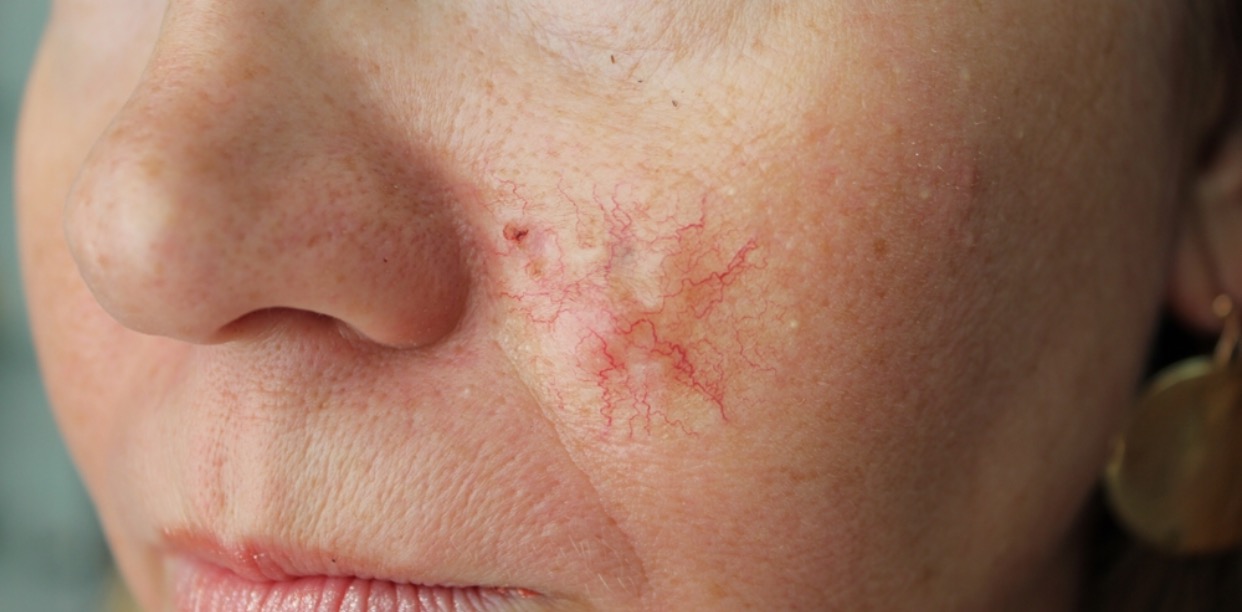
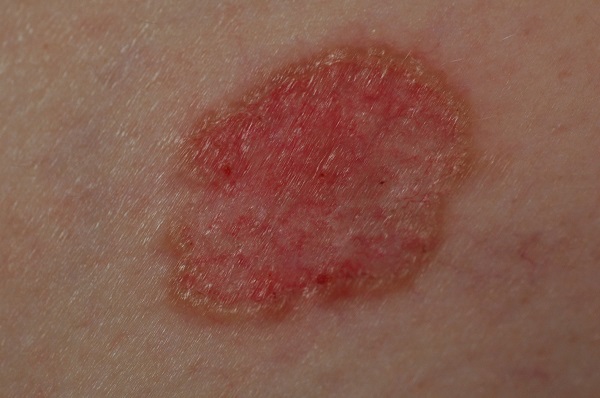
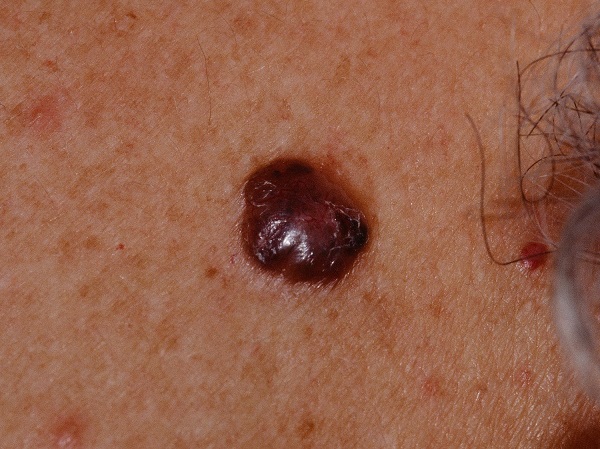
Несмотря на наличие кожного дефекта, пациенты с начальной стадией опухоли базалиомы из-за боязни услышать страшный диагноз «онкология» надолго откладывают свой визит к врачу. Именно от того, насколько своевременно начнется лечение заболевания рак кожи, зависит прогноз выживаемости и продолжительность жизни пациента с базалиомой.
Часто злокачественные опухоли кожи, в том числе базалиома, появляются на месте существующей на коже родинки, которая много лет никак не беспокоила человека. Если родинка была травмирована и изменилась, следует обраться к дерматологу. Бывает, что родинки начинают меняться без каких-то видимых причин: расти, терять волосяной покров, изменять цвет, зудеть и т.п.
К настораживающим симптомам также следует отнести язвы в области кожи и слизистой рта. Они могут привести к злокачественной опухоли в области рта или на слизистой оболочке губ.
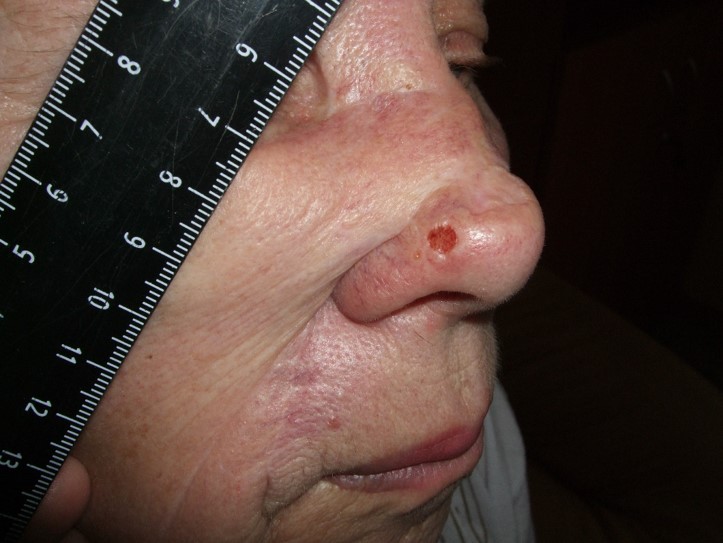
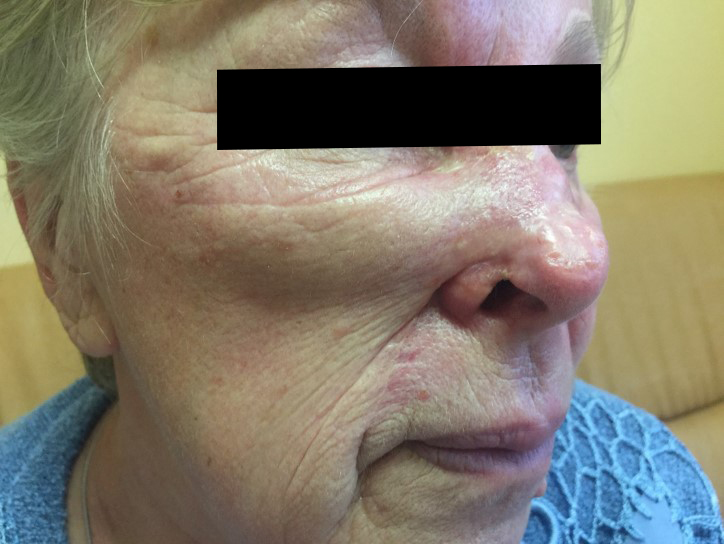
Как выглядит базалиома до и после лечения можно увидеть на фото:
До
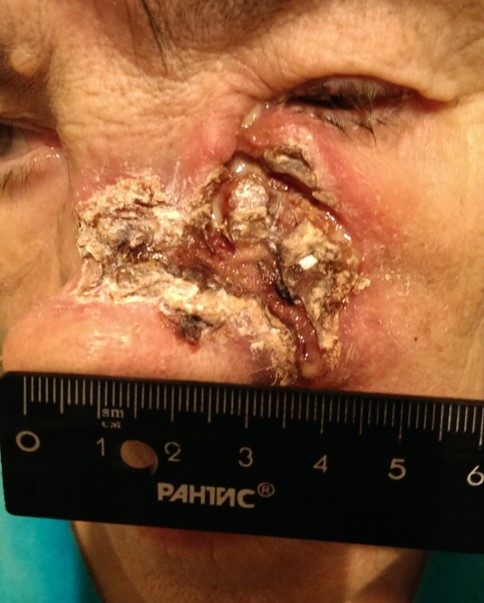
После
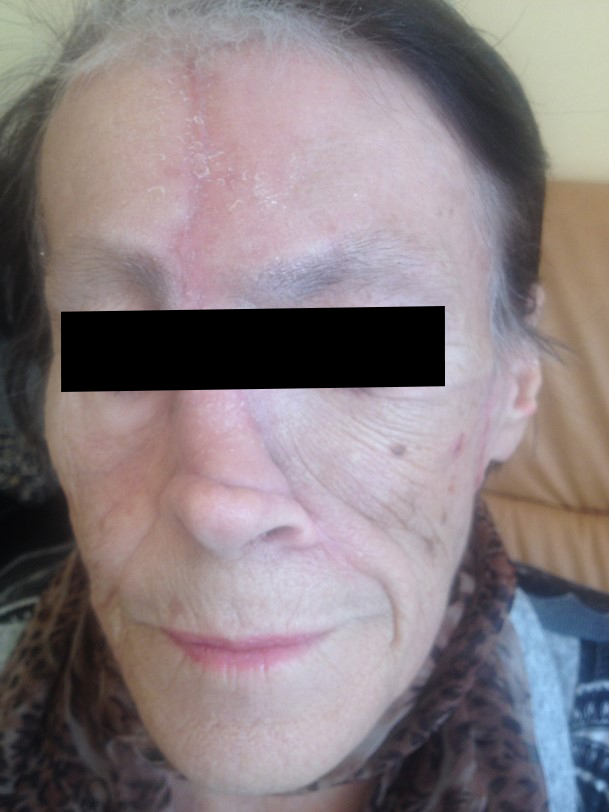
До
После
До
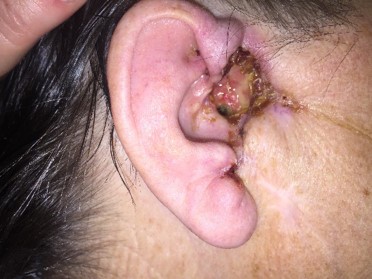
После
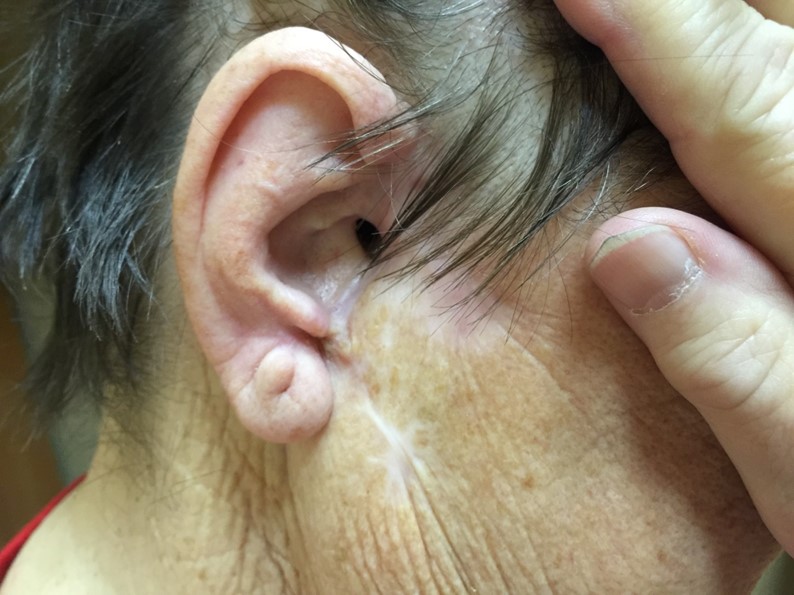
Базалиома – диагностика
После осмотра, проведенного врачом-дерматологом с помощью специального прибора — дерматоскопа, может быть заподозрена злокачественная природа опухоли.
Постановка диагноза — базальноклеточная карцинома — возможна только после морфологической верификации. На первом этапе это цитологическое исследование соскоба с поверхности новообразования на наличие атипичных клеток. Безусловным диагностическим мероприятием является биопсия, позволяющая сделать гистологическое заключение с учетом структуры ткани.
Методы лечения базалиомы кожи
Современная медицина владеет достаточно широким спектром лечебных пособий по борьбе с наиболее распространенной формой рака кожи. Тактика ведения пациента подразумевает грамотный выбор способа лечения. На сегодняшний день существуют следующие методики:
- хирургическое иссечение
- близкофокусная рентгенотерапия
- фотодинамическая терапия
- лазерная терапия
- криотерапия
- медикаментозная терапия.
В отделении опухолей головы и шеи НИИ онкологии им. Н.Н. Петрова пациентам с базалиомой кожи лица успешно делают реконструктивно-пластические операции. Выполняется и криодеструкцию базалиом под УЗ-контролем.
Криодеструкция актуальна для:
- поверхностных поражений;
- опухолей с локализацией в сложных анатомических зонах области лица;
- ослабленных пациентов с тяжелой сопутствующей патологией;
- соблюдения косметических требований.
Разные виды криодеструкции – струйная, аппликационная, пункционная – позволяют максимально индивидуализировать лечение. Накопленный опыт отделения позволяет судить об очень низком проценте рецидивов заболевания. Процедура криодеструкции заключается в местной анестезии, взятии биопсийного материала и троекратном холодовом воздействии сверхнизкой температуры с последующим оттаиванием.
Продолжительность каждого воздействия определяется распространенностью опухолевого процесса и глубиной инвазии. На месте зоны раневого дефекта формируется крионекроз, заживление происходит под струпом. Данная методика относится к хирургическим вмешательствам, поэтому подготовка к ней и послеоперационный период требуют контроля со стороны врача и ответственного выполнения всех предписаний пациентом. По окончанию периода заживления на месте криовоздействия остается эластичная рубцовая ткань удовлетворительных косметических свойств.
Продолжаются разработки новых методов лечения. Одним из достижений молекулярной онкологии является расшифровка мутаций генов Hedgehog-сигналинга, наблюдаемых в большинстве случаев базальноклеточной карциномы. Данное открытие дало толчок по внедрению в клиническую практику новых таргетных препаратов для системного лечения, что особенно актуально для пациентов с метастазами.
Таким образом, онконастороженность, профилактические меры, своевременное обращение пациентов за медицинской помощью, качественная диагностика и грамотный подход к лечению в совокупности могут обеспечить радикальный контроль над базальноклеточным раком кожи.


Авторская публикация:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Острая ревматическая лихорадка (ОРЛ) – системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечно-сосудистой системы, развивающееся в связи с острой А-стрептококковой носоглоточной инфекцией у предрасположенных к нему лиц.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | - без порока сердца*** - порок сердца**** | III | IV | ||
** Функциональный класс по NYHA.
*** Наличие поствоспалительного краевого фиброза клапанных створок без регургитации, которое уточняется с помощью ЭхоКГ.
**** При наличии впервые выявленного порока сердца необходимо, по возможности, исключить другие причины его формирования (инфекционный эндокардит, первичный антифосфолипидный синдром, кальциноз клапанов дегенеративного генеза и др.).
Этиология и патогенез
Этиологический фактор - В-гемолитический стрептококк группы А. Заболевание развивается в связи с острой или хронической носоглоточной инфекцией. Особенное значение имеет М-протеин, входящий в состав клеточной стенки стрептококка. Известно более 80 разновидностей М-протеина, из них ревматогенными считают М-5, 6, 14, 18, 19, 24. Необходимым условием также является наследственная предрасположенность (DR21, DR4, антитела HLA; аллоантиген В-лимфоцитов D8/17).
Эпидемиология
Распространенность ревматической лихорадки среди детей в различных регионах мира составяет 0,3-18,6 на 1000 школьников (по данным ВОЗ - 1999). Основное количество больных ревматической болезнью сердца составляют пациенты с приобретенными ревматическими пороками сердца.
За последние 10 лет первичная инвалидность вследствие ревматической лихорадки составляет 0,5-0,9 на 10 тыс. населения (0,7 - в работоспособном возрасте). Данный показатель не имеет тенденции к снижению.
Характерные особенности современного течения ОРЛ:
- относительная стабилизация заболеваемости в большинстве стран;
- тенденция к повышению заболеваемости в старшем возрасте (20-30 лет);
- увеличение частоты случаев с затяжным и латентным течением;
- малосимптомность и моноорганность поражения;
- уменьшение частоты поражения клапанов сердца.
Факторы и группы риска
- возраст 7-20 лет;
- женский пол (женщины болеют в 2,6 раза чаще, чем мужчины);
- наследственность;
- недоношенность;
- врожденные аномалии соединительной ткани, несостоятельность коллагеновых волокон;
- перенесенная острая стрептококковая инфекция и частые носоглоточные инфекции;
- неблагоприятные условия труда или проживание в помещении с повышенной влажностью, низкой температурой воздуха.
Клиническая картина
Cимптомы, течение
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Ревматический артрит
Отмечается у 75% больных при первой атаке ОРЛ.
Основные характеристики артрита:
- кратковременность;
- доброкачественность;
- летучесть поражения с преимущественным вовлечением крупных и средних суставов.
Полная регрессия воспалительных изменений в суставах происходит в течение 2-3 недель. При современной противовоспалительной терапии время регрессии можно сократить до нескольких часов или дней (подробнее см. в подпункте I00).
Малая хорея
Представляет собой ревматическое поражение нервной системы. Наблюдается преимущественно у детей (реже - у подростков) в 6-30% случаев.
Клинические проявления (пентада синдромов):
Кольцевидная (анулярная) эритемa
Встречается в 4-17% случаев. Проявляется в виде бледно-розовых кольцевидных высыпаний, варьирующих в размерах. Высыпания, главным образом, локализуются на туловище и проксимальных отделах конечностей (но не на лице). Эритема носит транзиторный мигрирующий характер, не сопровождается зудом или индурацией Индурация - уплотнение органа или его части в результате какого-либо патологического процесса
и бледнеет при надавливании.
Ревматические узелки
Встречаются в 1-3 % случаев. Представляют собой округлые, безболезненные, малоподвижные, быстро возникающие и исчезающие образования различных размеров на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, остистых отростков позвонков, а также в затылочной области hallea aponeurotica.
У детей и подростков при ОРЛ могут наблюдаться такие симптамы, как тахикардия без связи с повышением температуры тела, боли в животе, боли за грудиной, недомогание, анемия. Данные симптомы могут служить дополнительным подтверждением диагноза, но не являются диагностическими критериями, так как часто встречаются при многих других заболеваниях.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
- кардит;
- полиартрит;
- хорея;
- кольцевидная эритема;
- подкожные ревматические узелки.
Малые критерии:
- клинические: артралгии, лихорадка;
- лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
- удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
- позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
- повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия - значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
- краевое утолщение, рыхлость, "лохматость" створок клапана;
- ограничение подвижности утолщенной задней створки;
- наличие митральной регургитации, степень которой зависит от тяжести поражения;
- небольшой концевой пролапс Пролапс - смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител - одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее широко используемый тест для определения стрептококковых антител - определение антистрептолизина О. При однократном исследовании повышенными считаются титры не менее 250 единиц Тодда у взрослых и 333 единицы у детей старше 5 лет.
Для диагностики также применяется выделение стрептококков группы А из носоглотки путем взятия посевов. По сравнению с определением уровня антител, данный метод является менее чувствительным.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма - СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
- уровень фибриногена плазмы выше 4 г/л;
- альфа-глобулины - выше 10%;
- гамма-глобулины - выше 20%;
- гексозы - выше 1,25 гм;
- серомукоид - выше 0,16 гм;
- церулоплазмин - выше 9,25 гм;
- появление в крови С-реактивного белка.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
1. Неревматический миокардит (бактериальный, вирусный).
Типичные признаки:
- наличие хронологической связи с острой носоглоточной (в основном вирусной) инфекцией;
- укорочение (менее 5-7 дней) или отсутствие латентного периода;
- в дебюте болезни проявляются симптомы астенизации , нарушения терморегуляции;
- постепенное развитие заболевания;
- артрит и выраженные артралгии отсутствуют;
- кардиальные жалобы имеют активный и эмоционально окрашенный характер;
- медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены - антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
В отличие от ревматической хореи для данного синдрома типичны выраженность психиатрических аспектов (сочетание навязчивых мыслей и навязчивых движений), а также значительно более быстрый регресс симптомов заболевания на фоне одной лишь адекватной противострептококковой терапии.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
- азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
- или кларитромицин по 250 мг 2 р. в день 10 дней;
- или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
- линкомицин по 500 мг 3 р. в день 10 дней;
- или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
- низкая степень активности;
- изолированный суставной синдром;
- затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
- ярко и умеренно выраженный кардит;
- максимальная или умеренная степень активности;
- острое, реже - подострое и рецидивирующее течение;
- малая хорея;
- наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Все больные с подозрением на острую ревматическую лихорадку должны быть госпитализированы для уточнения диагноза и лечения.
Профилактика
Первичная профилактика ОРЛ
В основе - своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина - 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
- взрослым и подросткам - 2,4 млн ЕД;
- детям при массе тела менее 25 кг - 600 000 Ед;
- детям с массой тела более 25 кг -1,2 млн ЕД.
Бициллинопрофилактика начинается в стационаре сразу после окончания ежедневной антибактериальной терапии и проводится круглогодично. Ее длительность устанавливается индивидуально для каждого пациента. Для больных, перенесших ОРЛ без кардита (артрит, хорея) длительность - не менее 5 лет после атаки или до 18 лет ( по принципу "что дольше"). Для больных с излеченным кардитом без порока сердца длительность - не менее 10 лет или до 25-летнего возраста ( по принципу "что дольше").
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лейкоз: причины появления, симптомы, диагностика и способы лечения.
Определение
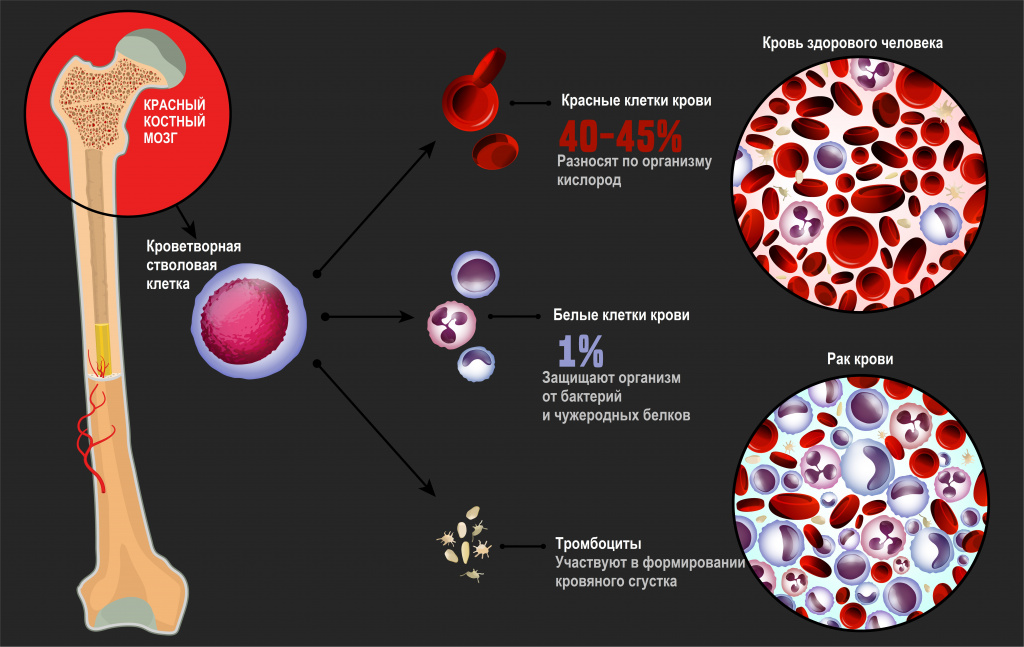
Лейкозы – большая группа заболеваний кроветворной системы. Кроветворение (гемопоэз) – это многоэтапный процесс образования форменных элементов крови в специализированных органах кроветворения. К форменным элементам крови относятся лейкоциты (белые кровяные тельца), которые участвуют во врожденном и приобретенном иммунитете, эритроциты (красные кровяные тельца), которые осуществляют транспорт кислорода и углекислого газа, и тромбоциты, обеспечивающие свертываемость крови.
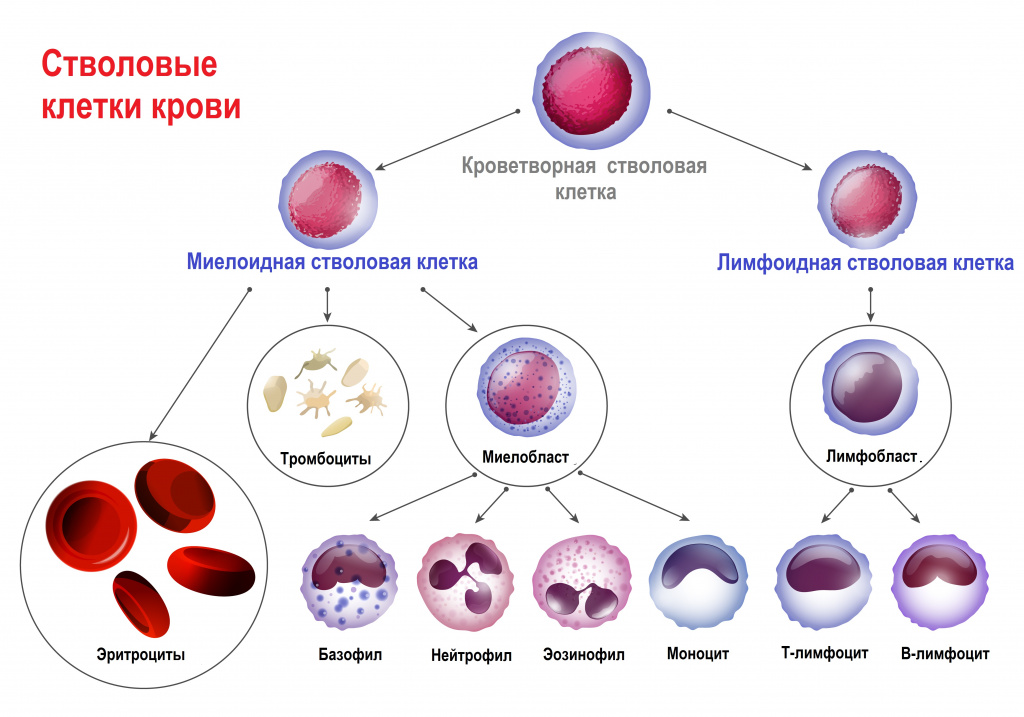
У всех клеток крови есть одна общая «родоначальница» – полипотентная стволовая клетка. Термин «полипотентная» означает, что такая клетка может развиваться в различные виды зрелых клеток.
Главный орган, где располагаются полипотентные стволовые клетки, - костный мозг, который как раз и поражается при лейкозах.
В результате повреждения (мутации) в генетическом материале полипотентной стволовой клетки-предшественницы нарушается процесс созревания клеток. При остром лейкозе возникает большое количество незрелых (бластных) клеток, из которых образуется опухоль, разрастается в костном мозге, замещает нормальные ростки кроветворения и имеет тенденцию к метастазированию – распространению с током крови или лимфы в здоровые органы. При хронических лейкозах заболевание течет годами, происходит частичная задержка созревания клеток и опухоль образуется из созревающих и зрелых клеток.
Причины возникновения лейкозов
К факторам риска развития лейкоза относятся:
- ионизирующая радиация: лучевая терапия по поводу других опухолей, облучение на рабочем месте, ультрафиолетовое излучение;
- воздействие на организм химических канцерогенных веществ;
- некоторые вирусы: HTLV (Т-лимфотропный вирус человека);
- бытовые факторы: добавки в пищевые продукты, курение, плохая экологическая обстановка;
- наследственная предрасположенность к раковым заболеваниям.
Лейкозы подразделяют на острые и хронические, а по типу поражения ростка кроветворения - на лимфоидные и миелоидные. Острый лейкоз никогда не переходит в хронический, а хронический не может стать острым (но его развитие может перейти в стадию бластного криза).
В зависимости от преобладания тех или иных опухолевых клеток выделяют бластные, цитарные и недифференцированные лейкозы.
Острый лимфобластный лейкоз (ОЛЛ) диагностируется у лиц любого возраста, начиная с младенческого и заканчивая пожилым, однако пик заболеваемости приходятся на детский возраст (60% пациентов с ОЛЛ моложе 20 лет). Острый лимфобластный лейкоз – самая распространенная опухоль кроветворной ткани у детей, которая составляет 30% всех злокачественных опухолей детского возраста. Заболеваемость ОЛЛ у пациентов пожилого возраста неуклонно возрастает: так, ежегодная частота ОЛЛ увеличивается с 0,39 случая на 100 тыс. населения в возрасте 35–39 лет, до 2,1 случая на 100 тыс. населения в возрасте ≥85 лет. Кроме того, приблизительно 30% ОЛЛ диагностируются в возрасте ≥60 лет.
Острым миелоидным лейкозом (ОМЛ) страдает в среднем 3-5 человек на 100 тыс. населения в год. Заболеваемость резко возрастает в возрасте старше 60 лет и составляет 12–13 случаев на 100 тыс. населения у лиц в возрасте старше 80 лет.
Хронический лимфобластный лейкоз (ХЛЛ) – самый частый вид лейкозов у взрослых, в то время как у детей этот вид опухоли не регистрируется. В европейских странах его частота составляет 4 случая на 100 тыс. населения в год и непосредственно связана с возрастом. У лиц старше 80 лет она составляет более 30 случаев на 100 тыс. в год.
Хронический миелолейкоз (ХМЛ) – редкое заболевание: 0,7 на 100 тыс. взрослого населения, пик заболеваемости приходится на 50-59 лет, однако до 33% больных ОМЛ - люди моложе 40 лет.
Симптомы лейкозов
Острый лейкоз в большинстве случаев дебютирует резко - внезапно повышается температура, появляются озноб, боль в горле, в суставах, отмечается резко выраженная слабость. Реже острый лейкоз может проявиться кровотечением. Иногда острый лейкоз начинается с постепенного ухудшения состояния больного, появления невыраженной боли в суставах и костях, кровоточивости. В единичных случаях возможно бессимптомное начало заболевания. У многих больных увеличиваются лимфоузлы и селезенка.
При хроническом лейкозе на начальной стадии, которая длится от года до трех лет, пациенты могут ни на что не жаловаться. Иногда беспокоят слабость, потливость, частые простудные заболевания, могут отмечаться тупые, ноющие боли в костях.
При подавлении эритроидного ростка, дающего красные кровяные тельца, возникает анемия и гемическая гипоксия (снижение количества кислорода в крови). При этом пациенты отмечают слабость, утомляемость, бледность кожных покровов.
При поражении мегакариоцитарного ростка падает количество тромбоцитов, поэтому возникает кровоточивость десен, слизистой оболочки носа, пищеварительного тракта, образуются синяки, кровоизлияния в различные органы. При прогрессировании лейкоза могут развиваться массивные кровотечения в результате ДВС синдрома (синдрома диссеминированного внутрисосудистого свертывания).
В результате недостатка лейкоцитов и снижения иммунитета развиваются инфекционные осложнения различной степени тяжести, что чаще всего проявляется лихорадкой.
Могут возникать язвенно-некротическая ангина, перитонзиллярные абсцессы, некротический гингивит, стоматит, пиодермия, параректальные абсцессы, пневмония, пиелонефрит. Существует значимый риск тяжелого течения инфекционных осложнений вплоть до развития сепсиса.
С током крови и лимфы опухолевые клетки попадают в здоровые органы, нарушают их структуру и функцию - наиболее подвержены метастатическим процессам печень, селезенка, лимфатические узлы, но метастазы могут поражать и кожу, и мозговые оболочки, и почки, и легкие.
Основные причины летальности у пациентов с лейкозом связаны с тем, что осложнения могут спровоцировать развитие сепсиса, полиорганную недостаточность, кровоизлияния в различные органы. Острый лейкоз без лечения приводит к смертельному исходу в течение нескольких недель или месяцев.
Диагностика лейкозов
Диагностика лейкозов основывается на оценке морфологических особенностей клеток костного мозга и периферической крови. Поэтому всем пациентам с подозрением на лейкоз назначают общий анализ крови с подсчетом лейкоцитарной формулы и определением числа тромбоцитов.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Для определения объема опухолевого поражения, вероятности развития синдрома лизиса опухоли рекомендовано выполнение общетерапевтического биохимического анализа крови: АСТ, АЛТ, общий билирубин, глюкоза, мочевина, креатинин, общий белок, ЛДГ, магний, натрий, калий, кальций.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека. .
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на магний; Общий магний; Ионы магния. Serum Magnesium Test; Magnesium test; Magnesium, blood; Serum magnesium. Краткая характеристика определяемого аналита Магний Магний, как и калий, содержится преимущественно внутри клеток. 1/3-1/2 всего магния организма .
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Для определения вероятности развития тяжелых коагуляционных нарушений (как геморрагических, так и тромботических) рекомендовано исследование свертывающей системы крови.
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
С целью исключения поражения почек выполняют общий анализ мочи.
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
Диагностику хронического лейкоза проводят с помощью иммунофенотипического исследования лимфоцитов крови (ИФТ) методом проточной цитометрии.
Рекомендовано проведение стернальной пункции (пункции грудины) для получения цитологического препарата костного мозга и цитологическое и цитохимическое исследование мазка с целью уточнения диагноза и определения прогноза.
В ряде случаев показана биопсия опухолевого образования или лимфатического узла (или другого метастатического очага) и патологоанатомическое исследование полученного биопсийного материала.
Кроме того, врач может рекомендовать проведение иммунофенотипирования гемопоэтических клеток-предшественниц в костном мозге, цитогенетическое исследование аспирата костного мозга, молекулярно-генетические исследования мутаций в генах и др.
Из инструментальных методов диагностики проводятся:
-
эхокардиография для оценки функционального состояния сердечной мышцы;
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Лечение лейкозов
Лечение лейкозов проводится в стационаре. Медикаментозное воздействие на опухоль специальными препаратами, губительно действующими на быстро делящиеся клетки, называется химиотерапией. При лечении острых лейкозов химиотерапию проводят в несколько этапов: индукция ремиссии, консолидация (закрепление) ремиссии, поддерживающая терапия и профилактика нейролейкемии (метастазирования опухолевых лейкозных клеток в головной и спинной мозг).
Период индукции ремиссии - это начальный этап, цель которого максимально уменьшить опухолевую массу и достичь ремиссии. Обычно для этого требуется 1-2 курса химиотерапии. Далее идет консолидация достигнутого эффекта - наиболее агрессивный и высокодозный этап лечения, задачей которого является по возможности еще большее уменьшение числа остающихся после индукции лейкемических клеток. Этот этап также занимает 1-2 курса. За ним следует противорецидивное или поддерживающее лечение. При некоторых вариантах острых лейкозов требуется профилактика или, при необходимости, лечение нейролейкемии.
Для разных видов лейкозов у разных возрастных групп профессиональными сообществами разработаны схемы химиотерапии.
При лечении ХМЛ основными препаратами выбора являются ингибиторы тирозинкиназы, применяемые в непрерывном режиме – ежедневно, длительно, постоянно. Перерывы в приеме могут способствовать снижению эффективности терапии и прогрессированию заболевания. В случае неэффективности терапии может быть проведена трансплантацию гемопоэтических стволовых клеток или костного мозга.
В терапии ХЛЛ цели и схемы терапии химиотерапии определены возрастом пациента, числом и тяжестью сопутствующих заболеваний. Разработаны протоколы лечения для разных пациентов, в том числе схемы моно- и полихимиотерапии. Для профилактики инфекционных осложнений применяют внутривенное введение иммуноглобулина, рекомендована вакцинация от гриппа и пневмококковой инфекции.
Помимо химиотерапии пациенту может потребоваться трансфузионная терапия: переливание эритроцитарной массы, тромбоцитарной массы, изотонических растворов.
При присоединении инфекций показана антибиотикотерапия. На фоне лечения могут возникать тромботические осложнения, что требует антикоагулянтной терапии. Пациентам высокого риска в связи с вероятностью рецидива лейкоза применяют трансплантацию гемопоэтических стволовых клеток.
Осложнения
Основные осложнения лейкозов - инфекционные, вплоть до сепсиса, и тромботические и/или геморрагические осложнения с развитием синдрома диссеминированного внутрисосудистого свертывания. При метастазировании опухолевых клеток развивается полиорганная недостаточность, в т.ч. лейкозные клетки могут попадать в оболочки головного и спинного мозга, инфильтрировать периферические нервы с развитием разнообразных двигательных и чувствительных нарушений (лейкемоидная инфильтрация). Кроме того, встречается так называемый «синдром лизиса опухоли» - сложный процесс, возникающий в результате спонтанного или вызванного лечением разрушения большого числа опухолевых клеток с выходом внутриклеточного содержимого в кровоток. При этом может развиться острая почечная недостаточность. Летальность при лизисе опухоли достигает 70%.
Профилактика лейкозов
Так как причины возникновения лейкозов не установлены, методов специфической профилактики до сих пор не существует.
Однако доказано, что между курением и риском развития острого лейкоза существует дозовая зависимость, которая особенно очевидна для лиц старше 60 лет.
Ряд исследователей предполагают, что около 20% случаев ОМЛ являются следствием курения.
- Клинические рекомендации «Острые миелоидные лейкозы». Общероссийский национальный союз «Ассоциация онкологов России», некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество», 2020.
- Клинические рекомендации «Острые лимфобластные лейкозы». Общероссийский национальный союз «Ассоциация онкологов России», некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество», 2020.
- Клинические рекомендации «Хронический лимфоцитарный лейкоз/ лимфома из малых лимфоцитов». Общероссийский национальный союз «Ассоциация онкологов России», некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество», региональная общественная организация «Общество онкогематологов», 2020.
- Клинические рекомендации «Хронический миелолейкоз у взрослых». Национальное гематологическое общество, 2017.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Алопеция: причины появления, симптомы, диагностика и способы лечения.
Определение
Алопеция – патологическое частичное или полное выпадение волос на голове, лице и/или на других участках тела, возникающее из-за повреждения волосяных фолликулов.
В норме человек теряет до 100 волос в день. Потеря большего количества волос считается патологией и может привести к частичному или полному облысению.
Волос состоит из видимой части (стержня) и корня, располагающегося в волосяном фолликуле (волосяной луковицей). На голове человека примерно 100 000-150 000 фолликулов, в которых и происходит рост волоса.
Принято различать три стадии роста волоса:
1-я фаза - анаген, когда волос непрерывно растет; продолжительность этой фазы – от 2 до 5 лет;
2-я фаза – катаген, когда рост волоса останавливается, и волосяной фолликул готовится перейти в стадию покоя; продолжительность этой фазы составляет 3-4 недели;
3-я фаза - телоген, когда отделившийся от корня волос продвигается к поверхности и выпадает, а фолликул отдыхает и готовится к производству нового волоса; продолжительность этой фазы составляет 2-4 месяца.
В норме у человека примерно 80-90% волос находятся в фазе анагена, 1-2% — в фазе катагена и остальные — в фазе телогена.
Классификация алопеции
Принято выделять рубцовую и нерубцовую алопецию.
Рубцовая алопеция характеризуется полной деструкцией волосяных фолликулов с образованием на их месте фиброзной ткани и невозможностью возобновления роста волос.
- гнездная - проявляется выпадением волос на ограниченном участке (чаще на волосистой части головы) без формирования рубцовой ткани в очагах поражения. Гнездная алопеция может быть локальной (очаговой), лентовидной (краевой), субтотальной, тотальной и универсальной - с поражением ногтевых пластин;
- диффузная (симптоматическая, токсическая алопеция) - заболевание, характеризующееся распространенным диффузным выпадением волос, связанным с нарушением физиологической смены фаз их роста;
- андрогенетическая - заболевание, связанное с генетически обусловленным нарушением метаболизма андрогенов в коже волосистой части головы; обычно облысение затрагивает теменную и лобную зоны;
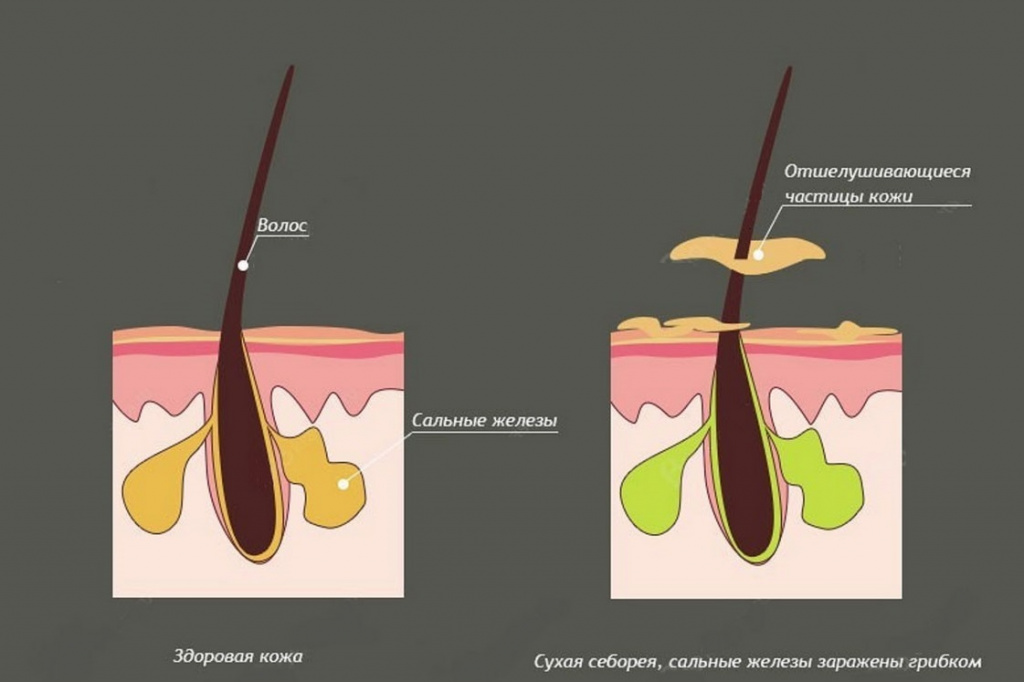
- себорейная - возникает на фоне себореи (воспалительного заболевания, обусловленного увеличением отделения кожного сала и изменением его состава).
Причинами развития рубцовой (необратимой) алопеции могут быть наследственные расстройства; механические или термические травмы кожи; грибковые (трихофития, фавус), бактериальные (туберкулез, сифилис и др.), протозойные (лейшманиоз) или вирусные (опоясывающий лишай, ветряная оспа) заболевания; новообразования (плоскоклеточный рак); различные дерматозы (склеродермия, фолликулит Гоффмана и др.).
Гнездная алопеция может быть следствием таких заболеваний, как малярия, сифилис, опоясывающий лишай, грибковая инфекция, ВИЧ-инфекция. При микобактериозах даже незначительная травма способствует инфицированию волосистой части головы, и через 2–3 недели волосы становятся ломкими. Стафилококковые поражения кожи определяются при врастании волоса в кожу.

Диффузная алопеция развивается во время беременности и в период лактации, при гипотиреозе, злокачественных новообразованиях, сифилисе. Существенную роль в формировании болезни играют стрессы. К этиологическим факторам, способствующим возникновению диффузной алопеции, относятся радиоактивное излучение, химиотерапия, воздействие сильных ядов, длительное применение лекарственных препаратов (антибиотиков, нейролептиков, антидепрессантов и т.д.).
При недостаточном питании в организме может образоваться дефицит не только белка, но и основных микроэлементов: железа, цинка, меди, хрома, серы, селена, магния, калия, кремния, что также не лучшим образом сказывается на состоянии волос.
Андрогенетическая алопеция связана с дисфункцией эндокринных желез (заболеваниями надпочечников, синдромом склерокистоза яичников и др.) и генетическими факторами.
Себорейная алопеция — это осложнение себореи. Она развивается примерно у 25% людей, начинаясь, как правило, в период полового созревания и достигая максимальной степени выраженности к 25 годам.
Симптомы алопеции
Рубцовая алопеция начинается с появления небольших очагов облысения в теменной или лобной областях. Процесс может сопровождаться покраснением кожи. На непораженных участках волосы обычно не изменены, но легко удаляются по периферии очагов. На поздней стадии в дерме отмечается значительный фиброз.
Другой вид рубцовой алопеции — абсцедирующий подрывающий фолликулит Гоффмана. Для заболевания характерны множественные глубокие и поверхностные абсцессы, которые при заживании превращаются в грубые, нередко келоидные рубцы.
Гнездная алопеция проявляется округлыми очагами различной величины, лишенными волос. Процесс чаще всего локализуется на волосистой части головы, но может поражать брови, ресницы и другие участки кожного покрова (у мужчин – зону роста бороды и усов). Сначала очаги облысения небольшие (до 1 см в диаметре) с нормальной кожей (иногда наблюдается ее непродолжительное покраснение). Затем они увеличиваются, появляются новые, сливаются со старыми, образуя крупные зоны облысения, по периферии которых присутствуют волосы в виде восклицательного знака – суженные у основания и утолщенные ближе к концу. Через несколько недель или месяцев в первоначальном очаге может возобновиться рост волос, что не исключает появление новых очагов поражения. Отрастающие волосы сначала тонкие и непигментированные, но постепенно они восстанавливают свою структуру и цвет.
Андрогенетическая алопеция отличается замещением нормальных волос в височно-лобно-теменной области постепенно истончающимися пушковыми, которые со временем укорачиваются и теряют пигмент. Сначала появляются залысины в зоне висков, затем в патологический процесс вовлекается теменная область. Для определения степени мужского облысения применяют шкалу Норвуда, а для определения степени поредения волос у женщин - шкалу Людвига.
При себорейной алопеции волосы становятся жирными и склеиваются между собой. На волосах и коже можно заметить желтоватые чешуйки. Человек часто жалуется на зуд. Для заболевания характерно укорочение стадии анагена, что вызывает досрочное выпадение волос, их поредение и замещение пушковыми. Облысение начинается, как правило, от краев лба к затылку или от темени ко лбу и затылку. По краям лысины всегда присутствуют крепко сидящие волосы.
Диагностика алопеции
Лабораторно-инструментальное исследование алопеции включает в себя широкий спектр анализов:
-
клинический анализ крови: низкий уровень гемоглобина и эритроцитов указывает на наличие анемии, повышение эритроцитарного индекса свидетельствует о В12- и фолиеводефицитных состояниях; повышенный уровень лейкоцитов, нейтрофилов может наблюдаться при наличии инфекционного очага в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
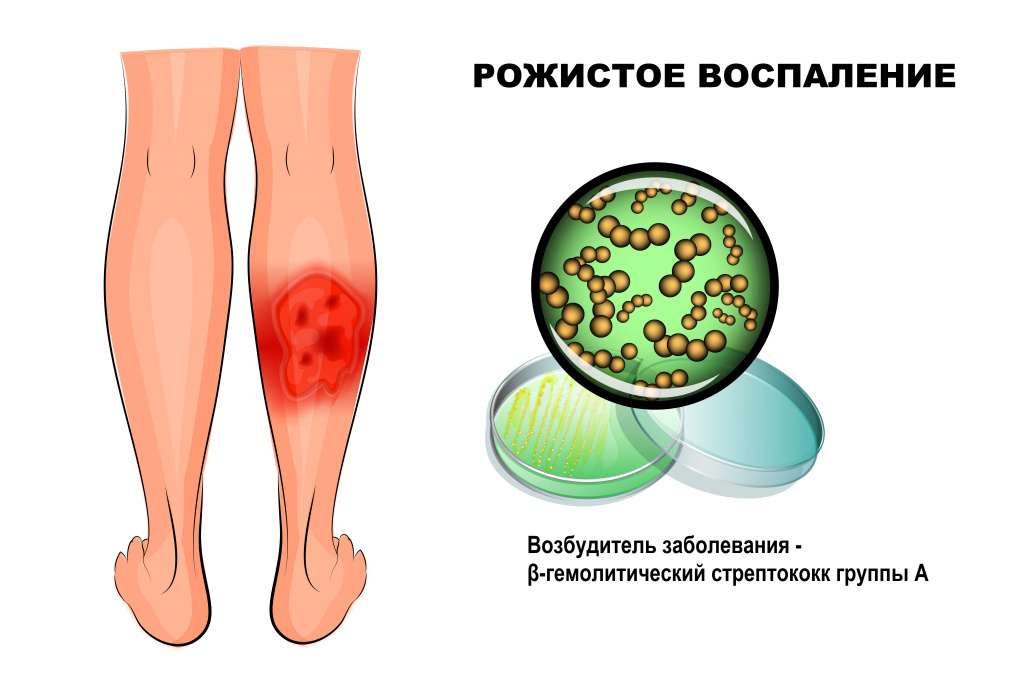
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.
Причины появления рожистого воспаления
Стрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

