Как жить с ожогами на теле
Обновлено: 19.04.2024
Ожоги занимают пятое место среди детских травм после аварий на дорогах, утоплений, падений и отравлений и третье место по смертности среди них. По данным Росстата, в 2018 году от ожогов пострадали 62 000 детей до 17 лет. Рассказываем, как предупредить или как правильно помочь, если это случилось.
Какие бывают и как проявляются
- Термические: пламя, горячие жидкость и пар, радиаторы отопления, трубы с горячей водой и другие раскаленные предметы.
- Химические: кислоты и щелочи — часто входят в состав средств бытовой химии.
- Электрические: молния, ток.
- Лучевые: ультрафиолет, радиация.
- Смешанные: несколько факторов из вышеперечисленных.
Почти все ожоги — термические: повреждения кожи, а иногда слизистых, мышц и костей, в результате действия на них высоких температур. Чаще всего от них страдают дети, и в 95% случаев причиной является пламя.
Согласно Российским клиническим рекомендациям, есть три степени глубины поражения кожи при термических ожогах:
- Только эпидермис — самый верхний слой.
Кожа краснеет и отекает. Боль обычно незначительная, потому что нервные окончания находятся глубже. Через 2−4 дня погибший эпителий слущивается. Шрамов не остается. - Эпидермис и верхняя часть дермы — богатый сосудами и нервными окончаниями слой между эпидермисом и подкожным жиром.
Помимо покраснения и отека появляются небольшие пузыри с мутным или кровянистым содержимым — это отслаивается эпидермис и пустота между ним и дермой заполняется кровью и лимфой. Ожоги второй степени сильно болят, потому что нервные окончания остались без своей защиты — эпидермиса. За 1−2 недели обновляется нижний, ближайший к подкожному жиру, слой дермы и рана затягивается. Шрамы могут остаться при поражении большой площади кожи. - Кожа на всю толщину, подкожно-жировая клетчатка, мышцы и кости.
Над ожогом образуется плотная коричневая или черная корочка, которая «склеивается» с тканями ниже. Пузыри сливаются между собой, а на их месте потом появляются язвы. Боль возникает только в момент травмы. Затем ощущаются давление или незначительный дискомфорт, а боль отсутствует даже при прикосновении к ране — потому, что все рецепторы погибли. Когда омертвевшая ткань начинает замещаться новой, опять появляется боль. Может потребоваться ампутация обожженной конечности и пластика дефектов. Шрамы остаются всегда.
Почему это так больно
Кожа — самый большой орган: 4−6% от общего веса тела. Она содержит до 82% воды и треть общего объема крови. В коже 2 млн нервных окончаний, 1,5 млн из них — болевые рецепторы.
Температура выше 44 °C разрушает белки кожи — нарушается целостность клеточных оболочек и вода из клеток уходит в пространство между ними. Это можно представить на примере яйца. Оно содержит примерно 73% воды, 13% белка, 12% жира и минеральные вещества. При варке белки в составе клеточной оболочки разрушаются и сворачиваются — вода выходит наружу. То же самое происходит с кожей, только вода уходит в другие ткани. Поэтому появляется отек.
Затем в сосудах дермы склеиваются тромбоциты и закупоривают просвет. Снабжение кровью обожженного участка уменьшается, что может привести к полной гибели тканей, если вовремя не оказать помощь. Ожог также приводит к выбросу в кровь веществ, провоцирующих воспаление.
Как предотвратить
Педиатр GMS Clinic Мария Фадеева рекомендует:
- спички и зажигалки хранить в недоступном для детей месте
- горячие продукты и напитки держать дальше от края стола
- включенные утюги, щипцы для завивки располагать так, чтобы ребенок не мог дотянуться
- готовить на задних конфорках, поворачивать ручки кастрюль и сковородок к стене или вбок, чтобы ребенок не мог случайно схватить их
- использовать защитные устройства-блокаторы включения плит
- не носить ребенка на руках в момент приготовления пищи
Кухня — не место для маленького ребенка, особенно во время приготовления еды.
- не оставлять ребенка без присмотра в комнате с работающими обогревателями
- проверять температуру в ванной перед купанием детей
- не подпускать детей к кострам и не запускать рядом фейерверки
- отказаться от ингаляций над горячими отварами и вареной картошкой при ОРВИ — это неэффективно и создает высокий риск ожога дыхательных путей и лица.
Первая помощь
МЧС России рекомендует не паниковать, охладить ожог, накрыть пораженное место чистой тканью, дать обезболивающее и вызвать скорую помощь при необходимости.
Самое важное — прекратить воздействие повреждающего фактора: убрать ребенка от огня, горячей воды или раскаленных предметов. При неглубоких ожогах — промыть пораженный участок кожи проточной водой, а если кожа выглядит багровой и/или появились волдыри — опустить ее в прохладную воду не выше 15 ºС не дольше, чем на 20 минут. При обширных ожогах — накрыть кожу чистой, не прилипающей тканью, например, хлопковой. Маленькие участки можно держать открытыми. При сильной боли можно дать ребенку ибупрофен или парацетамол и, по возможности, поднять обожженную часть тела выше уровня сердца — это замедляет приток крови к этой области, уменьшает отек и выраженность боли. Если есть зуд, можно принять антигистаминные средства.
Что нельзя делать
Педиатр Детской клиники Фэнтези, к. м. н. Светлана Мухортова не рекомендует:
- смазывать ожог растительным маслом, кремом, сметаной и прочими кисломолочными продуктами. На коже образуется пленка, воздух перестает поступать к ране — она перегревается, и глубина поражения увеличивается. Молочные кислоты и продукты брожения могут привести к попаданию микробов в рану
- обрабатывать обожженную кожу зеленкой, йодом, косметическими лосьонами — спирт высушивает кожу и вызывает жжение и боль
- прикладывать к ране повязки с мочой. Эффективность уринотерапии не доказана
- прокалывать волдыри — микробы с жидкостью могут попасть в рану. Пузыри вскроются самостоятельно — как правило, это происходит, когда кожа уже обновилась и рана «затянулась»
- удалять прилипшую одежду самостоятельно, чтобы не травмировать место ожога
- прикладывать снег и лед дольше: обожженная кожа не чувствует перепадов температуры — можно получить обморожение
- посыпать ожог содой, мукой, горчичным порошком, крахмалом или детской присыпкой — пленка препятствует охлаждению, а мелкие частички могут нагноиться
- накладывать тугие повязки и заклеивать рану лейкопластырем — снижается доступ воздуха
- промывать проточной водой, если вскрылись пузыри — это больно и может привести к проникновению микробов глубже.
Когда вызывать скорую помощь
«При обширных ожогах. При первой степени — только покраснение кожи — за медицинской помощью можно обратиться при нарастании боли и отека», — говорит Светлана Мухортова.
Мария Фадеева рекомендует также обратиться к врачу если:
- обожжена кожа лица, пальцев на руках и ногах, ступней, суставов, половых органов
- площадь ожога более ладони ребенка
- пострадавшему менее 5 лет
- повышается температура тела, усиливается покраснение, пропадает чувствительность в месте ожога
- есть подозрение на ожог дыхательных путей или глаз — такое возможно после пожаров, падения в костер, ингаляций над горячим паром
Что еще можно сделать дома
Для ускорения заживления поверхностных ожогов рекомендуются препараты с декспантенолом — лучше в форме спреев, чтобы не создавать пленку над пораженным местом. Его наносят на рану через 2−4 часа после ожога и только при первой степени. Иногда разрешают лечить ребенка дома и при ожоге с небольшими пузырями. В таком случае надо своевременно менять чистые повязки и, если врач назначит, обрабатывать рану хлоргексидином.
В 2008 году ВОЗ выступила с докладом о профилактике детского травматизма. Педиатры разработали брошюру для детей «Живи интересно и безопасно»: она написана простым, понятным ребенку языком и оформлена в виде рассказов и занимательных викторин, а советы из нее актуальны и сегодня.
В России ежегодно регистрируется около 300 тысяч случаев ожогов. Лечение в условиях стационара ежегодно необходимо для 100 тысяч людей с термическими поражениями, 60-80 процентов составляют поверхностные раны.
Ожог – это поражение кожных покровов различными физическими факторами (термическими, электрическими, химическими).
Как образуется повреждение
При возникновении ожога различными повреждающими факторами страдает кожа, реже – слизистые, мышцы, сухожилия и кости. На месте воздействия в зависимости от степени поражения возникают местные изменения, которые характеризуются появлением боли, покраснением, повышением температуры, нарушением функции пораженного участка.
Классификация травмы
Чтобы определить, какое лечение необходимо, нужно рассказать кратко, какие степени повреждения выделяют:
- Ожог I степени . Появляется покраснение, незначительная боль и отек в поверхностных слоях эпидермиса.
- Термическая рана II степени . Выраженное покраснение, отек, отслоение поврежденного слоя, образование пузырей, наполненных желтой жидкостью. Пораженный участок заживает через 11-15 дней, пигментация кожи может сохраняться в течение 2,5-3 недель.
Раны первых двух степеней считаются поверхностными. Их лечение возможно в амбулаторных условиях. Они способны зажить при консервативном лечении.
- Ожоги IIIА степени сопровождаются поражением эпидермиса и дермы. Образуется струп светлого цвета. Под ним есть заметные розовые участки – сосочки дермы. По мере отхождения или изменения струпа появляется участками места покрытые эпителием. Восстановление происходит через 3-6 недель. В результате появляется грубый рубец.
- IIIБ степень : поражение кожи, нередко травмируются мышцы. Рана очищается от мертвой ткани через 4-6 недель.
- IV степень самые прогностически неблагоприятными и тяжелые. При этих повреждениях страдают фасции, мышцы, сухожилия и кости. Струп толстый, может появиться обугливание. Возможно, сопровождается гнойными осложнениями, такими как артриты, абсцессы и флегмоны.
Поражения IIIБ и IV степени – это глубокие раны, требующие нахождения в стационаре и оперативного лечения, а также решения вопроса о восстановлении кожи с помощью кожной пластики. Необходимо обращение за специализированной помощью и рациональное лечение у соответствующих специалистов безотлагательно.

Поражения IIIБ и IV степени требуют нахождения в стационаре и оперативного лечения.
Осложнения
Более грозным состоянием в случае глубоких ожогов наступает, если они занимают более 5-11% тела или общая площадь ожога больше 20%, то в таком случае возникает ожоговая болезнь. Эта болезнь связана с потерей кожных покровов и глубокими нарушениями их функций (защиты от инфекции, потеря болевой, а также тактильной чувствительности, поддержание водного баланса, терморегуляция). Тяжелое состояние требует системного подхода и комплексного лечения направленного на сохранение жизни пострадавшего, нахождения в условиях реанимации и мультидисциплинарного подхода специалистов. Важно отметить, что для детей до года для появления этого осложнения достаточно 3-5% площади ожога.
Первая помощь при термической ране
В первую очередь при получении раны не стоит предаваться панике. Если вы находитесь дома, для облегчения состояние достаточно пораженный участков окунуть в холодную воду до прекращения чувства боли . В вашей домашней аптечке должны быть на случай ожога следующие средства:
-
5% в форме крема или аэрозоли. Среди средств, способных улучшить микроциркуляторные нарушения и охлаждение раны используют также 5 % водорастворимую мазь анилокаина «Аникол». Применение антиоксидантов, к примеру мазь «Содерм», витамин Е способствует более быстрому восстановлению пораженного участка кожи. для закрытия раны. 3% или другой антисептик в случае, если при ожоге вы получили также загрязнение раны. Важно! При контакте раны с землей необходима вакцинация против столбняка.
Современные повязки
Существует огромное количество новых повязок, которые можно применять в домашних условиях, способствующих быстрому заживлению. Основное отличие от обычного бинта в том, что они создают благоприятный микроклимат в ране. Ведь если пораженный участок кожи полностью высохнет это не ускорит заживление.
Бранолинд Н с перуанским бальзамом

Пластырь обладает специфическим запахом, его используют при ране 1-2 степени, нельзя использовать при некротическом повреждении. Менять можно повязку 1 раз в два дня. Противопоказанием является аллергическая реакция на пластырь, проявляющаяся покраснение и отеком.
Гидроколл
Гелевая повязка, которую используют при ожоге 1-2 степени. В упаковке находится 15×15 cм повязка, которую можно скорректировать с размером раны. Повязка должна перекрывать на 1-2 см участок повреждения.
Silkoplast Comfort IT-Burn
Используют при ране 1-2 степени, снимает болевые ощущения, способствует быстрому заживлению.
Что нельзя делать
Ни в коем случае нельзя рану обрабатывать никаким маслом! Этим действием вы увеличиваете степень ожога и удлиняете время восстановления кожи. Не обрабатывайте кожу раздражающими средствами такими как спирт, а также различные спиртовые растворы. Также не используйте в качестве перевязочного материала вату.
Когда требуется помощь специалиста
Как уже написано выше при глубоких повреждениях без помощи квалифицированного специалиста невозможно обойтись. Обращение к нему откладывать нельзя, поскольку это влечет за собой тяжелые последствия в виде гнойных осложнений, назначении дополнительных антибактериальных препаратов, более дорогого лечения, а также увеличения длительности лечения и более долгого восстановления трудоспособности.

Солнечные ожоги весьма неприятны - вызывают воспаление, покраснение кожных покровов, болевые ощущения при прикосновении к пораженному участку. В некоторых случаях, возможны, тошнота, повышение температуры тела вплоть до 39,5-40ºС и другие клинические проявления.
Что такое солнечный ожог
Длительное нахождение под ярким солнцем или злоупотребление процедурами солярия приводит к чрезмерному воздействию ультрафиолета на кожные покровы с дальнейшим повреждением поверхностных, нижерасположенных тканей.
Реакция организма проявляется в виде воспаления, покраснений, повышения температуры и других симптомов. Ее выраженность находится в зависимости от:
- принимаемых лекарственных препаратов, которые повышают чувствительность кожи к ультрафиолету: антибиотиков (группы сульфаниламидов, тетрациклинов, фторхинолонов), диуретиков, нейролептиков, противогрибковых и нестероидных противовоспалительных средств (Ибупрофен и др.);
- местоположения и продолжительности воздействия ультрафиолета;
- качества и характеристик солнцезащитного средства;
- химических веществ, входящих в состав кремов, лосьонов, парфюмированной воды: салицилатов, натуральных масел, цветных пигментов для декоративной косметики.
На чувствительность к ультрафиолету влияет и тип кожи.
- Блондинам и рыжеволосым свойственна светлая (бледная, молочно-белая) кожа первого типа, не склонная к загару. Полуденное летнее солнце приводит к ожогу буквально за 15-30 минут.
- Второй тип характеризуется более темным оттенком кожи. Возможно приобретение легкого загара, но даже непродолжительное пребывание под солнцем чревато ожогом.
- Третьему (среднеевропейскому) и четвертому типу присуща средняя чувствительность. Солнечные ванные могут вызвать умеренный ожог или светло-коричневый, не насыщенный загар.
- Пятый и шестой типы характеризуются низкой чувствительностью.
Люди с пятым типом кожи обладают смуглой кожей, ожог для них – большая редкость. Для них вред от солнца сведен к минимуму.
Причины появления солнечных ожогов
Механизм развития солнечного ожога практически не отличается от обычного термического. Его причина – длительное и интенсивное воздействие ультрафиолетовых лучей, которые при поглощении кожей приводят к образованию тепла.
УФ-излучение оказывает воздействие на меланоциты (пигментные клетки), в результате чего активизируется выработка высокомолекулярного пигмента меланина в виде эумеланина, феомеланина, реомеланина и пр.
Меланин наделен важной биологической ролью и выполняет защитную функцию путем поглощения частиц всего видимого света и ультрафиолетовых лучей до повреждений клеточного ДНК кожи. Также ему присуща антиоксидантная активность, он устраняет свободные радикалы, которые образуются при УФ-повреждениях. Достаточная выработка меланина препятствует развитию злокачественных процессов.
Как появляются ожоги
Опасность ожогов от солнца повышается ввиду следующих факторов:
- физиологических особенностей организма: светлой коже, голубых глазах, рыжих, светлых волосах, наличии веснушек;
- длительного нахождения под солнечными лучами, особенно в сочетании с употреблением спиртных напитков;
- купания, опрыскивания тела водой (влажные кожные покровы более склонны к обгоранию, по сравнению с сухими);
- наличия кожных заболеваний.
Пасмурная погода и облачность не препятствует проникновению УФ-лучей, что следует учитывать при длительном нахождении на улице.
Признаки и степени солнечного ожога
Солнечный ожог не влечет мгновенного появления симптомов. Клиническая картина начинает развиваться через 12-24 часа после воздействия ультрафиолета.
На выраженность симптомов влияет тяжесть и глубина повреждений кожных тканей. В связи с этим выделяют следующие степени ожогов.
- Повреждения касаются эпидермиса (наружного слоя кожи). Они приводят к покраснению, отеку, локальному повышению температуры. Умеренные болевые ощущения усиливаются в процессе движения. Волдыри отсутствуют. Помощь врача не требуется, достаточно народных методов. Состояние нормализуется через 5-7 суток.
- Повреждения происходят в более глубоких слоях эпидермиса. Кроме покраснения, отеков, волдырей, появляются головные боли, озноб, тошнота. Выраженный болевой синдром нарушает привычный ритм жизни.
- Ожог глубоких слоев. Общее состояние ухудшается, температура достигает критических значений, вплоть до 40ºС. Пораженные участки покрываются язвами, корками, эрозийными участками.
На последней стадии, кроме полного обезвоживания, нарушается кровообращение, страдают почки и сердце. Не исключен летальный исход.
Неотложная медицинская помощь требуется при возникновении лихорадки, спутанности сознания, судорогах, признаках обезвоживания. Возможно, понадобится стационарное лечение.
Ультрафиолетовые лучи небезопасны для органов зрения. Они могут спровоцировать повреждение сетчатки, роговицы, а также хрусталика, что опасно его помутнением и развитием катаракты. Солнечный ожог глаз сопровождается «снежной слепотой»: глаза краснеют, воспаляются, слезятся, чешутся, зрение становится нечетким, наблюдается повышение чувствительности к свету. Пострадавший чувствует инородное тело в глазу, иногда – сильные боли.
Важно отличать солнечный ожог от:
- аллергии на солнце (фотодерматита, фотодерматоза), которая проявляется обильными высыпаниями, покраснением, шелушением, зудом;
- теплового удара – перегрева.
Они отличаются причинами, механизмом развития и клиническими проявлениями.
Чем опасен солнечный ожог
Ожог солнечный – краткосрочный результат влияния ультрафиолета, не влекущий моментальных негативных последствий, кроме вышеперечисленных симптомов.
Постоянное чрезмерное воздействие ультрафиолетовых лучей и частые ожоги приводят к:
- быстрой утомляемости, головным болям, сонливости, ухудшению памяти;
- раздражительности, учащенному сердцебиению, понижению аппетита;
- гиперкальциемии, гемолизу, задержке роста, понижению сопротивляемости организма к инфекциям.
В качестве осложнений выделяют присоединение вторичной инфекции при несоблюдении требований асептики и антисептики. Поврежденный эпидермальный барьер увеличивает опасность бактериального заражения, которое проявляется покраснением, отечностью, сильными болевыми ощущениями, жаром.
Воздействие солнечного света на кожу
Солнечный свет очень полезен, так как:
- поднимает общий тонус организма;
- активизирует обменные процессы;
- нормализует психоэмоциональное состояние;
- укрепляет защитные силы организма;
- усиливает регенерацию поврежденных тканей;
- способствует синтезу витамина D3, необходимого для полноценной работы организма и др.
Солнечные лучи благотворно влияют на кожу:
- борются с вирусами, бактериями, грибками;
- уменьшают количество угрей, гнойничковых высыпаний;
- способствуют скорейшему заживлению повреждений ссадин, избавляют от лишая, минимизируют проявления псориаза.
При всех положительных свойствах солнечных лучей, их переизбыток влечет фотостарение, вследствие повреждения клеточного ДНК.
Фотостарение проявляется:
- Гиперкератозом. Клетки рогового слоя начинают усиленно делиться, при этом нарушается процесс их слущивания. В результате кожа утолщается, становится сухой и огрубевшей. Скопление рогового слоя эпидермиса приводит к образованию единичных или множественных доброкачественных чешуйчатых образований - кератом.
- Солнечным лентиго (гипермеланозом) в виде очагов потемнения различных размеров: веснушек, пигментных пятен, гиперпигментации.
- Мелкими и крупными морщинами.
- Эластозом (атрофией кожи), при котором дегенеративным изменениям подвергаются подкожные волокна и коллагеновые структуры. Сопровождается сухостью, бледностью, шелушением, дряблостью, потерей эластичности.
- Расширением пор.
- Замедлением естественной регенерации.
- Телеангиэктазией – стойким расширением мелких кровеносных сосудов кожи (артериолы, венулы, капилляры), что влечет появление сосудистых звездочек или сеточек.
Воздействие солнечных лучей может вызваь хейлит (заеды) – воспаление губы, преимущественно нижней, в виде чешуйчатого сухого или опухшего участка. Возможно образование трещинок и ранок. Может трансформироваться в карциному.
Появление солнечного ожога на лице провоцирует патологии хронического характера (красная волчанка, солнечная крапивница). Систематическое и длительное нахождение под воздействием солнечных лучей опасно развитием меланомы, других форм рака кожи.
Меланома относится к чрезвычайно агрессивным и часто рецидивирующим злокачественным опухолям. Метастазы распространяются лимфогенным и гематогенным путем. Развивается из меланоцитов. Успешное лечение возможно только при своевременном обращении к врачу.
Что делать при солнечном ожоге
При получении ожога важно своевременно провести лечебные мероприятия по устранению симптоматики и предупреждению осложнений. При правильных действиях и отсутствии серьезных повреждений кожи, обращение к врачу не потребуется, уже через неделю самочувствие восстановится полностью.
При первых симптомах необходимо покинуть солнечное место и охладить пораженную область. Это можно сделать, приняв прохладную ванну, душ. Для снижения высокой температуры, уменьшения боли, жжения целесообразно использование компрессов, примочек с черным чаем, соком алоэ, томатным, огуречным соками. Как только материал для компресса нагреется, его надо смочить повторно.
После принятия водных процедур тело нельзя растирать, а только осторожно без надавливаний промокнуть. Для уменьшения сухости рекомендовано нанесение увлажняющего крема, лосьона, эмульсии с содержанием алоэ, сои или овсяного молочка.
Для уменьшения воспалительных процессов и болевого синдрома принимают обезболивающие препараты.
Для предотвращения обезвоживание необходимо употребление жидкости в больших количествах (ежедневно 1,5-2 л). На время лечения следует отказаться от спиртных напитков, крепкого чая и кофе. Дегидратация характеризуется:
- жаждой и сухостью во рту;
- повышенной усталостью, сонливостью, головными болями;
- нарушенным мочеиспусканием;
- сухостью кожных покровов;
- появлением раздражительности и др.
Важна адекватная оценка своего состояния. При появлении озноба, сильной головной боли, головокружения, тошноты, слабости вызов скорой помощи обязателен. Данная симптоматика присуща сильному ожогу и тепловому удару.
Рекомендации по лечению
Лечить ожоги нужно с большой осторожностью. Загорелая кожа должна быть защищена не только от воздействия ультрафиолета, но и от инфицирования. Откажитесь от одежды с открытыми участками тела, отдайте предпочтение плотным тканям, не пропускающим свет.
Симптоматика солнечного ожога глаз проявляется через 4-12 часов после воздействия ультрафиолета. Повреждения также требуют незамедлительных действий: охлаждения пораженного органа при помощи примочек с холодным листовым (не пакетированным) чаем. Это поможет уменьшить отечность и облегчить болевой синдром. Также не стоит пользоваться контактными линзами, тереть и чесать глаза.
Чем лечить солнечный ожог глаз, может посоветовать офтальмолог после осмотра. В компетенцию специалиста входит назначение обезболивающих препаратов, дезинфицирующих, антибактериальных капель и гелей. Не исключается самостоятельное восстановление роговицы через несколько суток.
Если ожогу подвергся ребенок, алгоритм действий идентичен лечению взрослых. Ребенка обязательно должен осмотреть врач, особенно, если малыш не достиг годовалого возраста, а также наблюдается сильный болевой синдром, образовались волдыри, температура превысила 38ºС.
Что не рекомендуется делать при солнечных ожогах
При солнечных ожогах под запрет попадают следующие действия:
- Прикладывание льда. Это может усилить повреждения из-за возможного обморожения. Лед применяется для компрессов и примочек, но при этом его заворачивают в ткань, марлю или салфетку.
- Использование масла или другого жира для обработки пораженного участка. Они образуют пленку, которая влечет закисание и увеличение раны.
- Самостоятельное вскрытие пузырей. При больших размерах волдырей или помутнении их содержимого, следует обратиться в медицинское учреждение.
- Использование спиртосодержащих препаратов. Обрабатывать ими обожженные места опасно усилением болевых ощущением, расширением очага поражения и нарушением процесса регенерации.
- Несоблюдение требований гигиены. Перед тем как обработать ожог, требуется вымыть руки с мылом и продезинфицировать их.
- Устранение шелушащейся кожи. Не надо препятствовать процессам естественным самоисцеления.
Очень важно не подвергать обожженные кожные покровы воздействию ультрафиолетового излучения до полного выздоровления.
Средства
При солнечных ожогах применяются преимущественно местные лекарственные препараты в виде кремов, мазей, спреев, лосьонов гелей, обладающие следующими эффектами:
- противовоспалительным;
- антибактериальным;
- болеутоляющим;
- ранозаживляющим.
Назначением лечения должен заниматься врач после оценки степени, локализации, масштаба повреждений, а также общего состояния здоровья.
При легких ожогах рекомендуется применение средств народной медицины. Нанесение на пораженные участки сметаны, молока, кефира, яичного белка уменьшит болевой синдром, увлажнит кожу, справится с раздражением. Чтобы достигнуть ожидаемого результата, их используют 2-3 раза в сутки.
Эффективным универсальным аптечным средством для ухода за кожными покровами при различных повреждениях и высыпаниях на любых участках кожи является Риванол (RIVANOL). Он проявляет противовирусную активность, оказывает длительное защитное, а, главное, регенерирующее и ранозаживляющее действие.
Благодаря широкому спектру действия Риванол применяется в различных отраслях медицины еще с советских времен: стоматология, урология, гинекология, офтальмология, дерматология. После нанесения не вызывает дискомфортных ощущений, не вымывается водой.
При солнечных ожогах Риванол используется для:
- скорейшего восстановления поврежденной области;
- активизации регенеративных процессов;
- предупреждения инфицирования;
- устранения покраснений, воспалений, раздражения.
RIVANOL производится на основе желтого кристаллического порошка этакридина лактата, который использовался еще до революции для приготовления растворов и мазей. Единственный его недостаток – желтый цвет. При работе с ним следует соблюдать осторожность – возможно окрашивание кожи и одежды.
ВАЖНО: «Перед применением требуется консультация с врачом».
Профилактика солнечных ожогов
Чтобы избежать солнечных ожогов, предупредить преждевременное старение и хронические болезни кожи, следует соблюдать всего несколько рекомендаций.
- Стараться не попадать под прямые солнечные лучи в период их наивысшей активности – с 11.00 до 17.00.
- Минимизировать опасное воздействие ультрафиолета с помощью широкополой шляпы, брюк, длиной юбки, солнцезащитных очков и кремов.
Для будущих мам, пожилых людей, детей, не достигших одного года, а также лиц подверженных туберкулезу, неврастении, заболеваниям сердца и сосудов нахождение под прямыми солнечными лучами в период их максимальной активности воспрещается.
Соблюдение ограничений по приему солнечных ванн позволяет извлечь максимальную пользу от загара и пребывания на улице. Это красивый загар, отличное времяпровождение и отдых без болезненных ожогов и тяжелых осложнений.
Ожоговая болезнь – комплексное нарушение деятельности органов и систем, развивающееся вследствие обширных ожогов. Причиной возникновения ожоговой болезни является выпадение всех видов функций кожного покрова, потеря плазмы, распад эритроцитов, а также нарушения обмена веществ. Вероятность развития, выраженность и прогноз при данной патологии определяются возрастом пациента, общим состоянием его организма и некоторыми другими факторами, однако ведущую роль играет площадь поражения. Лечение включает в себя антибиотикотерапию, инфузионную и дезинтоксикационную терапию, коррекцию работы всех органов и систем.
МКБ-10
Общие сведения

Патогенез
Внезапное образование обширного очага некроза и формирование значительного массива тканей, находящихся в фазе паранекроза, становится причиной выброса в кровь большого количества токсинов и элементов распадающихся клеток. В крови резко увеличивается уровень простагландинов, серотонина, гистамина, натрия, калия и протеолитических ферментов. Это приводит к повышению проницаемости капилляров. Плазма выходит из сосудистого русла, скапливается в тканях, в результате значительно уменьшается ОЦК. В ответ на это организм выбрасывает в кровь гормоны, вызывающие сужение сосудов – норадреналин, адреналин и катехоламины.
Запускается механизм централизации кровообращения. Периферические отделы тела, а затем и внутренние органы начинают страдать от недостатка кровоснабжения, что приводит к развитию гиповолемического шока. Наряду с этим наблюдается сгущение крови и расстройства водно-солевого обмена. Все перечисленное приводит к нарушениям функционирования различных органов. Развивается олигоанурия. В последующем патологические изменения усугубляются из-за истощения иммунной и эндокринной системы, а также токсического влияния продуктов распада тканей на внутренние органы. В сердце и печени возникают дегенеративные изменения, в желудочно-кишечном тракте образуются язвы, возможен парез кишечника, эмболии и тромбозы брыжеечных сосудов, в легких выявляются пневмонии.
Ожоговый шок
Может наблюдаться в течение первых 3 суток. В первые часы пациент возбужден, суетлив, склонен к недооценке своего состояния. В последующем на смену возбуждению приходит вялость и заторможенность. Возможны спутанность сознания, тошнота, икота, жажда, неукротимая рвота и парез кишечника. Отмечается прогрессирование гемодинамических нарушений и развитие гиповолемии. Больной бледен, пульс учащен, давление снижено, иногда – в норме, однако, нормальное давление в ряде случаев является прогностически неблагоприятным признаком.
На начальном этапе ожоговой болезни развивается олигурия, в тяжелых случаях – анурия. Моча коричневая, темно-вишневая или черная. Характерным признаком данного периода являются расстройства терморегуляции, при этом возможны как повышение, так и понижение температуры, сопровождаемые мышечной дрожью и ознобами. В анализах крови обнаруживается лейкоцитоз, гиперкалиемия и гипопротеинемия, повышение гематокрита и гемоглобина вследствие сгущения крови. В общем анализе мочи выявляется белок, относительная плотность мочи повышена.
Выделяют три степени ожогового шока. 1 степень или легкий ожоговый шок возникает при глубоком ожоговом поражении до 20%. АД в норме, электролитные нарушения незначительны, количество мочи не снижено, отмечаются колебания почасового диуреза с тенденцией к кратковременному снижению. 2 степень или тяжелый ожоговый шок развивается при глубоком ожоговом поражении 20-40%. Характерно возбуждение в первые часы, лабильность артериального давления, тошнота, рвота, снижение суточного диуреза до 600 мл, явления метаболического ацидоза и азотемии. 3 степень или крайне тяжелый ожоговый шок возникает при глубоком поражении 40 и более процентов тела. Наблюдается заторможенность, спутанность сознания, снижение АД, выраженная олигурия или анурия.
Острая ожоговая токсемия
Начинается на 3 сутки, продолжается от 3 до 15 суток. Обусловлена возвращением жидкости в сосудистое русло, а также всасыванием токсинов, поступающих из некротизированных тканей. Сопровождается нагноением ожогов и нарастающей интоксикацией. Характерны нервно-психические нарушения: бессонница, галлюцинации, двигательное возбуждение и элементы бреда. У многих пациентов возникают судороги. Возможно развитие токсического миокардита, сопровождающегося снижением АД, нарушениями ритма, расширением границ сердца, глухостью сердечных тонов и тахикардией.
Со стороны пищеварительной системы наблюдается метеоризм и боли в животе. У некоторых больных развивается токсический гепатит или динамическая кишечная непроходимость, вероятно возникновение острых язв желудка и кишечника. Нарушения со стороны дыхательной системы выражаются в пневмониях, экссудативных плевритах и ателектазах. Возможен отек легких. В анализах крови пациентов выявляется нарастающая анемия и лейкоцитоз со сдвигом влево. В анализах мочи определяется протеинурия, микро- и макрогематурия. Плотность мочи уменьшена.
Септикотоксемия и реконвалесценция
Продолжается 3-5 недель. Причиной развития являются инфекционные осложнения, которые возникают после отторжения струпа и обычно вызываются стафилококком, кишечной палочкой или синегнойной палочкой. Характерна продолжительная интермиттирующая лихорадка. На ожоговых поверхностях – большое количество гноя и атрофичные вялые грануляции. Пациенты истощены, выявляется мышечная атрофия, нередко возникают контрактуры суставов. На этой стадии ожоговой болезни часто развиваются септические осложнения, заканчивающиеся летальным исходом. Со стороны почек наблюдается полиурия. По анализам мочи и крови – гипербилирубинемия, гипопротеинемия, стойкая протеинурия.
В случае благополучного заживления ожоговых ран наступает следующая стадия ожоговой болезни – восстановление функций всех органов и систем. Продолжительность – 3-4 месяца. Отмечается улучшение общего состояния, нормализация температуры, увеличение массы тела и восстановление белкового обмена. Возможна тугоподвижность суставов, иногда наблюдаются поздние осложнения со стороны пищеварительной системы, легких и сердца: нарушение функций печени, токсический отек легких, пневмония, токсический миокардит.
Диагностика
Диагноз выставляется на основании глубины и площади ожогов, общего состояния пациента, гемодинамических показателей, лабораторных данных, а также оценки функции различных органов и систем. Больным назначают анализ мочи, общий и биохимический анализ крови, при необходимости проводят консультации различных специалистов: кардиолога, пульмонолога, гастроэнтеролога и т. д. При подозрении на патологические изменения со стороны легких выполняют рентгенографию грудной клетки, при подозрении на миокардит – ЭКГ, ЭхоКГ и МРТ сердца, при подозрении на нарушение функции органов пищеварительного тракта – контрастную рентгенографию, гастроскопию, и анализ кала на скрытую кровь.
Лечение
Тактика лечения ожоговой болезни определяется периодом данного патологического состояния и выявленными изменениями со стороны различных органов. На этапе первой помощи пациенту дают обильное питье, осуществляют обезболивание, внутривенно вводят кровезаменители и электролитные растворы. При возможности проводят оксигенотерапию или дают наркоз закисью азота. Транспортировка в специализированное мед. учреждение возможна после стабилизации состояния пациента.
При поступлении в стационар больному продолжают давать обильное питье. С целью обезболивания выполняют новокаиновые блокады, назначают ненаркотические и наркотические анальгетики. Дефицит ОЦК восполняют, производя массивные инфузии плазмы, плазмозамещающих жидкостей, кристаллических и коллоидных растворов. При необходимости проводят переливания цельной крови. Используют сердечные гликозиды, глюкокортикоиды, антикоагулянты, аскорбиновую кислоту и кокарбоксилазу. Проводят кислородотерапию. На раны накладывают повязки с антисептиками.
На стадии ожоговой токсемии и септикотоксемии продолжают дезинтоксикационную терапию, назначают антибиотики, витамины, анаболические стероиды, белковые препараты и стимуляторы регенерации. В периоде реконвалесценции осуществляют лечебные мероприятия по восстановлению работы всех органов и систем. По окончании этого периода выполняют реконструктивные операции для устранения контрактур, трофических язв и обезображивающих стягивающих рубцов. Прогноз в первую очередь зависит от глубины и площади ожогового поражения. В отдаленном периоде часто наблюдаются ограничения трудоспособности.
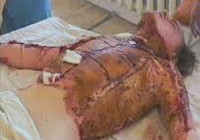
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. По глубине поражения тканей выделяют 4 степени ожога. Обширные ожоги приводят к развитию так называемой ожоговой болезни, опасной летальным исходом из-за нарушения в работе сердечно-сосудистой и дыхательной систем, а также возникновения инфекционных осложнений. Местное лечение ожогов может проводиться открытым или закрытым способом. Оно обязательно дополняется обезболивающим лечением, по показаниям - антибактериальной и инфузионной терапией.
МКБ-10
Общие сведения
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. Легкие ожоги – самая распространенная травма. Тяжелые ожоги занимают второе место по количеству смертельных исходов в результате несчастного случая, уступая только дорожно-транспортным происшествиям.
Классификация
По локализации:
- ожоги кожных покровов;
- ожоги глаз;
- ингаляционные повреждения и ожоги дыхательных путей.
По глубине поражения:
- I степень. Неполное повреждение поверхностного слоя кожи. Сопровождается покраснением кожи, незначительным отеком, жгучей болью. Выздоровление через 2-4 дня. Ожог заживает без следа.
- II степень. Полное повреждение поверхностного слоя кожи. Сопровождается жгучей болью, образованием небольших пузырей. При вскрытии пузырей обнажаются ярко-красные эрозии. Ожоги заживают без образования рубцов в течение 1-2 недель.
- III степень. Повреждение поверхностных и глубоких слоев кожи.
- IIIА степень. Глубокие слои кожи повреждены частично. Сразу после травмы образуется сухая черная или коричневая корка – ожоговый струп. При ошпаривании струп белесо-сероватый, влажный и мягкий.
Возможно формирование больших, склонных к слиянию пузырей. При вскрытии пузырей обнажается пестрая раневая поверхность, состоящая из белых, серых и розовых участков, на которой в последующем при сухом некрозе формируется тонкий струп, напоминающий пергамент, а при влажном некрозе образуется влажная сероватая фибринная пленка.
Болевая чувствительность поврежденного участка снижена. Заживление зависит от количества сохранившихся островков неповрежденных глубоких слоев кожи на дне раны. При малом количестве таких островков, а также при последующем нагноении раны самостоятельное заживление ожога замедляется или становится невозможным.
- IIIБ степень. Гибель всех слоев кожи. Возможно повреждение подкожной жировой клетчатки.
- IV степень. Обугливание кожи и подлежащих тканей (подкожно-жировой клетчатки, костей и мышц).
Ожоги I-IIIА степени считаются поверхностными и могут заживать самостоятельно (если не произошло вторичное углубление раны в результате нагноения). При ожогах IIIБ и IV степени требуется удаление некроза с последующей кожной пластикой. Точное определение степени ожога возможно только в специализированном медицинском учреждении.
По типу повреждения:
Термические ожоги:
- Ожоги пламенем. Как правило, II степени. Возможно поражение большой площади кожи, ожог глаз и верхних дыхательных путей.
- Ожоги жидкостью. Преимущественно II-III степень. Как правило, характеризуются малой площадью и большой глубиной поражения.
- Ожоги паром. Большая площадь и небольшая глубина поражения. Часто сопровождаются ожогом дыхательных путей.
- Ожоги раскаленными предметами. II-IV степень. Четкая граница, значительная глубина. Сопровождаются отслоением поврежденных тканей при прекращении контакта с предметом.
Химические ожоги:
- Ожоги кислотой. При воздействии кислоты происходит коагуляция (сворачивание) белка в тканях, что обуславливает небольшую глубину поражения.
- Ожоги щелочью. Коагуляции, в данном случае не происходит, поэтому повреждение может достигать значительной глубины.
- Ожоги солями тяжелых металлов. Обычно поверхностные.
Лучевые ожоги:
- Ожоги в результате воздействия солнечных лучей. Обычно I, реже – II степень.
- Ожоги в результате воздействия лазерного оружия, воздушных и наземных ядерных взрывов. Вызывают мгновенное поражение частей тела, обращенных в сторону взрыва, могут сопровождаться ожогами глаз.
- Ожоги в результате воздействия ионизирующего излучения. Как правило, поверхностные. Плохо заживают из-за сопутствующей лучевой болезни, при которой повышается ломкость сосудов и ухудшается восстановление тканей.
Электрические ожоги:
Малая площадь (небольшие ранки в точках входа и выхода заряда), большая глубина. Сопровождаются электротравмой (поражением внутренних органов при воздействии электромагнитного поля).
Площадь поражения
Тяжесть ожога, прогноз и выбор лечебных мероприятий зависят не только от глубины, но и от площади ожоговых поверхностей. При вычислении площади ожогов у взрослых в травматологии используют «правило ладони» и «правило девяток». Согласно «правилу ладони», площадь ладонной поверхности кисти примерно соответствует 1% тела ее хозяина. В соответствии с «правилом девяток»:
- площадь шеи и головы составляет 9% от всей поверхности тела;
- грудь – 9%;
- живот – 9%;
- задняя поверхность туловища – 18%;
- одна верхняя конечность – 9%;
- одно бедро – 9%;
- одна голень вместе со стопой – 9%;
- наружные половые органы и промежность – 1%.
Тело ребенка имеет другие пропорции, поэтому «правило девяток» и «правило ладони» к нему применять нельзя. Для расчета площади ожоговой поверхности у детей используется таблица Ланда и Броуэра. В специализированных мед. учреждениях площадь ожогов определяют при помощи специальных пленочных измерителей (прозрачных пленок с мерной сеткой).
Прогноз
Прогноз зависит от глубины и площади ожогов, общего состояния организма, наличия сопутствующих травм и заболеваний. Для определения прогноза используется индекс тяжести поражения (ИТП) и правило сотни (ПС).
Индекс тяжести поражения
Применяется во всех возрастных группах. При ИТП 1% поверхностного ожога равняется 1 единице тяжести, 1% глубокого ожога – 3 единицам. Ингаляционные поражения без нарушения дыхательной функции – 15 единиц, с нарушением функции дыхания – 30 единиц.
Прогноз:
- благоприятный – менее 30 ед.;
- относительно благоприятный – от 30 до 60 ед.;
- сомнительный – от 61 до 90 ед.;
- неблагоприятный – 91 и более ед.
При наличии комбинированных поражений и тяжелых сопутствующих заболеваний прогноз ухудшается на 1-2 степени.
Правило сотни
Обычно применяется для больных старше 50 лет. Формула расчета: сумма возраста в годах + площадь ожогов в процентах. Ожог верхних дыхательных путей приравнивают к 20% поражения кожи.
Прогноз:
- благоприятный – менее 60;
- относительно благоприятный – 61-80;
- сомнительный – 81-100;
- неблагоприятный – более 100.
Местные симптомы
Поверхностные ожоги до 10-12% и глубокие ожоги до 5-6% протекают преимущественно в форме местного процесса. Нарушения деятельности других органов и систем не наблюдается. У детей, пожилых людей и лиц с тяжелыми сопутствующими заболеваниями «граница» между местным страданием и общим процессом может снижаться вдвое: до 5-6% при поверхностных ожогах и до 3% при глубоких ожогах.
Местные патологические изменения определяются степенью ожога, периодом времени с момента травмы, вторичной инфекцией и некоторыми другими условиями. Ожоги I степени сопровождаются развитием эритемы (покраснения). Для ожогов II степени характерны везикулы (небольшие пузырьки), для ожогов III степени – буллы (большие пузыри с тенденцией к слиянию). При отслоении кожи, самопроизвольном вскрытии или снятии пузыря обнажается эрозия (ярко-красно красная кровоточащая поверхность, лишенная поверхностного слоя кожи).
При глубоких ожогах образуется участок сухого или влажного некроза. Сухой некроз протекает более благоприятно, выглядит, как черная или коричневая корка. Влажный некроз развивается при большом количестве влаги в тканях, значительных участках и большой глубине поражения. Является благоприятной средой для бактерий, часто распространяется на здоровые ткани. После отторжения участков сухого и влажного некроза образуются язвы различной глубины.
Заживление ожога происходит в несколько стадий:
- I стадия. Воспаление, очищение раны от погибших тканей. 1-10 сутки после травмы.
- II стадия. Регенерация, заполнение раны грануляционной тканью. Состоит из двух подстадий: 10-17 сутки – очищение раны от некротических тканей, 15-21 сутки – развитие грануляций.
- III стадия. Формирование рубца, закрытие раны.
В тяжелых случаях возможно развитие осложнений: гнойного целлюлита, лимфаденита, абсцессов и гангрены конечностей.
Общие симптомы
Обширные поражения вызывают ожоговую болезнь – патологические изменения со стороны различных органов и систем, при которых нарушается белковый и водно-солевой обмен, накапливаются токсины, снижаются защитные силы организма, развивается ожоговое истощение. Ожоговая болезнь в сочетании с резким снижением двигательной активности может вызывать нарушения функций дыхательной, сердечно-сосудистой, мочевыводящей системы и желудочно-кишечного тракта.
Ожоговая болезнь протекает поэтапно:
I этап. Ожоговый шок. Развивается из-за сильной боли и значительной потери жидкости через поверхность ожога. Представляет опасность для жизни больного. Продолжается 12-48 часов, в отдельных случаях – до 72 часов. Короткий период возбуждения сменяется нарастающей заторможенностью. Характерна жажда, мышечная дрожь, озноб. Сознание спутано. В отличие от других видов шока, артериальное давление повышается или остается в пределах нормы. Учащается пульс, уменьшается выделение мочи. Моча становится коричневой, черной или темно-вишневой, приобретает запах гари. В тяжелых случаях возможна потеря сознания. Адекватное лечение ожогового шока возможно только в специализированном мед. учреждении.
II этап. Ожоговая токсемия. Возникает при всасывании в кровь продуктов распада тканей и бактериальных токсинов. Развивается на 2-4 сутки с момента повреждения. Продолжается от 2-4 до 10-15 суток. Температура тела повышена. Больной возбужден, его сознание спутано. Возможны судороги, бред, слуховые и зрительные галлюцинации. На этом этапе проявляются осложнения со стороны различных органов и систем.
Со стороны сердечно-сосудистой системы - токсический миокардит, тромбозы, перикардит. Со стороны ЖКТ - стрессовые эрозии и язвы (могут осложняться желудочным кровотечением), динамическая кишечная непроходимость, токсический гепатит, панкреатит. Со стороны дыхательной системы - отек легких, экссудативный плеврит, пневмония, бронхит. Со стороны почек – пиелит, нефрит.
III этап. Септикотоксемия. Обусловлена большой потерей белка через раневую поверхность и реакцией организма на инфекцию. Продолжается от нескольких недель до нескольких месяцев. Раны с большим количеством гнойного отделяемого. Заживление ожогов приостанавливается, участки эпителизации уменьшаются или исчезают.
Характерна лихорадка с большими колебаниями температуры тела. Больной вялый, страдает от нарушения сна. Аппетит отсутствует. Отмечается значительное снижение веса (в тяжелых случаях возможна потеря 1/3 массы тела). Мышцы атрофируются, уменьшается подвижность суставов, усиливается кровоточивость. Развиваются пролежни. Смерть наступает от общих инфекционных осложнений (сепсиса, пневмонии). При благоприятном варианте развития событий ожоговая болезнь заканчивается восстановлением, во время которого раны очищаются и закрываются, а состояние больного постепенно улучшается.
Первая помощь
Необходимо как можно быстрее прекратить контакт с повреждающим агентом (пламенем, паром, химическим веществом и т. д.). При термических ожогах разрушение тканей из-за их нагрева продолжается некоторое время после прекращения разрушающего воздействия, поэтому обожженную поверхность нужно охлаждать льдом, снегом или холодной водой в течение 10-15 минут. Затем аккуратно, стараясь не повредить рану, срезают одежду и накладывают чистую повязку. Свежий ожог нельзя смазывать кремом, маслом или мазью – это может усложнить последующую обработку и ухудшить заживление раны.
При химических ожогах нужно обильно промыть рану проточной водой. Ожоги щелочью промывают слабым раствором лимонной кислоты, ожоги кислотой – слабым раствором питьевой соды. Ожог негашеной известью водой промывать нельзя, вместо этого следует использовать растительное масло. При обширных и глубоких ожогах больного необходимо укутать, дать обезболивающее и теплое питье (лучше – содово-солевой раствор или щелочную минеральную воду). Пострадавшего с ожогом следует как можно быстрее доставить в специализированное мед. учреждение.
Лечение
Местные лечебные мероприятия
Закрытое лечение ожогов
Прежде всего производят обработку ожоговой поверхности. С поврежденной поверхности удаляют инородные тела, кожу вокруг раны обрабатывают антисептиком. Большие пузыри подрезают и опорожняют, не удаляя. Отслоившаяся кожа прилипает к ожогу и защищает раневую поверхность. Обожженной конечности придают возвышенное положение.
На первой стадии заживления применяют препараты с обезболивающим и охлаждающим действием и лекарственные средства для нормализации состояния тканей, удаления раневого содержимого, профилактики инфекции и отторжения некротических участков. Используют аэрозоли с декспантенолом, мази и растворы на гидрофильной основе. Растворы антисептиков и гипертонический раствор применяют только при оказании первой помощи. В дальнейшем их использование нецелесообразно, поскольку повязки быстро высыхают и препятствуют оттоку содержимого из раны.
При ожогах IIIА степени струп сохраняют до момента самостоятельного отторжения. Вначале накладывают асептические повязки, после отторжения струпа – мазевые. Цель местного лечения ожогов на второй и третьей стадии заживления – защита от инфекции, активизация обменных процессов, улучшение местного кровоснабжения. Применяют лекарственные средства с гиперосмолярным действием, гидрофобные покрытия с воском и парафином, обеспечивающие сохранение растущего эпителия при перевязках. При глубоких ожогах проводится стимуляция отторжения некротических тканей. Для расплавления струпа используют салициловую мазь и протеолитические ферменты. После очищения раны выполняют кожную пластику.
Открытое лечение ожогов
Проводится в специальных асептических ожоговых палатах. Ожоги обрабатывают высушивающими растворами антисептиков (раствор марганцовки, бриллиантового зеленого и пр.) и оставляют без повязки. Кроме того, открыто обычно лечат ожоги промежности, лица и других областей, на которые сложно наложить повязку. Для обработки ран в этом случае используют мази с антисептиками (фурацилиновая, стрептомициновая).
Возможна комбинация открытого и закрытого способов лечения ожогов.
Общие лечебные мероприятия
У пациентов со свежими ожогами повышается чувствительность к анальгетикам. В раннем периоде наилучший эффект обеспечивается частым введением малых доз обезболивающих препаратов. В последующем может потребоваться увеличение дозы. Наркотические анальгетики угнетают дыхательный центр, поэтому вводятся травматологом под контролем дыхания.
Подбор антибиотиков осуществляется на основании определения чувствительности микроорганизмов. Профилактически антибиотики не назначают, поскольку это может привести к образованию устойчивых штаммов, невосприимчивых к антибактериальной терапии.
В ходе лечения необходимо возместить большие потери белка и жидкости. При поверхностных ожогах более 10% и глубоких более 5% показана инфузионная терапия. Под контролем пульса, диуреза, артериального и центрального венозного давления пациенту вводят глюкозу, питательные растворы, растворы для нормализации кровообращения и кислотно-щелочного состояния.
Реабилитация
Реабилитация включает в себя мероприятия по восстановлению физического (лечебная гимнастика, физиотерапия) и психологического состояния пациента. Основные принципы реабилитации:
- раннее начало;
- четкий план;
- исключение периодов длительной неподвижности;
- постоянное наращивание двигательной активности.
По окончании периода первичной реабилитации определяется необходимость дополнительной психологической и хирургической помощи.
Ингаляционные поражения
Ингаляционные поражения возникают в результате вдыхания продуктов горения. Чаще развиваются у лиц, получивших ожоги в замкнутом пространстве. Утяжеляют состояние пострадавшего, могут представлять опасность для жизни. Увеличивают вероятность развития пневмонии. Наряду с площадью ожогов и возрастом больного являются важным фактором, влияющим на исход травмы.
Ингаляционные поражения подразделяются на три формы, которые могут встречаться вместе и по отдельности:
Отравление угарным газом.
Окись углерода препятствует связыванию кислорода с гемоглобином, вызывает гипоксию, а при большой дозе и длительной экспозиции - смерть пострадавшего. Лечение – искусственная вентиляция легких с подачей 100% кислорода.
Ожоги верхних дыхательных путей
Ожог слизистой полости носа, гортани, глотки, надгортанника, крупных бронхов и трахеи. Сопровождается охриплостью голоса, затрудненным дыханием, выделением мокроты с копотью. При бронхоскопии выявляется покраснение и отек слизистой, в тяжелых случаях – пузыри и участки некроза. Отек дыхательных путей нарастает и достигает своего пика на вторые сутки после травмы.
Поражение нижних отделов дыхательных путей
Повреждение альвеол и мелких бронхов. Сопровождается затруднением дыхания. При благоприятном исходе компенсируется в течение 7-10 дней. Может осложниться пневмонией, отеком легких, ателектазами и респираторным дистресс-синдромом. Изменения на рентгенограмме видны только на 4 день после травмы. Диагноз подтверждается при снижении парциального давления кислорода в артериальной крови до 60 мм и ниже.
Лечение ожогов дыхательных путей
По большей части симптоматическое: интенсивная спирометрия, удаление секрета из дыхательных путей, вдыхание увлажненной воздухо-кислородной смеси. Профилактическое лечение антибиотиками неэффективно. Антибактериальная терапия назначается после бакпосева и определения чувствительности возбудителей из мокроты.
3. История, проблемы и современные методы хирургического лечения обожженных/ Федоров В.Д., Алексеев А.А., Крутиков М.Г., Кудзоев О.А.// Комбустиология - 1999 - №1
Читайте также:

