Как заработать так кожи
Обновлено: 25.04.2024
Рак кожи — обобщенное название злокачественных кожных новообразований. Это самая распространенная раковая патология в мире, на нее приходится около половины онкологических болезней. В РФ рак кожи занимает первое место по распространенности (14% всех раковых заболеваний).
Причины и виды рака кожи
Незаживающие ранки, увеличивающиеся в размерах родинки, родимые пятна — это возможные проявления злокачественного новообразования. Для получения квалифицированной помощи следует обратиться к онкологу-дерматологу. Специалисты Онкоцентра «СМ-Клиника» выявят патологию и проведут эффективное лечение.
Наиболее распространенная причина возникновения рака кожи (90% всех случаев) — чрезмерная доза ультрафиолетового облучения в результате длительного пребывания на солнце или частого посещения солярия. В зоне риска — люди со светлой кожей, чувствительной к ультрафиолету. Кроме того, вызвать рак могут ионизирующее излучение и химические канцерогены.
- Базальноклеточный (базалиома). Наименее злокачественный вид рака кожи. Редко образует метастазы. Опухоль может выглядеть как небольшой узелок на коже (узелковая форма), кровоточащая язвочка (язвенная форма) или пятно более темного оттенка по сравнению с цветом кожи (пигментная форма).
- Плоскоклеточный рак. Злокачественная опухоль, представляющая серьезную опасность для организма. Образуется на месте различных повреждений кожи (псориаз, рубцы, трофические язвы). Формой может напоминать гриб, цветную капусту, узелок размером с вишневую косточку. Новообразование кровоточит, покрывается язвочками, корками, быстро разрастается и поражает лимфоузлы.
- Меланома. Агрессивная опухоль, которая образуется из пигментированных клеток кожи — чаще всего на месте родинок-невусов. Быстрый рост новообразования сопровождается кровоточивостью, зудом, жжением, поражением лимфоузлов.
Факторы риска появления злокачественных новообразований кожи

Факторы, которые наиболее часто повреждают ДНК клеток кожи, приводя к их опухолевому перерождению – это:
- Интенсивная инсоляция. Солнечное излучение является самым значимым фактором внешней среды, который увеличивает риск появления рака. Главную роль при этом играют ультрафиолетовые волны, имеющие длину от 280 до 315 нм (так называемое УФ-Б излучение).
- Наследственная предрасположенность. Ряд исследований последнего времени свидетельствует о повышенном риске развития рака кожи у людей с мутациями 1, 6, 7, 9, 10, 11 и 22 хромосом.
- Наличие невусов-предшественников.
- Воздействие химических канцерогенов, контактирующих с кожей.
- Курение.
- Прием препаратов, подавляющих иммунный ответ (иммуносупрессоров).
- Вирус папилломы человека.
Симптомы опухолей кожи
- Базально-клеточная карцинома выглядит, как пятно другого оттенка, на поверхности которого нередко видны кровеносные сосуды. Кроме того, ткань этой опухоли обладает некоторой прозрачностью, напоминая стекловолокно телесного цвета.
- Плоскоклеточный рак резко отличается от окружающей кожи и обычно выглядит, как красноватый нарост выпуклой, грибовидной формы. Нередко опухоль может быть покрыта сверху корками или чешуйками.
- Меланома также имеет отличающийся от окружающей кожи оттенок. Причем он может быть разным в разных частях опухоли. Вдобавок это новообразование обладает несимметричной формой, расплывчатыми границами, довольно большими размерами и склонностью быстро изменяться.
Как понять, что начинается онкологическое заболевание?
Для того чтобы на максимально ранней стадии диагностировать рак кожи, в онкологии существует правило: покажитесь специалисту при любых изменениях на теле.
- появление необычных новообразований или пятен;
- появление участков поверхностной эрозии верхнего слоя кожи;
- внезапное увеличение размеров или формы уже имеющихся родинок;
- беспричинное появление изъязвлений, кровоточивости, боли или других неприятных ощущений.
Диагностика рака кожи
Для успешного излечения онкозаболевания крайне важна не только точность диагностики, но и ее своевременность. Болезнь, обнаруженная на начальном этапе, намного лучше поддается терапии, а значит, пациент получает максимальные шансы на полное выздоровление.
- Самоосмотр. Кожные новообразования доступны для прямого визуального обнаружения. А значит, о своевременном их выявлении может позаботиться сам человек. Для этого необходимо раз в месяц проводить самообследования и, при выявлении любого из первых признаков рака кожи, немедленно обращаться к специалистам.
- Дерматоскопия. Это основа диагностики кожного рака. Врачи Онкологического центра применяют современные цифровые дерматоскопы, обеспечивающие точные и достоверные результаты. Используя дерматоскопию, наши специалисты формируют так называемую «индивидуальную карту родинок» для каждого конкретного пациента. Имея ее, можно с легкостью отслеживать все их изменения, а также фиксировать появление новых элементов.
- Гистологические исследования В диагностике рака кожи хирургическое удаление родинок играет не только лечебную роль. Подозрительное кожное образование иссекают вместе с подлежащим слоем ткани, после чего отправляют его на цитогистологическое обследование под микроскопом. Это «золотой стандарт» современной дерматоонкологии. Такой анализ дает однозначный ответ – является ли данное новообразование злокачественным или нет.
- Генетические исследования Зачастую меланома бывает связана с генетическими мутациями под названием BRAF и C-KIT. В нашей клинике проводят исследования генетического материала пациентов. Если в его ходе выявляются данные мутации, то это открывает возможность применения дополнительной терапии таргетными препаратами.
Стадии разных типов рака
- Стадия 0. Это начальный этап, на котором вся опухоль целиком располагается в поверхностном, эпидермальном слое кожи.
- Стадия 1. На этом этапе опухолевый очаг уже занимает всю толщину эпидермиса и достигает границы следующего, сосочкового слоя – так называемой базальной мембраны, но не прорастает сквозь нее.
- Стадия 2. Данный этап характеризуется тем, что опухоль прорастает сквозь базальную мембрану и проникает в сосочковый слой дермы.
- Стадия 3. На этом этапе опухоль уже имеет большую толщину и начинает распространяться в окружающие лимфатические узлы.
- Стадия 4. В этом периоде рак кожи активно метастазирует, и вторичные опухоли обнаруживаются уже не только в окружающих, но и в отдаленных лимфоузлах и других органах.
Лечение кожного рака
Специалисты Онкологического центра всегда разрабатывают схему лечения рака кожи с учетом симптомов, вида опухоли и общего состояния здоровья каждого конкретного пациента. Но определяющим параметром зачастую становится стадия заболевания.
- Стадия 0 На нулевой стадии для полного излечения обычно достаточно простой операции по широкому иссечению самого опухолевого очага, а также небольшого «кольца» окружающей его здоровой ткани. Иногда также дополнительно назначают локальные лучевые воздействия или крем с имиквимодом.
- Стадия I Здесь также используют широкое иссечение опухоли с окружающей ее здоровой тканью. Если новообразование уже имеет существенную толщину, то имеет смысл выполнить биопсическое исследование сторожевых лимфоузлов. Это те узлы, которые располагаются в непосредственной близости, а значит именно в них опухоль будет метастазировать в первую очередь. В случае, если в лимфоузле будет обнаружен вторичный очаг, то стадию опухоли повышают до третьей и удаляют все соседние лимфоузлы.
- Стадия II Хирургическое удаление по описанным выше правилам будет наиболее оптимальным и в этом случае. Кроме того, по окончании операционного лечения пациенту в обязательном порядке назначают дополнительную химио- или лучевую терапию.
- Стадия III Операционное вмешательство с удалением первичного очага, окружающей его здоровой ткани и пораженных лимфоузлов и в этом случае будет наиболее эффективным лечебным подходом. После операции обязательно применяют лучевые воздействия, а также фармакологическое лечение с использованием иммунотерапии, химиотерапии, таргетных препаратов и т.д.
- Стадия IV На этой стадии сама опухоль и все выявленные метастатические очаги подлежат полному удалению, если имеется такая возможность. Успешность этой операции определяется числом метастазов и их расположением. При невозможности хирургического удаления вторичных очагов используются все имеющиеся консервативные методы лечения.
Прогноз заболевания
Важную роль здесь играет локализация первичной опухоли. Прогноз будет более благоприятным, если новообразование находится на коже предплечий или голеней. Но самое большое значение для выживаемости пациентов имеет стадия заболевания.
Так, рак кожи на начальных стадиях (0, 1 и 2) обычно успешно излечивается при помощи хирургического вмешательства и минимальной консервативной терапии в более чем 96% случаев.
На четвертой стадии в некоторых случаях, интенсивная терапия позволяет существенно, на годы, увеличивать срок жизни больного.
Специалисты нашей клиники также рекомендуют каждому пациенту, закончившему курс лечения, проходить регулярные профилактические осмотры. Длительность такого наблюдения должна составлять не менее 3 лет после избавления от первичной опухоли. Этот период является наиболее опасным в плане возникновения рецидивов.
Профилактика рака кожи
Для того чтобы свести вероятность появления таких опухолей к минимуму, необходимо:
- защищать кожные покровы от чрезмерного воздействия ультрафиолета;
- использовать защитные средства на вредном производстве;
- отказаться от курения;
- внимательно следить за изменениями на своей коже;
- проходить профилактические осмотры у дерматолога.
Если вы хотите обратиться в наш Онкологический центр для лечения рака кожи в Москве, то вам нужно просто позвонить нам по телефону.
- Alam, Murad, et al. "Guidelines of Care for the Management of Cutaneous Squamous Cell Carcinoma." J Am Acad Dermatol 2017: 1-18.
- American Society of Clinical Oncology. "Skin Cancer: Symptoms and Signs." June 2015.
- Bichakjian, Christopher, et al. "Guidelines of Care for the Management of Basal Cell Carcinoma." J Am Acad Dermatol 2017: 1-19.
- Алиев М.Д., Бахьян Д.Ю., Демидов М.В. и др. Клинические рекомендации по диагностике и лечению больных меланомой кожи. Москва, 2014.
- Гилязутдинов И.Н., Хасанов Р. Н., Сафин И. С., Моисеев В.А. Злокачественные опухоли мягких тканей и меланома кожи. Практическая Медицина. 2010.
- Зайцев В. Ф., Жидков С. А., Корик В. Е. Рак кожи: Методические рекомендации. Минск: БГМУ, 2007.
- Онкология. Национальное руководство. Александрова Л. М., Чиссов В. И., Давыдов М.И. ГЭОТАР-Медиа, 2013 г.
- Опухоли кожи. Руководство для врачей общей практики. М., 2015.
Наши специалисты
Меланома уже много лет не теряет свои позиции в рейтинге наиболее злокачественных новообразований. В международной классификации болезней МКБ-10 заболевание имеет код С43. Патология разделяется в зависимости от локализации образования:
- С43.0 — губа;
- С43.1 — веко;
- С43.2 — ухо и наружный слуховой проход;
- С43.3 — неуточненные части лица;
- С43.4 — волосистая часть головы и шеи;
- С43.5 — туловище;
- С43.6 — верхние конечности;
- С43.7 — нижние конечности;
- С43.8 — образование, вышедшее за пределы указанных областей;
- С43.9 — неуточненное расположение.
Опухоль характеризуется агрессивным и быстрым ростом. Не диагностировав меланому на ранних стадиях, можно допустить развитие метастазов и усугубить течение заболевания. В последнее время обнаружение рака кожи любой степени тяжести наблюдается у жителей самых разных стран. Статистика регистрирует прирост случаев впервые выявленной меланомы.
Причины развития рака кожи до конца не изучены. Врачи-онкологи выделяют предрасполагающие факторы, которые запускают механизмы опухолевого роста. Диагностика меланомы затруднена в связи с неточностью клинической картины заболевания на ранних стадиях. Поэтому наблюдается поздняя обращаемость за медицинской помощью. Определение опухоли на начальных этапах развития повышает шансы благоприятного исхода лечения.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом - солнечные ожоги, походы в солярии - все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта

Автор:
Милана Ханларовна Мустафаева
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3–4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
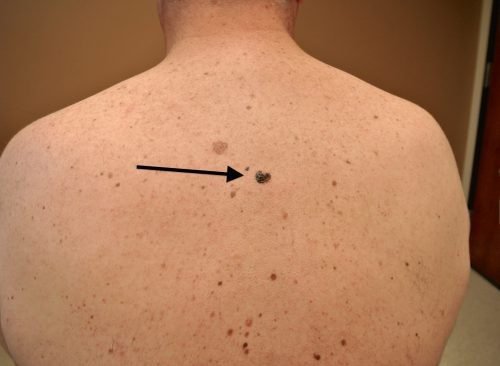
Различия между меланомой и родинкой
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Диагностика
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1–2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.
array(6) < ["ID"]=>string(5) "29593" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(500) ["SRC"]=> string(86) "/upload/sprint.editor/21e/img-1656004242-7915-435-043f87dd325054e9aa70c1c80238e974.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/21e/img-1656004242-7915-435-043f87dd325054e9aa70c1c80238e974.jpg" ["DESCRIPTION"]=> string(0) "" >
Рак губы – злокачественное новообразование, которое состоит из элементов покровного эпителия красной каймы губ. Опухоль на верхней губе появляется редко. Со временем рак губы распространяется на кости нижней челюсти. Атипичные клетки переносятся с лимфой в лимфатические узлы, в результате чего появляются новые злокачественные очаги.
Врачи Юсуповской больницы проводят раннюю диагностику рака губы с помощью современных методов исследования. Онкологи проводят лучевую терапию, выполняют щадящие оперативные вмешательства. На поздних стадиях рака губы применяют комплексную терапию. Ранняя диагностика злокачественной опухоли губы и адекватная терапия позволяет не только спасти жизнь пациенту, но и избежать косметического дефекта после операции.
Рак губы – что это
В зависимости от типа роста опухоли выделяют следующие формы рака губы:
- Папиллярную;
- Бородавчатую;
- Язвенную;
- Язвенно-инфильтративную.
Злокачественная опухоль губы в 95% случаев представлена плоскоклеточным ороговевающим раком. В 5% случаев гистологи плоскоклеточный неороговевающий рак слизистой губы. Опухоль губы, которая изнутри, на слизистой оболочке, характеризуется злокачественным течением (инфильтративным ростом и ранним метастазированием в регионарные лимфатические узлы).
Опухоль нижней губы чаще всего поражает кайму нижней губы. На ней образуется трещина, язва или припухлость, которая похожа на бородавку. Заболевание преимущественно диагностируют у лиц в возрасте старше 60 лет.
Рак верхней губы возникает реже, чем нижней, но новообразование более агрессивно. Рак верхней губы имеет высокий риск метастазирования, быстро распространяется. Это объясняется тем, что злокачественная опухоль расположена близко к носовой полости, где развита система кровоснабжения. Опухоль на внутренней стороне губы опасна тем, что она быстро прорастает в мягкие ткани.
Меланома на губе встречается в 10 раз реже, чем плоскоклеточный рак губы, но характеризуется высокой степенью злокачественности. В основном новообразование располагается на красной кайме нижней губы. Она глубоко проникает в ткани, быстро переход на близкорасположенные ткани и даёт метастазы.
В Юсуповской больнице диагноз рака губы онкологи устанавливают с помощью следующих методов:
- Осмотра невооруженным глазом и с использованием стоматоскопии;
- Цитологического исследования мазков-отпечатков из опухолевой язвы;
- Гистологического исследования пунктата лимфоузлов.

array(6) < ["ID"]=>string(5) "29594" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(79) "/upload/sprint.editor/f18/img-1656004351-9972-346-poison-ivy-allergy-scaled.jpg" ["ORIGIN_SRC"]=> string(79) "/upload/sprint.editor/f18/img-1656004351-9972-346-poison-ivy-allergy-scaled.jpg" ["DESCRIPTION"]=> string(0) "" >
Причины рака губы
Рак губы развивается по многим причинам:
После долгого пребывания на солнце
В результате воспалительных процессов инфекционного и неинфекционного характера
Под воздействием высоких температур
При наличии микротравм
Вследствие длительного воздействия химических веществ
Чаще развивается рак губы от курения. Мужчины болеют раком губы значительно чаще, нежели женщины. В настоящее время тенденция меняется, ведь многие женщины страдают от табачной зависимости. Врачи считают, что рак губы развивается по причине курения крепких сигарет в течение продолжительного времени.
Среднестатистический курильщик в день выкуривает не меньше десяти сигарет. При этом бумажная поверхность постоянно соприкасается с губами. Кожа здесь особо нежная и чувствительная. На её поверхности появляются микротрещины. Они незаметны окружающим и не доставляют проблем курильщику. На повреждённые участки эпителия оказывает воздействие табачный дым. Он содержит массу вредных веществ. Клетки кожи начинают перерождаться.
Причиной возникновения механической травмы, вызывающей рак губы, могут быть неправильно изготовленные зубные протезы, привычка удерживать губами различные предметы (гвозди, мундштук курительной трубки), прикусывание нижней губы. Механизм развития рака губы следующий: долго незаживающая трещина, рана, воспаление на губе, папиллома переходит в лейкоплакию, хейлит Манганотти, кератоакантому, бородавчатую форму дискератоза или другие предопухолевые заболевания. На их фоне возникает рак губы.

array(6) < ["ID"]=>string(5) "29595" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(67) "/upload/sprint.editor/645/img-1656004461-4017-972-queiloplastia.jpg" ["ORIGIN_SRC"]=> string(67) "/upload/sprint.editor/645/img-1656004461-4017-972-queiloplastia.jpg" ["DESCRIPTION"]=> string(0) "" >
Предраковые болезни губ
Рак губы не возникает на здоровой слизистой. Злокачественные новообразования развиваются на фоне облигатных или факультативных предраковых заболеваний. К облигатным предраковым заболеваниям относятся:
- Абразивный преканцерозный хейлит Манганотти;
- Бородавчатый предрак красной каймы;
- Ограниченный предраковый гиперкератоз красной каймы.
Факультативными предраковыми заболеваниями с большей потенциальной злокачественностью являются:
- Эрозивная и веррукозная лейкоплакия губы;
- Папиллома;
- Кератоакантома;
- Кожный рог.
Злокачественные новообразования губы могут развиться на фоне факультативных предраковых заболеваний с меньшей потенциальной злокачественностью:
- Плоской лейкоплакии губы;
- Хронической язвы;
- Язвенных и гиперкератотических форм красной волчанки и красного плоского лишая;
- Хронических трещин губ;
- Пострентгеновского хейлита;
- Метеорологического и актинического хейлита.
К фоновым состояниям, являющимся предшественниками рака губы, относятся рубцы после ожога, травмы, оперативного вмешательства и доброкачественные новообразования.
Хейлит Манганотти
Абразивный преканцерозный хейлит Манганотти встречается у людей пожилого возраста. На губах появляются небольшие по размеру округлые эрозии, которые достаточно долго не заживают. Они имеют гладкую поверхность жёлто-красного или ярко-красного цвета. В некоторых случаях на поверхностях эрозий появляется кровянистая или серозная корка. Если её снять, то открывшаяся ранка немного кровоточит. Прикосновение к эрозиям не вызывает боли. После появления эрозии не заживают несколько недель или месяцев. После из исчезновения достаточно скоро на их месте или рядом появляются новые эрозии.
Хейлит Манганотти диагностируют при о внешнем осмотре и расспросе пациента. Это заболевание имеет симптомы, схожие с проявлениями с герпеса, лейкоплакии, плоского лишая или красной волчанки. Для дифференциальной диагностики онкологи проводят соскоб с поражённого участка губы и отправляют на гистологическое его тщательное исследование. Такой соскоб позволяет вовремя обнаружить образующиеся раковые клетки и предотвратить развитие злокачественного новообразования губы.

array(6) < ["ID"]=>string(5) "29596" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(563) ["SRC"]=> string(84) "/upload/sprint.editor/b90/img-1656004556-969-430-rkzc9yew5rceaua6pgch70uqisok3xb.jpg" ["ORIGIN_SRC"]=> string(84) "/upload/sprint.editor/b90/img-1656004556-969-430-rkzc9yew5rceaua6pgch70uqisok3xb.jpg" ["DESCRIPTION"]=> string(0) "" >
Лейкоплакия и гиперкератоз губ
Лейкоплакия губы представляет собой поражение слизистых оболочек с ороговением покровных эпителиальных тканей. Неблагоприятными факторами, которые способствуют развитию лейкоплакии, могут быть злоупотребление алкогольными напитками, курение и употребление очень пряной пищи. Лейкоплакии нижней губы чаще всего развиваются в слизистых оболочках у углов рта.
Гиперкератоз губ имеет вид ограниченного участка от 0,2 до 1 см в диаметре. Его поверхность ровная, покрыта тонкими, плотно сидящими чешуйками серовато-белого цвета. При поскабливании удалить их не удаётся.
Симптомы онкологии губы
Выделяют местные и общие признаки рака губы. Местные симптомы злокачественного новообразования чаще можно заметить на нижней губе. При расположении патологического процесса на слизистой оболочке губ, обращённой в сторону преддверья рта, опухоль обладает выраженной злокачественность. Общие признаки рака губы могут развиться при несвоевременном выявлении и неадекватном лечении опухоли на поздних стадиях рака.
Первые симптомы
Первые признаки рака губы обычно остаются незамеченными. Сначала можно определить увеличение подбородочных лимфатических узлов. Заметить это можно, ощупав нижнюю челюсть. Следующим ранним признаком рака губы припухлость плотной консистенции. В ней возникает зуд. Обычно это новообразование принимают за герпетическую сыпь.
В центре припухлости образовывается небольшая язвочка с корочкой, которая не вызывает болезненных ощущений. Если её убрать, пациент чувствует довольно сильную боль, а, приосмотревшись, может обнаружить кровоточащее основание, которое образуют бугорки.
Местные признаки опухоли
Симптомами рака губы являются:
- Дискератоз губ;
- Папиллома;
- Эрозии;
- Хейлит.
В большинстве случаев дискатериоз выглядит, как трещинки и язвочки. Эрозии покрыты коркой и по внешнему виду напоминают герпес, но, в отличие от него, не заживают через определённый промежуток времени. У некоторых пациентов язвочки и эрозии отсутствуют. Вместо них возникает небольшое уплотнение, которое со временем разрастается и покрывается коркой.
На красной кайме нижней губы в стороне от средней линии может появиться участок или образование, которое выступает над поверхностью. В центре опухоли формируется эрозия или язва с зернистой поверхностью и валикообразным краем. Образование имеет плотную консистенцию и постепенно увеличивается в размерах, со временем приобретает неправильную форму. Его границы нечёткие.
Экзофитный рак губы преимущественно развивается из бородавчатой формы продуктивного диффузного дискератоза папилломы. При экзофитном росте опухоль имеет плотную консистенцию, часто покрыта плоскими чешуйками. Для эндофитного роста ракового новообразования характерно образование язвы с неровными плотными краями. Она часто появляется на фоне деструктивного дискератоза, быстро инфильтрирует мягкие ткани губы и склонна к метастазированию.
Симптомы заболевания должны стать сигналом к тому, чтобы немедленно обратиться к онкологам Юсуповской больницы. Рак губы, лечение которого начато вовремя, в 90% случаев полностью излечивается.
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Стадии
В настоящее время общепринятой является классификация рака губы TNM (T-размеры опухоли, N-поражение лимфатических узлов, M- метастазы). По величине опухоли различают 4 стадии рака губы.
Таблица.1. Стадии рака губы
| Стадия | Размеры опухоли |
| Т1 | Меньше или равна 2см |
| Т2 | Больше 2-4см |
| Т3 | Больше 4см |
| Т4а | Опухолевое образование прорастает в кортикальный слой кости, мышцы языка, верхнечелюстную пазуху и кожу |
| Т4в | Опухоль прорастает в ложе жевательной мышцы, крыловидный отросток, внутреннюю сонную артерию и основание черепа |
Если на стороне поражения имеются единичные увеличенные лимфатические узлы, размер которых меньше 3см, это N1 стадия рака губы. При N2 стадии на стороне поражения определяются увеличенные лимфоузлы, диаметр которых больше 3см. Если у пациента пальпируются единичные увеличенные лимфатические узлы на стороне поражения размером 3-6см, это N2а стадия рака губы. При N2в стадии онкологи определяют множественные метастазы в лимфоузлы. Их размер равен или больше 6см. При наличии двухсторонних метастазов в лимфатические узлы размером 6 сантиметров говорят о N2с стадии рака губы. Если диаметр лимфоузлов превышает 6см, это N3 стадия заболевания.
При отсутствии отдалённых метастазов онкологи определяют М0 стадию рака губы, если есть отдалённые метастазы – М1, в случае отдалённых метастазов, которые не поддаются оценке – МХ. Диагноз «рак губы начальная стадия» выставляют при наличии опухоли меньше или равной 2см, наличии на стороне поражения единичных увеличенных лимфоузлов меньше 3см и отсутствии отдалённых метастазов. Это Т1 N1 М0.
array(6) < ["ID"]=>string(5) "29598" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(147) "/upload/sprint.editor/e59/img-1656004800-7885-442-20-chapsticks-products-remedies-to-protect-against-lip-cracks-this-winter-1178852758503530498.jpg" ["ORIGIN_SRC"]=> string(147) "/upload/sprint.editor/e59/img-1656004800-7885-442-20-chapsticks-products-remedies-to-protect-against-lip-cracks-this-winter-1178852758503530498.jpg" ["DESCRIPTION"]=> string(0) "" >
Диагностика опухоли у врача в больнице
Как выглядит рак губы? Это может быть небольшая язвочка или распространённая опухоль. Врачи клиники онкологии Юсуповской больницы устанавливают диагноз «рак губы» на основании жалоб пациента, результатов внешнего осмотра и дополнительных исследований. Онколог тщательно осматривает и пальпирует губы, щеки, дёсны и регионарные лимфоузлы. При осмотре красной каймы губ, кожи и слизистой оболочки использует лупу.
Как определить рак губы? Дальнейшее обследование проводят с помощью инструментальных и лабораторных диагностических методов:
- Ультразвукового исследования;
- Рентгенографии нижней челюсти;
- Панорамной томографии;
- Цитологического исследования материала, полученного при взятии мазков-отпечатков с поверхности язвы или гистологического исследования тканей, полученных при проведении биопсии.
При раке губы с лимфогенным метастазированием осуществляют биопсию лимфатических узлов. Для исключения гематогенных метастазов применяют рентгенографию грудной клетки, ультразвуковое исследование органов брюшной. При подтверждении диагноза рака губы проводится рентгенологическое исследование органов грудной клетки, общеклиническое и лабораторное обследование (электрокардиографию, анализы крови и мочи.).
Исследование ПЭТ-КТ (позитронно-эмиссионную компьютерную томографию) назначают со следующей целью:
- Определения стадии рака губы;
- Оценки ответа на проведенное лечение;
- Выявления рецидива заболевания в периоде наблюдения.
ПЭТ-КТ является инновационным методом, который объединил возможности компьютерных технологий и радиологии. В Юсуповской больнице его используют не только для диагностики рака губы, но и для мониторинга развития опухоли, оценки результата лечения. Благодаря ПЭТ-КТ врачи-радиологи имеют возможность очень точно провести лучевое лечение, значительно сократить зону облучения, свести к минимуму воздействие на здоровые органы и ткани.
Во многих случаях применение ПЭТ-КТ исключает в дальнейшем выполнение целого ряда дополнительных исследований. Это позволяет пациентам Юсуповской больницы сэкономить время и средства. Вопрос необходимости использования этого метода решается индивидуально для конкретного пациента на заседании экспертного совета с участием профессоров и врачей высшей категории. Комплексное обследование пациентов с помощью новейших диагностических аппаратов, использование современных методик выполнения лабораторных анализов с помощью качественных реагентов позволяет онкологам Юсуповской больницы получить достоверные результаты и провести адекватную терапию рака губы на ранней стадии.
По всему миру онкологические патологии прочно удерживают одно из первых мест среди причин смертности населения. И хотя в последние годы медицина достигла впечатляющего прогресса, профилактика злокачественных опухолей остается важнейшей задачей. Чтобы эффективно снизить риск возникновения рака, следует хорошо понимать, почему именно он возникает.
Каковы причины онкологических заболеваний?
Говоря о раковых опухолях, надо четко различать непосредственную причину их появления и факторы риска. Последние могут стать толчком для начала заболевания.
Согласно молекулярно-генетической теории злокачественных новообразований, возникновение и рост опухоли связаны с повреждением генетического материала клеток. Оно происходит под воздействием самых разных факторов, которые объединяют под названием канцерогенных агентов. В итоге клетки, имеющие нарушения в ДНК, обретают способность бесконтрольно размножаться, образовывают опухоль и распространяются посредством метастазов.
Главную роль среди причин появления опухолей наука отводит повреждениям гена р53. В норме он ограничивает способность клеток к размножению и не дает им бесконтрольно расти. Кроме того, некоторые исследователи сообщают, что образование ряда онкопатологий с наследственной предрасположенностью может быть связано с нарушениями в структуре генов р15 и р16.
Итак, генетические мутации — причина возникновения рака. Но что заставляет наши клетки мутировать? Все те воздействия, которые вызывают повреждения генного материала, относят к факторам онкологического риска. Ученые выделяют множество таких факторов, но указывают, что в большинстве случаев опухоль возникает при сочетанном влиянии сразу нескольких из них. Традиционно факторы принято разделять на экзогенные (проистекающие из внешней среды) и эндогенные (возникающие внутри организма человека).
Экзогенные факторы
Разделяются на физические, химические и биологические.
Физические факторы
Воздействие этой группы факторов чаще прослеживается у людей, которые по роду деятельности находятся в постоянном контакте с агрессивными химическими веществами. К таким «опасным» профессиям относятся:
- нефтехимическое производство;
- производство азотной кислоты;
- изготовление резиновых изделий;
- фармацевтика;
- работа в каменноугольной шахте;
- производство поливинилхлорида и других пластмасс;
- производство бензола и пестицидов.
Биологические факторы
Эндогенные факторы
Все факторы риска, которые возникают в самом организме пациента, можно условно разделить на две большие категории. К первой относятся различные анатомо-физиологические особенности человека. Во вторую категорию входят тканевые изменения, которые способны стать предшественником злокачественного процесса.
Хотите мы вам перезвоним?
Биологические особенности организма
Предраковые заболевания
К этой группе эндогенных факторов риска относятся все нарушения с вероятностью малигнизации — перехода в злокачественную форму. Для каждого типа рака это будут свои заболевания. Так, например, рак кожи часто развивается из невусов — родинок на поверхности кожных покровов. А предшественником рака прямой кишки могут стать доброкачественные полипы на ее внутренней стенке.
Как снизить риск появления рака?
К сожалению, современная медицина пока не знает эффективных на 100% способов предотвратить онкологию. Однако можно исключить из своей жизни некоторые причины заболевания раком. В этом поможет:
- отказ от курения и приема алкоголя;
- изменение рациона питания;
- постоянные физические нагрузки;
- контроль массы тела;
- профилактика вирусных заболеваний (прежде всего, вакцинация);
- применение средств, защищающих от ультрафиолета.
Диагностика рака в Онкоцентре «СМ-Клиника»
Важнейшую роль играют профилактические обследования, полный спектр которых вы можете пройти в Онкологическом центре «СМ-Клиника». Они решают главную проблему онкологии — позднее выявление опухоли. На начальных этапах развития онкозаболеваний успешность их лечения составляет более 80% вне зависимости от типа.
Злокачественная опухоль — это серьезная патология, которая напрямую угрожает жизни пациента и не всегда успешно поддается лечению.
Поэтому опасения и переживания людей, чьи знакомые или родственники заболели раком, совершенно понятны. Нередко среди многих из них закономерно возникает вопрос: а не заразна ли онкология? Возможно ли каким-то образом по аналогии с инфекционными болезнями «подхватить» злокачественную опухоль? Предлагаем подробнее разобраться далее в статье.
Как возникает рак
Злокачественная опухоль может развиться всего из одной клетки, которая приобрела возможность бесконтрольно размножаться, но утратила способность к апоптозу (запланированной гибели). Такие нарушения в клетке обусловлены изменением ее генетического материала. То есть причина появления опухоли всегда одна — мутация.
Поэтому коротким ответом на вопрос «как можно заразиться раком» будет — совершенно никак. Онкологические заболевания не распространяются теми же путями, что и инфекционные патологии. Даже если взять злокачественные клетки и пересадить их другому человеку, максимум, что ему грозит — временный очаг воспаления в месте имплантации.
Можно ли заразиться раком от больного человека через кровь или через слюну? Тоже нет. Подтверждением этому служит статистическое исследование, которое проводилось шведскими врачами в 2007 году. Они проанализировали 350 тысяч случаев переливания крови и выяснили, что у 3% доноров на тот момент уже имелось недиагностированное онкологическое заболевание. Однако ни у кого из тех, кому эту кровь переливали, не возник рак, который можно было связать с процедурой.
Здесь остается один важный нюанс: среди факторов, которые могут спровоцировать клеточные мутации, инфекционные болезни занимают заметное место. По последним данным Всемирной организации здравоохранения, 16,1% всех злокачественных опухолей так или иначе связаны с инфекцией. А вот уже патогенные микроорганизмы способны вполне успешно передаваться от человека к человеку. Но тут следует помнить, что получение инфекции от другого лица еще совершенно не означает, что у вас обязательно возникнет онкологическое заболевание.
Хотите мы вам перезвоним?
Микроорганизмы, способствующие развитию рака:
Helicobacter pylori и другие бактерии.
Helicobacter pylori считается одной из главных причин развития воспалений желудка и двенадцатиперстной кишки — гастритов и дуоденитов. Однако многие исследователи отмечают ее роль и в возникновении злокачественных опухолей этих органов.
Передается бактерия с пищей и водой, а также через поцелуи. Хеликобактер имеется у 2/3 населения Земли, но лечения требует только в случае воспаления слизистой ЖКТ. Основа терапии здесь — различные комбинации антибиотиков.
В журнале The Lancet была опубликована статья, в которой высказаны предположения о том, что в развитии онкопатологий могут иметь значение следующие бактерии:
- для рака желчного пузыря — Salmonella typhi, вызывающая брюшной тиф;
- для рака толстой и прямой кишки — Streptococcus bovis, который ассоциируется с инфекциями мочевыводящих путей, эндокардитом и сепсисом;
- для рака легкого — Chlamydia pneumoniae, вызывающая воспаления дыхательных путей и атипичные формы пневмонии, а также Mycobacterium tuberculosis, вызывающая туберкулез.
Вирус папилломы человека (ВПЧ).

Наличие этого вируса в организме женщины увеличивает риск появления рака шейки матки, и рака влагалища. У мужчин он иногда провоцирует развитие опухолей пениса. В совсем редких случаях с его присутствием связывают злокачественные заболевания анальной зоны, а также ротовой полости и мягких тканей головы и шеи. Передается ВПЧ преимущественно при половых контактах, но может переходить от матери к ребенку или попадать в организм бытовыми путями (например, при прикосновениях через микротрещины в коже). Хорошим способом профилактики являются вакцины против папилломавируса. Они защищают от наиболее онкогенных его штаммов.
Вирус Эпштейна-Барр.
Представитель многочисленного семейства герпес-вирусов, герпес-вирус 4 типа. Основная причина развития инфекционного мононуклеоза. Кроме того, он увеличивает риск развития опухолей лимфатической ткани, а также рака носоглотки. Инфекция передается воздушно-капельным, а также бытовым путем (через посуду). Носителями вируса Эпштейна-Барр является большинство населения планеты. Однако ни эффективного лечения, ни вакцины против него пока не разработано. Некоторые надежды ученые возлагают на генную терапию.
Вирусы гепатитов B и C.
Как следует из названия, они вызывают воспалительное поражение печени. На фоне воспаления может развиваться и злокачественная опухоль данного органа. Вирусы передаются половым путем, а также через кровь при многократном использовании шприцов, через стоматологические или маникюрные инструменты. На сегодняшний день уже создана эффективная вакцина от гепатита В, а также ряд специфических препаратов, предназначенных для лечения гепатитов В и С.
Герпес-вирус 8 типа.
Этот вирус изредка, но всегда в связке с ВИЧ провоцирует саркому Капоши с поражением кожи, лимфатических узлов и т. д. Не следует путать эту саркому с онкологическими патологиями кожных покровов (меланомой, базальноклеточной опухолью и т. д.), поскольку на вопрос заразен ли рак кожи для окружающих, можно с уверенностью дать отрицательный ответ. Герпес-вирус 8 типа передается при половых контактах, а также через кровь и слюну. Вакцины и лечения не существует, однако показаны антиретровирусные препараты для подавления активности ВИЧ.
T-лимфотропный вирус человека.
Вызывает злокачественные новообразования лимфоидной и кроветворной ткани: Т-клеточный лейкоз и Т-клеточную лимфому. Вирус встречается очень редко, а потому против него пока созданы только экспериментальные вакцины.
Читайте также:

