Как вывести мозоль на ладони у ребенка
Обновлено: 19.04.2024
Практически каждый из нас с самого детства сталкивается с таким явлением как мозоли. Мозоли — это очаговое отслоение части кожного эпителия ввиду натертостей под воздействием внешних факторов. На ладонях мозоли появляются после продолжительной непривычной работы каким-либо инструментом. Наиболее характерным примером является образование мозолей на руках у дачников. Зачастую можно увидеть образование мозолей на пальце от ручки у школьников и студентов. На ногах мозоли образуются при ношении новой или неподходящей по размеру обуви. Зачастую это можно наблюдать у женщин, чтобы покрасоваться и произвести впечатление, модницы пренебрегают удобной обувью. Что касается мужчин, то самым ярким примером образования у них мозолей на ногах является привыкание к сапогам или «берцам» в начале армейской службы. Потливость ног является фактором, способствующим образованию мозолей. Мозоли появляются под воздействием трения, способствующего смещению верхних эпителиальных слоёв кожного покрова относительно нижерасположенных внутренних слоёв. Каждый из нас не раз задавался вопросом как вылечить мозоли.
Начальные проявления мозолей могут оставаться незамеченными, беспокойства появляются обычно при образовании водянистых волдырей. Прорвавшийся волдырь может стать причиной попадания в организм инфекции. Поэтому необходимо быть очень осторожным и постараться не допустить прорывание мозоли. Попадание инфекции в открытую ранку сопровождается покраснениями вокруг мозоли, сильными болевыми ощущениями, образованием желтоватых корочек, выделением гноя и повышением температуры тела.
Как проколоть водянистый мозоль?
Маленькие мозоли, как правило, не доставляют беспокойств и в качестве предотвращения их увеличения зачастую достаточно просто закрыть их пластырем. Пластырь лучше использовать бактерицидный, это поможет предотвратить инфекционное заражение в случае неожиданного прорыва мозоли. Серьёзный дискомфорт вызывают большие водянистые мозоли. В случае появления таких волдырей можно предотвратить прорыв и самостоятельно проколоть их иглой. После этой нехитрой процедуры жидкость вытекает, а оставшуюся безжидкостную мозоль необходимо, как и в предыдущем случае, заклеить бактерицидным пластырем. Обращаем Ваше внимание на то, что перед прокалыванием мозоли необходимо провести примитивную стерилизацию иглы, чтобы не допустить попадания в ранку инфекции. Сделать это можно, проколов иглу на огне и обработав затем спиртом. Место прокола также следует продезинфицировать, сделать это можно при помощи йода или зелёнки. Хочется обратить ваше внимание на то, что прокол делается сбоку мозоли, а не в центре. Для скорейшего оттока сделайте два прокола, на противоположных друг другу сторонах мозоли. Ускорить отток жидкости возможно лёгким надавливанием на мозоль сверху, делать это необходимо через стерильный материал (бинт, марля, салфетка). При самопроизвольном прорыве мозоли необходимо воспользоваться мазью с антибактериальными препаратами. Обычно ранка предварительно очищается перекисью водорода, а затем уже наносится мазь. Обработанную мазью рану закрывают марлевым тампоном, полностью её закрывающим и заклеивают пластырем. Данная процедура поспособствует быстрому заживлению ранки. В том случае, когда инфекция все-таки попала в рану, необходимо самостоятельно вскрыть мозоль и полностью удалить все остатки отслоившейся кожи. Все манипуляции необходимо производить, соблюдая элементарные нормы стерильности.
В случае невозможности провести процедуру самостоятельно или при продолжении воспалительного процесса необходимо обратиться за помощью в медучреждение. В качестве профилактики образования мозолей хочется порекомендовать производить продолжительные работы, используя перчатки и внимательно подходить к выбору обуви, она должна быть прежде всего удобной.
Мозоли на ладонях рук и пальцах – явление довольно распространенное. Чаще всего они возникают на внутренней стороне, но в силу определенных причин или нагрузок могут образоваться также и на тыльной стороне ладони (например, у боксеров, каратистов).
Виды мозолей
В зависимости от степени и продолжительности физического воздействия мозоли бывают нескольких видов:
- водянки, или мокрые мозоли. Появляются в результате интенсивного трения или механического воздействия (особенно на кожу, не привыкшую к физическим нагрузкам). В местах повреждения возникают пузыри, наполненные прозрачной желтоватой жидкостью;
- сухие мозоли возникают в результате продолжительного, но не сильного воздействия. Сухие мозоли формируются постепенно, кожа на них очень грубая и сухая, избавиться от них намного сложнее, чем от водянок;
- стержневые мозоли на руках зачастую болят, так как имеют корень, уходящий в глубокие слои кожи. Такие мозоли необходимо удалять с корнем, иначе они появляются снова.
Отчего могут появляться мозоли?
В результате сильных физических воздействий кожа на ладонях и пальцах рук травмируется. Организм проявляет защитную функцию, усиленно восстанавливает на поврежденном участке более толстый и грубый слой кожи. Вот почему на руках возникают мозоли в пораженных местах. Причины появления могут быть самыми разными, но в основном можно выделить следующие:
- механическое воздействие. По этой причине чаще всего мозоли появляются у спортсменов, работников сельского хозяйства, дачников-огородников, работников тяжелого физического труда;
- нагрузки, связанные с определенными профессиональными особенностями. На пальцах появляются уплотнения в виде мозолей из-за трения инструментов, ручки, кисти о поверхность кожи (пианисты, маляры, плотники, столяры, студенты, секретари-машинистки и др.);
- недостаток витаминов А, Е в организме.
Причины появления волдырей или сухих наростов на ладонях и пальцах могут быть случайными, независящими от физических нагрузок. Но в любом случае не стоит оставлять без внимания эту проблему.
Наиболее эффективные методы лечения мозолей на руках
Мозоли на руках часто болят, доставляют массу неудобств и неприятностей. Способы лечения зависят от вида образований, но в первую очередь необходимо ограничить нагрузки и факторы, провоцирующие появление мозолей.
Медикаментозное лечение
Для удаления образований – сухих и стержневых мозолей – используются препараты, содержащие салициловую или молочную кислоты, в виде растворов, мазей и пластырей. Перед нанесением препаратов для достижения большего эффекта рекомендуется размягчать кожу рук при помощи теплых ванночек. Препараты наносят непосредственно на пораженное место, избегая попадания на здоровую поверхность.
Если мозоль на руке или на пальце руки болит, первое, что нужно сделать, – обратиться к врачу. Возможно, кожа повреждена слишком глубоко и на месте мозоли может возникнуть воспаление, гнойная инфекция.
Профилактические меры
Чтобы избежать появления мозолей на руках необходимо мыть руки теплой водой, делать смягчающие ванночки, регулярно наносить увлажняющие и питательные кремы, проблемные места обрабатывать пемзой. Для работы с различными инструментами лучше использовать защитные перчатки. Употребление витаминов А, Е поможет сохранить здоровье кожи, избавит от сухости и шелушения.
Мозоли возникают как следствие повреждения, возникающего от давления и трения инородного предмета на кожу. Кожа в тех местах, где происходит излишнее трение, становится более плотной и грубой. Но если бы этого не происходило, то на коже образовывались бы кровавые раны. Наиболее часто мозоли появляются в районе пятки и на пальцах ног.
Мозоли бывают нескольких видов:
- сухие мозоли. Они образуются при трении, выглядят как огрубевший слой кожи. Эти мозоли дают болевые ощущения и появляется желание от них избавиться побыстрее. Но не тут-то было! Сухие мозоли своим корнем уходят глубоко в кожу, поэтому освободиться от них трудно;
- мокрая мозоль. Похожа на пузырь, наполненный водой. На самом деле, внутри этого пузыря находится лимфатическая жидкость. Возникает также от трения. При этом повреждаются ткани кожи. Появление такой мозоли вы обнаружите сразу. Она даст вам о себе знать острой болью;
- кровавая мозоль. если сосуды в местах повреждения расположены близко к коже, то мокрая мозоль становится кровавой. В этом случае пузырь наполняется не лимфой, а кровью;
- подошвенные мозоли возникают преимущественно на подушечках пальцев. Образуются из-за постоянного давления веса тела и от давления обуви.
Как справляться с образовавшимися мозолями?
Мокрую мозоль не следует заклеивать обычным пластырем. Ранка в этом случае подживать не будет. Для этих целей лучше использовать специальный бактерицидный пластырь с мягкой марлевой подушечкой. Если пузырь с жидкостью проткнулся, то необходимо поврежденное место обработать каким-нибудь антисептиком.
Чтобы избавиться от сухой мозоли, придется немного больше потрудиться. Сначала нужно убедиться, что это действительно мозоль, а не бородавка, например. Бородавка состоит из живой ткани, повреждать её нельзя. Срезать сухие мозоли не рекомендуется. Мало того, что это неэффективно, так как мозоль снова может появиться, так ещё инфекцию можно занести.

Мозоль – местное утолщение и огрубение кожи, имеющее белый, желтоватый или сероватый оттенок. Это не только эстетический дефект, но и источник постоянных болей и других неприятных ощущений. По сути мозоль является защитной реакцией кожи на механическое воздействие. Она возникает на том участке, который больше всего страдает от этого воздействия. Чаще всего подобные образования наблюдаются на ногах (стопах, пальцах) и руках (кистях, пальцах, локтях), на других частях тела значительно реже. Мозоли возникают в роговом слое кожи (самом верхнем), но если не предпринимать никаких мер, могут возникнуть осложнения, распространяющиеся и на другие слои.
Виды мозолей
Существуют следующие виды мозолей:
- Водяная (мягкая). Представляет собой пузырь, наполненный жидкостью. Такие образования доставляют пациентам немало неприятных ощущений. Внутренняя жидкость обычно прозрачная, но может также быть желтоватой или красноватой (если травмированы сосуды, расположенные рядом с пузырем). Мягкие мозоли, заполненные красноватой жидкостью, называют кровяными. Если механическое воздействие на водяную мозоль не прекращается, она трансформируется в сухую.
- Сухая (твердая). Это ороговевший плотный участок кожи, имеющий сероватую окраску. Часто сухие мозоли возникают из «запущенных» мягких, но могут развиваться и самостоятельно. При ходьбе или надавливании на них образования становятся причиной жжения или болей.
- Натоптыши. В целом это подвид сухих мозолей. Но натоптыши не имеют четких границ (в отличие от сухой мозоли) и не причиняют боли, даже если на них надавить.
- Стержневая (внутренняя, врастающая). Это разновидность сухих мозолей – уплотнение с точкой посередине. Такие образования имеют округлую форму, твердую и плотную консистенцию, и стержень, расположенный в самом центре и уходящий вглубь тканей. Из-за этого от стержневых мозолей достаточно сложно избавиться (самостоятельно заниматься их удалением не рекомендуется – можно травмировать окружающие ткани и занести инфекцию). Чаще всего такие образования возникают на пятках или между пальцами/на пальцах ног. Так как они постоянно подвергаются механическому воздействию при ходьбе, со временем в них появляются трещинки, которые становятся причиной болезненных ощущений. Боли могут возникать и из-за сдавливания нервных окончаний корнем мозоли. Такие образования обязательно нужно удалять.
Существуют также костные мозоли. Но это образования совсем «из другой оперы». Костная мозоль не относится к патологическим процессам в слоях кожи. Она возникает вследствие регенерации костной ткани после переломов.
Причины образования мозолей
Наиболее частыми причинами возникновения мозоли являются:
- Обувь, оказывающая постоянное травмирующее воздействие на ноги. Чаще всего это туфли не по размеру или на слишком высоких каблуках, модели, плохо обработанные изнутри (плохо склеенные, с грубыми швами и т.д.). Также причиной образования мозолей могут стать некачественные стельки.
- Неудобная одежда. Мозоли на теле могут образовываться, если пациент носит сдавливающую одежду (особенно синтетическую, не дающую коже дышать). Например, у женщин такие образования способны возникать из-за неудобных бюстгальтеров.
- Инородные предметы, попавшие внутрь обуви (песчинки, частицы пыли и т.д.).
- Занозы.
- Нарушения походки, из-за которых при ходьбе на стопу оказывается повышенное давление.
- Частая ходьба босиком.
- Повышенная уязвимость кожных покровов (например, при нехватке витаминов).
- Недостаточное поступление воздуха к кожным покровам. Такое часто бывает при регулярном использовании синтетических носков или колготок.
- Регулярные высокие нагрузки на ноги (при занятиях танцами, спортом).
- Повышенная потливость ног или всего тела.
- Грибковые и вирусные кожные инфекции.
- Недостаточная гигиена ног.
Мозоли на руках обычно возникают из-за хобби, профессии или образа жизни человека. На ладонях образования могут появляться после занятий на турнике, езды на велосипеде или работе с инструментами, садовым инвентарем. На пальцах мозоли чаще всего возникают от игры на гитаре. На локтях – при сидячей работе, когда человек постоянно опирается локтями на стол.
К факторам риска, повышающим вероятность возникновения мозолей, становятся:
- возраст (чем старше пациент, тем уязвимее его кожа);
- заболевания, связанные с деформацией ног (бурсит, молоткообразный палец, артрит, пяточная шпора) – патологические участки больше подвергаются трению от обуви;
- сбои в работе внутренних органов и систем, сказывающиеся на кровообращении и здоровье кожи;
- варикоз;
- ожирение;
- псориаз;
- сахарный диабет;
- плоскостопие.
Осложнения мозолей
Сами по себе мозоли не представляют опасности для здоровья человека, хоть и способны причинять боль, в некоторых случаях весьма сильную. А вот их осложнения могут нанести ощутимый вред организму. К возможным осложнениям относятся:
- инфицирование тканей (особенно при наличии кровавой мозоли);
- гнойное или рожистое воспаление;
- гангрена (в редких и очень запущенных случаях).
Диагностика мозолей
Диагноз ставится дерматологом или подологом (врачом, занимающимся лечением заболеваний стоп) на основании осмотра. Если доктор подозревает, что причиной образования мозолей стало наличие каких-либо болезней, пациента направляют также к эндокринологу, флебологу, ортопеду или неврологу.
Лечение мозолей
Лечение может быть консервативным и хирургическим. Консервативная терапия подразумевает назначение специальных пластырей, кремов, жидкостей или мазей, смягчающих кожу и способствующих постепенному «растворению» мозоли. Может дополнительно потребоваться использование антибактериальных и/или противовирусных препаратов. В более сложных случаях мозоль может быть устранена с помощью жидкого азота, методом высверливания специальным аппаратом или лазером. На сегодняшний день особенно востребовано лазерное удаление. Под воздействием лазерных лучей мозоль испаряется или превращается в сгусток, который затем удаляют. В некоторых случаях применяют не лазерное, а радиоволновое излучение.
Хирургическая операция проводится в том случае, когда удалить образование со стержнем консервативными или физиотерапевтическими методами нельзя или в стенки мягкой мозоли проникла инфекция. Мозоль иссекают скальпелем, удаляя ороговевшие участки кожи, а затем обрабатывают ранку.
Профилактика мозолей

Профилактические меры подразумевают, прежде всего, своевременное лечение заболеваний, способных повлиять на качество кожи и делающих ее более уязвимой. Также необходимо полноценно питаться, не пренебрегать ежедневной гигиеной стоп и следить за витаминно-минеральным балансом в организме. На пользу пойдет и избавление от лишнего веса.
К выбору обуви рекомендуется подходить со всей серьезностью, отдавая предпочтение максимально удобным моделям. Если туфли вызывают малейший дискомфорт, от них лучше отказаться. Носки следует выбирать из натуральной ткани (хлопка, шелка, шерсти).
Если мозоли уже образовались, то чем раньше начать их лечить, тем быстрее будет достигнут результат, от запущенных мозолей избавиться гораздо сложнее.
Бородавки — это малоэстетичные доброкачественные новообразования, которые появляются на коже при заражении вирусом папилломы человека. Внедряясь в верхние слои эпидермиса, вирус провоцирует разрастание его клеток, в результате чего появляются бородавки разной формы, размера и цвета.
Папилломавирусом человека инфицировано около 80 % людей на планете, при этом далеко не каждый пациент знает о своем диагнозе, поскольку ВПЧ в большинстве случаев протекает бессимптомно.
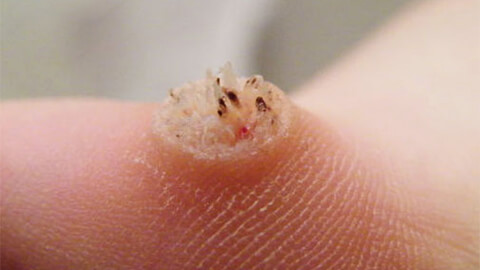
Виды бородавок
Различают разные виды бородавок в зависимости от места расположения на теле, цвета, размера, формы и типа возбудителя.
Обычные или вульгарные бородавки
Наиболее распространены, их появление не зависит от возраста или пола больного. Располагаются на кистях рук, между пальцев, на тыльной стороне ладоней (реже на самих ладонях). Вульгарные бородавки имеют неправильную или округлую форму и благодаря телесно-розоватому цвету обычно не очень заметны на коже. Размер варьируется от 1 до 3 мм, при длительном заражении и отсутствии лечения на пораженном участке могут появляться группы новообразований.
Плоские бородавки
Новообразования этого вида чаще появляются детей и подростков, поэтому их второе название – юношеские бородавки. Представляют собой узелки телесного или светло-коричневого цвета овальной или круглой формы, с гладкой поверхностью, слегка возвышающиеся над кожными покровами. Преимущественно локализуются на коже лица, шеи, рук и верхней части туловища.
Подошвенные бородавки
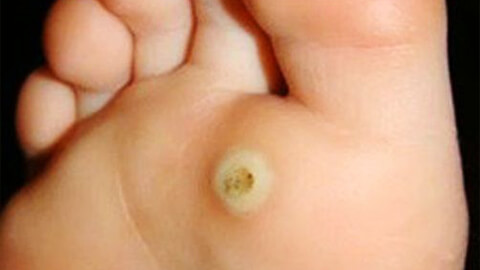
Этот вид бородавок появляется исключительно на коже стоп, благодаря чему и получил свое название. Представляет собой шероховатый нарост с ороговевшим слоем кожи или группу таких наростов. Кожа вокруг подошвенных бородавок теряет естественный цвет, становится серо-желтой. Поверхность бородавки становится жесткой и начинает давить на здоровые ткани вокруг нее, причиняя сильный дискомфорт.
Висячие бородавки
Особенностью этого вида является наличие узкого сочленения с поверхностью кожи, так называемой «ножки». Висячие бородавки могут быть продолговатой, круглой или неправильной формы, цвет розовый или красноватый. Локализуются такие бородавки на шее, лице, подмышечных впадинах, под грудью у женщин. Зачастую появление многочисленных висячих бородавок сигнализирует о резком снижении иммунного статуса организма.
Старческие бородавки
Бородавки такого типа чаще поражают кожу людей преклонного возраста. Их также называют себорейными бородавками или кератомами. Развиваются они по причине возрастных изменений и ухудшения обмена веществ из клеток эпидермиса, часто захватывая верхнюю часть волосяных фолликулов. Кератомы имеют круглую форму, четко очерченные границы, локализуются на волосистой части головы или на лице. Размер варьируется от нескольких миллиметров до 4-5 см.
Остроконечные бородавки
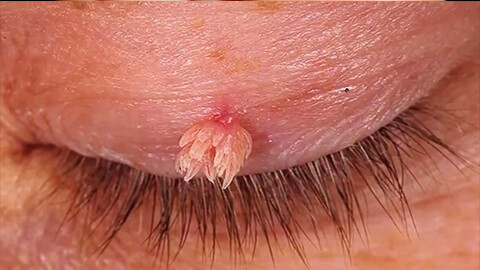
Остроконечные бородавки или кондиломы представляют собой наиболее неприятный и болезненный вид новообразований. Их возбудителем является папилломавирус человека 6 и 11 типов. Остроконечные кондиломы поражают кожу, граничащую со слизистыми оболочками: на губах и веках; в области гениталий, мочеиспускательного канала, ануса.
Остроконечные бородавки имеют структуру узелковых наростов, которую часто сравнивают с цветной капустой или петушиным гребнем. С поверхностью кожи кондиломы соединяются посредством тонкой «ножки». Из-за локализации на участках тела, которые подвержены механическому раздражению, высока степень травмирования кондилом и прилегающих к ним тканей, инфицирования и развития воспалительного процесса с образованием экссудативных или гнойных выделений.
Причины появления бородавок
Провоцирует появление бородавок повышенная активность папилломавируса человека в организме. Заражение происходит контактно-бытовым путем: через прикосновения, рукопожатия, предметы общего пользования и в общественных местах при несоблюдении правил личной гигиены. Остроконечные бородавки передаются половым путем.
В активную форму вирус переходит при наличии таких факторов, как:
- сильный или хронический стресс;
- перенесенные инфекционные заболевания;
- сниженный иммунитет;
- гормональные сбои, неправильный обмен веществ;
- повышенная потливость;
- травмы и микротравмы кожи;
- ношение одежды и обуви из ненатуральных материалов.
При бессимптомном протекании заболевания, диагностировать его можно только лабораторным путем.
Бородавки у взрослых
Появление папиллом или бородавок возможно в любом возрасте. Пол при этом не играет особой роли – ВПЧ подвержены и мужчины, и женщины. При этом риск развития бородавок у женщин выше, поскольку их иммунитет чаще бывает ослаблен из-за гормонального фона, беременностей, кормления детей. Из-за особенностей анатомического строения, женщины также более подвержены появлению бородавок на половых органах, в частности, кондилом, которые повышают риск развития рака шейки матки.
У мужчин бородавки появляются только в случае резкого снижения иммунитета, что с сильным полом случается не так часто. При этом мужчины крайне редко выступают носителями ВПЧ 16 и 18 типов, которые провоцируют развитие онкологических заболеваний.
Бородавки у детей
Бородавки – распространенное явление у детей и подростков, поскольку их иммунитет не сформирован до конца, вследствие чего они легко заражаются папилломавирусами. Немаловажную роль играет тот факт, что дети, посещающие детские сады и школы, как правило, пребывают в повышенных стрессовых условиях, что негативно сказывается на защитных способностях организма. Помимо контактно-бытового способа инфицирования. возможно также внутриутробное заражение от матери.
Чаще всего у детей развиваются вульгарные, юношеские или подошвенные бородавки, при этом юношеские исчезают сами к 14-18 годам.
Лечение бородавок
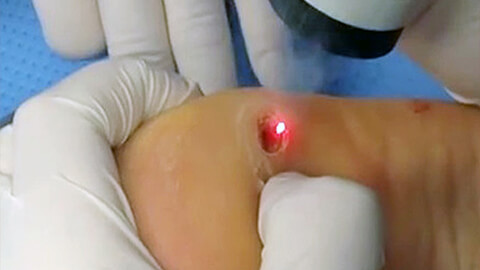
При лечении бородавок, следует понимать, что полностью устранить из организма возбудителя – папилломавирус человека – невозможно. Попав в организм, он остается в нем навсегда, но здоровый иммунитет способен держать его под контролем и сводить к минимуму проявления его жизнедеятельности.
Сам факт появления бородавок свидетельствует о снижении иммунного статуса организма, следовательно, в терапию ВПЧ необходимо включать мероприятия по укреплению иммунитета. При сниженной защитной реакции организма даже при успешном удалении бородавок, существует высокая вероятность возникновения рецидивов. При этом у людей с сильным иммунитетом бородавки могут проходить самостоятельно.
Терапию должен подбирать компетентный врач после тщательного обследования. Самолечение недопустимо, поскольку неспециалист не сможет отличить бородавку от злокачественного новообразования. Вопрос об удалении бородавки также решается специалистом – травмированное новообразование может переродиться из доброкачественного в злокачественное.
Существуют следующие способы избавления от бородавок.
- Криодеструкция (заморозка жидким азотом). Этот способ особенно эффективен в отношении обычных бородавок. На новообразование воздействуют жидким азотом в течение 10-30 секунд. Этот метод хорош своей низкой травмоопасностью, для полного удаления бородавки требуется от 1 до 5 сеансов.
- Лазерокоагуляция (удаление лазером). Новообразование удаляется под местной анестезией по частям. На месте бородавки остается след в виде углубления, который исчезает примерно через месяц.
- Электрокоагуляция (удаление током). Бородавку удаляют тонкой металлической петлей, воздействуя высокочастотным током. Этот способ характеризуется отсутствием кровотечения и дополнительным обеззараживанием тканей. Ткани новообразования остаются неповрежденными, поэтому могут быть отправлены на гистологическую экспертизу. Следы от манипуляции проходят в течение недели.
- Хирургическое иссечение. Таким способом пользуются лишь в крайних случаях, когда новообразования слишком крупные или сгруппированы в единую конгломерацию. Под местной анестезией осуществляется удаление бородавки скальпелем как при обычном хирургическом вмешательстве. Удаленный материал отправляется на гистологическое исследование. Наличие шрамов на месте проведения иссечения зависит от мастерства хирурга, накладывавшего швы.
- Метод химического воздействия при котором используются различные кислоты или щелочь. Этот способ является самым болезненным, травматичным и опасным, поскольку риск вторичного инфицирования тканей на месте воздействия крайне высок. При решении его применения, стоит помнить, что воздействовать можно лишь на саму бородавку, не затрагивая кожу возле нее.
Препараты для лечения бородавок
Для лечения бородавок используются местные средства, но их эффективность зависит от возраста новообразования – чем «свежее» бородавка, тем больше шансов ее удалить, и состояния иммунитета больного.
- Мазь Виферон. Противовирусное средство, повышающее местный иммунитет. Применять можно не более месяца от 1 до 4 раз в день.
- Оксолиновая мазь. Этот препарат также обладает противовирусным эффектом. Наносится на бородавку 1-3 раза в день. Срок лечения от недели до нескольких месяцев.
- Крем Имиквимод. Иммунномодулятор с противовирусным эффектом. Применяется на ночь 2-3 раза в неделю. Срок лечения до 3 месяцев.
- Салициловая кислота. Необходимо использовать концентрированный раствор. Применяется в виде примочки раз в сутки. При этом нужно принимать меры против возникновения химического ожога кожи.
- Коломак. Препарат в виде раствора на основе салициловой, молочной кислот и полидоканола. Наносится 1-2 раза в день, но не более 10 мг в сутки. Курс лечения – не более месяца.
- Веррукацид. Раствор эффективен в отношении многих видов бородавок. Помимо противовирусного воздействия осуществляет коагуляцию внутриклеточного белка наростов, препятствуя развитию рецидивов. Наносится разово, при наличии крупных новообразований возможно повторное нанесение через 1-2 недели.
Перед применением местных средств следует проконсультироваться с дерматологом и сдать анализы для установления характера новообразований, поскольку воздействие лекарственных препаратов может стать причиной перерождения клеток бородавки в злокачественные.
Нетрадиционные методы борьбы с бородавками
В рецептах народной медицины для борьбы с бородавками используют:
- чеснок;
- лук;
- чистотел;
- молочай;
- полынь;
- масло льна.
Методы народной медицины хороши в качестве дополнения к основной терапии после консультации с лечащим врачом.
Профилактика бородавок
Лучшей профилактикой возникновения бородавок является банальное соблюдение правил личной гигиены: своевременное мытье рук, использование личных маникюрных принадлежностей, полотенец, мочалок, обуви. Не следует ходить босиком в бассейне, общих душевых, банях и саунах. Также при остановке в гостиницах стоит захватить с собой антисептические средства для обработки санузлов. Параллельно необходимо укреплять иммунитет и заботиться об общем состоянии здоровья.
Читайте также:

