Как вылечить язвочки на губах влагалища
Обновлено: 28.04.2024
В 1946 году были впервые описаны симптомы герпеса влагалища у трех пациенток.
Они заразились этим заболеванием от своих половых партнеров.
Отмечались поверхностные эрозии в зоне малых половых губ.
Была поражена и слизистая влагалища.
Эрозии были покрыты желто-серой пленкой.
Они заживали без рубцевания.
В одном из трех описанных случаев произошел рецидив.
Его симптомы были значительно слабее.
Позднее, в 1968 году, было доказано, что генитальный герпес во влагалище может распространиться на шейку матки.
Были описаны случаи тяжелого некротического цервицита.
Диагноз ставился на основании клинической и цитологической картины.
Позднее появились серологические исследования.
Сегодня они находят ограниченное применение, так как эта группа анализов не всегда дает достоверные результаты.
Сегодня при выявлении подозрительных симптомов врач сразу же назначает ПЦР на герпетическую инфекцию.
Поэтому с установлением диагноза больше нет проблем.
Как происходит заражение герпесом во влагалище
Герпес во влагалище появляется в результате заражения герпетической инфекцией.
Она передается при половом акте.
70% случаев патологии обусловлены 2 типом герпеса, 30% случаев – первым (тем, который обычно вызывает появление пузырьков на губах).
У женщины риск заразиться выше, чем у мужчины.
Если супруг является носителем вируса, то риск заражения женщины в течение 1 года составляет 25%.
В то время как мужчины инфицируются от своей супруги лишь с вероятностью 5% за этот же период.
К вирусам герпеса наблюдается перекрестный иммунитет.
Если женщина уже страдает лабиальным герпесом, то риск заражения генитальным снижается на 15%.
Инкубационный период инфекции длится в среднем 6 дней.
Патология имеет высокую распространённость.
Заражены около 25% всех людей.
Они являются носителями генитального герпеса, хотя не всегда страдают от его симптомов.
Среди женщин нетрадиционной сексуальной ориентации частота носительства выше – 45%.
Среди тех, кто практикует проституцию, герпетическая инфекция влагалища и вульвы обнаруживается в 75% случаев.
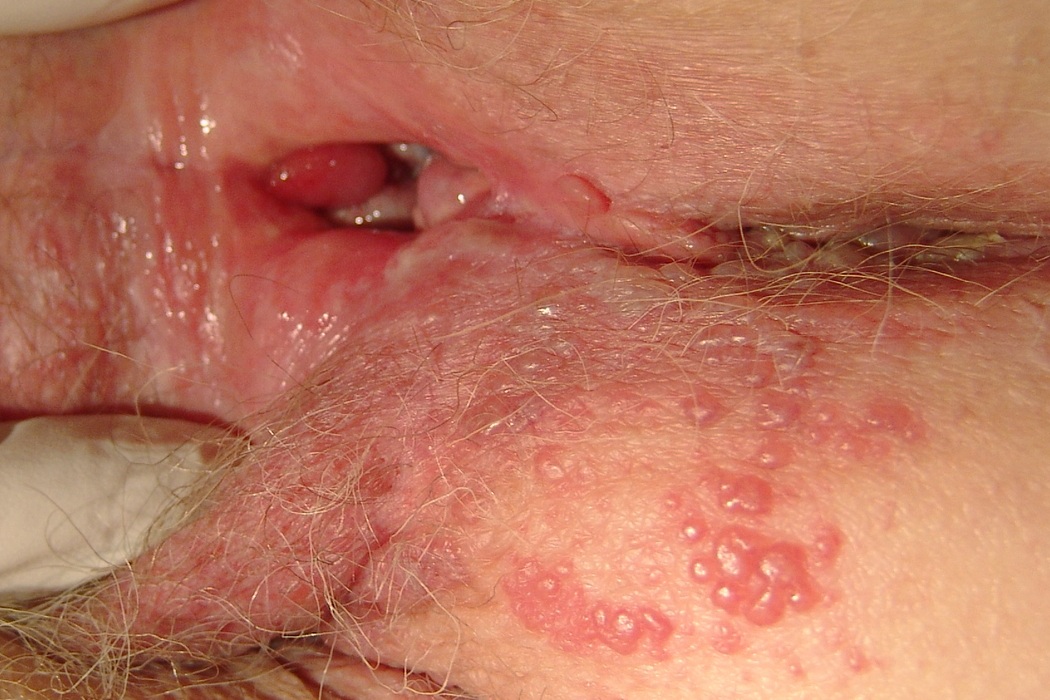
Как выглядит герпес во влагалище
В зоне вульвы и влагалища появляются отдельные или расположенные группами везикулы.
Они расположены на покрасневших участках кожи и слизистой.
В дальнейшем эти воспалительные элементы исчезнут.
Но в случае рецидива могут появляться на том же месте.
Наблюдается увеличение размеров ближайших лимфатических узлов.
Везикулы имеют тенденцию превращаться в эрозии.
Они могут быть покрыты налетом.
Содержимое везикул (пузырьков) очень заразно.
При попадании на рядом расположенные ткани они тоже воспаляются.
Поэтому при герпесе внутри влагалища часто наблюдаются воспалительные элементы, расположенные симметрично на противоположных стенках.
Инфекция передается и другому человеку.
При попадании содержимого везикул на гениталии реципиента риск заражения очень высокий.
Герпес во влагалище сопровождается повышением температуры тела в 60% случаев.
Пузырьки появляются у 90% пациенток.
Экссудация характерна для 67% больных.
У 80% женщин герпес возле влагалища рецидивирует минимум 1 раз в течение жизни.
Лимфаденопатия при герпетической инфекции наблюдается сравнительно нечасто – в 20% случаев.
Симптомы зависят от типа герпеса, который вызвал патологию.
Это может быть 1 или 2 тип герпеса во влагалище.
При втором типе патология часто протекает тяжелее.
Чаще появляются эрозии и отмечается гиперемия у основания пузырьков.
С большей вероятностью возникает воспалительное поражение уретры.
Частые жалобы пациенток, помимо высыпаний:
- бессонница
- нервозность
- недомогание
- головная боль
Герпес во влагалище: течение острой фазы заболевания
Начинается патология с продромального периода.
Появляется жжение и покалывание в тех местах, где в дальнейшем сформируется сыпь.
Пораженное место краснеет, припухает.
Через сутки появляется группа небольших пузырьков.
Они имеют диаметр 2-3 мм.
Изначально содержимое в них прозрачное.

Со временем оно мутнеет.
Может становиться гнойным.
Ещё через несколько дней везикулы спадаются.
Они засыхают, образуя тонкие корочки.
После них остается гиперпигментация или покраснение.
Оно быстро проходит.
Часто у женщин появляется одновременно герпес на входе во влагалище, в зоне вульвы и клитора, на слизистой вагины и шейки матки.
При расположении пузырьков на влажных участках слизистой они часто лопаются.
Они имеют размеры 0,5-5 см в диаметре.
Глубокими никогда не бывают.
Поэтому рубцов не оставляют.
Такие эрозии не кровоточат.
Они не проникают в ткани более чем на 1 мм.
Исключение составляют случаи, когда присоединяется бактериальная инфекция.
Часто эрозии бывают болезненными.
На осмотре врач может выявлять отечность малых половых губ или слизистой влагалища.
Рецидивы герпеса во влагалище
Перечисленные симптомы развиваются обычно при первичном инфицировании.
Но в дальнейшем возможны рецидивы.
Однажды проникнув в организм, герпес остается здесь навсегда.
Спровоцировать очередное обострение могут:
- снижение иммунитета
- беременность
- переохлаждение
- интоксикация
- тяжелая болезнь
Часто герпес обостряется после заражения пациентки другой половой инфекцией, например, гонореей.
Симптомы в целом такие же.
Но выражены они слабее.
Обычно везикул меньше, они быстрее исчезают.
Не увеличиваются лимфатические узлы.
Нет высокой температуры тела, хотя возможен субфебрилитет.
Герпес влагалища: клиническое течение патологии и прогноз
Герпес влагалища нельзя вылечить полностью.
Но она часто протекает без симптомов.
В первый год после инфицирования обострение возникает у 65% заразившихся.
В дальнейшем у 25% женщин рецидивы будут возникать с частотой 1 раз в год или реже.
Больше 1 раза в год, но не чаще 1 раза в месяц герпес влагалища обостряется у 13% больных.
У 2% пациенток рецидивы происходят чаще 1 раза в месяц.
По тяжести симптомов, возникающих при первичном инфицировании, можно спрогнозировать дальнейшее течение заболевания.
Если признаки были слабо выраженными, без температуры, с минимальным количеством пузырьков, рецидивы будут редкими.
Возможно, герпес влагалища вообще не будет обостряться.
Если патология изначально протекала тяжело, со значительным повышением температуры тела, большим количеством везикул, формированием крупных эрозий, это негативный прогностический признак.
С высокой вероятностью обострения будут частыми и тяжелыми.
Осложнения герпеса во влагалище
У женщин герпес во влагалище может распространяться и на другие органы.
Иногда герпес вызывает воспаление цервикса, матки и придатков.
Риск зависит от:
- вирулентности штамма вируса
- состояния иммунитета
- длительности протекания герпеса влагалища
- выраженности воспаления
При воспалении придатков отмечаются ноющие боли в нижней части живота.
Поражение может быть как одно, так и двухсторонним.
Количество пораженных герпесом органов влияет на выбор схемы терапии.
Различают три степени тяжести герпеса у женщин:
- – поражена только кожа вблизи влагалища.
- – воспаление достигло влагалища.
Может также быть поражен мочеиспускательный канал и шейка матки.
- – патология распространилась на мочевой пузырь, матку, придатки.
Установлено, что герпес повышает риск развития цервикального рака.
Это показывает статистика.
У женщин, зараженных герпетической инфекцией, злокачественные новообразования выявляются чаще.
Герпес во влагалище при беременности
Очень опасен герпес для беременных.
Патология увеличивает риск самопроизвольного аборта.
Возможно инфицирование плода внутриутробно и преждевременные роды.
Иногда происходит задержка развития плода.
Тяжелыми могут быть проявления герпетической инфекции у новорожденных.
У них на 2-3 недели жизни поражаются кожа, глаза, ротовая полость.
В наиболее неблагоприятных случаях возникают энцефалиты или воспаляются внутренние органы.
Для предотвращения заражения плода требуется профилактическая терапия.
Её назначают в последние 4 недели перед родами.

Показания:
- высокая частота рецидивов до беременности – от 6 в год
- инфицирование во время беременности
- хотя бы одно обострение в период беременности
Если первичное заражение или рецидив произошли после 34 недели, это показание к кесареву сечению.
Потому что риск инфицирования без медикаментозной профилактики достигает 50%.
Но он не предотвращает заражение на 100%.
Поэтому новорожденные получают терапию ацикловиром, вне зависимости от имеющихся у них проявлений герпетической инфекции.
Им назначают этот препарат в дозе 30-60 мг в сутки.
Курс длится от 10 дней до 3 недель.
Лечение герпеса во влагалище
Для подавления вируса герпеса существуют специфические противовирусные препараты.
Назначаются лекарственные средства из группы ациклических нуклеозидов.
Вирусы восприимчивы к нему в большинстве случаев.
Устойчивость наблюдается лишь у 3% штаммов вируса простого герпеса.
Чем раньше начато лечение, тем лучше результаты.
Симптомы проходят быстрее.
Тяжесть обострения ниже.
Но при этом ацикловир не влияет на течение болезни в долгосрочной перспективе.
Отдаленных результатов терапии нет.
Если сегодня вы пролечились ацикловиром, это не значит, что через несколько месяцев обострение будет менее выраженным.
Оно действительно может протекать легче, но только в том случае, если вы снова будет принимать ацикловир.
Другие препараты этой группы:

Они имеют такую же эффективность.
И даже обладают преимуществами: биодоступность и продолжительность действия у них выше.
Супрессивная терапия при герпесе влагалища
Супрессивная терапия показана пациентам, которые страдают от частых и тяжелых обострений.
В этом случае целесообразно принимать препараты постоянно.
Назначают обычно валацикловир.
Его принимают по 0,5 г, 1 раз в сутки.
Супрессивная терапия продолжается обычно от 2 до 5 лет.
Её могут продолжить и на более длительный срок.
Например, при герпесе влагалища на фоне ВИЧ-инфекции.
Если же супрессивную терапию отменяют, наблюдаются отсроченные положительные результаты такого лечения.
При длительном использовании препарата вирусная нагрузка уменьшается, обострения становится более редкими и менее тяжелыми.
Супрессивная терапия также позволяет сделать человека незаразным.
Это важно в ситуациях, когда постоянный половой партнер ещё не инфицирован.
При постоянной супрессивной терапии во время полового акта можно не пользоваться презервативом вне периода обострений.
Но по-прежнему нельзя вести интимную жизнь в то время, когда во влагалище имеются высыпания.
Супрессивная терапия может быть ситуационной.
Её назначают не постоянно, а только в те периоды, когда наблюдается высокий риск обострения заболевания.
Например, на фоне тяжелой болезни, при заражении сопутствующими ЗППП или после перенесенной хирургической операции.
После окончания критического периода терапию отменяют.
Возможно также профилактическое эпизодическое лечение при нерегулярной половой жизни.
Если у женщины нет постоянных половых контактов, то для снижения риска заражения партнера валацикловир можно начать принимать за 3 дня до полового акта.

В этом случае отмечается снижение вирусовыделения не менее чем в 100 раз.
Поэтому риск инфицирования значительно снижается.
После полового контакта можно прекращать терапию, вплоть до следующего раза.
Для поддерживающего лечения также используются иммуномодуляторы.
Контроль излеченности герпеса во влагалище
После специфического лечения проводится оценка клинических симптомов.
Лабораторный контроль не требуется.
Потому что герпетическую инфекцию излечить нельзя.
В случае назначения супрессивной терапии результаты её тоже оценивают клинически.
После отмены поддерживающего лечения о его эффективности судят по двум рецидивам.
Оценивают, через какие промежутки времени они произошли, насколько выраженными были симптомы.
По итогам контроля может быть принято решение о возобновлении супрессивной терапии.
Зачем нужна вакцина при герпесе во влагалище
Вакцинацию назначают не с профилактической, а с лечебной целью.
Она показана пациентам с высокой частотой рецидивов герпетической инфекции.
Применяется вакцинация только в период ремиссии.
Используется препарат Витагерпавак.
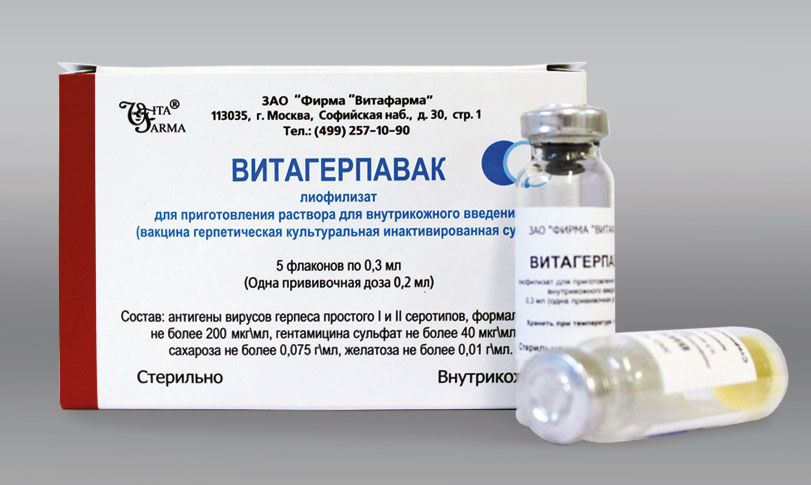
Первая доза назначается через 10 дней после затухания симптомов.
Его вводят внутрикожно в предплечье.
Всего необходимо сделать 5 уколов.
Инъекции выполняются через каждые 7 дней.
Исключение составляют женщины с очень частыми рецидивами герпеса влагалища.
Если болезнь обостряется чаще, чем 1 раз в месяц, введение препарата выполняют с интервалами в 10 дней.
После завершения курса вакцинации следует перерыв на 6 месяцев.
После этого курс повторяют.
Вакцина от герпеса безопасна, так как содержит инактивированный (неживой) вирус.
При этом сохраняются его антигены, что провоцирует иммунную реакцию организма.
Побочных эффектов обычно нет.
Если они есть, то быстро проходят и не доставляют значительного дискомфорта.
Может наблюдаться болезненность и покраснение в месте укола.
Возможно повышение температуры тела в первые сутки.
Противопоказания к введению вакцины:
- острый герпес
- любые другие острые инфекции
- тяжелые соматические заболевания
- рак
- беременность
В день вакцинации и в течение 2-3 дней после неё нельзя употреблять алкоголь.
Ведение половых партнеров при герпесе во влагалище
Половые партнеры не подлежат обязательному лечению.
Но их необходимо обследовать.
Если инфекция выявлена, терапию назначают только в случае клинических проявлений заболевания.
Если инфекция не выявлена:
- партнера информируют о том, что он может заразиться
- рекомендуют безопасный секс с презервативом
Назначенная женщине супрессивная терапия помогает избежать заражения партнера.
Герпес во влагалище: куда обратиться
Для диагностики и лечения герпеса влагалища вы можете обратиться в нашу клинику.

Здесь ведут прием опытные дерматовенерологи и гинекологи.
Они осмотрят вас, проведут дифференциальную диагностику герпеса с другими патологиями.
Затем назначат анализы для подтверждения диагноза.
Обязательно проводятся исследования на сопутствующие инфекции, потому что при герпесе они выявляются очень часто.
Затем подбирается лечение.
Оно направлено на быстрое устранение симптомов заболевания.
В дальнейшем мы подбираем терапию, чтобы предотвратить рецидивы герпеса и уменьшить риск заражения полового партнера.
При появлении герпеса во влагалище обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сосниной Анастасии Сергеевны, гинеколога со стажем в 15 лет.
Над статьей доктора Сосниной Анастасии Сергеевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Наряду с болью и повышением температуры тела, преимущественная часть патологий проявляется внешними признаками. В их числе – высыпания, раны, другие дефекты кожи и слизистых оболочек.
Язвочки на половых губах также относятся к симптоматике патологических состояний организма. Образование на гениталиях эрозий разной степени выраженности – основание для посещения гинеколога. До визита к врачу противопоказано прижигать изъязвления лекарственными растворами, выдавливать содержимое, наносить препараты, воздействовать паром. Поскольку появление таких дефектов в 85% случаев обусловлено венерическими болезнями, женщине необходимо временно воздержаться от интимных близостей. Лечение состоит из применения лекарств, коррекции питания, прохождения физиотерапевтических процедур, осуществления гигиенических мероприятий.
Причины
Существует 11 основных факторов, вызывающих появление эрозий на женских гениталиях. Эти состояния связаны с особенностями здоровья, наличием в организме скрытых воспалительных процессов, непереносимостью определенных веществ, механическим повреждением кожи. Некоторые факторы можно установить только на основании результатов диагностики. Поэтому пациентке предстоит прохождение лабораторных, аппаратных, а иногда и инструментальных видов обследования. Язвочки на половых губах не относятся к врожденным аномалиям, возникают в течение жизни.
Молочница

Официальный термин, который идентифицирует эту патологию – «вагинальный кандидоз». Заболеванию подвержены женщины с ослабленным иммунитетом, сахарным диабетом, дисбактериозом кишечника. Также молочница развивается из-за длительного приема антибиотиков, недостаточного выполнения гигиенических процедур. Кроме язвочек на половых губах, болезнь характеризуется:
- обильной выработкой творожистой секреции с рыбным запахом
- интенсивным зудом
- отеком, покраснением слизистой оболочки вульвы
- болью при мочеиспускании, во время интимной близости
Заболевание хорошо поддается устранению, после купирования патогенной микрофлоры, новые язвочки на гениталиях не появляются. Но одновременно с прохождением лечения, нужно избегать употребления сладостей: гликоген создает благоприятное условие для активности грибковой микрофлоры.
Дисплазия вульвы
Относится к предраковым состояниям, при выявлении на начальной стадии развития хорошо поддается устранению. Причины дисплазии вульвы: наследственная предрасположенность к опухолевым процессам, хронический кольпит или бартолинит, инфицирование вирусом папилломы человека. Симптоматика патологии, кроме появления на половых губах язвочек: отек тканей, зуд, вагинальная секреция, повышенная сухость во влагалище.
Отсутствие выраженных признаков на начальных стадиях развития болезни – объяснение позднего обращения за медицинской помощью. Лечение женщин с дисплазией предполагает абляцию вульвы лазерным лучом или жидким азотом. По показаниям выполняют хирургическое вмешательство – поэтапное иссечение тканей, измененных патологическим процессом.
Аллергическая реакция

Язвы на половых губах возникают из-за непереносимости прокладок и вагинальных тампонов, моющих средств; латекса, из которого изготовлены презервативы. Раны на слизистой оболочке гениталий могут возникнуть в ответ на раздражение от попадания на вульву эякулята. Подобное происходит из-за особенностей иммунитета, если у женщины выработана непереносимость спермы, что встречается в 1 случае из 10 тысяч.
Кроме эрозий, при аллергии возникает выраженный зуд, жжение во влагалище, покраснение тканей. Степень тяжести самочувствия может достигать высокого уровня. Оказание медицинской помощи начинают с прекращения контакта раздражителя с тканями вульвы.
Генитальный герпес
Заболевание вызвано вирусом герпеса, который поражает слизистую оболочку вульвы, провоцирует ряд признаков.
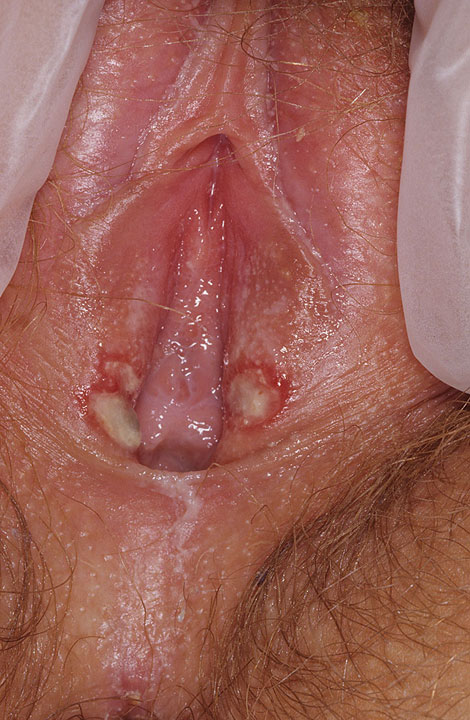
- Образование множественных пузырьков, сгруппированных, заполненных мутным содержимым. Когда эти новообразования вскрываются, возникает жжение, боль, и вскоре на участках схождения корок образуются язвы.
- Зуд во влагалище.
- Покраснение тканей вульвы.
- Незначительное повышение температуры тела.
Причины развития генитального герпеса – незащищенная интимная близость с инфицированным партнером. Также вирус может попасть в мочеполовую систему во время прохождения лечебно-диагностических процедур. Например, если персонал применял нестерильные инструменты. В редких случаях инфекционный процесс начинается после посещения общественных туалетов без использования специальных накладок. Генитальный герпес хорошо поддается устранению, но лечение обычно занимает более 3 недель. Важно не прерывать терапию при первых признаках облегчения самочувствия.
Сифилис

Заболевание, которое возникает вследствие инфицирования во время интимной близости. Патогенная микрофлора – бледная трепонема, провоцирует ряд тяжелых изменений в организме. Период с момента попадания болезнетворного возбудителя в кровь до появления первичной симптоматики занимает от нескольких суток до 6 недель. Развитию патологии предшествует интимная близость с партнером, который страдает сифилисом. Реже инфицирование происходит бытовым путем или через кровь.
- Боль во время интимной близости
- Выработка большого количества вагинальной секреции
- Учащенное мочеиспускание
- Образование на половых губах язвочек с красной плотной каймой
- Ощущение неполного опорожнения мочевого пузыря
Сифилис относится к числу патологий с тяжелым видом прогрессирования, поскольку поражению подвержены внутренние органы. Устранение заболевания занимает от 1 до нескольких месяцев, что еще раз подчеркивает важность профилактики развития этой болезни.
Вульвовагинит
Заболевание представляет собой поражение гениталий и тканей влагалища. Причины патологии многообразны: от недостаточной гигиены тела до гельминтоза и натирания кожи нижним бельем. Состояние сопровождается появлением небольших язвочек и продолговатых эрозий на внутренней поверхности половых губ. Дополнительно возникают такие признаки: зуд во влагалище, боль, жжение при мочеиспускании и во время ходьбы. Вульвовагинит нередко принимает хроническую форму. При правильном терапевтическом подходе хорошо поддается устранению.
Лейкоплакия

Патология относится к предраковым состояниям, нередко сочетается с дисплазией шейки матки. Если на лейкоплакию своевременно не обратить внимания, процесс принимает канцерогенный характер. Причины патологии – перенесенная процедура прижигания шейки матки, наследственная предрасположенность, работа в условиях повышенной вредности. Поскольку процесс имеет период бессимптомного течения, длительное время женщина не догадывается о развитии лейкоплакии. Состояние характеризуется образованием на внутренней части половых губ белых или светло-серых язв с четкими границами. Во время осмотра не удается удалить поверхность эрозий шпателем.
Дополнительные признаки лейкоплакии:
- Жжение и зуд, которые по мере прогрессирования болезни возникают даже в состоянии покоя
- Снижение чувствительности вульвы
- Интенсивная боль во время интимной близости
- Повышение температуры тела
- Состояние интоксикации
Развитию патологии подвержены женщины старше 40 лет, с измененным гормональным фоном, слабым иммунитетом, наличием венерических инфекций в анамнезе.
Трихомониаз
Заболевание, которое передается во время интимной близости. Период с момента попадания патогенного микроорганизма в урогенитальный тракт до появления первых признаков занимает от нескольких дней до 2 месяцев. Этот показатель зависит от многих факторов, включая состояние иммунитета. Признаки трихомониаза, кроме эрозий на вульве:
- Боль во время интимной близости
- Периодическое повышение температуры тела до невысоких цифр
- Интенсивный зуд во влагалище
- Вагинальная секреция – пенистая, зеленого цвета, с неприятным запахом
- Нарушение менструального цикла
При своевременном выявлении, патология хорошо поддается устранению. Одновременно с лечением женщины, терапию проходит ее партнер.
Красный плоский лишай
Не во всех клинических случаях эрозии на вульве связаны с венерическими инфекциями. Несколько реже первопричина дефекта связана с дерматологическими патологиями. Причина развития красного плоского лишая – сахарный диабет, регулярное механическое повреждение тканей (расчесы, натирание), фактор наследственности.
Риск инфицирования возрастает, если ослаблен иммунитет. Подобное происходит из-за переохлаждения, интоксикации, стрессов, голодания, недосыпания, хронических заболеваний. Красный плоский лишай прогрессируют с периодами приступов и ремиссии. Цель лечения – укрепление защитных свойств организма, что служит профилактикой обострения патологического процесса.
Пиодермия
Заболевание, обусловленное инфицированием стафилококками, стрептококками. Благоприятная среда для развития пиодермии – недостаточная интимная гигиена, низкое качество проводимой эпиляции (порезы, раздражение кожи). С момента попадания болезнетворной микрофлоры в рану до появления первых признаков проходит от нескольких часов до 3-5 дней. Патология характеризуется образованием гнойников, повышением температуры тела, увеличением лимфатических узлов, слабостью, снижением трудоспособности. Пиодермия значительно отягощает самочувствие, нередко предполагает микрохирургическое вмешательство.
Чесотка

Паразитарная болезнь развивается из-за попадания на кожу чесоточного клеща. Первичная симптоматика патологии возникает через 4-6 часов с момента инфицирования болезнетворным организмом. Преимущественный путь заболевания чесоткой – контактно-бытовой.
Признаки инфекционного процесса:
- Интенсивный зуд в вульве, который не приносит облегчения
- Общая интоксикация организма
- Жжение и боль в урогенитальном тракте, обостряющиеся во время мочеиспускания
- Бессонница, раздражительность и другие признаки, вызванные отсутствием полноценного отдыха
Для устранения болезни показана наружная обработка воспаленных тканей. Лечение (обработку кожи) проводят вечером, что объясняется повышением активности чесоточного клеща именно в это время суток. Гигиенические процедуры можно проводить только при условии, что лекарственный препарат будет находиться на патогенном очаге не менее 12 часов подряд. По окончании терапевтического курса, показана смена нательного и постельного белья.
Возможные осложнения
Если даже после появления ран на поверхности гениталий женщина не выполняет гигиенические процедуры, в появившиеся язвочки попадает патогенная микрофлора. В этом случае развивается вторичная инфекция, прогрессирует воспалительный процесс. Вульвит проявляется повышением температуры тела, выраженной болью в гениталиях, отечностью половых губ, покраснением тканей. Из-за интенсивного дискомфорта женщине больно мочиться, ходить, находиться в положении сидя.
Вульвит устраняют путем антибактериального лечения, физиотерапевтических методик, наложения компрессов с противовоспалительными средствами. Поскольку образование язвочек на половых губах обусловлено вирусными и/или венерическими болезнями, может развиться вторичное бесплодие. Подобное происходит из-за отсутствия своевременной терапии.
К какому врачу обратиться

Образование у женщин эрозий на вульве – основание для обращения к гинекологу. В зависимости от выявленной причины симптома, к лечению подключается гастроэнтеролог, венеролог, аллерголог. Если язвочки появились на половых губах из-за сахарного диабета, понадобится консультация эндокринолога. В 90% случаев терапия ограничивается назначениями гинеколога.
Диагностика
Для выявления причины образования язвочек на гениталиях, женщина проходит:
- Опрос
- Осмотр на гинекологическом кресле
- Лабораторное исследование крови, мочи
- Мазок на определение вагинальной микрофлоры
- УЗИ матки, придатков
- Определение уровня глюкозы в крови
- Анализ на присутствие онкомаркеров в организме
- ПЦР-диагностику
При подозрении на развитие предракового состояния, женщине назначают прохождение биопсии частицы изъязвления и гистологический анализ взятого материала. Набор необходимых исследований зависит от индивидуальных особенностей клинического случая. Не существует единой диагностической программы, которая бы подходила абсолютно всем пациенткам.
Лечение

В 90% случаев женщине показана госпитализация в отделение стационара – для непрерывного мониторинга состоянии, оценки эффективности проводимого лечения. При инфекционно-воспалительных процессах необходимо пройти антибактериальную терапию. Антибиотики вводят внутримышечно на протяжении 5-7 дней, затем переходят на пероральную форму использования препаратов этой группы. Поскольку антибактериальная терапия может спровоцировать нарушение кишечной микрофлоры, одновременно нужно принимать Линекс, Нистатин или их аналоги. Это действие позволит избежать развития дисбактериоза и появления проблем с пищеварением.
Для обработки дефекта, возникшего на слизистой оболочке гениталий, используют растворы антисептического свойства – Мирамистин, Хлоргексидин или их аналоги. Если эрозии обусловлены аллергической реакцией, вводят антигистаминные препараты: Диазолин, Супрастин, Тавегил. При взаимосвязи появления язв на гениталиях и вирусной инфекции назначают лекарства, которые купируют патогенную микрофлору и повышают иммунитет. Наиболее эффективный вариант в этом отношении – Циклоферон.
Дополнительно для укрепления защитных свойств организма рекомендуют введение витаминных комплексов – Мильгаммы, Нейрорубина, Неуробекса. На время лечения не рекомендуется избегать проведения водных процедур. Но, просушивая кожу области поражения, действия нужно выполнять промокающими движениями, не растирать ее.
Профилактика
Чтобы не допустить развития болезней, которые сопровождаются появлением язвочек на половых губах, необходимо:
- Тщательно и своевременно осуществлять интимную гигиену гипоаллергенными средствами
- Избегать незащищенных интимных связей с малознакомыми партнерами
- Не допускать переохлаждения
- Отказаться от чрезмерного использования прокладок (особенно, ароматизированных)
- Поддерживать кишечную микрофлору на нормальном уровне
- Не носить чрезмерно облегающее нижнее белье
Дополнительные профилактические меры – отказаться от неконтролируемого применения антибиотиков, избегать стрессов, проходить сезонную витаминотерапию. С высокой долей вероятности развития болезней, которые проявляются эрозиями на гениталиях, удается избежать.
Язвочки на половых губах – это один из базовых признаков венерических болезней. В более редких случаях образование дефекта относится к проявлениям аллергии, кожных или других расстройств. Нарушения, которые приводят к образованию эрозий на гениталиях, хорошо поддаются устранению. Для нормализации самочувствия, необходимо пройти комплексное лечение. До визита к врачу не рекомендуется принимать лекарства, воздействовать на появившийся дефект различными методами.
Вульвит (Vulvitis) может проявиться у женщины любого возраста, начиная с первых лет жизни. При этом неприятные симптомы воспаления имеют сильно выраженный характер и доставляют серьезное беспокойство. При подозрении на воспаление половых губ стоит не откладывать визит к гинекологу, так как нелеченный воспалительный процесс в области наружных половых органов имеет свойство распространяться дальше и создавать множество проблем

Симптомы воспаления половых губ
Воспалительный процесс в области наружных половых органов (вульвы) женщины в гинекологии обозначается как «вульвит». Данное состояние имеет характерную симптоматику, такую как покраснение, зуд, отек половых губ, болезненные проявления при мочеиспускании, обильные естественные женские выделения. Также женщина может наблюдать ряд дополнительных симптомов:
- появление шероховатости малых половых губ, которое представляет собой узелки из увеличенных сальных желез;
- появление белесого налета, бляшек, напоминающих высыпания при псориазе;
- чувство общего недомогания и повышение температуры.
Как и любой другой воспалительный процесс, вагинит подразделяется на острый и хронический. Острая форма характеризуется ярко выраженной симптоматикой, в то время как хронический процесс протекает более вяло и незаметно.
Особенно внимательно стоит относиться к развитию вульвита у маленьких девочек, так как дети склонны замалчивать проблемы, связанные с дискомфортом в интимной зоне. По этой причине необходимо дать понять ребенку, что при любых неприятных ощущениях он должен сообщить об их возникновении старшим.

Прием гинеколога
Причины вульвита
Для того чтобы четко понять причины вульвита, стоит разделить это заболевание на 2 вида: первичный и вторичный. Первичный вульвит развивается в случае:
- Несоблюдения правил интимной гигиены (нерегулярное подмывание, редкая замена тампонов и прокладок во время менструации, редкая смена нижнего белья, ношение тесного и синтетического белья).
- Резкого переохлаждения или перегрева организма.
- Механических повреждений слизистой вульвы при сексуальных контактах, при постоянном использовании узкой одежды из грубых тканей, при удалении волосяного покрова, при расчесывании.
- Химического воздействия различными препаратами.
- Гормонального дисбаланса и нарушения обменных процессов (ожирение, сахарный диабет, недостаточная функция яичников, нехватка в организме витаминов и минеральных веществ);
- Аллергических реакций.
Вторичный вульвит, вульвовагинит (Vulvovaginitis) возникает вследствие инфицирования наружных половых органов патогенными микроорганизмами, содержащимися в выделениях из влагалища.

Вульвит - причины
Раздражение половых губ может вызвать молочница, кольпит (Vaginitis), эндометрит (Endometritis) и другие заболевания различных органов, необязательно имеющих прямое отношение к слизистым и кожным покровам гениталий. Стоит отметить, что длительный или частый прием антибиотиков может вызвать нарушение микрофлоры влагалища и последующий вульвит.

Воспаление половых губ ‒ вульвит
Как показывает медицинская статистика, у женщин репродуктивного возраста чаще всего встречается вторичный вульвит, в то время как первичное воспаление чаще диагностируется в детском возрасте. Этому способствует склонность детей к диатезу, гельминтозу (Helminthosis) (острицы при неправильной гигиене могут попадать в область половых губ, вызывая воспалительный процесс).
При этом вульвит у девочек может осложниться появлением синехий, которые представляют собой спайки, соединяющие малые половые губы.
Вульвит может возникнуть во время беременности, особенно если женщина не соблюдает правила интимной гигиены или носит неподходящее белье. Вульвит может возникнуть после родов. По мере прохождения плода травмируется влагалище и половые губы, что может вызвать последующее воспаление.
Диагностика вульвита
Для диагностики вульвита в большинстве случаев достаточно простого ручного осмотра врача, а также взятия мазка на бактериологическое, бактериоскопическое и цитологическое исследование. Полученные результаты позволяет не только констатировать наличие воспаления, но и исключить злокачественные образования и установить возбудителя инфекции. Дополнительно врач может назначить анализ кала для выявления гельминтоза.

Прием врача при лечении вульвита
Диагностическую ценность для врача также будет иметь подробное описание симптомов и начальной стадии заболевания. Это упростит постановку диагноза и даст возможность исключить какие-либо сопутствующие инфекции. Ведь зуд, который вызывает вульвит, приводит (особенно часто у девочек) к появлению расчесов в области наружных половых органов, что также может свидетельствовать о наличии таких заболеваний, как педикулез (Pediculosis), дерматит (Dermatitis) или лишай. Также причиной появления зуда в области половых губ может стать любое заболевание, передающееся через половой путь, что иногда может потребовать консультации дерматовенеролога или проведения дополнительной диагностики.
Лечение вульвита
При обнаружении тревожных симптомов следует незамедлительно обратиться к врачу. Только специалист может диагностировать причину и назначить правильное и быстрое лечение, включающее комплекс мероприятий: снятие воспаления, устранение факторов, являющихся катализаторами процесса.
Основа лечения вульвита – это устранение причин воспалительного процесса и лечение сопутствующих заболеваний, к которым может относиться сахарный диабет (Diabetes mellītus), гонорея (Gonorrhoea), дифтерия (Diphtheria), гельминтоз. После получения данных исследований мазка и проверки чувствительности возбудителя инфекции, врач может назначить медикаментозное лечение, чаще всего это антибактериальные препараты. Вульвит отлично поддается лечению местными средствами, к которым относятся всевозможные мази, гели и свечи.

Параллельно в курсе лечения вагинита могут назначаться витаминные комплексы, включающие витамин А для эффективной защиты эпителиального слоя, а также витамины Е и С, известные своими антиоксидантными свойствами.
Для борьбы с ярко выраженными симптомами могут назначаться другие препараты:
- Антигистаминные, помогающие устранить зуд.
- Гормональные, имеющие место при атрофическом вульвите в постменопаузном периоде.
- Анестетики, устраняющие болевой синдром.
Помимо назначенных врачом лекарственных препаратов, можно использовать Восстанавливающий гель Гинокомфорт. Это средство было создано специалистами фармацевтической компании ВЕРТЕКС и прошло клинические исследования на кафедре дерматовенерологии с клиникой ПСПбГМУ. В ходе апробации геля было доказано, что он является весьма эффективным дополнительным средством в составе комплексной терапии воспалительных процессов женских половых путей.
В качестве дополнительных лечебных мер, которые могут применяться в домашних условиях, стоит упомянуть теплые ванночки с настоем трав.
Ванночки помогут не только уменьшить воспаление, но и снять такие симптомы, как зуд, жжение и боль.

Профилактика воспаления половых губ
Для профилактики вульвита необходимо, прежде всего, соблюдать интимную гигиену. Рекомендуется использовать средства, предназначенные специально для ухода за интимными зонами. Для этой цели хорошо подходят Моющие гели для интимной гигиены Гинокомфорт, которые разработаны специалистами фармацевтической компании ВЕРТЕКС с учетом особенностей микрофлоры половых органов. Они не пересушивают слизистую оболочку и не нарушают кислотно-щелочной баланс. Данные средства имеют пакет необходимых документов и сертификатов качества.
Среди других мер профилактики воспалительных процессов в области половых губ можно отметить следующие:
- Правильное осушение половых органов после гигиенических процедур. Оно должно проводиться чистым полотенцем или салфеткой в направлении спереди назад или аккуратными промакивающими движениями.
- Тщательный подбор нижнего белья. Оптимально, если это будет белье из натурального и мягкого материала, которое не будет сдавливать или натирать промежность.
- Общее поддержание иммунитета, что позволит организму самостоятельно бороться с инфекцией и подавлять размножение болезнетворных микроорганизмов.
Воспаление половых губ у женщин, видео
Врач-гинеколог Гаряева Ирина Владимировна про вульвит у женщин. Источник - КВД - кожно-венерологический диспансер
- РОЛЬ ИНФЕКЦИЙ В ГЕНЕЗЕ ЗАБОЛЕВАНИЙ ВУЛЬВЫ. Реуцкая М.А., Кулинич С.И. // Сибирский медицинский журнал (Иркутск). – 2010. – №6. – С. 239-242.
- КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВУЛЬВИТОВ. Кулинич С.И., Реуцкая М.А., Покиньчереда Т.В., Ежова И.В. // Acta Biomedica Scientifica. – 2013. – №5 (93). – С.42-48.
Заболевания шейки матки, влагалища и вульвы: Клинические лекции. Под ред. В.Н. Прилепской. // М.: МЕДпресс. - 1999. — С. 432.
Дистрофические заболевания вульвы. Заболевания шейки матки, влагалища и вульвы. Под ред. В.Н. Прилепской. // М.: МЕДпресс. - 1999. — С. 326-336.
Популярные вопросы
У меня подозревают воспаление и есть кисты. Врач назначила в/в тиосульфат, в/м цефтриаксон, свечи дикловит. Только не пояснила это нужно одновременно все применять или как? Здравствуйте! Чаще всего такой комплекс лечения проводится одновременно, но лучше уточнить у лечащего врача.
Здравствуйте. У меня опухли половые губы и клитор, есть жжение и творожные выделения с чем-то, цвет непонятен. Что это может быть и как лечить? До этого у меня было воспаление и лечение, и вот после этого пошло все это.
Здравствуйте! Так проявляется вульвовагинит. Порекомендую Вам обратиться к акушеру- гинекологу и провести обследование для выяснения причины воспаления. Это позволит правильно назначить терапию. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день , что позволит ограничить распространение воспаления и улучшит самочувствие.
Здравствуйте! Сильный зуд на половых губах, раздражение. В самом влагалище ничего не беспокоит. Что это может быть? Здравствуйте! Так может проявляться аллергическая реакция или начинаться воспаление. Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, нанося его 1 раз в день на зону дискомфорта 7 дней. Если облегчения не отметите, обратитесь на консультацию ко врачу.
Доброе утро, у меня на малых половых губах появился вульвит, я не знаю что делать и как надо лечить. Здравствуйте! При появлении воспаления в области малых половых губ можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится тонким слоем 1 раз в день на протяжении 1 недели. При сохраняющихся жалобах необходимо обратиться на прием к специалисту.
Читайте также:

