Как вылечить старческий дерматит
Обновлено: 24.04.2024
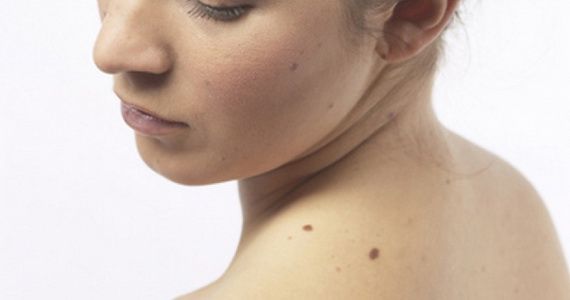
Новообразования (неоплазии) – это медицинское название опухолей, т. е. избыточного разрастания какой-либо ткани в организме. Опухоли – результат бесконтрольного размножения клеток, которые еще не достигли зрелости и потому утратили свою способность полноценно выполнять свои функции.
Опухоли могут возникать во внутренних органах и на поверхности кожи. Многие, не зная, какие бывают новообразования на коже, при появлении любого новообразования на коже ошибочно полагают, что это рак. На самом деле это не всегда так.
По основной классификации новообразования кожи делятся на доброкачественные и злокачественные. Еще существуют предраковые образования – пограничные между двумя основными видами. У каждого типа есть свои подвиды и особенности, а для постановки точного диагноза нужна правильная диагностика.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
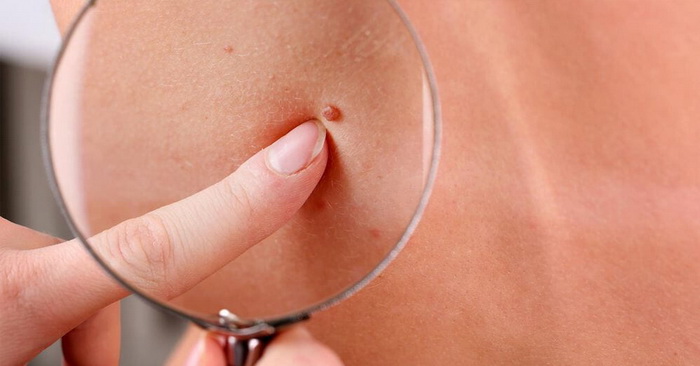
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Предраковые новообразования (преканкрозы)
Предраковыми называют новообразования, которые под воздействием врожденных или текущих причин получили склонность к злокачественному перерождению. Как правило, это хронические состояния, которые наблюдаются у человека в течение длительного времени.
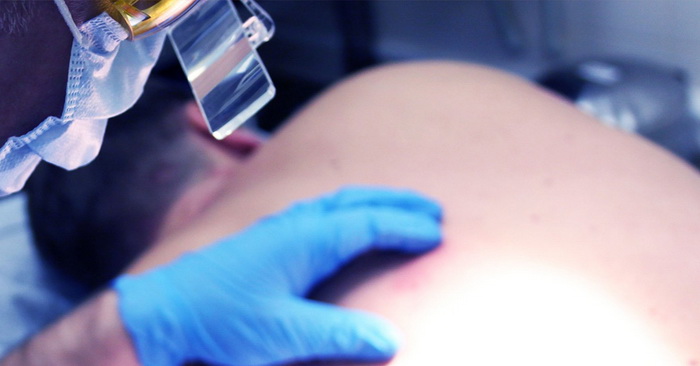
Таким образом, предраковые опухоли – опасные новообразования на коже, которые могут приводить к развитию онкологических процессов. К ним относятся:
- Старческая кератома – кератоз, при котором на коже у пожилых людей возникают сухие корки и чешуйки. При их отслаивании может возникать легкая кровоточивость.
- Пигментная ксеродерма – наследственная опухоль, развивающаяся из-за повышенной чувствительности кожи к ультрафиолету. Встречается редко, представляет собой пигментные пятна, которые становятся бородавчатыми разрастаниями.
- Кожный рог – конусообразная опухоль, внешне напоминающая рог. Имеет желтый или коричневый цвет. возникает на открытых участках тела, которые регулярно подвергаются трению или сдавливанию. Характерен для людей пожилого возраста
- Болезнь Боуэна – внутриэпидермальный рак. Без лечения может трансформироваться в инвазивный рак кожи. На ранней стадии болезнь Боуэна представляет собой небольшое красновато-коричневое пятно размером 2-50 мм. имеет шелушащуюся поверхность, приподнятые неровные края. После удаления чешуек остается мокнущая, но не кровоточащая поверхность.
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
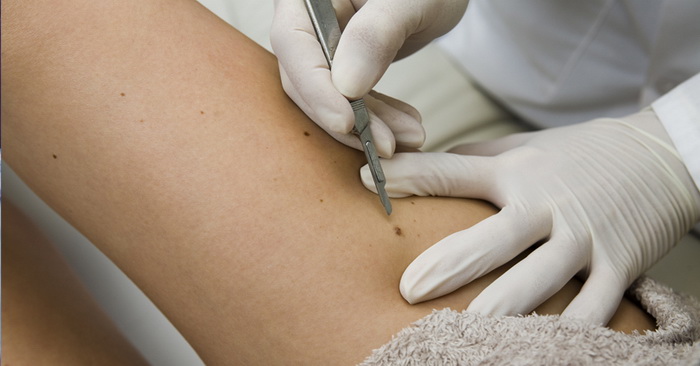
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование. Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Старческий зуд – это разновидность идиопатического зуда, который развивается у людей пожилого возраста. Среди основных причин проблемы называют чрезмерную сухость кожи, хронические дерматозы, соматические заболевания. Патология проявляется постоянными субъективно неприятными ощущениями и потребностью механического раздражения кожи для их купирования. Комплексная диагностика старческого зуда требует дерматоскопии, стандартного набора анализов крови и мочи, методов инструментальной визуализации внутренних органов. Лечение состоит из интенсивного увлажнения кожи, применения местных и системных противозудных средств, методик физиотерапии и психотерапии.
МКБ-10



Общие сведения
Старческий (сенильный) зуд – распространенное состояние, которое беспокоит более 50% людей старше 70 лет. Мужчины болеют чаще женщин. Старческий зуд представляет серьезную физическую и психологическую проблему для пациентов, снижает качество жизни и становится причиной стойких эмоциональных расстройств. Перед специалистами в сфере практической дерматологии возникает сложная задача эффективного купирования симптомов и устранения их первопричины, что не всегда возможно, несмотря на усовершенствование клинических протоколов.

Причины
Кожный зуд у пожилых пациентов относятся к идиопатическим заболеваниям, его точные этиологические факторы пока не установлены. Большинство экспертов сходятся во мнении, что в развитии проблемы играют роль, как возрастные изменения структуры кожного покрова, так и системные нарушения работы организма, которые типичны для пациентов старческого возраста. К основным причинам сенильного зуда относятся:
- Сухость кожи. В пожилом возрасте происходят гистологические перестройки эпидермиса и дермы, снижается количество гиалуроновой кислоты, кожа теряет тургор и эластичность. Физиологические изменения вызывают сильную сухость, которая при отсутствии адекватного косметического ухода становится причиной зуда.
- Кожные заболевания. Неприятные ощущения развиваются на фоне экземы, грибковых инфекций, чесотки и других дерматозов, которые могут протекать со скудными объективными признаками. Зачастую заболевания не диагностируются вовремя из-за поздней обращаемости пожилых людей к врачу.
- Метаболические расстройства. К основным причинам формирования старческого зуда относят атеросклероз, железодефицитную анемию, снижение толерантности глюкозе и развитие сахарного диабета 2 типа. Изредка проблема связана с гипотиреозом, недостаточностью функции надпочечников.
- Заболевания внутренних органов. Типичными причинами зуда у людей старческого возраста выступают холестаз, хроническая почечная недостаточность, функциональные и органические заболевания ЖКТ. Неприятный симптом может быть одним из первых признаков онкопатологии органов брюшной полости, центральной нервной системы.
Патогенез
Зуд считается одним из вариантов восприятия раздражения кожным анализатором. Он возникает по тем же механизмам, что и чувства прикосновения, болевые реакции. Ощущения вызваны механическими, термическими, химическими и электрическими воздействиями на периферические нервные волокна типа С, которые составляют около 5% нервов и отличаются медленным проведением импульсов. Появлению симптома способствуют медиаторы: гистамин, вещество P, интерлейкины и простагландины.
В отличие от боли, которая провоцирует безусловный рефлекс «избегания», при зуде активизируются процессы обработки. Возникающие в коре головного мозга импульсы стимулируют человека почесывать, растирать, разминать зудящие участки, чтобы получить моментальное удовлетворение. Такие действия вызывают сильные тактильные и болевые импульсы, которые подавляют слабые сигналы зуда и на короткое время облегчают состояние.
Предполагается, что в развитии сенильного зуда играют роль возрастные трансформации структуры нервных волокон. В старческом периоде нарушается восприятие боли, изменяются центральные механизмы ингибирования зуда, поэтому такой симптом является более стойким и мучительным, чем у молодых людей. Уменьшение толщины кожи на 20% также участвует в патофизиологии зудящего дерматоза.

Симптомы старческого зуда
Первично возникает неприятное субъективное ощущение, которое сопровождается постоянным желанием расчесывать кожу, чтобы от него избавиться. Для старческого возраста типичен генерализованный зуд, который преимущественно начинается в области спины и туловища, постепенно распространяясь по всему телу с захватом волосистой части головы. Многие пациенты жалуются, что симптоматика усиливается при снятии одежды, в ночное время.
При идиопатической форме зуда на коже отсутствуют воспалительные элементы и высыпания. Постепенно на фоне расчесов формируются корочки и экскориации, кожные покровы утолщаются, покрываются трещинами и шелушением. При глубоком и многократном повреждении в отдельных зонах тела наблюдаются кровянистые корки. Вследствие привычки чесать зудящую кожу ногти на руках пациентов становятся гладкими и отполированными.
Осложнения
Старческий зуд существенно влияет на общее состояние и качество жизни пожилых людей. Длительно существующие симптомы вызывают бессонницу, дополняются ажитацией и раздражительностью пациентов. В тяжелых случаях неконтролируемого генерализованного зуда возникают депрессивные состояния, сопровождающиеся суицидальными мыслями и отдельными попытками их реализации.
Раны, которые образуются на месте глубоких расчесов кожи, становятся входными воротами для вторичной инфекции. На фоне физиологического снижения иммунитета в старческом возрасте существует высокий риск пиодермий, кожных микозов. В неблагоприятных случаях инфекционные агенты распространяются вглубь мягких тканей, вызывая флегмоны, длительно незаживающие язвы.
Диагностика
Старческий зуд рассматривается как диагноз-исключение, поэтому для его постановки требуется обследование у дерматолога и других профильных специалистов. Диагностика начинается с детального выяснения жалоб больного, давности появления симптомов и возможных провоцирующих факторов. Затем проводится внешний осмотр кожных покровов тела, чтобы выявить возможные первичные признаки дерматоза. В полную программу обследования входят следующие методы:
- Дерматологическая диагностика. Всем пациентам проводится обследование кожного покрова методом дерматоскопии, при подозрении на микоз показана люминесцентная диагностика лампой Вуда. При вторичном инфицировании расчесов требуется бактериологическое исследование мазка или соскоба поврежденных участков.
- Лабораторный комплекс. Для уточнения метаболического статуса и наличия соматических проблем проводится гемограмма, биохимическое исследование крови с печеночными пробами и липидограммой, анализы мочи и кала. Обязательно определяют уровень глюкозы натощак, по показаниям выполняется расширенный гормональный профиль.
- Инструментальные методы. Как скрининговые методы для исключения болезней внутренних органов назначают УЗИ брюшной полости и малого таза, сонографию щитовидной железы, контрастную рентгенографию желудочно-кишечного тракта.
- Консультация психиатра. Учитывая высокую частоту старческого слабоумия и сенильных психозов, при отсутствии других причин кожной симптоматики рекомендуется обследование у психиатра. При необходимости к диагностике подключают невролога, проводят КТ головного мозга и прочие методы нейровизуализации.

Лечение старческого зуда
Пациентам назначается комплексная симптоматическая терапия, которая определяется длительностью и тяжестью клинических проявлений. Значимую роль в коррекции субъективной симптоматики играют немедикаментозные меры, такие как водные процедуры с применением щадящей косметики, ношение легкой одежды из натуральных тканей, поддержание комфортной влажности и температуры в квартире.
Пусковым фактором старческого зуда является ксероз, поэтому на первый план выходят меры по глубокому увлажнению и питанию кожи. Для ежедневного ухода рекомендованы эмоленты, которые сочетают смягчающие, регенерирующие, антиоксидантные и увлажняющие компоненты. Рекомендованы линейки аптечной и профессиональной косметики, созданные для ухода за сухой и чувствительной кожей. В дополнение к ним назначается медикаментозная коррекция:
- Местная терапия. Для локального нанесения на зоны наибольшей интенсивности зуда применяются кремы и бальзамы с местными анестетиками, ингибиторами кальциневрина. Противозудные гормональные мази показывают хороший эффект при сухой коже в старческом возрасте.
- Антигистаминные препараты. Лекарства показаны для быстрого купирования зудящих ощущений. Они действуют на патогенетические механизмы появления старческого зуда, обеспечивают хороший симптоматический эффект. В дополнение назначаются гипосенсибилизирующие средства, стабилизаторы мембран тучных клеток.
- Седативные средства. Для нормализации психоэмоционального фона, ликвидации патологического цикла «зуд–расчесывание» применяются легкие анксиолитики, селективные ингибиторы обратного захвата серотонина.
Для усиления эффекта медикаментозного лечения применяются физиотерапевтические процедуры: акупунктура, рефлекторная лазеротерапия и магнитотерапия, чрескожная нервная стимуляция. По показаниям назначается индивидуальная психотерапия, направленная на коррекцию психоэмоциональных расстройств с учетом особенностей психологии старческого возраста. При неэффективности других видов терапии рассматривается возможность применения гипноза.
Прогноз и профилактика
Хотя старческий зуд не относится к угрожающим заболеваниям, мучительные симптомы существенно осложняют жизнь пациента. Комплексные программы терапии показывают хорошую эффективность для уменьшения или полного устранения субъективных признаков, однако нередко после лечения неприятные ощущения возвращаются. Профилактика проблемы включает правильный уход за старческой кожей, раннее выявление и коррекцию соматических нарушений без полипрагмазии.
1. Дерматовенерология/ под ред. проф. Ю.С. Бутова, акад. РАМН Ю.К. Скрипкина, проф. О.Л. Иванова. – 2013.
3. Синдром кожного зуда в практике врача первого контакта/ Д.И. Трухан// Справочник поликлинического врача. – 2015. – №3.
4. Коррекция кожного зуда у пациентов с зудящими дерматозами, сенильным и идиопатическим зудом/ С.С. Вялов, Г.А. Дроздова// Клиническая дерматология и венерология. – 2014. – №3.

Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
- неспецифические — аллергические реакции на бытовую химию, хозяйственное мыло, косметические продукты, обезвоживание из-за холода и ветра;
- специфические — тогда пятна становятся проявлением дерматологических заболеваний.
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
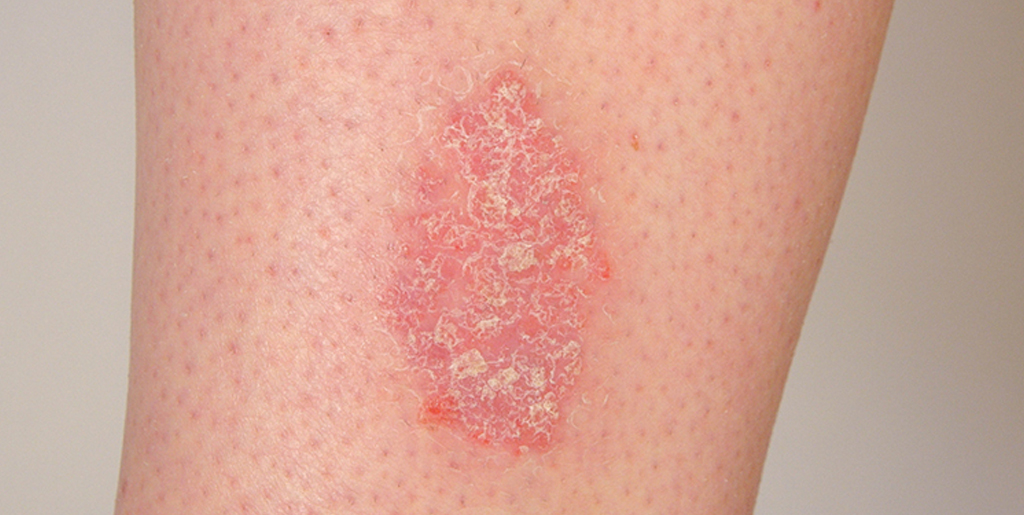
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
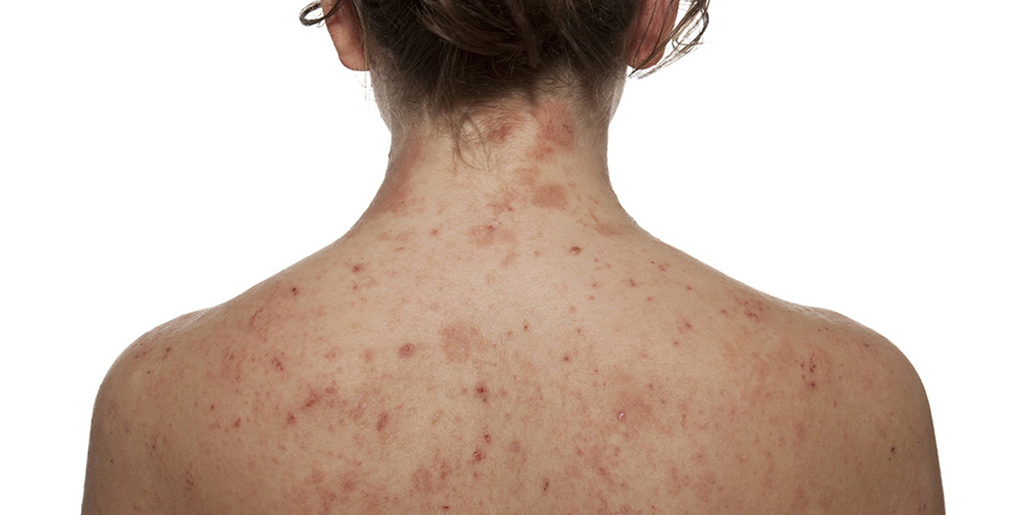
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
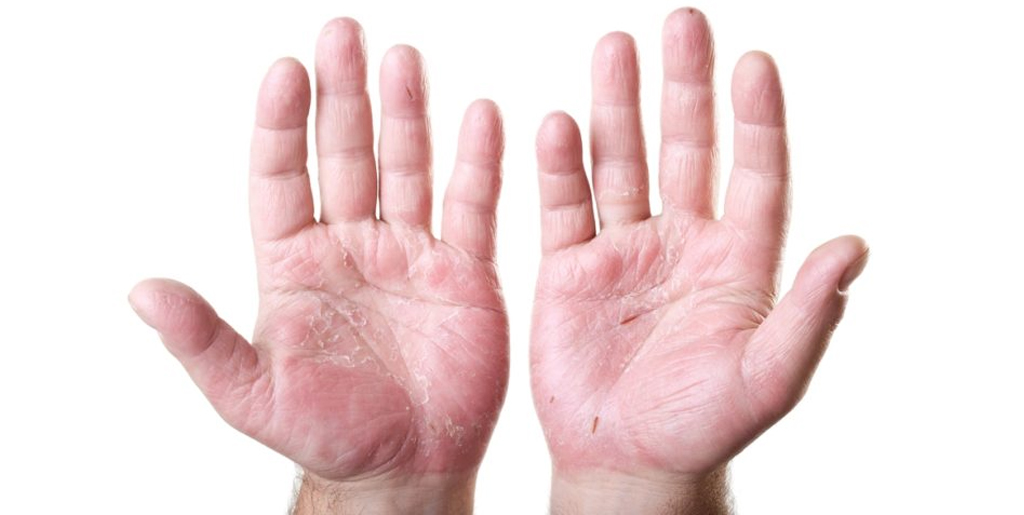
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.

Старение организма подразумевает ухудшение адаптационных возможностей всех органов и тканей, в т.ч. и кожного покрова. Старость ассоциируется с морщинами на лице, некоторой дряблостью, сморщеностью кожи. Кроме косметических изменений кожа людей пожилого и старческого возраста подвержена разного вида дерматозам, сухости, появлению пятен. Особо следует отметить тонкость и ранимость кожных покровов пожилых. Часто незначительные царапины или ушибы переходят в длительно заживающие раны, иногда инфицированные. На состояние кожи влияют и имеющиеся в анамнезе хронические заболевания – сахарный диабет, гипо- и гипертиреоз, аллергии, сосудистые нарушения.
Причины и признаки старения кожи
На сегодняшний день существует 3 основные теории старения – свободнорадикальная, коллагеновая и теория внешней среды. Согласно им активные частицы кислорода, белковые соединения или внешние факторы (УФ-лучи, вредные привычки, загрязнение среды обитания) приводят к появлению признаков старения кожи. К ним относятся:
- дегенерация кожного покрова, как эпителия, так и дермы – глубокие морщины, пигментация, шелушение, появления пятен;
- появление видимых расширенных капилляров из-за истончения верхнего слоя кожи – купероз;
- гиперплазия и изменение в работе сальных желез – уменьшение выработки липидов, сухость, потеря эластичности;
- снижение выработки коллагена;
- дерматиты различного генеза.
Степень поражения кожи во многом зависит от фототипа, т.е. чем светлее оттенок кожи, тем сильнее он поддается негативному воздействию факторов окружающей среды (солнце, мороз, ветер), и тем быстрее теряет эластичность, прекращает выполнять защитные функции.
Заболевания, характерные при возрастных изменениях кожи
Чаще всего у людей пожилого и старческого возраста диагностируют изменение пигментации (лентиго, витилиго, куперозы), атопический дерматит, новообразования.
Лентиго проявляется в виде приобретенного родимого пятна неправильной формы коричневого или темно-коричневого цвета. Имеет размер около 1 см в диаметре, плоское. Чаще всего локализуется на открытых участках тела – лице, шее, руках. Основная причина его появления – ультрафиолет. Не требует лечения, может быть частично устранено косметическими средствами и процедурами.
Витилиго характеризуется появлением белых пятен неправильной формы с гиперпигментированными краями. Отсутствие пигмента в пятне объясняется отсутствием меланоцитов. Эпидермис пораженной кожи не отличается от здоровой. Пятна могут быть как единичными, так и слившимися в большие конгломераты. Могут проявляться как на коже, так и на слизистых. Специфического лечения нет, иногда диагностируются спонтанные выздоровления.
Атопический дерматит, считавшийся ранее заболеванием младенцев, все чаще встречается у пожилых. Проявляется чрезмерной сухостью кожи, зудом, шелушением. При сильных расчесах возможно инфицирование, появление незаживающих ран. Заболевание требует постоянного применение увлажняющих средств, противоаллергических препаратов (как наружного, так и внутреннего применения) для снижения зуда.
Новообразования, чаще меланома, выглядит как пигментное пятно или узелок темного цвета. Является злокачественной опухолью, быстро прогрессирует, метастазирует во внутренние органы. Лечится хирургическим путем.
Старческая пурпура относится к приобретенному виду заболевания. Чаще всего пурпура указывает на заболевания сосудов, такие как атеросклероз, артериальная гипертензия, варикозное расширение. Также может проявляться на фоне нарушения обмена веществ при сахарном диабете или заболеваниях щитовидной железы. Характеризуется появлением красно-бордовых или фиолетовых пятен или точек на верхних и нижних конечностях. Лечение направлено на укрепление сосудистой стенки, улучшение кровообращения в конечностях, восполнение дефицита витаминов и минералов.
Диагностика и лечение возрастных заболеваний кожи
Кроме визуального осмотра для постановки и уточнения диагноза используются результаты общего и биохимического анализа крови, дерматоскопии и биопсии тканей. Лечение подразумевает прием симптоматических средств, уменьшающих дискомфорт. Полного излечения от возрастных кожных заболеваний, как правило, не происходит. Наряду с лекарственными средствами широко применяется декоративная и лечебная косметика, омолаживающие процедуры, физиотерапия. Для предупреждения заболеваний кожных покровов необходимо ежегодно проходить обследования у дерматолога и других специалистов.
** Размещенная на сайте информация и прейскуранты не являются публичной офертой
2014 - 2022 © Все права защищены
Читайте также:

