Как вылечить сосуды на лице после алкоголя
Обновлено: 22.04.2024
Употребление наркотиков наносит невосполнимый вред здоровью и представляет опасность для жизни!
После длительного приема алкоголя у человека нарушается работа внутренних органов. Этанол и продукты его разложения разрушают клеточные структуры, изменяют баланс веществ и обменные процессы, вызывают тканевую гипоксию. Это сказывается и на внешности зависимого, в первую очередь становится заметным отек после запоя. Его появление может быть обусловлено многими причинами и для того, чтобы нормализовать внешний вид, придется провести лечение.
Причины отека
Даже после однократного обильного возлияния у совершенно здорового человека наутро возникают мешки под глазами, а лицо и другие области тела отекают. При хроническом алкоголизме и частых запоях обостряются старые болезни, появляется множество новых. При этом один из симптомов проблемы с внутренними органами становится отек лица после запоя. Основными причинами этого являются:
- Обезвоживание, которое вызывает этиловый спирт, а также изменения соотношения ионов и жидкости приводит к ее задержке в тканях.
- Потребление избыточного количества воды во время выпивки.
- Использование жирной, острой, соленой пищи в качестве закуски.
- Недостаток сна. Человек в состоянии длительного опьянения и на стадии отказа от спиртного не может долго заснуть.
- Нарушение питания. Многие алкоголики в запое прекращают есть, так как у них пропадает аппетит. Недостаток поступления белка вызывает развитие отеков.
- Сердечная, печеночная или почечная недостаточность. Нарушение работы органов кровообращения и скопление токсинов в тканях приводит к ухудшению выведения воды, и она накапливается в подкожной клетчатке.
- Снижение иммунитета во время запоя приводит к скоплению патогенных микроорганизмов и в результате развиваются инфекционные заболевания. Для них характерными признаком является воспалительный процесс, сопровождающийся отеком.
- Аллергическая реакция на алкоголь или пищевые продукты.
Как быстро происходит восстановление
Отечность в области лица после приема крепких напитков не всегда проходит быстро. На скорость восстановления влияет множество факторов:
- Наследственные особенности, которые определяют скорость метаболизма и восстановления, а также структуры кожного покрова
- Стаж алкоголизма и время запоя – чем дольше человек беспрерывно потребляет алкоголь, тем медленнее происходит избавление от лишней жидкости
- Возраст и масса тела
- Состояние внутренних органов (почек, печени, сердца и сосудов)
Самым страшным последствием является необратимая умственная деградация
Необходимо как можно раньше распознать зависимость и начать ее лечить.
Если человек отекает после вечернего застолья вследствие потребления избыточного количества крепких напитков, то восстановить внешний вид он может в течение 6-10 часов. У алкоголиков со стажем процесс займет от 6 до 14 дней. В силу особенностей строения кожи у женщин с давней зависимостью отек может остаться навсегда.
После запоя отекло лицо: что делать
В том случае, когда одутловатость лица связана с острой аллергической реакцией или грубым нарушением работы органов, человека следует показать специалистам и проводить срочное лечение в условиях стационара. Если же причиной становятся только неумеренные дозы алкоголя, отечность после запоя можно убрать с помощью приема медикаментов и других методов.
Медикаментозная помощь
Если у человека интоксикация продуктами этанола, требуется срочное выведение их из организма. Для этого следует вызывать врача на дом и поставить капельницу. В домашних условиях избавиться от вредных веществ можно следующим образом:
- С помощью применения активированного угля или сорбентов.
- При нормальной работе почек можно использовать мочегонные средства «Верошпирон» или «Фуросемид». Перед применением лучше проконсультироваться со специалистом, так как у диуретиков есть особенность выводить не только жидкость, но и микроэлементы.
- «Магния сульфат» в порошке. Он помогает избавиться от застоя воды, очищает кишечник и печень, что позволяет снизить интоксикацию, убрать отек, быстрее восстановиться после отравления этиловым спиртом.
- «Аспирин» обладает свойством разжижать кровь и предупреждать образование тромбов. Это в конечном итоге также благотворно скажется на внешнем виде и поможет убрать головную боль при похмельном синдроме.
Одновременно с использованием препаратов важно пить минеральную воду со слабощелочным составом. Это поможет восстановить баланс элементов и убрать одутловатость на лице.
Звоните, и вы успеете спасти своего близкого человека!
Каждый день может стать последним!
- Круглосуточно
- Анонимно
- Бесплатно
«Алкоголизм – это порождение варварства – мертвой хваткой держит человечество со времен седой и дикой старины и собирает с него чудовищную дань, пожирая молодость, подрывая силы, подавляя энергию, губя лучший цвет рода людского.»
Другие способы
Если человек встает после запоя опухший и требуется быстрое выведение избытка жидкости, полезно будет принять контрастный душ или сделать солевые примочки для лица попеременно с горячей и холодной водой. Разогнать кровь и ускорить изгнание воды из организма поможет прогулка на свежем воздухе.
Быстрее восстановиться поможет самомассаж. Для этого можно сделать кубики изо льда, еще лучше заморозить отвары трав (с этой целью подходит календула, шалфей или ромашка). Движения должны быть плавными, сильно давить не рекомендуется. Не стоит проводить с помощью льда процедуру более 6 минут, это может привести к переохлаждению кожи.
Народные рецепты помогают для снятия небольших отеков. Самыми простыми и эффективными способами является применение масок с натуральными компонентами:
- Кашица из клубники
- Кружочки свежего огурца
- Натертый сырой картофель, помещенный в марлю
Мягким мочегонным эффектом обладают кукурузные рыльца, для этого их заваривают и принимают на протяжении трех дней. Позволяет также облегчить состояние настой петрушки. Его можно прикладывать в виде компресса и пить вместо чая.

Что делать не следует
Существуют вещи, делать которые не стоит, когда после запоя появляется отек лица. Если учесть эти рекомендации, то вывести избыток жидкости будет намного легче. При одутловатости в результате интоксикации алкоголем нельзя:
- Использовать в пищу очень горячие продукты и напитки
- Потреблять тяжелую для организма еду и блюда, задерживающие жидкость (соленья, острые приправы, животные жиры)
- Принимать только горячий душ или ванну
Заключение
Нарушение работы органов, хроническое отравление, перегрузка печени и почек приводит к тому, что у алкоголика в результате запоя появляются отеки. Чаще они локализуются на лице и в области кистей и стоп. Для устранения задержки жидкости помогают стандартные методы детоксикации, использование трав и масок с натуральными компонентами. Стоит придерживаться рекомендация по правильному питанию.
Частые и длительные запои приводят к появлению одутловатого лица, отечность с которого не проходит даже после полного отказа от спиртного. Это вызвано необратимыми нарушениями в организме.


Употребление наркотиков наносит невосполнимый вред здоровью и представляет опасность для жизни!
Не можете уговорить на лечение?
Наши консультанты помогут вам найти эффективную мотивацию и уговорить близкого на лечение
Купероз – это расширение капилляров, самых мелких кровеносных сосудов. Внешне они выглядят как мелкая сосудистая сетка, просвечивающаяся через кожу лица. В результате участки кожи выглядят красно-синюшными. Всегда ли купероз свидетельствует, что человек злоупотребляет спиртным, страдает хроническом алкоголизмом?
Причины купероза, сосудистой сетки на лице
Повреждение сосудистой стенки и образование сосудистой сетки, купероза, может возникнуть в любом возрасте. Чаще всего его причиной становятся:
- Генетическая предрасположенность. Если у близких родственников есть яркая сосудистая сеть на лице, вероятность появления увеличивается в несколько раз.
- Солнечные лучи. Частое пребывание на солнце без защиты кожи приводит к повреждению кожных покровов и проступанию капилляров под кожей.
- Колебания давления: частые перепады артериального давления, а также напряжение при длительном кашле приводят к повреждению сосудистой стенки.
- Беременность: причина купероза у беременных женщин – гормональная перестройка. После родов сосудистая сеть становится менее заметной. : спиртное расширяет кровеносные сосуды и повреждает сосудистую стенку. Поэтому при частом употреблении спиртного сосудистая сеть на лице становится выраженной и не исчезает со временем.
- Травмы: при травмах головы сосудистый рисунок на коже лица становится ярко выраженным, однако по мере выздоровления купероз исчезает.
Как убрать сосудистые сеточки на лице
Чтобы убрать сосудистые сеточки, можно воспользоваться одним из способов.
Крем с ретиноидами. Ретиноиды улучшают состояние стенки сосудов, поэтому сеточки становятся менее заметными. Но крем с ретиноидами может вызвать зуд и покраснение в зоне, где его наносят. При появлении этих побочных эффектов крем отменяют.
Склеротерапия. Это введение в сосуды специальных препаратов, которые склеивают стенку вены изнутри, и она со временем рассасывается. Но если сосуды очень мелкие, склеротерапия не используется.
Лазеротерапия. При лазерной терапии интенсивная энергия лазерного излучения уничтожает «проблемные» сосуды. Лазеротерапия повышает чувствительность кожи, поэтому после процедуры нужно пользоваться кремом для лица с высоким значением SPF (солнцезащитного фактора). Это недешевый метод, часто требующий нескольких процедур. Но результат всегда положительный – сосудистая сетка исчезает или становится малозаметной.
Лечение алкогольной зависимости. При хроническом алкоголизме недостаточно удалить сосуды лазером или провести склеротерапию. Если спиртное продолжает поступать в организм, сосудистые сеточки на лице при алкоголизме появятся снова. Поэтому начинать нужно с устранения основной проблемы – зависимости от алкоголя.
Как защитить лицо от появления сосудистой сеточки?
- Умывайтесь холодной или теплой водой, избегайте попадания горячей воды на кожу лица.
- Пользуйтесь солнцезащитными кремами при нахождении на солнце.
- Делайте холодные компрессы для кожи лица – достаточно обернуть в полотенце пакет со льдом и оставить на лице на 3 минуты.
- Ограничивайте продукты, которые способствуют расширению сосудистой сети на лице: алкоголь, кофеин, острую пищу.
- Когда обратиться к врачу
- Сосудистые сеточки могут сигнализировать о заболеваниях кровеносной и эндокринной системы. Поэтому при появлении сосудистого рисунка на лице или резком его усилении, не откладывайте визит к терапевту.
Так вежливо называют алкоголизм (лечение тут) врачи, чтобы эмоционально не ранить пациентов и утихомирить чувства стыда и вины, которые пьющий человек носит в себе по жизни. Действительно ли алкоголизм – это только болезнь или, как многие утверждают, обычные распущенность.
Невроз: чума XXI века Заболеваемость функциональными расстройствами нервной системы – неврозами – по данным Всемирной Организации Здравоохранения составляет сегодня 25% населения земного шара. Это огромная цифра. Только представьте себе: четверть населения Земли испытывает.
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
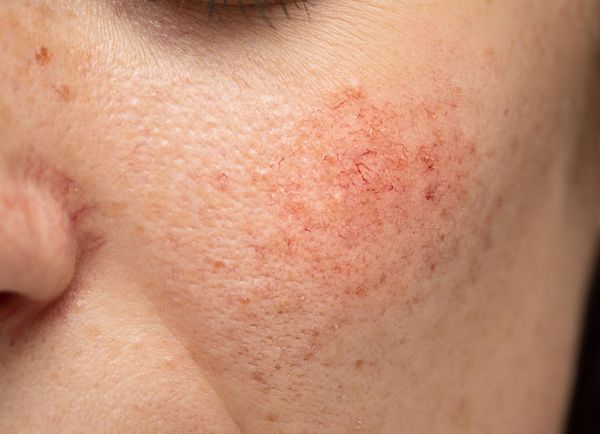
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
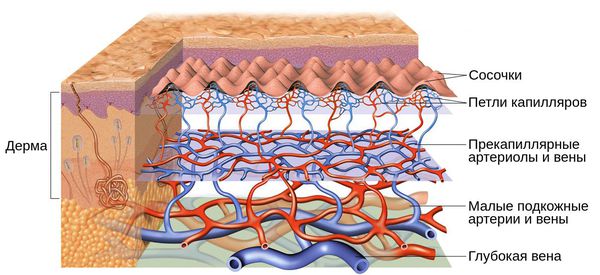
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
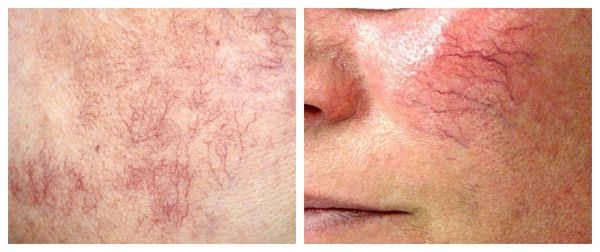
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
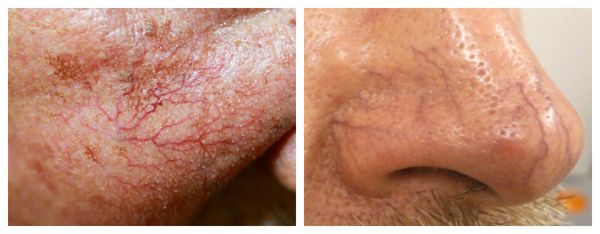
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
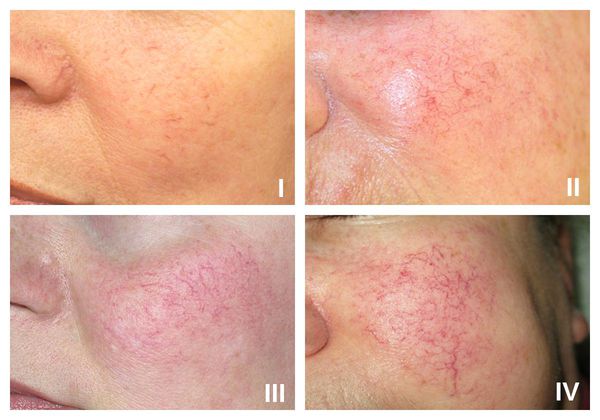
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
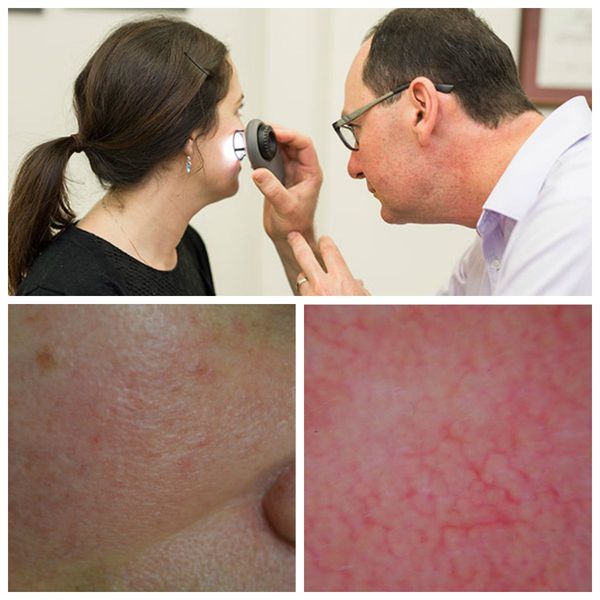
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
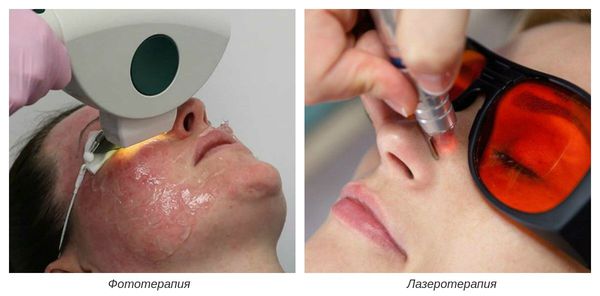
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Что такое сосудистые звездочки (телеангиэктазии)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тагирова Арсена Абубакаровича, сосудистого хирурга со стажем в 6 лет.
Над статьей доктора Тагирова Арсена Абубакаровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Сосудистые звёздочки (телеангиэктазии) — это патологически расширенные капилляры, которые становятся видны на поверхности кожи. Они напоминают красные или фиолетовые точки, линии и "паутинки". Часто появление сосудистых звёздочек сопровождается зудом и болью в месте их образования.
Сами по себе телеангиэктазии абсолютно безопасны для здоровья. Как правило, пациентов беспокоит лишь внешний вид поражённой кожи. Тем не менее появление сосудистых звёздочек может быть спровоцировано более серьёзными заболеваниями.
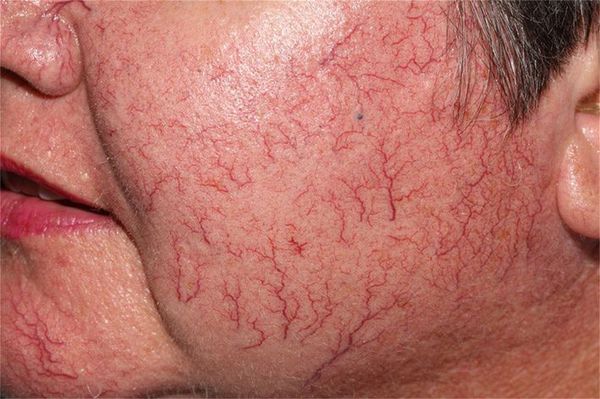
У мужчин телеангиэктазии появляются только при хронической венозной недостаточности. У женщин причин их появления множество:
-
;
- врожденные заболевания соединительной ткани;
- нарушение микроциркуляции крови;
- гормональные нарушения (в том числе при приеме оральных контрацептивов и глюкокортикоидных препаратов);
- аборты, беременности и роды, климакс;
- заболеваниях половой системы: киста яичника, миома матки и другие.
Сосудистые звёздочки могут возникнуть при дефиците витаминов и микроэлементов, в частности при дефиците витамина С, который ответственен за проницаемость и прочность стенок капилляров.
Телеангиэктазии могут появляться после механического повреждения кожи, например во время косметической чистки лица. Нередко сосудистые пятна становятся видны после воздействия различного рода излучения на кожу, например, ультрафиолетового и рентгеновского излучения. Некоторые пациентки отмечают их появление после посещения солярия.
Наличие сосудистых звездочек на ногах не обязательно связано с варикозной болезнью: даже варикозная болезнь с выраженными симптомами венозной недостаточности иногда протекает без появления телеангиэктазий, а появление "звёздочек" чаще происходит на фоне легкой степени венозной недостаточности [1] [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сосудистых звездочек
Главный симптомом, на который жалуются пациенты с наличием телеангиэктазии — это эстетический дефект. Телеангиэктазии появляются на лице, ногах, спине, имеют различный цвет и форму. Если сосудистые звёздочки наполняются венозной кровью, то они имеют синий цвет, если артериальной, то красный. Со временем они могут видоизменяться. Например, красная телеангиэктазия может стать синей и наоборот — это связано с забросом в них крови из венул (мелких кровеносных сосудов) при начинающемся варикозе.
Наличие телеангиэктазий может сопровождаться симптомами фонового заболевания, которое спровоцировало их появление. Чаще всего — это симптомы варикозной болезни:
- тяжесть и отеки в конце трудового дня;
- недомогание и ночные судороги в икроножных мышцах;
- наличие более крупных варикозно-расширенных вен;
- в некоторых случаях: трофические язвы и гиперпигментации в области голени.
В остальных случаях пациенты связывают наличие телеангиэктазий с приёмом оральных контрацептивов, родами, климаксом, наличием других заболеваний.
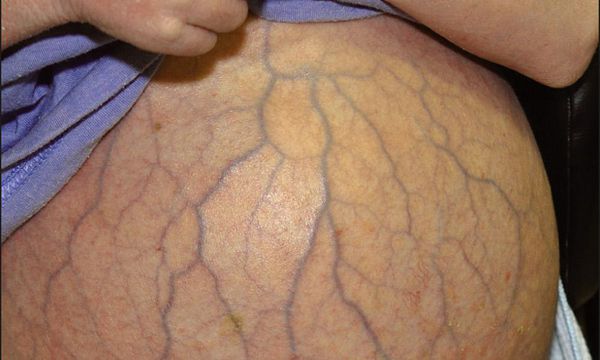
При некоторых заболеваниях сосудистые звёздочки появляются в типичных местах, и опытный специалист по их виду и расположению может заподозрить ту или иную болезнь. Например, синдром «головы медузы» выявляется у пациентов с жидкостью в брюшной полости, он проявляется наличием варикозно-расширенных вен на животе, что может свидетельствовать о синдроме портальной гипертензии.
В некоторых случаях склонность к появлению сосудистых звёздочек является проявлением слабости соединительной ткани. Тогда пациент помимо остальных симптомов отмечает гипермобильность суставов, повышенную эластичность кожи, склонность к образованию синяков и аневризм (выступов на стенках сосудов) [5] [6] .
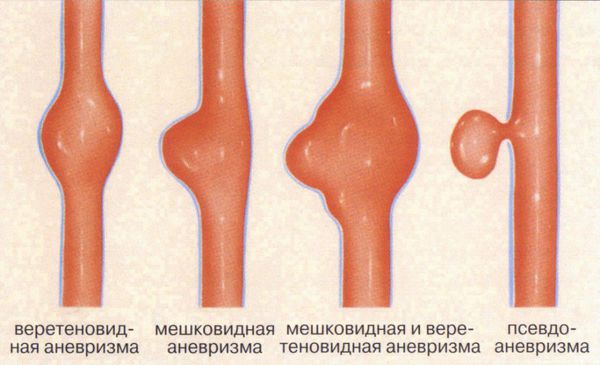
Патогенез сосудистых звездочек
В основе патогенеза телеангиэктазий лежит множество механизмов. Чтобы разобраться в патогенезе сосудистых звёздочек, нужно разделить все причины возникновения телеангиэктазии на две большие группы: врожденные факторы (наследственные) и приобретенные.
Если имеется врожденная склонность к образованию сосудистых звездочек, главным патологическим звеном является эндоглин (мембранный белок), который чрезмерно усиливает рост клеток сосудов и участвует в ангиогенезе (процессе образования новых сосудов). Также влияние оказывает повышенный уровень фактора роста — естественного соединения, способного стимулировать рост эндотелия (клеток) сосудов.
Если появление телеангиэктазий имеет приобретенный характер, специалисты склоняются к тому, что это происходит под действием различных вазоактивных веществ — гормонов, гистамина, серотонина и других.
Самые распространенные механизмы формирования сосудистых звездочек — гормональные факторы и нарушения венозного оттока в нижних конечностях. Ведущим механизмом является влияние эстрагенов на сосудистую стенку. Около трети лиц женского пола, которые замечают появление телеангиэктазий, связывают это с первой беременностью, при этом многие из появившихся сосудов естественным образом исчезают к 4-7 неделе после родов [4] . Некоторые специалисты говорят о возможности появления телеангиэктазий при ярко выраженном стрессе, который продолжается длительное время [3] .
Классификация и стадии развития сосудистых звездочек
Телеангиэктазии могут располагаться как единично, так и группами. Они могут покрывать как маленькие участки кожи, так и иметь большую площадь поражения. В соответствие с классификацией W. Redisch, R. Pelzer сосудистые звёздочки бывают 4-х типов:
- простые (синусовые, линейные);
- древовидные;
- звездчатые (паукообразные);
- пятнообразные (пантиформные).
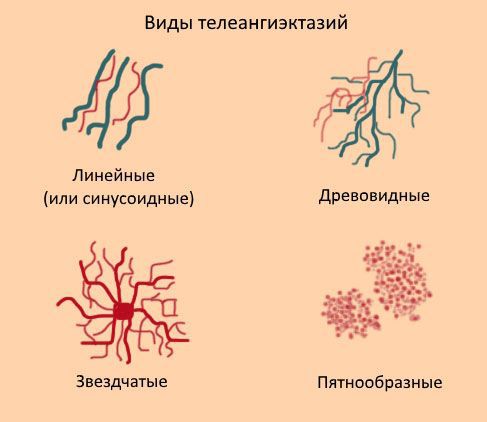
Красные линейные телеангиэктазии нередко обнаруживаются на лице, особенно на носу и щеках.
Красные и синие линейные и древовидные чаще всего появляются на ногах. Важно, где именно на ноге образовалась сосудистая звездочка: если на голени — то скорее всего, её образование связано с варикозной болезнью нижних конечностей. Если на бедре — вероятно, что образование телеангиэктазии связанно с гормональными нарушениями и вызвано выделением вазоактивных (влияющих на тонус и диаметр просвета кровеносных сосудов) веществ и гормонов.
Паукообразные типы сосудов обычно красные, поскольку состоят из центральной питающей артериолы, от которой в радиальном направлении расходится множество расширенных капилляров.
Пятнистые (пятнообразные) телеангиэктазии нередко могут возникать при диффузных заболеваниях соединительной ткани и некоторых других заболеваниях.
Независимо от происхождения, клиническая картина и главный симптом у любого типа телеангиэктазии — это эстетический дефект [7] .
Осложнения сосудистых звездочек
Сами по себе сосудистые звёздочки редко имеют серьёзные осложнения. Но если они формируются на фоне венозной недостаточности или из-за гормональных нарушений, возможно появление синяков, возникающих без каких-либо травм, рядом или на месте телеангиэктазии. Кроме того, происходит дальнейшее разрастание сосудистого рисунка и увеличение его диаметра, возможно кровотечение из телеангиэктазии.
Чаще всего телеангиэктазии осложняются после их лечения склерозантами — специальными препаратами, предназначенными для сужения вен. После склерозировании сосудистой звездочки одним из наиболее тяжелых и одновременно редким осложнением является некроз кожи или синдром Николау — малоизученный синдром, проявляется массивными поверхностными некрозами кожи.
Если говорить о телеангиэктазиях, которые возникают как часть врожденных заболеваний, то осложнения обусловлены течением фонового заболевания [8] .
Диагностика сосудистых звездочек
Диагностика сосудистых звёздочек не представляет трудностей: для постановки правильного диагноза специалисту-флебологу достаточно провести осмотр и сделать УЗИ вен.
При подозрении на сопутствующие заболевания, которые предположительно могли вызвать появление телеангиэктазий, флеболог направляет пациента на консультацию к узкопрофильному специалисту — гинекологу, эндокринологу, ревматологу или кардиологу. Например, если на приёме пациентка утверждает, что сосудистые звездочки появились на теле после курса оральных контрацептивов, которые она принимает для лечения функциональной кисты яичника, её направляют к гинекологу для повторной оценки рисков приёма ОК и сдачи анализов на женские половые гормоны. Грамотный хирург-флеболог старается определить и устранить причину появления телеангиэктазии, а затем уже приступить к лечению. В противном случае после успешного лечения «сосудистые звездочки» появятся снова.
Иначе обстоит дело с телеангиэктазиями, которые появляются на фоне врожденных заболеваний. В этом случае этиология заболевания ясна, заболевание не поддается полному излечению, и хирургу-флебологу остается только бороться со следствием заболевания. К примеру, это касается пациентов, страдающих врожденной дисплазией соединительной ткани и дефицитом коллагена в сосудах [9] [10] [11] .
Лечение сосудистых звездочек
Выбор метода лечения зависит от формы заболевания, опыта хирурга и предпочтений пациента.
Если пациента беспокоит внешний вид пораженной кожи, то применяются методы удаления телеангиэктазии.
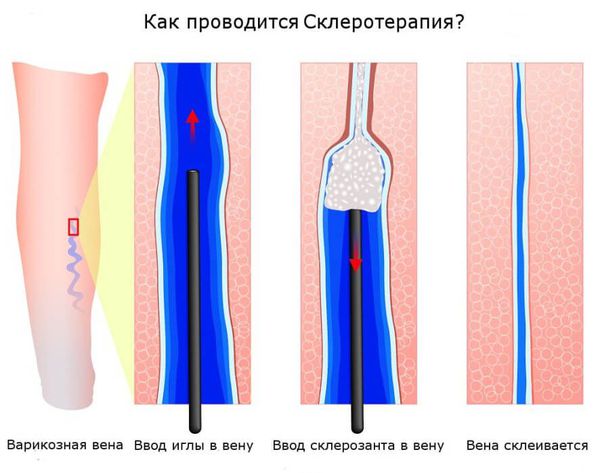
Склеротерапия — самый популярный и один из самых эффективных методов удаления сосудистых звёздочек. В телеангиэктазию вводят специальный препарат — склерозант, который воздействует на сосудистую стенку изнутри. Это приводит к постепенному склеиванию сосуда. После некоторого количества времени на кожном покрове не остается следов болезни.
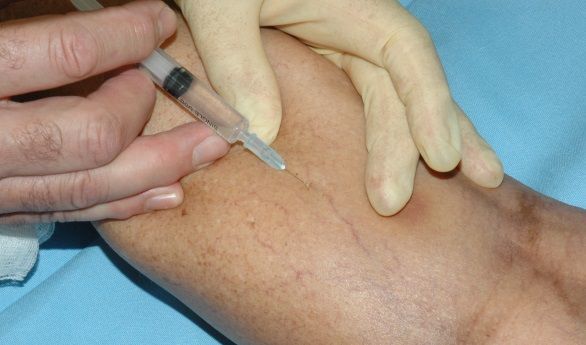
Склеротерапию можно применять как на очень тонких и мелких телеангиэктазиях, так и на крупных венах и даже на стволе большой подкожной вены. Наиболее частая область применения склеротерапии — нижние конечности. Как правило в качестве склерозанта выступает лауромакрогол. При правильном использовании склерозант вызывает только местное действие и не оказывает токсического влияния на организм. Сразу после воздействия склерозанта в просвете вены формируется специфический сгусток (склеротромб), сосуд становится плотным, после чего начинается процесс рассасывания вены, который может занимать до полугода.
Иногда в качестве склерозанта выступает кислородно-озоновая смесь. В таком случае процедура будет называться озоносклеротерапия. Другим популярным вариантом склеротерапии является криосклеротерапия — этот метод подразумевает охлаждение кожи в месте введения склерозанта с помощью льда или холодного воздуха.
Набирает популярность лазерная криотерапия (CLaCS) — метод сочетает криолечение, склеротерапию и лазерную коагуляцию (сужение) вен. На пораженный сосуд воздействуют транскутанным (чрезкожным) лазером, вызывающим спазм вены воздействием. Далее в просвет вены вводится склерозирующий состав. Все манипуляции проводятся под воздействием криотерапии, которая снижает болевые ощущения у пациента. Результаты у этого метода примерно сопоставимы с эффективностью обычной склеротерапии, поэтому при более высокой стоимости лечения необходимость в нём отстаётся сомнительной.
Существуют методики лечения телеангиэктазий при помощи транскутанной лазерной фотокоагуляции. Этот метод чаще всего применяется на коже лица и является более безопасным, чем склерозирование, но менее эффективным так как сосудистые звездочки часто возвращаются вновь.
Важно отметить и возможные осложнения склеротерапии. Одним из них является кашель после введения склерозанта в вену (как правило крупного размера). Часть препарата попадает в глубокие вены, с током крови проникает в лёгочный ствол и капилляры лёгких, вызывая микроэмболию (закупорку мелкими частицами), что рефлекторно провоцирует кашель и чувство жжения в дыхательных путях. Это осложнение не опасно для жизни и как правило купируется самостоятельно через несколько минут.
Часто после склеротерапии появляется гиперпигментация и синяки в месте инъекции, которые проходят самостоятельно в течение нескольких дней [11] [12] [13] .
Прогноз. Профилактика
Прогноз при развитии телеангиэктазий благоприятный. В некоторых случаях патология не требует лечения: сосудистые звёздочки исчезают со временем самостоятельно (например, после беременности).
Некоторые случаи требуют корректировки, особенно если пациента беспокоит внешний вид пораженной кожи. Так или иначе при появлении «сосудистых звездочек», вне зависимости от их локализации, необходимо обязательно обратиться к флебологу — телеангиэктазия в некоторых случаях может быть не только косметическим дефектом, но и признаком более тяжелого заболевания.
Свои особенности имеет период лечения телеангиэктазий. Любой метод лечения телеангиэктазий имеет свои преимущества и недостатки. Соответственно, определить показания и выбрать метод лечения может только квалифицированный хирург-флеболог и только после полноценного обследования. При правильно выполненном лечении прогноз исчезновения телеангиэктазий благоприятный.
Чтобы не допустить или снизить риск развития сосудистых звездочек, стоит выполнять рекомендации специалистов:
- предусмотреть защиту кожного покрова от чрезмерной инсоляции;
- провести анализ диеты и сделать выбор в пользу более здорового питания;
- отказать от вредных привычек.
Учитывая, что иногда появление телеангиэктазий может носить наследственный характер, в некоторых случаях стоит провести медико-генетичекую консультацию при наличии соответствующих подозрений у врача. Также пациенту следует позаботиться о подборе физиологичной обуви и одежды, регулирование режима труда и отдыха, обеспечение умеренных физических нагрузок [14] [15] .
Употребление наркотиков наносит невосполнимый вред здоровью и представляет опасность для жизни!
Согласно медицинским исследованиям, у здоровых, не привыкших к алкоголю людей даже однократный прием спиртных напитков изменяет функции сердечно-сосудистой системы: расширяется, а затем резко сужается просвет сосудов, увеличивается частота сердечных сокращений, колеблется кровяное давление. При хроническом алкоголизме и периодических запоях патологические изменения происходят не только в функционировании сердца и сосудов, но и в их структуре. Они носят необратимый характер и приводят к развитию тяжелых заболеваний. Сосудистая недостаточность является одной из самых распространенных причин смерти больных во время запоя и в первые дни после него.
Сосудистые изменения при запоях
Острая алкогольная интоксикация, которая развивается при запое, сопровождается быстро нарастающим повышением проницаемости стенок сосудов кровеносной системы. Изменяется строение вен, артерий и капилляров. Сосудистые стенки становится рыхлыми и пропитываются плазмой, усиливается слущивание клеток эндотелия, вокруг сосудов образуются кровоизлияния.
Исследованиями Б.Н. Могильницкого и его сотрудников доказано, что многократное острое повышение проницаемости сосудистой стенки резко нарушает обмен веществ, вызывает застой белка как в стенке сосуда, так и в окружающей ткани, что влечет за собой появление в основном межуточном веществе аргирофильных и коллагеновых волокон; иными словами, возникает склероз ткани. Центром таких изменений является кровеносный сосуд. […] Острое повышение проницаемости кровеносных сосудов, постоянно возникая при каждом приеме алкоголя, ведет к развитию склероза в сосудистой стенке и в паренхиме органов.”
Самым страшным последствием является необратимая умственная деградация
Необходимо как можно раньше распознать зависимость и начать ее лечить.
Последствия запоя для сосудистой системы
После запоя, когда действие алкоголя прекращается, организм переходит в состояние физиологического стресса: за короткий срок ему нужно перестроиться на функционирование без этилового спирта. Активизируется симпатический отдел нервной системы, который суживает просвет сосудов и увеличивает частоту сердечных сокращений. Повышается артериальное давление, увеличивается объем сердечного выброса. Работа сердца и сосудов в таком интенсивном режиме в сочетании с патологической проницаемостью сосудистых стенок и склеротическими изменениями приводит к развитию осложнений: формируется артериальная гипертония, возрастает риск геморрагического и ишемического инсультов, отека мозга, внезапной смерти из-за ишемии сердца и инфаркта миокарда.
Гипертоническая болезнь
Артериальная гипертензия у алкоголиков диагностируется в три раза чаще, чем у остальных людей. Дебют заболевания, как правило, приходится на выход из запоя, а тяжесть гипертонии прямо коррелирует с частотой и продолжительностью запойных состояний. Особенно сильно алкоголь влияет на диастолическое (нижнее) артериальное давление. Так, согласно данным исследований, среди больных алкоголизмом повышенные показатели встречаются в 6 раз чаще, а среднее значение составляет 105 мм.рт.ст.
Во время запоев артериальное давление выше 140/90 мм.рт.ст. регистрируется у 51,5% больных. В процессе детоксикации, если алкоголь полностью отменен, показатели возвращаются к норме и остаются таковыми долгое время. С каждым последующим запоем артериальная гипертензия становится более выраженной и хуже поддается лечению. В конечном итоге она приводит к мозговому инсульту.
Геморрагический и ишемический инсульты

Запои являются фактором риска развития инсультов. Нарушение структуры сосудистых стенок ведет к формированию атеросклероза. Геморрагический инсульт обусловлен кровоизлиянием в мозг. В 70-75% случаев оно возникает в течение первых дней после запоя, у остальных больных – на пике опьянения. По данным клинических наблюдений наиболее высокий риск приходится на вторые сутки после отмены алкоголя. Такое распределение частоты объясняется сочетанным воздействием этилового спирта и продуктов его метаболизма на механизмы регуляции мозгового кровообращения.
Ишемический инсульт является результатом закупорки мозгового сосуда. Во время запоя происходит сгущение крови, жидкость переходит из кровяного русла в ткани, вызывая отеки. Из-за дефицита плазмы и нарушения структуры стенок сосудов формируются кровяные сгустки, закупоривающие сосудистый просвет.
До 80% пациентов с инсультами – больные хроническим алкоголизмом. Смертность от данного заболевания среди непьющих составляет 15%, среди алкоголиков – 22,9%, а среди тех, у кого кровоизлияние произошло на высоте опьянения – 29%.
Отек мозга
Сосуды после запоя становятся чрезмерно проницаемыми и это повышает риск развития отека мозга. В клетках и межклеточном пространстве накапливается избыток жидкости. Увеличивается объем головного мозга и возникает внутричерепная гипертензия (внутричерепное давление). Клетки сдавливаются и раздвигаются отечной жидкостью. Нарушаются обменные процессы и снабжение тканей кислородом. Постепенно формируется внутриклеточный отек тел нейронов и их отростков. Клетки гибнут из-за недостатка кислорода, снижения функций ионных насосов, избыточного поступления жидкости из сосудов. При отсутствии скорой медицинской помощи наступает смерть.
Читайте также:

