Как вылечит широкую пору
Обновлено: 15.04.2024
Как избавиться от прыщей на попе? Профилактика проблем кожи на ягодицах
Прыщики - это неприятно, всегда. Они появляются чаще всего на лице и совсем его при этом не красят. Прыщики портят жизнь всем подросткам, но бывает, что доставляют немало хлопот и взрослым. А вот когда они начинают появляться на ягодицах, то задумываешься о том, что не ясно еще, где хуже: некрасивые пятна на лице или там, где их почти никто не видит, но доставляющие при этом массу неудобств. Прыщики на попе чешутся, саднят если их расчесать, доставляют болезненные ощущения и портят интимную жизнь, лишая уверенности в себе. Как же избавиться от этих мелких паразитов?
Вопрос совершенно насущный, особенно если учесть, сколь многие люди страдают от прыщиков на попе. Если вы вдруг решили, что одна такая, то совершенно зря: прыщики на попе появляются очень у многих людей и причин тому есть множество. Именно с выяснения причины и начинается их устранение. Рассмотрим же те из них, что встречаются наиболее часто.
Одна их самых распространённых причин - сухая кожа на бёдрах и ягодицах. Сальные железы вовсе не такие бесполезные и противные, как может показаться на первый взгляд. Кожное сало поддерживает нашу кожу достаточно увлажнённой, что очень важно. На попе с сальными железами дефицит (даже если самого сала там же наблюдается избыток), что часто приводит к пересушенной коже. Такая кожа быстро воспаляется от любого трения. Даже трение о бельё может привести к появлению воспалений, особенно если тому способствуют качества самого белья.
Также часто вызывают прыщи гормональные сбои, но это ни у кого, полагаю, не вызовет удивления. В таком случае лучше обратиться к врачу. Многие принимают свои прыщи как данность, лишь вздыхая тяжело. Но так поступать не стоит, прыщи могут быть сигналом более опасных изменений в организме, так что следует идти в больницу, не затягивая, ваше здоровье может быть под угрозой.
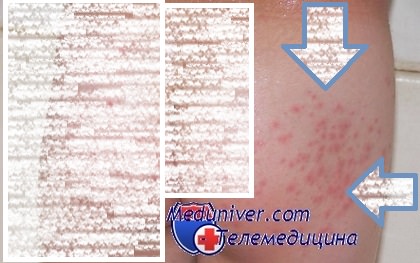
Сидячий образ жизни тоже не способствует чистоте вашей кожи на попе. Частое сидение на пятой точке в одной позе подолгу вызывает усиленнуюкератинизацию, то есть нарушение функций самоочищения кожи в виде закупоривания кожных пор. Из-за их закупоривания отмирающие клетки остаются в тканях и образуют кладбища, которые, естественно, начинают загнивать и становятся источником заразы. Эти "чумные места" - и есть ненавистные вами прыщи.
Потницы и аллергии тоже держат значимое место среди причин появления прыщей на попе. Кроме этого, причиной ещё часто выступает и переохлаждение. Но простудные прыщи обычно проходят сами, как только организм справляется с простудой. Другое дело, если "холодные прыщи" являются вашими постоянными спутниками, это может означать, что вы слишком часто и много сидите на холодных поверхностях, чего следует избегать.
Теперь поговорим о способах лечения этой деликатной проблемы. Самый, пожалуй, простой из них, это йод. Всё, что для этого нужно, это убедиться что у вас нет аллергии на йод (иначе результат лечения вас просто ужаснёт), после чего взять зеркальце, баночку йода, и запастись ватными палочками или ватными дисками. Протирать прыщики йодом нужно несколько раз в день до тех пор, пока они не уменьшатся в размере до малюсеньких точек. После этого можно прекратить, "остатки" недобитых прыщиков вскоре исчезнут без вашего вмешательства. Йод хорош и для профилактики. Почувствуете, что в каком-то месте планирует вторжение подлый прыщ, смазывайте место предполагаемой высадки йодом и "десантная операция" провалится.
Если йод не помог или у вас на него аллергия, значит, время взять калибр помощнее. Салициловая мазь послужит нам этим калибром. Он славится своими отличными способностями уничтожать прыщи. Смазывать нужно по тому же принципу, что и йодом, только не переборщите, салициловая мазь очень злая и может привести к ожогу кожи. Будьте более умеренны с её употреблением.
Альтернативой салициловой мази может выступить базирон. Он легко впитывается в кожу и отлично подсушивает прыщи. Наносим тем же макаром, что два предыдущих средства: баночка, ватные палочки и зеркальце, вот и всё что нам понадобится.
Но лечение уже вскочивших по всей попе прыщей нельзя считать достаточно эффективным методом борьбы с этой проблемой. Гораздо более рациональным решением будет не допускать их появления вообще. Для этого нужно следить за кожей и прибегать к ряду мер предосторожностей.
Увлажняйте слишком сухую кожу попы. Следите за ней, и втирайте в самое дорогое место увлажняющие крема каждый раз после купания, если знаете что у вас проблемы с сухостью. Скрабы же помогут вам удалить омертвевшие клетки и не дать им закупоривать поры.
Носите бельё из натурального хлопка, оно гораздо более полезно для вашей кожи. И не забывайте ежедневно менять ваше бельё! Кстати, если вы склонны к потливости, можно пользоваться иногда детской присыпкой, она в равной степени помогает и взрослым.
Следите за тем, куда вы опускаете свою попу. Холодные поверхности ей совсем не нравятся, к тому же это может привести к проблемам со здоровьем похуже, чем какие-то там прыщики. Также старайтесь не сидеть слишком много на кожаных диванах и креслах. Если вы работаете в таком, то возможно вам следует задумать о его замене. Если же это невозможно (например, вы водитель и в кожаном кресле не сидеть вообще не вариант), то используйте под попу хлопковую подстилку. И не забывайте надевать штаны.
В общем, закупитесь хлопковым бельём и берегите кожу своей попы. В случае если ничего не помогает, нужно обязательно идти к врачу. Помните, что попа - это дело серьёзное.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое анальная трещина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Анальная трещина — рана, дефект слизистой, возникающий на стыке анодермы (эпителия анального канала) и слизистой оболочки прямой кишки. Форма дефекта чаще линейная, встречаются эллиптические раны и раны треугольной формы. Возникшая впервые острая трещина приносит весьма болезненные ощущения больному, в основном во время дефекации. [1] [2] Заболевание носит социальную значимость, занимая 3-е место среди проктологических нозологий и возникая чаще у лиц молодого, трудоспособного возраста.
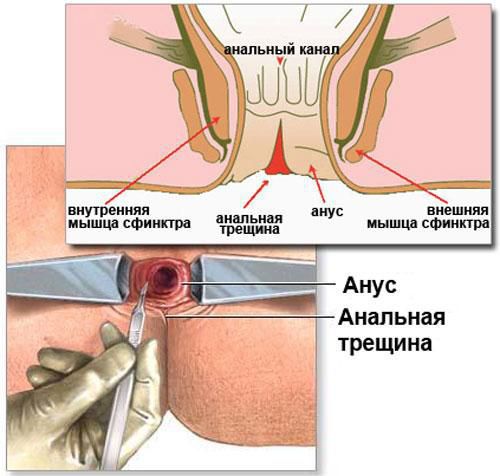
Причины образования раневого дефекта, фиссуры — травмы слизистой прямой кишки или анодермы (от твердого кала, как следствие запоров; при повышении внутрибрюшного давления, беременности, родах, поднятии тяжестей; после анального секса, применения секс-пособий; после медицинских процедур — например, клизм; в результате хронических воспалительных заболеваний ЖКТ, дисбиоза толстого кишечника; при злоупотреблении алкоголем, длительной диарее и пр.)
Дефект может заживать спонтанно или под воздействием фармакологических препаратов — так и случается в 90% случаев острых трещин. Оставшаяся часть рискует попасть в число пациентов с хронической анальной трещиной (ХАТ).
Переход острой формы заболевания в хроническую происходит под действием ряда факторов:
- стойкий спазм внутреннего сфинктера анального канала (ВнАС). Сфинктерометрия в ряде исследований показала наличие спазма всех волокон внутреннего сфинктера у 87% испытуемых и дистальной порции у оставшихся 13% — то есть все обследуемые имели спазм ВнАС; [3]
- регулярное нарушение консистенции каловых масс (плотный стул приводит к дополнительному травмированию стенок кишки, мешающему процессам регенерации);
- отсутствие своевременного и адекватного лечения.
Период, определяющий хронизацию трещины, — обычно 1,5-2 месяца. Существующий в анодерме более 8 недель дефект диагностируется как хроническая анальная трещина. Длительность патологического процесса определяет последующий выбор терапии.
Хроническая трещина требует более агрессивной тактики лечения, чаще с применением хирургических методов, поскольку в области трещины появляются патологические изменения, препятствующие нормальному заживлению тканей. Это и разрушение эластических волокон мышечного слоя на дне язвы, и формирование рубцовой ткани по краям трещины, и образование грануляций в дистальном отделе линейного дефекта (т. н. «сторожевой» бугорок), и появление гипертрофии, уплотнения прямокишечной крипты в проксимальной части трещины (т.н. анального сосочка).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анальной трещины
При острых трещинах:
- Режущая боль при дефекации. Характер болей индивидуален, иногда больные описывают их как ощущение «битого стекла» в заднем проходе. Резкий дискомфорт, боли носят кратковременный характер — несколько минут во время испражнения.
- Кровь алого, неизмененного цвета. Выделяется в начале акта дефекации, чаще в виде алой полоски, капель на кале.
Общие кровопотери при острой патологии незначительны и не приводят к анемизации больного. Самые значимые для пациентов проявления — это резкая болезненность во время стула. Если отмечаются обильные кровотечения, это может свидетельствовать о сопутствующем геморрое.
При хронических трещинах:
- Болевые ощущения несколько отличаются от таковых при острой патологии. Длительность болей может быть до нескольких часов. Интенсивность их, как правило, сильнее. Боли описываются пациентами, как жгуче-режущие. Боли могут отсутствовать при дефекации и начинаться спустя 20-40 минут после нее.
- Выделения крови незначительные. В большинстве случаев могут вовсе отсутствовать.
- Сфинктероспазм. Проявляется затруднением при отхождении кала.
Триада перечисленных симптомов, особенно боли и сфинктероспазм, может послужить причиной появления боязни дефекации, усугубляя нарушения стула и препятствуя тем самым адекватному заживлению хронических анальных трещин. Хроническое воспаление в зоне дефекта анодермы приводит к деструкции эластических волокон в анодерме, отчего последняя теряет свою пластичность, в ней изменяется течение процессов регенерации.
- Еще один симптом, встречающийся в небольшом проценте случаев — зуд в области раны.
Многие исследования [4] [5] указывают на наличие сопутствующего хронического воспалительного процесса в аноректальной области при трещинах. Криптиты, проктиты, папиллиты осложняют течение заболевания. Последовательность появления болезней — образовалась ли сначала трещина, или первичными были хронические воспалительные процессы в кишечнике — при сочетании данных нозологий ответ на вопрос бывает строго индивидуальным, терапия же подобных сочетанных патологий практически не различается.
Патогенез анальной трещины
В большинстве случаев образование острой трещины является следствием травмы анодермы или слизистой прямой кишки. Травмирующим агентом чаще всего бывают плотные каловые массы. Запоры, будь то алиментарные, атонические, рефлекторные или неврогенные, приводят к поверхностному повреждению целостности анального канала.
Второй ключевой момент в формировании трещины, особенно хронической анальной трещины — стойкий спазм внутреннего анального сфинктера (ВнАС). Если наружный сфинктер, который состоит из волокон поперечно-полосатой мускулатуры, является произвольно регулируемым, то внутренний сфинктер, в составе которого присутствуют гладкомышечные клетки, регулируется непроизвольно. Базальный тонус ВнАС большую часть времени контролируется симпатической частью нервной системы, и поэтому сфинктер практически все время находится в состоянии максимального сокращения (это обеспечивает до 85% базального тонуса, остальную часть запирательной функции ВнАС дополняют геморроидальные узлы). При измерении величина назального тонуса АС составляет 90-100 мм.рт.ст, что практически равняется значениям давления в ветвях нижней прямокишечной артерии.
Механизмы, регулирующие тонус ВнАС:
- Автономные постганглионарные нервные парасимпатичекие и симпатические волокна;
- Нервные сплетения (Ауэрбаховский и Мейснеровский) в стенке толстой кишки. Эти образования контролируют и перистальтику, и локальные рефлексы, в том числе ингибиторный рефлекс, расслабляющий ВнАС. Сплетения относятся к норадренергическим, и оксид азота, являясь медиатором в синапсах данных волокон, приводит к релаксации ВнАС;
- Уровень внеклеточного Ca, транспортирующегося через каналы L-типа.
Считается, что возникновение первичного дефекта слизистой не приводит к физиологически быстрому заживлению у ряда больных из-за особенностей строения ЖКТ — малой величины аноректального угла, снижения перфузии крови в области передней и особенно задней комиссуры и недостаточности ректального ингибиторного рефлекса (РАИР). В инструментальных исследованиях выявлены частые случаи (до 85%) недоразвития конечных ветвей внутренней срамной и нижней прямокишечной артерий, питающих эндотелий и подлежащие ткани в области ишиоректальной ямки. Исследования, позволившие установить данный факт: постмортальная ангиография и допплеровская флоуметрия у здоровых лиц. [6]
Подробные исследования микробной флоры лиц, страдающих анальными трещинами, подтвердили факты нарушения симбионтного равновесия в микрофлоре дистальных отделов толстого кишечника (в т.ч. резкое снижение или исчезновение в ее составе лакто и бифидобактерий), увеличение персистентного потенциала патогенных микроорганизмов (увеличение их антилизоцимной активности). [7]
Дополнительное патологическое влияние имеет повышенный уровень провоспалительных цитокинов, антител к эндотелию, и снижение выработки оксида азота.
Все перечисленные факторы в различной степени выраженности способствуют нарушениям процессов регенерации и хронизации анальных трещин.
Классификация и стадии развития анальной трещины
Классифицируют трещины заднего прохода по длительности патологического процесса [1]:
Острыми трещинами считаются дефекты слизистой, анодермы, возникшие 4-8 недель назад, без наличия рубцовых, соединительнотканных разрастаний в области дна и краев раны.
Хронические фиссуры заднего прохода появляются вследствие длительно не заживающих острых трещин, они характеризуются наличием соединительной ткани в области дна, присутствием гипертрофированного анального сосочка и грануляций в виде «сторожевого» бугорка. Длительно существующая, нелеченная или неадекватно леченная трещина может приводить к развитию каллезной ткани в области дефекта (т.н. каллезная трещина).
По расположению раневого дефекта чаще встречаются задние трещины, реже передние или множественные трещины. Характерно их расположение вдоль срединной линии.
Задние трещины образуются в анатомически «слабой» области схождения волокон мышц наружного анального сфинктера, из-за чего подвижность и эластичность стенки здесь снижена.
Множественные трещины могут располагаться напротив друг друга, т.н. «зеркальное» расположение.
Передние трещины обычно диагностируются у женщин, ввиду особенностей анатомического строения (ригидность, малоподвижность передней стенки обусловлена прикреплением к ней ректовагинальной перегородки).
Расположение фиссур по боковым стенкам анального канала встречается не часто.
Осложнения анальной трещины
Осложнения — прямое следствие хронических воспалительных процессов в перианальной области.
Парапроктит. Перситирующие, патогенные штаммы микроорганизмов с повышенной антилизоцимной активностью, или даже сравнительно «безобидные» аэробные бактерии в криптах, при сниженной перфузии крови, становятся источниками инфекционных осложнений — парапроктитов. Предраспологающим фактором к развитию свищей прямой кишки являются особенности строения крипты, а вернее, ее размер и строение анальной железы (ее разветвленность). Наиболее глубокие крипты сами по себе служат входными воротами для инфекции, затрудняя отток из открывающихся в них анальных желез. [8] А если учесть, что наиболее крупные крипты расположены по задней стенке прямой кишки, и туда же открывается большинство анальных желез (их выводные протоки расположены в области 7-12 часов условного циферблата), то излюбленная локализация анальной фиссуры по задней стенке, в районе 6 ч., несет в себе дополнительные риски по развитию парапроктитов.
Пектеноз. Пектеноз — рубцовое изменения стенок анального канала, приводящее к стойкому его сужению. Хронические воспалительные процессы при трещинах заднего прохода неизменно приводят к развитию фиброзных изменений в тканях, когда нормальные мышечные и эластические волокна в области поверхностного эпителиального дефекта замещаются соединительными тканями. Иногда такие процессы носят достаточно обширную локализацию и фиброзное замещение происходит на протяжении всей окружности сфинктера (особенно при множественных трещинах). Развивающиеся рубцовые изменения приводят к необратимому стенозированию (сужению) анального канала. Подобное состояние требует сложной восстановительной операции с радикальным иссечением фиброзной ткани.
Усугубление запоров из-за боязни дефекации. Сильные, жгучие боли во время или после стула вызывают психологические изменения, т.н. «боязнь дефекации». Это психосоматическое состояние замыкает патологический круг, усиливая проблемы с опорожнением кишечника и приводя к дополнительной травматизации стенок прямой кишки.
Диагностика анальной трещины
При проведении диагностического обследования простую трещину заднего канала дифференцируют с полипом анального канала, раком слизистой дистального отдела прямой кишки и анодермы, туберкулезной и сифилитической язвами (твердый шанкр при первичном сифилитическом комплексе). Кроме того, следует провести тщательное исследование слизистой прямой кишки для исключения трещины, сопутствующей неспецифическому язвенному колиту или болезни Крона. Последние нозологии особенно вероятны при множественных трещинах, при отсутствии спазма сфинктера.
После опроса больного проводится осмотр аноректальной области, пальцевое исследование и аноскопия. Ректороманоскопия необходима для изучения состояния слизистой прямой кишки, с целью исключения патологических процессов в толстом кишечнике (болезни Крона, неспецифического язвенного колита, злокачественных новообразований и пр.).
- При острой трещине обнаруживается эллиптический, линейный или даже треугольной формы поверхностный дефект эпителия пограничной области (в месте перехода анодермы в слизистую прямой кишки). Края дефекта часто неправильной формы, неровные. Во время осмотра возможно небольшое кровотечение из раны.
- При хроническом процессе могут быть обнаружены фиброзные изменения краев трещины — грануляции («сторожевой» бугорок) в дистальной части разрыва и разросшиеся ткани гипертрофированного анального сосочка (иногда ошибочно принимаются за фиброзный полип анального канала). Края трещины сглажены, приподняты. На дне визуализируются волокна сфинктера.
При выраженном спазме сфинктера, сильном болевом синдроме зачастую полноценно провести визуализацию, диагностику хронической трещины не представляется возможным. Также трудности возникают при наличии лишнего веса у пациента, когда анальная воронка относительно глубокая и осмотреть анальный канал полностью не представляется возможным. В подобных случаях можно применить блокаду с анестетиками.
Лечение анальной трещины
Острые фиссуры заднего прохода показаны к консервативной терапии.
1. Патогенетически обоснованным и обязательным компонентом в комплексном лечении является нормализация стула, профилактика запоров. Мягкий стул исключит дополнительную травматизацию раневой поверхности.
2.Нормальное течение репаративного процесса обеспечат меры по снижению сфинктероспазма: применение 0,4% нитроглицериновой мази [3] 2 р/д или другого донатора оксида азота — 1% мази изосорбита динитрата 3 р/д с длительностью лечения в 8 недель. Побочные эффекты препаратов нитроглицеринового ряда (головные боли, тахикардия, ортостатическая гипотензия, тахикардия) побуждают досрочно прекратить лечение в 20% случаев.
Адекватную замену выбирают среди нифедипиновой мази (2% гель-дилтиазем) или инъекций ботулотоксинами (БТ). Последние переносятся больными сравнительно хорошо, имеют стойкий эффект даже после 1 инъекции — до 2-3 месяцев. Дозировку подбирают индивидуально, исходя из массы пациента и способа введения. Из немногих отрицательных эффектов можно назвать временное развитие несостоятельности анального сфинктера, инконтиненции.
Если отсутствует эффект от консервативного лечения, есть признаки хронизации трещины, возникают осложнения (пектеноз, свищ) — это показания к хирургическому лечению.
Хронические трещины
В отдельных случаях лечение начинают с медикаментозных средств, описанных в вышеизложенном разделе. Основным методом лечения все же является хирургическое лечение. При показаниях к оперативному лечению операцией выбора становится иссечение трещины с дозированной боковой сфинктеротомией ВнАС [10]. Обоснованным объемом рассечения называют длину разреза, соответствующую протяженности самой трещины, и избежание рассечения мышечных волокон выше зубчатой линии (для профилактики инконтиненции). В послеоперационном периоде для дополнительного сфинктеродилатирующего эффекта применяют нитроглицериновые мази. Имеются достоверные данные о положительном эффекте применения топического метронидазола после фиссуротомии. [9]
Топическая антибактериальная терапия в большинстве случаев значительно сокращает длительность болевого синдрома (до 5 дней вместо стандартных 28) [7] и снижает клинические и объективные проявления неспецифического проктита значительно раньше, чем у пациентов без применения антибиотикотерапии.
Прогноз. Профилактика
Логичными мерами в отношении предупреждения появления фиссур заднего прохода является устранение причин, способствующих их появлению:
- Коррекция питания, лечение запоров и нормализация стула. Употребление достаточного количества балластных веществ: пищевых волокон, клетчатки. Максимальное исключение из рациона рафинированных продуктов, высокоуглеводистой пищи (изделий из сдобного теста, хлеба высшего сорта, кондитерских изделий и т. п.). Включение в меню большого количества овощей, кисломолочных продуктов.
- Если алиментарная коррекция не приводит к нормализации стула, применяют фармпрепараты (осмотические и контактные слабительные).
- Исключение прочих факторов, приводящих к травматизации слизистой прямой кишки.
- Лечение хронических заболеваний ЖКТ.
- Устранение дисбиоза кишечника. [11]
При своевременном лечении и полноценной профилактике прогноз заболевания благоприятный, в большинстве случаев отмечается полное излечение.
Целлюлит — патологическое состояние кожи. Он представляет собой локальное увеличение жировых клеток, которое приводит к неизбежному нарушению микроциркуляции крови в подкожно-жировой клетчатке и развитию фиброза между жировыми клетками.
Содержание:
Почему появляется целлюлит
Основные причины появления целлюлита:
- Увеличение объема подкожно-жировой клетчатки.
- Нарушение кровоснабжения в конкретной зоне.
Пример первой причины. Девушка начинает неправильно питаться, в её организм поступает избыточное количество легкоусвояемых пищевых веществ, которые активно запасаются в жировых клетках. Когда поступление активных веществ превышает их расход, это приводит к тому, что эти вещества начинают накапливаться в жировых клетках. Это ведет к тому, что жировые клетки начинают увеличиваться в объеме — как следствие увеличивается подкожно-жировой слой. Увеличенные жировые клетки начинают сдавливать все, что вокруг них расположено — в первую очередь сосуды, которые питают эти самые клетки. Соответственно ухудшается кровоснабжение подкожно-жировой клетчатки, уменьшается приток кислорода и начинается развитие соединительной фиброзной ткани, которая и является основным клиническим признаком целлюлита.

Пример второй причины — сидячая работа. Девушка может быть худенькой, правильно питаться, но сидячая работа приводит к сдавливанию мягких тканей в области задней поверхности бедра, что влечет за собой нарушение кровоснабжения и, как следствие, поступления кислорода. Механика процесса идентична изложенной выше, отличается лишь причина. Именно поэтому «апельсиновая корка» нередко появляется и у абсолютно худеньких девушек.
Половая принадлежность имеет значение
Но почему это происходит у женщин, а не у мужчин? Причина этого заключается в том, что у дам отличительное строение коллагеновых волокон подкожной клетчатки. Они располагаются перпендикулярно коже и параллельно друг другу. Это приводит к частым застоям жидкости. Активирует процесс «ожирения» подкожных клеток женский гормон — эстроген.
Мужские же коллагеновые волокна перекрещиваются между собой, образуя прочную ячеистую структуру, которая гораздо сложнее поддается растяжению.
Сделаем небольшую ремарку: определить визуально мужской целлюлит невозможно. Но если представитель сильной половины человечества значительно прибавил в весе и имеет уже вторую и третью стадию ожирения, целлюлит у него все же может быть диагностирован. Все дело в том, что при развитии полноты по женскому типу у мужчин начинают накапливаться эстрогены в жировой ткани. Так что при избыточной массе тела целлюлит у мужчин бывает.

Особенности появления целлюлита у беременных
Женщины в «интересном положении» находятся в особой группе риска образования целлюлита. Причиной тому служат постоянные изменения в организме и застойные процессы в клетках подкожно-жировой сетчатки. Ведь известно, что во время беременности женщина начинает стремительно набирать вес. Многие системы организма не успевают справляться с усиленными нагрузками и «включают» свою защитную реакцию. К ним относятся и клетки, которые останавливают свою репродукцию и начинают накапливать жидкость, жиры и токсины. Это приводит к образованию «апельсиновой корки».
Основные причины появления целлюлита
Существует минимум 15 причин развития целлюлита. Все они имеют свои определенные особенности:
- Гормональный сбой в организме. Он может произойти по ряду факторов: от неправильного образа жизни и вредных привычек до продолжительного приема сильнодействующих препаратов и стресса.
- Нарушение работы поджелудочной железы и, как следствие, нарушение обмена веществ.
- Венозная недостаточность.
- Лимфатическая недостаточность.
- Варикоз.
- Воздействие на организм вредных веществ (выхлопные газы, токсичные испарения отходов и проч.).
- Неправильное и несбалансированное питание. Особенно пагубное воздействие наблюдается от употребления фаст-фуда и сладкой газировки.
- Стресс и депрессивные состояния.
- Малоподвижный образ жизни (в особой группе риска — офисные работники).
- Беременность.
- Колебание в весе (резкое его снижение и увеличение).
- Бесконтрольный и продолжительный прием всевозможных медикаментов, включая БАДы и иные препараты.
- Пристрастие к алкоголю.
- Курение.
- Наследственная предрасположенность.
Это минимальный перечень, который можно отнести к первопричине возникновения целлюлита.

Этапы развития целлюлита и их особенности
Всего существует 4 стадии развития заболевания локального типа подкожных жировых клеток.
- Первый этап не вызывает никаких подозрений, так как «апельсиновая корка» еще не заметна. Незначительные бугристые неровности можно увидеть лишь в том случае, если сжать определенный участок кожи. Но в обычном состоянии она по-прежнему остается ровной и гладкой. Масштаб пораженных участков зависит от степени нарушения кровообращения и лимфатического обращения. Из-за низкого уровня оттока внутритканевой жидкости и недостаточного кровеносного снабжения клетки лишаются кислорода, в результате чего при любой необходимости начинают поглощать все то, что встречается на их пути. На теле могут легко возникать гематомы и появляться мелкие капиллярные сосудистые звездочки.
- Вторая стадия — визуальное присутствие целлюлита. Изменяется рельеф кожи, а при напряжении мышц видны вмятины и бугорки. Клетки продолжают увеличиваться в размерах, что приводит к отечности тканей и сдавливанию стенок сосудов. Ухудшается локальное лимфатическое снабжение и кровоснабжение. Замедляется совокупность процессов усвоения веществ и клетки, находясь в состоянии кислородного голодания, активизируют процессы липогенеза. В тканях скапливаются шлаки и токсичные вещества. Все процессы липолиза тормозятся. На этой стадии развития структурных изменений в подкожном слое тканевые волокна разрастаются, увеличивается их плотность.
- На третьем этапе развития неровности кожи и бугорки заметны даже тогда, когда мышцы ног и бедер абсолютно расслаблены. Если проводить терапевтический осмотр, то можно выявить, что температура тела в пораженных целлюлитом локациях значительно ниже, чем на остальных участках. Повышается чувствительность кожи. При сдавливании появляются болевые ощущения. Это происходит потому, что рост клеток достиг нервных окончаний соединительных тканей. Причем сам тканевый обмен нарушается, а пораженные клетки продолжают накапливать отходы и продукты обмена веществ. У женщин с третьей стадией целлюлита наблюдается расширение вен. Значительно уплотняются и становятся более толстыми капиллярные стенки. В структурно-функциональных элементарных биологических единицах строения накапливаются кислотные соединения, триглицериды и различные токсины. Тканевые мембраны плотнеют. В пораженной клетке прекращаются обменные процессы.
- Четвертая — это последняя стадия развития заболевания локального типа, имеющая ярко-выраженные запущенные формы. На коже отчетливо видны бугорки и ямки, сама она становится толстой и грубой. При тактильном контакте можно ощутить сильную боль. При пальпации чувствуются многочисленные узлы, имеющие разнообразные размеры. Наблюдаются обширные микроварикозы.
Профилактика целлюлита на начальных стадиях
Наиболее действенными методами профилактики целлюлита на начальных стадиях являются:
- физическая активность;
- диета;
- антицеллюлитные кремы и гели;
- антицеллюлитные массажи.
Физическая активность
Если говорить про физическую активность, то лучшим вариантом для профилактики целлюлита является ходьба — ходить 4-5 км в день будет достаточно. Важно заметить, что положительно влияет только ходьба в спортивной обуви или хотя бы на низком каблуке, потому что высокие каблуки нарушают распределение массы тела затрудняют кровообращение. Для представителей «сидячих» и малоподвижных профессий важно каждые полчаса-час разгонять кровь — пройтись, сделать несколько десятков приседаний, выполнить простые упражнения на растяжку.

Не лишней будет целенаправленная ежедневная активность — зарядка, посещение спортзала. В спортзале главным снарядом является велотренажёр. Отличные результаты в профилактике целлюлита на ягодицах и бедрах позволяет достичь «Хождение на ягодицах», также эффективны махи ногой вверх в положении лежа на боку. Обычные упражнения для пресса позволят держать в тонусе область живота, упражнения со скручиваниями полезны для талии. Для профилактики целлюлита хорошо помогают прыжки на скакалке и бег — это простые способы активизации обмена веществ, кровообращения и укрепления мышц.
Правильное питание
Если хотите избежать развития целлюлита — придерживайтесь диеты. Старайтесь минимизировать или исключить из рациона жирную и соленую пищу, фастфуд, сладкую газировку. Особенно негативно влияют на организм животные жиры. Сладости и мучное тоже следует свести к минимуму. Здоровое питание без фанатизма поможет избежать развития целлюлита — овощи и зелень, фрукты, натуральные соки, растительные масла, кисломолочные продукты, цельнозерновые каши, отварное нежирное мясо. Истощать себя не надо, но следить за здоровым питанием — обязательно.

Антицеллюлитные массажи и средства
Антицеллюлитные массажи вы можете делать себе сами — для этого вам понадобятся жесткая щетка или мочалка для принятия душа, например. Предпочтительно выбирать изделия с натуральным ворсом. Они отлично массируют кожу, улучшают циркуляцию крови и способствуют обмену веществ на клеточном уровне. Для этих целей можно приобрести и специальную массажную щётку, которую обычно используют в паре с антицеллюлитными кремом или маслом.
На начальной стадии использования этих средств будет достаточно, на более поздних — они актуальны как вспомогательная профилактика для закрепления результатов.
Виды целлюлита
Специалисты выделяют три основных вида целлюлита:
- Вялый (адипозный, жировой). Кожа рыхлая и мягкая, видны мягкие бугорки, которые могут легко менять свое расположение. Причина — неправильное питание.
- Твердый (фиброзный). Визуально заметны очень плотные комки на коже. Причиной такого вида целлюлита могут быть гормональные изменения или запущенные формы адипозного целлюлита.
- Отечный (водянистый). Визуально такой целлюлит практически незаметен. Он появляется при надавливании. Причем важно, чтобы за 2-3 секунды появившаяся ямка исчезла. Только тогда можно смело заявить, что у вас отечный тип целлюлита. Может возникать из-за гормональных сбоев, неправильного питания, чрезмерная задержка жидкости в ткани.
Салонные методы лечения целлюлита
Многие девушки, обнаружившие у себя целлюлит, пытаются самостоятельно решить проблему. Но следует понимать, что терапия в домашних условиях может быть эффективна только на начальных стадиях. В более запущенных случаях верным решением станет обращение в специализированный центр.
Современные салоны красоты предлагают огромный ассортимент услуг, которые направлены на борьбу с целлюлитом. Но как выбрать наиболее подходящую процедуру?
Выделим «топ-9 салонных методов лечения целлюлита» в наших центрах:
-
— это запатентованный метод коррекции и моделирования фигуры с помощью французских аппаратов компании LPG Systems 9-го поколения — Cellu M6 Endermolab и Cellu M6 Integral. В результате воздействия происходит разминание плотной жировой ткани, выведение лишней жидкости из организма, сглаживание проявлений целлюлита и улучшение состояния кожи тела. — это развитие предыдущего метода, массаж с использованием аппарата LPG Systems 10-го поколения. В результате этой процедуры происходит не только уменьшение подкожного жира, улучшение качества кожи и уменьшение клинических проявлений целлюлита, но и ярко выраженное укрепление стенок сосудов, что отражается на уменьшении проявлений варикоза и сосудистой сетки на поверхности кожи. Эта процедура идеально подходит для пациентов, у которых наблюдаются сосудистые проблемы. Эффект потрясающий — оздоровление всего организма, замедление процессов старения и моделирование гармоничной фигуры за короткий срок. — разновидность лимфодренажа, суть которой в воздействии сжатым воздухом на лимфатическую систему, что происходит при помощи специальных корсетов и регулируется компьютером. С помощью процедуры улучшается кровоснабжение тканей, выводятся излишки жидкости и вредные вещества. Это способствует лечению тканей, пораженных целлюлитом. или радиочастотная терапия оказывает воздействие на уровне подкожно-жировой клетчатки, благодаря чему улучшается кровоснабжение, ускоряется процесс расщепления жиров, гипертрофированные жировые клетки перестают оказывать давление на кожу — в результате состояние кожи улучшается, целлюлит становится менее заметен. — воздействие ударно-звуковой низкочастотной волны, которая проникает на глубину до 5 см и преобразуется в тканях в механическую энергию, разрушая фиброзные перегородки, стимулируя кровообращение, отток лимфы и активизируя синтез коллагена. — аппаратная методика для гармонизации контуров тела, уменьшения целлюлита и укрепления кожи. Предусмотрены специальные антицеллюлитные программы. позволяет уменьшить внешние признаки целлюлита на любых стадиях, корректировать объемы тела и осуществить лифтинг кожи.
- Салонные обертывания (горячее, холодное, грязе-солевое, с использованием морских водорослей и проч.) — древние методики, в основе которых — нанесение биологически активных веществ, с последующим наложением бандажей.
- Ручной классический антицеллюлитный массаж — традиционная процедура, способствующая улучшению кровообращения и обменных процессов в тканях, улучшению общего тонуса кожи. Это не только полезно, но и очень приятно!
Процедуры LPG массажа
Это современные аппаратные методики расщепления жировых отложений, которые можно назвать одними из наиболее эффективных в профилактике и устранении целлюлита. Вакуумно-роликовый массаж проводится 1-3 раза в неделю. Результаты заметны уже после первых процедур. Массаж проводится в специальном эластичном костюме, что минимизирует риски повреждения кожных покровов.

Смотреть другие статьи:

LPG массаж на Васильевском острове
В центре косметологии, расположенном в пяти минутах ходьбы от метро Василеостровская, предоставлен широкий спектр процедур для омоложения и коррекции фигуры, эпиляции.

Цена на LPG массаж
Чем курс LPG-процедур в Эстетик Клубе за 19 850 отличается от 5 сеансов за 5000 руб.?

Целлюлит во время беременности и после родов
Профилактика целлюлита во время беременности и салонные процедуры под наблюдением опытного специалиста помогут поддержать фигуру безопасно, эффективно и безболезненно.

Отличия лазерной эпиляции от фотоэпиляции
Пациенты часто задают дерматологам и косметологам вопросы о том, какой метод воздействия на волосяные фолликулы предпочтительнее — фотоэпиляция или использование лазера.
8 (812) 424-63-17 или заполните форму и получите скидку до 10% на первый прием:--> Звоните 242-14-14 или оставьте заявку и мы подберем для Вас удобное время для визита в Эстетик Клуб:
Ушибы ягодиц, крестца, копчика. Диагностика и лечение
Ушибы весьма частое повреждение ягодиц вследствие прямого удара, например при падении. Ягодицы защищены толстым слоем жировой ткани, и для возникновения ушиба большой ягодичной мышцы требуется значительная сила. Пациент жалуется на боль при сидении и ходьбе, врач отмечает болезненность при пальпации. Другие заболевания, возникающие при ушибе ягодиц, включают периостит седалищного бугра, ушиб седалищного бугра и переломы бугра. Эти состояния можно дифференцировать по данным рентгенограмм в соответствующих проекциях и клинической оценки. У больного с периоститом седалищного бугра врач отметит чрезмерно сильную боль над бугром и лишь незначительный дискомфорт в окружающих тканях.
Лечение ушибов ягодичной области симптоматическое, включает покой, местное применение холода (пузырь со льдом) и отдых в положении лежа на животе. Подушка или подкладка под ягодицы при сидении приносит облегчение до улучшения состояния. При периостите седалищного бугра боль устраняют инъекцией после соответствующей обработки бугра 2% раствора лидокаина. Кроме того, при выписке больного следует проинструктировать о необходимости подкладывать подушку под ягодицы до исчезновения болей, принимать соответствующие анальгетики и прикладывать пузырь со льдом в первые 24—48 ч.
Синдром ягодичного футляра
Синдром ягодичного футляра является весьма редким заболеванием, однако врач неотложной помощи должен иметь о нем представление, поскольку последствия его могут быть очень серьезными. Ягодичные мышцы распределены как бы по трем футлярам.
Футляр напрягателя покрывает напрягатель широкой фасции и саму широкую фасцию, срединно-малый футляр покрывает среднюю и малую ягодичные мышцы, и большой футляр покрывает большую ягодичную мышцу. После тяжелого ушиба ягодиц, например при падении с высоты, больной поступает в отделение неотложной помощи с напряженными, отечными ягодицами, усиливающейся болью и нарастающим внутрифутлярным давлением, что в последующие 4—6 ч может привести к некрозу мышц.
Кроме того, высокое внутрифутлярное давление может стать причиной нейропатии седалищного нерва со всеми вытекающими последствиями.
Больные с характерным анамнезом и соответствующими клиническими проявлениями должны быть госпитализированы и проконсультированы хирургом-ортопедом.
Ушибы крестца и копчика
Это довольно частое повреждение, возникающее при прямом ударе по подкожному участку крестца или копчику. Из-за подкожного расположения этих костей ушибы их могут быть чрезвычайно болезненными, и пациент обычно жалуется на острую боль определенной локализации, нередко делающую его нетрудоспособным. При обследовании обнаруживают четко локализованный участок болезненности над крестцом или копчиком и незначительный дискомфорт в окружающих тканях.
Для исключения переломов крестца или копчика надлежит сделать снимки в соответствующих проекциях.
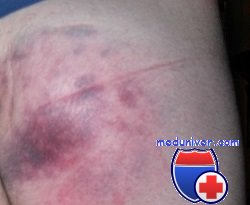
Хотя некоторые авторы утверждают, что эти повреждения не приводят к нарушению трудоспособности больного, мы находим, что нередко они могут вызвать стойкую инвалидизацию больного. Ушибы копчика могут стать причиной заболевания, именуемого кокцигодинией, имеющего неблагоприятный прогноз и плохо поддающегося адекватному лечению. Неотложное лечение ушибов крестца и копчика включает раннее применение холодных компрессов, пневматического матраца и назначение соответствующих анальгетиков наряду с направлением к ортопеду для последующего лечения.
Поскольку прогноз при ушибах копчика всегда вызывает сомнения, авторы считают, что всех больных с ушибами этой локализации для лечения следует направлять к ортопеду.
Ушиб промежности
Ушиб промежности относят к нечастым повреждениям, возникающим при прямом ударе по промежности, например при падении на твердый предмет. При осмотре у больного отмечают болезненность, припухлость и точечные кровоизлияния на промежности, иногда — болезненную гематому. Лечение включает холодные компрессы в течение первых 48 ч с последующим применением теплых сидячих ванночек.

Растяжение подвздошно-крестцовой связки
Это редкое повреждение, однако ошибочный диагноз в отделении неотложной помощи может привести к тому, что потом больного будут безуспешно лечить от грыжи межпозвоночного диска. Подвздошно-крестцовое сочленение представляет собой крепкий, малоподвижный сустав, который редко травмируется. При его повреждении больной жалуется на боль, локализованную в области подвздошно-крестцового сочленения с иррадиацией в пах и на заднюю поверхность бедра. Механизм повреждения заключается в широком разведении бедер или чрезмерной гиперэкстензии, либо гиперфлексии.
Лучшим приемом диагностики этого повреждения будет следующий: больной лежит на, боку, врач кладет свою руку на подвздошный гребень и нажимает вниз, сдавливая сочленение и провоцируя боль.
Другой способ — широко развести поднятые и разогнутые ноги лежащего больного. Это вызовет боль над поврежденными подвздошно-крестцовыми или пояснично-крестцовыми связками.
Инъекция в сустав 2% раствора лидокаина часто приносит облегчение. Лечение обычно ограничивается постельным режимом, горячими компрессами и приемом аналгезирующих средств. Некоторые специалисты рекомендуют сдавливающий бандаж, однако авторы считают, что от этого метода вряд ли есть польза. При упорных болях показано направление к ортопеду.
Растяжение сухожилий двуглавой мышцы бедра и полусухожильной мышцы у места их прикрепления
Это повреждение возникает при насильственном сгибании бедра при разогнутом коленном суставе. У подростков с незакрывшимся эпифизом может произойти отрыв бугра с широким отделением эпифиза. При обследовании больного отмечают болезненность над местом прикрепления сухожилий к кости с незначительной припухлостью. Поставить диагноз поможет наличие в анамнезе вышеописанного механизма повреждения и болей, усиливающихся при пассивном сгибании бедра при разогнутом коленном суставе или активное разгибание бедра против сопротивления. Во всех случаях показано рентгенологическое обследование.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Причины зуда в прямой кишке и мазь от нее. От чего чешется попа?
Навязчивый зуд в прямой кишке - довольно неприятное состояние, которое не дает работать и просто жить полной жизнью. В конечном итоге он часто приводит к невротизации, а также вполне может быть признаком конкретных заболеваний. В чем причины такого зуда и как от него избавляться?
Если ребенок постоянно жалуется на зуд в прямой кишке и чешет промежность, практически любые родители верно предположат, что причиной тому является острица детская или, как говорят, глисты. Поскольку самка острицы активизируется именно в ночное время, зуд может усиливаться вечером и по ночам, лишая ребенка сна. Избавиться от такого зуда можно только уничтожив глистов при помощи лекарственного средства, которое назначит врач.
Заболевания прямой кишки нередко тоже сопровождаются зудом в ней. Анальная трещина может быть причиной таких неприятных ощущений. Иногда она осложняет воспалением в результате попадания в нее патогенных микроорганизмов. В ином случае зуд и жжение в заднем проходе появляются при геморрое, а именно на первой и второй стадиях заболевания, когда венозные сплетения прямой кишки увеличены лишь немного и подвергаются раздражению каловыми массами. Поэтому зуд может усиливаться при запорах или после дефекации, когда небольшие геморроидальные узлы немного воспаляются.
Если зуд в анальном отверстии беспокоит вас регулярно, а тем более сопровождается болью, стоит посетить проктолога. Пальцевым исследованием он определит состояние вен прямой кишки, установит наличие трещин. В таком случае требуется коррекция диеты: включите в рацион побольше овощей и фруктов, не забывайте о дневной норме употребляемой чистой воды. Обязательно соблюдайте гигиену, после похода в туалет для снятия зуда подмывайтесь прохладной водой или отварами лекарственных трав. Также для снятия зуда врач посоветует смягчающие и охлаждающие мази, а в случае начинающегося геморроя порекомендует ректальные свечи.
Самостоятельно можно смазывать задний проход облепиховым или миндальным маслом. Впрочем, не стоит списывать со счетов такую причину зуда в прямой кишке, как онкологические процессы. Раковые новообразования вполне могут сопровождаться постоянным зудом в заднем проходе, позже присоединяются боли и патологические выделения - гной, кровь или слизь.

Нарушения стула тоже приводят к зуду после дефекации. Запоры, равно как и диарея раздражают прямую кишку и анальное отверстие, поэтому после них обязательно нужно подмываться прохладной водой. Однако крайне необходимо установить причину этих нарушений стула и стараться устранить ее.
Говоря о причинах зуда, которые не затрагивают патологический процесс в прямом кишечнике непосредственно, стоит упомянуть о заболеваниях, передающихся половым путем. В частности подобный зуд могут вызывать хламидиоз, трихомониаз, гонорея и другие подобные инфекции. Чешется при этом промежность в целом, а также и прямая кишка. То же бывает и при молочнице у женщин. Поскольку влагалище и анус находятся очень близко, грибок легко распространяется по слизистым оболочкам, вызывая воспаление и в анальном канале.
Повышение уровня сахара в крови влияет на состояние слизистых оболочек, в результате чего появляются зуд в прямой кишке, также он может возникать и во влагалище. Если он возникает регулярно, возможно, имеет смысл сдать анализ крови и определить уровень глюкозы.
Заболевания поджелудочной железы иногда провоцируют появление зуда в заднем проходе. Нарушение работы поджелудочной железы приводит к ухудшению процессов пищеварения, из-за чего меняется характер кала, он может оказывать раздражающее действие на слизистую кишки.
Стоит также обратить внимание на свой рацион питания. Любители острых приправ чаще подвержены зуду в заднем проходе, поскольку пряности раздражают слизистую оболочку прямой кишки и анус. Зуд часто возникает в результате дисбактериоза, который становится следствием неправильного питания, перенесенных заболеваний, антибиотикотерапии.
Причиной зуда прямой кишки бывают аллергические реакции. Они могут быть вызваны различными пищевыми продуктами, лекарственными средствами. Точно так же может проявляться и псориаз.

Итак, что нужно сделать, чтобы избавиться от зуда в прямой кишке и установить его возможную причину?
- Очень важно соблюдать правила личной гигиены, подмываться чистой и прохладной водой с небольшим количеством мыла, можно также применять ополаскивания и примочки на основе отваров лекарственных трав - ромашки, шалфея.
- Включайте в меню фрукты, овощи и необходимое количество жидкости, при этом ограничьте употребление кофе, чая, острых приправ и спиртных напитков. Также избегайте потенциальных аллергенов - цитрусовых фруктов, куриных яиц, сладостей.
- Для устранения зуда можно пользоваться смягчающими кремами и мазями с косметическими маслами и охлаждающими веществами. Также можно прибегнуть к лекарственным мазям, которые назначаются проктологами при зуде в анусе - анестезиновая, гидрокортизованная - полный список представлен в данной статье на нашем сайте. Также не следует забывать о современных коммерческих препаратах от зуда в прямой кишке - мази ультрапрокт, ауробин или тотже синафлан. Но следует помнить, что последние содержат гормоны в тех или иных количествах, которые при длительном применении могут вызвать свои побочные эффекты, такие как грибковый дерматит и т.д., поэтому их мы не рекомендуем для регулярного использования.
- Целесообразно бывает восстановить нормальную микрофлору при помощи специальных препаратов, содержащих высушенные нормальные бактерии человека.
- Чтобы установить истинную причину зуда в заднем проходе нужно посетить врача, который осмотрит промежность и анальный канал, возьмет мазок на наличие микрофлоры, определит, есть ли в прямой кишке опухоли, полипы или увеличенные вены.
- В идеале бывает полезно также сдать биохимический анализ крови, чтобы определить уровень глюкозы в крови, работу поджелудочной железы (характеризуется уровнем амилазы) и желчного пузыря (характеризуется уровнем билирубина). Также может потребоваться сдача анализа кала на копрограмму, которая тоже позволит определить эффективность работы поджелудочной железы. Для исключения глистных инвазий берется мазок с перианальной области и производится анализ кала.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

