Как вылечить красный плоский лишай в паху
Обновлено: 24.04.2024
Аногенитальные формы красного плоского лишая
Красный плоский лишай (КПЛ) — хроническое воспалительное дерматологическое заболевание, характеризующееся разнообразием клинических форм. КПЛ может локализоваться как на гладкой коже, так и на слизистых оболочках полости рта и гениталий. В последние годы наблюдается увеличение заболеваемости красным плоским лишаем с локализацией на половых органах, причиняющей значительные страдания больным и существенно ухудшающей качество жизни. У мужчин генитальный КПЛ часто протекает в классической форме в виде блестящих розовых плоских папул на головке полового члена и венечной борозде. У женщин заболевание чаще протекает с эрозивными и язвенными поражениями и нередко приводит к формированию рубцов и нарушению сексуальной жизни. Лечение КПЛ — сложная задача. Топические кортикостероиды остаются препаратами первой линии для лечения данного заболевания, однако при генитальной локализации КПЛ нередко требуется комбинированная терапия с применением антибиотиков и антимикотиков, а также средств, способствующих заживлению эрозивно-язвенных элементов и восстановлению барьерных свойств кожи. Этой задаче соответствует топическое четырехкомпонентное лекарственное средство, в состав которого входят мометазон, эконазол, гентамицин и декспантенол, что позволяет реализовывать терапевтические эффекты топического кортикостероида, антибиотика, антимикотика, а также стимулировать заживление эрозий и восстанавливать утраченную барьерную функцию.
Красный плоский лишай (КПЛ) — это хроническое воспалительное неинфекционное заболевание кожи, которым в мире страдают 0,5—1% населения. Симптомы КПЛ обычно представлены на коже полигональными плоскими папулами и бляшками красно-фиолетового цвета, а также зудом. При этом существует большое многообразие клинических форм данного заболевания, таких как КПЛ слизистой оболочки полости рта, ногтевых пластин, линейная, кольцевая, атрофическая, гипертрофическая, инверсная, эруптивная, буллезная, язвенная, пигментная, ладонно-подошвенная, генитальная, буллезная формы, а также актинический КПЛ.
Поражение половых органов при КПЛ считают относительно редким явлением. Однако в последние годы все чаще наблюдают дерматоз этой локализации, особенно у женщин европеоидной расы в перименопаузальном периоде. Нередко данная форма заболевания сочетается с поражением слизистой оболочки полости рта. Так, около 1% населения земного шара страдает КПЛ полости рта, при этом 20—25% женщин и 3,7% мужчин с данной локализацией высыпаний имеют проявления заболевания и на половых органах [1, 2].
Характер высыпаний КПЛ на половых органах отличается широким морфологическим разнообразием: папулезными высыпаниями, эрозиями и язвами, часто сопровождаются зудом, болезненностью; разрешаются с образованием деформирующих рубцов.
Следует отметить, что заболеваемость генитальной формой КПЛ, вероятно, недооценена. У пациентов не всегда осматривают аногенитальную область, и высыпания КПЛ на половых органах могут быть скудными и бессимптомными. Последнее определяет отсутствие жалоб со стороны больных.
Вариабельность клинических проявлений генитального КПЛ нередко становится причиной ошибочного диагноза. У одного и того же больного могут присутствовать различные морфологические элементы, что существенно затрудняет диагностику.
Согласно классическим представлениям о КПЛ, на слизистых оболочках половых органов появляются тонкие белесые кружевные пятна и папулы, иногда в виде листьев папоротника, которые могут формироваться как на эритематозном, так и на неизмененном фоне. Это так называемая ретикулярная форма заболевания. Такие высыпания обычно не сопровождаются зудом и локализуются у женщин на слизистой оболочке вульвы и влагалища, у мужчин — на головке полового члена, в венечной борозде, на внутреннем листке крайней плоти.
При эрозивно-язвенной форме КПЛ на половых органах высыпания часто локализуются на довольно обширных участках слизистой оболочки (у женщин) и сопровождаются эрозиями и мелкими язвами, а также белесоватыми бляшками и папулами на выраженном эритематозном фоне. Такая форма заболевания обычно сопровождается интенсивной болью, жжением.
Бляшечная форма КПЛ с локализацией на половых органах проявляется в виде отечных папул, покрытых белесоватым налетом.
Атрофическая форма КПЛ на слизистой оболочке гениталий характеризуется возникновением слегка западающих белесых пятен.
Высыпания при КПЛ на половых органах могут располагаться не только на слизистых оболочках, но и на гладкой коже полового члена, волосистой части мошонки, больших половых губ, в промежности, на лобке, а также распространяться на внутреннюю поверхность верхней трети бедер. В этом случае проявления заболевания имеют признаки классической формы КПЛ и в большей степени зависят от места локализации и тяжести течения дерматоза. Типичные симптомы КПЛ на коже — красно-фиолетовые полигональные папулы и бляшки, имеющие сухую блестящую поверхность, на которой визуализируется нитевидная сеточка, известная как сетка Уикхема (Wickham), — патогномоничный симптом классической формы заболевания. Эта сетчатость обусловлена неравномерным гранулезом. На поверхности кожных элементов четко обрисовываются беловато-опалового цвета точки, которые пересекаются в линии сетки.
Эрозивная форма КПЛ наиболее распространена на влажной слизистой оболочке вульвы и влагалища. На головке полового члена эта форма заболевания встречается значительно реже.
Характерной особенностью КПЛ, в том числе генитальной локализации, является хроническое течение с периодами обострений и ремиссий. При обострении больные предъявляют жалобы на раздражение в области наружных половых органов, зуд, жжение, болезненность, диспареунию. При поражении слизистой оболочки влагалища эти симптомы могут сопровождаться выделениями, часто гнойными. При осмотре на слизистой оболочке вульвы и влагалища обнаруживают участки воспаления, гиперемию, эрозии, которые при эпителизации покрываются серовато-белым налетом.
Высыпания при КПЛ на вульве, особенно при эрозивной форме, обычно ассоциируется с вагинитом. Белесый налет на стенках влагалища при КПЛ наблюдают редко. При осмотре стенки влагалища эритематизированы, иногда с единичными эрозиями, что приводит к развитию кровотечения во время полового акта или гинекологического обследования. При микроскопии влагалищного мазка визуализируют незрелые парабазальные и базальные эпителиальные клетки, мелкие, сплющенные, кубовидные, с относительно большим ядром, а также скопления лейкоцитов. Лактобациллы, как правило, отсутствуют, вагинальный рН относительно высокий, не менее 5—6.
Развитие выраженного вульвовагинита у больных генитальной формой КПЛ может приводить к возникновению рубцовых изменений, синехий, инвалидизирующих женщину. Кроме того, развитие эрозивного КПЛ на наружных половых органах у лиц обоего пола в настоящее время расценивают как фактор риска плоскоклеточного рака соответствующей локализации [3, 4].
Вульвовагинальная форма КПЛ часто ассоциирована с поражением полости рта. Однако у больных с сочетанным поражением слизистых оболочек половых органов и полости рта часто наблюдают нетипичные проявления, такие как диффузная эритема и поверхностные эрозии десен, десквамативный гингивит. Триада десквамативного гингивита и эрозивного вульвовагинита в литературе нередко обозначают как «вульво-вагинально-десневой синдром» [5].
Дифференциальная диагностика КПЛ генитальной локализации часто вызывает определенные трудности в связи с тем, что данное заболевание иногда бывает почти неотличимо от другой патологии кожи и слизистых половых органов. Папулы КПЛ могут быть похожи на остроконечные кондиломы, когда они возникают на головке полового члена; на псориатические папулы и бляшки, интраэпителиальную неоплазию (например, болезнь Боуэна, плоскоклеточную карциному in situ, а также кандидоз).
Белесые очаги КПЛ также часто принимают за склероатрофический лихен, особенно, когда эритема мало заметна, например у больных с выраженной пигментацией. Однако в отличие от КПЛ, при склероатрофическом лихене никогда не поражается слизистая оболочка влагалища. Тем не менее дифференциальный диагноз между этими двумя дерматозами может быть клинически невыполним и гистологически сложен. Кроме того, склероатрофический лихен и КПЛ могут протекать сочетанно, и в последние годы такая ассоциация наблюдается все чаще.
Высыпания при КПЛ с локализацией на слизистой оболочке половых органов могут быть похожи на аналогичные проявления рубцующегося пемфигоида и вульгарной пузырчатки. Постановке правильного диагноза может помочь экстрагенитальное обнаружение пузырей и эрозий у больных с пузырными дерматозами, а также микроскопия мазков-отпечатков.
Многоформная экссудативная эритема (МЭЭ) также по клинической картине может быть сходна с генитальными проявлениями КПЛ. Тщательный сбор анамнеза, оценка общего состояния больного и экстрагенитальные высыпания при МЭЭ могут помочь в постановке правильного диагноза.
Таким образом, практически любое поражением кожи и слизистых оболочек гениталий необходимо дифференцировать с КПЛ и осуществлять тщательный дополнительный осмотр слизистой оболочки полости рта, а также кожных покровов с целью обнаружения типичных для КПЛ морфологических элементов. В сложных случаях для постановки диагноза проводят диагностическую биопсию, которая является весьма информативной.
С учетом физиологических особенностей аногенитальной области на фоне повреждения целостности кожного покрова (особенно при возникновении эрозивных и язвенных элементов) терапия КПЛ с локализацией на половых органах является непростой задачей. Эрозивно-язвенные высыпания КПЛ в аногенитальной области предрасполагают к присоединению вторичной инфекции, как бактериальной, так и микотической, что создает дополнительные трудности в диагностике заболевания, усугубляет его течение, затрудняет лечение.
Перед началом терапии пациенты должны быть проинформированы, что эрозивный КПЛ является заболеванием, трудно поддающимся терапии. Адекватное лечение часто подбирают методом проб и ошибок, оно может быть длительным, и главной его целью является контроль над заболеванием.
Важным аспектом терапии также является эмоциональная поддержка больного, поскольку даже папулезный КПЛ в генитальной области, который не сопровождается зудом и болью, может вызывать тревогу, чувство неловкости или стыда у пациента. Эрозивный КПЛ часто протекает с выраженным болевым синдромом, что затрудняет не только сексуальную активность, физические упражнения, но и выполнение повседневных дел, возможность носить обычную одежду.
Неспецифические методы терапии генитального КПЛ направлены в первую очередь на уменьшение дискомфорта в области половых органов. При выраженной болезненности кратковременное облегчение могут приносить прохладные компрессы с чистой водой либо с неспиртовыми антисептиками. Применение топических анестетиков, покрытие эрозий вазелином, цинковой пастой перед мочеиспусканием или мытьем может уменьшить жжение и болезненность.
Для предотвращения влагалищных синехий женщинам, которые не ведут активную половую жизнь, рекомендуется ежедневное введение во влагалище расширителей. Мужчины с необрезанной крайней плотью должны быть предупреждены о возможности развития у них фимоза, поэтому им крайне важно обеспечить ежедневное и регулярное оттягивание крайней плоти с полным обнажением головки полового члена.
Лекарственными средствами первой линии для лечения генитальной формы КПЛ являются топические глюкокортикостероиды (ГКС). При отсутствии эрозий, но при наличии папул и зуда рекомендуются аппликации 0,1% валерата бетаметазона или триамцинолона 1 раз в день. Эрозивные формы заболевания требуют более мощных топических ГКС (0,05% флуоцинонид или 0,05% клобетазола пропионат). Аппликации этих лекарственных средств проводятся также 1 раз в день.
В настоящее время не существует топических ГКС, которые официально были бы рекомендованы для введения во влагалище. Поэтому для лечения эрозивных поражений стенок влагалища у больных КПЛ рекомендуют суппозитории с гидрокортизона ацетатом, одобренные для введения per rectum, либо топические ГКС в виде мазей.
Применение ГКС в области гениталий, а также особенности анатомии и физиологии этой области на фоне эрозивных изменений слизистой создают условия для присоединения вторичной инфекции. Наиболее часто течение генитального КПЛ осложняется развитием урогенитального кандидоза. Также возможно присоединение бактериальной инфекции. В таких случаях целесообразно применять системные противогрибковые или антибактериальные лекарственные средства. Тем не менее использование топических форм лекарственных препаратов остается в приоритете. Местные азольные противогрибковые средства в ряде случаев оказывают раздражающее действие на слизистую оболочку, и их использование может усугубить локальный дискомфорт у больных.
В связи с вышесказанным применение комбинированных топических кортикостероидов наиболее оптимально для лечения генитального КПЛ. Одним из таких лекарственных средств является Тетрадерм — уникальный препарат, представляющий собой комбинацию мометазона, эконазола, гентамицина и декспантенола. Мометазон относится к классу сильных топических ГКС с высоким профилем безопасности (согласно Европейской классификации Miller and Munro). Эконазол является современным высокоэффективным противогрибковым препаратом с бактерицидным эффектом, в основе действия которого лежит подавление синтеза эргостерола, регулирующего проницаемость клеточной стенки микроорганизмов. Гентамицин — антибиотик широкого спектра действия. Декспантенол, который является провитамином В5, обладает противовоспалительным и ранозаживляющим действием за счет стимуляции экспрессии генов ИЛ-6, ИЛ-8 и антиоксидантов, стимуляции пролиферации и миграции фибробластов в очаг повреждения дермы, а также коллагенообразования. Кроме того, декспантенол способствует снижению чрескожной потери влаги, что уменьшает воспаление и увлажняет кожу. Указанные свойства декспантенола обосновывают его применение в качестве средства для ускорения эпителизации. Декспантенол используется в гинекологии, в частности для лечения эрозии шейки матки, а также для лечения воспалительных заболеваний полости рта, носа, гортани, дыхательных путей (в том числе после тонзиллэктомии), слизистой оболочки желудка, органов мочевыделительной системы.
Таким образом, Тетрадерм является комбинированным топическим лекарственным средством, которое оптимально подходит для местного лечения генитальной формы КПЛ.
Кроме топических ГКС для лечения КПЛ используют циклоспорин для наружного применения. Эффективность этого препарата продемонстрирована при лечении поражений слизистой оболочки полости рта у больных КПЛ [6]. В одном из исследований было продемонстрировано значительное уменьшение эрозий через 1 и 3 мес местной терапии циклоспорином [7]. Это иммуносупрессивное средство назначают в тех случая, когда другие препараты для наружной терапии оказываются неэффективными. При эрозивном вульвовагините у больных с КПЛ 1 мл раствора для инъекций циклоспорина (содержит 100 мг) наносят на вульву или вводят во влагалище 4 раза в сутки ежедневно до разрешения высыпаний. Однако влагалищное введение циклоспорина ограниченно в связи с его местным раздражающим действием [7].
Средством для топической терапии КПЛ с локализацией на слизистых оболочках как половых органов, так и полости рта является мазь токролимус, которую применяют при поражении вульвы 2 раза в день, но ее использование, так же как и при лечении циклоспорином, ограничено развитием местного раздражения [8]. Топическое применение такролимуса при поражении влагалища не рекомендовано в связи с высокой степенью проникновения препарата в системный кровоток через слизистую оболочку.
Системная терапия КПЛ показана только после неудачи местной терапии. Единственной группой средств с системным действием, эффективных при лечении эрозивных форм КПЛ, являются ГКС для введения внутрь. В ряде случаев (например, при тяжелом течении КПЛ) системное введение ГКС применяют в стартовой терапии. Преднизолон в суточной дозе 40—60 мг применяют в течение 2—4 нед до разрешения симптомов заболевания. После улучшения состояния больного для дальнейшего лечения используют топические ГКС.
В качестве альтернативного метода системной терапии при торпидном течении генитального КПЛ используют гидроксихлорохин в дозе 200 мг 2 раза в день [9]. Также при КПЛ применяют системные ретиноиды, например изотретиноин в дозе 1 мг/кг или ацетретин в дозе 25 мг 1 или 2 раза в день, а также циклоспорин для перорального применения, азатиоприн, метотрексат в дозе 10—20 мг 1 раз в неделю и дапсон [10—14].
Кроме того, для устранения деформирующих рубцов и синехий, развивающихся при тяжелом течении генитального КПЛ в отсутствие адекватной медикаментозной терапии, применяют хирургические методы лечения с целью восстановления половой функции.
Таким образом, КПЛ с поражением половых органов, особенно при его эрозивной форме, является болезненным, сопровождающимся рубцовой деформацией, а следовательно, сексуально инвалидизирующим заболеванием. Прогноз КПЛ благоприятен, но непредсказуем. Тем не менее адекватная терапия с применением топических ГКС в качестве препаратов первой линии в подавляющем большинстве случаев позволяет улучшить течение заболевания. Комбинированные топические ГКС — оптимальные лекарственные средства для лечения и профилактики осложнений генитальной формы КПЛ.
Автор заявляет об отсутствии конфликта интересов.
The author declare no conflict of interest.
Сведения об авторах
КАК ЦИТИРОВАТЬ:
Автор, ответственный за переписку: Дворянкова Е.В. —
e-mail: Info@ctppcp.su
Красный плоский лишай – одно из распространенных заболеваний кожи, отличается от многих других дерматозов частым сочетанием с различными болезнями внутренних органов (хронический гастрит, язва желудка и двенадцатиперстной кишки, цирроз печени, сахарный диабет и др.).
В основе возникновения красного плоского лишая лежат нарушения иммунитета. Под влиянием провоцирующих факторов (психоэмоциональный стресс, травма в широком смысле слова – механичеcкая, химическая, лекарственная; гормональные и обменные нарушения) повышается чувствительность и восприимчивость клеток кожи к болезнетворному воздействию.
Известно, что иммунные нарушения контролируются генетическими механизмами. В настоящее время накоплены данные о наследственной предрасположенности к красному плоскому лишаю. Описаны случаи семейного заболевания этим дерматозом, болеют чаще родственники во втором и третьем поколении.
Из множества причин красного плоского лишая можно выделить три основные группы:
- инфекция
- химические, лекарственные вещества бытового и профессионального характера;
- собственные биологически активные вещества, возникающие при стрессовых ситуациях, заболеваниях внутренних органов.
- Типичная форма красного плоского лишая – многоугольные бляшки характерного розового цвета с лиловым оттенком;
- Гипертрофическая форма – крупные узелки и бляшки с бородавчатой поверхностью;
- Атрофическая форма – с гиперпигментацией или без нее;
- Буллезная форма красного плоского лишая представлена в виде подкожных пузырей;
- Эритематозная форма – распространенная форма с покраснением кожи.
По течению красный плоский лишай может быть острым (продолжается до 1 месяца) или подострым (продолжается до 6 месяцев) и длительно протекающим (более 6 месяцев).
Поражение слизистых оболочек (чаще полости рта) встречается у большинства больных с высыпаниями на коже или существует изолированно; внешним проявлением могут быть бляшки, покраснение, пузыри или язвочки.
Изменения ногтей отмечаются у 12–20% больных, они бывают при всех формах красного плоского лишая, но наиболее тяжелые поражения возникают при распространенных формах (буллезная и эрозивно-язвенная). Ногтевые пластинки при этом деформируются в виде продольных гребешков, канавок, бороздок, поверхность ногтя становится бугристой, появляется срединная трещина, пластинка истончается, вплоть до полного исчезновения.
Часто кожные высыпания сопровождаются интенсивным зудом.
Постановка диагноза красного плоского лишая осуществляется врачом-дерматологом и не представляет больших затруднений, так как почти всегда удается обнаружить типичные бляшки многоугольной формы с характерным цветом, гладкой поверхностью, пупкообразными вдавлением, поперечной исчерченностью.
Множественные высыпания склонны к группировке и локализуются в "излюбленных" местах: преимущественно на сгибательных поверхностях предплечий, в локтевых сгибах, подмышечных впадинах, нижней части живота, на пояснице, внутренней поверхности бедер, половых органах и голенях.
Для уточнения диагноза производят биопсию кожи.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
При лечении красного плоского лишая важно учитывать условия, способствующие появлению болезни. При этом необходимо устранить факторы риска – бытовые и профессиональные вредности, сопутствующие заболевания, очаги инфекции.
Проводят санацию полости рта, протезирование. Пищевые продукты не должны вызывать раздражение слизистых оболочек рта. Обращается внимание на предшествующее лечение и переносимость лекарственных веществ.
В качестве основной терапии лишая назначают гормоны в сочетании с производными 4-аминохинолина (гидроксихлорохин, хлорохин).
При наличии выраженного зуда показаны успокаивающие средства и антидепрессанты, способствующие нормализации сна и уменьшению зуда, а также антиаллергические препараты (тавегил, кларитин, телфаст и др.).
Витамин Е (aльфа-токоферола ацетат) позволяет при комплексном лечении гормонами снизить суточную дозу и сократить сроки гормональной терапии.
Наружное лечение красного плоского лишая аппликациями гормональных мазей, растворами и смесями с ментолом, анестезином, лимонной кислотой, антигистаминными средствами применяют при интенсивном зуде.
Крупные бляшки разрушают путем криодеструкции (замораживания) или электрокоагуляции (прижигания). Язвенные очаги лечат заживляющими средствами (солкосерил, облепиховое масло, масло шиповника).
Рациональный выбор лекарств, последовательное этапное (курсовое) применение с учетом индивидуальных особенностей больного и характера течения заболевания позволяет достичь положительных результатов.
Данная статья опирается на информацию РМЖ - Независимого издания практикующих врачей
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красный плоский лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Красный плоский лишай - хроническое воспалительное заболевание кожи и слизистых оболочек неизвестной этиологии. Встречается достаточно редко (по данным ВОЗ 0,5% всех кожных заболеваний) и, как правило, у людей в возрасте от 45 до 60 лет.
Причины появления красного плоского лишая
Причины возникновения красного плоского лишая до сих пор остаются невыясненными. Специалисты относят его к группе аутоиммунных заболеваний, когда организм начинает вырабатывать антитела, разрушающие собственные ткани.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, возможно, вирусный гепатит С, снижение иммунитета.
Замечено, что больные красным плоским лишаем нередко отличаются повышенной возбудимостью, страдают бессонницей и склонны к частой смене настроения. Некоторые ученые считают, что красный плоский лишай является отсроченной реакций гиперчувствительности на различные химические вещества.
Приверженцы инфекционной природы заболевания говорят о случаях развития красного плоского лишая после различных травм.
Классификация заболевания
У больных красным плоским лишаем различают следующие наиболее часто встречающиеся формы поражения кожи:
- типичную (однотипные высыпания в виде папул),
- гипертрофическую (бородавчатые высыпания с углублениями),
- буллезную (волдыри, переходящие в бляшки),
- актиническую (крупные бляшки, светлые по краям и темные в центре),
- кольцевидную, или анулярную (высыпания в виде колец с возвышающимися краями),
- атрофическую (узелки, возвышающиеся над кожей и оставляющие после себя рубцы),
- пигментную (бурые высыпания, сливающиеся в очаги),
- эрозивно-язвенную (кроме папул присутствуют эрозии и реже - язвочки),
- фолликулярную (остроконечные папулы, покрытые плотными роговыми чешуйками).
При красном плоском лишае высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
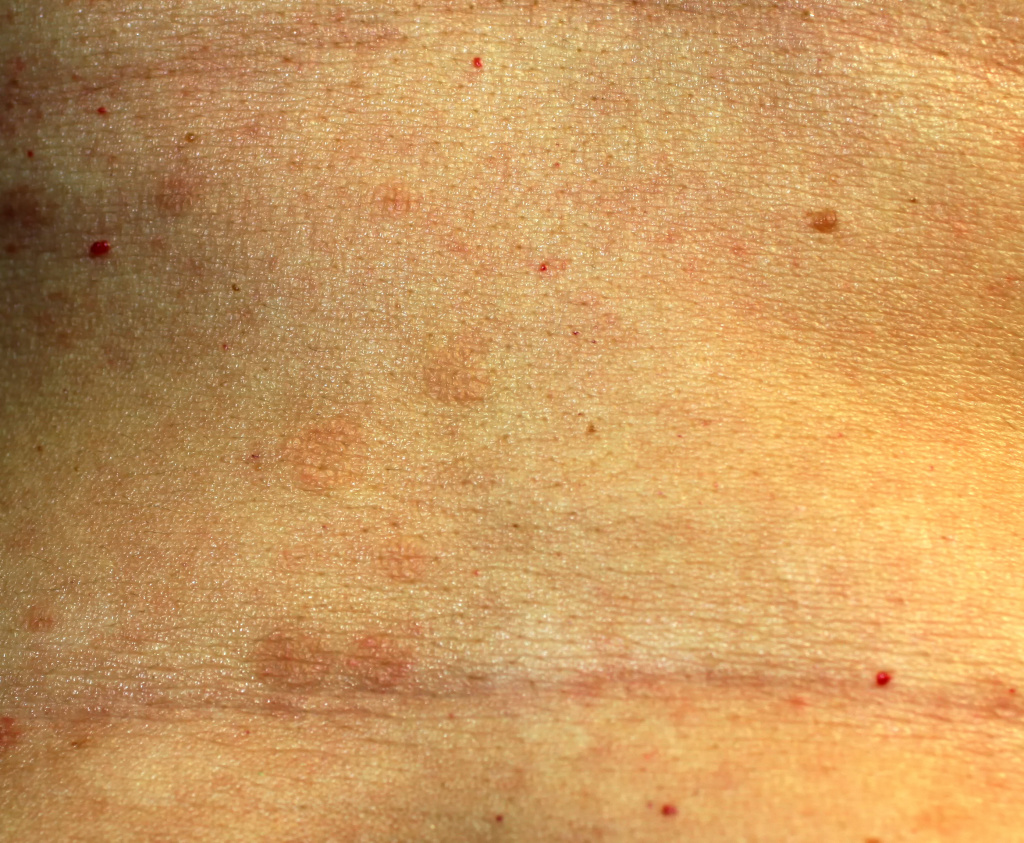
Больных беспокоит зуд, выраженность которого зависит от формы заболевания. Наличие папул на слизистой полости рта вызывает дискомфорт, при эрозивно-язвенной форме возможна кровоточивость десен, поступают жалобы на сухость во рту и боль при приеме горячей пищи. Язвенные поражения кожи при эрозивно-язвенной форме характеризуются болезненностью, усиливающейся во время движения, если расположены на нижних конечностях.
В редких случаях болезнь затрагивает ногти. Можно наблюдать истончение ногтевой пластины, продольные борозды, расслоение ногтя, изменение цвета ногтевой пластины и даже ее отторжение от ногтевого ложа.
Диагностика красного плоского лишая
В большинстве случаев диагноз «Красный плоский лишай» ставится на основании данных клинической картины. Однако при наличии у пациентов гипертрофической, атрофической, пигментной, пузырной, эрозивно-язвенной и фолликулярной форм типичные элементы, присущие этому заболеванию, могут отсутствовать. Для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением лекарственной терапии необходимо проведение лабораторных исследований, включающих общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Лишай – это общее название многих заболеваний различного происхождения. Объединяет их лишь определенная схожесть внешних проявлений – пятна на коже, склонные к шелушению. Эти заболевания никак не связаны между собой, имеют различную этиологию (причины) и симптоматику, соответственно, отличаются как способами диагностики, так и лечения.
Лишаями называют такие заболевания как красный плоский лишай, розовый, отрубевидный, блестящий, линейный (полосовидный), тропический, амилоидный, а также опоясывающий и стригущий.
Причины появления лишая
Поскольку термином «лишай» называют никак не связанные между собой заболевания, то и причины их возникновения совершенно разные.
Красный плоский лишай
Точные причины возникновения этого заболевания до сих пор не установлены, поэтому часто его относят к группе аутоиммунных болезней (иммунная система проявляет агрессию по отношению к собственным здоровым клеткам, в результате чего происходит самоповреждение тканей). Чаще отмечается у женщин в возрасте от 40 до 65 лет.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, токсические воздействия, нарушения гормонального фона, возможно, вирусный гепатит С.
Опоясывающий лишай
Возбудитель опоясывающего лишая, или опоясывающего герпеса – вирус герпеса человека 3-го типа (Vаricella zoster virus).
Вирус способен находиться в организме человека в течение всей жизни, либо никак не давая о себе знать, либо проявляясь таким заболеванием как опоясывающий лишай.
Детская болезнь ветряная оспа (ветрянка) - сигнал о том, что встреча с вирусом состоялась. Опоясывающий герпес — это рецидив болезни в зрелом возрасте. Риск развития заболевания повышен у пациентов, инфицированных ВИЧ, после пересадки костного мозга, химиотерапии и лечения системными глюкокортикостероидами (гормонами), а также при наличии лейкоза и лимфомы.
Опоясывающий герпес может быть ранним маркером инфицирования ВИЧ, указывающим на первые признаки развития иммунодефицита.
Стригущий лишай
Возбудитель стригущего лишая, или микроспории - грибы рода Microsporum. Стригущий лишай – очень заразное заболевание. Заражение происходит в основном при контакте с больными животными или через предметы, инфицированные их шерстью.
Наиболее частый источник болезни - кошки (особенно котята), реже - собаки, кролики, морские свинки, хомяки.
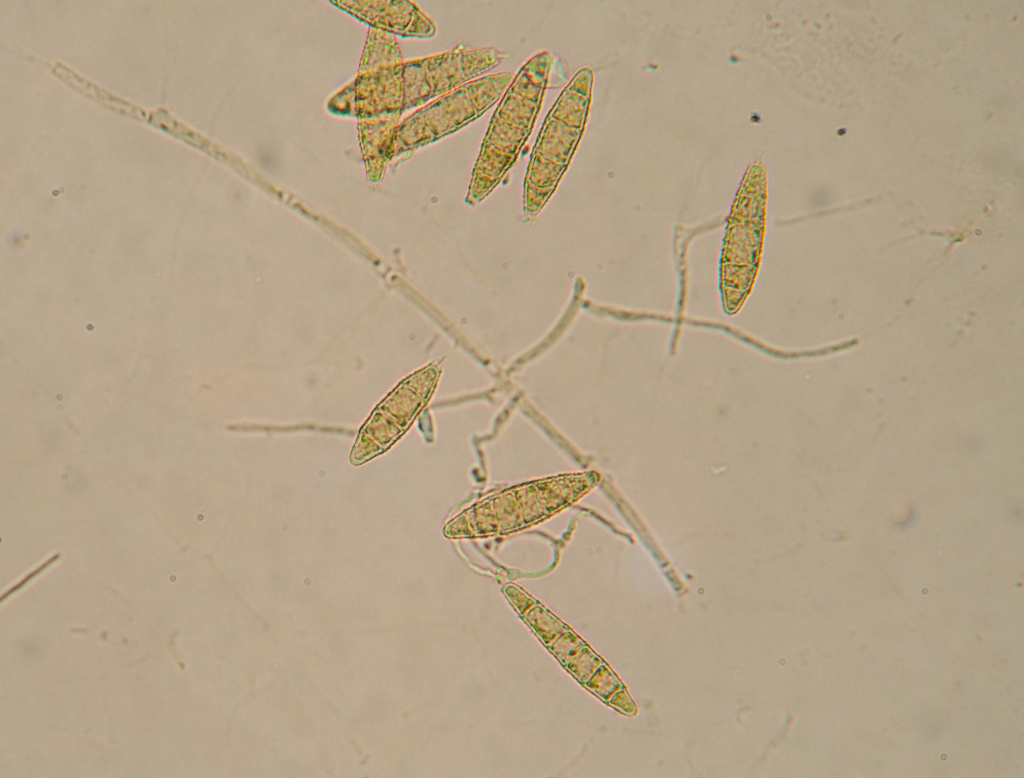
Макроконидии гриба Microsporum canis
Как правило, микроспория наблюдается в мае-июне и в сентябре-ноябре, причем болеют преимущественно дети (даже новорожденные), взрослые - редко. Однако в последние годы увеличилось число больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Классификация заболеваний
Формы красного плоского лишая:
- типичная,
- анулярная,
- гипертрофическая,
- атрофическая,
- эрозивно-язвенная,
- буллезная,
- пемфигоидная,
- пигментная,
- эритродермическая,
- инверсная,
- фолликулярная,
- актиническая, или субтропическая.
- опоясывающий лишай с энцефалитом (воспалением вещества головного мозга),
- опоясывающий лишай с менингитом (воспалением оболочек головного и спинного мозга),
- опоясывающий лишай с другими осложнениями со стороны нервной системы,
- опоясывающий лишай с глазными осложнениями,
- диссеминированный (распространенный) опоясывающий лишай,
- опоясывающий лишай с другими осложнениями,
- опоясывающий лишай без осложнений.
- везикулярная,
- без сыпи,
- генерализованная (высыпания по всему кожному покрову),
- диссеминированная (высыпания располагаются вдали от пораженного нервного ствола),
- опоясывающий герпес слизистых оболочек,
- офтальмогерпес (поражение глаз),
- атипичные формы: буллезная (крупные пузыри), геморрагическая (пузырьки с кровянистым содержимым, глубокое поражение кожи), гангренозная (на коже остаются рубцы), абортивная (легкая).
- поверхностная микроспория волосистой части головы,
- поверхностная микроспория гладкой кожи (с поражением пушковых волос \ без поражения пушковых волос),
- глубокая нагноительная микроспория.
Высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
Опоясывающий лишай
При опоясывающем лишае элементы сыпи расположены асимметрично. Клиническая картина заболевания включает кожные проявления и неврологические расстройства.
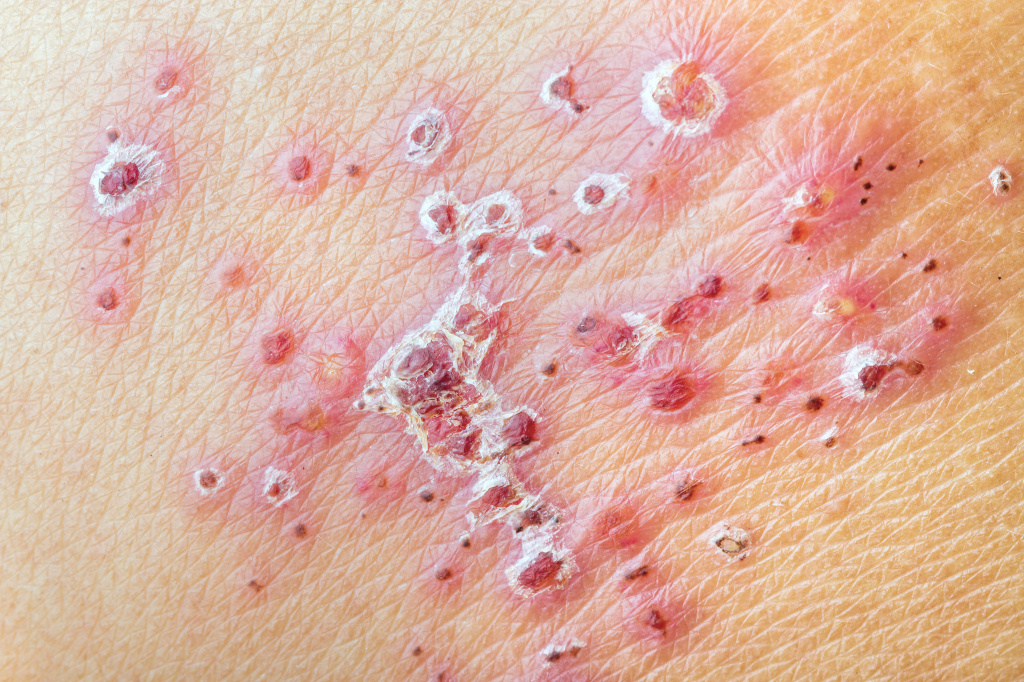
У большинства больных наблюдается повышение температуры тела, недомогание, увеличение регионарных лимфатических узлов.
При более легкой, абортивной форме заболевания пузырьки не развиваются.
Боль является основным симптомом опоясывающего герпеса. Она может быть разной интенсивности, тупой или острой, колющей, жгучей, простреливающей или ноющей. Боль часто предшествует развитию кожной сыпи и наблюдается в течение нескольких месяцев или даже лет после разрешения высыпаний (постгерпетическая невралгия).
Болевой синдром, зуд, жжение, как правило, сопровождаются нарушениями сна, потерей аппетита и снижением веса, хронической усталостью, депрессией.
Стригущий лишай
Стригущий лишай поражает волосы, гладкую кожу, очень редко – ногти. Очаги заболевания могут располагаться как на открытых, так и на закрытых частях тела. На гладкой коже они имеют вид отечных, возвышающихся красных пятен с четкими границами, округлыми или овальными очертаниями, покрытых сероватыми чешуйками. Количество очагов при микроспории гладкой кожи, как правило, не более трех, а их диаметр колеблется от 0,5 до 3 см.
У большинства больных в инфекционный процесс вовлекаются пушковые волосы, могут поражаться брови, веки и ресницы.
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
В случае поражения волосистой части головы очаги располагаются в затылочной, теменной и височной областях. Сначала возникает небольшое шелушение, затем формируются 1-2 крупных (от 3 до 5 см в диаметре) очага и несколько мелких (0,3-1,5 см). Волосы здесь обломаны и выступают над уровнем кожи на 4-5 мм.
Диагностика лишая
Красный плоский лишай
В большинстве случаев диагноз ставится на основании данных клинической картины. Однако при наличии сложных форм заболевания для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением терапии необходимы лабораторные исследования, включающие общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Несмотря на то что история изучения этого заболевания насчитывает более 100 лет, единой, нашедшей всеобщее признание гипотезы этиологии и патогенеза красного плоского лишая пока не существует. В настоящее время красный плоский лишай принято рассматривать как мультифакторное заболевание, при котором эндогенные и экзогенные факторы, наряду с генетическими дефектами, могут играть определенную роль в формировании и характере течения патологического процесса. В развитии дерматоза большая роль отводится инфекционным факторам (вирусам), неврогенным нарушениям, токсико-аллергическим воздействиям (в том числе лекарственным), а также иммунным нарушениям.
При красном плоском лишае чаще страдает кожа, хотя в 3—26,5% случаев встречается изолированное поражение слизистых оболочек полости рта. Могут отмечаться поражения вульвы, мочевого пузыря и мочеиспускательного канала, прямой кишки, пищеварительного тракта. В 1—13% наблюдается изолированное поражение ногтевых пластинок.
Характерными признаками поражения кожи при красном плоском лишае являются неравномерный гранулез и полосовидная лимфоцитарная инфильтрация сосочкового слоя дермы.
Типичная форма красного плоского лишая характеризуется мономорфной сыпью в виде мелких плоских, блестящих (особенно при боковом освещении), полигональных папул, не склонных к периферическому росту. Элементы имеют красновато-розовую окраску с характерным сиреневатым или фиолетовым оттенком. В центре папул, как правило, отмечается небольшое пупкообразное вдавление. На поверхности сформировавшихся относительно крупных (0,5 мм в диаметре) узелков можно обнаружить патогномоничную для заболевания сетку Уикхема, характеризующуюся опаловидными белыми или сероватыми точками и полосками. Сетка становится более заметной, если смочить поверхность папул водой или маслом, ее формирование объясняют неравномерным гранулезом. Высыпания могут группироваться с образованием небольших бляшек, покрытых чешуйками, по периферии которых возникают новые, изолированно расположенные мелкие папулы, что объясняется «толчкообразным» характером появления высыпаний при данном дерматозе. В прогрессирующей стадии заболевания отмечается положительный феномен Кебнера (появление высыпаний в зоне даже незначительной травматизации кожи), пациентов беспокоит интенсивный зуд. При регрессе процесса на месте папулы обычно остается вторичная гиперпигментация.
Как правило, высыпания красного плоского лишая локализуются на сгибательных поверхностях лучезапястных суставов и предплечий, передних поверхностях голеней, в области крестца, у мужчин — на половом члене. Сыпь может быть весьма распространенной, вплоть до эритродермии.
Слизистые оболочки чаще поражаются в полости рта (внутренняя поверхность щек, язык, десны, небо, миндалины), реже — половых органов. Вначале появляются мелкие (милиарные) папулы серовато-белого цвета, отчетливо выделяющиеся на розовом фоне слизистой оболочки; затем папулы образуют бляшки. Не восковидный, а белесоватый или серовато-белый цвет бляшки приобретают вследствие постоянной мацерации в полости рта. Папулы, располагающиеся на слизистых оболочках, не имеют характерного блеска, инфильтрат бывает выражен незначительно, и элементы почти не возвышаются над поверхностью слизистой.
Изменение ногтевых пластинок при красном плоском лишае характеризуются образованием борозд, углублений, участков помутнения; ногти могут истончаться либо даже частично или полностью разрушаться, в связи с чем выделяют два типа изменений ногтей при этом дерматозе — онихорексис и онихолизис.
К атипичным формам заболевания относятся: кольцевидный, эритематозный, бородавчатый, пемфигоидный, атрофический, эрозивно-язвенный красный плоский лишай.
Кольцевидная (цирцинарная) форма красного плоского лишая характеризуется наличием высыпаний в форме колец. Эта разновидность дерматоза чаще встречается на половых органах (головка полового члена, мошонка и др.).
Эритематозная форма красного плоского лишая характеризуется внезапным появлением на значительной части кожного покрова (в основном на туловище и конечностях), диффузного покраснения малинового цвета, отечности и шелушения. Узелки при этой форме отличаются мягкостью. Типичные для дерматоза элементы в небольшом количестве можно обнаружить после уменьшения общей эритемы.
Бородавчатая (веррукозная) форма красного плоского лишая диагностируется при образовании (обычно на нижних конечностях) уплощенных, бородавчатых, как бы исколотых булавкой, ноздреватых, с ячеистой поверхностью, розовато-красных (в отдельных случаях с лиловым оттенком) папул и бляшек, покрытых небольшим количеством чешуек. Очаги округлые или овальные, с четкими границами. По их периферии нередко просматриваются отдельные мелкие папулы. Отличительными особенностями этой формы заболевания являются мучительный зуд, весьма длительное существование высыпаний и необычайная резистентность их к терапии.
Для пемфигоидной формы красного плоского лишая характерно появление пузырей на папулах и бляшках красного плоского лишая, а также на эритематозных участках и неизмененной коже. При этой форме заболевания нередко нарушается общее состояние больного. При разрешении высыпаний могут оставаться атрофия и гиперпигментация. При локализации элементов на волосистой части головы возможно развитие рубцовой алопеции. В ряде случаев эта форма представляет собой проявление токсикодермии или паранеоплазии.
Атрофическая форма красного плоского лишая может быть первичной либо вторичной. Первичную атрофическую форму рассматривают как разновидность поверхностной склеродермии или как самостоятельное заболевание. Для клинической картины заболевания характерно появление белых пятен размером с чечевицу, цвета слоновой кости или серого, с перламутровым блеском. Пятна локализуются на шее, верхней части груди, плечах, половых органах, реже — на спине, животе, бедрах. Кожный рисунок в их пределах сглажен, они несколько западают относительно незатронутого заболеванием кожного покрова. В некоторых случаях по периферии пятен виден лиловый венчик. При вторичной атрофической форме атрофия остается после регресса типичных для заболеваний высыпаний.
К редким формам относится эрозивно-язвенный красный плоский лишай, для которого характерно образование на слизистой оболочке рта (щеки, десны, красной кайме губ) либо на коже голеней эрозий или мелких язв неправильных или округлых очертаний с розовато-красным бархатистым дном. В основании и по периферии очагов поражения могут довольно длительно сохраняться резко отграниченный бляшечный инфильтрат причудливых очертаний или характерные для типичного лихена высыпания, дающие на слизистых оболочках рисунок кружева. Эрозивно-язвенные очаги обычно сочетаются с типичными высыпаниями на близлежащих и отдаленных участках кожных покровов и слизистых оболочек. Высыпания на слизистых оболочках отличаются выраженной болезненностью. Эта форма дерматоза может быть одним из компонентов синдрома Потекаева-Гриншпана (сочетание эрозивно-язвенного красного плоского лишая с сахарным диабетом и артериальной гипертензией).
Очень часто при стихании процесса изменения кожи регрессируют не везде, сохраняясь чаще на голенях, половых органах. Особенным «упорством» отличаются бородавчатая, эрозивно-язвенная и кольцевидная формы. У ряда больных процесс может начинаться остро. При остром течении отмечаются лихорадка, быстрая генерализация высыпаний, возможны отек кожи, эритема, может развиться эритродермия с мелкопластинчатым шелушением (в отличие от псориатической). Острый красный плоский лишай способен относительно быстро регрессировать, но чаще он переходит в хроническую форму. Локализованные формы дерматоза обычно с самого начала имеют многолетнее хроническое течение с периодическими обострениями.
Диагноз ставится на основании клинических и гистологических данных. Дифференциальный диагноз проводят с псориазом, токсикодермией, нейродермитом, плоскими бородавками, папулезным сифилисом.
Лечение назначают в зависимости от степени выраженности процесса. При сильно выраженном зуде показаны снотворные, седативные и антигистаминные препараты.
При выявлении у больных очагов хронической инфекции применяют антибиотикотерапию (пенициллин, эритромицин в средних терапевтических дозах).
При распространенном процессе используют также препараты хинолинового ряда — делагил, плаквенил. Препарат назначают по одной таблетке два раза в сутки в течение, как правило, трех недель.
При острых и распространенных случаях проводят системную кортикостероидную терапию преднизолоном в таблетках или пролонгированным кортикостероидом дипроспаном, внутримышечно, по 1-2 мл один раз в неделю в течение двух-трех недель.
Высоким терапевтическим эффектом при распространенных формах обладает фотохимиотерапия — ПУВА-терапия.
Определенное положительное воздействие оказывают витамины групп А, В, Д, Е, никотиновая кислота, иммуномодуляторы (декарис, неовир).
При лечении красного плоского лишая применяют иглорефлексотерапию, санаторно-курортное лечение, электросон.
При всех формах красного плоского лишая применяется местная терапия, причем основной упор делается на использование разнообразных кортикостероидных мазей (целестодерм, адвантан, элоком и др.). Также показаны мази, обладающие редуцирующим (рассасывающим) действием, которые содержат ихтиол, нафталан, серу, деготь, салициловую кислоту.
В качестве профилактических мер рекомендуется нормализация режима труда и отдыха.
К. М. Ломоносов, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва
Читайте также:

