Как вылечить красное лицо у мужчин
Обновлено: 19.04.2024
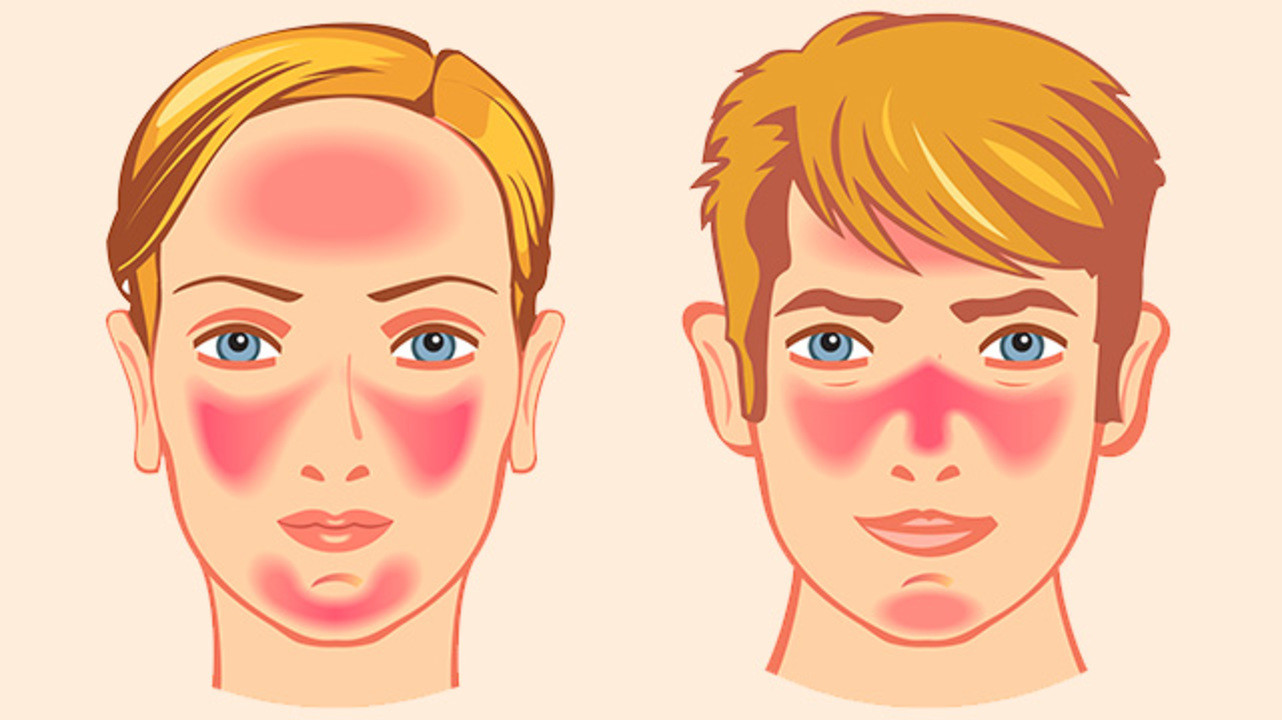
Что такое розацеа? Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
Что такое розацеа?
Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
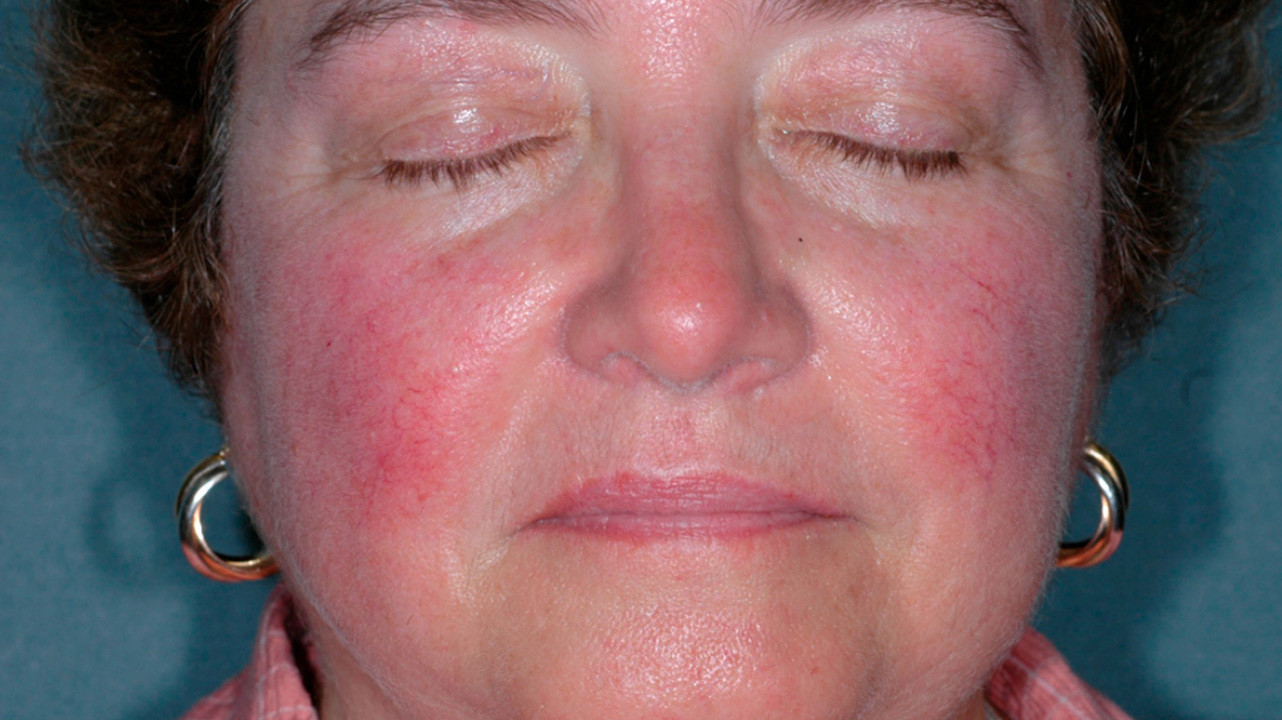
Фото: Clinical, cosmetic and investigational dermatology / Open-i (CC BY-NC 3.0)
Клинические проявления розацеа
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).

Виды розацеа: А - Эритематозно-телеангиэктатическая розацеа, B - папулопустулярная розацеа, C - ринофима, D - глазная розацеа. Фото: Dermatology Reports / Open-i (CC BY-NC 3.0)
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача — свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
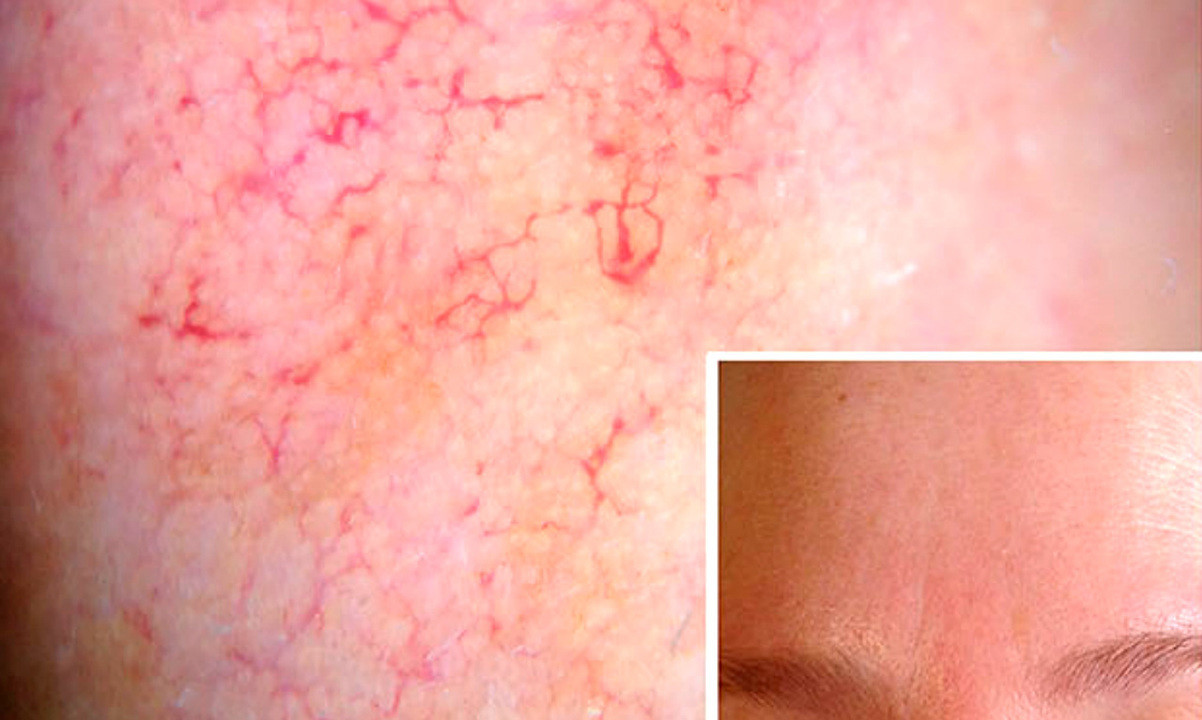
Фото: Dermatology and Therapy / Open-i
Внешние факторы развития розацеа
Перепады температур (сауна, жара, мороз), длительное пребывание на солнце, сильном ветре. Физические нагрузки, приготовление горячей пищи, использование декоративной косметики.
Внутренние факторы развития розацеа
Питание: алкоголь, горячие напитки (выше 60 градусов), пряности, цитрусовые. «Острые» эмоциональные реакции (злость, ярость, напряжение, волнение и т.д.).
Влияние микроорганизмов
При микроскопии и посевах соскобов кожи у пациентов с розацеа может определяться как нормальная микрофлора, так и патогенные микроорганизмы. Болезнетворные микробы обнаруживаются у пациентов с розацеа далеко не всегда. В некоторых случаях розацеа может сочетаться с демодекозом — заболеванием кожи, вызываемым клещом демодексом.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани — возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека. Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер — это чрезмерные эмоциональные реакции.
Для нормализации состояния сосудов и кожи лица, необходимо:
— уменьшить отек в коже вокруг сосудов;
— укрепить сосудистую стенку;
— нормализовать работу нервно-мышечного аппарата, отвечающего за сокращение сосудов;
— усилить местный иммунитет кожи.
Всеми этими качествами обладает физиотерапия
Первый этап терапии, самый длительный, — это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия — сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Отличия розацеа от купероза
Купероз — появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.

Розацеа – это хроническое заболевание, для которого характерно покраснение кожи лица и различные варианты высыпаний. Относится к сравнительно распространенным кожным патологиям. Согласно статистическим данным, на долю розацеа приходится примерно 5% всех диагнозов, которые устанавливает дерматолог. В большинстве случаев первые проявления заболевания возникают в возрасте 30-40 лет и достигают своего максимума между 40 и 50 годами¹.
Розацеа нельзя вылечить полностью, однако при соблюдении всех врачебных рекомендаций можно достичь продолжительной ремиссии, сведя клинические проявления болезни к минимуму.

У женщин розацеа встречается в три раза чаще, однако у мужчин заболевание зачастую протекает в более тяжелой форме. Наибольшая склонность к этой патологии отмечается у людей со светлой кожей.
Симптомы розацеа
Клинические проявления заболевания отличаются в зависимости от его формы. Но в большинстве случаев розацеа сопровождается следующими симптомами:
- Эритема. Покраснение кожи в центральной части лица. Изначально носит эпизодический характер, но со временем частота возникновения увеличивается. Оттенок может варьироваться от ярко-розового до синеватого.
- Повышенная сухость кожи, чрезмерная чувствительность к прикосновениям. В некоторых случаях возникает умеренная болезненность или ощущение покалывания.
- Телеангиэктазии. Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
- Папулы. Плотные кожные узелки, которые слегка возвышаются над окружающей кожей. Цвет телесный или бледно-розовый. При большом количестве могут сливаться в одну общую бугристую поверхность.
- Пустулы. Небольшие пузырьки, наполненные прозрачной или слегка мутной жидкостью. Образуются на месте папул.
- Структурные изменения кожи. Изначально возникает отек пораженных участков, который впоследствии может сочетаться с гиперплазией (утолщением) кожи. В некоторых случаях образуются большие структурные образования, искажающие черты лица.
- Поражения глаз. Покраснение слизистых оболочек, часто сочетающееся с зудом и ощущением «песка» в глазах. В тяжелых случаях у корней ресниц появляются корочки, снижается острота зрения.
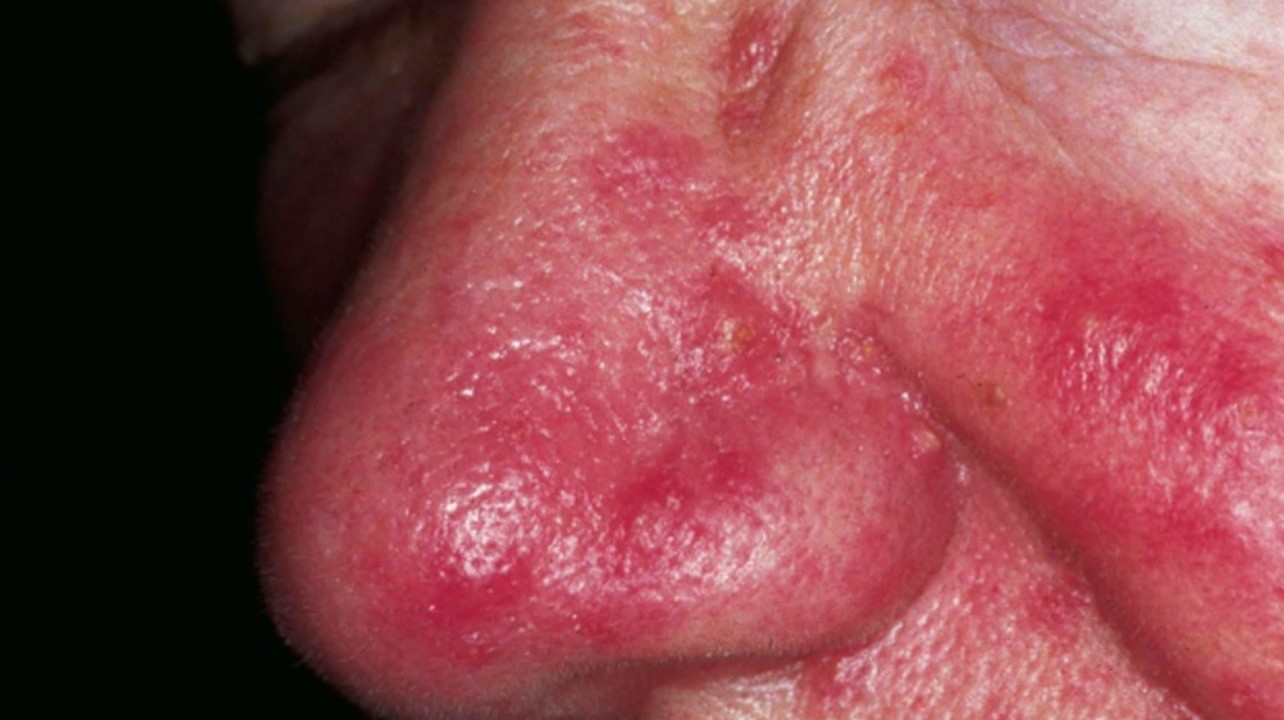
Эритема при розацеа. Фото: Head & face medicine / Open-i (CC BY 2.0)
Для розацеа характерно течение с периодами обострений и ремиссий. При обострениях появляются новые элементы сыпи (папулы, пустулы). При переходе в ремиссию сыпь часто исчезает, но кожная эритема, телеангиэктазии и структурные изменения кожи лица сохраняются.
Лечение розацеа
Поскольку на данный момент розацеа – неизлечимая патология, основными целями терапии являются:
- Подавление имеющихся симптомов и улучшение общего состояния кожи.
- Замедление дальнейшего прогрессирования заболевания.
- Профилактика повторных обострений и осложнений.
- Устранение или минимизация косметических дефектов.
Для достижения этих целей используются различные средства: медикаментозная терапия, физиотерапевтические средства, при необходимости – хирургическое вмешательство. При этом эффективность лечения зависит от давности заболевания, тяжести клинической формы и наличия сопутствующих патологий.

При розацеа требуется специальный уход за кожей. В его основе лежат следующие принципы:
- Очищение кожи должно быть мягким и щадящим, без применения горячей воды, так как она расширяет сосуды.
- Противопоказаны вакуумный массаж, частые пилинги, распаривание лица.
- При выборе косметических средств следует выбирать продукты без спирта и детергентов. При этом нужно отдавать предпочтение средствам, в состав которых входят укрепляющие сосудистую стенку компоненты: витамины К, Р, С, амбофенол.
- Во время пребывания на солнце или на морозе нужно обязательно использовать защитный крем, а после – питательный.
- При смывании косметических средств лучше отдавать предпочтение чистой воде.
Медикаментозная терапия
Ведущее место в лечении розацеа занимают медикаментозные средства. Чаще всего в терапевтическую схему входят:
- Системные антибиотики. Для приема внутрь назначаются тетрациклины (доксициклин, тетрациклин), макролиды (азитромицин, кларитромицин), противомикробные средства (метронидазол).
- Системные ретиноиды. Препараты этой группы представляют собой структурные аналоги витамина А. Их применение рекомендуется при тяжелом течении розацеа (в современной клинической практике чаще всего применяется изотретиноин).
- Местная терапия. Для нанесения непосредственно на пораженные участки кожи назначают метронидазол, азелаиновую кислоту, сульфацетамид натрия, клиндамицин.
- Ангиопротекторы. Для улучшения состояния кровеносных сосудов используют ксантинола никотинат, алкалоиды белладонны, эрготамин.
- Дополнительные средства. При офтальморозацеа также могут назначаться препараты искусственной слезы. После устранения активного воспалительного процесса возможна терапия бримонидином для борьбы с эритемой.
Физиотерапевтические процедуры
Физиотерапия – важная часть комплексного лечения, дополняющая эффект медикаментозных препаратов. При розацеа чаще всего назначаются следующие процедуры:
- Криотерапия и криомассаж.
- Электрокоагуляция.
- Лазеротерапия.
- Селективная импульсная фототерапия.
- Микротоковая терапия.
- Эндоназальный электрофорез.
- Дермабразия.
Хирургическое лечение
При образовании излишней ткани на лице (например, при фиматозных и грануляционных вариантах розацеа) показано ее удаление. Это может проводиться различными способами: абляционными лазерами (лазеры на CO² или эрбиевый YAG лазер), при помощи криохирургии, пластической хирургии, электрокоагуляции и т.д.
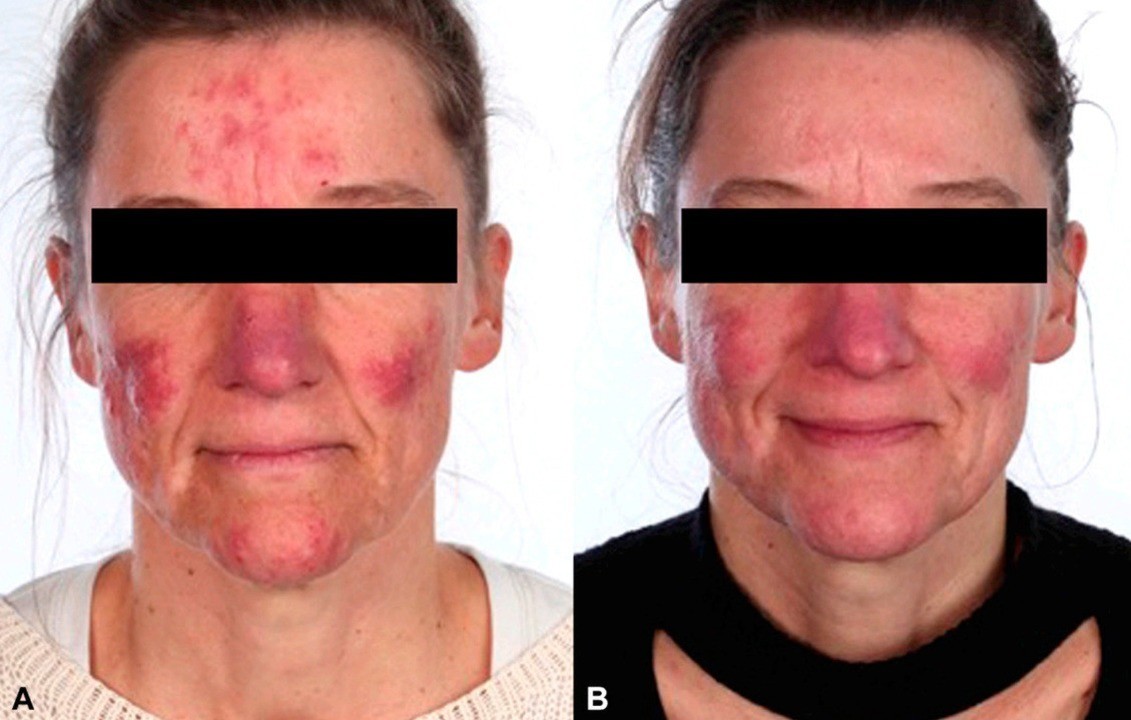
Розацеа: до и после лечения. Фото: American Academy of Dermatology / ResearchGate (Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International)
Причины заболевания
На данный момент точные причины развития розацеа не установлены.

Считается, что от 15% до 40% всех случаев заболевания связано с наследственной склонностью к этой патологии.
К развитию розацеа приводит целый ряд факторов, среди которых наиболее важную роль играют следующие:
- Нарушение тонуса сосудов. Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии).
- Лимфостаз, застой лимфы. Сопровождается отечностью тканей.
- Нарушение гормонального баланса. Причиной розацеа могут быть как физиологические колебания гормонов в организме (смена менструального цикла, беременность, переход в менопаузу), так и эндокринные заболевания, например патологии щитовидной железы.
- Заболевания кожи. Розацеа связана с нарушением работы сальных и потовых желез, в том числе себореей. Также ее развитие может спровоцировать демодекоз (инфицирование кожи паразитарными клещами – Demodex folliculorum).
- Заболевания желудочно-кишечного тракта и нарушение пищеварения. Пусковыми факторами могут выступать хеликобактерная инфекция (Helicobacter pylori), гастриты, дуодениты, колиты. Также важную роль играют погрешности в питании, в том числе – чрезмерное потребление острой и жареной пищи.
- Стресс. Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания.
- Нарушение работы иммунной системы: ВИЧ-инфекция, СПИД, сахарный диабет.
- Избыточное воздействие ультрафиолетовых лучей. Поражения кожи могут быть связаны с чрезмерным загаром и солнечными ожогами, злоупотреблением солярия.
- Профессиональные вредности. В некоторых случаях триггером (пусковым фактором) могут быть условия труда: работа под открытым небом, на морозе или в жару, при сильном ветре. Также розацеа может развиваться при контакте кожи с химическими веществами, используемыми на производстве.
- Побочные эффекты медикаментов. Розацеа может возникать как реакция на лекарства (зачастую – производных брома и йода). Также она связана с длительным, бесконтрольным использованием оральных или топических гормональных препаратов, например оральных контрацептивов или кортикостероидных мазей.
- Неправильное использование косметики. Триггером для розацеа может быть нанесение на кожу лица косметических средств низкого качества, в состав которых входят химические раздражители.
Факторы риска
Помимо нарушений, которые могут напрямую вызывать развитие розацеа, стоит упомянуть факторы, которые самостоятельно не провоцируют заболевание, но повышают риск его появления. К таковым относятся³:
- Женский пол. Женщины более склонны к развитию розацеа, чем мужчины.
- Светлая кожа, в особенности – при высокой чувствительности к солнцу. Это проявляется частыми солнечными ожогами даже при недлительном пребывании под прямыми солнечными лучами.
- Возраст старше 30 лет.
- Курение.
- Наличие розацеа у близких кровных родственников.
Осложнения розацеа
Розацеа может приводить к различным осложнениям – как инфекционным, так и косметическим. Наиболее часто встречаются:
- Гнойно-септические осложнения. Сюда входят все варианты поражения кожи, связанные со вторичным инфицированием, чаще всего – патогенными бактериями. Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы.
- Поражения глаз. Длительно сохраняющиеся воспалительные реакции тканей глаза и века на фоне офтальморозацеа могут приводить к ухудшению зрения. В тяжелых случаях возможна даже его полная утрата – слепота.
- Грубые косметические дефекты. Длительное течение розацеа, в особенности при ее фиматозном и гранулематозном варианте, часто приводит к деформации частей лица (носа, ушей, подбородка). Это существенно снижает качество жизни человека, а также может стать триггером для депрессивных расстройств.
Диагностика розацеа
Диагностика основывается на жалобах пациента, данных анамнеза (течение заболевания, провоцирующие факторы, сопутствующие патологии, наличие факторов риска) и физикальном осмотре. В качестве вспомогательных средств могут использоваться лабораторные и аппаратные методы исследования.
В большинстве случаев диагноз устанавливается после осмотра кожи дерматологом, в том числе при помощи дерматоскопии. Отличительной чертой розацеа является стойкое покраснение центральной зоны лица с интактными областями вокруг глаз, которое сохраняется не менее 3 месяцев.
С целью дифференциации с другими заболеваниями и уточнения имеющейся формы розацеа могут использоваться следующие дополнительные методы диагностики:
- Микроскопическое исследование соскоба кожи для выявления клещей Demodex folliculorum.
- Бактериологическое исследование содержимого пустул для обнаружения вторичной инфекции.
- Рутинные исследования крови и мочи, дополняющиеся анализами на маркеры системных заболеваний соединительной ткани.
- Допплерография. Позволяет изучить микроциркуляцию в сосудах кожи лица и выявить характерное для розацеа замедление тока крови.
- Ультразвуковое исследование (УЗИ) кожи. Применяется с целью определить структуру кожных образований, толщину слоев кожи.
- Конфокальная лазерная сканирующая микроскопия. Позволяет оценить состояние кожи до сетчатого слоя дермы без нарушения ее целостности. За счет этого можно получить детальную информацию о региональных сосудах, клетках разных слоев кожи, а также изучить степень ксероза (сухости) и шелушения, количество клещей демодекс.
Дифференциальная диагностика розацеа проводится с другими заболеваниями, которые могут иметь похожие симптомы. К таковым относятся:
- Себорейный дерматит.
- Дискоидная красная волчанка.
- Дерматомиозит.
- Синдром Рандю–Ослера.
- Периоральный дерматит.
- Вульгарные угри.
- Рубромикоз кожи лица.
- Мелкоузелковая форма саркоидоза.
- Туберкулезная волчанка.
- Рожистое воспаление.
- Опоясывающий лишай.
- Ангиосаркома.
Классификация и формы заболевания
Розацеа – это хроническое заболевание, для которого характерно волнообразное течение с обострениями и периодами ремиссии. Тем не менее в развитии этой патологии можно выделить несколько стадий:
- Стадия преходящей эритемы центральной части лица. Отличается эпизодами покраснения кожи, которое появляется спонтанно и бесследно исчезает.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий. На этом этапе возникает стойкое покраснение кожи лица и специфическая кожная сыпь. Это обусловлено расширением местных кровеносных сосудов.
- Папулезная стадия. Проявляется формированием папул на фоне уже имеющейся гиперемии и телеангиэктазий.
- Пустулезная стадия. Характеризуется появлением пустул при уже имеющихся симптомах.
- Инфильтративно-продуктивная стадия. Сопровождается отеком и фиброзно-гипертрофическими изменениями кожи.
В зависимости от клинических особенностей принято выделять следующие основные формы патологии¹:
- Эритематозная розацеа. Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.
- Папулезная и пустулезная розацеа. Варианты патологии, при которых помимо основных симптомов заболевания возникают папулы и/или пустулы.
- Фиматозная розацеа. Отличается утолщением кожи, при котором возникает характерная бугристость и шишковидные разрастания. В зависимости от локализации разрастаний выделяют следующие подтипы патологии: ринофима (область носа), метафима (лоб), гнатофима (подбородок), отофима (ушная раковина), блефарофимоз (веки).
- Офтальморозацеа. Поражение глаз на фоне розацеа. Чаще всего включает блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз), реже – мейбомит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. При тяжелом течении возникают кератит (воспаление роговицы), склерит (воспаление сосудистой оболочки глаза – склеры) и иридоциклит (воспаление радужки и цилиарного тела).
Реже встречаются атипичные варианты заболевания, включающие следующие клинические формы:
- Гранулематозная розацеа. При этом варианте на коже формируются эпителиоидно-клеточные гранулемы. Клинически это сопровождается развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок и оставляют после себя рубцы.
- Конглобатная розацеа. Помимо основных симптомов присутствуют узловатые элементы синюшно-красного или буровато-красного цвета сферической формы, до 1,5-2 см в диаметре, которые склонны к нагноению.
- Галогеновая розацеа. Возникает при приеме йода и брома. Клинически схожа с конглобатной формой.
- Стероидная розацеа. Вызвана длительной кортикостероидной терапией. При этой форме часто возникают телеангиэктазии, атрофия и пигментация кожи. Также наблюдается развитие на ней папулезно-пустулезных высыпаний за счет повреждения коллагена.
- Грамнегативная розацеа. Обусловлена бесконтрольным приемом антибиотиков, преимущественно тетрациклинового ряда, за счет чего к патологическому процессу присоединяется грамотрицательная флора. Клинически проявляется образованием мелких многочисленных пустул с ярко-желтым содержимым диаметром 2-3 мм и красным венчиком. Также могут возникать синюшно-красные или красно-бурые отечные папулы, небольшие узлы и кистозные образования.
- Фульминантная розацеа. Характеризуется внезапным развитием заболевания, при котором помимо основных симптомов возникают сливающиеся между собой в большой гнойный конгломерат папулы и пустулы.
Прогноз и профилактика
При своевременно начатом лечении прогноз относительно благоприятный: несмотря на то что розацеа нельзя вылечить полностью, добиться продолжительной ремиссии – задача вполне осуществимая. Исключения составляют тяжелые формы заболевания, которые плохо поддаются лечению.
Чтобы предотвратить возникновение розацеа или ухудшение уже имеющейся патологии, нужно выполнять следующие рекомендации:
- Ограничить воздействие прямых солнечных лучей, высоких или низких температур, сильного ветра на кожу лица. При необходимости использовать защитный крем.
- Отказаться от посещения бани, сауны, солярия.
- Провести коррекцию рациона, ограничив употребление острой пищи, кофе, жирных и жареных блюд. Следует также отказаться от алкогольных напитков или хотя бы свести их употребление к минимуму.
- Отказаться от косметологических процедур, предусматривающих сильное механическое или химическое воздействие на кожу лица (различные варианты пилингов, дермабразия).
- Соблюдать правила личной гигиены: пользоваться только индивидуальными полотенцами, а при уходе за кожей лица отдавать предпочтение одноразовым салфеткам.
- Использовать косметику без агрессивных химических компонентов, применять мягкие очищающие средства без раздражающих веществ в их составе (ментол, спирт, детергенты).
- Отказаться от самолечения и бесконтрольного приема медикаментов. Если розацеа связана с медикаментозной терапией другого заболевания, необходимо проконсультироваться с врачом.
Заключение
Розацеа – это серьезная дерматологическая проблема, которую невозможно полностью вылечить средствами современной медицины. Однако при должном уходе за кожей и понимании природы патологии эта болезнь поддается контролю. Зачастую устранение провоцирующих факторов и ответственный подход к лечению позволяют свести к минимуму косметические дефекты и существенно улучшить качество жизни.

Румяные щечки — признак здоровья. Красные с мороза, как яблочки наливные. Красота… А бывает по-другому. Постоянно красный цвет, только нездоровый, неровный – гиперемия кожи.
Избыточный приток крови к коже. Лицо может стать красным или даже багровым. Это слово так и переводится на русский язык — полнокровие. Гиперемия не заразна, но доставляет массу неудобств эстетического плана. Покраснения нередко выступают по всей поверхности носа, на подбородке, щеках.
Причины гиперемии кожи лица временного явления
- Перепад температуры тела.
- Сильные эмоциональные проявления (взволнованное состояние, душевное возбуждение).
- Повышенная физическая нагрузка. Влияние механического характера, например, ветер, мороз, трение.
- Аллергические реакции.
Если устранить причины, гиперемия временного характера проходит самостоятельно. Это своего рода защита организма. Усиленная циркуляция крови позволит коже скоро восстановиться. Данная гиперемия носит локальный характер, на всё тело она не распространяется.
Если покраснение вызваны погодой – ветром и холодом, то подойдут следующие средства:
- вазелин (30 г) плюс анестезин (3г);
- вазелин (20 г) плюс цинковая мазь (10 г) плюс салол (3 г).
При нервном возбуждении помогут успокаивающие травки, например, мята, душица, пустырник, валерьяна.
Некоторые причины гиперемии кожи патологического характера:
- Увеличенный уровень гемоглобина либо эритроцитоз.
- Лихорадочные состояния.
- Алкогольное или наркотическое отравление.
- Кишечные заболевания – запор, глистные инвазии, инфекции.
- Отоларингологические заболевания: ринит, гайморит.
- Остеомиелит, анафилаксия, диффузный токсический зоб.
- Системная красная волчанка.
- Диффузная краснота кожи.
- Заболевания, связанные с кровеносной системой.
- Воспалительные процессы на коже: прыщики, угри, фурункулёз, ранки.
Устранение гиперемии кожи патологического характера — более сложный процесс. Необходимо лечить сопутствующее заболевание. Для этого нужно поменять образ жизни на более правильный.
Отказаться от вредных привычек, изменить привычное питание. Больше кушать свежих овощей, фруктов и зелени. Кожа предупреждает красным цветом об опасном состоянии организма.
Гиперемия кожи лица – лечение и профилактика
Первым делом обратитесь за советом к опытному специалисту — дерматологу. Он правильно выявит причину и определит, как адекватно ее лечить. Помимо всего прочего туда входят следующие мероприятия:
- исключение из пользования моющих продуктов, которые сушат кожу, например, мыло, гели и другое;
- обязательное применение защитных средств ухода – мази и кремы;
- чтобы не травмировать и не раздражать поражённую гиперемией дерму, применяйте тёпленькую водичку и мягкие вспомогательные средства, например, губки или ткани;
- использование специальных лекарственных препаратов, которые нормализуют движение крови по сосудам.
Старайтесь не переохлаждать кожу, исключите воздействие сильного ветра, ультрафиолета, перегревы и переохлаждения. Всё это усугубит ваше положение. Вам противопоказаны паровые ванночки, различные разогревающие маски, массажные процедуры.
Из пищевого рациона нужно убрать острую пищу, пряности, кофеин, таурин. Алкогольные и красные напитки, сильно горячий чай и сильно горячий кофе лучше совсем не употреблять.
Лечебные и ухаживающие крема легко наносите на кожу, не втирайте и не натирайте её лишний раз. Не используйте для умывания холодную воду. При вытирании мягко промокайте лицо, сильное вытирание и растирание ухудшит ситуацию.
Протирайте проблемную кожу каждый день специализированным ухаживающим лосьоном. Процедуру нужно проделывать дважды в день. Выберите из предложенных вариантов приемлемый для вас:
- Смесь уксуса, борной кислоты 2 — % и обыкновенного одеколона. Все компоненты взять в одинаковых количествах.
- Перемешать гофманские капельки и борную кислоту 2 — %. Компоненты взять в одинаковых частях.
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
- употребление продуктов-аллергенов;
- неправильный уход за кожей;
- повышенная нервная возбудимость;
- аллергия любого происхождения;
- эндокринные нарушения;
- венерические болезни;
- вирусные, бактериальные или грибковые инфекции;
- перегрев;
- переохлаждение;
- повышенная чувствительность сосудов;
- заболевания кожи;
- употребление некоторых медикаментов;
- укусы насекомых;
- ожоги;
- стресс;
- возрастные изменения;
- наследственная предрасположенность;
- воздействие химикатов.
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.

Организм может отражать информацию о скрытых патологических процессах на лице. Поэтому стоит время от времени внимательно изучать свое отражение в зеркале. Заметив изменения в цвете кожи, отеки и пятна, обратитесь к врачу.
Цвет кожи
Посмотрите, не появились ли на лице изменения, например, отеки, гиперпигментация. Очень важным в оценке здоровья является цвет кожи.
Соломенный цвет. При соломенном цвете лица, нужно сделать биохимический анализ крови. Признак часто сигнализирует о дефиците витамина В12.
Недостаток В12 очевиден, если присутствует комплекс симптомов:
- губы имеют соломенный оттенок;
- возникают боли в эпигастрии;
- ощущается жжение языка;
- присутствуют депрессивные состояния.
Дефицит В12 может выражаться не только измененным цветом лица, но и другими симптомами.
Серый цвет кожи лица. Сероватый оттенок лица появляется у людей с хронической болезнью лёгких и у курильщиков. Впрочем, у последних, хроническая патология лёгких встречается чаще всего.
Курильщикам необходимо регулярно для диагностики заболевания выполнять спирометрическое исследование. А если цвет кожи принял серый оттенок, провериться нужно немедленно.
Бледность кожных покровов. Бледность кожи лица указывает на малокровие или низкое давление. Состояние особенно заметно при временных падениях давления.
Краснота. Если лицо становится красным, это может свидетельствовать о прыжках давления. Когда же речь идёт о переживании сильных эмоций, то проблема временная и не представляет опасности.
При постоянном покраснении лица с одновременным покраснением конъюнктивы требуется комплексная диагностика, включающая набор специализированных кардиологических исследований. Такие симптомы дают сосудистые болезни и проблемы с сердцем.
А вот покраснения в виде симметричных пятен на носу и щеках, напоминающих форму бабочки — одно из начальных проявлений волчанки, одного из самых опасных и грозных заболеваний почек.
Пятна гиперпигментации . Если пятна коричневые, появляются бессистемно, в основном на лбу и щеках, это скорее, симптомы нарушенной работы печени. Следует сделать анализ крови на, так называемые, печёночные пробы.
Из рациона в этом случае рекомендуется исключить:
- кофе и алкоголь;
- жиры;
- пряные специи;
- продукты с насыщенными и транс жирами.
Если пятна симметричные, появляются на верхней губе, то состояние часто свидетельствует о гормональных нарушениях.
Отёк лица
Небольшой отёк тканей лица, который держится постоянно, говорит, чаще всего, о начальной стадии эндокринного заболевания — гипотиреоза. Пигментация быстро исчезает после приёма гормона щитовидной железы — тироксина.
Лёгкий и устойчивый отёк лица, который сопровождается одышкой и отёками ног, обычно в области лодыжек, а также частыми вставаниями ночью в туалет, свидетельствует о недостаточности кровообращения и неудовлетворительной работе сердца.
Когда отёк лица сопровождается бледностью, а посещения туалета весьма частые, но мочеиспускание скудное, можно заподозрить заболевание почек.
Очень опасно, когда жидкость скапливается только в верхней губе. Если отёк сопровождается чувством стеснения в груди, затруднением дыхания, то это аллергическая реакция — отек Квинке!
Состояние способно стать серьёзной угрозой для жизни. В этом случае нужна скорая помощь.
Покраснел нос — дело в печёнке
Принято считать, что красный нос появляется у людей, которые почти не закусывают, принимая спиртные напитки. Это, скорее, шутка. Хотя, действительно, при употреблении алкоголя, нос становится красным.
Но, как расценивать, когда нос покрасневший и у непьющего человека? Как правило, красный нос свидетельствует о повреждении печени. Это подозрение подтверждает эритема на внутренних сторонах ладони. О проблемах с печенью свидетельствуют также сосудистые звёздочки, возникающие на лбу.
А если сеточка тонких сосудов ранее появилась на груди, руках или плечах, то эти симптомы свидетельствуют о значительном повреждении печени. Визит к врачу в такой ситуации ни в коем случае нельзя откладывать.
Читайте также:

