Как вылечить белые рубцы
Обновлено: 23.04.2024

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
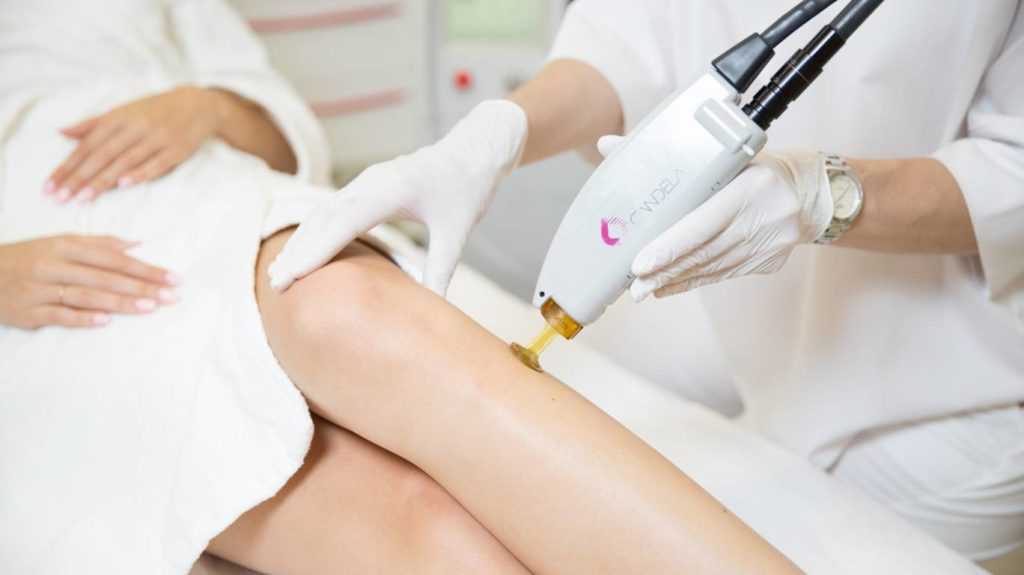
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!

Прыщи — проблема, которая портит настроение и внешний вид, как у подростков, так и у взрослых людей. Однако она достаточно быстро решается: при правильном уходе за кожей даже большой прыщ исчезнет не позднее, чем через неделю.
Но если прыщ выдавливали, занесли грязь и травмировали эпидермис, после него может остаться рубец. Этот дефект сам не уйдет, и без лечения сохранится на многие годы. Как убрать шрамы от прыщей, тем более, если некоторые из них склонны расти со временем?
Виды прыщей

Причины возникновения прыщей могут быть абсолютно разными: неправильное питание, аллергия, гормональные нарушения в организме или просто несоблюдение гигиены. Предотвратить высыпания можно употребляя полезную пищу, подобрав хорошие средства по уходу за кожей и, в первую очередь, посетив врача.
От вида прыща зависит как за ним ухаживать, и каких последствий стоит опасаться от неправильного лечения. Чаще всего на лице возникают следующие дефекты:
- пустулы;
- фурункулы;
- угри;
- закрытые комедоны;
- кистозные акне;
- акне фульминанс;
- узелки;
- «механические» акне.
Пустулы — бугорки на коже, заполненные гноем или жидкостью. Возникают в результате бактериальных инфекций в порах, поэтому при этой проблеме стоит обратить внимание на соблюдение личной гигиены: умывать лицо два раза в день со специальной косметикой, не трогать в течение дня грязными руками и т. д. Обязательно обратиться к дерматологу за консультацией и ни в коем случае не выдавливать! Иначе инфекция попадет вглубь ткани, а это верный путь к образованию келоидного рубца.
Фурункулы — острая инфекция волосяного фолликула, причину появления эксперты приписывают бактерии золотистого стафилококка. Выглядит как шишка с гноем, возникает из-за несоблюдения гигиены: бактерии стафилококка находятся в носу и в промежности, переносятся по телу грязными руками. Фурункулез способен «путешествовать», то есть появляться снова и снова как в разных местах на теле человека, так и у его членов семьи. Шрамы после фурункула лечить сложно, но возможно — подробнее об этом в читайте в отдельной статье.
Угревая сыпь — возникает при закупорке пор кожным салом или грязью (пылью, выхлопными газами, несмытой косметикой и т. д.). Кожа не покрывает угри, поэтому на них воздействует воздух, и возникает характерный черный цвет. Предотвратить сыпь можно простым соблюдением гигиены, косметологической чисткой лица и правильным питанием.
Закрытые комедоны, иначе милиумы, выглядят как белые круглые угри, выступающие над рельефом кожи. Представляют собой тонкий слой кожи, которая закрывает «мусор»: избыточное сало, мертвые клетки и т. д. При выдавливании милиумов велика вероятность не избавиться от шлака, а наоборот, занести его глубже в эпидермис.
Кистозные акне — возникает из-за гормональных изменений. Находятся глубоко в тканях эпидермиса, поэтому особенно болезненные и неприятные. При выдавливании гной растекается внутри тканей и очаг воспаления разрастается в несколько раз.
Акне фульминанс — довольно редкая форма кистозного акне, выражается открытыми язвами, бляшками и воспаленными узелками.
Узелки (папулы) — сопровождаются нагноением и отеком ближайших участков кожи. Одна из тяжелых форм акне, поэтому стоит незамедлительно посетить дерматолога.
«Механические» акне — возникает из-за долгого трения и тепла, например, при ношении спортивной одежды. Трение способствует образованию сальных сгустков, которые приводят к прыщу.
Все перечисленные виды прыщей могут стать большой проблемой, если начать их выдавливать: в открытую рану проще всего занести инфекцию, а значит, способствовать образованию шрама.
Причины возникновения и виды шрамов после прыщей

Помимо уже названных причин образования рубцов на чистоте кожи может сказаться перенесенная детская болезнь, например, ветрянка, генетическая предрасположенность к появлению шрамов, недостаточная или избыточная выработка вещества коллагена и сниженный иммунитет, а также другие нарушения в организме.
Чтобы понять, как избавиться от шрама после прыща, необходимо определить его характер. Рубцы бывают:
- нормотрофические;
- келоидные;
- атрофические;
- гипертрофические.
Нормотрофические — самые безобидные из всех. Находятся на одном уровне со здоровой кожей, цвет чуть светлее общего тона. Возникают при нормальном срастании тканей и со временем исчезают.
Келоидные — самые неприятные. В поврежденных тканях образуется избыток коллагена — основного строительного материала клеток. Из-за этого шрам находится выше рельефа кожи, со временем может разрастаться. Молодой келоид красных и розовых оттенков (это связано с увеличением давления избытка волокон на ближайшие капилляры), а старые рубцы обычно белые. Подробнее о том, как убрать келоидный рубец читайте в нашей статье.
Атрофические — находятся ниже уровня кожи. По-другому их называют ямками, оспинами или рытвинами. Образуются в результате нехватки коллагена в поврежденном месте, иногда сами проходят через год-два, но чаще требуется медицинское или косметологическое вмешательство.
Гипертрофические — по характеру и внешнему виду похожи на келоидные, однако, остаются в пределах травмированного участка, не захватывая со временем соседнюю здоровую кожу. Однако так же, как и келоидные, гипертрофические шрамы склонны увеличиваться.
Любой из перечисленных видов заметен на теле даже под плотным загаром: в отличие от здоровой кожи, в клетках рубца отсутствует вещество, отвечающее за выработку пигментации. К сожалению, варианты спрятать некрасивый дефект под толстым слоем косметики или перебить татуировкой не всегда выполнимы — забивая поры кожи или травмируя эпидермис иглой велика опасность только усугубить ситуацию.
Профилактика

Прежде чем думать, как убрать шрамы после прыщей, лучше всего предпринять доступные процедуры, чтобы вовсе избежать их появления.
- Во-первых, ни в коем случае нельзя выдавливать прыщ, лучше использовать специальные высушивающие крема или прижечь спиртовой салфеткой.
- Во-вторых, соблюдать гигиену: умывать лицо с гелем или пенкой, не пользоваться грязным полотенцем или постельным бельем.
- В-третьих, не есть вредную жирную пищу и следить за здоровьем.
Избавиться от молодого рубца намного быстрее и проще, чем от застарелого. Поэтому специалисты рекомендуют приступать к лечению сразу, как только вы заметили шрам.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
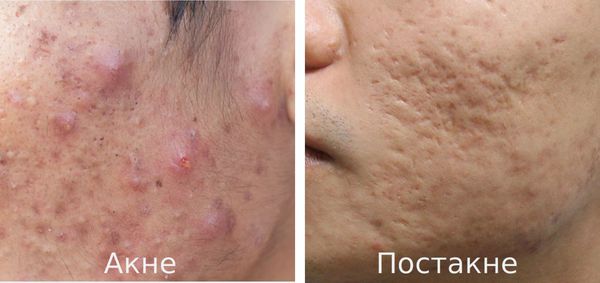
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
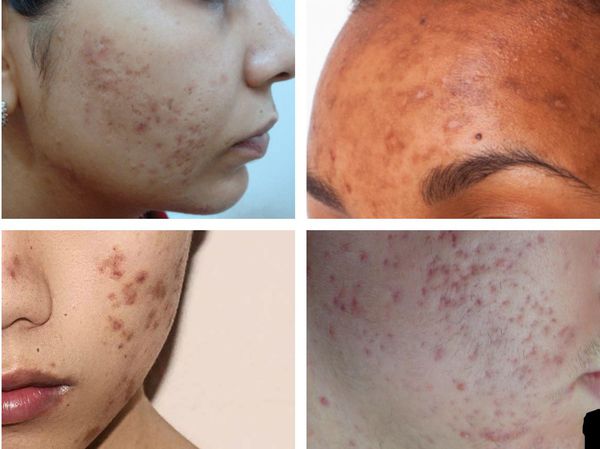
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
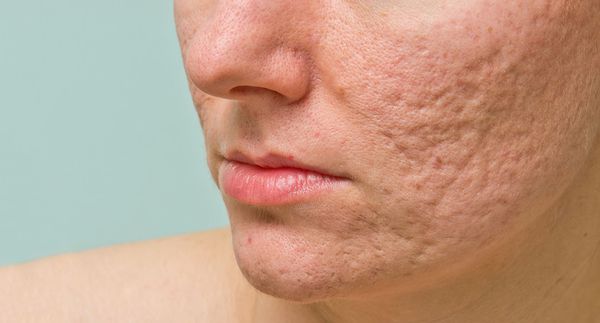
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
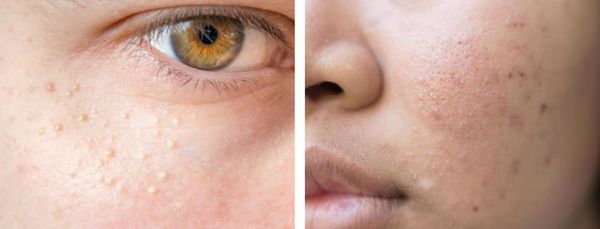
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
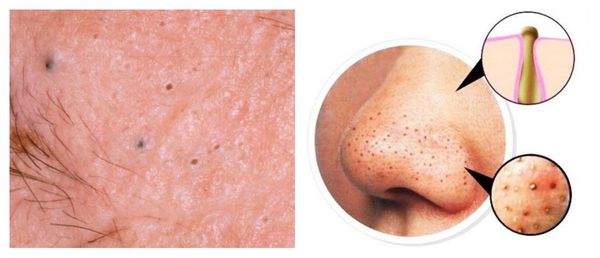
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
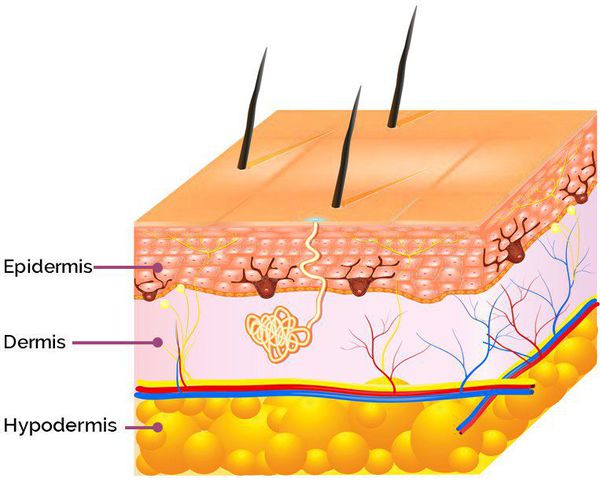
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
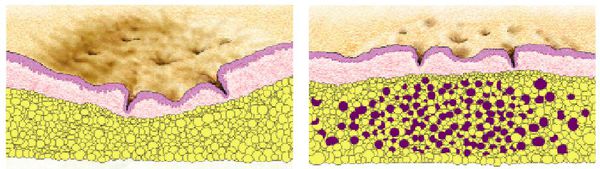
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
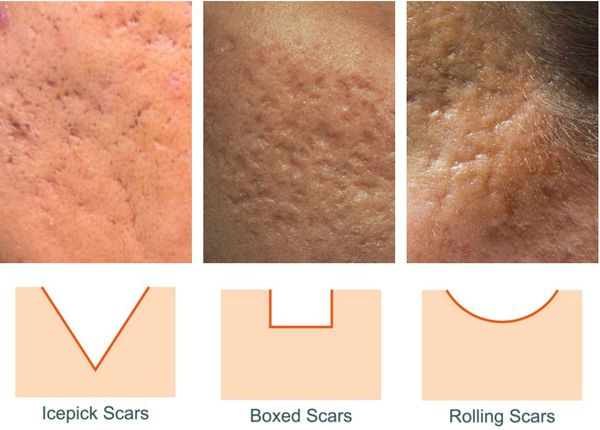
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
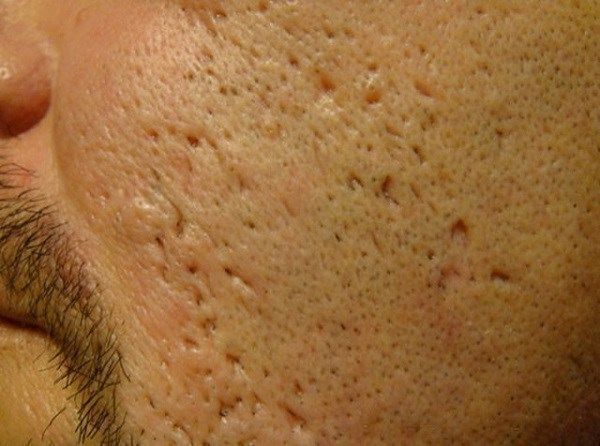
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
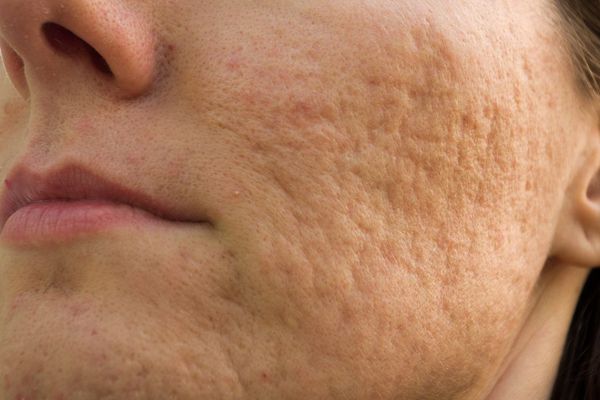
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
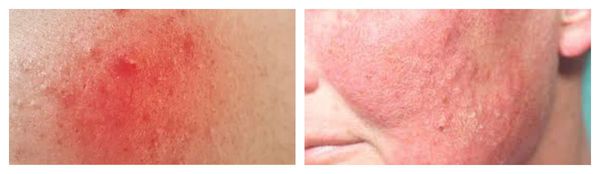
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
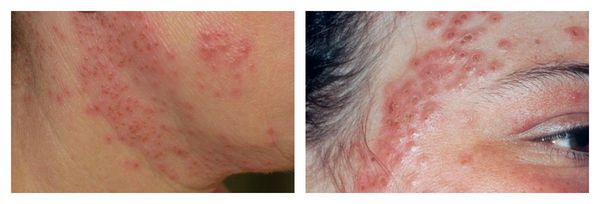
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
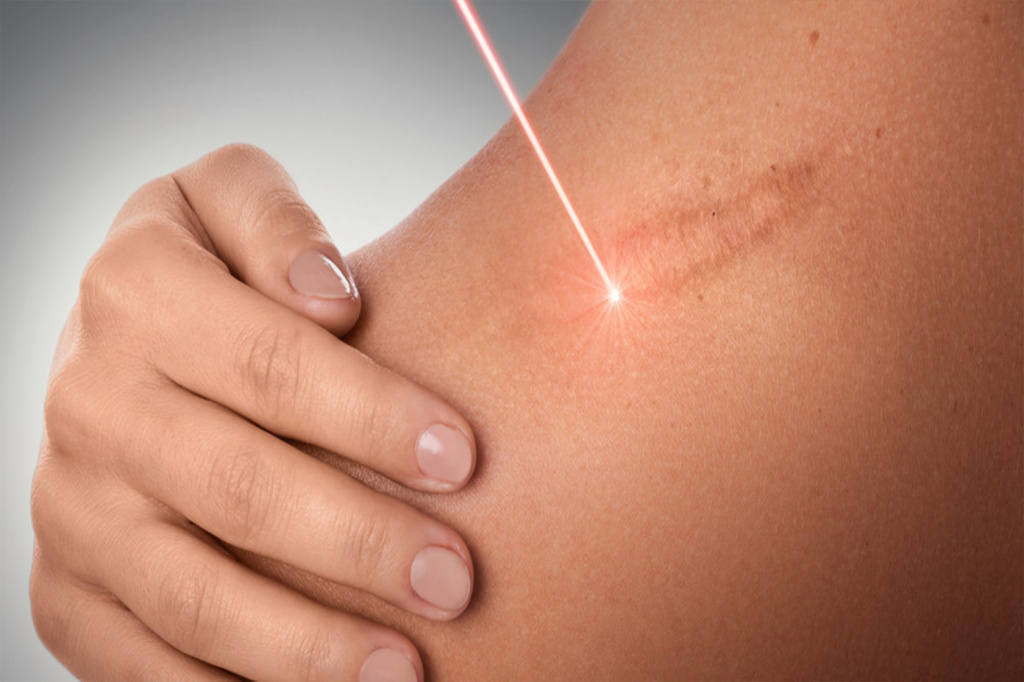
Рубцы и шрамы представляют собой изменения на коже в результате последствия заживления после прыщей, ожогов, порезов, гнойничковых образований. Для их лечения используют лекарственные препараты и специальные процедуры. В отдельных случаях показано хирургическое вмешательство.
Разновидности рубцов и шрамов
В зависимости от особенностей структуры кожного покрова выделяют 3 основных вида рубцов и шрамов:
Атрофические – выглядят как ямки, которые как бы проваливаются под кожу. Появляются как последствия прыщей, стрии (растяжение кожи), ветряной оспы.
Гипертрофические – в отличие от первых, наоборот, поднимаются над поверхностью кожи. Они появляются на фоне угрей, а также после заживления ран.
Нормотрофиеские – лежат вровень с поверхностью кожи. Появляются в результате разных повреждений (ранения, ожоги, порезы и другие).
Эффективные способы лечения рубцов
Шрамы и рубцы лечат разными способами. Конкретный вид лечения подбирает врач в зависимости от причины, состояния пациента, сопутствующих заболеваний и других факторов. Основными методами терапии являются такие:
Специальные кремы – например, «Имофераза», «Дерматикс», «Нафтадерм», «Контрактубекс», «Клофибраза», «Нарбирил» и другие.
Химический пилинг – к этому методу прибегают в тех случаях, когда лечение мазями оказывается неэффективным.
Введение дермальных наполнителей на основе гиалуроновой кислоты или коллагена. Эти компоненты не только выравнивают поверхность кожи, но и активизируют синтез коллагена самим организмом.
Лазеротерапия позволяет устранить наиболее заметные рубцы. Они разрушаются под воздействием лазерного излучения, в результате чего также повышается синтез коллагена.
Хирургическое вмешательство показано в крайних случаях, когда нужно вырезать рубцовую ткань. Возможна пересадка небольшой части кожи или дермотензия.
Лазерная шлифовка
Лазерное излучение воздействует на поверхностный слой кожи и уничтожает ткани, образующие рубец. В результате удаляют омертвевшие клетки и активизируют восстановление здоровых тканей. Сегодня используется 2 метода лазеротерапии:
Углекислотный лазер на основе углекислого газа способствует удалению шрама и осветлению пострадавшей области.
ЛазерFracelприводит к размягчению рубцовых тканей и усиливает синтез коллагена.
Процедура доказала свою эффективность. Однако в ряде случаев ее проведение противопоказано:
образование грубых рубцов (келоидных);
проблемы свертываемости крови;
обострения хронических заболеваний;
все сроки беременности и лактации;
опухоли (в том числе доброкачественные).
Химический пилинг
Пилинг представляет собой разрушение рубцовой ткани за счет воздействия разных органических кислот. Они способствуют также оптимизации жирового обмена, благодаря чему можно избавиться и от угрей. Есть несколько разновидностей химического пилинга (в зависимости от используемого реагента):
Пилинг ТСА (используется 3-хлоруксусная кислота концентрацией 35-50%).
Ретиноевый (на основе ретиноевой кислоты, которая не только разрушает рубцы, но и обладает антибактериальным действием).
Феноловый (на основе фенола – он также способствует избавлению от рубцов и уничтожает бактерии). Однако фенол токсичен и может плохо повлиять на нервную систему.
Химический пилинг противопоказан в таких случаях:
рецидив появления угрей;
склонность к келоидным рубцам;
индивидуальная непереносимость используемых веществ.
Механический пилинг
Наряду с химическим есть и механический пилинг. Так называют методику удаления верхнего слоя дермы с помощью насадок-фрезов. Есть 3 вида процедуры:
Эксфолиация – поверхностное удаление кожи до 15 мкм.
Эпидермолиз – удаляют слой до 50 мкм.
Глубокая дермабразия – глубина до 150 мкм.
Процедура проводится с применением местного обезболивания. Но в первые дни могут наблюдаться такие побочные эффекты, как боль, отечность. Также пациентам трудно принимать пищу (Если они прошли чистку соответствующих участков лица). В ближайшие дни на поверхности будет образовываться новая корочка. Ее нужно обработать антисептическими препаратами, а также разными мазями для предотвращения воспалительных процессов. Полное восстановление занимает до 3 месяцев.
Лечение лекарственными препаратами
Наряду с описанными процедурами для лечения рубцов и шрамов используются специальные препараты. Они комплексно воздействуют на пораженный участок – размягчают рубцовую ткань и способствуют восстановлению за счет образования новых клеток. К наиболее распространенным препаратам относят:
«Контрактубекс» – гель, содержащий аллатоин. Размягчает рубец, способствует снятию воспаления. Наносится непосредственно на поверхность и хорошо втирается в кожный покров. Курс длится несколько недель, но если раны застарелые – до 12 месяцев.
«Дерматикс» содержит в своем составе кремний-органические соединения. Размягчает рубцовую ткань за счет увлажняющего эффекта. Используется для лечения всех частей тела, в том числе лица, общий курс до 2 месяцев.
«Имофераза» содержит в составе фермент гиалуронидазу. Она активно воздействует на соединительную ткань рубца, разрушая ее. Используется для лечения шрамов, постакне и других заболеваний.
«Цикартикс» – мазь на основе экстракта центеллы и сосны. Способствует выработке коллагена, благодаря чему активизируются процессы восстановления тканей, улучшается кровоток.
«Нафтадерм» – препарат на основе нафталанской нефти. Способствует рассасыванию рубцов и размягчению ткани. Угнетает воспалительные процессы, обладает антисептическим и противозудным действием.
Рубцы и шрамы поддаются лечению, причем в большинстве случаев достаточно использовать специальные мази. Но если нужного эффекта нет, прибегают к лазеротерапии, химическому пилингу и другим процедурам. В редких случаях рубцы можно удалить только в ходе хирургической операции.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!



Илона, спасибо большое за ответы! С Праздником Вас! Буду как- то с этим жить..Бороться с депрессией..



Здравствуйте Елена.
В этой ситуации можно порекомендовать только камуфлирующую косметику.
Заменить рубец на нормальную кожу невозможно.



Елена, вы пишите, что дно рубца поднялось, вы имеете ввиду, что он стал более сглаженным по отношению к окружающей коже или наоборот, углубился? уточните, пожалуйста.
Лариса, после операции он был уже, но глубже, и розовый,потом стал как- бы расправляться вширь и стал белый. И стал не такой глубокий, почти вровень с кожей остальной

Елена, полное формирование рубца занимает порядка 12 месяцев. На сегодня он уже сформирован и вряд ли будет видоизменяться со временем. К сожалению, в рубцовой ткани нет меланоцитов, поэтому он имеет цвет, отличный от окружающих тканей.
В лазерной шлифовке рубца нет смысла, она применяется при лечении гипертрофических рубцов. Если атрофия сохраняется можно поработать с заполнением рубца филлером на основе коллагена. С точки зрения маскировки возможен еще медицинский татуаж, есть мастера, которые работают с рубцами, но здесь важно понимать, что при загаре эта область опять же будет выделяться.
Читайте также:

