Как вылечить бактериальную экзему
Обновлено: 17.04.2024
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Современные подходы к лечению экземы кистей
Журнал: Клиническая дерматология и венерология. 2011;9(6): 40‑43
Соколовский Е.В., Монахов К.Н., Холодилова Н.А., Домбровская Д.К. Современные подходы к лечению экземы кистей. Клиническая дерматология и венерология. 2011;9(6):40‑43.
Sokolovskiĭ EV, Monakhov KN, Kholodilova NA, Dombrovskaia DK. Modern approaches to the treatment of wrist eczema. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(6):40‑43. (In Russ.).
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Термин «экзема» известен с давних времен. Однако до настоящего времени в разных странах его трактуют по-разному. В последнее время в Европе и Северной Америке термины «дерматит» и «экзема» практически являются синонимами [1, 2]. В то же время никто не отрицает наличия неспецифической патологической реакции кожи, проявляющейся воспалением в эпидермисе и дерме, для которой типично наличие очагового отека шиповатого слоя эпидермиса — спонгиоза. Такая реакция традиционно называется экзематозной и принимает участие в формировании клинической картины многих заболеваний кожи, как инфекционных, так и неинфекционных. В тех случаях, когда после элиминации этиологического фактора проявления заболевания разрешаются полностью, говорят о вторичной экзематизации какого-либо процесса. Это нередко встречается при стрептодермии, микозе стоп, чесотке. В то же время у некоторых пациентов экзематозная реакция возникает первично. Это характерно для контактного аллергического дерматита. В большинстве случаев после устранения аллергена проявления заболевания разрешаются.
В ряде случаев проявления заболевания не разрешаются полностью, а характер его течения становится хронически рецидивирующим. В дальнейшем в качестве провоцирующих обострение болезни выступают различные факторы, действующие как непосредственно на кожу, так и на организм в целом. В таких случаях в России принято говорить об экземе как самостоятельной нозологической единице.
В то же время у значительного количества пациентов имеются указания на проявления атопического дерматита в раннем детском возрасте и на внекожные проявления атопии (атопическая бронхиальная астма, аллергический ринит, поллиноз), выявляется повышение общего и наличие специфических IgE. По-видимому, в таких случаях корректнее говорить об особенном течении атопического дерматита с локализованными экзематозными проявлениями. В настоящее время в специальной литературе вместо термина «атопический дерматит» широко используется термин «атопическая экзема».
Единого понимания термина «экзема кистей» не существует. Однако большинство авторов описывают хроническое поражение кожи кистей, проявляющееся экзематозной реакцией, для которого характерна поливалентная чувствительность, т.е. развитие рецидивов и обострений болезни связывается с различными воздействиями как непосредственно на кожу, так и на организм в целом (химические, физические, метеорологические, психологические стрессы и др.). Заболеваемость экземой, по данным литературы [3, 4], в разных странах составляет 5—20%. Существенную роль в развитии экземы кистей в настоящее время отводят нарушению кожного барьера, что подтверждается, в частности, положительным результатом использования средств базового ухода за кожей [5, 6]. При воспалении в коже нарушаются продукция и секреция липидов кератиноцитами. Следствием этого является увеличение межклеточных промежутков, снижение эластичности кератиноцитов. Повышенная проницаемость кожного барьера приводит к проникновению в кожу как аллергенов, так и ирритантов, еще более усиливающих воспаление. Формирующийся «порочный круг» обеспечивает хронизацию кожного процесса [7, 8].
Многофакторность происхождения экземы кистей в большинстве случаев не позволяет добиться длительной полной ремиссии заболевания и требует подбора постоянной поддерживающей терапии. Многие пациенты без должного врачебного контроля длительно используют топические глюкокортикостероиды (ТГКС), в результате чего формируются местная стероидная зависимость и другие местные побочные эффекты длительного использования препаратов этой группы. Больные другой группы категорически отказываются от применения местных стероидов, позволяя в дальнейшем развиваться бесконтрольному воспалению. Очень часто приходится констатировать, что пациенты с экземой кистей пренебрегают средствами базового ухода за кожей.
Отказ от использования ТГКС значительно удлиняет сроки лечения больных и ухудшает качество их жизни [9].
В настоящее время к препаратам, максимально удовлетворяющим современным требованиям, относится местный стероид мометазона фуроат, обладающий высокой системной безопасностью [10, 11].
Более 10 лет накапливался опыт использования интермиттирующих схем лечения наружными стероидами. Еще в 1999 г. N. Veien и соавт. [12] показали высокую эффективность и безопасность длительной (36 нед) интермиттирующей (препарат назначали по так называемой схеме выходного дня — только в субботу и воскресенье в одной группе и через день — в другой) терапии стероидом для контроля заболевания, особенно при дорсальной локализации проявлений экземы кистей. В более поздних исследованиях было показано, что наиболее хорошие результаты лечения достигаются при сочетании местных ГК и эмолентов [13, 14].
Материал и методы
Под наблюдением находились 34 больных экземой кистей в возрасте от 17 до 62 лет (24 женщины, 10 мужчин; средний возраст 30,45±1,32 года).
Тяжесть проявлений экземы оценивали на основании EASI (Eczema Area Severity Index) по стандартной методике. Если EASI был равен 3—6, то обострение считали нетяжелым, 7—9 — среднетяжелым, 10 и более – тяжелым.
В зависимости от выраженности воспалительных изменений кожи препарат Унидерм (мометазона фуроат 0,1% крем) наносили на пораженные участки кожи 1 раз в сутки до достижения практически полного разрешения высыпаний на коже. В дальнейшем пациентов переводили на интермиттирующую схему использования Унидерма: препарат наносили на пораженные участки кожи в течение 2 дней через 5 сут (2 раза в неделю) на фоне ежедневного использования средств базового ухода (специальный крем или специальную эмульсию для тела Эмолиум). При полном отсутствии проявлений заболевания местно стероиды не наносили, использовали лишь средства базового ухода (крем или эмульсию для тела Эмолиум).
Срок наблюдения за пациентами составил 8 нед. Визиты проводили через 2, 4 и 8 нед лечения.
Результаты и обсуждение
У 25 пациентов были выявлены признаки атопии (начало в раннем детском возрасте, атопические заболевания у кровных родственников, внекожные проявления атопии).
Среди больных экземой кистей без атопии (9 человек) большинство (8) составили пациенты в возрасте 35—62 лет. Среди пациентов данной группы преобладали женщины (8 из 9 человек). Пациентов с тяжелым течением заболевания в этой группе не было, а у абсолютного большинства (у 7 человек, 78%) была диагностирована легкая степень тяжести. В большинстве случаев (у 6 пациентов) заболевание приходилось на острую стадию, характеризующуюся появлением на коже кистей поверхностных сгруппированных микровезикул на фоне гиперемии, мокнутия, сопровождающегося зудом. У оставшихся 3 пациентов экзема была в подострой стадии.
Абсолютное большинство больных (7 человек) отмечали связь развития заболевания с перенесенным психоэмоциональным стрессом (разводом, смертью или болезнью близкого человека, сдачей экзаменов и др.). У 2 пациентов высыпания впервые появились при воздействии экзогенных факторов (строительных материалов, стиральных порошков, щелочных моющих средств с антимикробным действием).
В большинстве случаев экзема кистей с атопией наблюдалась у людей молодого возраста (25—34 лет, средний возраст 29,18±1,4 года). Среди пациентов данной группы также преобладали женщины. В этой группе обострение заболевания расценивалось как тяжелое в 44% случаев, в 29% — средней тяжести и только у 27% пациентов была диагностирована легкая степень тяжести. У 100% больных данной группы была выявлена атопия в анамнезе («детская экзема» или «диатез»). Аллергические заболевания в семейном анамнезе отметил 21 (84%) пациент. Клинически у всех больных были обнаружены признаки атопии, укладывающиеся в общеизвестные критерии J. Hanifin и G. Rajka. У большинства пациентов с экземой кистей с атопией (21 случай) в периоды обострений доминировали симптомы застойной инфильтрации, лихеноидные папулы, лихенификация, выраженная сухость кожи, трещины и шелушение, располагающиеся на тыльной поверхности кожи кистей, тогда как экссудативные проявления с тенденцией к отечности и микровезикуляции были обнаружены лишь у 4 больных. Среди провоцирующих факторов у данной группы больных доминировал психоэмоциональный стресс (в 12 случаях). У 13 пациенток заболевание началось в раннем детстве и по описаниям напоминало младенческую стадию атопического дерматита, затем до определенного возраста у них наблюдалась стойкая ремиссия, и лишь с началом беременности (у 7 женщин) и лактации (5) возник рецидив дерматоза. Обострение заболевания с погрешностями в диете связывали 11 больных, с экзогенными факторами — 2, с профессиональными вредностями — 1, остальные не могли четко указать причину обострений.
Как среди пациентов с экземой кистей без атопии, так и среди больных экземой кистей с атопией, на 1-м месте по частоте встречаемости были заболевания органов желудочно-кишечного тракта (55,6 и 68% случаев соответственно). На 2-м месте у пациентов обеих групп были гинекологические заболевания (22,2 и 32%), на 3-м — заболевания эндокринной системы (11,1 и 12%). Только у 22,2% больных экземой кистей без атопии и у 24% больных экземой кистей с атопией очагов хронических инфекций выявлено не было.
После обследования всем пациентам назначали индивидуальную терапию (системную и наружную) в зависимости от периода заболевания, тяжести патологического процесса, а также от выявленных сопутствующей патологии и провоцирующих факторов. Всем больным были даны общие рекомендации, влияющие на компенсаторные и приспособительные механизмы пациента (диета, режим дня, лечение сопутствующих заболеваний и функциональных расстройств, смена работы, климатолечение и др.). После оценки состояния вегетативной нервной системы назначали вегетокорректоры (длительность приема от 2 нед до 2 мес). При необходимости больные со среднетяжелой и тяжелой степенью тяжести заболевания получали гипосенсибилизирующую и детоксицирующую терапию. Наружно использовали топические глюкокортикоиды. В зависимости от клинической картины заболевания, наличия сопутствующих осложнений крем Унидерм наносили на пораженные участки кожи 1 раз в день не более 14 сут до достижения практически полного разрешения высыпаний на коже. В дальнейшем пациентов переводили на интермиттирующую схему использования ТГКС: препарат наносился на пораженные участки кожи 2 дня подряд с интервалом 5 сут (2 раза в неделю) на фоне ежедневного использования средств базового ухода. При полном отсутствии проявлений заболевания топический стероид не наносили: использовали лишь средства базового ухода.
Как при обострении, так и в период ремиссии заболевания, всем больным экземой кистей были назначены препараты, восстанавливающие целостность кожного барьера (так называемые эмоленты, оказывающие увлажняющее и ожиривающее действие). В нашем исследовании это были косметические средства линии Эмолиум. После курса лечения практически у всех пациентов удалось добиться положительных результатов. У 8 из 9 пациентов с экземой без атопии после достижения ремиссии (для полного разрешения высыпаний потребовалось 4—7 сут непрерывного использования крема Унидерм) и кратковременной (1—2 нед) интермиттирующей терапии полностью удалось отказаться от топических стероидов при условии постоянного использования средств линии Эмолиум. Лишь в одном случае возникла необходимость продолжить интермиттирующую терапию, что можно объяснить контактами с ирритантами в связи с профессиональной деятельностью пациента. В то же время больные, у которых был выявлен атопический фон, оказались более резистентными к проводимому лечению (для разрешения высыпаний потребовалось 6—10 сут ежедневного использования крема Унидерм). Лишь у 13 больных удалось достигнуть стойкой, но неполной ремиссии в течение нескольких недель. В остальных случаях была продолжена интермиттирующая терапия местными стероидами (Унидерм) в течение всего периода наблюдения. Несмотря на проводимое лечение, в 6 случаях не удалось достичь стойкой ремиссии заболевания, что может быть объяснено, в частности, невозможностью полностью устранить провоцирующие факторы.
Таким образом, назначение современного неатрофогенного местного ТГКС Унидерма позволяет быстро подавить гиперергическую реакцию, а интермиттирующая терапия с использованием этого препарата на фоне постоянного применения средств базового ухода за кожей Эмолиум позволяет в большинстве случаев активно бороться с персистирующим воспалением в коже и поддерживать ремиссию экземы кистей. Такая схема лечения может быть рекомендована при длительном течении заболевания с частыми рецидивами.
Выводы
1. Современная терапия экземы кистей должна включать в себя выявление и элиминацию триггерных факторов, активную противовоспалительную терапию даже при минимальных обострениях заболевания и постоянное использование средств базового ухода за кожей.
2. У пациентов с экземой кистей без атопии разрешение кожного процесса происходит быстрее и развивается более стойкая ремиссия, тогда как у пациентов с атопической экземой кистей разрешение высыпаний происходит медленнее и чаще возникают обострения кожного процесса.
3. Интермиттирующая терапия современными местными стероидами (в частности, кремом Унидерм) может быть рекомендована пациентам с длительным течением экземы кистей с частыми рецидивами.
4. Пациенты с экземой кистей нуждаются в постоянном использовании средств базового ухода за кожей.
5. Средства базового ухода за кожей линии Эмолиум соответствуют современным требованиям к этой группе лечебных косметических продуктов.
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
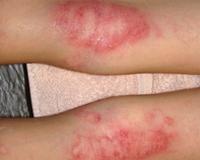
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Истинная экзема — это хронический зудящий дерматоз, проявляющийся возникновением на покрасневшем и отечном участке кожи мелких пузырьков (везикул) и серозных папул, которые быстро вскрываются, превращаясь в точечные эрозии. Серозное отделяемое последних обуславливает характерное для экземы мокнутие пораженного участка кожи. В большинстве случаев клиническая картина заболевания настолько специфична, что позволяет поставить диагноз экземы. В сложных диагностических случаях требуется исследование биоптата. Лечение в остром периоде экземы проводят антигистаминными препаратами, глюкокортикостероидами и вяжущими средствами. После стихания острого процесса применяют физиотерапевтические методы лечения.
МКБ-10
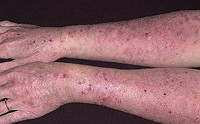
Общие сведения
Истинная, или идиопатическая, экзема получила свое название благодаря характерному для нее быстрому вскрытию пузырьков. Слово «экзема» происходит от греческого «eczeo» - «вскипать». Истинной экземой может заболеть человек любого возраста, но пик заболеваемости приходится на возраст 40 лет. При манифестации заболевания в детском возрасте возможно последующее спонтанное выздоровление, у взрослых пациентов экзема принимает хроническое течение. Идиопатической экземе часто сопутствуют другие аллергозы: поллиноз, астма, крапивница.

Причины
Истинная экзема считается многопричинным заболеванием. В ее возникновении играют роль инфекционно-аллергические, эндокринно-метаболические, нейрогенные и наследственные факторы. У пациентов с истинной экземой выявляется нарушение в соотношении иммуноглобулинов, уменьшение Т-лимфоцитов и увеличение В-лимфоцитов, определяются циркулирующие иммунные комплексы и аутоантитела. Вместе с тем существует нейрогенная теория возникновения экземы, основанная на клинических случаях появления этого заболевания на участках кожи с нарушенной вследствие повреждения нерва иннервацией.
К факторам, способствующим возникновению истинной экземы, относят: нервное перенапряжение, психологически травмирующие ситуации, вегето-сосудистую дистонию, гипертиреоз, сахарный диабет, заболевания желудочно-кишечного тракта, хронические инфекции, предрасположенность на генном уровне.
Симптомы истинной экземы
Истинная экзема начинается с появления на коже нескольких отечных и покрасневших участков, на которых затем возникают высыпания: очень мелкие папулы или везикулы. После быстрого вскрытия элементов сыпи образуются микроэрозии, из глубины которых отделяется обильный серозный экссудат. Благодаря этому экзематозные эрозии еще называют «серозными колодцами». Экссудат является причиной постоянного мокнутия поверхности пораженных участков кожи. Развитие элементов сыпи заканчивается образованием корочек. Высыпания при истинной экземе располагаются очагами с неровными контурами и могут локализоваться по всему кожному покрову. Наиболее часто заболевание начинается с поражения кожи лица и кистей. Очаги имеют симметричный характер. Лишь в редких случаях наблюдается единичный участок поражения.
Для истинной экземы характерным признаком является эволюционный полиморфизм, обусловленный одновременным присутствием на пораженном участке кожи элементов сыпи в различной стадии развития: покраснения, везикулы, эрозии и корочки. Кожные изменения сопровождаются постоянным зудом. Он может быть выражен в разной степени, но довольно часто зуд настолько силен, что приводит к нарушениям сна и невротическим расстройствам.
Постепенно острое развитие истинной экземы сменяется ее хроническим течением. При этом происходит нарастающее уплотнение пораженных участков кожи, изменение их цвета в сторону застойной красновато-синеватой окраски, кожный рисунок становится более выражен, появляется шелушение. На фоне этих изменений могут возникать новые папулы и везикулы с образованием мокнущей поверхности. Подобное чередование острого воспалительного процесса с хроническими проявлениями относится к характерным для истинной экземы признакам.
Приняв хроническое течение истинная экзема может длиться годами. В области разрешившихся очагов образуются депигментированные или пигментные пятна, которые постепенно проходят. Возникают участки шелушащейся и сухой кожи, на которых образуются трещины, а на подошвах и ладонях возможно образование мозолистых участков гиперкератоза с трещинами. Истинная экзема может осложниться присоединением инфекции с развитием пиодермии и образованием гнойных пустул.
Диагностика
Диагноз истинной экземы позволяет поставить характерная для нее клиническая картина. При опросе пациента большое внимание уделяется выявлению факторов, спровоцировавших начало заболевания. Проводятся общеклинические исследования: анализ крови и мочи, определение Ig E. При наличие показании осуществляется иммунологическое и аллергологическое обследование пациента. При присоединении вторичной инфекции проводят посев отделяемого с определением чувствительности к антибиотикам. Сложные в диагностическом плане случаи истинной экземы требуют проведения биопсии пораженного участка кожи.
Лечение истинной экземы
Медикаментозную терапию в острой стадии истинной экземы начинают с антигистаминных препаратов I поколения: прометазин, акривастин, хлоропирамин, мебгидролин. В последующем применяют препараты II и III поколения: цетиризин, лоратадин, эбастин, терфенадин и др. В случае выраженного воспалительного процесса показаны кортикостероиды внутрь: преднизалон, бетаметазон. При выраженной экссудации дерматологи дополнительно назначают внутримышечные введения раствора глюконата кальция.
В местном лечении истинной экземы используют вяжущие вещества в виде примочек (раствор танина, резорцина). Они уменьшают экссудацию и образуют на поверхности пораженного участка кожи защитную пленку, ограждая его от воздействия внешних раздражителей. В период острого воспаления местно используют так называемые «сильные» глюкокортикостероиды. В процессе стихания воспаления переходят на «средние» и «слабые» глюкокортикостероиды: 0,025% бетаметазона дипропионат, 0,1% гидрокортизон, 0,05% дексаметазон, 0,1% триамцинолон и др.
Присоединение вторичной инфекции делает необходимым назначение антибиотиков и применение мазей, содержащих кортикостероиды и антибиотики. Физиотерапевтическое лечение применяется после стихания воспалительных явлений. При истинной экземе эффективно проведение ПУВА-терапии, фототерапии с применением лазера, лазеротерапии, криотерапии, озонотерапии и магнитотерапии.
Профилактика
Для успешного лечения и профилактики обострении пациенту следует соблюдать диету, придерживаться правильного режима труда и отдыха, исключить провоцирующие факторы, осуществлять согласованный с врачом уход за кожей. При наличие очагов хронической инфекции необходима их санация. Рекомендуется диспансерное наблюдение участкового дерматолога для контроля течения дерматоза и предупреждения обострений.
1. Ассоциация полиморфизма +250 A/G Lt α с формированием хронической истинной экземы/ Денисова Я.Е., Чурносов М.И.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.
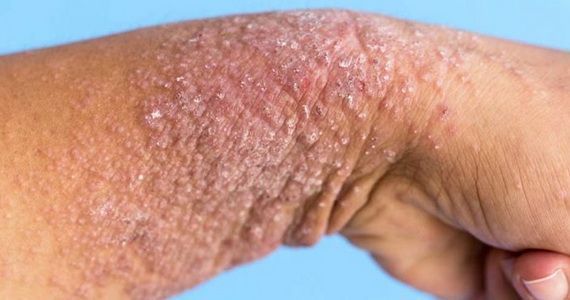
Микробная экзема редко проявляется у детей, зато взрослые сталкиваются с ней довольно часто. Она может объявиться после операции, варикоза или на месте бывшего поражения грибком. Рассмотрим, как распознать микробную экзему и какие средства сейчас применяются для борьбы с ней.
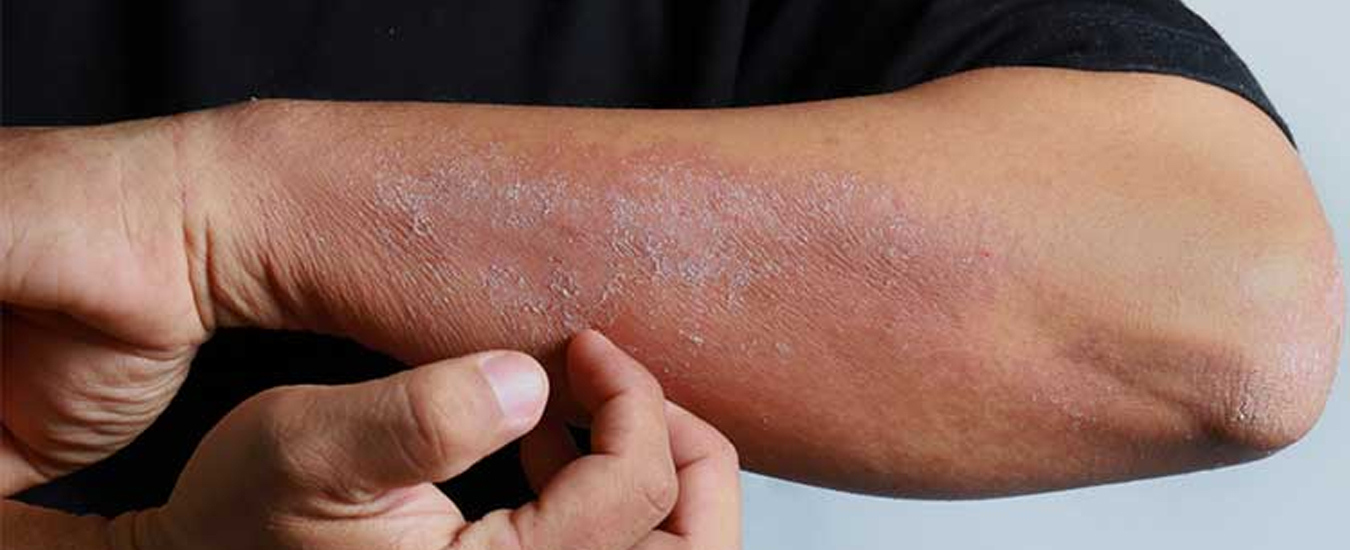
Симптомы
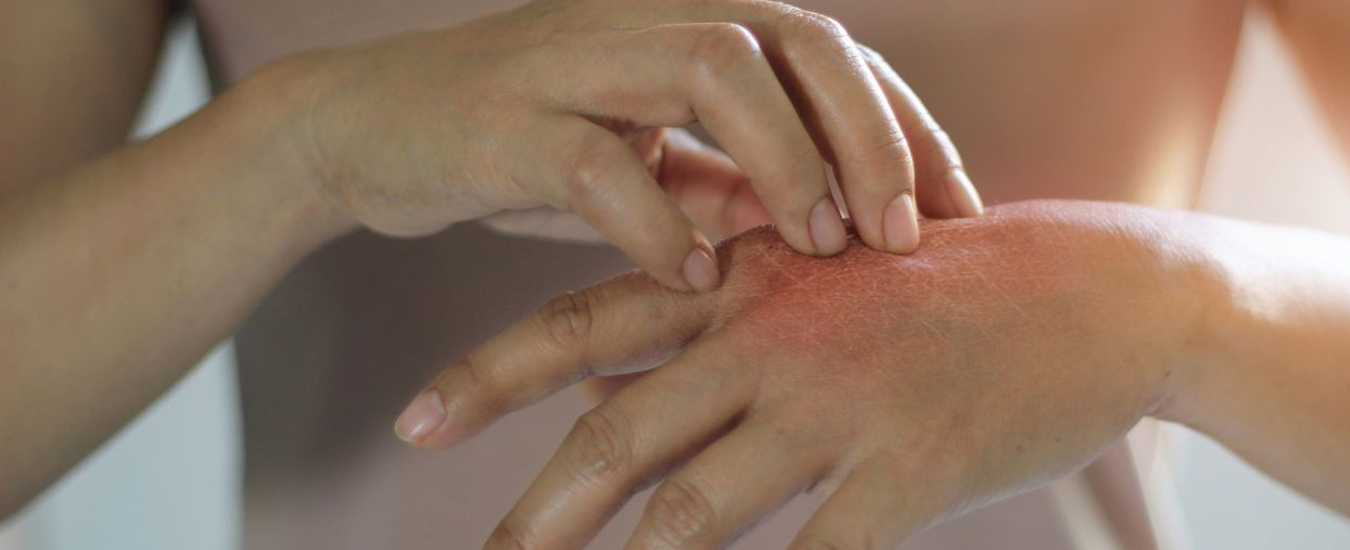
Внешне экзема представляет собой неровные высыпания на коже, обычно в виде пузырьков и папул. Микробная экзема часто выглядит как крошечные пузырьки с серозной жидкостью; при их вскрытии жидкость выливается, а на месте пузырька остается небольшая эрозия. Иногда вместо пузырьков могут быть просто бугорки, не наполненные жидкостью. Кожа в месте высыпаний краснеет. На начальных стадиях развития краснота вокруг высыпаний имеет довольно четкий контур, который со временем размывается, теряет очертания.
Особенность микробной экземы — небольшие, но многочисленные очаги с тенденцией к слиянию. Диаметр высыпаний редко превышает 3 см, но их достаточно много. Чаще всего микробная экзема в начале проявляется на руках, в частности на пальцах. Затем она перебирается ближе к локтям, очаги могут начать появляться и на туловище. Чем сильнее развивается болезнь, тем сильнее локализация микробной экземы смещается к туловищу; очаги появляются на груди, спине, пояснице.
Высыпания вызывают умеренный зуд, но даже если их не чесать, они не исчезают.
Этиология микробной экземы
Микробная экзема появляется в ходе вторичного воспаления кожи, пораженной грибком или болезнетворными бактериями. Причинами возникновения микробной экземы могут быть как бактерии-возбудители (например, гонококк Нейссера или грибки из рода Кандида), так и имунная реакция на аутоантигены.
Разновидности
Основываясь на различных причинах происхождения высыпаний, врачи делят микробную экзему на:
- варикозную. Она появляется в связи с венозной недостаточностью и обычно локализуется на участках изъязвлений;
- посттравматическую. Это высыпания, которые появляются в области заживающих ран, ссадин и послеоперационных швов;
- экзему сосков. Наиболее часто от этих высыпаний страдают кормящие матери. Экзема появляется из-за регулярных травм кожи сосков во время кормления.
Диагностика
Для диагностики микробной экземы у пациента берут соскоб с высыпаний. В ходе изучения взятого материала врач сможет оценить чувствительность возбудителя к лекарствам. Если диагностика затрудняется, пациенту могут приложить гистологическое исследование. Чтобы исключить псориаз и дерматит, проводят дифференциальную диагностику.
Лечение микробной экземы
Суть лечебного курса — устранить источник инфекции и восстановить кожу на поврежденном участке. Для этого используют препараты местного действия, медикаменты для приема внутрь и физиотерапию.

Медикаменты
Для местного применения используют:
- антибактериальные (если экзема вызвана бактериями) или антимикотические (при поражении грибком) мази;
- примочки из раствора свинцовой воды (в период обострений);
- нестероидные мази;
- гормональные мази (если высыпаний очень много).
Помимо этого врач может включить в курс лечения микробной экземы антибиотики, антигистаминные средства и витамины группы В и А.
Немедикаментозное лечение
Помимо приема прописанных средств, пациент может пройти курсы физиотерапии: УВЧ, УФО и озонотерапия показывают хорошие результаты при лечении микробной экземы.
Обнаружив у себя признаки микробной экземы, запишитесь на прием к дерматологу и пройдите диагностику. Большинство дерматологических заболеваний эффективнее всего поддаются лечению на ранних стадиях.
Читайте также:

