Как выглядят шпоры на пятках на рентгеновском снимке
Обновлено: 03.05.2024

Женщина рассказала, что по утрам чувствовала острую колющую боль, днём — постоянную распирающую, а по вечерам болезненные ощущения усиливались и распространялись по всей стопе до пальцев.
Она отметила, что после отдыха ей нужно было около 10 минут, чтобы «расходиться», поэтому сначала нагружала только передний отдел стопы, постепенно увеличивая нагрузку на пятку. Ночью стопа не болела.
Боль усиливались при длительной ходьбе или работе на ногах. Пациентке становилось легче после продолжительного отдыха на выходных или в отпуске.
Анамнез
Женщина связывала боль со своей работой. Примерно 5 лет назад она устроилась продавцом и практически целый рабочий день проводила стоя. Через полгода работы она впервые почувствовала боль в пятке.
Всё это время пациентка не обращалась в больницу и лечилась самостоятельно: использовала противовоспалительные средства в разных формах, в том числе в виде инъекций и мазей, делала компрессы с Димексидом, медицинской желчью, применяла аппликатор Кузнецова и массажные коврики, носила готовые ортопедические стельки разных производителей. На какое-то время пациентке становилось лучше, но симптомы медленно прогрессировали.
Примерно 20 лет назад на медосмотре пациентке поставили диагноз продольного плоскостопия I–II степени, но по этому поводу она к врачу не обращалась. Травм левой стопы не было.
Обследование
У женщин избыточный вес: 107 кг при росте 164 см. При осмотре определялось уплощение продольного свода обеих стоп II степени.
При прощупывании левой стопы появлялись болезненные ощущения в пятке, которые усиливались в центральной части. Также боль появлялась при разгибании пальцев, особенно резкой становилась после принудительного разгибания большого пальца. В области прикрепления ахиллового сухожилия болезненных ощущений не было.
Диагноз
Лечение
- ударно-волновую терапию (УВФТ) фокусным аппаратом по месту наибольшей боли — 6 процедур, по одной через каждые 4 дня;
- фонофорез с Гидрокортизоновой мазью по всей поверхности пятки — 10 сеансов, по одной каждый день;
- магнито-лазерную терапию — 10 процедур, по одной ежедневно;
- парафино-озокеритовые аппликации на стопу — ежедневно в течение 10 дней;
- противовоспалительную мазь на область левой пятки — 2 раза в день;
- индивидуальные ортопедические стельки;
- ограничение физической нагрузки на период лечения.
После первого сеанса УВТФ пациентка отметила, что боль усилилась, но ко второй процедуре она начала уменьшаться. После третьего сеанса УВТФ женщине изготовили индивидуальные ортопедические стельки, в которых она могла ходить без боли.
На заключительном сеансе УВТФ боль прошла. Пациентка рассказала, что утром болезненных ощущений также не было. Результатами проведённого лечения осталась довольна.
- постоянно носить индивидуальные ортопедические стельки;
- проходить профилактические курсы физиотерапии раз в полгода.
Заключение
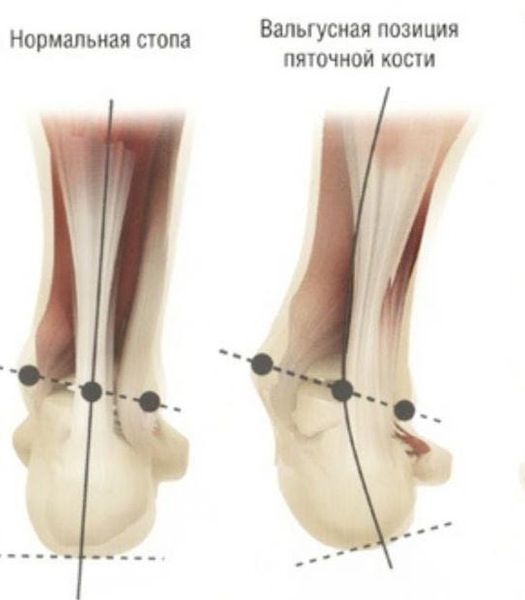
Пяточная шпора — это осложнение другой болезни, вызывающей пяточную боль. Как правило, причиной такой боли становится подошвенный или плантарный фасциит. Чаще всего его вызывают избыточный вес, чрезмерные физические нагрузки на стопы, неудобная обувь (тапочки, сланцы, кеды и др.), ортопедические деформации стопы (плоскостопие, вальгус пяточной кости), травмы стопы и голеностопного сустава, гормональная перестройка (период беременности и грудного вскармливания, климакс и др.).
Этот клинический случай доказывает, что не стоит заниматься самолечением боли в ногах при плоскостопии. Физиотерапия достаточно быстро и эффективно лечит подошвенную шпору, а индивидуальные ортопедические стельки компенсируют плоскостопие и позволяют добиться стойкой ремиссии симптомов.
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саковича Никиты Валерьевича, ортопеда со стажем в 9 лет.
Над статьей доктора Саковича Никиты Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
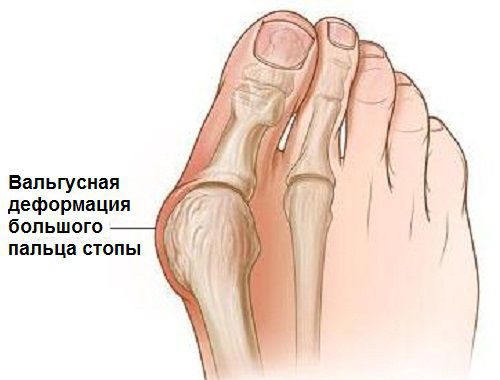
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность; [10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной. [15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца; [13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок; [9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
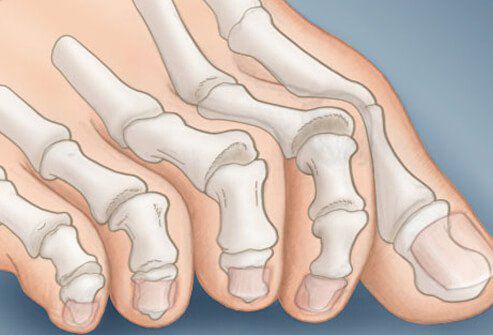
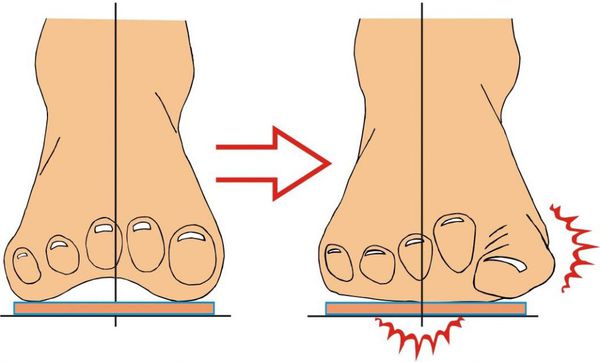
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
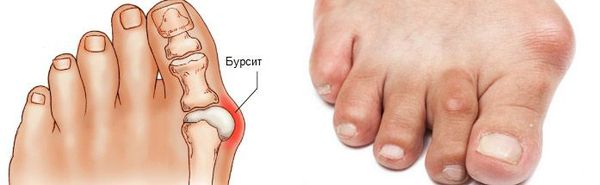
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
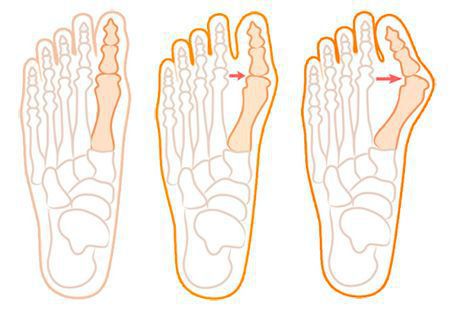
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм. [2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине. [7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
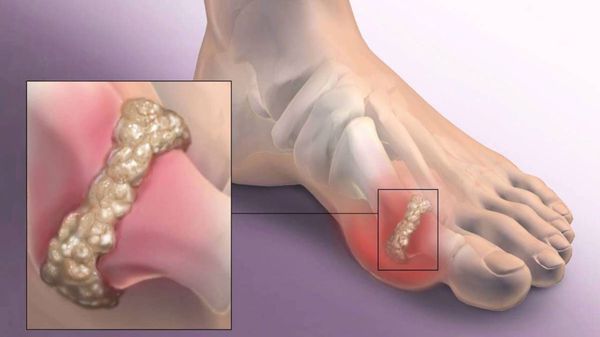
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
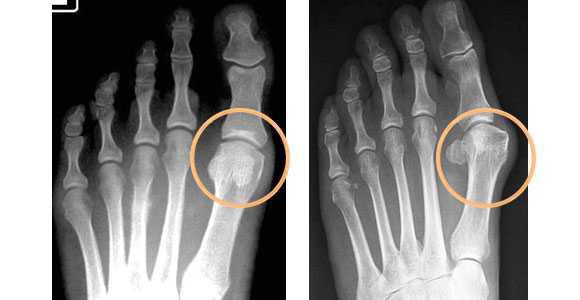
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
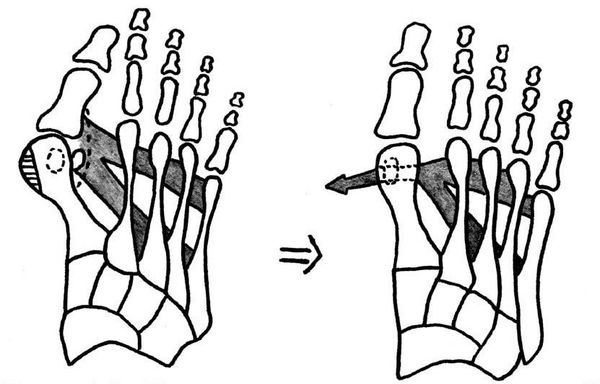
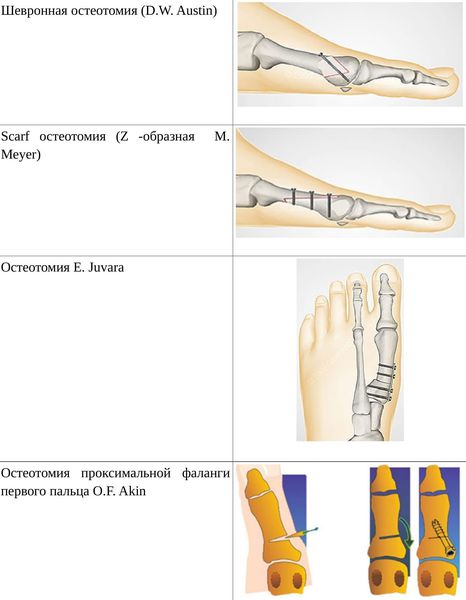
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез. [1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
Рентгенограмма, МРТ, УЗИ при подошвенном фасциите
а) Определение:
• Не выраженное повреждение сухожилий коротких сгибателей стопы в месте их отхождения вследствие хронической травмы
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Почти во всех случаях поражается центральная порция подошвенной фасции:
- Располагается над коротким сгибателем пальцев стопы
2. Рентгенография при подошвенном фасциите:
• Наличие костных выростов пяточной кости не является достоверным признаком фасциита
• Во многих случаях выросты анатомически не связаны с подошвенной фасцией
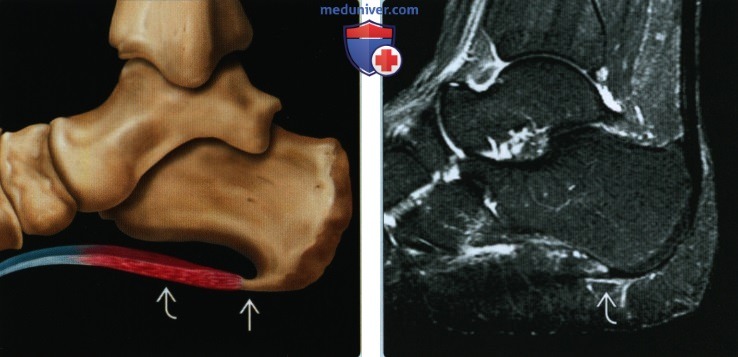
(Левый) На рисунке показан воспалительный процесс в подошвенной фасции, проявляющийся утолщением ее центральной порции. Также на подошвенной поверхности пяточной кости изображен костный вырост, однако его наличие не является достоверным признаком фасциита. Костные выросты пяточной кости во многих случаях анатомически не связаны с подошвенной фасцией.
(Правый) При МРТ в сагиттальной плоскости в режиме STIR визуализируются слабо выраженные признаки подошвенного фасциита минимальное утолщение фасции и отек тканей над фасцией и под ней.
3. МРТ при подошвенном фасциите:
• Веретеновидное утолщение проксимальных отделов подошвенной фасции
• Повышение интенсивности сигнала от подошвенной фасции
• + отек подкожной жировой клетчатки или короткого сгибателя пальцев стопы
• ± отек прилежащих отделов пяточной кости
4. УЗИ при подошвенном фасциите:
• Толщина подошвенной фасции >4 мм
• Гипоэхогенная структура фасции за счет нарушения присущей связкам архитектоники
• Достаточно редко при допплеровском исследовании в отечной подошвенной фасции выявляются зоны повышенного сигнала
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ или УЗИ
• Рекомендации по выбору протокола:
о При МРТ используют чувствительные к жидкости импульсные последовательности; исследование выполняют в сагиттальной и коронарной плоскостях
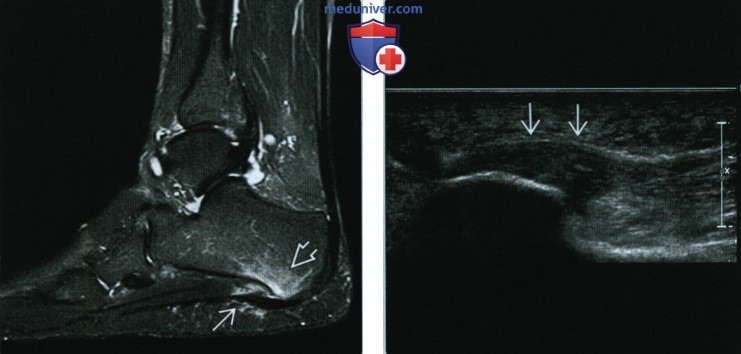
(Левый) При МРТ в сагиттальной плоскости в режиме STIR определяются утолщение фасции и отек прилежащих тканей, в том числе заднего отростка пяточной кости. Отсутствие эрозивных изменений кортикального слоя позволяет отличить фасциит от энтезопатии, вызванной спондилоартропатией.
(Правый) При УЗИ в продольной проекции визуализируется характерная картина подошвенного фасциита: утолщение фасции и гипоэхогенная структура ее центральной порции.
в) Дифференциальная диагностика подошвенного фасциита:
1. Подошвенный фиброматоз:
• Узловое утолщение подошвенной фасции
• Обычно поражается участок фасции, расположенный дистальнее
2. Разрыв подошвенной фасции:
• При МРТ и УЗИ выявляется нарушение целостности фасции
• Возникает в результате травмы или вследствие введения кортикостероидного препарата по поводу подошвенного фасциита
3. Стресс-перелом пяточной кости:
• Рентгенография: склеротическая полоса в заднем отростке пяточной кости
• МРТ: гипоинтенсивная полоса на Т1ВИ, гиперинтенсивная полоса при импульсных последовательностях, чувствительных к жидкости
4. Компрессионный перелом заднего отростка пяточной кости:
• Возникает в результате падения, приземления на пятку
• Линия перелома часто сочетается с угловой деформацией кортикального слоя
• Лучше визуализируется при рентгенографии пяточной кости в аксиальной проекции (по Харрису) или при МРТ
5. Ущемление латерального пяточного нерва:
• Возникает на уровне канала предплюсны, проявляется ограниченными болями в пяточной области
6. Спондилоартропатия:
• Реактивный артрит может дебютировать болями в пяточной области
• Также боли в данной области могут выявляться при псориазе или анкилозирующем спондилите
• При рентгенографии или МРТ визуализируются эрозивные изменения в области отхождения подошвенной фасции
7. Фиброз мягких тканей пяточной области со стороны подошвы:
• Возникает по мере старения, а также при сахарном диабете
г) Патология:
1. Общая характеристика:
• Этиология:
о Предрасполагающие факторы: ожирение, пронация стопы
о Хроническая травматизация
2. Краткие анатомические сведения:
• Подошвенная фасция:
о Отходит от нижнего края заднего отростка пяточной кости
о На уровне плюснефаланговых суставов веерообразно расходится и сливается с их фасциями
о Три порции:
- Медиальная: расположена над мышцей, отводящей большой палец стопы
- Центральная: расположена над коротким сгибателем пальцев стопы
- Латеральная: расположена над мышцей, отводящей мизинец стопы
о Некоторые авторы выделяют лишь латеральную и центральную порции, описывая последнюю как медиальную
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли по нижнему краю пяточной области при нагрузке:
- Наиболее выражены утром
о Болезненность при пальпации нижнего края заднего отростка пяточной кости
2. Лечение:
• Покой, ношение ортеза или пяточной стельки, растягивание:
о Может потребоваться 6-12 месяцев, чтобы лечебные меры подействовали
• Экстракорпоральная ударно-волновая терапия
• Введение кортикостероидных препаратов:
о Риск разрыва подошвенной фасции
• Резекция подошвенной фасции
е) Диагностическая памятка. Следует учесть:
• Часто считают, что боли в пяточной области обусловлены подошвенным фасциитом:
о МРТ: исключить другие причины болей в пяточной области
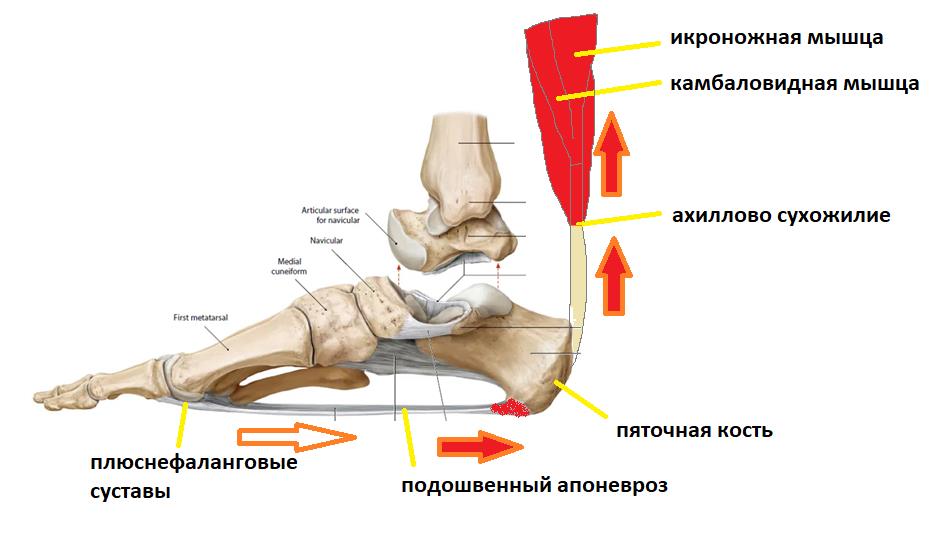
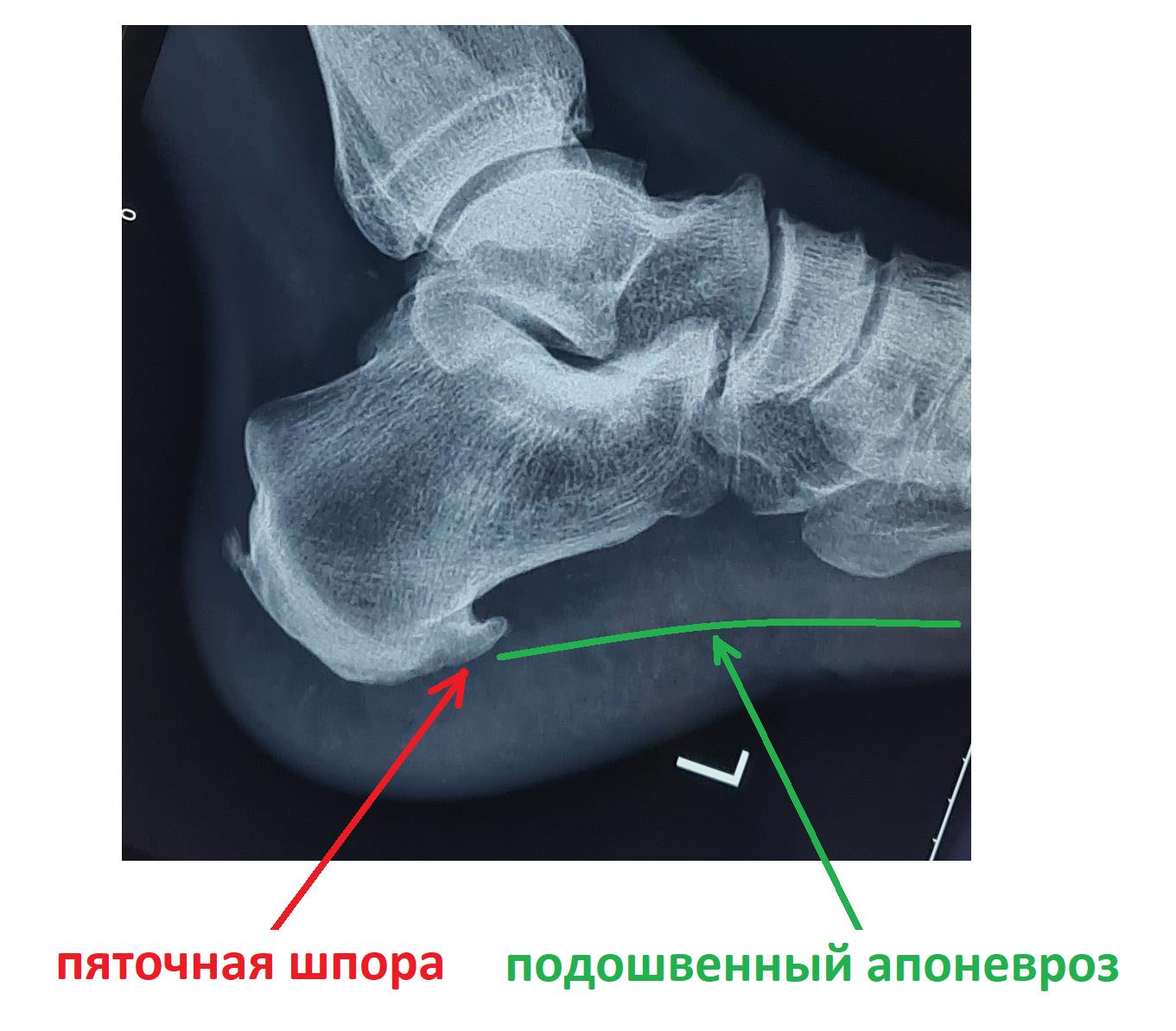
Боль в области пятки - именно с этой жалобой обращаются к травматологу- ортопеду особенно часто. И наиболее распространённой причиной боли в пятке является так называемая "пяточная шпора". Пяточная шпора – это устаревшее название, описывающее рентгенологическую картину длительно текущего плантарного фасциита (более точно «инсерционного плантарного фасциоза»). Несмотря на то что название неточное и устаревшее, оно всё ещё фигурирует в Международной Классификации Болезней 10-го пересмотра (МКБ 10). Широко распространённая патология, вызванная воспалением подошвенного апоневроза в месте его прикрепления к пяточной кости.

Итак, пяточная шпора, что же это такое, где она располагается, отчего возникает и как избавиться от боли в пятке. Обо всём этом я расскажу вам в данной статье. Для начала определимся с тем, где именно должно болеть. При пяточной шпоре болит подошвенная часть пяточного бугра, в том месте где к нему прикрепляется подошвенный апоневроз, чаще с медиальной, или внутренней стороны стопы.
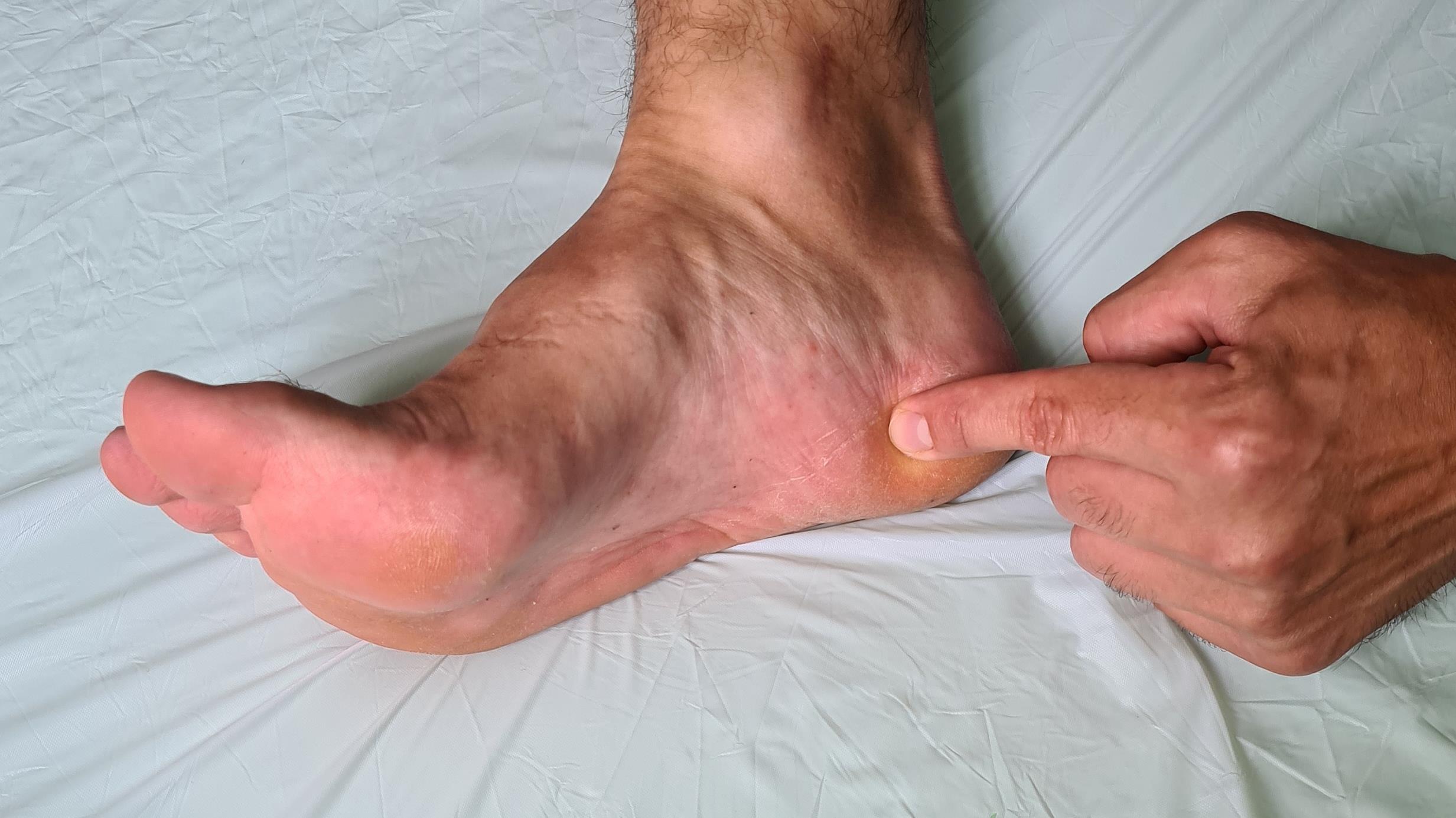
Встречается пяточная шпора с равной частотой у мужчин и женщин. Провоцирующих факторов великое множество, это и повышенная масса тела, сниженная эластичность стопы, ограничение тыльного сгибания стопы из-за укороченного ахиллова сухожилия, активные занятия бегом и танцами, но все эти факторы прямо или косвенно приводят к перегрузке подошвенного апоневроза. Именно поэтому нам надо более подробно рассмотреть анатомию данного сегмента стопы и голени, чтобы понять каким образом избавиться от боли в пятке быстро, качественно, а главное - навсегда.
Плантарная фасция или подошвенный апоневроз – широкая связка, которая соединяет между собой пяточную кость с одной стороны а с другой вплетается в капсулу плюснефаланговых суставов, прикрепляясь к головкам плюсневых костей и основанию фаланг пальцев. На картинке ниже изображен подошвенный апоневроз вид с внутренней стороны стопы и со стороны подошвы.
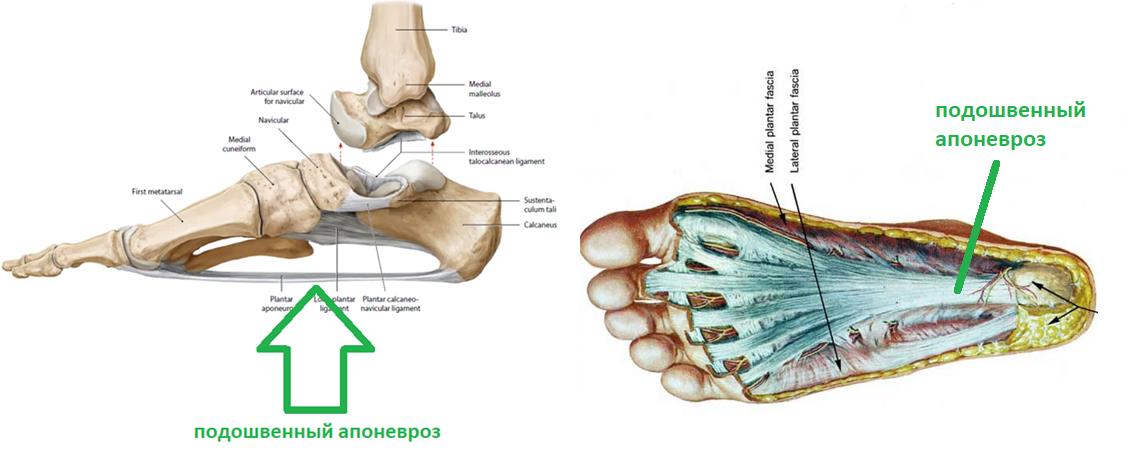
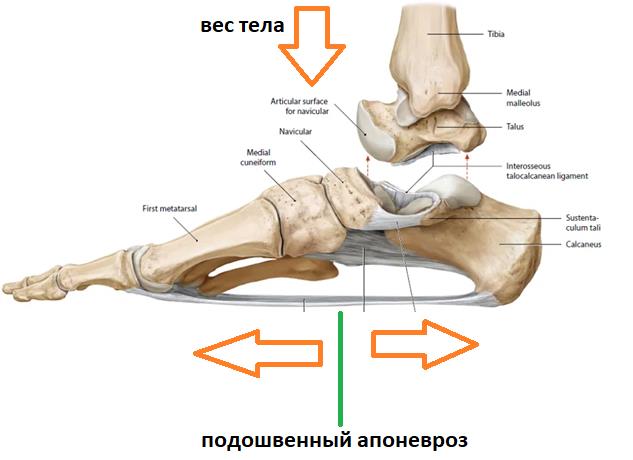
Таким образом подошвенный апоневроз является одной из основных структур удерживающих продольный свод стопы. Он работает как пружина, или как рессора, не давая продольному своду стопы проваливаться вниз в положении стоя, при ходьбе и беге.
Вторая функция подошвенного апоневроза, это передача тяги с икроножной и камбаловидной мышц голени на передний отдел стопы во время ходьбы, бега и прыжков.
При этом пяточная кость выступает в качестве блока лебёдки, увеличивая усилие, развиваемое икроножной мышцей.
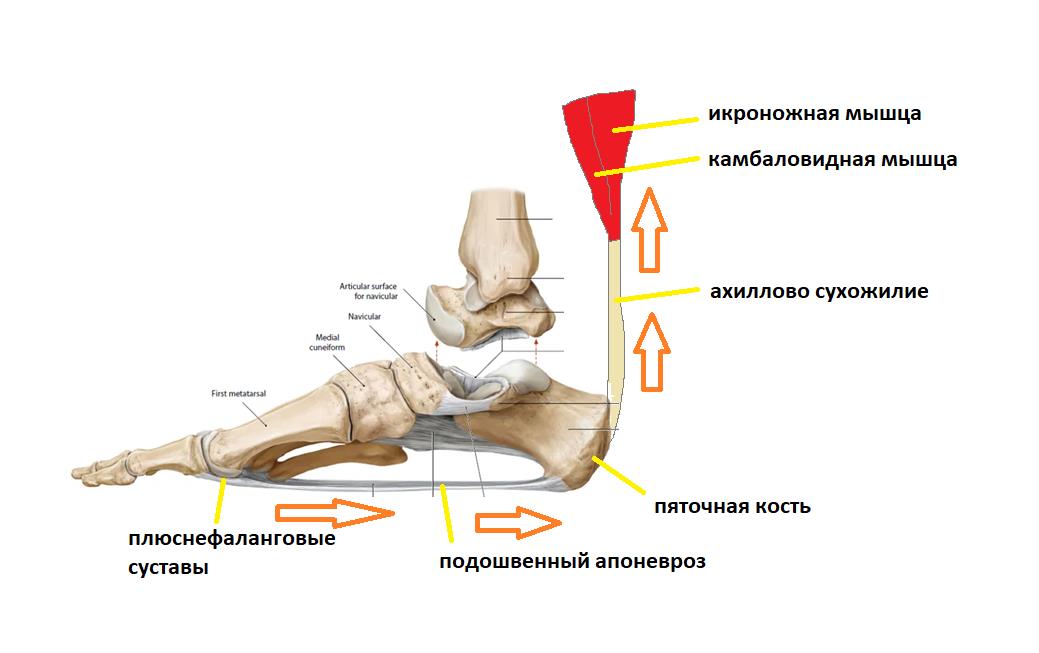
Таким образом получается что во время ходьбы подошвенный апоневроз последовательно испытывает 2 типа нагрузок.
Сначала он нагружается всем весом тела, и выполняет функцию амортизатора, а потом передаёт усилие от мощного трицепса голени (2 головки икроножной + камбаловидная мышцы) для выполнения шага.
Теперь представьте себе, вес тела, допустим 80 кг, и количество шагов, допустим 10000 в день, суммарная циклическая нагрузка 800 тонн, и так каждый день. Согласитесь – колоссальная циклическая нагрузка. Это и предрасполагает к повреждению подошвенного апоневроза. Но почему он повреждается именно в месте прикрепления к пяточной кости, и что к этому приводит?
Сухожилие обладает определённым уровнем упругости и деформируемости, так как оно состоит практически полностью из коллагена. Кость обладает значительно меньшими показателями упругости, так как на 50% состоит из минерального матрикса, гидкрокси-аппатита, она намного твёрже и устойчивее к деформации. Поэтому зона перехода упругой системы в неупругую – прикрепления к кости, является наиболее часто повреждаемой.
Что же приводит к ещё большему увеличению нагрузки на подошвенный апоневроз?
- Лишний вес – увеличивает статическую нагрузку на апоневроз.
- Плоскостопие – меняет направление действия механических сил на апоневроз, перегружая его внутреннюю часть, и в значительной мере ослабляет работу других амортизирующих механизмов стопы.
- Укорочение трицепса голени и ахиллова сухожилия – увеличивает силу тяги за пяточную кость.
- Ходьба по твёрдым поверхностям в обуви на тонкой, плохо амортизирующей подошве
Чуть более подробно остановимся на пункте 3, и потом перейдём к лечению.
Представьте что трицепс голени (икроножная мышца и камбаловидная мышца) постоянно напряжён, спазмирован, и тянет за пяточную кость даже если никакой подошвенный толчок в данный момент времени не требуется.
В такой ситуации подошвенный апоневроз будет постоянно натянут, так как будто вы всё время ходите на мысках.
Такая ситуация часто возникает если не уделять должного внимания растяжке, а также при ходьбе на каблуках. Так с болью в пятке на приём часто обращаются женщины после перехода из обуви на каблуках, в обувь на плоской подошве. Также часто от пяточной шпоры или плантарного фасциита, страдают люди с нейро-дегенеративными заболеваниями, последствиями инсульта, приводящими к повышенному тонусу икроножной мышцы.
Подошвенная фасция (или плантарная фасция, плантарный апоневроз, подошвенный апоневроз) – тонкая плоская связка, обеспечивающая статическую поддержку свода стопы. Хроническая перегрузка данной структуры приводит к формированию микроразрывов в области прикрепления подошвенного апоневроза к пяточной кости. Повторяющиеся эпизоды травмы приводят к формированию очага асептического воспаления и периостита. Так как к пяточному бугру также прикрепляются сухожилия мышцы приводящей большой палец, короткий сгибатель большого пальца, квадратная мышца стопы, их сухожилия также могут быть вовлечены в воспалительный процесс. Длительное воспаление и периостит в конечном итоге могут привести к образованию оссификата в области прикрепления к пяточной кости, который и получил в народе название «пяточной шпоры».
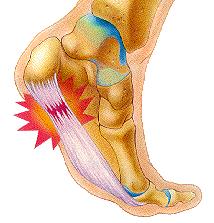
-Для плантарного фасциита характерна сильная утренняя или стартовая боль (первые шаги после сна или после длительного сидения\лежания)
-Острая боль в пяточной области, чаще всего появляется впервые внезапно, при вставании с кровати. При ощупывании пятки, боль чаще концентрируется ближе к её внутреннему краю.
- Изначально боль беспокоит только по утрам, часто уменьшается при ходьбе на мысках, но проходит по мере ходьбы в течение дня, пациент говорит о том что ему нужно «расхаживаться».
- Затем боль может начать беспокоить и по вечерам, особенно после значительной физической нагрузки.
- Боль часто бывает двухсторонней.
- болезненность при пальпации по внутренней поверхности пяточного бугра.
- ограничение тыльного сгибания стопы из-за контрактуры ахиллова сухожилия.
- боль может провоцироваться отведением большого пальца так как его сухожилие находится в непосредственной близости от плантарной фасции.
В том случае если провоцирующие факторы длительно травмируют подошвенный апоневроз, в месте его прикрепления к пяточной кости образуются микроразрывы коллагена, за которыми следует хроническое воспаление, рубцевание, фиброз и в конечном счёте оссификация – то есть превращение в кость. Именно это оссифицированное сухожилие и выглядит на рентгене как шпора.
Рентгенография чаще всего не выявляет никаких изменений на начальных этапах заболевания. С течением времени может сформироваться костный шип, который и получил название «пяточной шпоры».
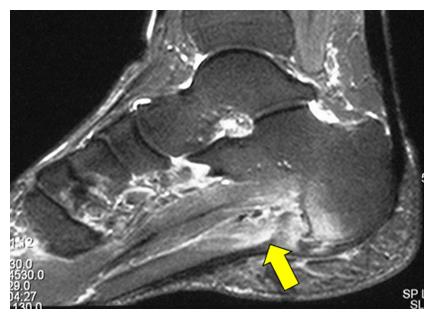
УЗИ – позволяет выявить воспалительные изменения, визуализирует отёк и скопление жидкости вокруг ткани фасции.
МРТ – дополнительный метод исследования, может быть использовано с целью предоперационного обследования и дифференциальной диагностики в затруднительных случаях.
Каким же образом можно вылечить избавиться от боли в пятке? Я думаю вы уже догадались – устранить причины. Напомню - основными причинами плантарного фасциита являются:
- Лишний вес – увеличивает статическую нагрузку на апоневроз.
- Плоскостопие – меняет направление действия механических сил на апоневроз, перегружая его внутреннюю часть, и в значительной мере ослабляет работу других амортизирующих механизмов стопы.
- Укорочение трицепса голени и ахиллова сухожилия – увеличивает силу тяги за пяточную кость.
- Ходьба по твёрдым поверхностям в обуви на тонкой, плохо амортизирующей подошве
Берём обувь с хорошей амортизацией, поддержкой продольного свода, поддержкой пяточной кости. Таким образом мы устраняем причину №4.

В кроссовки ставим ортопедические мягкие спортивные стельки. Таким образом мы устраняем причину №2 – плоскостопие. Стелька берёт на себя часть рессорной функции подошвенного апоневроза, и заодно ставит кости стопы в более физиологичное положение. К тому же она обеспечивает дополнительную амортизацию (причина №4).
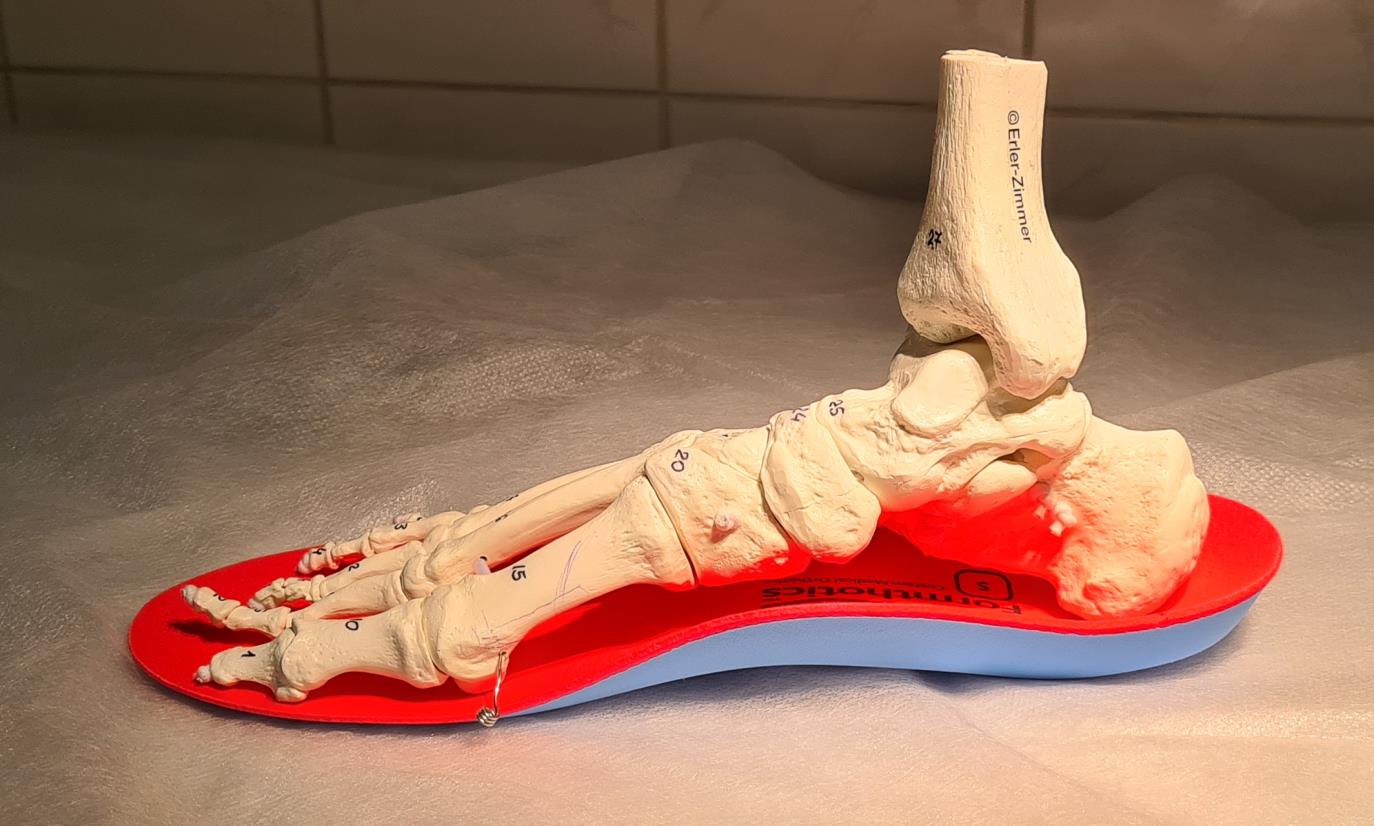
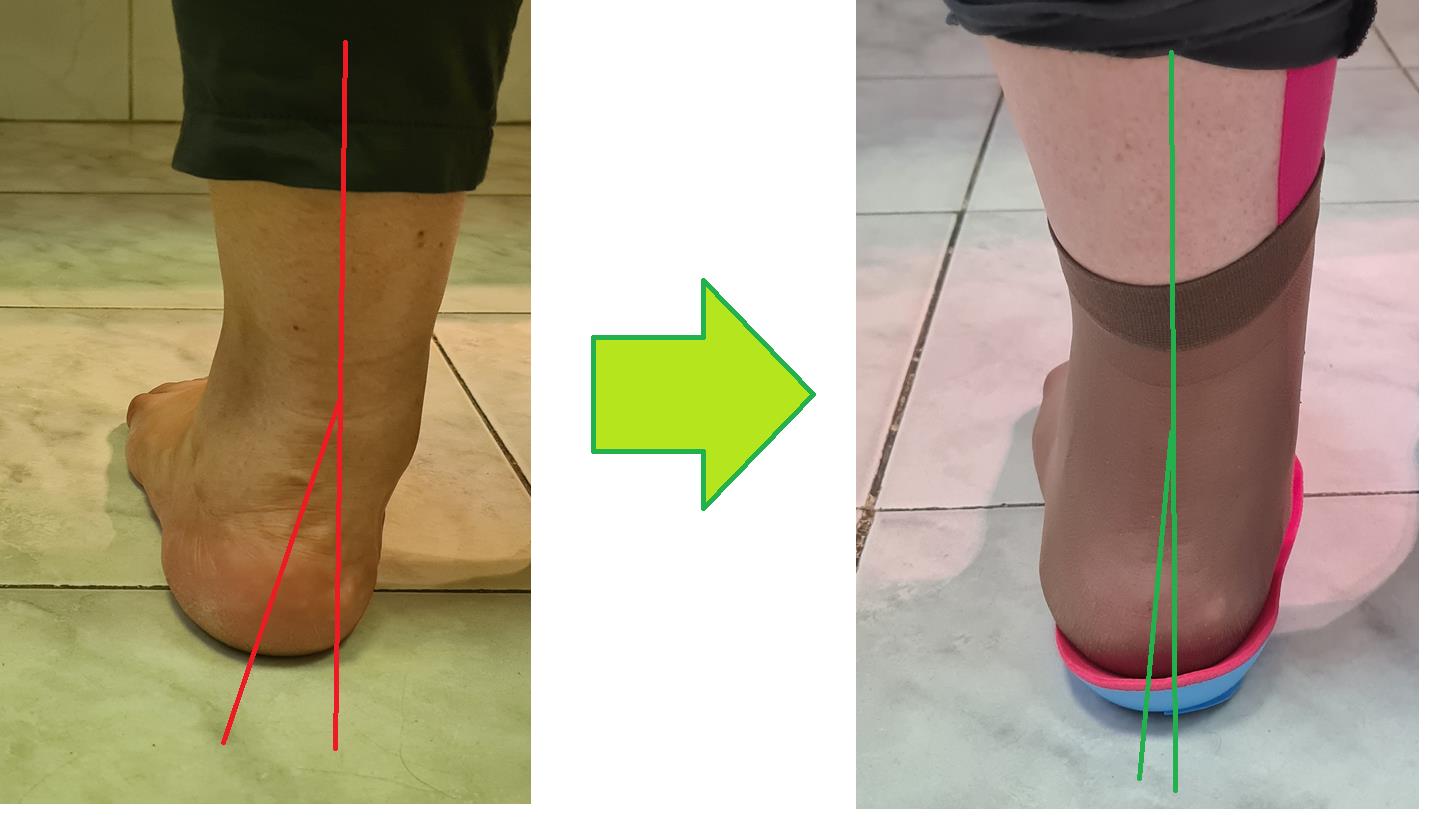
Пример изменения позиции пяточной кости на ортопедической стельке.
И приступаем к растяжке икроножной и камбаловидной мышцы (причина №3)
Я покажу вам 3 простых упражнения, которые надо будет делать по 20 секунд, 5 раз в день. В сумме получается 5 минут в день. Если вы последуете моим советам, в 95% случаев уже через неделю боль в пятке снизится на 3\4, а через 6 недель полностью пройдёт. Самое важное - дисциплина, не забывать делать упражнения, поставить себе напоминалку в телефоне, написать стикер и приклеить его к монитору рабочего компьютера, в общем любым доступным способом не позволять себе лениться.
1)упражнение у стены

Оранжевой стрелкой показана область где вы должны чувствовать растяжение. Делаете упражнение плавно, медленно, без боли. Доходите до максимального натяжения и задерживаетесь в таком положении на 20 секунд. Не отрываем пятку от пола, не сгибаем ногу в коленном суставе, стопа смотрит чётко вперёд или немного вовнутрь.
2) упражнение у стены

Выполняем точно так же как и первое упражнение. При этом натяжение должно чувствовать в нижней части голени, так тянется камбаловидная мышца. Также как и в первом упражнении - не отрываем пятку от пола, стопа смотрит немного вовнутрь. Если у вас проблемы с коленным суставом (разорван мениск, гонартроз) то это упражнение может быть дискомфортным, в таком случае его лучше пропустить.
3) Упражнение на ступеньке.

Также как и предыдущие два, это упражнение мы делаем плавно, контролируемо, без рывков, полностью свесив пятки постепенно расслабляемся, даём мышце хорошенько растянуться, можно немного согнуть колени чтобы больше тянуть камбаловидную мышцу. Также как и предыдущие упражнения, делаем 20 секунд.
Итак, вы потратили 1 минуту, и сделали 3 упражнения. Оцените свои ощущения. Вероятнее всего вам уже стало немного лучше. Если делать это 5 раз в день, результат не заставить себя долго ждать.
Переходим к причине №1 - это лишний вес. Конечно же надо худеть. Поэтому когда боль в пятке прошла или значительно уменьшилась, одеваем кроссовки со стельками и идём гулять свои 10- 15 тысяч шагов в день.
Если через 6 недель такого лечения боль не уменьшилась на 75% или полностью не прошла – вы приходите на приём, и мы решаем вопрос о проведении ударно-волновой терапии и инъекций богатой тромбоцитами плазмы. Но повторюсь, это требуется очень, очень-очень редко.
В качестве дополнительных лечебных мероприятий могут использоваться:
- Противовоспалительные препараты (недельный курс любых НПВС, коксибов или напроксенов)
- Ночное ортезирование. Во время сна полностью расслабленная стопа переходит в положение подошвеного сгибания или эквинуса. Как следствие, натяжение плантарной фасции ослабевает, а воспалительный процесс приводит к её рубцеванию в укороченном положении. После пробуждения это обуславливает те самые «утрение боли». Фиксация стопы в ночное время (во время сна) при помощи специальных ортезов, или просто длинного чулка в нейтральном положении, позволяет предотвратить рубцовый процесс с укорочением плантарной фасции.
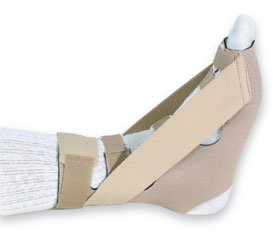
- Гипсование на срок 2-6 недель. За счёт полной разгрузки в нейтральном положении позволяет воспалению полностью стихнуть.
- Локальные инъекции ГКС длительного действия (бетаметазон, дипроспан). Необходимо вводить препарат только в зоне воспаления, и в небольшом количестве, так как существует достаточно высокий риск атрофии жирового тела пяточной кости и дегенеративного разрыва плантарной фасции при нарушении техники введения. В качестве более безопасного метода применяются инъекции богатой тромбоцитами плазмы. Тромбоциты также обладают выраженным противовоспалительным действием, однако в отличие от стероидов не вызывают огромного количества побочных эффектов. К сожалению эффект от тромбоцитов также возникает не сразу, как при уколе стероидов, а нарастает постепенно, в течение месяца.
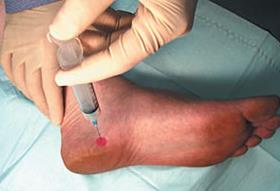
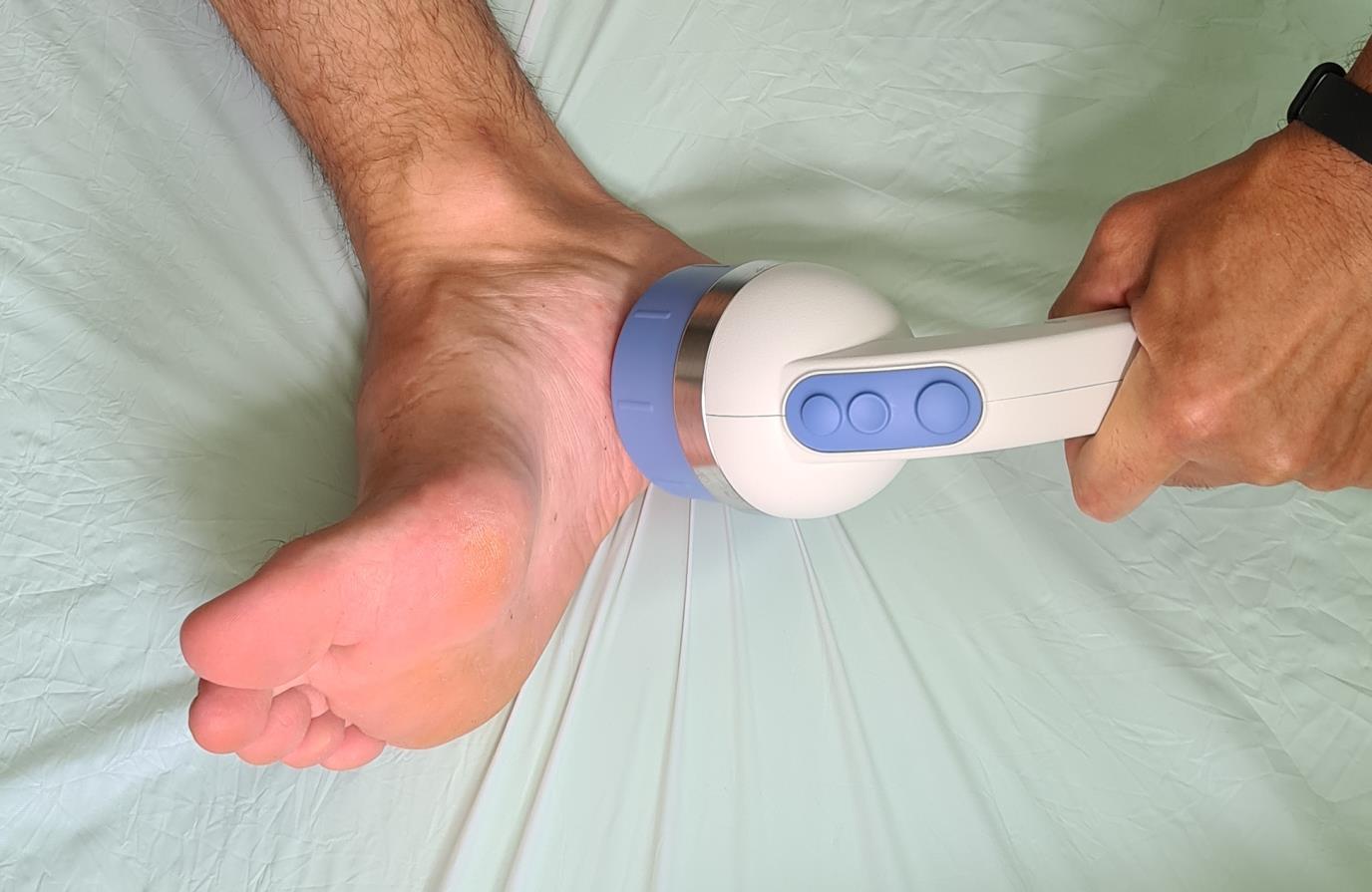
- Ударно-волновая терапия. Ещё одна технология используемая в борьбе с пяточной шпорой. Часто требуется выполнение нескольких последовательных процедур (1 раз в месяц на протяжении 3 месяцев) для достижения полного клинического эффекта.
При неэффективности всех вышеперечисленных методов на протяжении 6-9 месяцев показано оперативное лечение. Оно требуется не более чем в 1% случаев.
- Хирургический релиз плантарной фасции. Заключается в высвобождении от спаек места прикрепления плантарной фасции и рассечении её медиального отдела на 1\3 - 2\3. Может быть выполенена как артроскопически (из 2 маленьких разрезов) так и открыто.
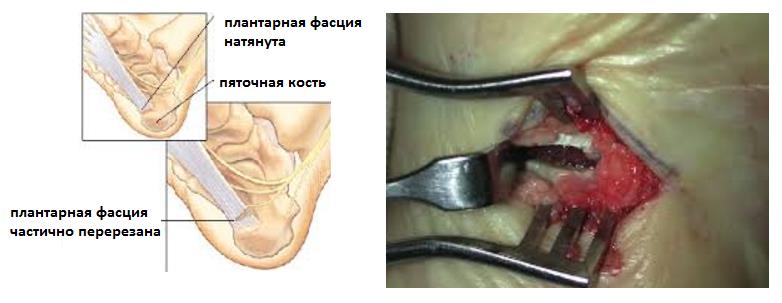
- В редких случаях производится удаление собственно «пяточной шпоры». Показанием для данного вмешательства служит большой размер, который может приводить к дополнительной травматизации подошвенной фасции собственно костным разрастанием.
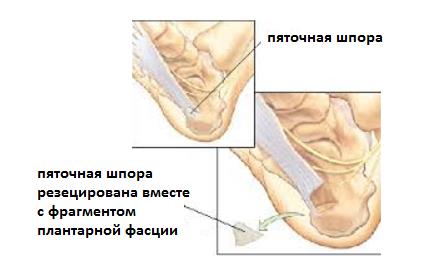
- Дополняется декомпрессией дистального отдела тарсального туннеля при параллельной компрессионной нейропатии большеберцового нерва.
Хирургическое лечение эффективно в 70-90% случаев но при этом характеризуется затяжной реабилитацией, и увеличением нагрузки на наружно-тыльные отделы стопы. Необходимость в хирургическом лечении при грамотно проведённом консервативном лечении не возникает практически никогда.
И на этом всё, с вами был доктор Никифоров, оставайтесь активными и здоровыми, и до новых встреч.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Рекомендации по анализу рентгенограммы (рис. 1):
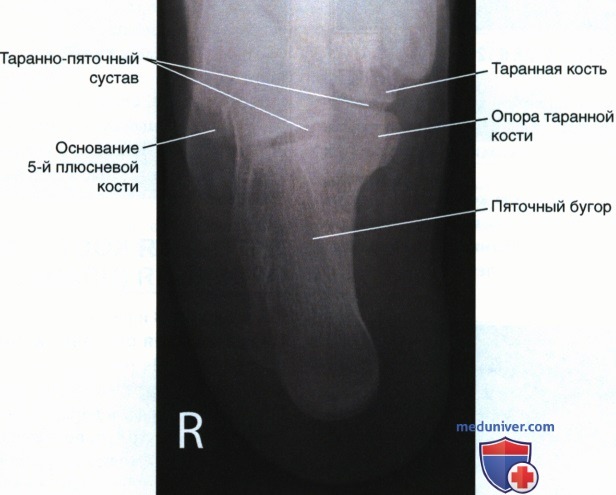
РИСУНОК 1 Рентгенограмма пяточной кости в аксиальной проекции, правильное положение.
• Суставная щель таранно-пяточного сустава открыта
• Бугор пяточной кости подвергается минимальной дисторсии (рис. 4-10)
• Отсутствует визуализация дистальных отделов плюсневых костей с медиальной или латеральной стороны стопы
• Опора таранной кости видна в профиль (рис. 11)
• Проксимальная поверхность бугра пяточной кости находится в центре экспозиционного поля
• В экспозиционное поле входят бугор пяточной кости и суставная щель таранно-пяточного сустава
а) Визуализация суставной щели таранно-пяточного сустава. На рентгенограмме суставная щель таранно-пяточного сустава будет открыта только тогда, когда ЦЛ будет проходить параллельно ей. Если подошвенная поверхность стопы расположена вертикально, суставная щель таранно-пяточного сустава размещается под углом 40° к плоскости ПИ, а ЦЛ наклоняется проксимально на 40°. В таком случае ЦЛ проходит почти перпендикулярно продольной оси бугра пяточной кости, но поскольку бугор наклонен относительно ПИ, то на рентгенограмме будет отмечаться элонгация бугра.
б) Избыточное тыльное сгибание. Если при тыльном сгибании стопы подошвенная поверхность располагается не вертикально, а ЦЛ наклонен на 40°, на рентгенограмме суставная щель таранно-пяточного сустава будет закрыта. Поскольку в таком случае положение ЦЛ относительно продольной оси бугра пяточной кости будет близко к перпендикулярному, бугор будет характеризоваться меньшим проекционным укорочением (рис. 4 и 5).
в) Недостаточное тыльное сгибание. В большинстве случаев при травме бугра пяточной кости пациенты не способны осуществить тыльное сгибание стопы под прямым углом к голени. В таких случаях, если рентгенография выполняется при подошвенном сгибании стопы и наклоном ЦЛ на 40°, на рентгенограмме суставная щель таранно-пяточного сустава будет закрыта. Поскольку положение ЦЛ относительно продольной оси бугра пяточной кости будет близко к параллельному, бугор будет характеризоваться большим проекционным укорочением (рис. 6 и 7).
Если пациент не способен выполнить тыльное сгибание стопы правильно, то для визуализации суставной щели таранно-пяточного сустава, необходимо увеличить наклон ЦЛ, пока он не выровняется с основанием пятой плюсневой кости и верхушкой малоберцовой кости (рис. 8 и 9). Если угол между ЦЛ и ПИ слишком острый, бугор будет характеризоваться избыточной элонгацией (рис. 10). Для того чтобы отобразить бугор пяточной кости при подошвенном сгибании стопы, можно воспользоваться альтернативным способом: дистальный отдел голени поднимают, благодаря чему положение подошвенной поверхности стопы относительно ПИ становится ближе к перпендикулярному.
При этом ЦЛ наклоняют так, чтобы он проходил почти перпендикулярно бугру пяточной кости. Однако недостатком такого способа является выраженное проекционное увеличение, которое становится тем больше, чем дальше пятка находится от ПИ. Если проекционное увеличение недопустимо, то для улучшения визуализации бугра пяточной кости можно получить вторую рентгенограмму, используя более низкий наклон ЦЛ. На такой рентгенограмме суставная щель таранно-пяточного сустава будет закрыта.
г) Ротация и наклон пяточной кости. Если нижняя конечность ротирована внутрь или голеностопный сустав находится в положении инверсии, с медиальной стороны будут визуализироваться первая и вторая плюсневые кости. Если нижняя конечность ротирована наружу или голеностопный сустав находится в положении эверсии, с латеральной стороны будут визуализироваться четвертая и пятая плюсневые кости (рис. 11).
Пример анализа рентгенограммы пяточной кости в аксиальной проекции
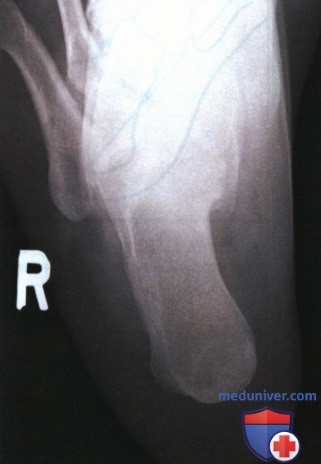
а) Анализ. Четвертая и пятая плюсневые кости визуализируются с латеральной стороны стопы. Голеностопный сустав был ротирован наружу либо стопа находилась в положении эверсии.
б) Коррекция. Поверните нижнюю конечность внутрь так, чтобы отобразить голеностопный сустав в ПЗ проекции, либо разместите стопу в нейтральном положении без эверсии.
Читайте также:

