Как выглядят ожоги от облучения
Обновлено: 24.04.2024
Введение
Материал и методы
В Центре накоплена информация о 232 больных с МЛП, которые находились на лечении в этом учреждении в остром периоде лучевого поражения, а также наблюдались в отдаленные сроки после радиационной аварии. Длительность наблюдения колебалась от 1 до 43,5 (в среднем 13,3 ± 1,3) лет. Периодом отдаленных последствий считался период, начинавшийся спустя 1 год после лучевого воздействия. 75 человек пострадали в результате воздействия гамма‑ бета‑излучения, 99 – от гамма‑излучения, 16 – от гамма‑нейтронного, 18 – от рентгеновского, 12 – от бета‑излучения, 8 – от воздействия пучка электронов, 4 – от воздействия пучка протонов.
МЛП I (легкой) степени тяжести выявлены у 74 больных, МЛП II (средней) степени – у 132 больных, МЛП III (тяжелой) степени – у 127 больных и МЛП IV (крайне тяжелой) степени – у 49 больных (табл. 1). Необходимо отметить, что у одного больного, как правило, наблюдались очаги поражения разной степени тяжести (например, МЛП I–IV или МЛП I, II степени), поэтому в приводимых таблицах число случаев МЛП различной степени тяжести может превышать количество больных в группе.
Количество случаев МЛП различной степени тяжести в компьютерной базе данных Центра
Из 232 больных у 72 человек наряду с МЛП была диагностирована острая лучевая болезнь (ОЛБ) различной степени тяжести (табл. 1). Среди больных, у которых была диагностирована ОЛБ, наблюдалось 49 случаев МЛП I, 34 – МЛП II, 26 – МЛП III, 17 – МЛП IV степени тяжести. Среди них 45 человек пострадали от гамма‑бета‑, 13 – от гамма‑, 14 – от гамма‑нейтронного воздействия. В работе использованы методы вариационной статистики (программа для ПК Biostat).
Результаты
Клиническая картина МЛП различной степени тяжести в периоде основных клинических проявлений
Клинические признаки МЛП, соответствующие различным степеням тяжести раневого процесса, приведены в табл. 2.
Основные клинические проявления по периодам развития и уровни поглощенных доз (кратковременное гамма-облучение) при МЛП различных степеней тяжести
Минимальные клинические проявления в виде гиперемии и слабого отека характерны для МЛП легкой степени тяжести. При подобном поражении эпителизация наступает всегда. развитие раневого процесса заканчивается сухим шелушением.
При средней, тяжелой и крайне тяжелой степенях МЛП на фоне отёка и гиперемии возникает отслойка эпидермиса и формируются пузыри. Пузыри вскрываются самостоятельно, обнажается язвенная поверхность. Самопроизвольная эпителизация происходит при МЛП средней степени тяжести. При тяжелой и крайне тяжелой степени поражения язвы превращаются в некротические, инфицируются и практически не заживают при консервативном лечении.
В отдаленном периоде на месте бывших острых лучевых язв и эрозий можно наблюдать выраженные рубцово‑атрофические изменения с пигментацией, множественными телеангиоэктазиями, гиперкератозом, поздними лучевыми язвами. В отдельных случаях возможно злокачественное перерождение тканей, особенно при гиперкератозе [5–8]. Однако следует указать, что развитие лучевого рака более характерно для последствий многолетнего хронического переоблучения [9–11].
Отдаленные последствия МЛП
Последствия МЛП являются основной причиной стойкой инвалидизации в отдаленные сроки у пострадавших в радиационных авариях.
Частота и клинические проявления отдаленных последствий МЛП различной степени тяжести (I–IV), вызванных действием различных видов ионизирующего излучения, по данным компьютерной базы данных клиники Центра, представлены на рис. 1–4.
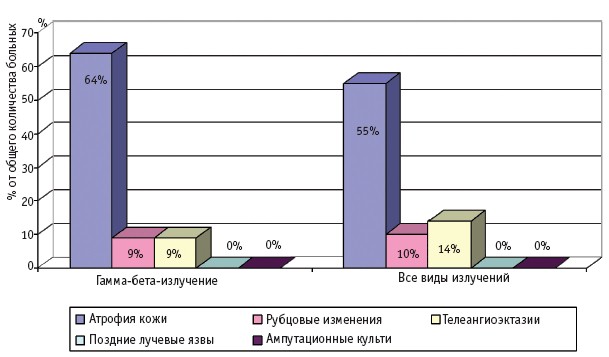
Рис. 1. Отдаленные последствия МЛП I степени тяжести
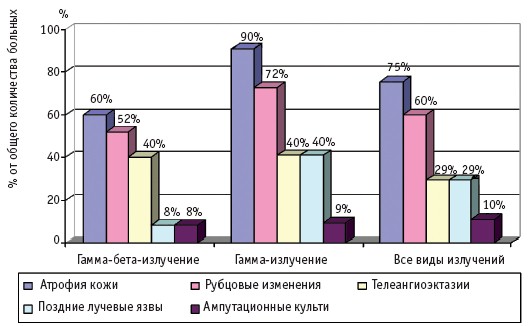
Рис. 2. Отдаленные последствия МЛП II степени тяжести
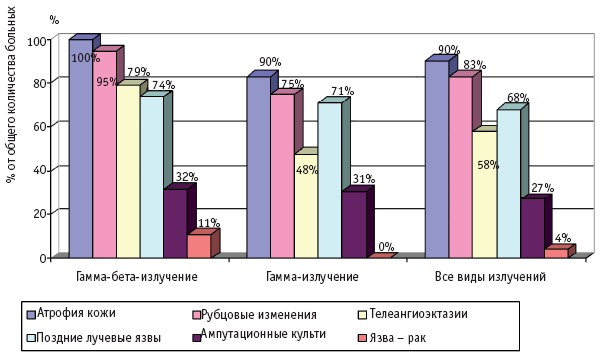
Рис. 3. Отдаленные последствия МЛП III степени тяжести
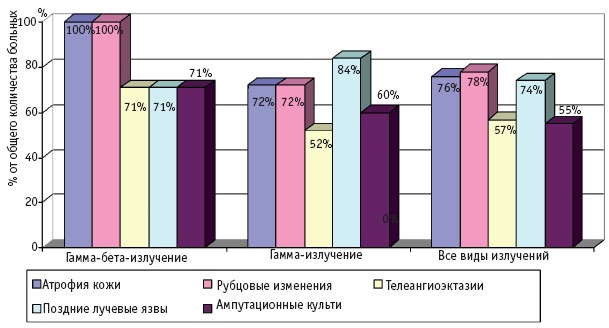
Рис. 4. Отдаленные последствия МЛП IV степени тяжести
Интересной находкой явилось обнаружение в периоде отдаленных последствий новообразований кожи: у 4 больных (у двух больных с МЛП, у двух с сочетанием ОЛБ и МЛП) в области длительно существовавших, не леченных хирургическим путем поздних лучевых язв был обнаружен высокодифференцированный плоскоклеточный рак кожи (рис. 3); у 5 больных – базальноклеточный рак кожи. Базалиомы были обнаружены у больных, перенесших ОЛБ I–IV степени и МЛП IV. Надо отметить, что появление базалиом отмечено на коже вне зоны последствий МЛП, поэтому эта нозология не вынесена на рис. 4.
Лечение МЛП и их отдаленных последствий
Несмотря на более чем столетнюю историю изучения МЛП, вопрос выбора тактики лечения остается очень сложным. С целью оценки эффективности лечения МЛП были проанализированы все группы больных с поражениями различной степени тяжести. Из исследования исключены пострадавшие, которые находились в клинике только в остром периоде и не наблюдались в периоде последствий.
Выбор методов лечения производится в зависимости от локализации МЛП, стадии развития раневого процесса, состояния окружающих тканей и площади МЛП.
Консервативное лечение в той или иной степени проводилось у всех 232 больных. На разных стадиях развития раневого процесса оно включало применение противоожоговых средств (лиоксазоль, пантенол), ингибиторов протеаз (контрикал, гордокс, октреотид), обезболивающих препаратов, антибиотиков, пентоксифиллина, средств, стимулирующих регенерацию (метилурацил, солкосерил, актовегин), антисептических растворов, различных перевязочных средств с нанесенными лекарственными препаратами и др.
Консервативными методами ограничивалось лечение только при МЛП легкой степени тяжести. Проанализированы случаи МЛП I степени тяжести от воздействия различных видов ионизирующего излучения. Условием подбора группы было наличие у пациентов только МЛП легкой степени. При наличии у одного пациента очагов МЛП различной степени тяжести больной включался в группу по максимальной степени тяжести (например, при МЛП II–III степени тяжести – в группу МЛП III степени), так как считалось, что наиболее выраженные последствия МЛП у данного пациента будут следствием острого МЛП наибольшей степени тяжести.
Консервативное лечение при МЛП легкой степени не требовало большой активности и в острой фазе приводило к полной эпителизации дефекта. Хирургическое лечение у этих больных не проводилось. У 16 из 30 пациентов отдаленные последствия МЛП легкой степени тяжести были представлены трофическими изменениями в виде легкой атрофии и сухости кожи, единичных телеангиоэктазий, которые также не требовали никакого лечения. У 14 больных последствия МЛП легкой степени отсутствовали.
Проанализированы медицинские сведения о лечении 59 больных с последствиями МЛП II (средней) степени тяжести. У 47 из 59 больных с МЛП II степени лечение также ограничивалось консервативными средствами. В результате его применения была достигнута полная эпителизация раневой поверхности. Однако у 12 больных в дальнейшем потребовалось проведение оперативного вмешательства, при этом консервативные методы лечения использовались для ускорения заживления раневой поверхности, либо для профилактики развития поздних лучевых язв.
У больных с МЛП III–IV степени тяжести основным видом лечения являлось хирургическое. Консервативная терапия использовалась для ускорения заживления раневой поверхности и для профилактики развития лучевого фиброза и поздних лучевых язв. тяжесть исходов и отдаленных последствий МЛП, несомненно, зависит от дозы лучевого воздействия, площади (табл. 3) и анатомического расположения МЛП. Последнее также определяет возможность использования близко расположенного к очагу поражения аутолоскута.
Большинство больных с МЛП тяжелой степени, пострадавших от всех видов ионизирующего излучения, подвергались хирургическому лечению. Самопроизвольное заживление без развития поздних лучевых язв наблюдалось только при малых площадях МЛП. Среди 41 пострадавшего от гамма‑излучения с МЛП III степени хирургическое лечение не проводилось у 8 (19,5 %) человек. У этих пациентов поражения имели малую площадь – менее 0,25 % поверхности тела. Отдаленные последствия были представлены выраженной атрофией кожи и мягких тканей, лучевым фиброзом, нарушением пигментации, телеангиоэктазиями, рубцами, остеопорозом, наличием контрактур. У остальных 33 больных хирургическое лечение проводилось в связи с появлением незаживающих поздних лучевых язв.
Критерии прогноза непосредственных и отдаленных последствий МЛП (гамма – бета облучения) в зависимости от объема (степени тяжести и площади) поражения
При МЛП IV степени тяжести уже в остром периоде течения раневого про‑ цесса может потребоваться проведение инвалидизирующих больного операций (некрэктомия тканей и инфицированных язв, ампутация пальцев или конечностей, аутодермопластика для закрытия раневого дефекта) с целью удаления очага некроза, инфекции и интоксикации, нередко для спасения его жизни.
Ампутация в области здоровых тканей дает стойкий эффект, профилактируя развитие поздних лучевых язв, но приводит к инвалидизации больного и снижению качества его жизни.
Если некрэктомия и ампутация проводятся не в границах здоровых тканей (II гистологическая зона МЛП [12]), то возникает рецидив поздних лучевых язв с необходимостью реампутаций и повторных аутодерматопластических операций (свободным лоскутом или филатовским стеблем), что требует повторных госпитализаций, перевязок, сопровождается болевым синдромом и приводит к глубокой десоциализации пациентов.
В группе из 6 пациентов с МЛП IV степени тяжести от гамма‑нейтронного излучения у трех больных острые лучевые язвы с большими дефектами самопроизвольно эпителизировались с последующим развитием гиперкератоза, индуративного отека, гиперпигментации, сухого некроза, и рубцов, которые постепенно увеличивались. Через несколько месяцев или год на фоне прогрессирования этих проявлений развились незаживающие поздние язвы, приведшие к необходимости ампутаций двух и более конечностей. У трех пациентов ампутации конечностей были произведены в остром периоде, в некоторых случаях были произведены реампутации конечностей из‑за развития поздних лучевых язв на культях с септическими осложнениями (септический эндокардит, амилоидоз почек и т.д.). таким образом, у всех больных IV ст. МЛП от гамма‑нейтронного излучения были произведены ампутации 2–3 конечностей.
У 5 человек МЛП IV степени тяжести от гамма‑бета‑излучения возникли в результате радиационных аварий, произошедших до 1987 г. раневой процесс у этих больных характеризовался развитием незаживающих острых лучевых язв или медленного заживления язв с последующими дефектами в виде гиперкератоза, лучевого фиброза, нарушения пигментации, телеангиоэктазий, контрактур. Больным проводилось хирургическое лечение в виде повторных некрэктомий, пластики свободным лоскутом, ампутаций и реампутаций пальцев верхних и нижних конечностей, пластики мостовидным лоскутом, ампутации кисти. У одного пациента из этой группы произошла малигнизация длительно существующей поздней лучевой язвы.
После 1988 г. у 10 пострадавших для сохранения целой конечности или ее большего сегмента, оптимального для дальнейшего протезирования, при МЛП III и IV cтепени тяжести, наряду с некрэктомией и ампутациями, кроме аутотрансплантаций свободным лоскутом, сотрудники Центра вместе с коллегами из отделения микрохирургии рЦХ им. Б.В. Петровского начали проводить трансплантации микрохирургическим полнослойным лоскутом на сосудистой ножке или другими васкуляризированными лоскутами, что позволило сократить объем ампутации и некрэктомии и избежать множественных реампутаций.
Если у 13 пострадавших с МЛП IV ст. от гамма‑излучения было проведено от 3 до 12 реампутаций и аутопластических операций свободными и стебельчатыми лоскутами, то среди 10 пострадавших, которым были произведены экономные некрэктомии и микрохирургическая аутодермопластика на сосудистой (питающей) ножке в 1–2 этапа, у одного пациента конечность была полностью сохранена, в других 9 случаях наблюдался стойкий эффект без рецидива поздних лучевых язв и с хорошей функцией конечностей.
Три человека с МЛП IV степени пострадали от рентгеновского излучения во время аварийных ситуаций после 2005 г. Всем пациентам в остром периоде произведены экономные некрэктомии и ампутации отдельных фаланг со сложными пластиками микрохирургическими полнослойными аутолоскутами с сосудистыми питающими ножками или реваскулизированной фасцией (рис. 5). Всем троим пациентам удалось сохранить конечности или большие их фрагменты (рис. 6). Одному – конечность (правую руку) с полной функциональной состоятельностью (9 лет наблюдения). Второму и третьему пациентам удалось сохранить правую и левую кисти, за исключением концевой фаланги I и средней фаланги II пальца и II и III левой кисти с формированием сухожилий разгибателей пальцев правой кисти из разгибателей правой стопы с частичным восстановлением функций (10 лет наблюдения).
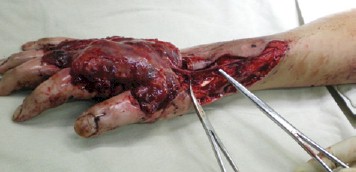
Рис. 5. Хирургическое вмешательство при МЛП III–IV степени тяжести
от рентгеновского облучения

Рис. 6. Восстановление функции правой кисти после хирургического лечения
При сравнении эффективности различных видов операций, применяемых при МЛП, в двух группах больных с аналогичной степенью тяжести и площадью поражения аутотранспланция с применением микрохирургической техники дает явные преимущества перед аутотрансплантацией свободным лоскутом, значительно сокращая число повторных операций (табл. 4). Больные, включенные в это исследование, были подобраны по полу, возрасту, степени тяжести МЛП, площади поражения.
Кроме того, аутопластические операции с применением микрохирургической техники позволяют сохранить большие сегменты конечности, что важно для дальнейшего функционирования ее культи, в том числе и для использования протеза.
Количество повторных оперативных вмешательств при Млп в зависимости от типа первичных операций
Примечания: * – некоторые больные имели МЛП 2 и 3 конечностей
** – отдельным больным проводилось до 20 операций – повторные реампутации с последующей аутопластикой свободным лоскутом
Необходимо отметить, что в связи с закономерными изменениями в последние годы структуры лучевых поражений в виде сокращения доли лиц с ОЛБ и увеличением количества пострадавших с МЛП, меняется и контингент больных. если многие десятилетия основным «поставщиком» пострадавших с лучевыми поражениями была атомная промышленность, то позднее мы стали чаще видеть среди больных работников нефтегазовой отрасли (дефектоскописты). В последнее десятилетие среди наших больных появились пациенты с осложнениями медицинского облучения. тяжелый соматический статус этих больных не позволяет проводить адекватное хирургическое лечение. В связи с этим с 2007 г. в лаборатории успешно применяется методика лечения поздних лучевых язв с помощью мезенхимальных стволовых клеток.
Заключение
Таким образом, правильный и своевременный диагноз при МЛП является очень важным звеном в системе оказания помощи пострадавшим в радиационных авариях, так как от этого зависит выбор адекватной схемы лечения.
Лечение МЛП легкой степени является исключительно консервативным. Может проводиться в любом лечебно‑профилактическом учреждении. Однако, учитывая частое сочетание МЛП с ОЛБ достаточно часто возникает необходимость в проведении обследования и лечения в условиях специализированного стационара.
Хирургическое лечение в комплексе с консервативным применяется у 30 % больных с МЛП средней степени при наличии поздних лучевых язв и практически у всех больных с поздними лучевыми язвами как последствиями МЛП тяжелой степени.
Методом выбора при тяжелых и крайне тяжелых МЛП в остром периоде и при рецидивирующих поздних лучевых язвах в отдаленном периоде являются оперативные вмешательства, основой которых является аутопластика толстыми лоскутами на сосудистой ножке с применением микрохирургической техники, что значительно улучшает исходы и минимизирует тяжелые отдаленные последствия. Кроме того, для профилактики развития поздних лучевых язв больным назначается каждые 6 месяцев внутривенное введение пентоксифиллина и актовегина.
При МЛП крайне тяжелой степени хирургическое лечение является основным методом не только в периоде отдаленных последствий, но уже и в остром периоде течения раневого процесса. Из видов оперативных вмешательств применяются все возможные: некрэктомии, ампутации, аутопластики полнослойным микрохирургическим лоскутом на питающей ножке, сдвижные лоскуты, реваскулизированные лоскуты, свободные для временного закрытия дефекта или на реваскулизированную фасцию, филатовским стеблем, мостовидным лоскутом. Для сохранения больших сегментов, иногда и целой конечности, методом выбора является применение полнослойных лоскутов на питающей ножке, полученных микрохирургическим методом или реваскулизированные лоскуты (фасциальные), т.е. способные нормализовать трофику в области пораженных тканей. Консервативное лечение является вспомогательным.
Лечение МЛП средней и тяжелой степени должно проводиться в специализированном стационаре, обладающим полным арсеналом диагностических и лечебных методов.
Кожа при общем лучевом воздействии. Заживление лучевых ожогов
Что касается поражения кожи при общем воздействии излучении с большой энергией (гамма-лучи, быстрые нейтроны), то возникновение в таких случаях грубых некробиотических и деструктивных изменений в подкожной клетчатке и скелетных мышцах препятствует формированию оптимальных условий для эпителизацпи и развития грануляционной ткани.
Как было установлено В. В. Шиходыровым (1958, 1960), даже при равномерном облучении рентгеновскими лучами в минимальной смертельной дозе происходит длительное угнетение пролиферации и дифференцировки фибробластов, и тем самым нарушается образование полноценной соединительной ткани.
Особенно неблагоприятные условия для рубцевания и эпителизации создаются при неравномерном гамма-нейтронном или нейтронном облучении в зонах наибольшего непосредственного воздействия излучения. В таких местах, как указывалось выше, наступает полная гибель мягких тканей по типу восковидного некроза, и таким образом полностью исключается трофическая связь вновь, образованного эпителия с подлежащими тканями.
Тем не менее, несмотря на прогрессирование местных структурных изменений и общее глубокое подавление репарационных процессов в облученном организме, пролиферация эпителия по краям некротически-язвенных дефектов кожи начинается уже в период разгара лучевого заболевания. Макроскопически это проявляется в виде возникновения отдельных небольших белесоватых бляшек и валиков по краям язвенного дефекта из вновь образованного эпителия.

Кроме специфических моментов, связанных с особенностями действия того или иного вида ионизирующих излучений и условиями их воздействия, исход лучевых поражений кожи в такой же мере зависит и от общих причин, определяющих заживление кожных дефектов любого происхождения. В частности, немаловажное значение имеют размеры пораженной поверхности тела, как в отношении общего токсического воздействия, так и возможности репарации.
Разбирая вопросы заживления лучевых поражений кожи, нельзя не упомянуть о развитии келоидов в исходе заживления комбинированных ожогов у пострадавших во время взрывов атомных бомб. Как известно, в таких случаях имело место сочетание воздействия на мягкие ткани лучистой энергии, световой вспышки и термического фактора. Через 6 мес после взрыва ожоги зажили у 94% пораженных людей, а спустя 10 мес и позже на месте ожогов образовались келоиды, причем больше всего их возникло у молодых людей [Tsuxuki M., 1956; Ilarda .Т., 1960].
В свое время были высказаны различные мнения о причине образования келоидов. Очевидно, что данную особенность нельзя считать характерной для лучевых ожогов. Достаточно напомнить об образовании обезображивающих рубцов на месте обширных термических ожогов кожи у танкистов или летчиков, полученных в горящих танках или самолетах в Великую Отечественную войну. Вероятнее всего, образование келоидов у пострадавших при атомных взрывах обусловлено длительным течением местного воспалительного процесса, присоединением инфекции, особенностями воспалительной реакции и развития грануляционной ткани в условиях лучевой болезни, неправильным лечением пострадавших.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучевые повреждения кожи, часто называемые лучевым ожогом, могут иметь различное клиническое проявление.

Лучевые повреждения кожи (развитие лучевых ожогов). Рис. 5. Эритема. Рис. 6 — 8. Развитие пузырей. Влажный радиоэпидермит. Рис. 9. Эрозия. Рис. 10. Рубец ; видны дисхромия, телеангиэктазии и каемка гиперпигментации.
Эритема — временное покраснение кожи на месте облучения; развивается на 13—14-й день после однократного и через 2—6 недель после фракционного облучения.
Стойкая эпиляция развивается при однократном или фракционном облучении волосистой части головы. Сухой эпидермит развивается через 7—10 дней после однократного или через 2—3 недели после фракционного облучения. Клинически проявляется эритемой, отечностью кожи с последующим пластинчатым шелушением. Восстановление облученной кожи неполное. Кожа остается атрофированной, сухой, эпилированной. Позднее появляются телеангиэктазии, неравномерная пигментация.
Влажный радиоэпидермит сопровождается резким покраснением и отеком кожи, появлением пузырей, наполненных прозрачной желтоватой жидкостью, которые быстро вскрываются, при этом обнажается базальный слой эпидермиса. Через 1—2 дня начинается эпителизация.
Влажный эпидермит заканчивается стойкой атрофией волосяных фолликулов, сальных и потовых желез, значительным истончением кожи, потерей ее эластичности, депигментацией (дисхромией), появлением телеангиэктазии. Позднее может выявиться гиперкератоз (избыточное ороговение) и склероз подлежащей подкожной жировой клетчатки. После облучения жестким рентгеновским или амма-излучением спустя 6—9 мес. и позже выявляется медленно прогрессирующая атрофия мышечной ткани и остеопороз костей. Наиболее резкая степень атрофии мышц и задержка роста костей наблюдаются у детей.
При лечении злокачественных опухолей влажный радиоэпидермит допустим только на малых по размеру полях облучения.
Лучевая язва может развиваться остро в ближайшие дни и недели после интенсивного однократного облучения, подостро через 6—10 недель, а также через несколько лет после облучения. Острое течение характеризуется интенсивным покраснением кожи вскоре после облучения, сопровождающимся резким отеком, сильными болями, нарушением общего состояния. На отечной, с застойной гиперемией коже появляются крупные пузыри нередко с геморрагическим мутным содержимым. По отторжении эпидермиса обнажается некротизированная поверхность, покрытая неснимающимся налетом, в центре которой образуется язва. В течение длительных сроков происходит отторжение некротизированной ткани, образование вялых и нестойких грануляций и эпителизация язвы. Нередко заживления не происходит. Подостро развивающаяся лучевая язва часто является исходом длительно протекающего влажного эпидермита. В окружающих язву тканях в пределах облученного поля в течение ближайших месяцев развивается резко выраженная лучевая атрофия.
Поздняя лучевая язва обычно развивается на фоне резко атрофированных тканей на месте облучения. Образование язвы происходит по типу острого лучевого некроза тканей в области всего поля облучения, захватывающего не только кожу, но и подлежащие ткани, подкожную клетчатку, мышцы, кости. В ряде случаев на атрофированной коже появляется поверхностная экскориация (ссадина), которая постепенно углубляется и увеличивается в размерах, превращаясь в глубокую язву.
Лучевая атрофия кожи и лучевая язва нередко заканчиваются развитием лучевого рака.
Результатом лучевого воздействия на кожу и подкожную жировую клетчатку нередко является индуративный отек тканей.
Индуративный отек развивается в результате поражения не только кровеносных, но и лимфатических сосудов, что ведет к нарушению оттока лимфы, отеку и склерозу кожи и подкожной клетчатки. Кожа и подкожная клетчатка облученного поля постепенно становятся плотными, возвышаются над уровнем нормальной кожи, при надавливании остается ямка. Кожа гиперпигментирована, покрыта телеангиэктазиями или приобретает красновато-синюшный оттенок, становится болезненной. Под влиянием травмы или без видимой причины в области индуративного отека может возникать некроз кожи, ведущий к образованию глубоких лучевых язв.
Эритема не требует специального лечения; необходима только защита от любого вида раздражения кожи: солнечной инсоляции, теплового, химического и механического воздействия, обмывания, особенно с мылом. Все перечисленные раздражители способствуют увеличению степени повреждения.
Допускается смазывание покраснений поверхности кожи индифферентным жиром, маслами, преднизолоновой мазью.
Влажный эпидермит лечат открытым способом, без повязки. Мокнущую поверхность обрабатывают ежедневно или через день спиртовым раствором генцианвиолета. При необходимости накладывают повязки с линиментом алоэ, тезановой эмульсией, облепиховым маслом, рыбьим жиром. Эпителизация заканчивается через 1 — 2 недели.
Лечение лучевой язвы заключается в радикальном хирургическом удалении язвы и окружающих измененных лучевым воздействием тканей. Нерадикальное вмешательство, т. е. оставление части облученных тканей, ведет к расхождению швов и образованию сначала незаживающего дефекта, позднее вновь превращающегося в язву. После иссечения язв малого размера возможно наложение швов без дополнительной пластики. При больших язвах операция заканчивается пластикой лоскутами из окружающих тканей или лоскутами по Филатову.
Перед операцией необходима длительная подготовка, заключающаяся в борьбе с инфекцией, для чего используются антибиотики; для очищения язвы от некротизированных тканей применяют 5—10% раствор дибунола в линетоле, пелоидин, винилин (бальзам Шостаковского); для стимуляции образования грануляций применяют метациловую мазь, рыбий жир, линол, линимент алоэ. Для улучшения кровоснабжения окружающих язву тканей и увеличения ее подвижности по отношению к подлежащим тканям, а также улучшения нервной трофики применяют циркулярную -новокаиновую блокаду 0,25% раствором.
Поздние изменения кожи при лучевой болезни. Влияние бета-облучения на кожу
Существено, что некробиотические и дистрофические изменения в дерме, подкожной клетчатке и скелетных мышцах микроскопически обнаруживаются далеко за пределами зоны макроскопически выраженной кожной реакции и даже некротически-язвенных дефектов кожи. В этом заключается одно из принципиальных различий патоморфологии и патогенеза поражений кожи от рентгеновских лучей и более жесткого излучения. Как отмечает Л. А. Африка нова (1975), на поперечных срезах зона острого лучевого некроза, возникшего после облучения рентгеновскими лучами, имеет форму трапеции с меньшим основанием в глубине дефекта, тогда как после воздействия излучений с высокой энергией, наоборот, в глубоких слоях структурные изменения различаются на большем протяжении, чем в поверхностном слое кожи.
Особый практический интерес представляет патогенез поздних некротически-язвенных или гангренозных изменений мягких тканей на месте бывшего массивного воздействия у- или нейтронного облучения. Эти нарушения могут возникать спустя длительное время после того, как острые явления лучевого поражения кожи стихают или полностью проходят. Они обусловлены глубокими местными трофическими расстройствами вследствие грубых склеротических изменений крупных кровеносных сосудов.
Сроки развития вторичных некротических изменений могут быть различными, начиная от нескольких недель до нескольких лет после облучения. При микроскопическом исследовании в таких случаях обнаруживаются признаки непосредственного лучевого гиалиноза стенок кровеносных сосудов в сочетании с вторичными склеротическими изменениями, вплоть до облитерации и реканализации их просвета. В далеко зашедших случаях склеротические изменения кровеносных сосудов сочетаются с склерозом подкожной клетчатки и межуточной ткани скелетных мышц, с атрофическими изменениями мышечных клеток и нервных стволов, что в свою очередь усугубляет нарушение трофики мягких тканей.
Существенно, что при развитии отдаленных изменений после облучения у-лучамн и быстрыми нейтронами может отсутствовать четкая корреляция между проявлениями ранней лучевой реакции кожи и развитием вторичных некротически-язвенных дефектов кожи. Поэтому прогнозирование таких исходов, по данным биологической дозиметрии, не всегда надежно.

При внешнем бета-облучении в больших дозах, что также возможно при взрывах атомных бомб и авариях на атомных установках [Hempelmann L. et al., 1952; Bond V. et al., 1956], общая направленность структурных изменений бывает такой же, как и после поражения рентгеновскими или у-лучами невысоких энергий. Некоторое различие заключается только в том, что развитие местной тканевой реакции отличается более длительным периодом внешнего благополучия. Кроме того, при бета-облучении даже в дозах, измеряемых в килорадах, первичные деструктивные изменения возникают преимущественно в эпидермисе и поверхностных слоях дермы, что соответствует глубинному распределению доз поглощенной энергии в коже. При микроскопическом исследовании обнаруживается также выраженная местная гистиоцнтарная реакция с наличием большого количества лаброцитов и плазматических клеток.
Последнее обстоятельство послужило поводом рассматривать местную тканевую реакцию при данном виде поражения как проявление аутоиммунного процесса [Самсонова Т. В., 1975]. Однако следует отметить, что такие наблюдения были сделаны на животных в условиях эксперимента с локальным облучением ограниченных участков кожи или у людей спустя 7—10 лет после местного облучения на основании только формального сходства местных морфологических изменений, что, как известно, недостаточно для такого вывода [Рапопорт Я. Л., 1973]. V. P. Bond и соавт. (1956) провели подробное морфологическое исследование кожи у жителей Маршалловых островов, пострадавших от радиоактивных осадков после экспериментального взрыва в океане американской атомной бомбы. Повреждения кожи были обусловлены внешним действием бета-частиц. Через 3—4 нед после воздействия в зонах- видимого отторжения эпидермиса наблюдались резкое истончение эпителиального слоя, дегенеративные изменения эпителиальных клеток, явление гипер- и параксратоза, расширенные кровеносные и лимфатические сосуды, умеренный отек поверхностных слоев дермы и лимфоидная инфильтрация.
В более поздние сроки восстанавливалась нормальная структура эпидермиса. У некоторых пострадавших развивались эрозии и первичные лучевые язвы, завершившиеся полным заживлением а течение года.
По мнению некоторых исследователей, в развитии некробиотических и дистрофических изменений в поверхностных слоях кожи при данном виде лучевого поражении большую роль играет первоначальный спазм артерий глубокой сосудистой сети кожи вследствие накопления в ней биогенных аминов и прежде всего гистамина [Ойвин И. М. и др., 1972; Самсоиова Т. В., 1975].
Отличительной чертой действия внешнего бета-облучения на кожу является несоответствие между величиной дозы облучения и характером тканевой реакции кожи, чего не бывает при действии рентгеновских лучей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов, как следствие воздействия ионизирующего излучения в суммарной очаговой дозе 60—70 Гр., проявляются в виде хронических эпителиитов и дерматитов, с прогрессированием их в лучевые язвы кожи, лучевые проктиты, циститы и т. п. В патогенезе таких повреждений, наряду с нарушением микроциркуляции, ведущее значение играет прямое воздействие излучения на клетки и подавление репаративных процессов. В дальнейшем на передний план выходят присоединение инфекции поврежденных тканей и усугубление негативных процессов заживления поврежденных тканей [1]. Вот почему в комплекс медикаментозных средств при лечении местных лучевых повреждений включаются вещества, воздействие которых направлено на улучшение тканевой микроциркуляции, повышение репараторных процессов и подавление инфекционного процесса. Для лечения местных лучевых повреждений апробированы практически все известные медикаментозные средства, удовлетворяющие перечисленным требованиям. Низкая терапевтическая эффективность имеющихся средств явилась основанием для поиска новых методов лечения. В отделении лечения лучевых повреждений МРНЦ РАМН ежегодно проходит лечение значительное число больных с лучевыми язвами конечностей и других областей тела, лучевыми повреждениями кишечника, мочевого пузыря и др. Основным компонентом местного лечения является препарат димексид (диметилсульфоксид, или ДМСО), применяющийся в виде перевязок раствора 5—10% или мази 10%. Это базовое лечение, назначаемое с учетом конкретных особенностей каждого больного, может дополняться назначением других антисептиков (диоксидин, хлоргексидин и др.), протеолитических ферментов, средств, стимулирующих репараторные процессы (куриозин, витаминизированные масла и др.). Разработанные схемы местного и общего лечения позволяют добиться благоприятных результатов у 57% пациентов [1, 2].
С сентября 2002 г. мы исследовали терапевтическую эффективность препарата гепон для лечения больных местными лучевыми повреждениями (см. таблицу 1).
Лучевые язвы у больных развились после лучевой терапии злокачественных опухолей (рак кожи — 16 пациентов, рак молочной железы — шесть, саркомы — четыре). Суммарная очаговая доза (СОД) составляла 45—70 Гр. Лучевые проктиты явились следствием лучевой терапии рака шейки и тела матки (13), рака мочевого пузыря (3) и прямой кишки (2). Лучевые циститы также наблюдались после лучевой терапии рака шейки и тела матки (13) и рака мочевого пузыря (4). Пневмофиброз — это следствие лучевой терапии лимфогранулематоза (6) и рака молочной железы (5 больных).
При лечении лучевых язв гепон применялся на первом этапе (7—10 дней) в виде орошения язвы раствором. Гепон (0,002) растворяли перед употреблением в 5 мл стерильного физиологического раствора. Орошение полученным раствором 0,04% гепона производилось ежедневно. На втором этапе, по мере развития грануляции, применялась мазь 0,04% (10—18 дней). Результаты лечения лучевых язв гепоном сопоставлялись с динамикой течения раневого процесса у более 800 больных, которым терапию проводили с принятыми в отделении методами лечения, состоящими в местном применении раствора 10% димексида (аппликации или электрофорез), электрофореза протеолитических ферментов и гепарина, использовании мазей левомиколя, ируксола, куриозина и эплана.
Эффективность применения гепона оценивалась клинически по состоянию раневой поверхности (уменьшение экссудации, скорости развития грануляций и скорости эпителизации язвы по Л. Н. Поповой (см. таблицу 2)), исчисляемой по формуле:
В оценке динамики заживления информативным оказалось изучение микрофлоры лучевых язв и чувствительности ее к антибиотикам. До применения гепона в раневом отделяемом у 67,5% посевов была установлена моноинфекция, преимущественно ассоциации стафилококка, а у 16,3% определялись и другие микробы (Escherichia coli, грамотрицательные ассоциации микробов и Candida). После 12–15-дневного применения гепона в 18,9% случаев выявлялась стерильность либо определялись сапрофиты (27%), характерные для нормальной кожи. По сравнению с исходным уровнем, 10 7-8 микробов на грамм ткани, к концу лечения гепоном обсемененность сокращалась до 10 2-3 , значительно повышалась чувствительность флоры к антибиотикам. Все вышеуказанное свидетельствует о несомненной эффективности проведенного лечения.
Положительный терапевтический эффект использования гепона мы склонны связывать в первую очередь с благоприятным его действием на микрофлору, что способствовало снижению воспалительного процесса и его негативных последствий (отек окружающих тканей, нарушение микроциркуляции и т. п.). Кроме того, важным аспектом действия гепона является его иммуномоделирующее действие, проявляющееся в активизации секреторного иммуноглобулина, снижении уровня противовоспалительных цитокинов, активизации a-интерферона, снижении адгезивной функции клеток и их апоптоза, прекращении вирусной репликации и повышении резистентности организма к бактериальной флоре.
В настоящее время, когда ранозаживляющее действие гепона доказано, лечение больных лучевыми язвами начинается с применения гепона, а затем дополняется, по показаниям, другими лекарственными средствами. Лечение лучевых ректитов (18 больных) и лучевых циститов (17 больных) проводилось в виде ежедневных двукратных микроклизм или инстилляций водного раствора 0,04% в течение 12—18 дней. Результаты применения гепона также сравнивались с результатами «традиционного» лечения, практиковавшегося в отделении в течение последних 25—30 лет (микроклизмы димексида 5—10%, эмульсии синтозона, витаминизированных масел и т. п.). Внутриполостное введение гепона уменьшало интенсивность болей и геморрагий и сокращало продолжительность лечения с 28—36 до 15—23 дней. Применение гепона активировало показатели иммунитета и у этой группы больных.
Таким образом, иммуномодулятор гепон в лечении больных с местными лучевыми повреждениями (лучевые язвы, лучевые ректиты и циститы) проявил себя как эффективное медикаментозное средство, способствующее быстрому снижению выраженности воспалительного процесса в поврежденных облучением тканях и ускорению репараторных процессов в них.
Литература
М. С. Бардычев, доктор медицинских наук, профессор
Медицинский радиологический научный центр РАМН (г. Обнинск)
Читайте также:

