Как выглядит на лице атопический дерматит у
Обновлено: 26.04.2024
Атопический дерматит — это хроническое аллергическое заболевание с периодами обострения и ремиссии. Наиболее характерными симптомами заболевания являются постоянный зуд кожи и красные поражения, напоминающие лишайник. Атопический дерматит чаще всего диагностируется у маленьких детей, взрослые болеют реже.
Другие термины для атопического дерматита, такие как атопическая экзема или ранее использовавшаяся чесотка, в самом названии сближают природу и специфические симптомы этого заболевания. Люди, страдающие АД, страдают хроническим зудом кожи. В результате царапин, которые трудно контролировать, кожа разрушается, ослабляя защитную барьерную функцию. Как следствие, происходит чрезмерная потеря воды из более глубоких слоев кожи (происходит ее высыхание), и аллергены имеют больше шансов проникнуть в организм.
Что такое атопия?
Атопия — это ненормальная реакция организма на аллерген, приводящая к перепроизводству антител IgE, ответственных за аллергическую реакцию. Атопический дерматит относится к группе атопических заболеваний, как и бронхиальная астма, крапивница и сенная лихорадка.
Пациенты, склонные к атопии, обычно имеют несколько аллергических заболеваний одновременно. Организм человека, страдающего AD, реагирует на очень низкие дозы аллергена (молекулы, которые могут вызвать иммунную реакцию) в окружающей среде. Болезнь может быть вызвана многими факторами, которые нас окружают: пылевыми клещами, пыльцой с цветов, животных и пищи.
Причины атопического дерматита
Первые симптомы атопического дерматита почти у половины пациентов появляются между третьим и шестым месяцем жизни, в большинстве случаев заболевание появляется в возрасте до пяти лет. Происхождение атопического дерматита является сложным, и его развитие представляет собой совокупность экологических, генетических, иммунологических и неиммунологических факторов.
У пациентов с БА существует генетический дефект в эпидермисе, который вызывает нарушения в составе поверхностного слоя кожи. В результате кожа пациента подвергается чрезмерному воздействию аллергенов, она становится сухой, чрезмерно чувствительной и зудящей.

Атопический дерматит
Заболевание является генетическим, что означает, что если у одного или двух родителей был атопический дерматит или любое другое атопическое заболевание, вероятность того, что дети унаследуют склонность к атопии, включая атопический дерматит, высока.
Каковы симптомы атопического дерматита (AD)?
Наиболее распространенным симптомом атопического дерматита является экзема, воспаление, которое проявляется в виде папул на покрасневшей коже. Повреждения кожи обычно появляются группами и выстраиваются в неправильные формы.
В результате царапин появляются повреждения кожи. Хронические поражения приводят к лихенизации (утолщению) кожи и ее гиперкератозу, то есть ихтиозу (кератоз пиларис, ихтиоз). В очень тяжелых условиях может возникнуть эритродемия, то есть общее воспаление кожи, увеличение лимфатических узлов и повышение температуры.
В зависимости от возраста пациента течение заболевания можно разделить на три фазы: детская, подростковая, взрослая. Локализация изменений отличается время от времени. У детей симптомы атопического дерматита часто видны на щеках и лбу, в то время как у взрослых он в основном виден в изгибах нижних и верхних конечностей. Кроме того, у взрослых могут развиться другие симптомы AD, такие как беловатая перхоть, которая не встречается у детей.
Как распознать атопический дерматит?
В диагностике часто используются тесты — кожные пробы и атопические пластыри, но отрицательный тест не всегда означает, что болезнь отсутствует, это может быть только то, что аллергенный аллерген еще не обнаружен.
Лаборатория также выполняет определения общего сывороточного IgE, которые определяют аллергию у пациента. Поскольку атопический дерматит является аллергическим заболеванием, мы не можем его полностью вылечить, мы лечим его только симптоматически. В некоторых случаях можно десенсибилизировать пациента.
Как предотвратить и лечить рецидивирующее воспаление при AD?
Лечение АД является комплексным и требует постоянного контроля состояния кожи. Это особенно важно для детей, которые чаще всего не могут определить, к каким продуктам они проявляют аллергию и в каких ситуациях. Пациенты должны минимизировать контакт с аллергенами, что нелегко из-за множественности аллергенов и их распространенности.
Симптомы атопического дерматита усиливаются в ответ на стресс, поэтому для предотвращения рецидивов рекомендуется избегать стрессовых ситуаций, особенно когда это хроническое течение.
Во время обострения симптомов необходимо проконсультироваться с дерматологом, который подберет подходящие антигистаминные препараты, которые также обладают противозудными свойствами, и другие лекарства, которые ингибируют развитие аллергии — для местного или общего применения (например, иммунодепрессанты).
Стоит позаботиться о том, чтобы исключить из рациона продукты, которые заставляют больных чувствовать себя плохо и дают сыпь. Избегание аллергенов в порошках и жидкостях для полоскания рта, которые сильно раздражают уже пораженную кожу, также играет ключевую роль.
Избегайте одежды из шерсти и других «едких» материалов. Важно качество постельного белья, на котором пациент спит. Оно также должно быть мягким и не раздражающим. Гигиенические и косметические процедуры также оказывают влияние на состояние кожи при AD. Избегайте отшелушивающих моющих средств и мыла, регулярно увлажняйте и слегка смазывайте кожу.
Атопия — болезнь не только организма
Атопический дерматит — это заболевание, которое может оказать негативное влияние на психику пациента. Дети и подростки, которым поставлен диагноз AD, чаще всего имеют проблемы с принятием в своей среде. Трудно объяснить своим сверстникам, откуда берутся красные пятна и шрамы после обострения заболевания.
К счастью, только около у 30% больных симптомы сохраняются в зрелом возрасте. В оставшиеся 70% симптомы полностью исчезают или проявляются в более мягкой форме, которую пациент может контролировать с помощью хорошего дерматолога.
Диагностика атопического дерматита (АД): кожные пробы
При диагностике атопического дерматита — в дополнение к анализу симптомов и лабораторных тестов — для выявления веществ, ответственных за чрезмерную аллергическую реакцию, проводится ряд кожных тестов, таких как кожные пробы, атопические пластыри или тесты на воздействие пищевых элементов на кожу.
Диагноз подтверждается иммунологическими лабораторными тестами — определением концентрации антител IgE — и рядом кожных тестов, которые позволяют выявить аллергены, ответственные за чрезмерную аллергическую реакцию.
Кожные пробы (STP)
В тестах на кожные пробы проводится тест на определенный аллерген. Этот тест основан на факте, что антитела IgE присутствуют на поверхности клеток иммунной системы. Цель теста — привести такие клетки в контакт с аллергеном.
Раствор, содержащий аллерген, наносится на кожу пациента, а затем ее прокалывают с помощью специального ланцета. Обычно во время такого теста одновременно тестируют несколько веществ, например, пыль, волосы или пыльцу.

Кожные пробы
Этот тест ничем не отличается от теста, определяющего аллергию на какое-либо вещество. Поэтому наличие положительной аллергической реакции не означает автоматически атопический дерматит. В дополнение к аллергенной реакции, должны появиться и другие симптомы, такие как сухость и зуд кожи. Кроме того, отрицательный результат теста не означает, что заболевание не является AD; это только означает, что данный набор веществ не вызывает аллергических реакций.
Атопические пластыри (АТФ)
Атопические пластыри — это тип эпидермальных пластырей, с помощью которых специально приготовленные аллергены наносятся на нетравмированную кожу спины пациента и заклеиваются. Они используются, чтобы обнаружить отсроченные аллергенные реакции, которые не могут быть обнаружены кожными пробами укола.
Атопические пластыри являются очень хорошим дополнением к диагностике АД с веществами, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания.

Атопические пластыри
Аппликация для кожи с тестом питания SAFT
SAFT — это метод тестирования пищевой аллергии, который в основном используется для маленьких детей. Методика включает в себя употребление пищи, которая, как подозревается, вызывает аллергию у ребенка, и отслеживание симптомов.
Если во время применения возникает эритема, зуд и отек кожи, это указывает на положительный результат, то есть аллергию. Чаще всего такой тест проводят на аллергенных фруктах, овощах, молоке, куриных яйцах и орехах.
Диагностические проблемы в диагностике АД
Атопический дерматит вызывает диагностические проблемы, так как некоторые из симптомов атопического дерматита характерны для других кожных заболеваний. Атопию иногда путают с псориазом, симптоматической чесоткой или легкой сыпью. Полезны при постановке диагноза наборы критериев для диагностики AD по Вильямсу или Ханифину и Райке.
Также не всегда легко определить аллергены, ответственные за возникновение неприятных симптомов. Отрицательный кожный тест не всегда означает, что болезнь отсутствует, это может говорить только о том, что сенсибилизирующий аллерген еще не обнаружен. Между тем именно правильный выбор веществ, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания, является ключом к улучшению его самочувствия.
Диагностика атопического дерматита (АД): лабораторные исследования
Атопический дерматит — это иммунное заболевание, при котором происходит перепроизводство антител в ответ на аллерген. Лабораторный анализ крови может измерять общую концентрацию антител IgE или концентрацию антител IgE против определенных аллергенов или всех их групп. Результаты этих тестов, превышающие норму, позволяют поставить диагноз АД.
Лабораторные тесты в диагностике AD
Диагностика AD направлена на выявление нарушений в функционировании иммунной системы, особенно при иммуноглобулиновых нарушениях IgE.
Определение общей концентрации IgE-антител
Самый простой тестом, выполняемый при диагностике AD, — определение общей концентрации IgE-антител в крови. Эта концентрация указывается в МЕ, а стандарт составляет 100 МЕ/мл. У пациентов с атопией общая концентрация антител IgE увеличивается на 80%. Часто существует связь между концентрацией IgE, превышающей норму в 10 раз, и клиническим состоянием кожи пациента. Чем выше концентрация антител, тем хуже и тяжелее изменения кожи.
Поэтому пациентов с атопическим дерматитом можно разделить на две группы: те, у кого повышенный уровень антител, и те, у кого нормальный уровень антител (около 20% пациентов).
- В первом случае мы говорим о внешнем атопическом дерматите (внешний атопический дерматит — EAD), потому что симптомы вызваны аллергенами, поступающими из окружающей среды.
- Реже мы имеем дело с внутренним AD (внутренний атопический дерматит — IAD), где симптомы появляются по неиммунным причинам, например, дефект кожи или неспецифический воспалительный ответ. Это означает, что результат IgE в пределах нормы не обязательно исключает атопический дерматит.
Определение концентрации специфических антител IgE
Разновидностью этого теста является определение специфических антител IgE, которые направлены против конкретных веществ или целых групп (например, пищевых продуктов). Такой тест особенно полезен, когда состояние кожи пациента или неспособность прекратить прием лекарств препятствует проведению кожных проб.
Как диагностируется атопический дерматит? Критерии диагностики АД
При постановке диагноза атопический дерматит, помимо иммунологических лабораторных анализов крови, ключевым является анализ состояния кожи пациента и ее симптомов в соответствии с критериями Уильямса и его коллег или критериями Ханифина и Райки.
Атопический дерматит (AD) является хроническим заболеванием со сложной причиной. На его появление влияют иммунологические, генетические, неиммунологические факторы и факторы окружающей среды. Поэтому это не просто аллергическая реакция. По этой причине основой правильной диагностики АД является общая картина заболевания, прежде всего внешний вид кожи.
Атопический дерматит представляет собой заболевание, которое вызывает диагностические проблемы — аналогичные симптомы могут возникать при других типах дерматита, например себорейном или потовом дерматите, контактной экземе, микозе или псориазе. Самым распространенным диагнозом атопического дерматита является так называемый Критерии Уильямса и его коллег или критерии Ханифина и Райке.
Атопический дерматит достаточно широко распространенное заболевание по всему миру, занесенное в международную классификацию болезней в 1933 году, а в российскую только в 1999.
Основные проявления атопического дерматита – это зуд, высыпания и раздражение на коже рук, ног и лица. Проблема заключается в том, что они вызывают не только физический дискомфорт, но и психологический, утяжеляя течение заболевания, лечение которого зачастую оказывается совсем не простым. Но решение есть - главное, следить за своим здоровьем, владеть информацией о специфике болезни и следовать рекомендациям врача.
Что это такое:
Специфика болезни заключается в хроническом течении, зуде, сухости, высыпаниях. Но и это – не единственные нюансы. Есть и ряд других:
- Заболевание имеет волнообразное течение. Для него характерны периоды ремиссии и обострения. Для того чтобы контролировать течение заболевания необходимо следить за провоцирующими факторами и по возможности избегать их.
- Риск присоединения вторичной инфекции. Зудящая кожа провоцирует расчесывание. В результате с поверхности ногтей в рану попадают возбудители инфекции, что усугубляет течение атопического дерматита.
Атопический дерматит у взрослых, причины и лечение которого разнообразны, важно своевременно диагностировать. В противном случае болезнь может прогрессировать, а площадь поражения увеличиваться.
Атопический дерматит - причины заболевания
Именно генетика является ключевым фактором запуска болезни у ребенка, поэтому важно провести диагностику на ранних стадия развития болезни.
Чаще всего возникают обострения заболевания, которые провоцируются различными факторами:
- Грибок рода малассезия, который в норме обитает на поверхности кожи человека. В результате его повышенной активности образуются вещества, которые оказывают раздражающее действие на кожу и запускают воспаление.
- Неправильное питание. Чрезмерное употребление сои, цитрусовых, коровьего молока, клубники, меда и прочих потенциальных аллергенов способно вызвать аллергическое воспаление в коже. Задаваясь вопросом, чем лечить атопический дерматит у взрослых, важно понимать, что следует обратить внимание на ежедневный рацион и скорректировать питание, исключив из меню всевозможные продукты с высокой аллергенностью или индивидуальной непереносимостью.
- Неграмотно подобранная косметика. Компоненты, содержащиеся в кремах, лосьонах и прочих видах косметической продукции, способны воздействовать на кожу и приводить к кожным реакциям.
- Синтетические ткани. При частом ношении вещей из ненатуральных тканей нарушается дыхание кожи. Кроме того, прилегание самих тканей может оказывать раздражающее действие кожу. Это может приводить к обострению заболевания.
- Клещи домашней пыли также являются значимой причиной обострения кожного процесса. Поэтому больному с атопическим дерматит стоит особенно внимательно относиться к своевременной влажной уборке и проветриванию помещений.
- Не следует исключать и психологическое воздействие. Стрессы, переутомление также часто становятся началом обострения.
Симптомы атопичных высыпаний на коже
Как вылечить атопический дерматит и устранить его основные проявления? Для начала необходимо разобраться в проявлении заболевания.
Симптомы атопического дерматита, как правило, возникают в раннем возрасте, по мере взросления внешние проявления меняются. У взрослых наиболее характерными проявления являются сухие зудящие высыпания в области подколенных и локтевых сгибов на запястьях, на шее. Кожа в области высыпаний утолщается, становится хорошо виден кожный рисунок. Сами высыпания выглядят как папулы на утолщенной грубой кожи, из-за зуда появляются расчесы.
В каждом конкретном случае область поражений и интенсивность проявлений может варьировать. Но главный критерий диагностики атопического дерматита, характерный для всех – кожный зуд.

Младенческая форма или детская экзема
- Возраст от 4-6 месяцев до 2-х лет
- Характеризуется появлением гиперемии, отечности, пузырьков, мокнутия, корок.
- В этом возрасте основные проявления атопического дерматита возникают на лице (кожа щёк и лба), наружной поверхности верхних и нижних конечностей, локтевых и подколенных ямках, запястье, туловище и ягодицах.
- Детей беспокоит зуд, выраженность которого зависит от интенсивности высыпаний.
- Крайне важно учитывать, что в этот период жизни у больных атопическим дерматитом отмечается сенсибилизация преимущественно к пищевым аллергенам, что определяет важность нормализации питания как основу базисной терапии.
Детская форма атопического дерматита
- Возраст от 2-х до 12 лет
- Проявляется в виде эритемы (покраснение), отечности, папул (возвышение над уровнем кожи), эрозий, экскориаций (поверхностный дефект кожи, покрытый кровяной или серозной коркой, возникающий при ее механическом повреждении), трещин и утолщением кожи, усилением ее рисунка.
- Кожные покровы у ребёнка сухие или очень сухие с большим количеством чешуек, отмечаются тёмные круги вокруг глаз, трещины в углах рта, гиперлинеарность ладоней.
- Локализация на сгибательных поверхностях конечностей, переднебоковой поверхности шеи, локтевых и подколенных ямках, тыльной поверхности кожи кистей рук.
- Дети нередко скрипят зубами во сне, невнимательны и излишне подвижны.
- Преимущественная сенсибилизация в этот период к ингаляционным аллергенам (клещи домашней пыли, пыльца растений и др.)

Подростковая форма атопического дерматита
- Атопический дерматит у подростков бывает в возрасте от 12 лет и старше.
- У больных начинают преобладать высыпания по типу блестящих папул (возвышения над уровнем кожи), отмечается выраженное утолщение кожи, усиление ее рисунка, механические нарушения целостности кожи в результате расчесывания (экскориация) и появление трещин.
- Основной локализацией высыпаний шея, локтевые сгибы, запястья, тыльная поверхность кистей рук.
- Все больные предъявляют жалобы на сильный зуд, нарушение сна, невротические реакции, которые нередко по своей выраженности не соответствуют тяжести кожного процесса.
Атопический дерматит является одним из заболеваний, которые чаще всего появляются у маленьких детей. У новорожденных и детей в возрасте до двух лет болезнь может формироваться на фоне нарушений, которые могут быть вызваны:
- неправильным подбором питания для искусственного вскармливания;
- употреблением в пищу продуктов с высоким аллергенным потенциалом;
- проблемами со стороны желудочно-кишечного тракта;
- неблагоприятными условиями окружающей среды;
- паразитарными заболеваниями, инфекциями или иными причинами.
Лечение атопического дерматита
Оно должно начинаться устранения причинно-значимого аллергена, если он известен, нормализации питания и образа жизни, например, исключение всех потенциально опасных в плане атопии продуктов питания, а также пуховых одеял и подушек, животных в доме, ежедневная влажная уборка в доме и др.
Из лекарственных препаратов для местного применения у детей часто используют топические глюкокортикостероиды сильной и средней степени активности для быстрого противовоспалительного и противозудного эффекта. Однако их длительное применение, особенно в детской практике невозможно вследствие формирования нежелательных явлений (атрофия кожи, присоединение вторичной инфекции). В настоящее время широко практикуется принцип ступенчатой терапии, когда после купирования выраженного обострения топическими глюкокортикостероидами назначается негормональный препарат для поддерживающей терапии.
Первое, что нужно сделать, начиная лечение атопического дерматита - подобрать медикаменты, способные снизить выраженность основных симптомов – это могут быть как для наружного применения (кремы, мази, лосьоны), так и системные (таблетки). Лечение атопического дерматита у взрослых мазями, таблетками как правило дает результат. Применяются различные группы препаратов:
- Антигистаминные. Данная группа применяется в период обострения, чтобы устранить зуд. Их чаще всего назначают на короткий период не более 7 дней.
- Сорбенты. Существует много споров, использовать ли сорбенты, которые избавляют организм от аллергенов. В период обострения врачи часто назначают данную группу препаратов, особенно если обострение вызвано пищевыми аллергенами.
- Топические кортикостероиды. Также применяются в острый период для купирования обострения. Хорошо устраняет воспаление, после их отмены назначается поддерживающая терапия негормональными препаратами.
- Негормональные препараты для наружного применения, например, мази с цинком пиритиона активированного, назначаются после для устранения острого воспаления в качестве поддерживающей наружной терапии.
- Эмоленты. Обязательно рекомендуются всем пациентам с атопическим дерматитом независимо от остроты и выраженности процесса и применения наружных лечебных средств. Эмоленты позволяют нормализовать водно-липидный барьер кожи, который нарушен у пациентов с атопическим дерматитом ввиду генетических особенностей.
Если присоединяется вторичная инфекция, то пациенту назначают антибактериальные средства, или комбинированные наружные препараты с антибактериальным компонентом.
Особенности ухода за кожей при атопическом дерматите
Рассматривая атопический дерматит и уход за поврежденной кожей, необходимо понимать особенности атопичной кожи.
У пациентов с атопическим дерматитом (АтД) отмечается чрезмерная сухость кожных покровов. Сухость кожи возникает в результате нарушения липидного слоя кожи. Из-за этого утрачивается эластичность, что в итоге ведет к повреждению целостности кожных покровов. Если барьерная функция кожи нарушена, то она становится проницаемой для аллергенов. В ответ на действие аллергенов запускается воспаление, которое сопровождается еще большим зудом и расчесами. Расчесы приводят к еще большему повреждению кожи, так запускается порочный круг «зуд-воспаление-расчесы-зуд». По этой причине людям, страдающим от данной патологии, кроме ежедневного ухода за кожей при атопическом дерматите необходимо дополнительное применение средств, устраняющих зуд.
Не менее важная жалоба пациентов с АтД – повышенная чувствительность кожных покровов, причем они реагируют на различные типы раздражителей. Подбирая уход за кожей при атопическом дерматите, следует придерживаться элементарных рекомендаций:
- Оберегайте кожу от агрессивных веществ, кислот, щелочей, которые могут содержаться во фруктовых или овощных соках, растворителях, лаках для ногтей, средствах для уборки и чистки поверхностей и т.п.
- Водные процедуры должны длиться не более 10 минут, рекомендована температура воду не выше 38 0C. Кожу необходимо аккуратно промокнуть полотенцем, но не вытирать. После водных процедур обязательно нанесение увлажняющего крема-эмолента – для сохранения влаги в коже и восстановления кожного барьера.
- Сделайте выбор в пользу белья из натуральных тканей с гипоаллергенными свойствами, изделия из синтетических материалов или шерсти не используйте.
- Чтобы снизить вероятность травмирования кожи в процессе расчесывания, следите за длиной ногтей, чаще их подстригайте, маленьким детям надевайте носочки и перчатки-антицарапки.
- Старайтесь поддерживать в помещении влажность на уровне 60%, избегайте сильного нагрева воздуха в комнате (оптимально, когда температура в помещении находится на уровне от 20 до 23 градусов).
Кроме того, необходимо ограничить чрезмерные физические нагрузки, которые могут вызывать потливость.
Как ухаживать за кожей при атопическом дерматите?
Главное правило ухода за атопичной кожей – это выбор максимально щадящих средств, которые будут бережно заботиться о состоянии кожных покровов, не пересушивать и не раздражать их. Последовательность ухаживающих процедур может выглядеть следующим образом:
- Очищение. Идеально, если для удаления загрязнений использовать средства, разработанные специально для ухода за кожей при атопическом дерматите. Они действуют деликатно, бережно очищают, не вызывая ощущения стянутости и сухости. Понять, насколько подходит подобранное средство можно только по субъективным ощущениям. Поэтому не исключено, что придется попробовать не одно, а несколько средств.
- Увлажнение и смягчение. Здесь речь идет о приобретении не просто увлажняющего, а супер увлажняющего крема. Наносить стоит по мере необходимости, чтобы не допускать пересушивания кожных покровов. Увлажнять кожу нужно как в период обострения атопического дерматит, так и вне обострений.
- Защита с SPF. Атопическая кожа крайне чувствительна к любым раздражающим факторам, и ультрафилет – один из них. В период высокой солнечной активности непременно нужно пользоваться защитными средствами с SPF не менее 50. Так удастся не только избежать солнечных ожогов, но и свести к минимуму риск развития фотодерматоза. Рекомендуется выбирать гипоаллергенные бренды, которые не содержат отдушек и красителей.
Препараты на основе цинка
Чтобы устранить внешние проявления атопического дерматита, врачи часто рекомендуют препараты на основе цинка пиритиона активированного – препараты линии Скин-кап, которые не содержат в своем составе гормональных компонентов.
Скин-кап обладает противовоспалительным, антибактериальным, противогрибковым действием. Крем Скин-кап способствует устранению воспаления, борется с грибками рода Malassezia, которые могут запускать воспаление на коже при атопическом дерматите, а также способствует снижению риска присоединения вторичной инфекции и оказывает дополнительное увлажняющее действие.
Противовоспалительный эффект Скин-капа обусловлен угнетением чрезмерной выработки медиаторов воспаления. Таким образом, механизм действия препарата Скин-кап способствует быстрому разрешению высыпаний и устранению зуда, а отсутствие в составе препарата гормонального компонента определяет возможность его длительного применения (до 6 недель).
Применять препараты Скин-кап можно как в активной стадии воспаления для лечения атопического дерматита у взрослых и детей с целью уменьшения раздражения кожных покровов, так и в качестве поддерживающей терапии после отмены наружных гормональных средств.
При острых и хронических процессах, при поражениях с сухостью и шелушением, дополнительно увлажняет кожу. Подходит для применения на кожу лица и другие участки тела
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
-
;
- контактный дерматит; (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка); ;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.); ;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции. Иногда появление сыпи (в различных формах, с поражением всей поверхности кожи или одного/нескольких участков) связано с приемом какого-либо лекарства: антибиотиков (пенициллины, сульфаниламиды), противовоспалительных (ибупрофен, напроксен, индометацин), обезболивающих, противосудорожных (фенитоин, карбамазепин), химиотерапевтических, психотропных, йодсодержащих (особенно рентгеноконтрастных) препаратов, диуретиков, средств для лечения аутоиммунных заболеваний (ревматоидный артрит). Сыпь может вызвать любой препарат, доля подобных аллергических реакций составляет 5–10% от числа всех побочных эффектов, связанных с приемом лекарств. Чаще всего такая местная реакция возникает у женщин, людей пожилого возраста (которым часто приходится принимать более 3 лекарств одновременно), людей с ослабленной иммунной системой. Характерным симптомом лекарственной аллергии является зуд. Если сыпь распространилась на слизистые оболочки, повысилась температура, затруднено дыхание, одновременно возникает отек лица, губ, языка, необходимо обратиться за срочной медицинской помощью. Лечение сыпи, вызванной приемом лекарства, включает отмену препарата-триггера (под контролем врача), антигистаминные препараты, местные средства (кремы, лосьоны) с кортикостероидами, местные антибактериальные препараты для лечения открытых язв.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
Сыпи у младенцев зачастую не являются истинно аллергическими. О тактике при потнице, акне новорожденных, пеленочном дерматите и других видах сыпи читайте подробнее в материале «Сыпи у младенцев».
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.
«Дерматит» означает воспаление кожи. А под термином «атопический» понимают наследственную предрасположенность к аллергии.
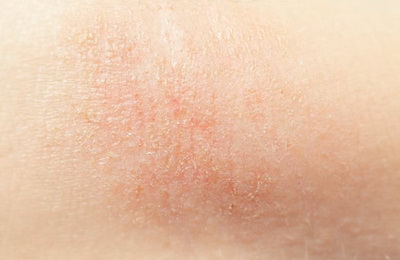
Чаще всего это заболевание впервые проявляется в детском возрасте. У большинства больных к пяти годам атопический дерматит уходит в стойкую ремиссию, но нередко болезнь может продолжаться и у взрослых. Точные причины заболевания не установлены, однако современная медицина считает, что атопический дерматит – мультифакториальное заболевание, в основе которого лежит генетическая предрасположенность к атопическим заболеваниям.
ВАЖНО! Информация из статьи не может быть использована для самодиагностики и самолечения! Назначить необходимые обследования, установить диагноз и составить план лечения может только врач на консультации!
Склонность к атопическом дерматиту может реализоваться, когда в вашей жизни есть провоцирующие факторы:
- психоэмоциональные нагрузки;
- нарушение в работе внутренних органов;
- неблагоприятная окружающая среда.
Замечено, что атопический дерматит чаще обостряется в холодное время года, поэтому, если с наступлением холодов возникают проблемы с кожей, есть повод задуматься о посещении дерматолога.
Основным симптомом атопического дерматита является зуд разной степени интенсивности. Иногда настолько сильный, что может нарушать сон больного. Воспаление и сухость кожи, разнообразные высыпания, часто сопровождающие болезнь, доставляют очень неприятные ощущения.
Различают несколько стадий заболевания:
- Младенческая (возраст до двух лет).
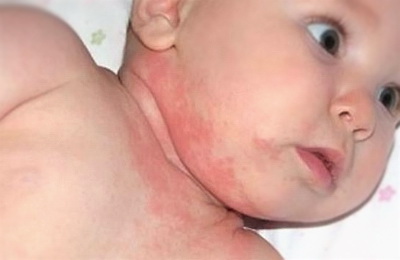
В этот период высыпания, как правило, представляют собой отечные покраснения, шелушение на коже лица, на разгибательных поверхностях рук и ног. При более тяжёлом течении могут появляться пузырьки, мокнутие и корки. В эту стадию, как правило, прослеживается четкая связь с пищевыми раздражителями.
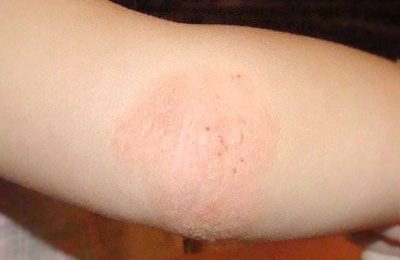
В возрасте от двух лет атопический дерматит у детей проявляется в виде высыпаний на коже локтевых сгибов, подколенных ямок, задней поверхности шеи. Склонность к мокнутию уменьшается, чаще присутствуют узелковые воспалительные элементы, сохраняется повышенная сухость кожи, ее шелушение и раздражение.
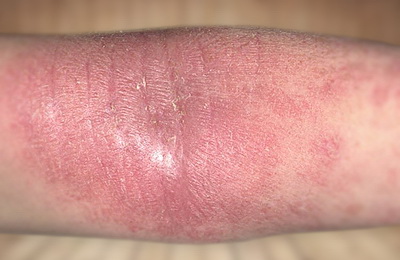
У большинства пациентов к этому возрасту заболевание уходит в стойкую ремиссию (отсутствие проявлений заболевания). При продолжении заболевания во взрослом возрасте на первое место выходит интенсивный кожный зуд. Сохраняется выраженная сухость кожи, шелушение. Высыпания на коже могут быть разнообразными (пузырьки, узелки, очаги покраснения). У большинства пациентов имеется четкая связь обострений с психоэмоциональными факторами.
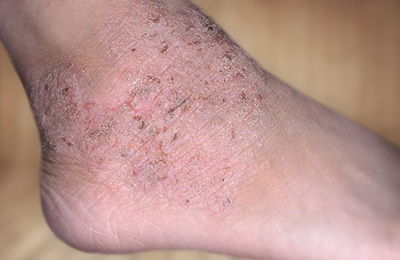
Вышеперечисленные симптомы относятся к периодам обострения атопического дерматита. Во время «затишья» болезнь может проявлять себя только повышенной сухостью кожи.
Рекомендации людям, страдающим атопическим дерматитом
- У тех, кто страдает от атопического дерматита, кожа очень чувствительна к внешним воздействиям. Таким людям не желательны частые водные процедуры, а мыться нужно с применением специальных смягчающих и увлажняющих средств, не пользоваться мочалкой. После мытья воду с поверхности кожи лучше убирать промакивающими движениями, а не привычным вытиранием.
- Смягчающий и увлажняющий крем при атопическом дерматите необходимо использовать ежедневно. В одежде нужно отдавать предпочтение хлопку и избегать контакта кожи с шерстью, синтетическими и грубыми тканями.
- Тем, кто страдает от атопического дерматита, лучше не иметь в доме ковров, а также предметов и мебели, способствующих накоплению пыли. Книги и одежду лучше хранить в закрывающихся шкафах, и регулярно пылесосить. Подушки и одеяла лучше использовать не пуховые, а из синтетических материалов.
- Это заболевание накладывает некоторые ограничения на питание. Особенно в младенчестве. Очень важно, чтобы родители вели пищевой дневник малыша. Он поможет четко проследить связь употребления того или иного продукта с обострением атопического дерматита.
- У многих детей есть повышенная чувствительность к молочному и яичному белку, которая с возрастом исчезает. В дальнейшем значимость пищевой аллергии снижается. У взрослых истинная пищевая аллергия встречается крайне редко.
Однако и взрослые люди с атопическим дерматитом должны избегать продуктов, богатых гистамином или усиливающим его высвобождение в организме:
- ферментированные сыры
- квашеная капуста
- копченые колбасы
- томаты
- сыры
- маринады
- пивные дрожжи
- алкоголь и др.
Кроме того, если пациент замечает ухудшение состояния кожи после употребления какого-то конкретного продукта, то этот продукт также следует исключить из рациона. Во время обострения заболевания требуется более жесткая диета, исключающая всю раздражающую пищу: острое, копченое, пряное, маринады, жирное, сладкое, сдоба, жареное, цитрусовые, мед, орехи, шоколад, алкоголь. Солнце – сильный фактор, влияющий на состояние кожи.
- Вызов врача на дом
- Круглосуточный прием терапевта
- Анализы, УЗИ, рентген
- Диагностика всего организма
- Стационар и хирургия
- Вакцинация
Можно ли при атопическом дерматите загорать?
Можно, но кожу все же следует защищать от избытка ультрафиолета. Например, с помощью кремов с высокой степенью защиты (SPF30+ и выше). Крем наносите на кожу каждые два часа. Кроме того, лучше не проводить на открытом солнце самые «жаркие» часы. Даже людям без кожных проблем рекомендуется загорать или до 11 часов утра или после 16 часов.
Как лечить атопический дерматит?
- Первый шаг при лечении атопического дерматита – выявление и устранение провоцирующих факторов. Одновременно назначаются антигистаминные препараты, устраняющие беспокоящий больного зуд. При выборе препарата настоятельно рекомендуется проконсультироваться с врачом, чтобы он помог не только выбрать лекарство, но и рассчитал дозу, соответствующую возрасту пациента и характеру протекания заболевания.
- Помимо этого, в лечении атопического дерматита применяются местные противовоспалительные средства (кремы, мази), в том числе гормональные. К выбору препарата следует подходить очень осторожно, особенно для грудничков. Консультация врача обязательна. Самолечение может привести к нежелательным результатам. Эта же рекомендация относится и к препаратам для лечения дисбактериоза, что является важным при лечении атопического дерматита.
- Если возникают инфекционные осложнения (нередко связанные с наличием расчесов), то для лечения используются противогрибковые, противовирусные и антибактериальные препараты.
Наша рассылка для людей, которые хотят знать правду о медицине в России. Расскажем, как лечиться правильно, объясним разницу между псевдо- и доказательной медициной. Разберем на примерах, каким новым технологиям можно доверять, а на что не стоит тратить время и деньги.
Современные методы лечения атопического дерматита на лице у взрослых в клинике ПсорМак. Эффективная схема терапии с ремиссией до 5-6 лет.
Атопический дерматит кожи лица – наиболее проблематичная форма заболевания, поскольку все признаки видны невооруженным глазом. Из-за этого пациент испытывает не только физиологический, но и психологический дискомфорт. В большинстве случаев болезнь проявляется еще в детстве, но иногда первые симптомы возникают уже в зрелом возрасте. Поэтому причины и лечение атопического дерматита могут быть абсолютно различны. Чтобы добиться хороших результатов, необходимо подбирать терапию индивидуально.

Почему на лице возникает атопический дерматит
Атопический дерматит на лице развивается как одна из форм такого заболевания. Термин «атопия» указывает на повышенную чувствительность организма пациента к внешним раздражителям. Она может быть причиной развития разных заболеваний, в том числе дерматита. Основную роль в его возникновении играет наследственная предрасположенность. Если оно было у одного или двух родителей, то вероятность его передачи ребенку может достигать от 30 до 80%.
Атопический дерматит – многофакторное заболевание. Его могут провоцировать абсолютно разные внешние или внутренние раздражители. К основным причинам дерматита на лице относят:
- регулярный контакт с химическими веществами;
- постоянная работа с бытовой химией;
- употребление пищевых аллергенов;
- прием некоторых лекарственных препаратов;
- проживание в регионе с неблагоприятной экологией;
- курение, недостаточный сон, частые стрессы;
- пыль, пыльца растений, шерсть животных;
- резкая смена климатических условий.
По каким симптомам можно распознать заболевание
Основным симптомом атопического дерматита на лице выступает сильный зуд. Он сопровождается покраснением и образованием чешуек и корост. Во взрослом возрасте могут наблюдаться слабо выраженные системные симптомы: повышенная температура, головные боли и даже дисбактериоз. Заболевание часто сочетается с бронхиальной астмой и аллергическим ринитом, которые имеют схожий механизм развития.
К характерным признакам атопического дерматита на лице также относятся:
- отечность кожи;
- сильное жжение;
- болезненность при прикосновениях;
- сыпь в области щек, лба и около носа;
- повышенная чувствительность кожи.
Виды и стадии заболевания
Дерматит кожи лица протекает в несколько стадий, которые отличаются симптомами. Все начинается с острой формы, сопровождающейся обильными высыпаниями, сильной отечностью и покраснение кожи. Все симптомы выражены ярко.
Далее болезнь переходит в подострую стадию. На этом этапе пузырьки лопаются и подсыхают, оставляя шелушащиеся участки. У человека может возникать головная боль, повышаться температура. После схода чешуек на их месте остаются гиперпигментированные пятна. Когда симптомы стихают, болезнь перетекает в хроническую стадию. Для нее характерна смена периодов обострения и ремиссий.
Кроме стадий, существуют разные виды дерматита на лице:
- экссудативная, характерная для детского возраста;
- эритематозно-сквамозная, часто встречающаяся у взрослых;
- пруригинозная, совмещающая в себе обе формы.
Как нужно лечить атопический дерматит
Лечение дерматита на лице особенно важно, поскольку здесь необходимо как можно скорее привести в порядок визуальную эстетику. Для достижения цели особое внимание уделяют подбору местных препаратов. В клинике «ПсорМак» используется негормональная мазь, не имеющая побочных эффектов. Такое средство не вызовет ухудшений, что очень важно именно для кожи лица.
Лечение атопического дерматита на лице предполагает не только местную терапию. Чтобы снизить число рецидивов, назначаются диета, витаминно-минеральные комплексы и курсы физиотерапии. В клинике «ПсорМак» каждому пациенту подбирают свой курс лечения, что позволяет добиться наиболее эффективных результатов. Вы можете ознакомиться с ними в специальном разделе на сайте.
Почему при атопическом дерматите важно профессиональное лечение
При атопическом дерматите не допускается самолечение. Если не учесть тип кожи и симптомы заболевания, можно ошибиться с выбором препаратов. Это чревато не просто ухудшением состояния, но и распространением высыпаний и даже появлением рубцов из-за постоянных рецидивов.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
ЧТО БУДЕТ после прохождения первичного приема
Наш специалист, врач-дерматолог:
- Проведет осмотр.
- Возьмет бесплатный анализ (соскоб).
- Диагностирует или уточнит диагноз заболевания .
- Даст подробные рекомендации.
- Составит персональный план лечения.
- Выпишет рецепт на препараты (при необходимости).
Отзывы
Проблема: Поражение кожи на ладонях, ступнях — псориаз.
Лечащий врач: Мак В.Ф.
Пройденное лечение: мазь.
За 2,5 мес. лечения мазью всё прошло, зажило и на ладонях и на ноге. Спасибо большое Владимиру Федоровичу, буду советовать клинику знакомым.
Диагноз: Псориаз
Врач: Мак В.Ф.
Я очень благодарна врачам клиники за помощь в лечении псориаза. Нигде мне не могли помочь. После лечения кожа полностью очистилась. Ремиссия длилась 6 лет. В настоящий момент я снова обратилась в клинику, потому, что уверена, что здесь мне помогут в лечении псориаза.
Диагноз: Псориаз
Врач: Мак В.Ф.
1 раз была у В.Ф. в 2002 году. Этот визит у меня второй, В.Ф. мне дал надежду! Дал возможность жить полноценной жизнью. Огромное Вам спасибо Владимир Федорович!
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо огромное доктору! Болею более 12 лет и ничего не помогало. Прошел псориаз, бляшек нет, я в шоке! За 2 месяца лечения. Безграничное спасибо, буду Вас рекомендовать!
Диагноз: Псориаз
Врач: Мак В.Ф.
Дорогой Владимир Федорович, лет около 20-ти тому назад я пришел к Вам весь истерзанный псориазом, но с первого приема я стал оживать и жив до сих пор. Дальнейшие встречи лишь корректировали и всегда встречи были приятными. Я и Галина Александровна желаем Вам, всей семье и окружению крепкого здоровья.
Диагноз: Псориаз
Врач: Мак В.Ф.
Огромное человеческое спасибо! Болею псориазом 30 лет. 20 лет как обратилась к доктору на лечение. Впервые наступило улучшение и длительная ремиссия. Это единственное лечение, которому я доверяю.
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо за лечение. Очень много лет мучились с этой проблемой, и только нам помогли.
Без болевых ощущений, быстро и не страшно. Спасибо большое за позитив на приеме и за качественное удаление.
Самые хорошие впечатления от общения и процедуры удаления новообразований с доктором Грибановым Н.В. Профессиональный и чуткий подход к пациенту превзошел все ожидания.
Читайте также:

