Как выглядит экзема молочной железы
Обновлено: 18.04.2024
Экзема сосков — это аллергический дерматоз, проявляющийся эритематозно-везикулярной сыпью в области сосков и прилежащих к ним альвеол. Высыпания сопровождаются зудом, болезненными ощущениями, сухостью и шелушением кожи. При постановке диагноза используют данные осмотра, анализы для определения уровня иммуноглобулинов и гистамина, результаты микробиологического исследования соскоба соска. В процессе лечения применяют антигистаминные, противовоспалительные, седативные, иммунокорригирующие, антимикробные препараты в сочетании с физиотерапевтическими методиками и коррекцией диеты.
МКБ-10
Общие сведения
Обычно экзема сосков развивается как посттравматическое осложнение лактации у женщин, предрасположенных к реакциям аллергического типа. По данным исследований, более чем в половине случаев заболевание возникает на фоне активного размножения условно-патогенной флоры (стафилококков, кандидов и др.), накопление продуктов жизнедеятельности которой создает благоприятную среду для воспалительных и аллергических реакций. Поэтому большинство специалистов в сфере клинической маммологии и аллергологии считают этот вариант дерматоза одним из видов микробной экземы. Заболевание склонно к рецидированию.

Причины
Экзематозное поражение сосково-ареолярного комплекса у женщин обычно возникает в период грудного вскармливания на фоне травматизации кожи. Это вызвано сочетанием во время лактации трех ключевых моментов, способствующих появлению экземы, — локальной воспалительной реакции, наследственной предрасположенности и нейрогуморальных изменений. К предрасполагающим факторам относят:
- Травмы кожи при кормлении. В начале лактации, когда молока в молочных железах еще недостаточно, ребенок прилагает значительные усилия для высасывания молозива. Сосково-ареолярная зона подвергается травматическим нагрузкам, провоцирующим воспалительную инфильтрацию с последующим растрескиванием кожи, которое и становятся начальным этапом экземы.
- Склонность к аллергическим реакциям. В анамнезе у таких пациенток чаще всего уже наблюдались другие проявления аллергии. При лабораторных исследованиях в крови больных обнаруживаются характерные изменения в виде повышенного содержания одной из фракций иммуноглобулинов — IgE. Обычно подобный тип реагирования генетически детерминирован.
- Стресс. В первые дни ухода за ребенком радикально изменяется уклад жизни женщины. Повышение тонуса симпатической нервной системы провоцирует выброс гистамина, который усиливает воспалительную реакцию в области соска. Недостаточная секреция глюкокортикоидов, характерная для пациенток с аллергической предрасположенностью, приводит к затяжному течению воспаления.
Дополнительными факторами, способствующими развитию экземы сосков, являются погрешности питания (употребление красных овощей и фруктов, цитрусовых, шоколада, копченостей), простудные и инфекционные заболевания, ослабляющие иммунитет, использование некачественной бытовой химии, ношение синтетического белья. Риск повреждения кожи ареолы и соска повышается при вскармливании ребенка с короткой уздечкой языка.
Патогенез
Ключевым звеном механизма экзематозной реакции являются иммуновоспалительные процессы, которые происходят в очаге поражения. Механические воздействия на кожу соска, провоцирующие выделение медиаторов воспаления, приводят к спонгиозу — отеку тканей шиповатого слоя эпидермиса. На фоне воспаления сосочкового слоя расширяются сосуды, развивается паракератоз – неспособность эпидермальных клеток к синтезу кератогиалина нарушает процессы ороговения, при этом на коже появляются характерные высыпания. В местах поражения скапливается значительное количество лимфоцитов, что сопровождается инфильтративными процессами и акантозом (гиперпигментацией) сосков.
Симптомы экземы сосков
Заболевание обычно проявляется в первые недели грудного вскармливания. Сначала женщина испытывает зуд в сосках и окружающих их ареолах, в последующем кожа в сосково-ареолярной зоне становится пунцовой, на ней появляются небольшие пузырьки и мелкоточечные эрозии, что сопровождается мокнутием. Зачастую очаги поражения имеют четкие границы. Подсохшие участки покрываются корочками и чешуйками, которые постепенно отшелушиваются. Период шелушения может быть достаточно длительным. В пораженных участках кожи возникает боль различной интенсивности, усиливающаяся при кормлении. Один из наиболее характерных симптомов — усиление зуда в ночное время.
При переходе заболевания в подострую и хроническую стадии преобладают признаки сухости и истончения кожи, наличие в ареолярной области точечных эрозий, множества мелких трещин и шелушения. Зуд обычно выражен незначительно или отсутствует. Мокнутия нет. На фоне погрешностей диеты и ослабления иммунитета вследствие простуд или стрессов возможны периоды обострений, во время которых развивается типичная клиническая картина острой фазы. О присоединившейся вторичной инфекции свидетельствует распространение воспалительного процесса за пределы ареол и появление желтоватых корочек.
Осложнения
Интенсивный зуд, характерный для острой фазы и периодов обострений, влияет на эмоциональное состояние женщины. Пациентка становится раздражительной, плаксивой, часто у нее наблюдается угнетенное настроение. Поскольку зуд усиливается ночью, ситуация усугубляется хроническим недосыпанием. Иногда экзема сосков осложняется вторичной кожной бактериальной инфекцией или маститом с появлением общетоксических симптомов в виде повышения температуры тела, озноба, слабости, быстрой утомляемости, снижения или отсутствия аппетита и местной симптоматики (гнойных высыпаний, уплотнения груди и др.). Отдаленными последствиями патологии являются небольшие бледные пятна в области ареол, возникающие в месте экзематозных высыпаний.
Диагностика
При классических клинических проявлениях постановка диагноза не представляет особой сложности. Затруднения в диагностике экземы сосков обычно связаны со стертым течением или атипичной симптоматикой, что случается крайне редко. Важной задачей диагностического этапа является исключение вторичного инфицирования. Наиболее информативны следующие методы исследований:
- Микроскопия и посев соскоба. При микробном характере экземы в отделяемом из очага поражения определяются микроорганизмы, способствовавшие развитию заболевания.
- Уровень иммуноглобулинов. У пациенток с экзематозной реакцией обычно повышен уровень IgE как маркера аллергических реакций, причем такие изменения наблюдаются даже вне обострения.
- Уровень гистамина в крови. Как и при других формах аллергических дерматозов, при экземе соска в крови увеличивается концентрация гистамина, который участвует в местной и общей реакции.
В сомнительных случаях при затяжном течении показано цитологическое исследование отделяемого соска или биоптата из пораженной области, УЗИ молочных желез и маммография, проведение аллергологического тестирования (аллергопроб). Дифференциальная диагностика осуществляется с трещинами соска, герпетическими высыпаниями, инфекционным воспалением кожи в области ареолы, раком Педжета. При необходимости пациентку консультируют аллерголог, дерматолог, инфекционист, онколог.
Лечение экземы сосков
Врачебная тактика направлена на купирование клинических проявлений заболевания и достижение стойкой ремиссии за счет устранения предпосылок, способствующих возникновению патологии. Для более быстрого достижения результатов комплексную медикаментозную терапию дополняют физиотерапевтическими процедурами и специальной гипоаллергенной диетой. Схема лечения включает следующие группы лекарственных средств:
- Антигистаминные препараты. Поскольку механизм развития экземы основан на патогенезе аллергической реакции, угнетение секреции гистамина позволяет уменьшить выраженность зуда, экссудации. За счет воздействия на одно из ключевых звеньев аллергии удается быстрее стабилизировать локальное воспаление.
- Противовоспалительные средства. Обычно для подавления секреции медиаторов воспаления и повышения порога болевой чувствительности достаточно назначения нестероидных противовоспалительных препаратов. В более упорных случаях заболевания оправдано применение глюкокортикостероидов.
- Седативные средства. Для коррекции эмоциональных расстройств и нарушений сна, которыми зачастую осложняется экзема, назначают растительные препараты с успокоительным эффектом. Крайне редко используют более мощные средства из групп транквилизаторов и антидепрессантов.
Базовую терапию при необходимости дополняют иммунокорректорами, позволяющими нормализовать иммунный ответ, антибактериальными и противомикотическими препаратами, воздействующими на патогенную и условно-патогенную флору, которая способствует поддержанию воспаления. В сложных клинических случаях кроме таблетированных форм и мазей назначают парентеральное введение препаратов. Для купирования острых симптомов экземы применяют электрофорез, ультрафонофорез, лазерную терапию, УВЧ, УФО, диадинамические токи.
При продолжении грудного вскармливания рекомендуется строго соблюдать режим. Промежутки между кормлениями должны составлять не менее 2,5-3 часов. В это время кожу груди желательно держать открытой — аэрация способствует ускорению заживления мокнущих участков. Женщинам с обширными высыпаниями, затрудняющими кормление, можно воспользоваться специальными насадками или, в крайних случаях, сцеживать молоко. При прикладывании важно обеспечивать аккуратный захват соска и альвеолы ротиком ребенка. Требуется правильный гигиенический уход за кожей молочных желез с использованием мягких очищающих средств.
Прогноз и профилактика
Прогноз особенно благоприятен при острых формах заболевания. Переход экземы соска в подострый и хронический варианты требует более длительной терапии с последующим соблюдением гипоаллергенной диеты, тщательным уходом за соском и альвеолой, ношением натурального нательного белья. Для профилактики акушеры-гинекологи и врачи-маммологи рекомендуют в последние недели перед родами смазывать ареолы натуральными маслами и кремами-эмолентами, повышающими эластичность кожи. Во время пребывания в роддоме важно освоить правила кормления грудью и особенности режима вскармливания. В период лактации необходимо воздерживаться от употребления продуктов, способствующих возникновению аллергических реакций.
2. Дифференциальная диагностика кожных болезней. Руководство для врачей/ под ред. Б. А. Беренбейна, А. А. Студницина - 1992.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.
Экзема сосков – аллергический дерматоз, при котором в области сосково-ареолярного комплекса появляется эритематозно-везикулярная сыпь. Специалисты клинической маммологии считают данную патологию одной из разновидностей микробной экземы.
Причины развития

Экзема сосков развивается у женщин, склонных к аллергическим реакциям, в результате инфицирования травм сосково-ареолярного комплекса, полученных во время грудного вскармливания.
Непосредственной причиной воспаления становится активное размножение условно-патогенной микрофлоры, нашедшей идеальные условия существования в микротравмах сосков. Усугубляет состояние стресс, который нередко испытывают женщины после родов. При этом повышается тонус симпатической нервной системы, в результате чего происходит выброс гистамина, усиливающего воспалительную реакцию.
К факторам, способствующим появлению экземы сосков, можно отнести погрешности питания, использование бытовой химии, ношение белья из синтетических тканей и инфекции, способствующие снижению иммунитета.
Патогенез
В основе патогенеза лежит развитие иммуновоспалительного процесса. Травма соска провоцирует выброс нейромедиаторов воспаления, что в свою очередь приводит к расширению мелких кровеносных сосудов, повышению проницаемости их стенок и развитию отеков. Также нарушаются процессы ороговения, и развивается паракератоз. В очаге поражения начинают скапливаться лимфоциты, происходит инфильтрация, появляется гиперпигментация сосков.
Симптомы
Дерматоз развивается уже в первые недели лактации. Начинается он зудом в сосках, усиливающимся в ночное время. Кожа постепенно краснеет, появляется сыпь в виде мелких пузырьков. Они лопаются, на их месте остаются мокнущие эрозии, которые при подсыхании покрываются корочками. Экзема сосков сопровождается болью, усиливающейся при кормлении.
При подостром течении и переходе заболевания в хроническую форму воспалительный процесс отходит на второй план. Кожа становится сухой и истончается. Вокруг сосков много мелких эрозий и трещин, но зуд и мокнутие отсутствуют. Обострение происходит при ослаблении иммунной системы, на фоне стресса и простуды.
Осложнения
Нередко процесс осложняется присоединением вторичной инфекции. Зуд может влиять на эмоциональное состояние женщины и приводит к хроническому недосыпанию.
Наиболее серьезное осложнение экземы сосков – мастит. Это воспаление молочной железы, протекающее с повышением температуры и явлениями общей интоксикации (слабостью, утомляемостью, снижением аппетита).
Диагностика

Постановка диагноза обычно не составляет затруднения. Однако если клиническая картина стерта или отличается атипичными симптомами, проводят дополнительное обследование.
- Микроскопия и бактериологический посев соскоба. В ходе исследования выделяют возбудителя, а заодно определяют его чувствительность к антибактериальным препаратам. . В плазме будет повышенный уровень этого биогенного амина. . Увеличение количества специфических иммуноглобулинов класса IgЕ.
При хронической форме или затяжном течении проводят УЗИ молочных желез, маммографию и кожно-аллергические тесты. Пациентку обязательно консультируют дерматолог, аллерголог, инфекционист, а при подозрительной симптоматике – онколог.
Лечение
В лечении экземы сосков используют комплексный подход. В рамках консервативной терапии назначают антигистаминные, противовоспалительные и седативные препараты. Нередко ее дополняют иммунокорректорами, антибиотиками и противогрибковыми средствами. При сложном течении заболевания препараты используют не только в виде мазей и таблеток, но вводят парентерально.
В лечение экземы сосков обязательно включают физиопроцедуры (электрофорез, ультрафонофорез, УВЧ, УФО, диадинамические токи) и лазеротерапию. Пациентка обязательно должна соблюдать гипоаллергенную диету.
Профилактика
Профилактика экземы и трещин сосков должна начинаться на последних неделях беременности. В это время будущим мамам следует начинать смазывать сосково-ареолярный комплекс кремами или натуральными маслами, которые способствуют повышению эластичности кожи.
После родов женщинам необходимо освоить все правила кормления. В течение всего периода лактации им необходимо соблюдать диету, и отказаться от употребления продуктов, которые могут вызвать аллергическую реакцию.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
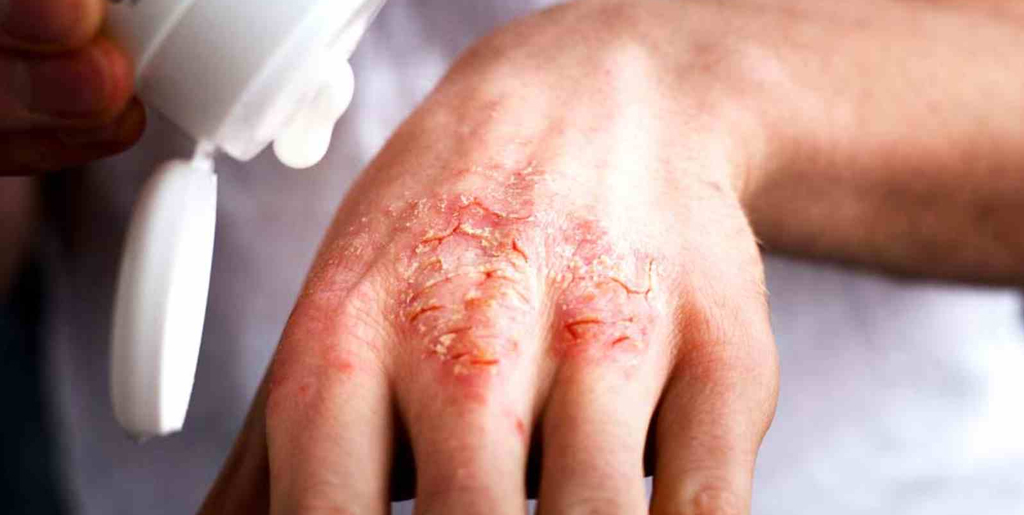
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
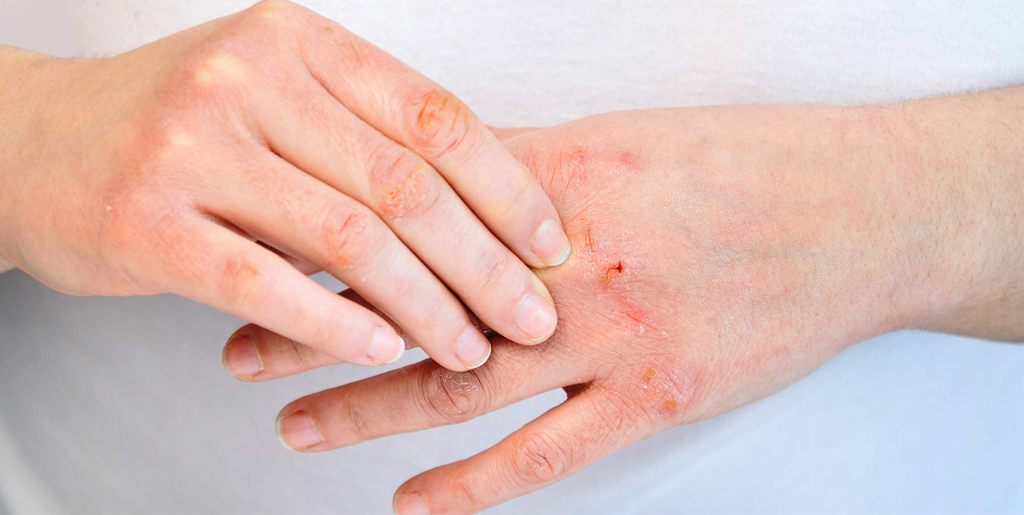
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
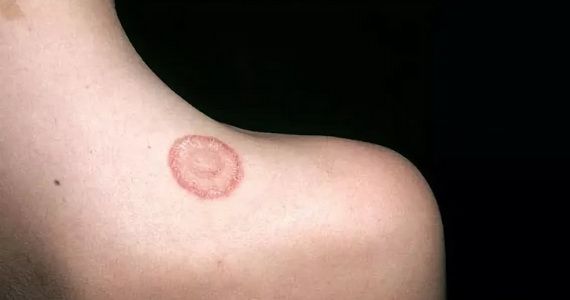
Монетовидная экзема (нуммулярная экзема) – один из видов хронического зудящего дерматита и микробной экземы, составляет около 10% от общего количества дерматозов. Ярким признаком заболевания выступают крупные округлые бляшки с четкими границами, которые возвышаются над здоровой кожей. У детей монетовидная экзема практически не встречается, среди взрослых распространена примерно одинаково, но чаще всего возникает в возрасте 30-50 лет.

Почему возникает монетовидная экзема
Врачи пока не могут однозначно назвать причину монетовидной экземы. Точно известно только то, что заболевание всегда имеет инфекционную составляющую. В то же время такая экзема считается полиэтиологичной, т. е. ее могут вызывать множество разных причин. Но вне зависимости от этого в развитии дерматита главную роль всегда играет инфекция, которая угнетает иммунную систему.
По мнению современных дерматологов монетовидную экзему вызывает нарушение иммунитета: клеточного (его обеспечивают лейкоциты) и гуморального («защитниками» выступают антитела – специальные белки, вырабатываемые клетками). Это связано с тем, что в организме есть очаг хронической инфекции (отита, тонзиллита, ринита), к которому происходит избыточная сенсибилизация – повышенная чувствительность к влиянию раздражителей, вызывающая аллергию.
Риск столкнуться с монетовидной экземой повышается:
- при сбоях в работе нервной системы;
- изменениях гормонального фона;
- чрезмерном потоотделении;
- сахарном диабете;
- частых стрессовых ситуациях;
- нарушениях метаболизма;
- неправильном питании;
- хронических заболевания ЛОР-органов;
- инфекциях ротовой полости.
В список факторов можно добавить лекарственные препараты, которые на фоне наследственной предрасположенности к дерматитам снижают иммунитет и могут вызвать монетовидную экзему. Не меньшее значение в развитии заболевания имеет наследственность. Если один из родителей имеет такой диагноз, то вероятность его появления у ребенка составляет 40%, если оба – то 60%.
Как проявляется монетовидная экзема
Особенность монетовидной экземы заключается в том, что кожа при таком заболевании находится в постоянной готовности к взаимодействию с раздражителем. Причем реакции появляются постепенно: сначала кожные покровы реагируют на что-то одно, а потом – на множество разных антигенов.
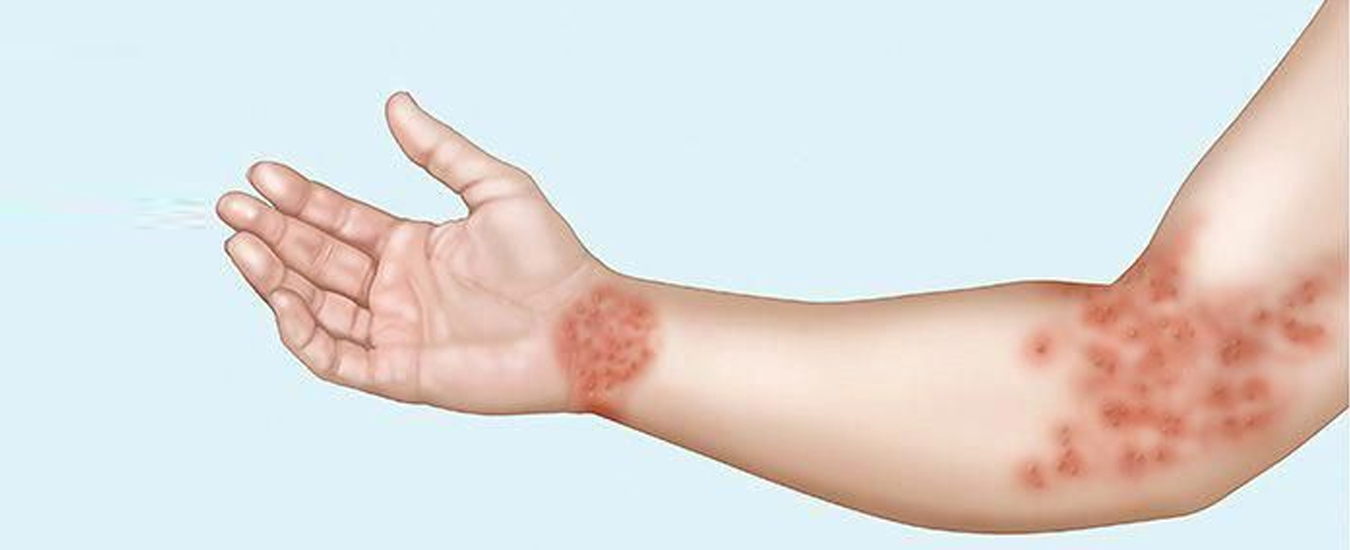
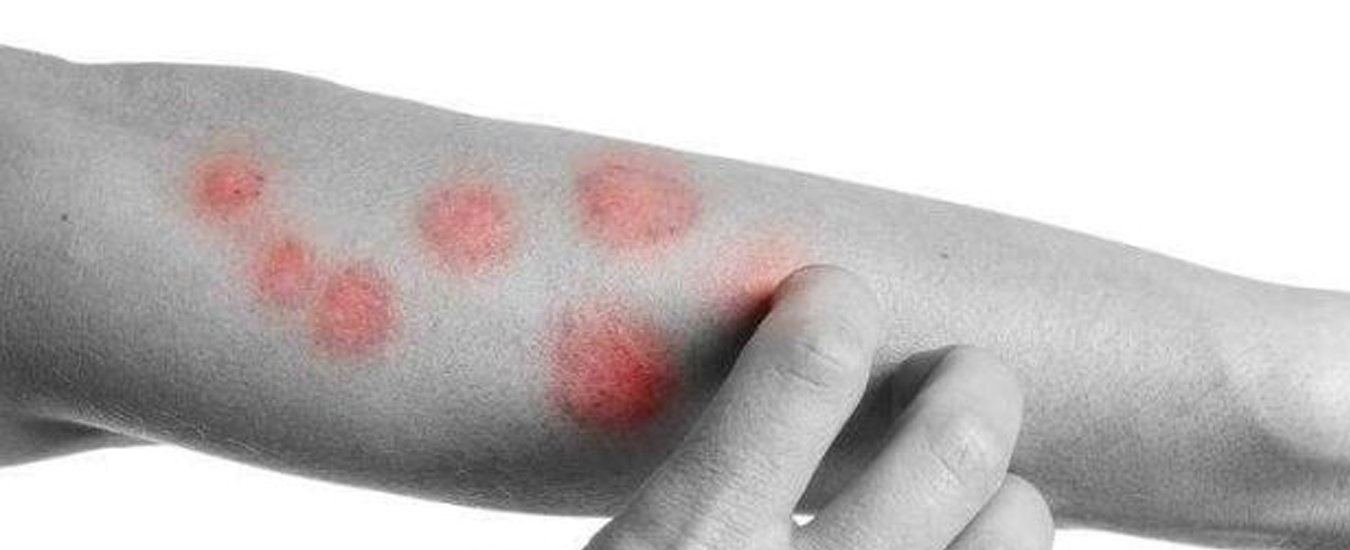
Характерный симптом монетовидной экземы – пятна овальной формы диаметром до 3 см. Они имеют четкие очертания и возвышаются над окружающей здоровой кожей. Пятна чаще всего возникают на коже конечностей, но могут распространяться на верхнюю часть спины, плечи и ягодицы.
Высыпания вызывают сильный и порой невыносимый зуд, мешающий нормальному сну. Из-за этого человек их расчесывает, что ведет к появлению корок. По границам пятен располагаются везикулы, которые вскрываются, образуют эрозии. Когда воспаление немного стихает, кожа подсыхает, и на ней образуются трещины. При обострении пятна появляются на одних и тех же участках.
Многих интересует заразность монетовидной экземы. Как и другие виды дерматита, она абсолютно не заразна, не передается другим людям даже при тесном контакте. Поэтому человек с таким диагнозом никого не может заразить, и нахождение с ним полностью безопасно.
Как диагностируют монетовидную экзему
Дерматолог может заподозрить монетовидную экзему уже по внешним признакам. Для подтверждения назначают стандартные исследования, включая общий анализ мочи и крови, биохимический анализ крови. Пациенту может потребоваться консультация невролога, гастроэнтеролога, аллерголога и эндокринолога.
Монетовидную экзему необходимо отличить от других видов дерматита, псориаза, чесотки и дерматомикоза. С этой целью проводят иммуноферментное исследование крови на антитела. Чтобы выявить инфекцию, проводят микробиологическое исследование мазка с очага воспаления. Это также помогает определить чувствительность к антибиотикам и назначить правильное лечение.
Как вылечить монетовидную экзему
Лечение монетовидной экземы имеет комплексный характер. Необходимо принять меры против основного заболевания, которое связано с очагом хронической инфекции, нормализовать работу пищеварительной, эндокринной и нервной систем. Антибиотики при монетовидной экземе помогают, но часто не приводят к ремиссии, которую и нужно достичь при таком заболевании.
К антибактериальным препаратам чаще прибегают, если присоединилась вторичная инфекция. В остальных случаях основу лечения составляют:
- седативные препараты, транквилизаторы, антидепрессанты, нейролептики, фиточаи – для снятия стресса;
- десенсибилизирующие препараты – для устранения аллергии;
- ферменты – для улучшения пищеварения.
Для наружного лечения экземы применяют гормональные мази, дающие быстрый результат. Но перед их назначением прибегают к негормональным средствам, к которым относятся мази и кремы на основе цинка. При зуде хорошие результаты показывают топические стероиды. Благоприятное влияние на кожу оказывают процедуры физиотерапии: ультрафонофорез, иглорефлексотерапия, УВЧ-терапия, озонотерапия, лечебные грязи, аппликации парафина.
Не менее важно соблюдать диету, исключающую потенциальные аллергены: цитрусовые, маринады и соленья, жареные и копченые блюда, красные фрукты, морепродукты, орехи, мед, шоколад. В основу рациона нужно включить крупы, зелень, овощи, молочнокислые напитки.
Обратиться за помощью к дерматологу
Перед назначением как лечения, так и диеты важно подтвердить диагноз. Если вы обнаружили на коже подозрительные высыпания, обязательно обратитесь к дерматологу. Эффективность лечения напрямую зависит от правильности поставленного диагноза. Поэтому важно не затягивать и не заниматься самолечением. Приглашаем вас на консультацию в Институт здоровой кожи «ПсорМак». У нас большой опыт успешного лечения разных видов дерматита, и мы гарантируем достижение длительной ремиссии.

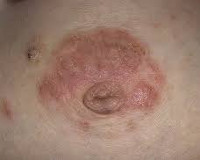
Болезнь Педжета (болезнь соска Педжета, болезнь Педжета кожи на соске, рак Педжета) — редкий тип рака груди, который поражает соски и ареолу (темный круг кожи вокруг соска).
Большинство пациентов с болезнью Педжета имеют опухоль в пораженной груди. Лишь в редких случаях болезнь Педжета ограничивается только поражением соска.
Рак Педжета выглядит как экзема на соске груди. Его симптомы — покраснение соска, напоминающее дерматит на коже, похожей на апельсиновую корку, зуд и покалыванием в груди. Рак Педжета напоминают многие другие заболевания сосков, например, раздражение, воспаление груди. Эта форма рака встречается очень редко, поэтому диагноз часто ставится после неудачного лечения дерматита.
Основным методом лечения является операция по удалению груди (мастэктомия), а объем процедуры зависит от размера опухоли, наличия метастазов в подмышечных лимфатических узлах.
В качестве дополнительной терапии может быть назначена химиотерапия, лучевая или гормональная терапия.
Болезнь груди Педжета — почему так называется?
Болезнь груди Педжета (болезнь соска Педжета, болезнь Педжета кожи на соске, рак Педжета) была названа в честь британского врача сэра Джеймса Педжета, который в 1874 году заметил связь между изменениями в сосках и раком груди.
В честь этого доктора названы несколько других заболеваний: болезнь Педжета костей (метаболическая болезнь костей), болезнь Педжета вульвы и болезнь Педжета полового члена. Эти заболевания не связаны с болезнью груди Педжета.
Рак груди в основном встречается у женщин. Мужчины тоже могут заболеть, но гораздо реже.
Болезнь груди Педжета — причины
Врачи до сих пор не до конца понимают, что вызывает болезнь соска Педжета.
Наиболее общепринятая теория заключается в том, что раковые клетки из опухолей в груди перемещаются через молочные протоки груди к соску и ареоле. Это могло бы объяснить, почему болезнь груди Педжета почти всегда возникает вместе с другой опухолью.
Болезнь Педжета груди — факторы риска
Хотя точный механизм этого заболевания неизвестен, известен ряд факторов риска, которые могут привести к развитию рака у генетически предрасположенных людей. Факторы риска, влияющие на вероятность развития этого заболевания, — это те же факторы, которые влияют на риск развития любого другого типа рака груди.
Факторами риска развития болезни Педжета груди являются:
- возраст;
- личный анамнез рака груди (люди, у которых был рак в одной груди, имеют повышенный риск развития его в другой);
- перенесенное ранее заболевание молочной железы (например, лобулярная карцинома in situ или атипичная гиперплазия);
- положительный семейный анамнез рака груди или яичников;
- наследственная мутация в гене, увеличивающая риск рака груди (например, BRCA1 или BRCA2);
- плотная паренхима груди (плотная ткань груди);
- первая менструация (менархе) до 12 лет;
- бесплодие или роды после 30 лет;
- менопауза после 50 лет;
- облучение (например, лучевая терапия в молодости для лечения рака другого органа);
- лишний вес и ожирение;
- нездоровое питание, высокое содержание жира в пище;
- заместительная гормональная терапия эстрогенами;
- алкоголь и курение.
Наличие одного или нескольких факторов риска автоматически не означает, что у женщины разовьется рак груди.
У большинства пациенток с раком груди факторы его вызвавшие неизвестны.
Болезнь Педжета груди — симптомы
Признаки и симптомы заболевания обычно появляются только в одной груди. Патология обычно начинается в соске и может распространиться на ареолу и другие области груди.
Ранние симптомы болезни груди Педжета такие же, как и симптомы кожных заболеваний, таких как дерматит или экзема (покраснение груди) и воспаление груди. Поэтому рак Педжета часто называют экземой соска.
Симптомами болезни груди Педжета являются:
- экзема на соске (покраснение соска, покраснение груди);
- зуд соска и ареолы;
- покалывание или жжение в груди;
- грубая утолщенная кожа на соске или вокруг него, похожая на апельсиновую корку;
- втянутый сосок;
- выделения из груди (обычно желтоватые или кровянистые);
- уплотнение на груди (если одновременно есть еще одна опухоль груди).
Если не лечить, опухоль распространяется, и на соске груди образуется струп, который может принимать большие размеры.
Из-за схожести с дерматитом и редкой встречаемости этого заболевания женщины в среднем болеют несколько месяцев, прежде чем будет поставлен правильный диагноз.
Если пациентка лечит дерматологическое заболевание груди, и состояние не улучшается, необходимо обратиться к врачу. Может потребоваться биопсия пораженного участка — процедура, при которой собирают небольшой образец ткани для патогистологического анализа под микроскопом.
Необходимо обращать внимание на любые изменения в груди. Если замечено уплотнение на груди, появился зуд или раздражение груди, которые длятся более месяца — необходимо обратиться к врачу. Прогноз для каждой злокачественной опухоли лучше, если ее вовремя обнаружить!
Надо преодолеть страх перед худшим диагнозом — раком груди. Очень вероятно, что это доброкачественное образование, например, фиброаденома. Однако если диагноз — злокачественное заболевание, всегда лучше вовремя его вовремя поставить и начать лечение.
Болезнь Педжета груди — диагностика
Диагноз болезни Педжета груди ставится с помощью нескольких тестов:
- Клинический осмотр груди — во время осмотра молочной железы врач проверяет сомнительные участки обеих грудей путем пальпации (надавливания пальцами), замечает цвет кожи вокруг сосков и любые аномальные изменения. Врач может обнаружить уплотнение в груди или утолщение при пальпации.
- Маммография — рентгенологическое исследование тканей груди, позволяющее обнаружить опухоль груди.
- УЗИ груди — иногда из-за наличия микрокальцификатов в груди рекомендуется сделать ультразвуковое исследование.
- Биопсия — небольшой образец тканей берётся во время прокола и исследуется под микроскопом. Полученный патогистологический результат является единственным окончательным свидетельством злокачественного заболевания. Можно взять ткань соска или ареолы, а также ткань узелка груди.
В случае положительного результата биопсии, то есть обнаружения рака груди, необходимо проверить, распространилось ли заболевание на подмышечные лимфатические узлы.
Болезнь груди Педжета — лечение
Если биопсия груди и соска положительна на болезнь Педжета, первым методом лечения является хирургическое удаление груди (мастэктомия).
Тип операции зависит от стадии заболевания и может быть:
- Простая мастэктомия — хирургическая процедура, при которой удаляется вся ткань груди (железистая и жировая ткань, а также соски), но не лимфатические узлы в подмышечной впадине (подмышечные лимфатические узлы). Эта операция проводится в случаях, когда есть рак груди, но он не распространился на лимфатические узлы (биопсия сторожевого узла отрицательна).
- Радикальная мастэктомия — удаление груди как при простой мастэктомии с удалением лимфатических узлов в подмышечной впадине (подмышечные лимфатические узлы).
- Запасная мастэктомия — процедура, при которой удаляется только часть груди вокруг опухоли.
Адъювантная (дополнительная) терапия
После операции обычно необходимо провести адъювантную терапию. Адъювантная терапия — это дополнительное лечение, которое может включать химиотерапию, лучевую терапию или гормональную терапию для предотвращения рецидива рака груди.
Лечение каждой женщины зависит от стадии заболевания. После мастэктомии можно делать реконструкцию груди.
Болезнь Педжета груди — прогноз
К неблагоприятным факторам прогноза можно отнести:
- Наличие пальпируемой опухоли в пораженной груди (уплотнение в груди).
- Тип опухоли в пораженной груди — будь то протоковая карцинома in situ или инвазивный рак груди. Если рак груди инвазивен, какова стадия рака?
- Пораженный лимфатический узел в подмышечной впадине.
- Возраст младше 60 лет.
Общая пятилетняя выживаемость женщин с диагнозом болезни Педжета
Для женщин с болезнью Педжета и инвазивным раком молочной железы пятилетняя выживаемость уменьшается с увеличением стадии инвазивного рака и составляет:
- Рак груди I стадии — пятилетняя выживаемость 95,8%;
- Рак груди II стадии — пятилетняя выживаемость 77,7%;
- Рак молочной железы стадии III — пятилетняя выживаемость 46,3%;
- Рак груди IV стадии — пятилетняя выживаемость 14,3%.
Стадия рака груди оценивается по размеру опухоли, наличию метастазов в лимфатических узлах и их количеству, гистологическим характеристикам самой опухоли (например, наличию рецепторов эстрогена или HER2).
При лечении болезни груди Педжета важную роль играет то, на какой стадии заболевания был диагностирован рак (как и для любой другой злокачественной опухоли человека). Если опухоль небольшого размера, присутствует только в одном месте и не распространилась на лимфатические узлы, высока вероятность полного излечения, потребуется только операция. Однако даже у таких пациенток есть шанс рецидива заболевания. Для этого необходима только одна злокачественная клетка, которая с током крови попадает за пределы удаленной части груди, чтобы в дальнейшем размножиться и создать новую опухоль.
Вот почему сегодня о злокачественной опухоли говорят как о хроническом заболевании, которое непредсказуемо и всегда может вернуться. По той же причине необходимы многолетние регулярные осмотры для наблюдения за состоянием пациента.
Читайте также:

