Как восстановить кожу после пиодермии
Обновлено: 18.04.2024
Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность. Если пиодермия протекает с вовлечением глубоких слоев кожи, то после нее остаются стойкие рубцовые и пигментные изменения.
МКБ-10



Общие сведения
Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность.
При неосложненных пиодермиях поражения кожи неглубокие и после выздоровления кожный покров полностью восстанавливается; если пиодермии принимают хроническое или затяжное течение, в процесс вовлекаются глубокие слои кожи, то остаются рубцы и пигментные пятна.
Причины пиодермий
На коже человека постоянно присутствует большое количество микроорганизмов, какие-то из них являются нормальной микрофлорой кожи, какие-то сапрофитной и транзиторной микрофлорой, которая при снижении защитных функций кожи способна вызывать пиодермии. В результате жизнедеятельности микроорганизмы выделяют ферменты, эндо- и экзотоксины, что и вызывает местную реакцию в виде пиодермий.
В патогенезе пиодермий важное место занимают условия труда и особенности кожи человека, возраст и состояние иммунной системы; снижение иммунологической реактивности человека и несоблюдение личной гигиены увеличивает вероятность возникновения пиодермий. В большинстве случаев пиодермии вызывает сапрофитная микрофлора, а потому пациенты не представляют опасности для окружающих.
Микротравмы, стрессовые ситуации, перегревание или переохлаждения являются факторами, которые снижают защитные функции кожи и повышают вероятность пиодермий; в группу риска попадают люди, страдающие сахарным диабетом, патологиями пищеварительной системы, нарушениями функции кроветворения и витаминного баланса, ожирение и истощение также угнетают местный иммунитет.
Кожа, склонная к выработке излишнего количества кожного сала, что случается при нарушениях ЦНС, наиболее уязвима для пиококков, так как изменение химического состава кожного сала снижает стерилизационные свойства кожи. Изменение гормонального фона или прием корткостероидов приводят к общим заболеваниям, которые являются предрасполагающими к пиодермиям.
Классификация пиодермий

Пиодермии классифицируют в зависимости от глубины и тяжести поражения, а так же в зависимости от возбудителя. Поверхностные пиодермии проявляющиеся остиофолликулитами, сикозами кожи – это чаще всего стафилодермии. Поверхностные стрептодермии и смешанные пиодермии клинически проявляются в виде импетиго вульгарного.
Глубокие стафилодермии проявляются в виде глубоких фолликулитов, гидраденитов, фурункулеза и карбункулеза. Глубокие воспаления кожи стрептококковой инфекцией заканчиваются язвенными поражениями кожи, протекающими по типу эктимы вульгарной. Язвенно-вегетатирующие хронические формы глубоких пиодермий чаще всего вызываются смешанной микрофлорой.
Лечение пиодермии

Лечением пиодермии занимается дерматолог. При пиодермиях волосы в очаге инфекции и вокруг него состригают, но не бреют, чтобы не допустить обсеменения патогенной микрофлорой участки здоровой кожи; если пиодермия носит генерализованный характер, то запрещаются водные процедуры, в том числе и мытье. Контакт с водой крайне не желателен, особенно в острой фазе заболевания.
Кожу вокруг пораженного участка обрабатывают спиртовыми растворами анилиновых красителей и дезинфектантами, хороший эффект оказывает салициловая кислота и раствор перманганата калия. Несмотря на то, что контакт с водой запрещен, ежедневно нужно тщательно мыть руки и обрабатывать ногти 2% раствором йода, чтобы предотвратить распространение инфекции, а также протирать здоровую кожу влажной губкой.
Питание в период лечения должно быть сбалансированным, лучше перейти на молочно-растительную диету, полностью исключить из меню экстрактивные вещества и алкоголь, ограничить употребление соли и простых углеводов. Если пациент ослаблен, имеет сопутствующие заболевания или пиодермия принимает затяжной или хронический характер течения, при присоединении симптомов интоксикации, медикаментозное лечение пиодермии целесообразно проводить антибактериальными препаратами. Перед назначением антибиотика проводят бакпосев отделяемого или соскоба, определяют возбудителя и его чувствительность к препаратам. Антибиотики пенициллинового ряда практически не назначают из-за их низкой эффективности, макролиды и тетрациклины дают хороший терапевтический эффект, но эритромицин и тетрациклин нежелательно применять для лечения детей и беременных.
Лечение комбинированными антибактериальными препаратами и цефалоспоринами (цефотаксим и др) назначают при инфицировании смешанной микрофлорой, так как эти препараты обладают широким спектром действия и устойчивы к изменчивости бактерий. Курс и дозировка препаратов назначаются индивидуально, исходя из тяжести течения пиодермий, обычно прием антибиотиков не должен быть меньше недели. Сульфаниламидные препараты менее эффективны при пиодермиях, но если у пациента непереносимость антибиотиков, то назначают сульфаметоксазол+триметоприм, сульфомонометоксин в нужных дозировках.
Активная специфическая иммунотерапия в сочетании с антибиотикотерапией и местным лечением дает хорошие результаты, особенно при хронических и вялотекущих процессах. Подкожное введение анатоксинов, специфических антигенов, стафилопротектинов два раза в неделю проводят в условиях поликлиники или в стационаре, если пациент находится на госпитальном лечении.
Для стимуляции неспецифического иммунитета прибегают к аутогемотрансфузии, переливанию компонентов крови, ультрафиолетовому облучению крови (УФОК); такие препараты как метилурацил, настойка лимонника и экстракт элеутерококка тоже стимулируют иммунную систему. Если имеются иммунные нарушения, то лечение пиодермий целесообразно проводить с назначением иммуностимуляторов группы препаратов тимуса; препаратов гамма-глобулинов и стимуляторов выработки интерферона. Витаминотерапия показана при всех видах пиодермий.
Профилактика пиодермий
Профилактика как для лиц, у которых нет в анамнезе гнойничковых заболеваний, так и для лиц с рецидивами пиодермий в анамнезе, заключается в соблюдении правил личной гигиены, в организации предупреждающих мер в быту и на производстве. Соблюдение санитарно-технических и санитарно-гигиенических норм на производстве существенно снижают заболеваемость пиодермиями в отдельно взятом учреждении. Кроме того своевременная обработка травм и микротравм позволяет исключить дальнейшее инфицирование ран и развитие пиодермий.
Регулярные профилактические медицинские осмотры с целью выявления хронических заболеваний пищеварительной системы, ЛОР-органов позволяют назначить лечение и не допустить развитие вторичных пиодермий. Для больных сахарным диабетом профилактика пиодермий заключается в более тщательном уходе за кожей, в своевременном ее увлажнении, чтобы не допускать мацерации и образования микротравм, так как при сахарном диабете даже небольшая царапина зачастую становится причиной обширных и глубоких пиодермий.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Иногда внезапно происходит покраснение кожи на лице или других открытых участках кожи, вскакивает пузырёк, наполненный жёлтой жидкостью, потом он сильно увеличивается, лопается, а на его месте появляется подсыхающая корочка. Далее сыпь увеличивается в геометрической прогрессии, образуя обширные очаги, которые сильно зудят. Эта симптоматика свойственна кожному заболеванию под названием стрептодермия. Её возбудителями являются стрептококки, проникающие внутрь кожных покровов вследствие ослабления иммунитета. Заболевание требует обязательного наружного лечения, а в некоторых случаях и назначения антибиотиков, иммуно- и витаминотерапии. Возможно проявление серьёзных осложнений стрептодермии, а также неизбежны последствия в виде следов на теле.
Рецидив стрептодермии
Несоблюдение норм гигиены, нарушение протокола лечения, слабый иммунитет, купание в первые 3-5 дней заболевания способны вызвать осложнения как со стороны кожи, так и других органов. Длительное течение стрептодермии может привести к рецидиву — повторной его вспышке. Речь идёт о перетекании патологии в хроническую форму и требует лечения гормональными мазями, препаратами для укрепления иммунитета. Продолжительное применение наружных антибиотиков и антисептиков, в свою очередь, может вызвать микробную экзему, грибковую инфекцию, каплевидный псориаз, атрофию кожи. Проникновение стрептококкового возбудителя в кровь грозит очень опасными последствиями, вплоть до сепсиса, менингита, отёка мозга, пневмонии, ревматизма, скарлатины, сердечно-сосудистой недостаточности.
Пятна после стрептодермии
После своевременного лечения стрептодермии на коже в местах расположения желтоватых корочек, образующихся вследствие вскрытия фликтенов (пузырьков с серозной жидкостью), остаются пятна. Они бывают разной цветовой интенсивности: от белых и розовых до фиолетовых и коричневых. С такими последствиями придётся ходить не менее месяца, к тому же за ними нужно правильно ухаживать: ежедневно перед сном очищать кожу, увлажнять, наносить питательные кремы, маски. Ускорят процесс обновления кожи и восстановления её нормального цвета физиопроцедуры с ультрафиолетом — облучение поражённых участков и солнечные ванны.
Шрамы после стрептодермии
Стрептококки способны поражать не только верхний слой кожи — эпидермис, но и более глубокий — дерму. Способствуют вовлечению более глубоких слоёв кожи в эрозийный процесс различные заболевания, ослабляющие иммунитет человека: ВИЧ, туберкулёз, нарушения крово- и лимфообращения, диабет, а также авитаминоз. При этом образующиеся язвы более обширны и глубоки, поэтому оставляют после подсыхания и отпадания корочки грубые рубцы и шрамы. Локализация их на лице портит внешний вид и очень неприятна, особенно для женщин.
Чем убрать рубцы на лице от стрептодермии?
В настоящее время существует немало способов убрать рубцы от стрептодермии на лице. Среди них:
- использование специальных мазей от рубцов;
- хирургическое иссечение;
- использование специальных мазей;
- криодеструкция;
- химический пилинг;
- лазерная шлифовка;
- применение силиконовых пластин.
Из всех перечисленных вариантов самый лучший и предсказуемый результат получают от лазерной шлифовки. Она применима к шрамам разного происхождения, делает это быстро, безболезненно и без побочных эффектов.
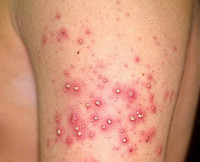
Стафилодермия – группа пиодермий бактериальной этиологии, вызываемых микроорганизмами из группы стафилококка. Симптомы этого состояния и их выраженность различаются в зависимости от формы кожного поражения, типа реактивности организма, наличия сопутствующих нарушений (снижения активности иммунитета, повреждений кожи). Диагностика различных форм стафилодермии осуществляется на основании результатов дерматологического осмотра, микробиологических исследований кожи и гноя. Вспомогательную роль могут играть общеклинические анализы крови и мочи. Лечение стафилодермии производится разнообразными местными и системными антибактериальными средствами, поддерживающими препаратами, физиотерапией.
Общие сведения
Стафилодермия (стафилококковая пиодермия) – совокупность гнойно-воспалительных поражений кожи, вызванных стафилококками. Является очень широко распространенным дерматологическим состоянием – практически у каждого человека в течение жизни возникают гнойные воспаления кожи различной степени тяжести, вызванные этими бактериями. Столь частая встречаемость обусловлена тем, что стафилококки довольно широко представлены в окружающей среде – они могут долго находиться в воздухе и на предметах быта, входить в состав микрофлоры кожных покровов и слизистых оболочек человека. Кроме того, стафилодермия иногда провоцируется заносом болезнетворных бактерий из других гнойных очагов в организме. Поражение может возникать в любом возрасте, но у детей стафилодермия протекает иначе, чем у взрослых (эпидемическая пузырчатка новорожденных) вследствие определенных анатомических особенностей строения кожи. Из-за бактериальной природы заболевания и устойчивости стафилококков во внешней среде подобные состояния обладают выраженной контагиозностью, способны передаваться при прикосновении или через общие предметы (полотенца, постельное белье, мочалки), что необходимо учитывать при лечении патологии.

Причины стафилодермии
Причиной развития всех форм стафилодермии является проникновение стафилококков (как правило, золотистого или белого) в ткани кожи через микротрещины, протоки сальных и потовых желез или открытые раны (ссадины и порезы). Реже наблюдается гематогенный или лимфогенный метастатический занос возбудителя из других очагов гнойной инфекции (кариозных зубов, абсцессов внутренних органов, лимфаденитов). При этом от глубины проникновения стафилококков, их активности (особенно в плане выделения протеолитических ферментов и экзотоксинов) и типа реактивности организма зависит форма стафилодермии.
После попадания бактерий в ткани кожи при отсутствии срабатывания местных факторов иммунологической защиты начинается бурное размножение микроорганизмов с выделением огромного количества ферментов и иммуногенных токсинов. Этим характеризуется первая стадия развития любого гнойного процесса, в том числе и стафилодермии. Затем в очаг поражения начинают мигрировать иммунокомпетентные клетки (нейтрофилы, макрофаги, лимфоциты), которые стимулируют воспаление посредством выделения биологически активных веществ. Происходит расширение кровеносных сосудов, отек тканей, формирование «воспалительного вала» вокруг очага бактерий – именно эти процессы и составляют клиническую картину стафилодермии. На последующих этапах развития активируются фибробласты, формирующие капсулу вокруг патологического очага, а смесь из погибших нейтрофилов и стафилококков вместе с распавшимися тканями образует гной.
Если гнойное воспаление имеет обширный характер, в кровь проникает значительное количество токсинов, что приводит к развитию общих симптомов – слабости, повышения температуры, головной боли. В большинстве случаев стафилодермии рано или поздно естественным путем формируется дренаж для оттока гноя (прорыв абсцесса), воспалительные проявления постепенно угасают. Если патологический процесс затронул базальную мембрану эпидермиса, на месте патологического очага формируется более или менее заметный рубец. При поверхностных формах стафилодермии базальная мембрана остается неповрежденной, что способствует полному заживлению и восстановлению нормального кожного покрова.
Классификация и симптомы стафилодермии
Разные формы стафилодермии имеют достаточно много различий в своем клиническом течении, что позволяет дерматологу по одной только симптоматике заболевания определить его тип. Именно на этих различиях построена классификация данного гнойно-воспалительного состояния. Стафилодермия может быть поверхностной, глубокой и детской. К поверхностным формам относят различные разновидности фолликулитов (остиофолликулит, поверхностный и глубокий фолликулиты), а также вульгарный сикоз. Глубокие типы стафилодермии объединяют в себе фурункулы, карбункулы и стафилококковые гидрадениты. Детская форма этого поражения кожи представлена эпидемической пузырчаткой новорожденных, которая патоморфологически относится к поверхностным типам, но имеет ряд особенностей, обусловленных строением кожных покровов маленьких детей.
Остиофолликулит (стафилококковое импетиго Бокхарта) – достаточно легкая разновидность поверхностной стафилодермии. Чаще всего она поражает мужчин, возникает на лице в зоне роста усов и бороды, всегда поражает область вокруг стержня волоса, может иметь множественный или одиночный характер. Начало патологического процесса характеризуется появлением пустулы красного цвета диаметром около 1 миллиметра, на месте которой со временем формируется полушаровидный желтоватый гнойник. Через 2-3 дня он трансформируется в грязно-желтую корочку диаметром 2-3 миллиметра. Еще через 2-3 дня корочка отпадает, на ее месте около недели может сохраняться розовое пятнышко, которое затем полностью исчезает.
Поверхностный фолликулит условно можно назвать осложненной формой предыдущего варианта стафилодермии, поскольку он характеризуется более глубоким поражением волосяных фолликулов. Клиническая картина напоминает остиофолликулит, но при этом является более выраженной – размер папулезных элементов достигает 2-3 миллиметров в диаметре, а полное заживление может занимать до 2-3 недель. Вокруг очагов поражения, как правило, наблюдается воспалительный валик и покраснение кожи, нередко отмечается местная болезненность, но общих симптомов (слабости, повышения температуры) при поверхностном фолликулите не наблюдается.
Глубокий фолликулит – выраженная форма поверхностной стафилодермии, при которой гнойно-воспалительный процесс охватывает всю толщу волосяного фолликула. Проявляется одиночными или множественными гнойничками диаметром до 10-15 миллиметров различной локализации. В некоторых случаях наблюдается значительное по площади поражение кожи, обусловленное множественными фолликулитами, что может свидетельствовать о наличии иммунодефицита, сахарного диабета и других общих заболеваний. При этом варианте стафилодермии отмечается умеренная болезненность кожи, при обширных поражениях могут регистрироваться общие симптомы: слабость, головная боль, повышение температуры.
Вульгарный сикоз – это хроническая разновидность стафилодермии, чаще всего имеющая рецидивирующий характер течения. Преимущественно поражает мужчин, возникает на лице и шее, иногда в области лобка или на спине. В развитии вульгарного сикоза можно выделить несколько стадий. Первоначально на коже образуются единичные поверхностные фолликулиты, самопроизвольно исчезающие через несколько дней. После этого появляются более глубокие гнойные поражения дисковидной формы, которые сливаются между собой, формируя обширные зеленовато-желтые корки. При их отделении на коже определяются болезненные эрозивные поверхности с длительным периодом заживления.
Фурункул – вариант глубокой стафилодермии, особенностью которой является гнойно-некротический характер воспаления. Чаще всего он образуется на лице, шее, плечах, иногда возможно появление фурункулов на спине и ягодицах. Длительность развития этой формы стафилодермии составляет около 14-ти дней, процесс включает в себя три стадии. Сначала возникает выраженный воспалительный инфильтрат, сопровождающийся покраснением, болезненностью, уплотнением кожи в области поражения. Затем начинается формирование гнойника с некротическим стержнем посередине, размер абсцесса может достигать 5 сантиметров, наблюдается повышение температуры тела и ухудшение общего состояния организма. Третья стадия данной формы стафилодермии (заживление) характеризуется развитием грануляций и рубцеванием. В некоторых случаях может иметь место множественное образование фурункулов, которое носит название фурункулез – обычно данный процесс выявляется при общем ослаблении организма.
Карбункул – разновидность стафилодермии, напоминающая фурункул, но отличающаяся от него поражением сразу нескольких близко расположенных фолликулов с вовлечением обширного объема тканей кожи. Процесс характеризуется более выраженными симптомами – инфильтрация может достигать в диаметре 10-20 сантиметров, размер гнойников составляет 2-6 сантиметров. После формирования воспалительного очага и абсцесса происходит его размягчение с выделением большого количества гноя и нескольких некротических стержней. Эта форма стафилодермии всегда сопровождается значительным ухудшением общего состояния (повышенной температурой, ознобом) и регионарным лимфаденитом.
Эпидемическая пузырчатка новорожденных – форма стафилодермии, поражающая исключительно детей в первые недели их жизни. Может быть следствием заноса стафилококков из половых путей матери, внутрибольничной инфекции, иногда – первичного иммунодефицита. Симптомом пузырчатки новорожденных является развитие на теле многочисленных папул с прозрачным содержимым. Нередко папулы сливаются между собой и могут захватывать почти всю поверхность тела ребенка. После разрушения папул остается сильно эрозированная поверхность кожных покровов.
Диагностика
В дерматологии для определения стафилодермии используют методы дерматологического осмотра и бактериологического исследования гноя, вспомогательную роль играет общий анализ крови. При осмотре врач может определить глубину и характер гнойно-воспалительного поражения, а также его стадию, на основании чего принимает решение о характере дальнейшего лечения. Бактериологическое исследование основано на посеве гнойного отделяемого и дальнейшей идентификации возбудителя – в первую очередь это необходимо для исключения стрептококковых пиодермий. Также в рамках этого исследования может определяться чувствительность возбудителя стафилодермии к антибиотикам для дальнейшей терапии. Общие анализы могут характеризовать тяжесть воспалительного процесса – в крови обнаруживается нейтрофильный лейкоцитоз, резкое увеличение скорости оседания эритроцитов.
Лечение стафилодермии
Лечение большинства форм поверхностной стафилодермии, как правило, местное, основывается на применении мазей с антибиотиками, антисептиками и другими противомикробными средствами. При хронических типах заболевания, таких как вульгарный сикоз, также применяют ультрафиолетовое облучение и другие физиотерапевтические методики. При глубоких формах стафилодермии практически всегда назначают системные антибиотики из группы макролидов или тетрациклинов – это делается не только для скорейшего выздоровления больного, но и для профилактики осложнений (метастатического распространения инфекции или сепсиса). В тех случаях, когда стафилодермия обусловлена общими заболеваниями (иммунодефицитом, сахарным диабетом), их терапия также вносит свой вклад в скорейшее выздоровление.
Прогноз и профилактика
Прогноз стафилодермии, особенно ее поверхностных форм, чаще всего благоприятный – после разрешения гнойно-воспалительного очага на коже не остается следов. При глубоких формах заболевания возможно формирование грануляций, более или менее заметных рубцов и длительно существующих инфильтратов. Потенциально любой тип стафилодермии может привести к тяжелым осложнениям, таким как сепсис, гнойный лимфаденит, абсцессы внутренних органов, что создает угрозу жизни человека. Крайне редко при обширных поражениях возникает токсический шок, обусловленный продуктами жизнедеятельности стафилококков и распада тканей. Избежать таких проявлений поможет только своевременно начатая антибактериальная терапия. Для профилактики стафилодермии необходимо поддерживать иммунитет на должном уровне, сохранять чистоту кожных покровов, обрабатывать кожные повреждения антисептиками, избегать использования чужих бритв, полотенец, мочалок.
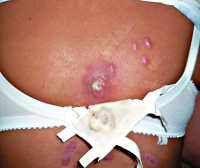
Глубокая пиодермия – группа гнойно-воспалительных поражений кожи (преимущественно ее глубоких слоев – дермы), обусловленных инфицированием тканей стафилококками, стрептококками или смешанной микрофлорой. Симптомы заболевания различаются в зависимости от выраженности воспаления и характера возбудителя, но обязательно включают в себя отек, болезненность, покраснение и образование гноя. Диагностика глубокой пиодермии основывается на внешних кожных проявлениях и микробиологических исследованиях для идентификации возбудителя. В лечении широко применяются хирургические приемы для обеспечения оттока гноя, местные и общие антибиотики, противомикробные и антисептические средства.
Общие сведения
Глубокая пиодермия – гнойное заболевание кожных покровов, особенностью которого является поражение дермы, подкожной клетчатки, глубоко расположенных волосяных фолликулов, потовых и сальных желез. Это состояние является одной из наиболее распространенных патологий в дерматологии – по разным данным, на нее приходится от 30 до 40% всех дерматологических заболеваний. Практически каждый человек минимум несколько раз в жизни страдал от проявлений различных форм глубокой пиодермии. Это объясняется высокой распространенностью возбудителей (стафилококков и стрептококков), их вирулентностью, огромным разнообразием штаммов. В большинстве случаев глубокая пиодермия не угрожает жизни человека и даже излечивается самостоятельно без специальной терапии, но иногда она может быть причиной интоксикации, источником метастатических гнойных очагов и даже причиной сепсиса.

Причины глубокой пиодермии
В широком плане, глубокая пиодермия – поражение кожи, обусловленное гноеродной микрофлорой, к которой относят стафилококков, стрептококков, синегнойную палочку и некоторые другие микроорганизмы. Однако более 95% случаев заболевания вызываются именно кокковой флорой, так как она широко распространена в окружающей среде и отчасти представлена даже на поверхности кожи здорового человека. При проникновении в ткани кожи через микротрещины, повреждения эпидермиса, вдоль волосяных стержней и по протокам кожных желез микроорганизмы начинают бурно размножаться. Выделяемые ими в процессе жизнедеятельности ферменты и различные токсины вызывают деструкцию клеток кожи. В результате этих процессов формируется первичный очаг, расположенный в дерме – симптомов глубокой пиодермии на этом этапе не наблюдается.
Сами микроорганизмы и выделяемые ими ферменты обладают сильными иммуногенными свойствами, поэтому практически сразу после формирования первичного очага происходит незамедлительная реакция иммунной системы. Традиционно первыми на инфицирование реагируют тканевые макрофаги, затем путем хемотаксиса в будущий очаг глубокой пиодермии попадают нейтрофилы, а затем и другие иммунокомпетентные клетки. Выделяемые ими биологически активные вещества приводят к местному отеку, покраснению, появлению болезненных ощущений. Клинически это соответствует первой стадии глубокой пиодермии – образованию воспалительного очага, который может иметь тенденцию к расширению.
На определенном этапе иммунитету удается локализовать воспаление, и его распространение в тканях останавливается. Нейтрофилы атакуют патогенные микроорганизмы и отчасти собственные ткани (вторичная альтерация) в очаге с формированием гноя – субстанции, состоящей из «осколков» возбудителей, разрушенных собственных клеток и погибших нейтрофилов. Развитие глубокой пиодермии облегчается при ряде обстоятельств – пониженном иммунитете, сахарном диабете, истощении, гиповитаминозах и других ослабляющих организм состояниях. Немаловажную роль играет пренебрежение правилами личной гигиены, избыточная продукция кожного сала, местное переохлаждение кожи. Для лиц с пониженным иммунитетом глубокая пиодермия опасна тем, что способна вызывать сильные поражения, стать причиной различных осложнений, некоторые из которых могут напрямую угрожать жизни человека.
Симптомы глубокой пиодермии
Существует несколько клинических разновидностей глубокой пиодермии, которые характеризуется разными возбудителями, выраженностью симптомов и типом поражаемых тканей. Все формы этого заболевания по характеру микрофлоры, вызвавшей воспаление, делят на стафилодермии, стрептодермии и смешанные разновидности, которые иногда называют стрептостафилодермиями. К глубоким пиодермиям, вызванным стафилококками, относят фурункулы, карбункулы, гидрадениты и глубокий фолликулит. Глубокие стрептодермии представлены вульгарной эктимой, а воспаления из-за смешанной микрофлоры – хронической язвенно-вегетирующей пиодермией.
Фурункул – разновидность глубокой пиодермии, особенностью которой является поражение волосяного фолликула гнойно-некротического характера с переходом на окружающие ткани. Его развитию может предшествовать поверхностное гнойное воспаление (фолликулит), однако возможно и первичное развитие глубокого процесса. На участке кожи, окружающей волос, формируется сначала очаг багрового цвета размером от нескольких миллиметров до 1-2 сантиметров, болезненный и плотный, его температура заметно выше окружающих кожных покровов. Затем глубокая пиодермия такого типа сопровождается появлением гноя, в центре которого будет стержень из некротизированной ткани. Гнойно-некротическое содержимое отторгается через 3-10 дней, на месте поражения кожи формируется небольшая язва, которая быстро рубцуется.
Карбункул – более тяжелая разновидность глубокой пиодермии, вызываемая стафилококковой флорой и характеризующаяся поражением глубоких слоев дермы и подкожной жировой клетчатки. В глубине кожи возникает плотный инфильтрат, кожные покровы над ним приобретают синюшно-багровый оттенок, становятся горячими и болезненными. Через несколько дней в очаге глубокой пиодермии начинают формироваться пустулы, происходит выделение гноя и некротических стержней, на месте поражения образуется язва. Все это сопровождается выраженными общими симптомами – интоксикацией, лихорадкой, болями стреляющего характера в месте карбункула. Отмечается регионарный лимфаденит и лимфангит. После разрешения этой формы глубокой пиодермии на месте поражения остается заметный рубец.
Гидраденит – форма глубокой пиодермии, при которой поражаются апокриновые потовые железы с развитием гнойного воспаления. Из-за этого характерная локализация патологических очагов – подмышечные впадины, околососковая и аногенитальная области. Гидраденит начинается с развития болезненного узла синюшного цвета, который за несколько дней значительно увеличивается в размерах и самопроизвольно вскрываются с выделением обильного количества гноя. Затем происходит постепенное заживление, рубцы образуются в крайне редких случаях. При этой форме глубокой пиодермии также отмечается регионарный лимфаденит и лимфангит, но общие симптомы выражены слабо. Гидрадениты, особенно в области подмышечных впадин, склонны к частым рецидивам.
Глубокий фолликулит – одна из наиболее легких форм глубокой пиодермии, которая отличается от обычного фолликулита более выраженным поражением волосяных луковиц. Симптоматика в целом сходна с фурункулом, однако проявления менее выраженные, общих симптомов практически никогда не наблюдается. Главный диагностический критерий, позволяющий дерматологу отличить фурункул от глубокого фолликулита – отсутствие гнойно-некротического воспаления, так как не образуется характерный некротический стержень.
Вульгарная эктима – форма глубокой пиодермии, вызываемая стрептококковой микрофлорой. Чаще всего поражает кожу голени у ослабленных больных, в крайне редких случаях возникает у здоровых людей. Эктима начинается с образования на поверхности кожных покровов пустулы с мутным содержимым серозного, иногда геморрагического характера. Затем пустула исчезает и на ее месте формируется типичный очаг глубокой пиодермии – болезненная язва с выраженным воспалительным ободком вокруг, дно образования покрыто слоем гноя. Через 2-3 недели после появления язвы начинается ее постепенное рубцевание с развитием заметного шрама.
Хроническая язвенно-вегетирующая пиодермия – кожное заболевание, возбудителями которого является смешанная микрофлора, наибольшую роль в развитии патологии играет золотистый стафилококк и стрептококки группы А. Глубокая пиодермия такого типа чаще всего развивается у ослабленных больных – истощенных лиц, страдающих алкоголизмом, пожилых людей. Характеризуется образованием на нижних конечностях эрозий неправильной формы с рваными краями, окруженных воспаленной кожей. Дно язвенных образований покрыто гноем, часто возникают выделения с неприятным зловонным запахом. Эрозии длительное время не заживают и склонны к частым рецидивам или поражению других участков кожных покровов.
Осложнениями любой разновидности глубокой пиодермии могут быть метастатические гнойные поражения регионарных лимфатических узлов и отдаленных органов. Особенно опасны в этом отношении глубокие фолликулиты и фурункулы, возникающие в пределах носогубного треугольника – имеющиеся там анастомозы кровеносных сосудов способствуют заносу инфекции в головной мозг и его оболочки. У ослабленных больных на фоне глубокой пиодермии могут возникать флегмоны и сепсис, являющиеся жизнеугрожающими состояниями. В редких случаях возможно развитие токсического шока.
Диагностика глубокой пиодермии
Диагностика различных форм глубокой пиодермии осуществляется посредством осмотра дерматолога (иногда может потребоваться консультация хирурга). Из дополнительных методов исследования наиболее часто применяют посев гноя для определения характера возбудителя и для выяснения его чувствительности к антибактериальным средствам. При развитии общих симптомов также в ряде случаев необходимо проведение общего анализа крови, в самых тяжелых случаях – бакпосев крови для диагностики сепсиса. Результаты осмотра зависят от формы глубокой пиодермии и стадии ее развития – это может быть просто воспалительный очаг, сформировавшийся гнойник, ранка или язва с гнойным отделяемым. При посеве определяются стафилококки или стрептококки, может обнаруживаться смешанная микрофлора. Микробиологические исследования посевов могут определить вид и штамм возбудителя, а также его чувствительность к антибиотикам.
Если имеется повышение температуры, головная боль, слабость то необходимо проведение общего анализа крови. Обычно при глубокой пиодермии определяются легкие неспецифические признаки воспаления – повышение скорости оседания эритроцитов, небольшой лейкоцитоз. В более тяжелых случаях наблюдаются уже выраженные изменения – значительный рост СОЭ, выраженный лейкоцитоз, выявляются изменения в распределении нейтрофилов. В крови появляется множество юных форм этой фракции лейкоцитов, что носит название нейтрофильного сдвига влево. Если есть подозрения, что глубокая пиодермия стала причиной сепсиса, производят посев крови на питательные среды – в норме кровь человека абсолютно стерильна, рост культур говорит о наличии возбудителя в крови. Для диагностики таких осложнений, как метастатические гнойные очаги могут применяться ультразвуковые, рентгенологические и другие методы клинических исследований.
Лечение глубокой пиодермии
При незначительных по выраженности гнойных поражениях без общих проявлений интоксикации рекомендуется ждать самопроизвольного разрешения глубокой пиодермии. Лечебные мероприятия сводятся к недопущению осложнений. При наличии волос вокруг гнойного очага их нужно аккуратно состричь – использование бритвы может привести к распространению инфекции. Мыть участок с очагом глубокой пиодермии не рекомендуется, допустимо только протирать кожу вокруг него дезинфицирующими растворами (хлоргексидином, раствором салициловой кислоты). Строго запрещается без участия дерматолога или хирурга самостоятельно вскрывать гнойник или каким-либо способом ускорять отделение гноя – это может привести к диссеминации возбудителя.
Если глубокая пиодермия характеризуется развитием крупных очагов с появлением общих симптомов (лихорадка, слабость, головные боли), то необходимо назначение антибактериальных средств, таких как эритромицин, тетрациклин, линкомицин – предварительно желательно сделать бактериальный посев и определить препарат, к которому наиболее чувствителен данный микроорганизм. Также при глубокой пиодермии применяют и противомикробные средства из группы сульфаниламидов – например, сульфаметоксазол+триметоприм. В последние годы в тяжелых случаях гнойных поражений кожи используют и иммунологические препараты – стафилококковый анатоксин, антистафилококковую гипериммунную плазму и ряд других.
При глубоком расположении значительного по размерам очага пиодермии прибегают к хирургическому вскрытию полости гнойника для формирования дренажа и оттока гноя. Кроме того, это позволяет доставлять антисептические и антибактериальные препараты непосредственно в область поражения, что ускоряет лечение. Вскрытие очага глубокой пиодермии должно происходить в стерильном помещении и осуществляться квалифицированным гнойным хирургом.
Прогноз и профилактика глубокой пиодермии
В большинстве случаев прогноз при развитии различных форм глубокой пиодермии благоприятный – после отделения гноя происходит заживление очага, довольно часто с образованием рубцов. Однако у ослабленных больных с низким уровнем иммунитета возможно развитие осложнений, некоторые из которых могут угрожать жизни и требуют лечения в условиях стационара. Для профилактики развития глубокой пиодермии необходимо придерживаться правил личной гигиены, своевременно обрабатывать кожные повреждения (ссадины, порезы) антисептиками. Кроме того, важно устранять возможные источники инфекции в организме – кариозные зубы, хронические инфекции ЛОР-органов.
По данным Всемирной аллергологической организация (WAO) рост распространенности аллергических заболеваний настолько серьезен, что это следует признать глобальной проблемой общественного здравоохранения
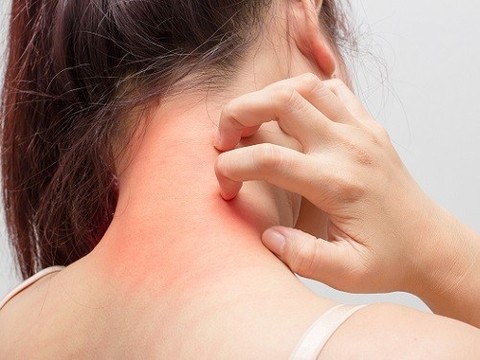
Свой аллергик сегодня есть почти в каждой семье: по данным Всемирной аллергологической организация (WAO) рост распространенности аллергических заболеваний настолько серьезен, что это следует признать глобальной проблемой общественного здравоохранения. Одни только атопические дерматиты среди детей экономически развитых стран встречаются в 10-28%. В России официальный показатель заболеваемости атопическим дерматитом в два-три раза меньше.
Однако, специалисты считают, что реальная заболеваемость в нашей стране значительно выше. Из-за нехватки специалистов, низкой доступности диагностики и собственной беспечности огромное число россиян в течение многих лет занимаются самолечением. Между тем, кожная аллергия имеет самый разные проявления – от мучительной, но сравнительно безопасной крапивницы до жизнеугрожающих состояний. Например, при наиболее опасной форме токсидермии – Синдроме Лайелла, который возникает в основном, как реакция на медикаменты – развивается обширный токсический некроз кожи, который в 40% приводит к смерти больного
Наиболее распространены имеющие аллергическую природу дерматит, нейродермит и экзема. Воспалительная иммунная кожная реакция на обычное внешнее окружение носит затяжной характер, сопровождается покраснением, высыпаниями и зудом, которые доставляют не только физический, но и психологический дискомфорт. Изначально высыпания сконцентрированы в местах непосредственного контактас аллергеном. Но так как заболевание затрагивает весь организм в целом, вторичные очаги повреждения могут локализоваться в любом другом месте.
Раздражители и аллергены
Факторов, способных спровоцировать аллергический дерматит, великое множество, и распространены они повсеместно. Это могут быть продукты питания, бытовая пыль и пыльца растений, косметические средства и средства бытовой химии, хлорированная вода, различные лекарственные препараты. И при этом, аллергические реакции дозонезависимые. Например, даже малое количество арахисовой пасты может вызвать анафилактический шок. И, кстати, в американских фильмах очень часто можно услышать, как говорят про арахис в таком контексте. В нашей стране это, слава богу, не актуально, мы не едим арахисовое масло в таком количестве. Российские специалисты больше всего не любят мед и продукты пчеловодства.
Общий механизм аллергического воспаления такой: аллерген, попадая в организм чувствительного (или, говоря медицинским языком, «сенсибилизированного») человека связывается с иммуноглобулином Е (иммуноглобулины – это особый вид антител). И это соединение воздействует на определенные клетки, которые выбрасывают в окружающие ткани высокоактивные вещества, вызывающие это малоприятное состояние. Способствовать развитию нервно-аллергического дерматита могут стрессы, заболевания эндокринной системы и органов желудочно-кишечного тракта.
Диагностика
Для специфической диагностики, позволяющей определить, на что именно развивается аллергия, существует два основных метода обследования. Первый самый распространенный метод – это кожное тестирование, предполагающее непосредственный контакт с аллергеном. На кожу пациента наносится капля концентрата аллергена и либо делается прокол кожи специальной иглой, либо микроскопический надрез. Помимо аллергенов используются капли специальных веществ для контроля реакции. Затем специалист оценивает размер покраснения и отечности в месте нанесения капли аллергена.
Однако проведение кожных проб нежелательно при наличии клинических симптомов аллергии. В этой ситуации предпочтительней второй метод – более сложный современный тест на определение в крови специфических антител к тем или иным антигенам или молекулярная диагностика. В период обострения можно увидеть лабораторные изменения: например, рост уровня общего иммуноглобулина Е (IgE), повышение значений специфического к конкретному аллергену иммуноглобулина Е (то есть, антител IgE к конкретному аллергену), увеличение количества определенного подвида лейкоцитов (эозинофилов) в общем анализе крови. У части пациентов наблюдается активность такого маркера, как эозинофильный катионный белок – это может говорить о том, что организм борется с аллергией.
Лечение
В зависимости от того, какое воздействие местные средства оказывают на кожу, их делят на несколько категорий:
- подсушивающие средства (цинковая мазь, крем Деситин),
- противозудные мази с антигистаминными составляющими (например, Фенистил),
- Мази, улучшающие трофику и регенерацию тканей(Д-Пантенол, Бепантен),
- гормональные – к ним относят все глюкокортикостероидные препараты (например, Адвантан) и мази, в составе которых есть дексаметазон.
Именно гормональные препараты могут составлять основу лекарственной терапии, связанной с подавлением особой воспалительной реакции, развивающейся при аллергии. Комбинированные средства сочетают в себе качества гормональных, противомикробных и антигистаминных или иных препаратов.
В случае осложнений, связанных с инфицированием пораженных участков кожи (это может произойти при попадании грязи на пораженный участок, при расчесах), могут потребоваться местные антибиотики. К сожалению, дерматит практически всегда осложняется присоединением вторичной инфекции (бактериальной или грибковой), когда просто гормонов может оказаться недостаточнои нужна комплексная помощь (Целестодерм, Тридерм).
По мнению экспертов, на сегодняшний день Тридерм является золотым стандартом лечения среди трехкомпонентных препаратов.
В его состав входят гормон бетаметазон, антибиотик гентамицин, действующий на многие бактерии, в том числе на стафилококки и стрептококки, и противогрибковый препарат клотримазол. Благодаря тройному механизму действия – противовоспалительному, противогрибковому и антибактериальному, Тридерм применяется при лечении воспаления на фоне дерматоза или дерматита, осложненного вторичной инфекцией (например, при экземе, отрубевидном или разноцветном лишае, кандидозе, дерматомикозах).
В начале заболевания при остром воспалении, которое может сопровождаться отеком, мокнутием, появлением пузырьков, покраснением и выраженным зудом, больше подходит крем Тридерм. Он также больше подходит для жирной или детской кожи. Если заболевание принимает хронический характер, требующий более глубокое проникновению препарата, используют мазь. Разумеется, Тридерм – это тоже не панацея, препарат имеет четкие показания для применения. Кроме того, столь сильнодействующие препараты нельзя использовать хаотично при появлении любого прыщика или «непонятной» сыпи. Не годятся они и «для профилактики». Назначать их и определять длительность лечения должен специалист.
Питание при аллергическом дерматите
Лечения любого аллергического заболевания невозможно без соблюдения диеты. Пищевые ограничения вводят для исключения аллергенных веществ и для снижения пищевой нагрузки на органы пищеварения. Большое значение имеет и способ приготовления пищи – на время болезни следует отказаться от копченых, жаренных и маринованных продуктов. Для определения аллергена, вызывающего реакцию на коже, можно вести записи в пищевом дневнике. Для этого тщательно отмечают все съеденное за день и следят за реакцией организма на эти продукты.
Основу рациона у аллергиков составляют каши, которые не раздражают желудочно-кишечный тракт и быстро усваиваются, кисломолочные продукты, свежие овощи и фрукты, сливочное и растительное масло, отварная говядина. Соль следует максимально ограничить. Не рекомендуется также употреблять алкоголь, цитрусовые, яйца, орехи, молоко, шоколад, кофе, мед, грибы, клубнику, дыни и арбузы, рыбу, мясо птицы, майонез, горчицу и другие приправы, специи и соусы.
Лечение народными средствами
Отличительная черта российского менталитета – святая вера в народную медицину. Чему совсем не рады специалисты, старающиеся исключить из списка лекарств все фитопрепараты. Среди них даже бытует такая шутка: «никаких трав, только химия и суперсинтетика». Тем не менее, есть некоторые исключения. Так, в комплексе с приемом медицинских препаратов допускается использовать сок огурца или яблока для увлажнения кожи и уменьшения зуда. Хорошим антисептиком являются отвары коры дуба и череды. С высыпаниями на коже хорошо борется сок алоэ, а различные растительные масла (льняное, кукурузное, оливковое) способствуют заживлению кожи.
Профилактика
Существует немало способов если не защититься от аллергии, то хотя бы уменьшить ее проявления. Например, такие нестандартные, как постоянное присутствие в доме собаки. Существуют исследования, объясняющие, почему дети, с рождения контактирующие с домашними собаками, значительно реже страдают различными видами аллергических заболеваний.
Что касается классической немедикаментозной профилактики, то здесь тоже очень важен образ жизни больного. И первое правило – устранение или максимально уменьшение контакта с «своим» аллергеном. Одежда, постельное белье, средства гигиены должны быть максимально натуральным, гипоаллергенным и не иметь резкого запаха. Из квартиры следует убрать все потенциальные пылесборники (ковры, большие плюшевые игрушки, тканевые шторы), регулярно делать влажную уборку и открывать форточку. Рекомендуется также обращать внимание на материал украшений, соприкасающихся с кожей, и использовать устойчивые к окислению металлы (титан, платина, золото, серебро), избегая дешевых сплавов, особенно содержащих никель.
ВНИМАНИЕ! ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ К ПРИМЕНЕНИЮ И ИСПОЛЬЗОВАНИЮ, НЕОБХОДИМО ОЗНАКОМЛЕНИЕ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПОЛУЧЕНИЕ КОНСУЛЬТАЦИИ СПЕЦИАЛИСТОВ.
Читайте также:

