Как восстановить кожу после нейродермита
Обновлено: 24.04.2024
Дерматит — это воспаление кожи, которое может возникать как в результате воздействия различных факторов (механических, физических, химических), так и в результате аллергических реакций. В медицине этот термин считается обобщенным, поэтому при постановке диагноза используют уточнение, указывающее на происхождение болезни (например, «аллергический дерматит»). В этой статье мы подробно расскажем о причинах, клинических проявлениях и способах лечения дерматита.
Что такое дерматит
Как можно понять уже из названия (греч. derma – кожа, itis – воспаление), дерматит — это воспаление кожных покровов. Факторы, провоцирующие развитие этого процесса, делятся на внешние и внутренние. К первой группе можно отнести любой внешний раздражитель (например, химическое вещество), а ко второй – вещества, которые вызывают дерматит при попадании в организм человека.
Как это выглядит на практике? Предположим, что человек испачкал руки в мазуте, попробовал отмыть их обычным мылом, и, разумеется, не добился желаемого результата. Тогда человек оттер руки при помощи тряпочки, смоченной в растворителе, а спустя некоторое время у него возникло воспаление кожи ладоней и пальцев. В данном случае внешними раздражителями могли стать как мазут, так и растворитель (а, возможно, даже мыло). Это типичная картина для контактного дерматита.
Другой пример — если человек страдает от аллергии на яичный белок и случайно съедает пирожное с кремом. Вскоре у него развиваются проявления атопического дерматита, которые в медицине называют токсидермией (поскольку явление возникло в результате употребления аллергена внутрь).
Дерматиты также могут быть острыми и хроническими. Для острой формы характерно быстрое начало и стремительное развитие клинической картины, при этом такая форма достаточно легко поддается лечению. С хроническим дерматитом все наоборот: течение заболевания длительное, сопровождается регулярными рецидивами (например, сезонным обострением аллергического дерматита). Большую часть времени симптомы могут быть выражены слабо, но обостряться при появлении провоцирующего фактора.
Проявления дерматитов
Нюансы клинической картины (например, четкость границ поражения или выраженность покраснения) могут варьироваться в зависимости от формы дерматита. Однако для большинства разновидностей воспаления кожи характерны следующие симптомы:
- появление волдырей, пузырьковой сыпи, трещин и корочек на коже;
- чувство жара в месте наибольшего поражения кожных покровов;
- боль и зуд;
- ощущение жжения разной степени выраженности;
- отечность;
- эритема (покраснение).
Даже при появлении 1-2 симптомов из этого списка следует обратиться к врачу, поскольку чем быстрее будет выявлена причина дерматита, тем эффективнее будет лечение.
Сильный зуд и боль, а также обширная область поражения и возникновение участков некроза (омертвения ткани) являются показаниями для срочной госпитализации пациента.
Отдельно следует упомянуть необходимость консультации со специалистом для беременных женщин. В период вынашивания ребенка у женщины существенно меняется гормональный фон, из-за чего возникает множество неприятных осложнений, к числу которых относится и дерматит. При этом подбирать лекарства должен врач, поскольку беременность является противопоказанием для приема большинства фармакологических препаратов.
Причины возникновения дерматитов
Спровоцировать дерматит могут различные факторы: склонность к аллергическим реакциям, воздействие химических веществ, высокой или низкой температуры, механические повреждения. Этиология дерматитов тесно взаимосвязана с их классификацией, поскольку разделение на виды осуществляется именно с учетом причины воспаления кожи.
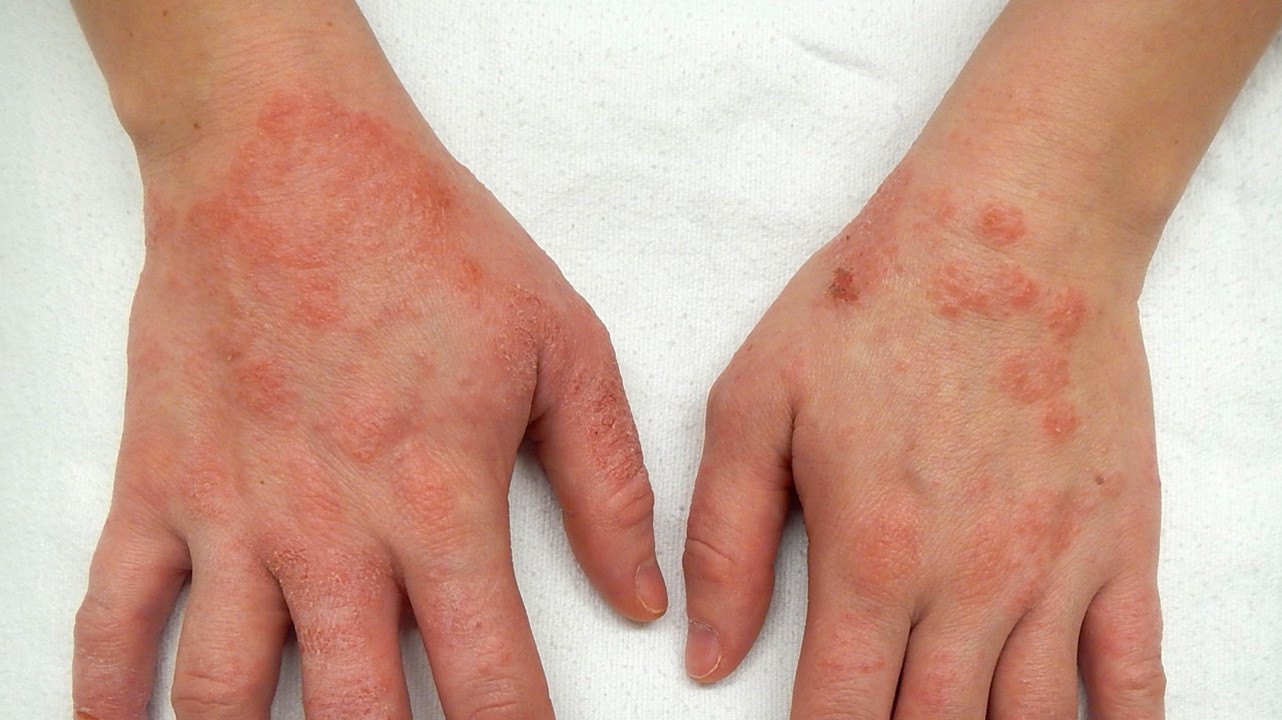
Фото: James Heilman, MD / Wikipedia (Creative Commons Attribution-Share Alike 4.0 International license)
Контактный
Этот вид дерматита также называют ирритантным. Он развивается в результате воздействия раздражителя (например, химического или температурного), при этом поражается именно та часть кожи, которая подверглась его воздействию. Еще в конце прошлого века считалось, что контактный дерматит не имеет ничего общего с иммунитетом организма, но как оказалось в дальнейшем, ирритантные реакции обусловлены ответом иммунной системы.
Аллергический
Этот вид дерматита развивается у людей, чей организм обладает повышенной чувствительностью к тому или иному аллергену. При этом область поражения может распространяться далеко за пределы того участка кожи, где произошел контакт с аллергеном, а реакция может возникать даже спустя две недели после такого контакта. Концентрация аллергена не имеет принципиального значения. Иными словами, если у человека есть аллергия на йод, то даже одна его капля может вызвать поражение больших участков кожи (вплоть до распространения по всему телу).
Атопический
Отличительной чертой является хроническое течение, сопровождающееся периодами обострения. Как правило, этот вид дерматита развивается в детском возрасте и плохо поддается лечению. Главной причиной считается наследственная предрасположенность.
Себорейный
Проявляется зудом, покраснением и шелушением кожи. Воспалительные процессы чаще всего затрагивают кожу головы (в этом случае пациент жалуется на излишки перхоти), носогубный треугольник и заушные области. Причина воспаления – дрожжеподобные грибы Malassezia, которые являются частью микрофлоры кожных покровов и используют выделения сальных желез как питательную среду, а потому обитают именно на тех участках кожи, где эти железы функционируют наиболее активно. В процессе своей жизнедеятельности грибы Malassezia выделяют вещества, которые вызывают воспаление кожи. Для себорейного дерматита также характерно хроническое течение.
Сухой
Развивается чаще всего в холодное время года у людей с чувствительной сухой кожей. Воздействие низких температур способствует пересушиванию и обезвоживанию кожу. К тому же с началом отопительного сезона воздух в квартирах тоже становится излишне сухим. Процесс может развиваться на любом участке тела.
Инфекционный
Как уже понятно из названия, причиной развития становится инфекция, которая обычно попадает в плохо заживающие раневые поверхности, ссадины или расчесы. Проявляется в виде гнойничковых высыпаний.
Красный плоский лишай
Это заболевание также известно как красный дерматит. Имеет хроническое течение и характеризуется появлением на коже красных или розовых бляшек, а также чувством зуда. Может проявляться в виде эрозий или папулезных высыпаний. Иногда красный дерматит может поражать ногти. Причины его возникновения на сегодняшний день вызывают разногласия среди специалистов, поэтому можно выделить несколько теорий:
- Неврогенная. Согласно этой теории, заболевание возникает в результате перенесенного стресса.
- Интоксикационная. Считается, что причина в побочном действии антибиотиков и лекарственных препаратов, содержащих йод, алюминий, хинин и т.д.
- Наследственная. Согласно этой теории, заболевание обусловлено генетически. Считается, что существует ген, провоцирующий развитие красного дерматита под воздействием различных провоцирующих факторов.
- Вирусная. Основана на предположении, что причиной является вирус, который может долгое время находиться в наружном слое кожи, никак себя не проявляя. Однако при воздействии неблагоприятных факторов (например, при ослаблении иммунитета) вирус может вызвать воспалительные процессы.
- Аутоиммунная. Это достаточно популярная теория — многие специалисты склоняются к мнению, что всему виной скопление клеток, увеличивающих иммунный ответ организма. В этом случае организм принимает клетки собственной кожи за чужеродные белки и начинает их уничтожать. Отсюда и воспалительные процессы со всеми вытекающими последствиями.
Диагностика дерматитов
Главным методом диагностики при подозрении на дерматит является сбор истории болезни и осмотр пациента. Врач ставит предварительный диагноз, основываясь на клинических проявлениях заболевания и данных о контакта пациента с раздражителем. Для подтверждения могут быть назначены следующие исследования:
- кожные пробы (нанесение предполагаемого аллергена на кожу с целью определения реакции);
- иммунологический анализ крови (выявление иммуноглобулинов G, вырабатывающихся при контакте с аллергенами);
- общий анализ крови (если заболевание обусловлено аллергическими реакциями, отмечается рост эозинофилов).
Основные принципы лечения дерматитов
При лечении дерматита ключевая роль отводится медикаментозным препаратам. Оперативные вмешательства не применяются, а эффективность физиотерапевтических процедур у большинства современных специалистов вызывает сомнения.
Медикаментозное лечение
При местном лечении высыпаний применяют глюкокортикостероидные препараты в форме кремов и мазей:
- флутиказона пропионат;
- бетаметазона валерат;
- триамцинолона ацетонид;
- мометазона фуроат.
Мази и кремы рекомендуется наносить тонким слоем на пораженные участки кожи несколько раз в день. Курс лечения составляет 2-3 недели.
При тяжелом течении болезни, сопровождаемом сильным зудом и обширными участками поражения (более 20% кожи всего тела) рекомендуется прием преднизолона в таблетках. Курс лечения составляет в среднем одну неделю.
В подобных ситуациях медикаментозная терапия может быть дополнена иммуносупрессивными препаратами (азатиоприн, циклоспорин).
Чтобы уменьшить общую чувствительность организма к раздражителям (сенсибилизацию), а также снять отечность, покраснение и уменьшить зуд, назначаются антигистаминные препараты (например, лоратадин или фексофенадин).
Немедикаментозная терапия
Одна из главных задач врача – выявить раздражитель и сделать так, чтобы пациент перестал с ним контактировать. Разумеется, если дерматит вызван контактом с агрессивным химическим веществом, эта задача упрощается. Но если виной всему аллергия или аутоиммунные реакции, то предстоит более сложная работа.
Пациенту также необходимо наладить режим дня и обеспечить полноценный отдых (спать не менее 8 часов в день). Очень важно придерживаться здоровой схемы питания, не перегружать рацион жареными, острыми и консервированными блюдами.
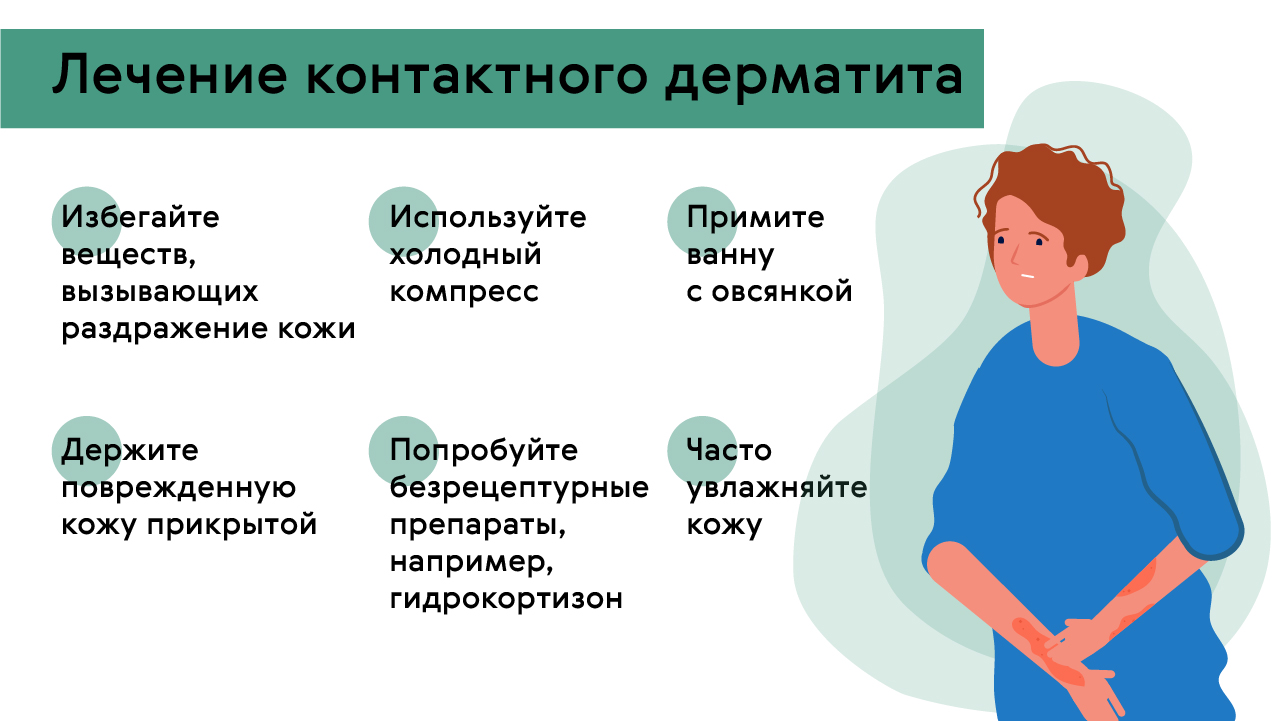
Рисунок 2. Памятка — как обычно контактный лечат дерматит. Источник: Medportal
Профилактика дерматита
Профилактические меры во многом зависят от типа дерматита. Например, при атопическом дерматите высыпания и раздражения на коже нередко возникают из-за проблем с желудочно-кишечным трактом или эндокринной системой. В этом случае необходимо воздействовать на первопричину, то есть лечить основное заболевание.
При аллергическом дерматите следует выявить раздражитель и исключить контакты с ним. Нередко пациентам приходится отказываться от любимых блюд (чаще всего аллергические кожные реакции возникают на цитрусовые, шоколад, яйца и морепродукты), однако без этого не обойтись – даже самые дорогие лекарства не дадут ожидаемого эффекта, если не исключить аллерген из меню.
Мыться лучше всего в теплой воде (примерно 34 С), поскольку горячая вода вызывает микротравматизацию кожи. Важно избегать стрессов, а в период повышенных нервных нагрузок, можно узнать у врача, как принимать легкие седативные препараты.
Заключение
Несмотря на то, что клинические проявления дерматита во многом зависят от его разновидности, профилактика и лечение этого заболевания основываются в первую очередь на устранении контакта с раздражителем и коррекции образа жизни. В комплексе с правильно подобранной медикаментозной терапией такой подход значительно улучшает прогноз выздоровления.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Схема лечения нейродермита у взрослых без гормональных препаратов и побочных эффектов. Терапия, проверенная сотнями пациентов, результаты с фото.
Нейродермит – заболевание кожи, которое сопровождается ее воспалением и сильным зудом. Болезнь в 90% случаев возникает еще в детстве, но риск появления первых симптомов не исключен и в зрелом возрасте. Чаще всего это связано с воздействием вредных или аллергенных факторов, в зависимости от которых подбирается лечение нейродермита у взрослых.
Болезнь может сохраняться на протяжении всей жизни, периодически проявляясь рецидивами. Поэтому диагностике и лечению нейродермита у взрослых в дерматологии уделяют особое внимание.
Причины нейродермита
Точные причины нейродермита у взрослых до сих пор не выяснено. Основную роль в возникновении болезни врачи отводят наследственной предрасположенности. Это подтверждается тем, что у взрослых с таким диагнозом всегда есть родственники, страдающие от нейродермита или других видов атопии (повышенной чувствительности к внешним раздражителям).
Еще одной причиной нейродермита у взрослых выступает психосоматика. Заболевание само по себе имеет неврогенно-аллергическую природу, поэтому его могут вызывать сильные переживания и стрессы. Еще к подобной болезни более склонны люди с повышенной чувствительностью, ранимостью и низкой самооценкой. Им для выздоровления требуется помощь психотерапевта.
Другие факторы, провоцирующие нейродермит:
- прием некоторых лекарств;
- заболевания органов пищеварения;
- воздействие вредных производственных факторов;
- длительное состояние стресса и нахождение в негативных эмоциях.
Основные симптомы
Основным симптомом нейродермита у взрослых выступает сыпь. Она представляет собой папулы с цветом, который отличается от здоровой кожи, коричневато-розовым. Сыпь сопровождается шелушением и сильным зудом. Все начинается именно с зуда.
На месте, где чесалась кожа, появляются мелкие кожные узелки. Далее элементы сыпи сливаются в большие очаги, становятся синюшными. Вместе с тем на участках, где были пятна, остаются гиперпигментированные участки.
Диагностика и лечение
В первую очередь проводят дифференциальную диагностику с красным плоским лишаем, экземой, псориазом и микозом. Если эти заболевания не подтвердятся, то врачи убеждаются, что у пациента нейродермит. В качестве дополнительных методов исследования выступают анализ крови и соскоб кожи с участка сыпи на микрофлору.
Схема лечения нейродермита у взрослых включает несколько направлений:
- соблюдение индивидуально подобранной диеты;
- прием лекарственных препаратов;
- применение местных средств (мазей);
- курсы физиотерапии.
В качестве местных препаратов в клинике «ПсорМак» применяется натуральная мазь без гормональных составляющих. Это позволяет мягко воздействовать на кожу, не провоцируя побочные эффекты. Результаты лечения ею отражены в специальном разделе на сайте, где вы можете увидеть фото до и после.
Профилактика
Поскольку заболевание является хроническим, эффективность лечения нейродермита у взрослых напрямую зависит от принимаемых в период ремиссии профилактических мер, к которым относятся:
- соблюдение диеты;
- предупреждение стрессов;
- отказ от вредных привычек;
- укрепление иммунитета.

Диета
Нейродермит у взрослых протекает с меньшей интенсивностью при постоянном соблюдении противоаллергической диеты.
Из рациона требуется вывести (или максимально сократить употребление) следующие продукты:
- алкоголь и сладкую газировку;
- цитрусовые;
- сахар;
- шоколад;
- мед;
- консервы, копчености, продукты с высоким содержанием пищевых добавок.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
ЧТО БУДЕТ после прохождения первичного приема
Наш специалист, врач-дерматолог:
- Проведет осмотр.
- Возьмет бесплатный анализ (соскоб).
- Диагностирует или уточнит диагноз заболевания .
- Даст подробные рекомендации.
- Составит персональный план лечения.
- Выпишет рецепт на препараты (при необходимости).
Отзывы
Проблема: Поражение кожи на ладонях, ступнях — псориаз.
Лечащий врач: Мак В.Ф.
Пройденное лечение: мазь.
За 2,5 мес. лечения мазью всё прошло, зажило и на ладонях и на ноге. Спасибо большое Владимиру Федоровичу, буду советовать клинику знакомым.
Диагноз: Псориаз
Врач: Мак В.Ф.
Я очень благодарна врачам клиники за помощь в лечении псориаза. Нигде мне не могли помочь. После лечения кожа полностью очистилась. Ремиссия длилась 6 лет. В настоящий момент я снова обратилась в клинику, потому, что уверена, что здесь мне помогут в лечении псориаза.
Диагноз: Псориаз
Врач: Мак В.Ф.
1 раз была у В.Ф. в 2002 году. Этот визит у меня второй, В.Ф. мне дал надежду! Дал возможность жить полноценной жизнью. Огромное Вам спасибо Владимир Федорович!
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо огромное доктору! Болею более 12 лет и ничего не помогало. Прошел псориаз, бляшек нет, я в шоке! За 2 месяца лечения. Безграничное спасибо, буду Вас рекомендовать!
Диагноз: Псориаз
Врач: Мак В.Ф.
Дорогой Владимир Федорович, лет около 20-ти тому назад я пришел к Вам весь истерзанный псориазом, но с первого приема я стал оживать и жив до сих пор. Дальнейшие встречи лишь корректировали и всегда встречи были приятными. Я и Галина Александровна желаем Вам, всей семье и окружению крепкого здоровья.
Диагноз: Псориаз
Врач: Мак В.Ф.
Огромное человеческое спасибо! Болею псориазом 30 лет. 20 лет как обратилась к доктору на лечение. Впервые наступило улучшение и длительная ремиссия. Это единственное лечение, которому я доверяю.
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо за лечение. Очень много лет мучились с этой проблемой, и только нам помогли.
Без болевых ощущений, быстро и не страшно. Спасибо большое за позитив на приеме и за качественное удаление.
Самые хорошие впечатления от общения и процедуры удаления новообразований с доктором Грибановым Н.В. Профессиональный и чуткий подход к пациенту превзошел все ожидания.
Нейродермит — хроническое аллергическое заболевание, формирующееся у людей с предрасположенностью к негативным кожным проявлениям. Причин нейродермита множество, лечение в основном заключается в устранении нарушений, уже произошедших в организме и совершенствовании методов лечения с целью продления периода ремиссии, чтобы предотвратить обострение.
Основные принципы лечения нейродермита
О причинах нейродермита поговорим дальше, гораздо важнее информация о том, как избавиться от болезни, то есть принципы ее лечения. В первую очередь следует соблюдать диету, исключив из рациона следующие продукты:
острые и копченые;
маринады и соусы;
крутые мясные бульоны;
натуральное (неразбавленное) коровье молоко и т.д.
В комнате, где постоянно находится пациент следует регулярно делать влажную уборку всех поверхностей. Желательно убрать все ковры и пледы, чтобы свести к минимуму поражение пылевыми клещами. В доме не должно быть домашних животных, в том числе аквариумов с рыбками. При лечении нейродермита у детей и взрослых следует внимательно относиться к выбору одежды. Желательно, чтобы вещи не стесняли движений, не натирали и были изготовлены из натуральных тканей. Не следует носить синтетические и шерстяные вещи.
В период ремиссии, а особенно обострения болезни желательно ограничить купания. Сухая кожа склонна к воспалениям в результате контакта с водой, а особенно средствами личной гигиены. Однако очень хорошо помогают ванны с крахмалом, отрубями и хвоей.
Медикаментозная терапия нейродермита
При нейродермите на ноге, руке, теле, лице лечение назначается практически одинаковое. В первую очередь доктор прописывает антигистаминные средства, блокирующие H1-гистамины, в том числе препараты с антисеротониновой активностью и стабилизаторы мембран тучных клеток.
Сегодня врачи отдают предпочтение препаратам II и III поколений. Причина — отсутствие негативного влияния на ЦНС, проявляющегося в повышенной сонливости, заторможенности, раскоординации движений, скорости реакции.
Для блокирования острых реакций врачи назначают:
внутривенные инвазии 10% раствора глюконата кальция;
Без рекомендации специалиста самостоятельно подобные меры применять нельзя.
В осложненных случаях нейродермита схема лечения включает применение кортикостероидных препаратов в предельной дозировке 25-30 мг в сутки. К примеру, преднизолон назначают на протяжении недели и более с дальнейшим снижением дозировки вплоть до полной отмены назначения. На фоне данного лечения проводится курс витаминотерапии с применением препаратов группы В, а также А и Е.
При местном лечении нейродермита, к примеру на коже головы, руках, ногах применяют следующие средства:
примочки: резорциновые, борные, таниновые;
пасты: дегтярные, нафталановые, ихтиоловые;
На участки кожи, пораженные в средней степени, наносят разные мази:
бетновейт и другие.
В последние годы врачи отдают предпочтение применению негалогенизированных кортикостероидов длительного воздействия. Эти препараты предотвращают истончение и отмирание кожных участков. Такие лекарства хорошо подходят для терапии детей, потому что предназначены для единоразового ежедневного использования.
При терапии нейродермита важную роль играют и другие методы:
светолечение: кварцевая и селективная терапия;
очищение организма сорбентами;
санаторно-курортное лечение, особенно на Мертвом море.
Причины нейродермита
К основным причинам возникновения патологии относятся:
мутации, связанные с нарушением синтеза белка филаггрина, приводящие к его дефициту в коже;
частые аллергические реакции, приводящие к подобным осложнениям и т.д.
Полисорб: сорбенты при нейродермите
Очень часто в медицинской практике для лечения нейродермита назначаются сорбенты. Одним из самых эффективных на сегодняшний день считается Полисорб. Это лекарство, обладающее следующими свойствами:
это препарат белого цвета, легкий порошок без запаха и вкуса;
размешивается в обычной воде комнатной температуры;
начинает работать с 4 минуты после попадания в кишечник;
выводит все вредные вещества: яды, токсины, аллергены;
не затрагивает полезную микрофлору, не проникает в кровь;
попадая в организм, распознает болезнетворную микрофлору, аккумулируем молекулы разного размера на себе, и выводит естественным путем;
применяется при заболеваниях любого рода, в том числе при нейродермитах, аллергиях, отравлениях любого рода, диарее, похмелье и т.д.;
назначается пациентам любого возраста, начиная от младенцев, заканчивая беременными и кормящими женщинами, пожилыми людьми;
дозировка рассчитывается в зависимости от веса человека, подробно расписана в инструкции по применению.
Вы можете купить Полисорб в любой аптеке без назначения врача. Препарат продается в пластиковых банках или пакетиках-саше с разовой дозой.
Почему Полисорб подойдет вам?
Рекомендован к применению людям всех возрастов.
Не содержит консервантов, красителей и подсластителей. Нейтрален на вкус.
Мягко выводит вредное и нормализует микрофлору кишечника.
Дозировка препарата рассчитывается индивидуально в зависимости от его веса согласно инструкции.
По данным статистики в развитых странах имеется стойкая тенденция роста заболеваемости артрозом. Патологический процесс развивается в определенной группе суставов, и артроз суставов кистей рук – одна из самых частых его локализаций. Почему начинается заболевание, как протекает, особенности его лечения можно узнать из этой статьи.
Что это такое
Артроз суставов кистей рук – это дегенеративно-дистрофическое заболевание мелких суставчиков, сопровождающееся постепенным разрушением хрящевой ткани, периодически возникающими асептическими (без наличия инфекции) воспалительными процессами, деформацией руки со стойким нарушением ее функции и нарастающим болевым синдромом. Все это приводит к снижению качества жизни человека, утрате трудоспособности и способности к самообслуживанию.
Кости кисти делятся на три отдела:
- небольшие, разные по форме косточки запястья (всего 8), расположенные в два (ближний проксимальный и дальний дистальный) ряда; проксимальный ряд образует с лучевой костью предплечья лучезапястный сустав;
- трубчатые пястные кости – их проксимальные части образуют с дистальным рядом запястья I – V запястно-пястные суставы; дистальные концы образуют проксимальными фаланговыми костями I – V пястно-фаланговые суставы;
- небольшие трубчатые фаланговые косточки пальцев по 3 на втором-пятом пальце и 2 на первом пальце; образуют I – V пястно-фаланговые, проксимальные и дистальные межфаланговые суставы.
Болеют артрозом суставов рук преимущественно болеют женщины после 50 лет. Заболеваемость нарастает с возрастом. При своевременно начатом лечении можно остановить процесс разрушения суставных поверхностей. Код по 10 МКБ:
- М18 - артроз первого запястно-пястного сустава (ризартроз);
- М19 - остальные артрозы кисти и пальцев - М19 (другие артрозы).
Причины артроза кистей рук
Воздействие различных внешних и внутренних факторов может быть причиной артроза:
- наследственные особенности строения хрящевой ткани – она может быстро разрушаться от воздействия разных факторов;
- пожилой и старческий возраст – разрушению суставного хряща способствует возрастные изменения кровообращения и снижение обмена веществ;
- гормональная патология – особенно часто проявляются у женщин при снижении гормонального фона, в том числе, возрастном, при климаксе;
- физические нагрузки – постоянные длительные мелкие работы руками, сопровождающиеся микротравмированием; особенно страдают женщины из-за высоких нагрузок по дому;
- последствия травм кисти – переломов, вывихов, ушибов;
- последствия остро и хронически протекающих артритов (воспалительных процессов) различного происхождения.
Под воздействием различных внешних и внутренних причин в организме происходят изменения: снижается объем синовиальной жидкости, питающей хрящ. Покрывающий головки суставных поверхностей хрящ постепенно истончается, теряет эластичность, растрескивается и разрушается. Это приводит к разрастанию костной и соединительной ткани, изменению формы и снижению функции мелких суставчиков. Процесс сопровождается постепенно нарастающим болевым синдромом.
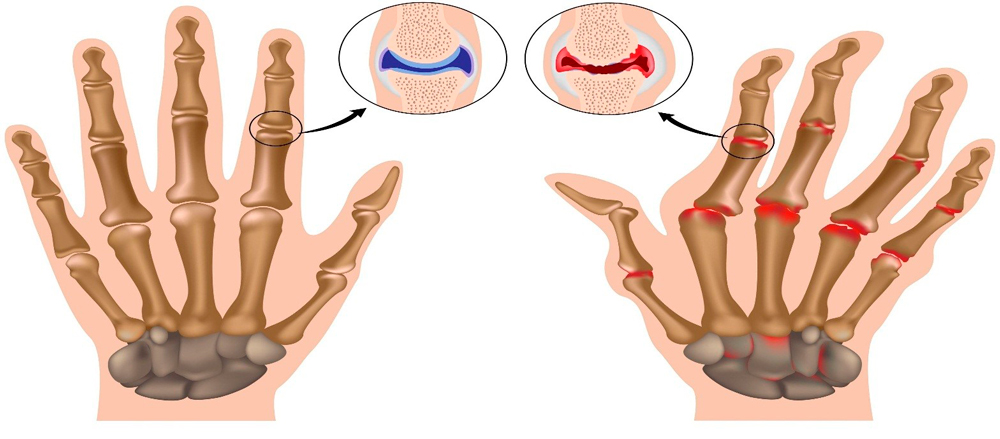
На рисунке здоровые и пораженные артрозом суставы
В группе риска лица:
- занимающиеся работами или видами спорта, связанными с высокими нагрузками на руки, - слесари, токари, пианисты, теннисисты, домашние хозяйки;
- страдающие артритами;
- имеющие близких родственников, страдающих артрозом рук.
Симптомы артроза кистей
Начинается незаметно, протекает в течение длительного времени с постоянно нарастающей симптоматикой. Чаще всего симметрично поражаются дистальные (конечные, наиболее отдаленные от ладони) межфаланговые суставчики (ДМФС), реже – проксимальные (расположенные ближе к ладони) межфаланговые (ПМФС) и запястно-пястный сустав 1 пальца (1 ЗППС). Совсем редко поражаются пястно-фаланговые суставные сочленения (ПФС). Симметричность поражения отсутствует только в том случае, когда причиной развития артроза суставов кистей явилась травма (посттравматический артрит).
Первые признаки
Они незначительны – это небольшая болезненность в руках, особенно, после значительных нагрузок и легкая скованность по утрам. Такие симптомы могут беспокоить в течение длительного времени, нарастая медленно и незаметно.
Явные симптомы
Постепенно боли после физических нагрузок нарастают, держатся длительно. Появляются ночные боли, нарушается сон. Утром все сложнее восстанавливать нормальную двигательную активность – ладони все труднее сгибать. Иногда в месте поражения боль нарастает, возникают небольшое покраснение и отечность – признаки асептического воспаления в суставной синовиальной оболочке.
Боли становятся постоянными, появляется суставной хруст, снижается функция руки. Появляются ограничения подвижности кисти, вызванное разрастанием неэластичной соединительной ткани (контрактуры). Становится трудно выполнять обычные профессиональные действия, работу по дому, а также ухаживать за собой. В это время у некоторых пациентов появляются необходимость в смене работы.
Постепенно в области пораженных суставчиков появляются костные наросты, деформирующие кисть. Особенно выражены такие наросты в межфаланговых суставчиках при артрозе пальцев кисти рук. В области дистальных межфаланговых сочленений это узелки Гебердена, проксимальных – Бушара. Нарушения подвижности стойкие, постоянные.
Опасные симптомы
Не все обращают внимание на такие «мелочи», как легкие боли в руках, тем более, что на ранних стадиях они быстро проходят. Поэтому, чтобы как можно раньше обращаться к специалисту, стоит обратить внимание на следующие симптомы:
- боли после физической нагрузки могут беспокоить весь день и даже ночью;
- утром ладонь сгибается и разгибается с трудом;
- иногда мелкие суставчики руки и пальцев воспаляются – усиливаются боли, появляются покраснения и отек, ухудшается общее состояние; все это через некоторое время проходит без лечения;
- вы больше не можете качественно выполнять мелкую работу руками и даже не всегда можете удерживать предметы.
Появление таких симптомов говорит о том, что у вас пока есть время, руки еще не полностью утратили свою функцию. Но тянуть не стоит: инвалидность не за горами. Помочь сможет только опытный квалифицированный специалист.
В чем опасность артроз суставов кистей
Болезнь прогрессирует, медленно и незаметно разрушая сустав. Также постепенно происходит утрата трудоспособности.
Любая локализация и форма артроза имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Степени артроза кисти
По клиническим и рентгенологическим признакам артроз кисти делят на 3 стадии:
- Начальная. Легкая болезненность после физических нагрузок и небольшая скованность по утрам проходят самостоятельно, но постепенно продолжаются все более длительно. На рентгене изменений нет или небольшое сужение суставной щели. Иногда можно заметить первые признаки остеосклероза – кость становится более плотной. Оптимальный период для начала лечения: можно полностью подавить прогрессирование и избавиться от болей.
- Прогрессирующая. Боли усиливаются, становятся продолжительными, беспокоят по ночам. Скованность максимально проявляется по утрам, но может держаться в течение дня. Периодически развиваются синовиты. На рентгене: резкое сужение суставной щели, нарастающий остеосклероз, появление первых признаков разрастания костной ткани по суставным краям. Лечение на этой стадии займет больше времени, но опытный врач избавит от боли и приостановит разрушение сочленения.
- Запущенная. Постоянные ноющие боли днем и ночью. Невозможность выполнения привычных мелких движений из-за нарастающей скованности перерастает в полное отсутствие сгибательно-разгибательных движений в руке. На рентгене: выраженный остеосклероз, разрастание костных выступов, изменяющих форму сустава. При артрозе пальцев кисти рук отчетливо видны узелки Гебердена и Бушара. Опытный врач сможет помочь больному и на запущенной стадии.
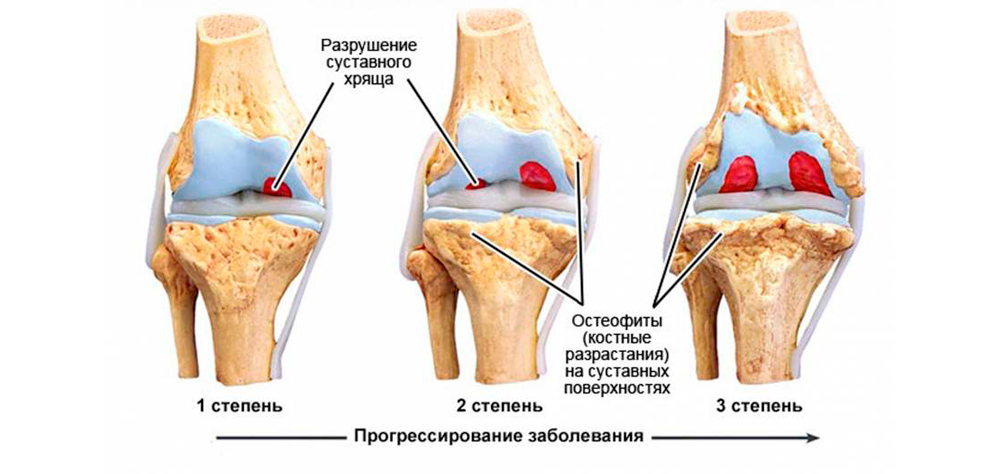
Степени артроза кисти
Осложнения артроза кистей рук
При отсутствии врачебной помощи серьезные проблемы и осложнения неизбежны. Это:
- сильные боли – больные не находят себе мести ни днем, ни ночью, что приводит к бессоннице и неврозу;
- деформация рук – в зависимости от того, где расположен больной суставчик, происходит изменение внешнего вида кисти или пальцев – это не только косметический недостаток – одновременно усиливаются боли и происходит нарушение работы сустава;
- частичная или полная утрата функции – требует сначала смены профессии, а затем происходит полная инвалидизация.
Обострения артроза кисти
Артроз кистей рук периодически сопровождается развитием синовита - неинфекционного воспаления в суставной внутренней синовиальной оболочке. Пораженные сочленения отекают, кожа над ними краснеет, болевой синдром и все остальные неприятные ощущения усиливаются. При появлении признаков воспалительного процесса нужно:
- использовать любые обезболивающие препараты; внутрь: 1 – 2 таблетки Парацетамола по 500 мг или таблетку Найза 100 мг; наружно: гель Пенталгин или эмульгель Вольтарен;
- принять любое успокаивающее средство - 2 таблетки экстракта валерианы, настой пустырника;
- придать кисти возвышенное положение;
- срочно проконсультироваться с врачом.
Формы заболевания
По локализации артроза и особенностям его течения выделяют несколько форм заболевания. Все эти формы - варианты деформирующего артроза кистей.
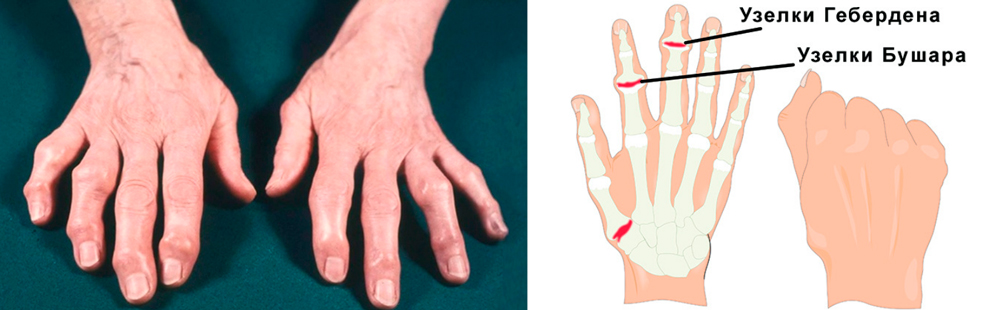
Деформирующий артроз кисти
Узелковый
Самая частая форма артроза пальцев кисти рук. Характеризуется появлением в области пальцев костных разрастаний – узелков Гебердена и Бушара. Узелки Гебердена появляются на дистальных (более отдаленных, близких к ногтям) межфаланговых сочленениях. Их разрастание сопровождается обострением синовита: кончики пальцев болят, краснеют и отекают. Но со временем воспаление исчезает, а деформация остается.
Узелки Бушара появляются на проксимальных (отдаленных от ногтевой фаланги) межфаланговых суставах. Они разрастаются медленно, не сопровождаются воспалением. Болезненность также не очень выражена.
Узелковый артроз пальцев кисти рук не только деформирует пальцы, но также приводит к развитию анкилозов и контрактур.
Эрозивный
Эта клиническая форма характеризуется появлением на суставной поверхности эрозий, сопровождающихся разрушением костной ткани, остеосклерозом и разрастанием кости в виде «крыльев чайки» (рентгенологический признак). Это наиболее агрессивная форма заболевания, сопровождающаяся частыми обострениями воспаления, болями, приводящая к быстрой утрате трудоспособности.
Ризартроз
При этой форме поражается I запястно-пястный сустав, расположенный у основания большого пальца. Проявляется болями при движении большого пальца, хрустом при его сгибании. При прощупывании и на рентгене можно обнаружить деформирующие разрастания костной ткани.
Диагностика
Точный диагноз артроза рук можно поставить только в условиях хорошо оснащенной клиники. А тщательное обследование и правильный диагноз – основа для назначения эффективного лечения.
Читайте также:

