Как уменьшить кожу на пальцах
Обновлено: 30.04.2024
По-старчески узлистые руки - проблема, которая может встречаться и у людей даже среднего возраста. Причина ее - узелки Гебердена и Бушара, твердые образования, которые возникают под кожей на пальцах. Этот симптом остеоартроза, связанный с деформацией сустава, считается неблагоприятным для основного заболевания. Однако правильно и своевременно назначенное лечение помогает уменьшить или даже полностью устранить. Как отличить узелки Гебердена и как их убрать?

Узелки Бушара и Гебердена – это не только эстетичность, но и здоровье суставов рук.
Что такое узелки Гебердена и Бушара?
Узелки Гебердена и Бушара - это твердые костные выступы, которые возникают при деформирующем артрозе пальцев. Их образовывают краевые остеофиты - разрастания костной ткани, при помощи которых организм пытается защитить больной сустав от разрушения. Также они могут быть следствием метаболической патологии (из-за чего их часто ошибочно называют “отложениями солей). При разрастании узелков пальцы могут искривляться внутрь, оставаться полусогнутыми в спокойном состоянии.
Узелки Гебердена всегда симметричные и твердые, размеры их колеблются от рисового зерна до горошины. Внешнее прогрессирование узлов далеко не всегда сопряжено с усилением симптомов остеоартрита. Хотя иногда они препятствуют движению в суставе, сами по себе узелки безболезненны. В процессе формирования узлы Гебердена и Бушара могут вызывать дискомфорт - покалывание, жжение в руках, чувство онемения. Со временем эти симптомы уходят сами собой (когда рост узелков прекращается).
Стоит отличать узелки Гебердена и Бушара от подагрических тофусов - уплотнений подкожной клетчатки, которые могут локализоваться на мочках ушей, локтях, коленях, пальцев и, реже, на любых других участках. Иногда они располагаются прямо над узелками Гебердена и Бушара. Последние возникают только у основания средних фаланг пальцев (узелки Бушара) или в дистальных суставах (сразу за ногтем - узелки Гебердена) - это их главное отличие от подагрического и ревматоидного артрита, которое можно установить самостоятельно. Также не стоит путать их с муциновыми кистами, которые могут появляться позади ногтевого ложа. Поэтому лучше, когда причины и лечение узелков Гебердена устанавливает врач.
Лучше всего узелки Бушара заметны на указательном и среднем пальцах. Реже они встречаются на безымянных пальцах и мизинцах. На больших пальцах их не бывает никогда.
Причины образования узелков Бушара
Узелки Гебердена и Бушара характерны для остеоартроза, а точнее, для его особой формы - узелкового артроза. Они возникают исключительно на фоне этого заболевания, и никогда - сами по себе. Считается, что в образовании узелков играют роль генетические факторы - форма остеоартроза, при которой они появляются, передается по женской линии и чаще встречается у женщин. Соотношение заболеваемости у мужчин и женщин составляет 1:10.

Узелки гебердена на пальцах рук образуются на фоне остеоартроза.
Формирование похожих на узлы костных образований - это реакция организма на деградацию суставного хряща. В норме синовиальный хрящ защищает головки костей, не давая им тереться друг о друга, а также смягчая удары. При высыхании, растрескивании или истирании хряща его свойства ухудшаются, и кости начинают тереться друг о друга, а не скользить беспрепятственно, как раньше. Чтобы компенсировать травмы и ограничить движение в больном суставе, кость начинает наращивать остеофиты.
Узелки Бушара появляются и вследствие таких факторов, как:
- Возраст. Гормональные изменения в климактерический и постклимактерический период влияют на качество хрящевой и костной тканей. Поэтому появление первых узлов наблюдается в возрасте 45 лет и старше. После 80 лет они встречаются у каждого третьего. В молодом возрасте узелки Гебердена могут сформироваться у профессиональных бейсболистов, теннисистов, токарей.
- Наследственность. Некоторые нарушения синтеза коллагена, еще недостаточно изученные на данный момент, влияют на вероятность и темпы образования узелков. Также узелки Бушара в 3,5 раза чаще возникают у людей, чьи родственники имеют аналогичные симптомы.
- Травмы. Работа с вибрирующими инструментами, бытовые и спортивные травмы, холодовые повреждения негативно сказываются на состоянии хряща, могут провоцировать развитие остеоартроза и, как следствие, возникновение узелков Бушара.
- Аномалии строения кисти, которые влияют на согласованность суставных поверхностей и специфику движения в суставе. Они могут быть врожденными (например, гипермобильность сустава) или приобретенными (например, при неправильном сращении переломов).
- Болезни, связанные с обменом веществ - например, сахарный диабет, подагра, иммунными нарушениями - ревматоидный артрит, или гормональными проблемами - гипотиреозом и прочими.
Причины и лечение узелков Гебердена всегда связаны с основным заболеванием – остеоартрозом пальцев рук.
Стадии образования узелков Гебердена на пальцах рук
Диагностировать стадию формирования узелков Бушара “на глаз” достаточно сложно - ориентироваться можно только на размер остеофитов. Также на ранних этапах может ощущаться зуд и жжение в области пораженных суставов.
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
- на 1-й стадии на снимке видны небольшие остеофиты;
- на 2-й стадии остеофиты начинают частично перекрывать суставную щель, вызывая ее сужение, появляются “линии” субхондрального склероза;
- на 3-й стадии заметны большие остеофиты и значительное сужение просвета в суставе;
- крупные остеофиты практически полностью закрывают суставную щель, деформируют головки костей, делая их плоскими.
Изменения в составе крови, мочи отсутствуют на любой стадии.
Лечение узелков Гебердена и Бушара
В лечении узелков Гебердена и Бушара, в основном, применяются консервативные методики. Если лекарства, физиотерапия и гимнастика не дают должного эффекта и болезнь прогрессирует, показаны местные инъекции кортикостероидов. Хирургическое лечение узелков Гебердена на пальцах проводится крайне редко, при практически полной неподвижности сустава или постоянном травмировании мягких тканей.
Несмотря на припухлость и покраснение кожи на узелками Бушара, эта проблема носит, скорее, эстетический характер. При отсутствии неудобств для пациента лечение узелков Гебердена не проводится. Врачи, как правило, назначают хондропротекторы и поддерживающую гимнастику.
Различий в том, как лечить узелки Гебердена и как лечить узелки Бушара нет.
Терапия, как правило, неспецифична и проводится вместе с лечением основного заболевания - деформирующего остеоартроза. Поэтому больным суставам требуется покой, ношение стягивающих (фиксирующих) ортезов в ночное или рабочее время.
Физиотерапевтическое лечение узелков Гебердена
При незначительных симптомах болезни физиотерапия проводится курсами в качестве профилактической меры. Она призвана замедлить прогрессирование остеоартрита. Физиотерапевтические методики позволяют снять воспаление, предотвратить атрофию мышц и разгрузить суставы, улучшить метаболизм в тканях.

Физиотерапия – один из эффективных методов в лечении узелков Бушара
Если узелки Гебердена на пальцах рук начинают причинять пациенту боль и дискомфорт, применяется:
- парафинотерапия или озокерит (если в синовиальной оболочке сустава отсутствует воспаление);
- лекарственный фонофорез (при признаках воспаления);
- электрофорез;
- лазеротерапия;
- магнитотерапия;
- криотерапия;
- электромиостимуляция;
- ударно-волновая терапия;
- массаж;
- бальнеотерапия и грязелечение;
- лечебная гимнастика.
Массаж при узелках Гебердена
Массаж узелков Бушара при остеоартрозе можно проводить самостоятельно, если суставы не воспалены. Для процедуры можно использовать лекарственные мази и эфирные масла, массажное или оливковое масло.

Массаж помогает бороться с узелками Бушара
Начните массаж с легкого поглаживания рук и круговых растираний. Затем начинайте мягкими, растирающими движениями массировать кисть от запястья к костяшкам, продавливая большим пальцем межпястное пространство.
- поглаживание кругами, зигзагами и прямыми линиями - четырьмя пальцами и большим пальцем;
- растирание поперек кисти ребром ладони;
- спиралевидный массаж основанием ладони;
- растирание пальцев от кончиков к костяшкам;
- растирание кисти “рука руку моет”;
- массаж подушечками пальцев каждого пальца по отдельности;
- массаж пальцев “щипцами” - двумя пальцами снизу вверх;
- встряхивание кисти.
ЛФК при узелках Бушара
Лечебная гимнастика для кистей рук, запястий и предплечий позволяет замедлить разрастание остеофитов и сохранить функциональность межфаланговых суставов. ЛФК улучшает микроциркуляцию крови в тканях, помогает уменьшить боль и неэстетичные изменения пальцев.
Как избавиться от узелков Гебердена и сохранить гибкость пальцев? Ежедневно уделяйте хотя бы 25-30 минут следующим простым упражнениям:
- Сожмите пальцы в кулак и вращайте кистью - сначала по часовой стрелке, а затем против.
- Выставьте предплечье параллельно полу. Опустите кисти вниз примерно на 90°, а затем аналогично поднимите их вверх.
- Сожмите пальцы в кулак, а затем максимально растопырьте их. Не делайте это упражнение слишком резко, чтобы избежать микротравм. При выполнении важно ощутить мышечное напряжение.
- Разведите выпрямленные пальцы, а затем поочередно согните их один за другим веерообразным движением.
- Сожмите пальцы в кулак. По очереди выставляйте прямой палец, начиная с большого и заканчивая мизинцем. Следите, чтобы остальные пальцы в этот момент оставались согнутыми.
- Положите ладони на стол. По очереди поднимайте каждый палец вверх, следя, чтобы остальные оставались прижатыми к столу.
- Прижмите подушечки пальцев левой и правой рук друг к другу. Надавите на них пружинящим движением, при этом не сводя ладони вместе.
- Мягко потяните и покрутите каждый палец другой рукой. Избегайте болевых ощущений!
- Если у вас есть теннисный мячик, кольцевой эспандер (резиновое кольцо) или хотя бы яблоко, обхватите его всеми пальцами и постарайтесь сжать.
Перед выполнением упражнений можно разогреть руки в теплой ванночке или потерев друг о друга. По окончании разминки легко потрясите кистями, чтобы расслабить мышцы. Также полезно при лечении узелков Гебердена лепить из пластилина и выполнять другие упражнения на мелкую моторику, не связанные с постоянным напряжением пальцев (т.е., от продолжительного шитья и вышивки лучше отказаться).
Лекарственные препараты для лечения узелков Бушара
Медикаментозное лечение узелков Гебердена и Бушара включает средства для наружного применения (мази, гели, кремы, препараты для лекарственного электро- и фонофореза, компрессов), хондропротекторы и растворы для местных инъекций. Системное лечение (таблетки, в/м инъекции) показано лишь в тех случаях, когда узелки возникают на фоне полиартроза (т.е., артроза 4 и более суставов).

Применение медикаментов – основной метод лечения узелков Гербердена и Бушара
Хондропротекторы
Хондропротекторы призваны компенсировать дегенеративные изменения в хрящевой ткани. Они помогают сохранить эластичность хряща, способствуют росту здоровых, полноценных хрящевых клеток, препятствуют их разрушению вследствие стрессов.
Лечение узелков Гебердена хондропротекторами длится от 3 до 6 месяцев, повторяют его не ранее, чем через 3-4 месяца (не чаще 2 раз в год).
К хондропротективным препаратам относятся: артракам, артравил, алфлутоп (в т.ч. для местных инъекций), дона, артифлекс, мукосат, протекон, артифлекс и другие.
Принимать хондропротективные средства в виде таблеток, капсул или порошка следует натощак или во время приема пищи, в зависимости от рекомендаций производителя.
Спазмолитики и сосудорасширяющие средства
Когда руки скованы мышечным спазмом, врач может назначить мази с разогревающими, раздражающими и обезболивающими компонентами, а также средства-миорелаксанты. Из группы спазмолитиков назначают папаверин мазь, бутадион.
Сосудорасширяющие препараты (такие как трентал, теоникол, циннаризин, актовегин, никотиновая кислота и другие) помогают улучшить и закрепить действие хондропротекторов.
Противовоспалительные средства
НПВС для лечения узелков Гебердена и Бушара применяются местно, например: артрадол, вольтарен гель, ибупрофен гель, индометациновая и бутадионовая мази, долгит и фастум гель. Нестероидные средства втирают как минимум 10 раз в день непосредственно в артрозный узелок.
Также можно делать примочки (а также “варежки”) с бишофитом или медицинской желчью.
При сильных болевых ощущения применяют препараты с гидрокортизолом.
Основы питания при узелках Гебердена
Правильное питание помогает сдержать рост краевых остеофитов, хоть и не является главным терапевтическим фактором.
Если у Вас появляются узелки Бушара, крайне полезно употреблять:
- отварную рыбу и яйца;
- рыбий жир;
- животные хрящи;
- орехи;
- другие продукты, богатые омега-3 кислотами.
В рацион стоит включить разнообразные овощи и фрукты, богатые витаминами группы В, С, D и Е, а также селеном и другими микроэлементами. Витамин С (черника, шпинат, черная смородина, цитрусы, киви) особенно важен - он защищает суставы от оксидантного стресса, одной из главных причин разрушения хондроцитов (хрящевых клеток).
А вот высокоуглеводные продукты (сладкая выпечка, газировка, картофель) при лечении узелков Гебердена на пальцах лучше сократить. Также не стоит употреблять алкоголь и соленые снеки - они приводят к обезвоживанию организма и, как следствие, недостаточному питанию хряща.
Не забывайте об обильном питье - Вы должны выпивать не меньше 2-3 литров воды в сутки!

Скопление сгустков или жидкой крови в мягких тканях тела, образовавшееся из-за разрыва кровеносных сосудов, называют гематомой. Самой распространенной разновидностью патологии является обычный синяк. Однако это понятие включает намного более тяжелые и сложные случаи, которые нельзя оставлять без квалифицированной медицинской помощи. Кровь, вытекающая из сосуда, раздражающе действует на окружающие его ткани, следствием чего становится появление болезненных ощущений, отека тканей и других признаков развивающегося воспаления. Кроме того, гематома сдавливает расположенные рядом с ней ткани или органы, что может привести к развитию осложнений.
Общие сведения
Основной причиной гематом являются ушибы – закрытые повреждения мягких тканей, полученные вследствие удара или падения. Сильный удар приводит к разрыву стенки мелких кровеносных сосудов, из-за чего кровь сквозь места прорывов начинает вытекать в подкожную клетчатку, мягкие ткани или полости организма. Гематомы образовываются в разных частях тела – на конечностях, туловище и даже на голове. Помимо ушибов, причинами гематом становятся интенсивные сдавления и растяжения тканей при вывихах или переломах.
Повреждения небольшого размера, как правило, не требуют никакого лечения и рассасываются самостоятельно в течение нескольких дней. При образовании обширных гематом существует риск попадания инфекции и развития нагноения. Наиболее часто гематомы образуются у представителей младших возрастных групп – детей, подростков и молодежи, которым присуща высокая физическая активность. Еще одной «группой риска» являются люди с повышенной хрупкостью сосудистой стенки, а также с нарушениями свертываемости крови.
Почему гематома меняет цвет
Медики выделяют три отдельные стадии гематомы, через которые она должна пройти, прежде чем полностью исчезнуть. Каждая из них характеризуется определенным цветом кожи, сквозь которую просвечивает кровоизлияние.
- Появление синяка. Сразу после ушиба мягких тканей ощущается резкая боль, участок кожи в поврежденном месте становится багрово-красным и напухает из-за отека тканей, затем красный цвет постепенно сменяется синим. Красный цвет придают эритроциты, содержащие большое количество гемоглобина. Спустя несколько часов гемоглобин начинает разрушаться, и место ушиба синеет. Из-за отека и воспаления ткани в поврежденном месте повышается температура.
- Позеленение. Спустя два-три дня отек и температура уменьшаются, состояние тканей более-менее нормализуется, однако сохраняются незначительные болевые ощущения при надавливании. Синий оттенок кожи понемногу переходит в зеленоватый цвет.
- Пожелтение. Примерно к пятому дню отек полностью проходит, остатки гемоглобина распадаются и выводятся из тканей. Место ушиба становится желтоватым, затем приобретает обычный цвет.
Визуальные симптомы гематом наиболее хорошо заметны в случаях, когда излияние крови происходит в подкожном слое. Если же сгусток образуется в более глубоких слоях мягких тканей, то снаружи заметна лишь небольшая, но болезненная припухлость. Такие образования намного более опасны, поскольку процесс протекает незаметно и может сопровождаться осложнениями.
Виды повреждений
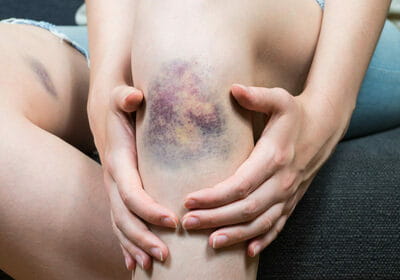
Чем быстрее образуется гематома, тем тяжелее протекает выздоровление. Травмы этого рода подразделяют на:
- легкие, развивающиеся в течение суток, сопровождающиеся слабыми болезненными ощущениями и не требующим специального лечения;
- средней тяжести, для появления которых требуется не более 5-6 часов, сопровождающиеся заметной припухлостью и болью, ухудшающие двигательную функцию конечности;
- тяжелые, образующиеся в течение 2 часов после ушиба, сопровождающиеся нарушением функций конечности, острой болью и заметной припухлостью.
Лечение гематом среднего и тяжелого типа должно проводиться под наблюдением врача, чтобы исключить возможные негативные последствия травмы.
Кроме тяжести повреждения, существуют и другие критерии классификации гематом:
- по глубине расположения – под кожей, под слизистой оболочкой, в толще мышечной ткани, под фасцией и т.д.;
- по состоянию разлитой крови – несвернувшиеся (свежие), свернувшиеся и лизированные (заполненные старой кровью, которая не способна к свертыванию);
- по характеру распространения крови – диффузные (кровь пропитывает ткань и быстро распространяется), полостные (кровь скапливается в полости между тканями) и осумкованные (с течением времени полость, заполненная кровью, окружается «сумкой» из соединительной ткани);
- по состоянию сосуда – пульсирующие (кровь свободно выливается из сосуда и втекает обратно) и непульсирующие (разрыв сосуда быстро запечатывается тромбом).
Практически всегда кровоизлияние представляет опасность для здоровья, поэтому для ликвидации его последствий нужно сразу после травмы обратиться за врачебной помощью.
Методы обследования
Для диагностики гематом необходимо обратиться к травматологу. При локализации кровоизлияния глубоко в мышечной ткани, суставах либо внутренних органах визуальный осмотр дает слишком мало информации, чтобы врач мог объективно оценить тяжесть поражения и степень опасности травмы. В таких ситуациях больному назначают:
- УЗИ поврежденной части тела, органа или сустава;
- рентгенографию поврежденной части тела;
- КТ или МРТ;
- пункцию (прокол специальной иглой) сустава или органа, в котором предположительно скопилась кровь.
По результатам обследования врач назначает соответствующие процедуры.
Как убрать гематомы?
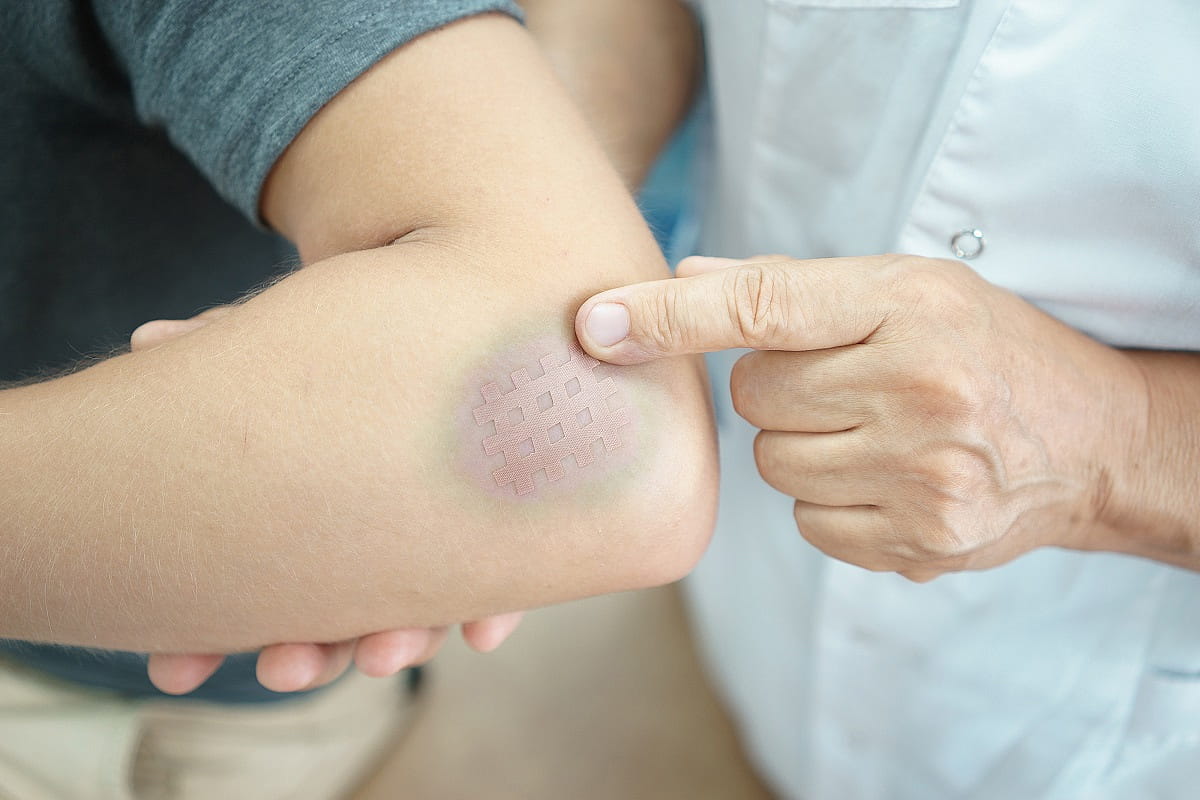
После установления характера и особенностей гематомы лечение назначают в соответствии с полученной информацией:
- назначают процедуры УВЧ;
- проводят хирургическое вскрытие для удаления скопившихся сгустков и промывания полости;
- госпитализируют пациента в хирургическое отделение для вскрытия и дренирования с последующей терапией антибиотиками.
Сроки восстановления зависят от масштабов поражения, наличия или отсутствия инфекции и других факторов.
Часто возникающие вопросы
Как избавиться от гематомы народными методами?
Народные средства помогают только при небольших и неопасных поверхностных повреждениях. Для ускорения рассасывания к синяку можно прикладывать компресс из размятого капустного листа, смешанную с вазелином бодягу, смоченные в растворе мумие тампоны. При глубоко расположенных или обширных повреждениях необходимо обратиться к врачу.
Чем опасна гематома?
Наибольшую опасность для здоровья, а иногда и для жизни представляют гематомы, образующиеся в глубине тканей, внутри органов или суставов. Крупное кровоизлияние опасно возможным развитием инфекции, воспалением и нагноением. При повреждении сустава может развиться бурсит, синовит или гемартроз, результатом чего становится инвалидность. Кровь в полости брюшины приводит к перитониту. Гематомы головного мозга приводят к нарушению функций этого органа с тяжелыми последствиями в виде ухудшения когнитивных функций, паралича частей тела и др.
Как лечить гематому в первые часы после травмы?
Сразу после ушиба необходимо оказать пострадавшему первую помощь: приложить к травмированному месту лед, затем туго забинтовать поврежденную конечность, чтобы перекрыть вытекание крови в ткани. Повязка не должна оставаться дольше двух часов. За это время необходимо добраться до травмпункта, где пациент получит необходимую профессиональную помощь.

Гиперкератоз – общее название для группы патологий, основным признаком которых служит неумеренное ороговение кожи. Клетки внешнего, рогового слоя под действием определенного фактора активизируют процесс деления, при этом слущивание отмерших клеток замедляется. В результате кожа покрывается роговым слоем, толщина которого варьирует от долей миллиметра до нескольких сантиметров. Ороговению могут подвергаться любые участки тела, в зависимости от причин патологии.
Разновидности процесса ороговения
Различают наследственный и приобретенный гиперкератоз кожи. В зависимости от клинических проявлений, патология может принимать различные формы:
- фолликулярную – чешуйки отслаивающейся кожи закупоривают протоки фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, похожие на прыщики;
- лентикулярную – на волосяных фолликулах нижних конечностей появляются роговые папулы, при их удалении на коже остаются небольшие углубления;
- диссеминированную – на коже появляются образования, напоминающие короткие и утолщенные волоски;
- себорейную – на волосистой части головы, иногда на коже лица образуются участки шелушения в виде жирной, легко удаляемой корки, под которой обнаруживаются красноватые пятна кожи;
- диффузную – поражаются большие участки кожи на любых частях тела, иногда даже вся кожа полностью, сальные железы перестают работать, кожа иссушается и шелушится;
- бородавчатую – на коже появляются образования, напоминающие бородавки, но без участия папилломавируса, причем иногда они перерождаются в опухоли;
- старческую – на коже пожилых людей появляются темные ороговевшие пятна.
Диссеминированная и лентикулярная формы, как правило, развиваются у пожилых мужчин. Женщин и молодежь они поражают крайне редко.
Симптоматика

Основным симптомом гиперкератоза служит появление на каких-либо участках тела утолщений кожного покрова с пониженной чувствительностью, нередко с измененным цветом, отличающимся от основного оттенка. В начальной стадии кожа производит впечатление огрубевшей, затем толщина ороговевшего слоя увеличивается, иногда до такой степени, что начинает доставлять дискомфорт. В частности, запущенный гиперкератоз стоп может привести к изменению походки. Ороговевшая кожа шелушится или частично отслаивается, на наиболее утолщенных и сухих участках могут появляться болезненные трещины, которые долго заживают и становятся местами проникновения инфекции. Часто патология сопровождается сухостью кожи, снижением функции сальных желез.
Причины развития патологии
Все вызывающие развитие кератоза причины можно разделить на две группы. В первую входят внешние воздействия – тесная обувь или натирающая определенные участки кожи одежда, интенсивный физический труд, постоянный контакт с химическими реагентами или другими веществами, негативно воздействующими на кожу, несоблюдение правил гигиены и т. д.
Вторая группа включает заболевания и патологические состояния, которые приводят к чрезмерному образованию рогового слоя:
- системные нарушения, врожденные либо приобретенные – ихтиоз, сахарный диабет, псориаз, кератодермия и др.;
- нарушения кровообращения, наиболее часто возникающие в нижних конечностях, – варикозная болезнь, облитерирующий атеросклероз;
- недостаток витаминов;
- грибковые заболевания кожи (лишай) и стоп;
- желудочно-кишечные заболевания;
- стрессы;
- лишний вес, патологии стопы, хромота.
Под влиянием тех или иных факторов в верхнем слое кожи нарушается капиллярное кровоснабжение, ухудшается иннервация. Из-за этого активизируется процесс деления клеток рогового слоя с одновременным замедлением их слущивания и образованием утолщенных ороговевших участков.
Диагностические методы
Как правило, при гиперкератозе диагностика заключается в выявлении заболевания, которое привело к образованию ороговевших участков. Дерматолог проводит наружный осмотр и опрос пациента, проверяет, нет ли признаков кожных заболеваний. Как правило, квалифицированный специалист может распознать заболевание по внешним признакам. Для уточнения может понадобиться дифференциальная диагностика, которая необходима при сходстве проявлений патологии с другими кожными заболеваниями, для которых тоже характерны шелушение и сухость кожи. При затруднениях с определением диагноза проводят биопсию пораженного участка кожи с гистологическим исследованием ткани.
Лечение
Метод лечения гиперкератоза зависит от формы заболевания и от причины, которая его вызвала. Как правило, в периоды обострения показано местное применение кортикостероидных мазей, которые снимают воспаление и отшелушивают ороговевшую кожу. Мягкий кислотный пилинг при помощи специальных кремов помогает освободиться от затвердевших слоев кожи. Механическое удаление огрубевших участков не рекомендуется, так как из-за него образование рогового слоя может усилиться. Хороший эффект дают теплые ванны с добавлением соли, пищевой соды либо крахмала, после которых на кожу наносят увлажняющий крем.
Гиперкератоз кожи головы лечат при помощи смягчающих компрессов, для которых используют касторовое масло, вазелин или глицерин, рыбий жир и т. д. При необходимости могут быть назначены мази с содержанием гормонов. При фолликулярной форме заболевания наружное лечение пне приносит большой пользы, поэтому терапия направлена на устранение нарушений в работе организма.
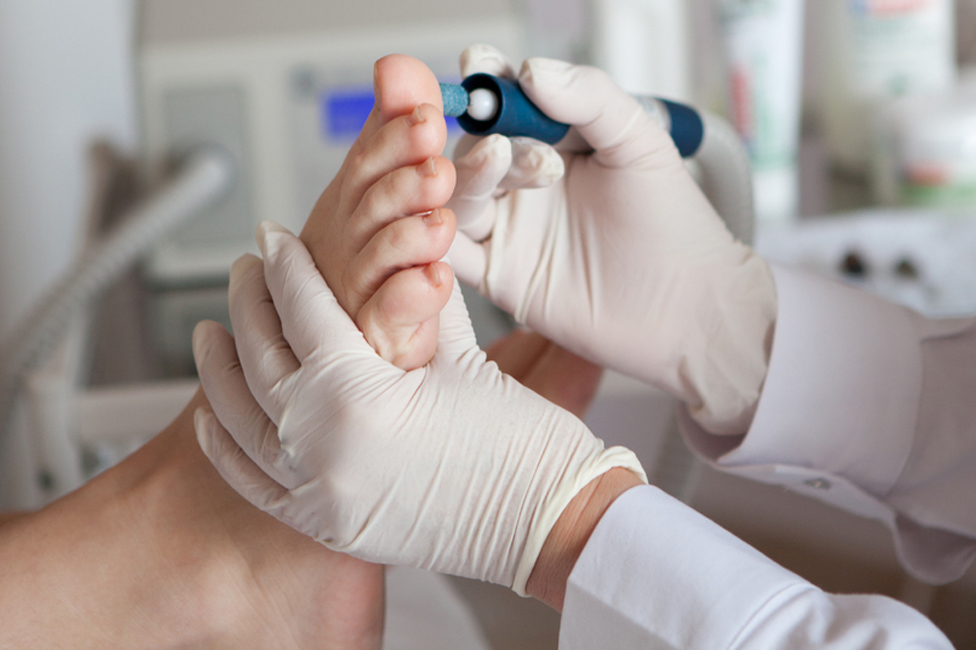
При гиперкератозе кожи стоп необходимо вначале устранить фактор, вызывающий патологию. Часто в роли патологического фактора выступает грибок кожи, от которого избавляются при помощи специальных противогрибковых мазей. Хороший эффект дают ножные теплые ванночки с поваренной солью, после которых распаренный ороговевший слой снимают при помощи пемзы, а кожу смазывают смягчающим кремом. Необходимо выбрать удобную обувь, которая не сдавливает и не натирает стопу. Если пациент страдает косолапостью или плоскостопием, следует позаботиться о выборе специальной обуви.
Профилактика
Чтобы не допустить повторного развития гиперкератоза, необходимо ухаживать за кожей, обеспечивать ее питание и гигиену. Предупредить рецидивы заболевания помогут:
- нормализация питания, обеспечение разнообразного сбалансированного рациона;
- отказ от длительного пребывания на солнце или переохлаждения кожи;
- соблюдение гигиены, уход за кожей;
- использование защитных средств при работе с химическими реагентами.
Некоторые формы заболевания крайне тяжело поддаются лечению и остаются с человеком в течение всей жизни. В этом случае особенно важно уделять внимание профилактическим мерам, которые снижают риск рецидивов.
Вопросы и ответы
Какой врач лечит гиперкератоз?
По поводу диагностики и лечения гиперкератоза следует обратиться к дерматологу. Если речь идет о заболевании стоп, то желательно проконсультироваться у подолога. В ходе лечения, возможно, придется обратиться к флебологу, эндокринологу или другим специалистам, в зависимости от выявленных заболеваний.
Как лечить гиперкератоз народными методами?
Домашние рецепты народной медицины при гиперкератозе помогают только на начальных стадиях и при легкой форме заболевания. Неплохой эффект дают смягчающие кожу аппликации с листьями алоэ, компрессы с прополисом или с отваром луковой шелухи. Можно использовать березовый деготь – действенное противовоспалительное средство, а также барсучий жир для смягчения потрескавшейся кожи.
Чем опасен гиперкератоз?
При отсутствии лечения могут развиться осложнения. Так, при ороговении кожи стоп у пациента нередко появляются трещины и натоптыши, а также высок риск заражения грибком. Бородавчатая форма патологии может оказаться предраковым состоянием кожи. Фолликулярная форма часто сопровождается пиодермией.

Лимфостаз – одна из патологий лимфатической системы, связанная с нарушением обращения лимфы и ее задержкой в организме. Патология сопровождается уплотнением тканей, стойким отеком и утолщением конечности, нарушением ее подвижности, появлением на коже характерных язв и потемнением кожи.
Причины
Нарушение оттока лимфы и ее скопление в конечностях часто выступает следствием:
- нарушения выводящей функции почек;
- сердечной или хронической венозной недостаточности;
- посттромбофлебического синдрома;
- повреждения и непроходимости лимфатических сосудов;
- свища в структуре артерий и вен;
- сдавливания лимфотоков опухолями, воспаленными тканями, инфильтратами;
- порока лимфатической системы и т.д.
Точную причину заболевания можно назвать только при изучении анамнеза пациента и выявления основного заболевания, вызвавшего нарушения лимфотока.
Симптомы
На развитие заболевания указывает ряд характерных признаков:
- выраженный отек конечности, который развивается к вечеру и сходит на нет к утру;
- увеличение отечности при физической нагрузке, длительного ограничения подвижности руки и т.д.;
- постоянный характер отечных явлений;
- заметный след, сохраняющийся на коже после нажатия на опухшую область тканей;
- кожный покров в месте застоя лимфы натягивается и уплотняется, что сопровождается выраженной болью.
При более тяжелых случаях, требующих немедленного вмешательства специалистов, у пациентов отмечаются:
- необратимые нарушения лимфотока;
- признаки доброкачественных кистозных и фиброзных образований в тканях;
- нарушения функционирования конечности;
- утрата контуров руки;
- появление контрактур из-за ограниченности движения;
- признаки трофических язв, экзем и рожистых воспалений;
- симптомы сепсиса тканей.
Возможные осложнения

При отсутствии своевременной медицинской помощи у пациента могут развиться:
- выраженный болевой синдром, вызванный сжатием нервных окончаний;
- глубокое поражение кожи множественными трофическими язвами и воспалительными процессами;
- тромбоз глубоких вен;
- депрессивное состояние;
- уплотнение лимфатических сосудов.
Стадии заболевания
Клинические проявления лимфостаза руки зависят от стадии и типа патологии:
- временный обратимый лимфостаз чаще возникает после оперативного вмешательства в области груди или верхних конечностей, легко проходит при ношении компрессионного рукава;
- подострый лимфостаз отличается болезненностью и выраженным отеком тканей, подлежит коррекции с помощью компрессионного рукава;
- хронический лимфостаз отличается длительным течением, с трудом поддается лечению.
По характерным признакам лимфостаза можно легко определить стадию развития патологии:
Диагностика
Установить предварительный диагноз удается уже на первом осмотре пациента и при изучении анамнеза. Подтвердить предположения специалиста позволяют:
- УЗИ органов брюшной полости и малого таза для уточнения состояния почек и выделительной системы;
- УЗИ вен верхних конечностей;
- Рентгенография грудной клетки;
- Лимфография на рентген-аппарате;
- Лимфосцинтография;
- Компьютерная или магнитно-резонансная томография.
Заключение о стадии и типе заболевания делается на основании комплексного результата всех перечисленных обследований.
Лечение
Основная цель лечебного курса – восстановить лимфоток и устранить последствия застоя лимфы. Поэтому приоритет отдан механическому воздействию на конечность с выраженной патологией. Хороший эффект дают:
- физиотерапия;
- лимфодренажный массаж;
- аппаратная пневмокомпрессия;
- лечебная гимнастика при лимфостазе рук;
- ношение специального трикотажа;
- ЛФК и плавание для восстановления подвижности руки;
- местное лечение язв и поражений кожи.
В качестве вспомогательной меры пациенту рекомендовано ограничение соли в рационе.
При неэффективности принятых мер может быть принято решение о хирургическом лечении лимфостаза верхних конечностей, в процессе которого создаются искусственные пути оттока лимфы, а также удаляются образования соединительной ткани.
Профилактические меры
Предотвратить развитие и ускорить лечение лимфостаза верхних конечностей пациентам позволят:
- регулярная физическая нагрузка, специальная зарядка при лимфостазе рук;
- навыки лимфодренажного самомассажа;
- отказ от алкоголя и курения;
- пересмотр рациона для уменьшения объема блюд с повышенным содержанием жира и соли;
- отказ от тесной одежды и украшений, пережимающих руки;
- соблюдение техники безопасности с целью предотвращения перегрева или ожогов кожи;
- обработка ран и язв на руках с целью предотвращения их инфицирования;
- контроль веса.
Дополнительная рекомендация: во время сна конечность лучше размещать на подушке в поднятом состоянии.
Вопросы и ответы
Чем лечить лимфостаз руки?
Какие правильные упражнения при лимфостазе руки?
Может ли лимфостаз стать одним из послеоперационных осложнений?
Утолщение пальцев — патологическое состояние, которое характеризуется разрастанием соединительной ткани между ногтевой пластиной и костью в скелетах пальцев верхних и нижних конечностей, и приводит к деформации мелких суставов и ногтевой пластины. Это не самостоятельное заболевание, а клинический признак сердечно-сосудистых, лёгочных, желудочно-кишечных патологий. Внешне определяется сходство пальцев с барабанной дробью, из-за чего дефект называют, как синдром барабанных пальцев или пальцы Гиппократа (в честь целителя, который впервые дал описание подобного симптома).
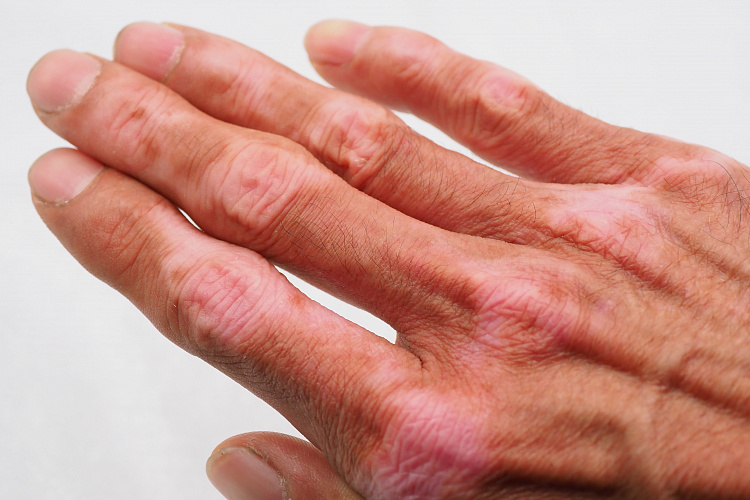
Причины утолщения пальцев
Утолщение фаланг пальцев возникает на фоне системных болезней и патологических состояний, как:
- рак лёгких;
- хроническая обструктивная болезнь лёгких;
- бронхоэктазия;
- туберкулёз;
- опухоль лёгких;
- изменения нормальной анатомической структуры лёгких;
- цирроз печени;
- врожденные пороки сердца;
- инфекционное поражение сердечных клапанов;
- гранулематозный энтерит;
- кишечный инфантилизм;
- язвенный колит.
Утолщение пальцев наблюдается на фоне заболеваний суставов, как артроз суставов, инфекционный артрит, нарушения обменных процессов, кожных заболеваний, грибкового поражения ногтей. Утолщение суставов пальцев ног может быть вызвано избыточным и длительным давлением на кожу тесной, неудобной обуви, нарушением свода стопы, плоскостопием, хромотой. Реже деформация суставов выступает следствием вибрационной болезни, ВИЧ-инфекции, длительного пребывания в высокогорье.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы утолщения пальцев
С учетом части скелета пальцев конечностей, где произошли изменения, выделяют утолщение суставов пальцев рук и утолщение суставов пальцев ног. Визуально наблюдается изменение формы фаланг пальцев рук или ног, они приобретают вид “барабанной дроби” — характерна деформация ногтевой пластины в виде часовых стекол с колбовидным утолщением концевых фаланг пальцев.
Типичным признаком дефекта будет синдром Шамрота — исчезновение щели при сопоставлении ногтей противоположных кистей. У больного с барабанными пальцами сглаживается угол между основанием ногтя и ногтевой пластиной, взамен образуется глубокий и широкий дистальный угол, если смотреть сбоку его величина превышает 180 градусов. За счет преобразования ткани между ногтем и подлежащей пластиной в губчатое вещество при надавливании на основание ногтя, возникает ложное ощущение подвижности ногтевой пластины. В некоторых случаях утолщение фаланг пальцев сопровождается болью, уменьшением объема движений.
Другие симптомы зависят от основного заболевания. Так деформирующий остеоартроз мелких суставов протекает с образованием узелков Гебердена и Бушара — уплотнения на тыльной и/или боковой поверхности дистальных межфаланговых суставов пальцев. Для них характерна боль в пальцах рук, ощущение жжения, припухлость, отечность, скованность движений.
Методы диагностики
Пациенты с утолщением фаланг пальцев рук или ног нуждаются в обследовании терапевта. На основании клинических проявлений, данных истории болезни врач ставит предварительный диагноз, направляет на консультацию к специалистам узкого профиля: кардиологу, онкологу, инфекционисту, эндокринологу, вертебрологу, ортопеду, дерматологу.
Для выявления заболеваний органов дыхания в план диагностики включают общехимический анализ мочи и крови, цитологическое исследование мокроты, рентген и компьютерную томографию легких, бронхоскопию. Диагностика сердечно-сосудистых нарушений требует проведения электрокардиографии, эхокардиографии, рентгенографии грудной клетки, зондирования полостей сердца. Болезни органов пищеварения определяют по результатам ультразвукового сканирования, магнитно-резонансной томографии, биопсии, биохимических проб.
В сети клиник ЦМРТ диагностику причин утолщения пальцев проводят с помощью разных методов исследования:
Читайте также:

