Как удалить шрамы пересадкой кожи
Обновлено: 27.04.2024
Техника и методика трансплантации кожи на голове, шее
а) Расщепленные кожные трансплантаты. Большинство хирургов для забора расщепленного кожного трансплантата пользуются специальным дерматомом, позволяющим точно контролировать толщину трансплантата. Чтобы дерматом не заедал и скользил гладко, кожа донорской области смазывается маслом. Это позволяет избежать разрывов лоскута и появления на нем заусениц.
Желательно, чтобы по мере продвижения дерматома ассистент аккуратно приподнимал край кожи с помощью щипцов, чтобы трансплантат не сминался и не рвался. После получения достаточного количества кожи, ее следует обернуть в марлю, пропитанную физиологическим раствором. Не стоит помещать трансплантат непосредственно в раствор или, тем более, воду, поскольку это может привести к его отеку и размягчению.
Другие хирурги просто укладывают в рану биосинтетический материал, под которым и будет происходить реэпителизация раны; это позволит избежать частой смены повязок в раннем послеоперационном периоде.
Следует избегать соблазна просто измерить размер дефекта, а затем на столике подогнать трансплантат под нужный размер. Если хирург совершит ошибку и избыточно резецирует трансплантат, вариантов действий у него останется немного: либо пришивать «обрезки» кожи к реципиентной области; либо делать в трансплантате большое число отверстий, чтобы его можно было подогнать к краям дефекта; либо выполнять забор нового трансплантата.
Всех подобных ситуаций следует избегать, поскольку они не позволяют добиться максимально приемлемого косметического результата и увеличивают риск развития осложнений (наличие которого всегда нужно объяснять пациенту). Чтобы избежать такой ситуации, лучше поместить превышающий по размеру дефект кожи трансплантат и подшить одну из сторон, а затем уже скорректировать размеры. Обрезать трансплантат нужно постепенно, двигаясь от периферии. Не следует пытаться достичь нужного размера одним взмахом скальпеля. Немного терпения оправдывается результатом. Затем выполняется простое однослойное ушивание раны по краям раны.
Поскольку вероятность того, что трансплантат приживется, зависит от питания от раневого ложа, следует предотвращать скопление жидкости (формирование серомы или гематомы) под трансплантатом. Поэтому для эвакуации избытка жидкости из-под трансплантата ушивать края раны разумно простыми узловыми швами. Некоторые хирурги предпочитают наложить в центре трансплантата фиксирующий шов, чтобы не допустить его возвышения над раневым ложем и закрыть все пустоты. Эта техника особенно полезна при трансплантатах большого размера. Также при использовании большого трансплантата для удаления избытка жидкости в нем можно проделать несколько небольших отверстий скальпелем № 15 («дырочки в пироге»).
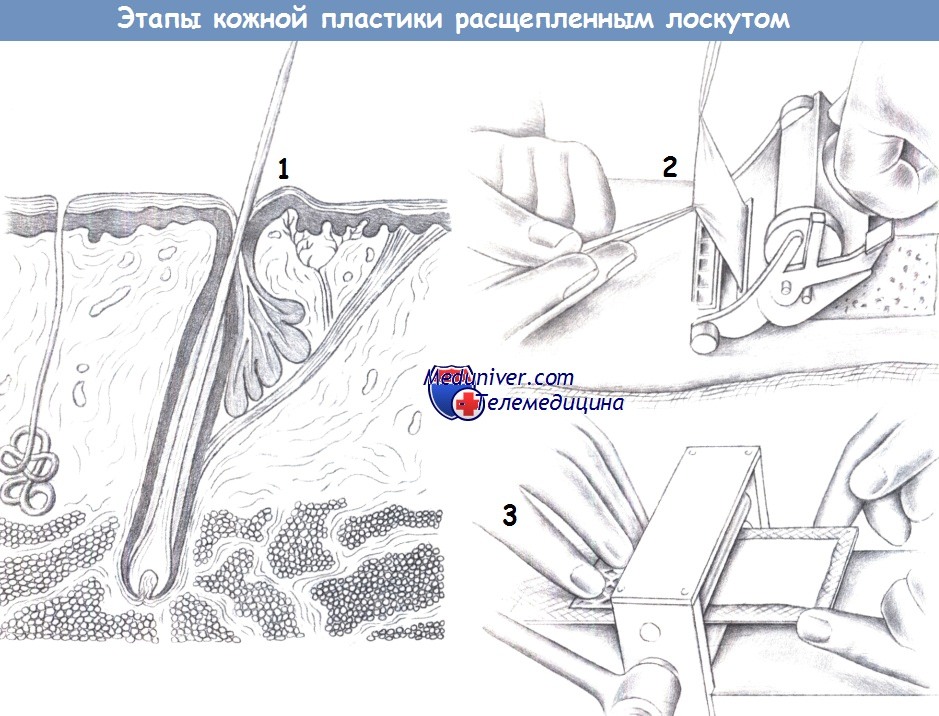
Установка дренажа необязательна, т. к. в качестве инородного тела он нарушит реваскуляризацию покрывающей его части трансплантата.
Вне зависимости от размера трансплантата, его приживление ускоряется при использовании давящего тампона. Обычно в качестве тампона используется рыхлая марля или схожий материал, затем идет слой неприлипающего материала, обработанного мазью с антибиотиком. Тампон привязывается над трансплантатом нерассасывающейся монофиламентной нитью и выполняет две основные функции. Во-первых, он устраняет мертвое пространство и предотвращает формирование серомы под трансплантатом, во-вторых, снижает распространение на трансплантат сдвигающих сил (ориентированных в латеральном направлении), которые могут разрушить формирующиеся сосуды, а также травмировать сам трансплантат, приводя к формированию серомы или гематомы.
Тампоны могут быть достаточно крупными и неудобными для пациентов, но они незаменимы для обеспечения приживления трансплантата и достижения благоприятного результата лечения. Как правило, убирать их можно на седьмой день, в зависимости от клинической картины. После удаления тампона рана осматривается, при необходимости проводится туалет.
б) Полнослойные кожные трансплантаты. Вследствие самой сути полнослойного кожного трансплантата, рана на месте донорской области должна быть ушита, обычно веретенообразным методом. Поэтому хирург должен планировать не только размер донорской ткани, но и дополнительное иссечение кожи вокруг раны для того, чтобы ее можно было ушить без образования кожных дефектов.
После выбора донорской области разумным будет примерно на 10-15% увеличить размер планируемого трансплантата, поскольку в дальнейшем он несколько сократится. Затем выполняется забор кожи и удаляется подкожно-жировая клетчатка. Это увеличивает вероятность приживления трансплантата. Затем кожа укладывается в пропитанную марлю, обеспечивается гемостаз раневой поверхности, и дефект донорской области послойно ушивается.
Техника размещения полнослойного трансплантата аналогична таковой для расщепленного, лишь за тем исключением, что делать отверстия в коже чаще всего не требуется, т.к. обычно расщепленные трансплантаты по размеру не такие маленькие, как расщепленные (например, при пластике крупных дефектов волосистой части кожи головы).

Удаление злокачественной лентиго-меланомы спинки носа с соответствующими краями.
Также резецированы остатки нарушенных субъединиц носа, дефект восстановлен при помощи полнослойного кожного трансплантата.
(а) Вид пациента до операции. (б) Вид во время операции, на котором отмечены границы образования и края резекции, включающие в себя субъединицы носа.
(в) Операционный материал. (г) Хирургический дефект. (д) Полнослойный кожный трансплантат из надключичной области подшит к краям дефекта.
(е) Вид пациента спустя пять дней после операции. (ж) Вид пациента спустя два года, определяется умеренная гиперпигментация полнослойного трансплантата.
в) Дермальные трансплантаты. Забор дермального аутотрансплантата начинается с частичного выделения расщепленного трансплантата (толщина 0,3-0,4 мм), который остается прикрепленным к коже на дистальном конце. Затем нужно уменьшить ширину рабочей поверхности дерматома и сделать им еще одно движение по обнажившемуся участку (толщина 0,3-0,35 мм), для того, чтобы выделить полоску дермы. Выделенный расщепленный лоскут пришивается на место одним рядом швов, после чего на рану аккуратно накладывается повязка.
Затем дермальный трансплантат подшивается в реципиентное ложе, чаще всего рассасывающимися швами, дермальная поверхность должна быть обращена кнаружи. В некоторых ситуациях, когда можно не опасаться смещения трансплантата, подшивание не требуется. AlloDerm укладывается по такой же методике.
г) Жировые трансплантаты. Для забора жировых трансплантатов может использоваться либо метод липосакции, либо открытые методики. Обычно выбор конкретной техники зависит от предпочтений хирурга.
При использовании метода липосакции донорской областью обычно становится брюшная стенка, поскольку жировая ткань чаще всего присутствует здесь в достаточном количестве; а поскольку живот находится достаточно далеко от головы и шеи, работать могут сразу два хирурга, в результате сокращая время операции. Врач всегда должен пытаться работать в подкожном слое, не повреждая брюшину, при этом отверстие в канюле должно быть направлено в сторону от дермы. Иногда после забора материала на донорскую область накладывается давящая повязка для предотвращения формирования серомы или гематомы.
Аналогично выполняется и открытый забор жировой ткани. После небольшого поверхностного разреза следует ножницами отделить кожу от подкожно-жировой клетчатки. При заборе жирового трансплантата автор данной главы обычно предпочитает использовать полукружный разрез вокруг пупка, что позволяет избежать появления новых шрамов. Если разрез выполняется в нижних квадрантах живота, предпочтительно использовать левую сторону, чтобы в дальнейшем специалисты не перепутали его с рубцом после открытой аппендэктомии. Также для лучшего сокрытия шрама место будущего разреза разметка наносится при вертикальном положении пациента в нижнем белье.
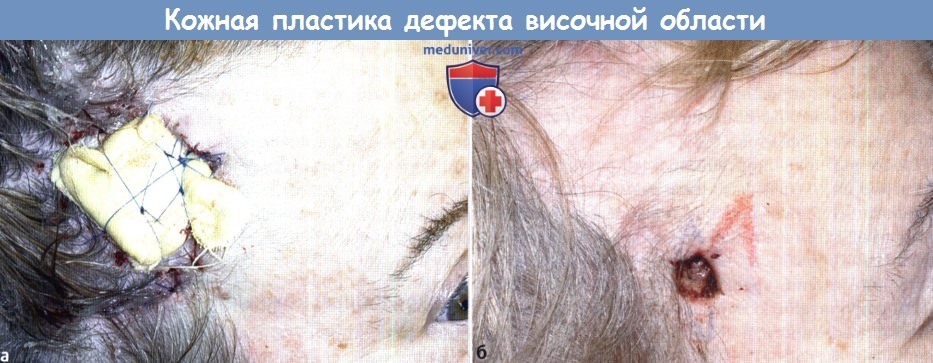
(а) Дефект кожи правой височной области, восстановленный полнослойным кожным трансплантатом,
удерживается на месте краевыми швами и давящим тампоном, привязанным лигатурами.
(б) Вид пациента спустя восемь месяцев во время реконструкции второго дефекта. Заметна небольшая гипопигментация кожного трансплантата.
д) Послеоперационный период после трансплантации кожи. При любых угрожающих признаках наблюдение должно быть как можно более тщательным. Проводится местный уход за раной (аккуратная обработка раны физиологическим раствором или перекисью водорода для удаления корочек, применение антибактериальных мазей, выявление и устранение любых состояний, способствующих неблагоприятному течению процесса заживления). Например, скопление экссудата (серомы) под трансплантатом ухудшает его питание, поэтому серомы необходимо дренировать.
Нарушить процесс заживления раны могут сопутствующие факторы, такие как курение или неконтролируемый сахарный диабет; для обеспечения оптимального результата необходимо контролировать подобные условия в послеоперационном периоде. Для документирования и отслеживания проблем при заживлении раны полезно пользоваться фотоаппаратом; в дальнейшем эти фотографии будут иметь образовательную ценность как для самого хирурга, так и для ординаторов.
При обнаружении участков некроза предпринимаются меры, описанные выше, с тем лишь исключением, что очаг(и) некроза следует иссечь для того, чтобы они не служили питательной средой для роста бактерий. На этом этапе не стоит пытаться повторно использовать трансплантаты или местные лоскуты, поскольку факторы, способствовавшие неудачному исходу, еще не были в полной мере скорректированы, а повторение неудачи обескуражит и хирурга, и пациента. Предпочтительнее оставить рану заживать вторичным натяжением, а спустя некоторое время провести повторную реконструкцию. Исключение составляют только дефекты средних и крупных размеров, либо дефекты, расположенные на участках, где избыточное рубцевание приведет к функциональным нарушениям или нарушению анатомических структур. В случаях, когда причина неудачного исхода недостаточно ясна или неисправима, для предотвращения повторения подобной ситуации следует использовать другой метод реконструкции.
Как и с любым другим рубцом, ограничение контакта с ультрафиолетовыми лучами является основной мерой, направленной на предотвращение появления пигментных изменений в рубце. В течение года после операции рекомендуется использовать солнцезащитные кремы или фильтры с солнцезащитным коэффициентом 30 или больше. После окончательного заживления можно рассмотреть способы дальнейшего улучшения внешнего вида рубца. Использование косметики очень сильно помогает скрыть остаточные дефекты как на ранних, так и на поздних этапах. И хотя обсуждение дермабразии выходит за рамки данной главы, ее можно использовать по краям трансплантата или на границах субъединиц лица для улучшения цвета и текстуры кожи.
Также на конечный результат может благоприятно повлиять использование лазера или некоторых световых устройств, которые улучшают внешний вид окружающей кожи. Как правило, страховые компании не оплачивают эти методы лечения, поэтому многим пациентам они оказываются недоступны.
Видео техники пересадки кожи - пластики расщепленным лоскутом

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

В медицинской практике, к сожалению, нередки случаи получения серьезных травм, при которых пересадка кожи на поврежденном участке необходима. Чтобы избежать осложнений после операции, за травмированным местом требуется особый уход и наблюдение у врача. Однако процесс реабилитации не всегда проходит гладко — после пересадки кожи может начаться образование рубцов. Как ухаживать за прооперированной раной, чтобы после полного заживления не осталось следов от несчастного случая? Читайте в этой статье.
Общая информация

Хирургическое вмешательство путем пересадки кожи называется дерматопластикой. Операцию назначают при лечении ожогов и ран большой площади пострадавшим любого возраста, а также в ряде других случаев:
- ожоги;
- раны, в том числе после хирургического вмешательства;
- диабетическая стопа, сопровождаемая язвенными дефектами, которые плохо поддаются консервативным методам лечения;
- операции, связанные с дефектами конечностей, а также слоновостью.
Кожная пластика противопоказана при повышенной температуре, инфицировании раны и при наличии декомпенсации соматических болезней. Материал для пересадки кожи может быть взят из 3 источников:
- кожа самого пациента или донора;
- кожный покров животных, после специальной подготовки;
- искусственные материалы из биологических полимеров и клеточных покрытий.
Материал подбирается исходя из клинических показаний и его доступности. По классификации операций дерматопластики выделяют следующие разновидности хирургического вмешательства:
Предполагает использование собственной кожи пациента. Проводится, если дефекты кожи занимают не более 35–50% от всего тела. Со здоровой части спины или ноги срезают тонкий слой кожного покрова и пересаживают его на травмированную область.
В этом способе особенно сложен процесс реабилитации. Согласно исследованиям, после устранения аутодермопластикой до 10% ожогов первой степени, от 55 до 62% ожогов второй степени и от 30 до 40% ожогов третьей степени развиваются келоидные и гипертрофические рубцы.
Именно они являются самыми проблемными и чувствительными из возможных шрамов, поскольку в процессе развития доставляют неудобство человеку: эстетически портят внешний вид, вызывают зуд, покраснение, повышенную температуру в месте травмы. А гипертрофический рубец со временем еще и разрастается в размерах, захватывая здоровые участки кожи.
Назначается, если поврежденная кожа составляет более 50% от всего тела или при наличии противопоказаний к проведению аутодермопластики. При этом используется донорский, животный или синтетический кожный покров.
Проводится в немногих медицинских центрах, имеющих крупные научные подразделения. Для операции используется биологический материал, взятый у самого больного.
По срокам проведения и реабилитации дерматопластику разделяют на первичную и вторичную. Первичная проводится при госпитализации пациента, не дожидаясь регенеративных процессов в дерме. Вторичная трансплантация проводится через неделю, когда начинает формироваться грануляционная ткань из незрелых соединительных тканей.
Кроме этого, в хирургии существуют понятия свободной и несвободной пересадки кожи. В первом случае лоскут кожи полностью переносят на поверхность раны, а во втором — участок кожи имеет питательную ножку, обеспечивающую лучший заживляющий эффект.
При тяжелых ожогах и обширной площади поражения необходимо обращение к комбустиологу. Этот врач занимается лечением сложных травм и тесно сотрудничает с рентгенологом, анестезиологом, трансплантологом и другими специалистами.
Комбустиологи используют следующие методы работы:
- Лечение под повязкой. Ожог обрабатывают антисептиком и назначенными медикаментами, накладывают повязку. Бинты должны быть стерильны, обязательно менять их каждый оговоренный промежуток времени.
- Терапия в безбактериальной среде. Пострадавший с открытыми ожогами находится в специальном стерильном боксе. Этот метод применяется в случаях, когда невозможно наложить повязку либо по причине больших площадей раны, либо ее трудной доступности (промежность, лицо).
- Некроэктомия и работа со струпом. Гнойники и мертвые клетки удаляются с помощью хирургического вмешательства.
- Пересадка кожи. Ее принято считать завершающим этапом терапии. Проводится при больших площадях поражения, когда естественная регенерация клеток невозможна.
Эксперт в области хирургии знает десятки операций по трансплантации кожи. Однако во всех случаях за прооперированной частью тела необходимо тщательно ухаживать, чтобы избежать возникновения раны после пересадки кожи.

Уход после пересадки кожи
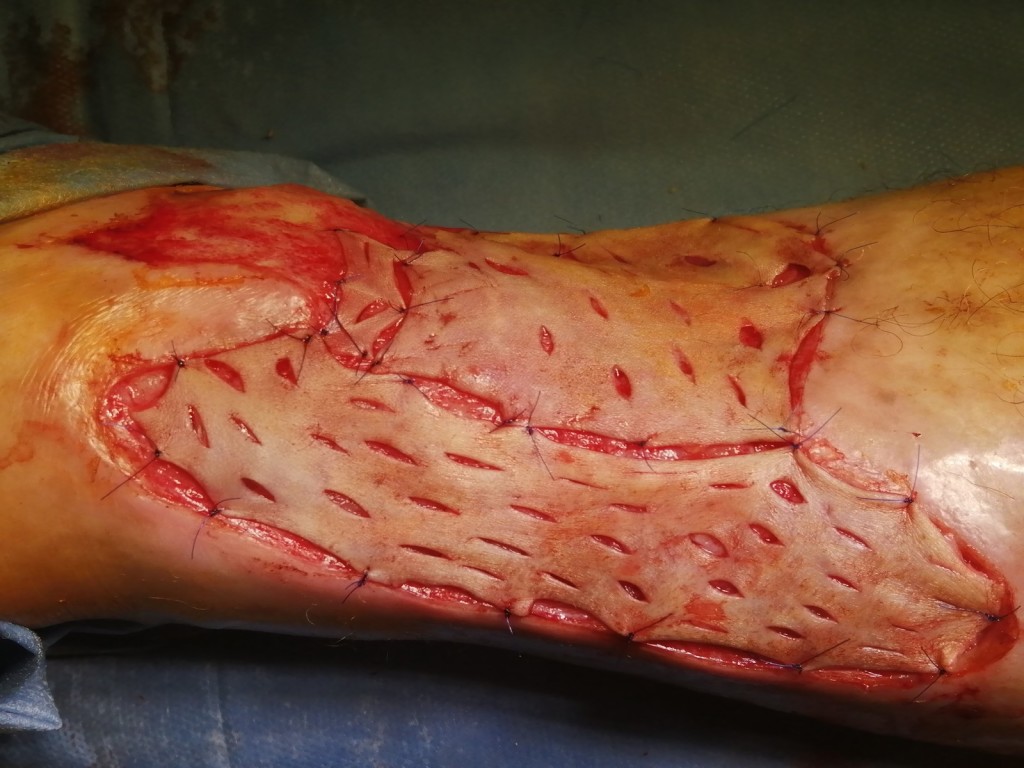
Скорость заживления после операции зависит от того, насколько точно вы будете следовать рекомендациям врача. Сам процесс регенерации проходит в три этапа:
- Адаптивные изменения в пересаженной коже. Инородный фрагмент адаптируется к новым условиям и начинает взаимодействовать с организмом. Этот процесс протекает за 2–3 дня.
- Период регенерации (заживления). Проходит полная адаптация пересаженной кожи, донорские клетки полностью заменяются на новые, синтезируются белки соединительной ткани. Процесс проходит за 3 месяца.
- Стабилизация. Восстанавливается нормальная структура кожи, пересаженные участки становятся идентичны «родной» коже. Этап проходит за 6–18 месяцев.
После проведения операции пересаженная кожа прирастает к телу за 7–10 дней. Менять повязку рекомендуется на 2–3 день, причем снимать старый бинт послойно: нижние слои прилипают к незажившей ране и при неосторожном движении есть риск ее открыть вновь. Далее повязку следует менять ежедневно при помощи медсестры или врача. Для ускоренного заживления и профилактики инфицирования рану обрабатывают антисептиками и делают аппликации медикаментозными препаратами, которые назначает врач. Помимо перевязок, существует ряд рекомендаций, которые следует соблюдать прооперированному пациенту:
- исключить термическое и механическое воздействие на поврежденную область — не носить колючую, синтетическую и ограничивающую движения одежду;
- не мочить прооперированное место, при соблюдении личной гигиены закрывать его полиэтиленом или другим водоотталкивающим материалом;
- не снимать самостоятельно повязку;
- пить много жидкости, для взрослого — порядка 2-2,5 л воды в сутки;
- исключить из рациона острые, соленые и копченые продукты, добавить витамины, макроэлементы и белковую пищу;
- отказаться от употребления алкоголя и курения.
После снятия повязки врач назначает обезболивающие препараты, а также противовоспалительные и противорубцовые средства. С этими задачами успешно справляется гель Ферменкол — уникальный ферментный комплекс природного происхождения на основе коллагеназы камчатского краба. Данный гель применяется для устранения гипертрофических и келоидных рубцов после операции, ожога, травмы, а также в комплексной терапии контрактур. Почему Ферменкол используется в качестве мази после пересадки кожи:
- обновляет кожу до 90%;
- охлаждает, снимает чувство стягивания и зуда;
- выравнивает рельеф, нормализует окраску, повышает эластичность кожи;
- не содержит гормонов, в составе только натуральные ингредиенты и зеленый консервант;
- можно применять во время беременности, лактации и детям с 0 лет;
- действует местно, не затрагивая интактные (здоровые) ткани.
Гель Ферменкол наносят аппликационно (мажут тонким слоем 2–3 раза в день на чистую сухую кожу) несколько раз в сутки. Это способствует формированию нормотрофического мягкого рубца, который исчезает самостоятельно спустя несколько месяцев. Курс применения в этом случае длится 30–40 дней.
Для достижения максимального эффекта специалисты рекомендуют совмещать Ферменкол с физиотерапией: электрофорез, фонофорез, микротоки. Если прооперированное место имеет большую площадь, специалисты могут назначить курс фонофореза с гелем Ферменкол (воздействие ультразвуком).
В случае застарелых грубых рубцов — электрофорез с набором Ферменкол (воздействие электрическим током). Физиотерапия с Ферменкол существенно ускоряет процесс обновления кожи за счет положительного воздействия самих процедур и более глубокого проникновения активных компонентов в дерму. Данный метод зарекомендовал себя более эффективно, чем аппликации (накожное применение).
Так, для прохождения курса электрофореза Ферменкол применяется в виде специального раствора, который можно приобрести как отдельно, так и в комплекте с портативным аппаратом для домашних процедур. Для курса фонофореза подойдет гель Ферменкол, его также возможно приобрести как отдельно, так и в комплекте с аппаратом для фонофореза, который пригодится в каждой домашней аптечке.
Какие могут быть осложнения при заживлении рубца после пересадки кожи
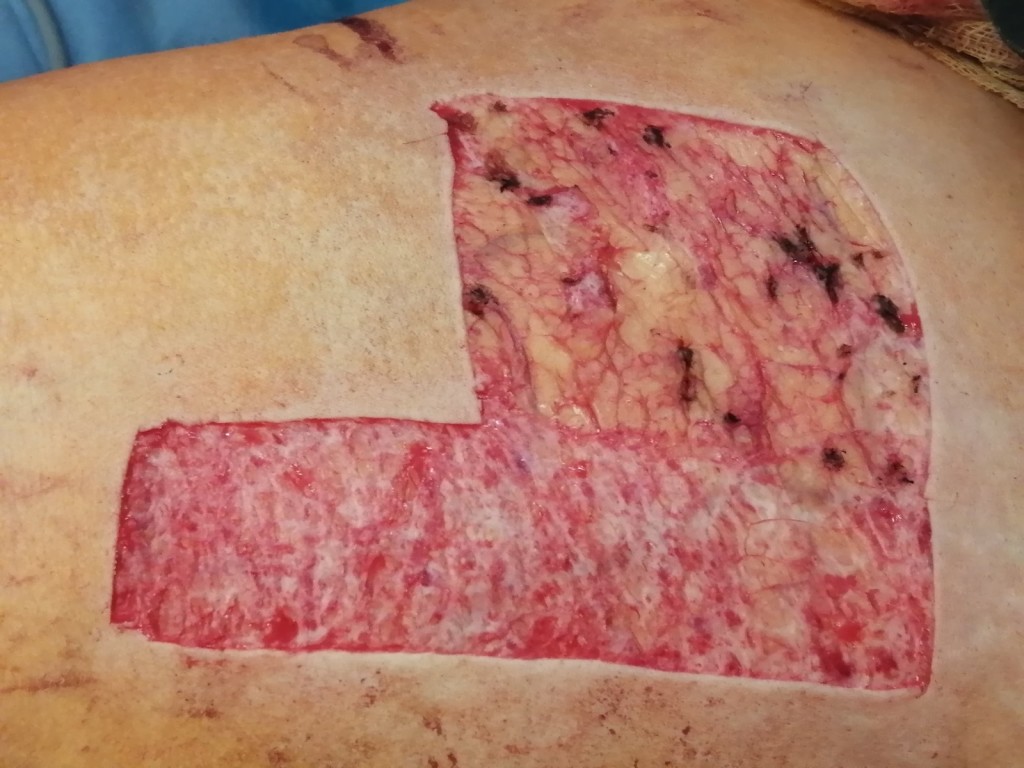
Если в реабилитационном периоде была занесена инфекция или рана подвергалась травмированию, возможно формирование грубого келоидного или гипертрофического рубца. Эти виды шрамов не исчезают самостоятельно, в случае с келоидным — наоборот, способны увеличиваться со временем, затрагивая здоровые соседние ткани.
Стоит учитывать, что у взрослых и у детей процесс развития шрамов протекает с разной скоростью. Детская кожа реактивно реагирует на ожоги 3А и 3Б степени бурным ростом послеожоговых рубцов, причем активный рост наблюдается даже на донорских участках. Если у взрослого человека рубцы созревают и начинают регрессировать в течение года, то у маленьких детей этот процесс может занять 2–3 года.
Применение Ферменкола при послеожоговых рубцах целесообразно, так как входящая в его состав коллагеназа избирательно разрушает избыточный патологический коллаген — основную составляющую рубцовой ткани. На сегодняшний день аналогов Ферменколу по силе проявления активности к патологическому коллагену не существует. При выборе способа коррекции следует учитывать множество факторов. Чтобы достичь максимального эффекта при коррекции именно послеожоговых рубцов, одного геля недостаточно. При таких рубцах детям показан электрофорез с набором для энзимной коррекции (2–3 курса по 10–15 процедур в год), а аппликации гелем Ферменкол показаны в перерывах между курсами физиопроцедур.
Также после пересадки новой кожи могут образоваться келоидные рубцы в области суставов, препятствующие нормальному функционированию конечности и способные привести к необратимым деформациям. Чем раньше начнется лечение, тем быстрее кожа приобретет эстетически приятный, здоровый вид! Купить продукцию Ферменкол вы можете на официальном сайте или в аптеке вашего города. Будьте здоровы!
Пластическая хирургия в области устранения послеоперационных шрамов. Как удалить рубец?
Современная медицина, как правило, стремиться вылечить то или иное заболевание как можно менее инвазивным путем, то есть при помощи использования различных лекарственных препаратов, физиотерапевтических процедур, реабилитационных мероприятий. Но в случае некоторых заболеваний эти меры становятся недостаточными или неэффективными, и приходиться прибегать к инвазивному разделу медицины - к хирургии. Одним из последствий практически любой хирургической операции становиться послеоперационный шрам, нередко приобретающий вид заметного рубца.
Основное различие послеоперационной раны от, например, простого пореза кожи, является глубина повреждения - как правило, разрезается не только кожа, но и более глубоко лежащие ткани, которые затем зашиваются. Это создает условия для накопления и разрастания в области повреждения соединительной ткани, которая затем уплотняется - так и формируется типичный рубец. Степень его проявления зависит от многих факторов - от масштаба повреждения, от характера и качества используемого шовного материала, степени реактивности организма. Поэтому заранее очень сложно предсказать, у какого конкретного человека может развиться выраженный послеоперационный рубец. Есть только косвенные статистические данные - например, у детей и людей молодого возраста чаще развиваются гипертрофические или как их еще называют, келоидные рубцы. Это связано с большой способностью к регенерации у тканей молодого организма и, как следствие, высокой реактивностью клеток соединительной ткани. В среднем, о выраженном послеоперационном рубце можно говорить примерно через год после операции - все это время происходит созревание рубца, и даже если он изначально был сильно выражен, то может к году значительно уменьшиться. Если послеоперационный рубец остается выраженным через год и более времени после операции, то можно уже планировать какую-либо коррекцию рубца.
Многие люди хотят избавиться от послеоперационных рубцов, особенно если они расположены на лице. Представительницы же прекрасного пола жаждут устранить их при любой локализации. В связи с тем, что данная проблема довольно распространена (более 60% инвазивных операций приводят к появлению рубцов разной степени проявления), то медицина довольно далеко шагнула в этой области, особенно пластическая хирургия. Выделяют по сути две основные группы методов, направленных на устранение послеоперационного рубца - истинно хирургические, являющиеся разновидностью той или иной пластической операции, и вспомогательные, включающие в себя механическую и лазерную шлифовки рубца, инъекции стероидов в кожу вокруг него, криодеструкцию и некоторые другие методы.
Стоит сразу оговориться, что ни один из современных методов не удалит послеоперационный рубец бесследно, он представляет собой очень глубокое образование. Однако сделать вместо безобразного выпирающего багрового рубца светлую, практически незаметную полоску на коже эти методики вполне способны.
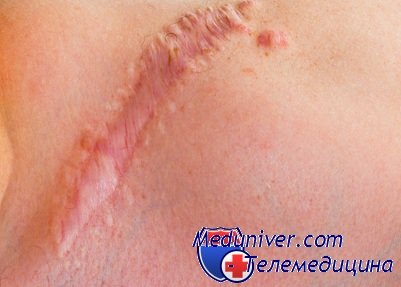
Хирургические методы используются для коррекции застарелых ("возрастом" более двух лет) и значительных по размеру послеоперационных рубцов. Одна из методик пластической хирургии по коррекции таких рубцов заключается в следующем: хирург удаляет верхнюю и кожную части рубца, после чего сшивает кожные лоскуты косметическим подкожным швом. Метод достаточно эффективен, сама операция производиться под местной анестезией, человек может после нее сразу пойти домой - шов накладывается из материала, который рассасывается в тканях, поэтому удалять его затем не надо. Именно такой способ чаще всего применяют при локализации рубца на лице. Единственным его недостатком является возможность рецидива, то есть повторного образования послеоперационного рубца на прежнем месте. Особенно часто это бывает после коррекции келоидных рубцов.
Другим методом пластической хирургии, который может уменьшить степень проявления рубца, является его полное удаление с последующей пластикой. Особенно часто данный метод выбирают для коррекции значительных послеоперационных рубцов после операций на органах груди и живота. Суть его заключается в глубоком иссечении тканей рубца с последующим сшиванием кожных лоскутов. Результат не столь хороший, как при предыдущей операции, однако он позволяет удалить значительные по протяженности шрамы, погруженные в рыхлую соединительную ткань.
При значительных по ширине послеоперационных рубцах применяют следующий метод - сначала в течении некоторого времени (которое зависит от размеров шрама) растягивают кожу по краям от рубца, затем образовавшимися участками здоровой кожи делают пластику, прикрывая рубец сверху. Метод достаточно эффективен, но затрачивает довольно много времени.
Нехирургические методы, призванные уменьшить степень проявления послеоперационного рубца, традиционно относят, с одной стороны, к пластической хирургии, с другой - к косметологии. Они наиболее эффективны в поздние периоды формирования рубца (9 месяцев - 2 года), так в значительной степени влияют именно на процессы роста соединительной ткани. Механическая шлифовка рубца разрешена через полтора года после образования рубца - до этого времени его наоборот надо оберегать от абразивных влияний одежды и воздуха (например, смазывать гелем Дерматикс) - это уменьшит стимуляцию роста рубца. В любом случае шлифовка и микрошлифовка послеоперационного рубца эффективна только при сравнительно небольших по размеру образованиях, например при шраме после удаления гнойника с кожи лица.
Лазерное облучение послеоперационного рубца в ряде случаев уменьшает не столько размер образования, сколько его красноту, приближая цвет шрама к естественному цвету кожи. Поэтому лазерное облучение применяют при плоских, но густо окрашенных рубцах. Криодеструкция производится жидким азотом, такую процедуру могут совершить в настоящее время практически в любом крупном косметическом салоне. Суть криодеструкции при коррекции послеоперационных швов не отличается от таковой при удалении бородавок и папиллом - слой соединительно ткани замораживается и через время удаляется. Используется также для небольших образований, допускается применение и в случае застарелых рубцов.
Инъекции стероидов (например, гидрокортизона) непосредственно в ткани рубца также нередко используется для уменьшения проявления послеоперационных шрамов. Механизм действия стероидов заключается в том, что замедляют деление клеток и синтез белка, тем самым тормозя рост рубца. При большой концентрации стероиды не только тормозят синтез протеина, но и разрушают уже существующий белок, вызывая размягчение, дистрофию и уменьшение объема тканей рубца.
Большинство современных методик по коррекции послеоперационных рубцов в настоящее время редко используют только один способ - чаще всего, каждая клиника предлагает наиболее эффективное, на свой взгляд, сочетание хирургических и вспомогательных методов, что приводит к быстрому и эффективному результату.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Кожная пластика с использованием расщепленного кожного лоскута является самым простым способом заживить обширные раневые поверхности.
Смысл этой пластики заключается в использовании тонкого 0,1-0,8 мм поверхностного слоя кожи, который забирается специальным инструментом дерматомом. Этот кожный лоскут перфорируется, что позволяет увеличить его площадь в несколько раз.
После этого он укладывается на подготовленную воспринимающую рану и фиксируется отдельными швами.
В результате операции пересаженная кожа врастает в рану и закрывает ее. Участок, откуда кожа забиралась заживает самостоятельно, так как ростковая часть кожи остается на месте.
Преимущества лечения в ИСЦ
По сравнению с другими клиниками нашей страны Инновационный сосудистый центр имеет неоспоримые преимущества в применении методов пластической хирургии для лечения сосудистых больных. В нашей клинике закрытием кожных ран и трофических язв занимаются в специализированном отделении по лечению критической ишемии. Таким образом, лечением ран занимаются хирурги, которые и обеспечивают восстановление кровообращения, необходимое для успешного заживления раны.
Нам хорошо известно течение раневых процессов у пациентов и мы выбираем для каждого случая необходимое время и метод закрытия трофической язвы или раны. Для подготовки ран к пересадке кожи мы используем методы активной подготовки раневой поверхности . Перевязки и антибактериальные препараты назначаются с учетом чувствительности раневой микрофлоры.
Благодаря инновационным технологиям нам удается заживить такие раны, за которые не берется ни одна другая клиника в нашей стране!
Подготовка к лечению
Для успеха кожной пластики необходимо соблюсти ряд условий. Организм человека должен быть стабилизирован по показателям крови, синтеза белка. Необходимо остановить инфекционный процесс. Условия для выполнения кожной пластики должны быть местными:
- Хорошая кровоточивость краев раны, активные сочные грануляции.
- Рана в стадии грануляции (без признаков активной инфекции и гнойного воспаления).
- Рана должна хорошо кровоснабжаться (предварительно кровообращение должно быть восстановлено).
- Рана должна быть ощищена от омертвевших тканей с помощью физических и химических методов.
Общие условия для выполнения кожной пластики:
- Уровень белка в крови должен быть не менее 60 г/литр.
- Уровень гемоглобина не менее 90 г/литр.
- Пациент должен быть стабилизирован по общему состоянию
Непосредственная подготовка к операции предполагает бритье места забора кожного лоскута, катетеризация мочевого пузыря, установка эпидурального катетера для анестезии.
Обезболивание при лечении
При операциях на конечностях используется преимущественно эпидуральная или спинальная анестезия. Преимущество их заключается в локальном воздействии на организм. Эпидуральная анестезия позволяет осуществлять продленное обезболивание в послеоперационном периоде.
С целью контроля над функциями сердечно-сосудистой системы к пациенту подключается специальный слядящий монитор.
Как проходит метод лечения

Пациент помещается на операционном столе так, чтобы был обеспечен хороший доступ к ране. После обработки операционного поля и закрытия зоны операции стерильными простынями проводится хирургическая обработка трофической язвы или раны. Во время этой обработки удаляются все оставшиеся некротизированные участки тканей и обеспечивается точечное кровотечение из грануляций.
После этого производится забор расщепленного кожного лоскута. В толщу кожи нагнетается физиологический раствор, который приподнимает собственно кожу и облегчает ее разделение. После создания такой "водной подушки" производится забор лоскута с помощью специального инструмента - электродермотома. Это специальный дисковый нож, который выставляется на определенную толщину необходимого лоскута. После этого бритва этого дерматома снимает тончайший кожный лоскут нужного размера.
Для увеличения площади кожного лоскута его пропускают через специальный инструмент - перфоратор. Перфоратор в шахматном порядке наносит небольшие разрезы на лоскуте. Теперь лоскут при растягивании может покрыть площадь в несколько раз большую, чем его изначальная.
После перфорации лоскут размещают на раневой поверхности и моделируют по форме раны. С целью фиксации его подшивают тончайшими швами к краям раны и прижимают давящей повязкой.
Донорский участок закрывают конурной повязкой с антисептиком.
Возможные осложнения при лечении
Первую перевязку после пересадки лоскута желательно делать через 2-3 дня после операции. За это время большая часть лоскута прирастает к грануляционной ткани и не отрывается при смене повязки. В любом случае смену повязки надо проводить крайне аккуратно, снимая ее послойно с помощью инструмента.
Во время перевязки отмечается фиксация пересаженного лоскута к грануляциям, убираются не прихватившиеся кусочки кожи. Если отмечается локальная инфекция, то берется посев и используются повязки с антисептиками.
Донорскую рану можно не открывать, если не наблюдается признаков ее инфицирования. Достаточно поменять повязку сверху. Со временем кожа эпителизируется и повязка отойдет сама. Обычно через на 14 - 21 день после операции.
Прогноз после метода лечения
Если операция проводится по показаниям, при условии устранения причин развития некрозов и трофических язв, то результаты кожной пластики очень хорошие. Правильно проведенная операция заканчивается успехом в 95% случаев. В послеоперационном периоде происходит постепенная замена пересаженной кожи своим эпидермисом, что проявляется в появлении небольших корочек, под которыми заметна молодая кожа.
Аутодермопластика может являться окончательным методом закрытия ран, если эта рана не находится на опорной поверхности или в области крупного сустава. В таких местах молодая кожа может повреждаться при нагрузке с образованием трофических язв. Для опорных и костных поверхностей лучше использовать полнослойную кожную пластику лоскутами на сосудистой ножке.
Программа наблюдения после метода лечения
Оперирующий хирург должен наблюдать пациента до полной эпителизации трофической язвы или раны, на которую была пересажена кожа.
В послеоперационном периоде могут назначаться препараты, которые уменьшают процесс рубцевания кожи в области пластики. Эти мази (Контратубекс) могут втираться в рану на протяжении 3-6 месяцев и способствуют формированию мягкого нежного рубца.
Окончательный исход операции по пересадке кожи зависит от течения сосудистого заболевания, которое послужило причиной образования трофической язвы или некротической раны. Поэтому основное наблюдение проводится за результатами сосудистого этапа лечения.
Заболевания
Кожная пластика расщепленным лоскутом (аутодермопластика) является основным метом закрытия обширных гранулирующих ран, трофических язв и глубоких пролежней.
Операцию отличает простота выполнения и хорошие непосредственные результаты. Залогом успеха является хорошая подготовка раневой поверхности и общего состояния больных.

Шрамы после операций часто приносят дискомфорт, особенно, если находятся на видном месте. Прежде людям оставалось только смириться с их существованием, но сейчас избавиться от дефектов кожи стало возможно. Давайте разберемся, как это сделать.
Виды послеоперационных шрамов
Перед тем, как убрать шрам, оставшийся от операции, сначала нужно понять, какого он вида. На формирование рубца влияют условия заживления раны. Процесс проходит в несколько этапов, при которых сначала вырабатываются белки коллагена, а затем расщепляются его излишки.
Выделяют:
-
нормотрофический — самый здоровый вид шрама. Он образуется при нормальных условиях заживления, фактически не заметен: имеет схожий с остальной кожей цвет, безболезненный на ощупь.



К образованию атрофических, гипертрофических и келоидных шрамов приводят осложнения в виде ожогов, нагноений, специфической реакции иммунитета, наследственных предрасположенностей или неправильной стыковки ткани.
Способы удаления шрамов
В зависимости от вида шрама, его возраста и размера определяют способ удаления. Рассмотрим основные методы и их особенности.
Салонные процедуры

Салонные процедуры считаются наиболее эффективным, но дорогостоящим вариантом. Разнообразие услуг растет с каждым днем. Среди самых распространенных:
- инъекции стероидов и мезоинъекции — вкалывание препаратов, расщепляющих или стимулирующих выработку коллагена. Прямое воздействие на белки рубцовой ткани приводит к быстрому выравниванию кожи, однако имеет ряд противопоказаний.
- пластическая хирургия — пересадка кожи или экспандерная дермотензия – использование силиконовых баллонов для растяжения кожи. Подходит для обширных рубцов.
- дермабразия — механическая шлифовка кожи, при которой удаляется один или несколько слоев эпидермиса. Применяется для лечения всех видов рубцов и из-за своей травматичности приравнивается к хирургическому вмешательству
- лазерная терапия — в зависимости от вида лазера на кожу воздействуют по разному, но, в любом случае, это связано с выработкой или расщеплением коллагена.
Массаж

Массаж наиболее эффективен в ранние периоды появления рубцов. Его применяют для сохранения эластичности ткани и обеспечения притока крови. Массаж чаще используется в комплексной терапии или для избавления от маленьких, свежих шрамов.
В лечении рубцов, в основном, используют аппаратный массаж, в частности эндермологический — особый массаж, который применяется даже для работы с келоидным видом. Во время процедуры на пациента в специальном костюме воздействуют вакуумными роллерами. Такой массаж обеспечивает разбивание и отток жировых клеток, что провоцирует рост необходимых для заживления веществ.
Классический ручной массаж тоже окажет положительное влияние, но используется он, в основном, в комплексной терапии.
Народная медицина

Для борьбы со свежими и небольшими шрамами часто прибегают к народной медицине.
Для компрессов, масок, примочек, домашних кремов и скрабов используют различные лекарственные составы. В них включают:
- травы — ромашку, шалфей, зверобой, тысячелистник и т.д.
- мед
- барсучий или медвежий жир
- эфирные масла и многое другое.
Такой способ требует продолжительного времени, а для лечения келоидных рубцов малоэффективен без применения других методов.
Гели, мази

В противопоставление домашним средствам применяют различные аптечные гели, мази и кремы. Их преимущество заключается в проверенном составе, ведь перед выпуском лекарство проходит множество клинических испытаний.
При выборе гелей и мазей стоит обращать внимание на вещества в составе. Положительное воздействие оказывают силиконовые компоненты, эфирные масла, витамины и минеральные соединения.
Компоненты в составе делятся на:
- Заживляющие, обеспечивающие ускоренное восстановление кожных покровов
- Противовоспалительные, оказывающие антибактериальное воздействие и успокаивающие кожу
- Стимулирующие образование коллагена и эластина.
В зависимости от давности шрама, его вида и величины выбирается состав мази или геля.
Когда не стоит бороться со шрамами в домашних условиях?
Перед началом любого лечения, в том числе избавления от шрамов, необходимо проконсультироваться с врачом. Он поможет определить наиболее эффективный способ борьбы в вашем случае.
Однозначно не рекомендуется использовать в домашних условиях травмоопасные или ненадежные средства.
От лечения в домашних условиях стоит полностью отказаться, если в области рубца
- замечено покраснение, раздражение, отек кожи
- обнаружилась экзема, герпес или другие кожные заболевания
- проявились сосуды, резко изменился цвет дефекта
Ферменкол
Серия Ферменкол — еще один способ коррекции шрамов. В состав средств входит 9 ферментов коллагеназы. Они комплексно воздействуют на рубцовую ткань, разрушая основные патологические компоненты и возвращая коже здоровый вид.
В зависимости от возраста, вида и размера дефекта проводят процедуры фонофореза, аппликации или электрофорез. Осуществлять процедуры можно самостоятельно в домашних условиях, а первый видимый эффект появляется уже через 1 месяц.

Средства из серии эффективны в профилактике и борьбе с любыми видами шрамов. Ферменкол безопасен, не содержит токсинов и тяжелых металлов и может применяться беременными женщинами и кормящими мамами.
Сделать первый шаг в борьбе против шрамов и приобрести Ферменкол можно в ближайшей аптеке или заказать на сайте.
Читайте также:

