Как удалить мушку на лице
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Купероз (расширенные капилляры, «сосудистые звездочки», couperose-prone skin, сouperosa) — это стойкое расширение мелких капилляров с утолщением и выраженным снижением эластических свойств их стенок, а также застоем крови. Локализуются так называемые сосудистые звездочки обычно на носу, щеках и скулах.
Женщины сталкиваются с этой патологией чаще мужчин, особенно часто купероз встречается у обладательниц тонкой и бледной кожи.
Разновидности купероза
Купероз бывает врожденным и приобретенным.
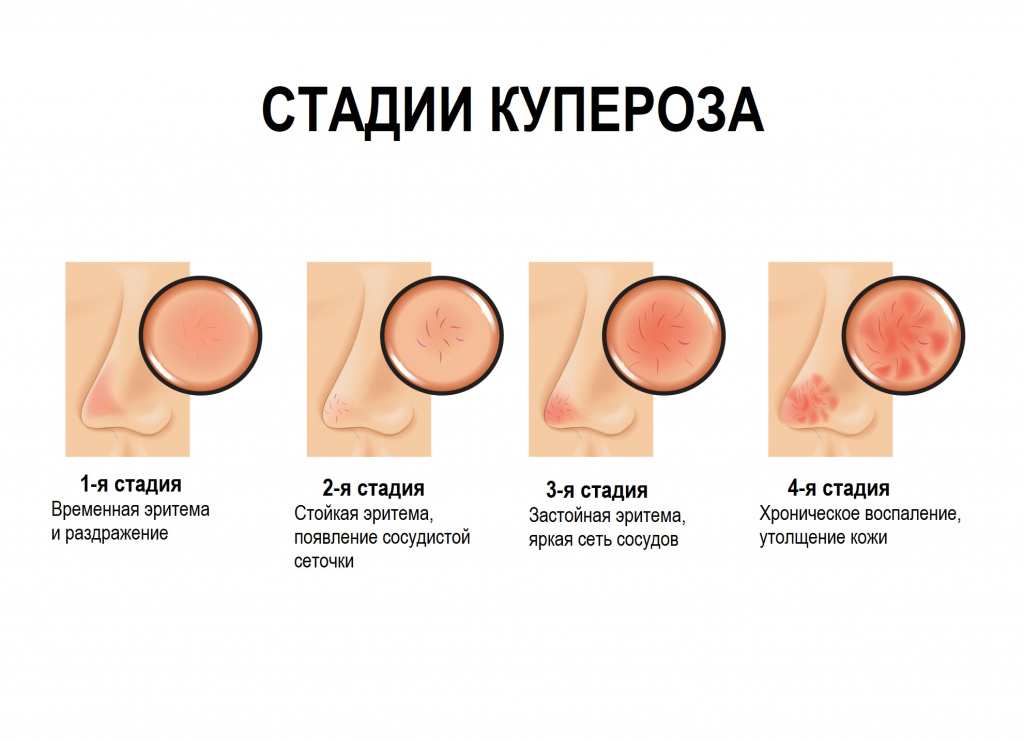
Различают 4 стадии купероза:
1-я стадия — для нее характерно усиление чувствительности кожи, при определенных условиях (например, в жарком помещении с сухим воздухом) на лице может появляться временная эритема и раздражение, а на их фоне визуализируется небольшое количество расширенных капилляров.
2-я стадия — эритема становится стойкой, постепенно расширяющиеся капилляры объединяются в сеточку, а сосуды становятся ярко окрашенными.
3-я стадия — появляется застойная эритема с отчетливой сосудистой сеточкой; кожа приобретает бледный сероватый оттенок, наблюдаются воспалительные элементы.
4-я стадия — в патологический процесс вовлекаются сосуды по всей поверхности лица, кожа утолщается, становясь грубой.
Возможные причины купероза
Этиологические факторы появления купероза можно разделить на эндогенные и экзогенные.
К эндогенным факторам относится наследственная предрасположенность. Уменьшение эластичности сосудистой стенки является генетически детерминированным состоянием, которое усиливаться под действием внешних воздействий — например, тепла или холода. Врожденный купероз может свидетельствовать о наличии гормонального дисбаланса, соматических заболеваний, слабости клапанного аппарата вен нижних конечностей и др.
Экзогенными факторами, приводящими к развитию купероза, являются заболевания сердечно-сосудистой системы, болезни печени, нарушения в работе эндокринной системы, например болезни щитовидной железы. Патологическая выработка половых гормонов во время менопаузы или беременности может послужить причиной развития купероза. К ломкости сосудов в некоторых случаях приводит прием гормональных контрацептивов. Нарушение микроциркуляции мелких сосудов, в том числе и подкожных, - одно из проявлений сахарного диабета.
Аутоиммунные заболевания, некоторые болезни желудочно-кишечного тракта повышают риск купероза.
На кожу, склонную к куперозу, негативно влияет как резкий перепад температур, так и слишком холодная или жаркая погода. Пребывание под прямыми солнечными лучами, как и посещение солярия, может оказать пагубное воздействие на состояние сосудистого русла.
Ни для кого не секрет, что злоупотребление алкоголем и курением опасно для здоровья. Однако у людей со слабыми сосудами эти вредные привычки могут вызвать значительное ухудшение состояния кожи.
Следует внимательно относиться к своему питанию - кофе, острая, жирная пища и газированные напитки в значительной степени осложняют течение купероза.
Есть данные о том, что нарушение микробиоты кожи провоцирует дисфункцию эпидермального барьера, в результате которой повышается чувствительность кожи к внешним факторам и развивается купероз.
К каким врачам обращаться при куперозе
При появлении так называемых сосудистых звездочек следует обратиться к врачу-дерматологу. Однако, учитывая, что данное состояние могут вызывать различные причины и заболевания, порой требуется консультация терапевта , гастроэнтеролога , кардиолога , эндокринолога .
Диагностика и обследования при куперозе
Для назначения правильного лечения врач должен внимательно опросить пациента, выяснить наличие вредных привычек, хронических заболеваний и наследственной предрасположенности, уточнить режим и характер питания.
Для постановки диагноза при подозрении на сопутствующие патологии врач может назначить следующие обследования:
-
биохимический анализ крови (при подозрении на болезни печени и панкреатит);
Поверхностное кистообразное образование на коже, состоящее из плотной сальной пробки и кератина, называется милиумом.

Узелки белого цвета не представляют опасности, но выглядят эстетически непривлекательно. Их удаление несложное – обычно процедура проходит в косметологическом кабинете, занимает немного времени, но вскрытием милиумов на лице должен заниматься специалист. Самостоятельное вмешательство может привести к воспалительным процессам и заживлению с рубцеванием тканей.
Что такое милиумы?
Небольшое образование в месте, где начинает расти волос, называют просянкой. Это плотные узелки, которые локализуются преимущественно на лице в участках с тонкой кожей. Они безболезненны, не склонны к росту и воспалениям. Их диаметр составляет от 0,5 до 3 мм. Редко милиумы могут появиться на теле или в паховой зоне. Возрастная категория – любая, но чаще просянка наблюдается у женщин, новорожденных и подростков.

Железы наружной секреции находятся в дерме, их протоки чаще направлены в устья корневой части волоса. Каждая из них выделяет себум – жировое вещество, которое представляет собой липидный комплекс.
При выделении на поверхность дермы секрет образует особую невидимую пленку, которая состоит из воды и липидов, и предназначена для защитных функций. Кроме того, через основание фолликула отходят отмершие клетки эпидермиса. Когда железа закупоривается себумом и роговыми чешуйками, формируется милиум. Просянкой образование называют из-за его сходства с просяным зерном и его цветом (белым, желтоватым).
Причины появления
Белые угри бывают первичными и вторичными. В первом случае их появление связано с гиперфункцией сальных желез и недостаточностью синтеза липидов. В зависимости от возраста и других особенностей можно выделить несколько причин образования первичных ретенционных кист:
- У новорожденных. Сальные железы формируются на третьем месяце развития плода. В случае нарушения регуляции себума и отделения ороговевших частиц появляется просянка. Как правило, через 1 – 2 недели белые угри у ребенка пропадают самостоятельно.
- Повышенная функция альвеолярных желез и изменение химического состава себума – себорея жирного типа, что является источником развития белых угрей. При таком заболевании характерны и другие виды угревой сыпи – черные, вульгарные, атеромы.
- Гормональный дисбаланс с повышенным уровнем андрогенов. Все заболевания, связанные с гормонами, могут привести к формированию милиумов – патологии эндокринной, репродуктивной системы, надпочечников, поджелудочной железы, органов ЖКТ.
- Гиперкератоз – болезнь, вызванная недостатком витамина А, проблемами с экологией, работой на вредном производстве, интоксикацией. Характеризуется утолщением рогового слоя эпидермиса.
- Нарушение метаболизма. Белые угри появляются по причине лишнего веса, несоблюдения принципов здорового питания.
- Недостаточность гигиены и подбор некачественной косметики. Уход за кожей, склонной к жирности, имеет свои особенности. Если не придерживаться правил, могут появиться ретенционные кисты.

Вторичные причины образования просянки – это частые стрессы, малоподвижный образ жизни. Также она может развиваться на фоне травм и воспалительных процессов кожного покрова, хронических заболеваний эпидермиса, например, механобуллезной болезни, волчанки, саркоидоза и так далее.
Когда нужно обращаться к врачу за лечением?
В большинстве случаев просянка безвредна, доставляет только эстетические неудобства. Угри формируются постепенно, без дискомфорта и воспалений. Могут наблюдаться в виде отдельных узелков, но чаще представляют собой россыпь с локализацией на веках, висках, в Т-зоне. Так как кисты плотно закупорены и не имеют контакта с окружающей средой, они сохраняют свои размеры. Но при нарушении целостности, попадании патогенных микроорганизмов может развиться воспаление с гнойничками.
Милиум легко распознается врачом-косметологом визуально. Но в некоторых случаях его нужно дифференцировать от фибромы, плоской ксантомы, гамартомы век.
Как избавиться от милиумов на лице косметологическими методами?
Существует несколько способов удаления просянки на коже:
- Механический. Инструментальный метод подразумевает вскрытие капсулы – прокол с помощью иглы Видаля. Врач снимает оболочку, затем достает кератиновое содержимое ложкой Уно. Таким образом, угорь удаляется с одновременным предотвращением появления новых узелков.
- Элетрокоагуляция. Используется специальный монополярный режим, позволяющий с помощью генерируемых радиоволн широкополосного электрического тока извлечь капсулу угря. Узелок иссушивается и отпадает. Метод не рекомендован при склонности к образованию келлоидных рубцов.
- Лазерное удаление милиумов на лице. Благодаря проникновению пучка энергии в слой дермы, где находится капсула, происходит ее вскрытие и выжигание. Способ безболезненный, применяется при множественных очагах просянки.
- Криотерапия. Выжигание жидким азотом. Методика подходит для одиночных образований.
Одновременно можно удалять не более 10 узелков. На месте воздействия формируется корочка, которая отпадает максимум через 2 недели. Самостоятельно сдирать ее нельзя ни в коем случае.

Независимо от способа удаления просянки, предварительно рекомендуется пройти процедуру химического пилинга. Такая методика позволяет избавиться от омертвевших чешуек эпидермиса. Мелкие угри поддаются удалению, при этом обеспечивается профилактика появления новых образований.
Можно ли удалить милиумы в домашних условиях?
Проведение процедуры устранения просянки самостоятельно исключено. Выдавливание, соскабливание, выковыривание узелка может привести к воспалительному процессу. При попадании инфекции на месте обычной безвредной просянки образуется атерома, фиброма и так далее.
Кроме того, после самостоятельного удаления может сформироваться шрам или рубец, от которого избавиться гораздо сложнее. Единственное, что можно делать в домашних условиях – пилинг и скрабирование, но только по рекомендации врача-косметолога и подходящими для этого средствами.
Профилактика появления милиумов на лице
Меры, предотвращающие образование белых угрей на коже:
- правильная и регулярная гигиена;
- плановые осмотры у профильных врачей;
- правильное питание;
- активный образ жизни;
- сохранение психического здоровья;
- грамотный уход за кожей;
- использование качественной косметики и уходовых средств, предназначенных для определенного типа кожного покрова;
- использование защиты кожи от ультрафиолета с помощью SPF-крема (индекс 30-50 в зависимости от времени года).
В качестве профилактических мер можно готовить самостоятельно средства для мягкого очищения:
- Мыло и сода. Смешать два компонента, нанести исключительно на места образования белых угрей.
- Сметана или простокваша с сырой тыквой, измельченной в кашицу. Такое средство также способствует улучшению цвета кожи, обеспечивает свежесть.
- Травяные настои. Подойдет аптечная ромашка, календула. Можно использовать травы по отдельности, но лучше делать смесь в пропорции 1 к Средство устраняет воспаление, очищает и освежает кожу.
- Измельченные хлопья овсяной крупы, смешанные с ягодами клюквы, лимоном, сметаной или морской солью.

После пилинга кожу обязательно тщательно увлажнить и нанести питательный крем. Процедуру можно проводить не чаще 2 раз в неделю.
Как ухаживать за жирной кожей?
Так как милиумы в основном свойственны дерме, склонной к излишней выработке себума, правильный уход поможет предотвратить их образование. Рекомендации по уходу за жирной кожей:
- Очищение. Должно проводиться так, чтобы не был нарушен защитный барьер кожных покровов. Средства с мягкими формулами помогут избавиться от лишнего жира, но не нарушат баланс. Обычное мыло использовать для очищения не рекомендуется, больше подойдут составы в виде пенки или геля. Средства могут содержать календулу, ромашку, алоэ, гиалуроновую кислоту. Главное – всегда проводить демакияж перед сном.
- Тонизирование. Помогает восстановить кислотно-щелочной баланс и устранить последствия воздействия окружающей среды. Тоники против черных точек, просянки и жирного блеска хорошо матируют, нежно очищают кожу, увлажняют и освежают. Никогда не содержат спирта, в составе имеют термальную воду и другие компоненты.
- Отшелушивание. Жирной коже нужен скраб, который обеспечивает подсушивающее, успокаивающее, очищающее воздействие. Процедура направлена на ликвидацию ороговевших чешуек.
- Увлажнение. В формулах средств для жирной кожи соотношение компонентов – большая часть воды, меньшая масла. Это легкие текстуры кремов, обладающие эффектом матирования.

Избавиться от милиумов несложно, но эту процедуру нужно доверить профессиональному косметологу. Самостоятельно можно проводить только профилактические мероприятия, направленные на предотвращение образования просянки.
Другие статьи:

Состояние, при котором происходит потемнение единичных или множественных очагов кожи, называется гиперпигментацией.

Коллаген – белок, который входит в структуру кожи человека. Благодаря ему, кожа увлажнена и защищена от негативного воздействия внешней среды.

Гирсутизм – это болезнь, которая характеризуется чрезмерным произрастанием терминальных (с пигментацией, жесткими стержнями) волосков на лицевой части и/или на теле (на грудной клетке, вокруг соска, на спине, на бедренной области, вокруг пупка).
Гипо- или гиперпигментация: веснушки, старческие пятна не украшают кожу, поэтому женщины (в последнее время и мужчины) стараются избавиться от них. Методик устранения таких дефектов существует множество – народные средства, профессиональная косметика для индивидуального использования, салонные и аппаратные процедуры. Но для избавления от проблемы необходимо использовать комплексный подход.

Что такое пигментные пятна?
Косметический дефект в виде плоских участков, более темных, чем основная зона кожи, появляется из-за повышенного синтеза меланина в конкретных областях. Пигментные пятна могут образоваться при рождении или сформироваться на протяжении жизни. За оттенок кожи отвечают элементы, у каждого из которых есть своя функция:
- меланин – защищает от негативного воздействия ультрафиолета, имеет антиоксидантные свойства, участвует в ликвидации влияния стресса, снижает активность свободных радикалов;
- каротин – обеспечивает регенерацию клеток, замедляет процессы старения;
- гемоглобины – синий и оксигемоглобин предназначены для окрашивания крови, отвечают за здоровый румянец и естественный цвет кожи.
Повышенное пигментирование – результат избытка меланина. Чаще всего пигментация наблюдается в виде веснушек, которые связаны с генетическим фактором или воздействием ультрафиолета.

Веснушки чаще бывают на лице, зоне декольте, спине и предплечьях. Реже они покрывают руки. Могут быть очень небольших размеров или сливаться в конгломерации, образуя обширные площади гиперпигментации. К появлению веснушек склонны рыжеволосые люди со светлой кожей. Зимой пятна становятся бледнее, летом – ярче. Опасности для здоровья не представляют, это всего лишь косметический изъян с точки зрения одних людей, и «изюминка» – по мнению других.
Также существуют другие виды пигментации, некоторые из них опасны в плане перерождения в злокачественные новообразования:
- Невусы и родимые пятна – неравномерное распределение меланина в клетках кожи. Оттенок варьируется от светло-розового до темно-коричневого. Особой опасности не представляют до тех пор, пока не начинают изменять свою структуру. Родимые пятна на лице, видимых зонах и областях, подвергающихся трению, лучше удалить.
- Мелазмы, хлоазмы без резко очерченных границ на лице, шее, плечах. Связаны с проблемами гормональной системы. Устраняются с помощью косметологических процедур.
- Лентиго – возрастная пигментация, старческие пятна. Чаще покрывают верхнюю часть туловища. Плохо маскируются косметикой, но есть возможность уменьшить их интенсивность с помощью салонных процедур.
- К гипопигментации относятся витилиго и альбинизм – обесцвеченные участки кожи.
Пигментация бывает дермальной, формирующейся в глубоких слоях эпидермиса. И эпидермальной, которая затрагивает верхние пласты кожи.

Причины пигментных пятен на лице
Косметический изъян бывает у женщин, мужчин и даже новорожденных детей Причин у пигментации несколько:
- частое и интенсивное воздействие ультрафиолета на кожу – нарушает структуру клеток, тормозит регенерацию, разрушает волокна коллагена;
- травмирование – царапины, ссадины, порезы, гематомы могут активировать выработку меланина в определенном участке;
- гормональный сбой – при пубертатном созревании, во время беременности, менструации, при менопаузе;
- патологии внутренних органов – чаще надпочечников, печени, желчного и щитовидки;
- заболевания кожи, особенно угревая сыпь;
- прием некоторых лекарственных препаратов с эффектом фотосенсибилизации;
- нарушение кровообращения в конечностях;
- заболевания репродуктивной системы;
- инфекции, вирусы, бактерии, грибковые патологии;
- наследственность.
У новорожденных пигментные пятна могут появиться из-за сложностей родоразрешения мамы. Большинство из них самостоятельно проходит в первый год жизни, но все образования требуют контроля.

Как убрать пигментные пятна на лице у косметолога
Эстетическая медицина предоставляет разнообразные методики для удаления дефекта. Но перед тем, как определить способ воздействия на пигментное пятно, врач-косметолог обязательно проводит обследование. Могут потребоваться консультации профильных врачей: эндокринолога, гинеколога, дерматолога, венеролога. Техники удаления пигментных пятен в специализированных учреждениях:
- химическая эксфолиация (пилинг) препаратами на основе фруктовых кислот – активирует обменные процессы, очищает кожу, равномерно обесцвечивает пятна, возвращает бархатистость;
- фотоомоложение – сокращение яркости пигментации, регенерация клеток, осветляющий эффект;
- микродермобразия – мягкая шлифовка поверхностного слоя кожи, выравнивает и осветляет тон, улучшает микроциркуляцию;
- криотерапия – воздействие холодом посредством жидкого азота, в большей мере применима для устранения невусов и сильно выраженной пигментации;
- мезотерапия – инъекционный метод осветления препаратами, содержащими пептиды;
- лазерная терапия – безболезненная процедура устранения пигментации, подходит для обработки больших площадей и пятен интенсивной окраски.
Любая косметологическая методика требует подготовки и выполнения правил ухода после манипуляций. В некоторых случаях достаточно одной процедуры, в других – требуется от 3 до 5 сеансов.

Как вывести пигментацию на лице в домашних условиях с помощью косметики
Если пятна не отличаются интенсивностью и не занимают большие площади, сделать их более светлыми можно самостоятельно. Для этого подходят аптечные средства и уходовая косметика:
- Отшелушивающим и кератолическим эффектом обладают гидрохинон, масло лаванды, перекись водорода, резорцин.
- Хорошо отбеливают пятна слабые фруктовые кислоты, которые допустимо использовать в домашних условия. Это лимонная, аскорбиновая, молочная кислота низкой концентрации. Эти средства также подходят для подготовки к салонному химическому пилингу.
- Осветляющие косметические составы с пометкой Anti-Pigment. Кремы, лосьоны и сыворотки, содержащие азелаин, койевую кислоту, витамин С.
Любое средство можно использовать только после проведения теста на возможную аллергию. Если организм воспринимает состав спокойно, без негативной реакции, можно приступать к процедурам согласно инструкции к препарату.

Можно ли убрать пигментные пятна на лице народными средствами?
Если пигментация выражена сильно, избавиться от нее поможет только профессиональный косметолог. Небольшие, неяркие пятна, веснушки хорошо светлеют при помощи компонентов, которые всегда есть под рукой:
- лимон;
- экстракт зелени петрушки;
- творог, сыворотка и простокваша;
- огурец;
- картофель;
- гречневая и овсяная мука;
- яблочный уксус;
- алоэ вера;
- косметическая глина;
- молоко;
- крепкий настой зеленого чая;
- экстракт солодки, орхидеи и так далее.
Компоненты можно смешивать, добавлять аптечные средства, витамины. Обязательно нужно после процедуры отбеливания позаботиться об увлажнении и смягчении кожи.

Как предотвратить появление пигментных пятен?
Если причина пигментации кроется не в наследственном факторе, косметического изъяна можно избежать. Профилактические меры:
- не запускать заболевания внутренних органов – обязательно проходить плановые осмотры врачей дважды в год;
- не увлекаться загаром – как на солнце, так и в солярии;
- заботиться о защите кожи – зимой выходить на улицу, предварительно нанеся крем с SPF 30, летом показатель должен составлять 50;
- грамотно выбирать уходовые косметические средства для поддержания красивого и ровного оттенка кожи;
- соблюдать питьевой режим – не давать коже пересыхать;
- следить за гигиеной, не допускать развития угревой сыпи, образования комедонов;
- контролировать гормональный фон.

Также важно позаботиться о профилактике задолго до периода увядания. Чем раньше будет уделено достаточное внимание уходу и защите, тем позже кожа подвергнется возрастным изменениям. Пигментные пятна – явление, с которым можно и нужно бороться. Не стоит опускать руки, если домашние процедуры не принесли результата, всегда можно обратиться за помощью к косметологу.
Другие статьи:

Признаки возрастных изменений – сейчас явление более позднее, чем еще 30 – 40 лет назад. Причина проста – новые технологии и методики в уходе, препараты и эффективные процедуры снижают необходимость прибегать к пластической хирургии. Как сделать кожу упругой и подтянутой – вопрос, которым интересуется каждая современная женщина. И результат при внимательном отношении к своей внешности не заставит долго ждать.

Хронические неинфекционное заболевание дерматологического типа поддается терапии при условии комплексного подхода. Одна из эффективных методик – лечение псориаза ПУВА-терапией. Представляет собой воздействие на проблемные участки кожного покрова сочетанием ультрафиолетового излучения и фотоактивного препарата. Дает высокий процент положительных результатов.

Папилломы представляют собой разрастания на коже и слизистых оболочках. Наиболее часто папилломы на интимных местах расположены на коже наружных половых органах и слизистых уретры, влагалища, шейки матки, в области вокруг анального отверстия.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
Классификация заболевания
Демодекоз относится к группе паразитарных заболеваний кожи. Различают две клинические формы – первичный и вторичный демодекоз. При внезапном всплеске размножения клещей (более 5 особей на 1 см 2 кожи), отсутствии сопутствующих дерматитов (акне, розацеа, себореи) и успешном излечении после терапии с использованием противопаразитарных средств ставят диагноз «первичный демодекоз». Как правило, заболевание отмечают у пациентов старше 40 лет.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
При локализации клеща на коже век на краю ресниц и вокруг них образуются чешуйки и своеобразный «воротничок». Больной жалуется на зуд, усиливающийся под воздействием тепла и УФ-лучей, ощущение инородного тела в глазах, усталость глаз, чувство жжения. В углах глаз скапливается вязкое и клейкое отделяемое, особенно по утрам. Кожа становится сухой и истонченной, а пораженные демодекозом участки утолщаются и покрываются мокнущими корками.
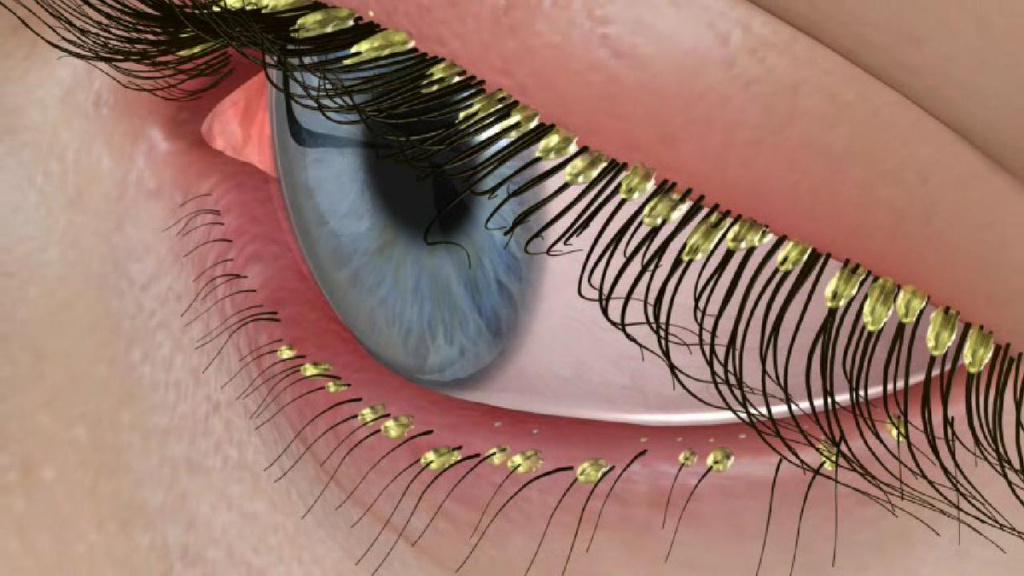
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Диагностика демодекоза
Выявить демодекоз можно лишь по совокупности клинических признаков и с помощью лабораторной диагностики. Кожные проявления при демодекозе могут существенно варьироваться, «маскируясь» под другие заболевания, что затрудняет постановку диагноза. Так, при акнеформном демодекозе папулы и пустулы напоминают угревую сыпь, при розацеаподобной форме папулы и пустулы появляются на фоне эритемы, при себорейной форме сыпь покрывается сероватыми корочками.
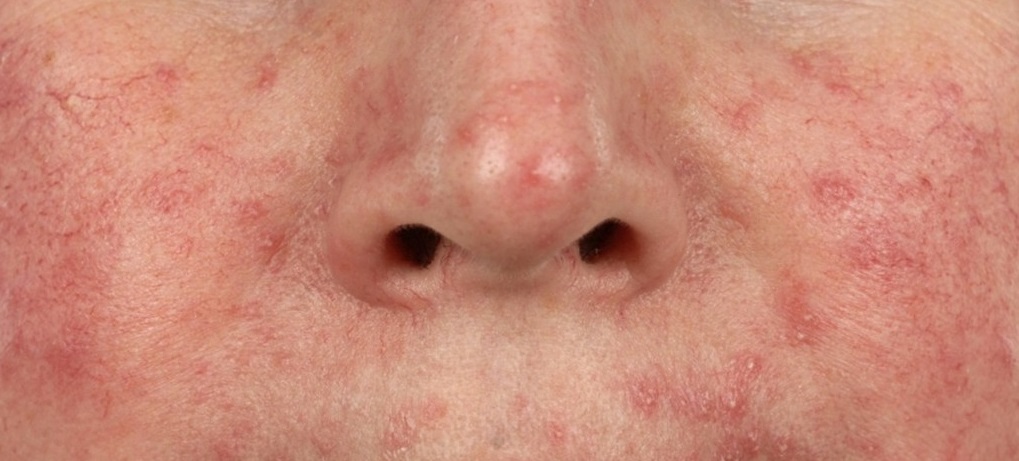
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ощущение ползания мурашек по коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Нервная система человека при помощи рефлекторных импульсов влияет на органы и ткани, способствуя приспособлению организма к меняющимся условиям среды. Под рефлексом понимают опосредованный нервной системой ответ на какой-либо раздражитель (внешний или внутренний).
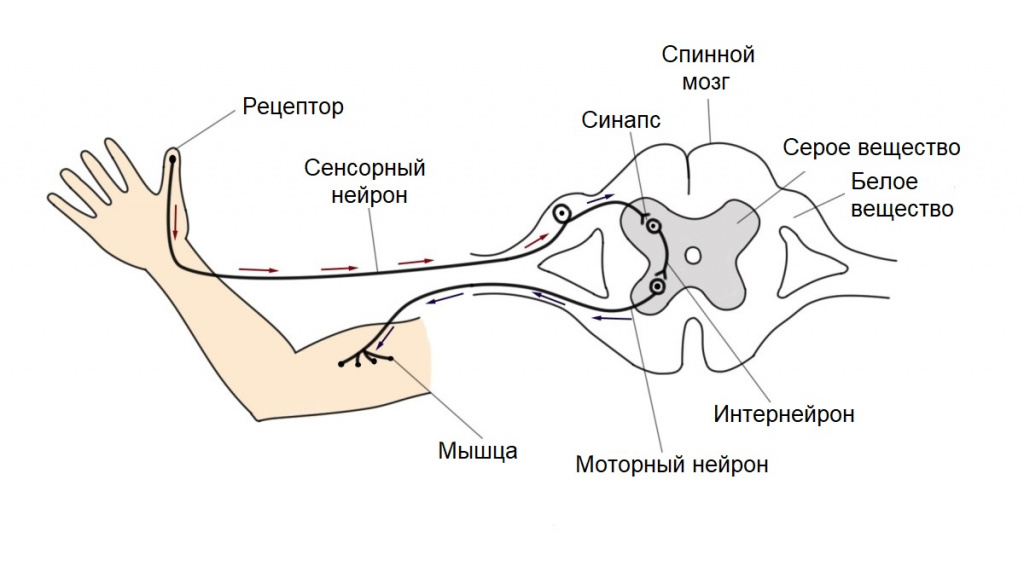
На протяжении жизни человек приобретает одни рефлексы и утрачивает другие. Однако есть группа рефлексов, с которыми мы рождаемся и живем. К их числу относится так называемое ползание мурашек по коже, или пиломоторный рефлекс.
Пиломоторный рефлекс – это непроизвольное сокращение гладкомышечных структур основания волосяного фолликула, в результате которого поднимаются волоски, покрывающие поверхность кожи.
Эволюционно у животных данный рефлекс способствует минимум двум вещам. Во-первых, созданию дополнительной воздушной прослойки между кожей животного и окружающей средой, что дает возможность сохранить тепло и защититься от переохлаждения. Во-вторых, при помощи пиломоторного рефлекса животное принимает более устрашающий вид, что помогает в устрашении врагов.
У человека пиломоторный рефлекс утратил свое былое значение. Тем не менее, мурашки на коже, или как их еще называют «гусиная кожа», не раз возникали у каждого. Чувство появления мурашек на коже является одним из видов парестезии.
Под парестезиями понимают необычное, вычурное чувство, создаваемое тактильными рецепторами при отсутствии их реального раздражения. К другим видам парестезий относят необъяснимое чувство покалывания, жжения и т.д.

Разновидности мурашек по коже
Ощущение мурашек на коже может охватывать всю поверхность тела или возникать лишь на определенном участке, т.е. быть локализованным. В одних случаях оно может быть преходящим, ситуационно обусловленным и не приносящим в связи с этим особого дискомфорта. В других - парестезии длительные и стойко сохраняющиеся, тогда они могут снижать качество жизни и становиться поводом для беспокойства и обращения к врачу.
Возможные причины появления мурашек по коже
В основе возникновения мурашек лежит рефлекторный ответ нервной системы. Рефлекс может запускаться как при раздражении рецепторов – периферических нервных окончаний (например, холодовых рецепторов под действием холодного воздуха или холодной воды), так и при возбуждении структур, находящихся в центральной нервной системе, например в головном мозге.
Это характерно для появления мурашек на коже при возникновении чувства эстетического и иного удовольствия или страха.
При неадекватном возбуждении тех или иных нервных структур у человека также развивается пилоэрекция (поднятие волосков), что характерно для различных заболеваний, сопровождающихся поражением нервной системы. Чаще поражаются периферические нервы, причем, как правило, патологический процесс распространяется от мельчайших ветвей нервов вверх, захватывая все более и более крупные нервные структуры. Поэтому появление парестезий может быть первым симптомом заболевания.
При каких заболеваниях может развиваться чувство ползания мурашек по коже?
В первую очередь, стоит выделить группу заболеваний, сопровождающихся первичным поражением нервных волокон (нейропатии). К ним относятся:
- диабетическая полинейропатия, возникающая при неконтролируемом стойком подъеме уровня глюкозы в крови;
- полинейропатия, вызванная недостатком витаминов и питательных веществ в организме, например железа, витаминов группы В, С;
- токсическая полинейропатия, возникающая под действием токсинов, поступающих в организм извне или являющихся продуктами обмена;
- алкогольная полинейропатия – поражение периферических нервов продуктами обмена этилового спирта, является частным случаем токсической нейропатии;
- аутоиммунные заболевания, сопровождающиеся повреждением нервов за счет аномальной активации клеток иммунной системы против тканей собственного организма;
- демиелинизирующие заболевания, например, рассеянный склероз, характеризующийся разрушением оболочек нервов;
- посттравматическая нейропатия, возникающая вследствие механического воздействия на нервные волокна;
- нейропатия, связанная с дегенеративными изменениями позвоночника, приводящими к сдавлению нервов и нарушению их функционирования;
- наследственные дегенеративные заболевания нервной системы, например, болезнь Шарко–Мари–Тута, одним из симптомов которой являются различные парестезии.
Ряд психических заболеваний имеет одним из своих симптомов появление парестезий.
У больных эпилепсией парестезии часто появляются как составляющий компонент «ауры», т.е. субъективных ощущений, предвещающих скорое развитие эпилептического приступа.
К другим причинам появления мурашек относится, например, нарушение кровообращения в том или ином отделе тела, приводящее к кислородному голоданию тканей.
К каким врачам обращаться при появлении чувства ползания мурашек?
Традиционно диагностикой и лечением парестезий, разновидностью которых является чувство ползания мурашек по коже, занимается врач-невролог , т.к. данный феномен напрямую связан с особенностями функционирования нервной системы. Тем не менее, если причиной поражения нервов является соматическое заболевание, т.е. заболевание внутренних органов, то помимо невролога такой пациент наблюдается у терапевта , эндокринолога , сосудистого хирурга и других специалистов – в зависимости от основного заболевания.
Диагностика и обследования при чувстве ползания мурашек по коже
Причины появления парестезий крайне многообразны, поэтому, придя на прием, нужно быть готовым к тому, что врач будет интересоваться давностью появления чувства ползания мурашек, изменениями в диете, образом жизни, приемом лекарственных средств и добавок, перенесенными инфекционными заболеваниями, путешествиями в другие страны и т.д. После проведения всестороннего клинического исследования будет определена наиболее вероятная причина появления чувства ползания мурашек по коже, и в зависимости от нее пациента направят на дополнительные лабораторно-инструментальные исследования.
-
Общий анализ крови с лейкоцитарной формулой для исключения анемии, инфекционно-воспалительных процессов и др.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

