Как удалить гигантский пигментный невус
Обновлено: 02.05.2024
Дагестанская государственная медицинская академия, Махачкала
Дагестанская государственная медицинская академия, Махачкала
Дагестанская государственная медицинская академия, Махачкала
Случай врожденного гигантского меланоцитарного волосяного невуса
Журнал: Клиническая дерматология и венерология. 2012;10(5): 42‑45
Эфендиева Г.А., Алиева П.М., Джумалиева М.Д. Случай врожденного гигантского меланоцитарного волосяного невуса. Клиническая дерматология и венерология. 2012;10(5):42‑45.
Éfendieva GA, Alieva PM, Dzhumalieva MD. A case of congenital giant melanocytic hairy nevus. Klinicheskaya Dermatologiya i Venerologiya. 2012;10(5):42‑45. (In Russ.).
Дагестанская государственная медицинская академия, Махачкала
Представлен случай редко встречающегося врожденного гигантского меланоцитарного волосяного невуса. Данное клиническое наблюдение демонстрирует необходимость оценки степени вероятности паранеопластического характера дерматоза.
Дагестанская государственная медицинская академия, Махачкала
Дагестанская государственная медицинская академия, Махачкала
Дагестанская государственная медицинская академия, Махачкала
В последние десятилетия в связи с активной инсоляцией, разного рода иммунными и эндокринными расстройствами в практике врачей-дерматовенерологов стали чаще встречаться различные новообразования кожи (меланоцитарные невусы, базально-клеточный рак кожи, папилломы, меланома и другие опухоли). Актуальность проблемы обусловливается возможной злокачественной трансформацией некоторых новообразований.
В последние годы важную роль отводят изучению патогенетических механизмов развития новообразований кожи, принципов лечения с применением современных методов лечения. В соответствии с классификацией J. Bhawan [1] выделяют 4 основные группы меланоцитарных невусов: эпидермального меланоцитарного происхождения, смешанного дермального и эпидермального происхождения, предшественников меланомы (врожденный и диспластический). Пигментные невусы образуются в результате скопления в разных отделах кожи невоидных клеток, которые отличаются от нормальных меланоцитов отсутствием отростков, редко содержат меланин и не передают его кератиноцитам. Невусы делятся на врожденные и приобретенные.
В зависимости от локализации невоидных клеток различают пограничный невоклеточный (невусные клетки располагаются в нижнем слое эпидермиса), внутридермальный невоклеточный (невусные клетки обнаруживаются в средних и нижних частях дермы), а также сложный невус (сочетает гистологические признаки пограничного и внутридермального невусов). Механизмы озлокачествления не выяснены. Большинство ученых считают наиболее меланомоопасными невусами пограничный, голубой, смешанные невусы-предшественники меланомы, (невус Ота, гигантский пигментный невус), а также ограниченный предраковый меланоз Дюбрея [1].
Локализация гигантских невусов может быть разной (купальник, воротник, жилетка и др.), отдельные очаги могут располагаться строго с одной стороны, достигая срединной линии. Считается, что верхняя часть большинства невусов находится на средней линии спины. В области верхнего плечевого пояса обычно встречаются подобные пигментные невусы с обильным волосяным покровом, расположенные на коже плеч или верхних конечностей. Невусы нижних областей туловища, как правило, переходят на кожу нижних конечностей. При поражении лептоменингеальных оболочек возникает церебральный меланоз, сопровождающийся невусами огромных размеров или множественными невусами волосистой части головы и шеи. В литературе описано 30 случаев злокачественной меланомы, появившейся в гигантском невусе. Из них в 8 случаях меланома была выявлена сразу после рождения, в 12 — после 20 лет. Из 13 вскрытий в 9 обнаружены метастазы. Согласно мнению ряда авторов [2], очаг с локализацией по типу купальника является пренеопластическим гамартомным новообразованием.
Гигантский меланоцитарный невус может сочетаться с другими врожденными пороками развития — гидроцефалией, эпилепсией и др.
Меланоцитарные невусы являются потенциальными предшественниками меланомы. Их развитие связано, возможно, как с наследственными, так и с ненаследственными факторами. Вне зависимости от пола они возникают почти у 1% новорожденных и могут быть представлены пятнистыми, папулезными и узловыми элементами, формируются в период от 40 дней и до 6 мес внутриутробной жизни.
В зависимости от диаметра врожденные меланоцитарные невусы делят на маленькие (менее 1,5 см), средние (1,5—20 см) и гигантские (более 20 см в диаметре). Излюбленная локализация — нижняя часть туловища, верхняя часть спины, предплечья, грудь, проксимальные отделы верхних и нижних конечностей. У новорожденных невусы чаще бывают мелкие и средние, в юношеском возрасте могут быть средними и гигантскими. По мере роста ребенка участки склонны к потемнению и утолщению, рост волос отмечается в 95% случаев. Гигантские невусы трансформируются в меланому в 6—10% случаев.
В отличие от приобретенных меланоцитарных невусов, гистологически врожденные характеризуются повышенным количеством меланоцитов в базальном слое эпидермиса, отсутствием их в сосочковом слое дермы. Невусные клетки расположены вокруг придатков кожи, при гигантских врожденных невусах может происходить рост округлых и вытянутых невусных клеток вглубь, вплоть до подкожной жировой клетчатки. Злокачественное перерождение, как правило, начинается в дермо-эпидермальной зоне, реже — в более глубоких участках невуса.
Дифференциальную диагностику проводят с себорейным кератозом, ихтиозом, базалиомой, меланомой, а также с другими врожденными пигментными поражениями кожи, такими как монгольские пятна, пятна типа «кофе с молоком», лентиго, невус сальных желез, врожденный невус Беккара. При наличии очень темного цвета и неравномерной окраски можно думать о возможности диспластического меланоцитарного невуса или меланомы. Об этом свидетельствуют и изъязвления на поверхности. Врожденные меланоцитарные невусы растут в соответствии с ростом данного участка кожи, особенно в пубертатный период.
При рождении невусы возвышаются над уровнем кожи, со временем они могут приподниматься сильнее. Нередко вокруг невуса появляется ободок депигментации или наступает спонтанная ремиссия.
Редкий случай описан у годовалой девочки при сочетании невуса с диффузной астроцитомой, увеличившейся в диаметре на 3 см в течение 1 года. Такое описание дано в литературе впервые [3]. Также описаны случаи сочетанной патологии, например, с редким заболеванием, таким как туберозный склероз. Девушка 16 лет была госпитализирована с патологическим процессом, локализованным на границе с волосистой частью головы и распространенным до уровня чуть выше левой брови, что вызывало механический птоз. Пациентка родилась с пятном треугольной формы, покрывающим обширный участок волосистой части головы. Размер очага увеличивался в течение 8 лет. На рентгенограмме черепа и при ультразвуковом исследовании головного мозга выявлен отек мягких тканей височно-теменной области. Результаты магнитно-резонансной томографии головного мозга подтвердили наличие патологического очага размером 8,99×2,26 см. Гигантский невус был подтвержден результатами гистологического исследования [4].
Приведено описание гигантского невуса на туловище с крестцово-копчиковой неоплазмой у 2-летней девочки, которой проведено хирургическое вмешательство. Данные гистологии подтвердили доброкачественный характер процесса. При небольших образованиях целесообразна выжидательная тактика и здесь не требуется немедленное оперативное вмешательство [5]. Возможно сочетание меланоцитарного невуса с поражением гениталий [6]. В литературе описан единичный случай комбинации гигантского невуса (область шеи и головы) с плексиформной невриномой и злокачественной опухолью периферической нервной системы. По мнению авторов [7], не исключено взаимное происхождение всех трех указанных заболеваний. Имеется информация о распространении патологического процесса у 6-летнего мальчика вглубь до фасций и мышечной ткани в сакральной области [8].
По данным разных авторов [9], врожденный невус присутствует у 2–3% новорожденных. Риск развития меланомы пропорционален размеру, особенно если речь идет о поражении более 5% поверхности тела или более 20 см у подростков. Риск озлокачествления варьирует от 5 до 40%. Приводится описание невуса у 6-летней девочки (локализациея в области верхнего века), подвергшейся хирургической операции.
По данным индийских ученых, гигантскими волосяными невусами считаются очаги более 10 см, вероятность малигнизации составляет 4—6%. Есть информация о сочетании невусов с витилиго, диффузным липоматозом, болезнью Реклингхаузена [10].
На протяжении 10 лет в детском ожоговом центре проводились наблюдения за пациентами с целью клинической характеристики и оценки результатов лечения. Из них 64 и 36% составляли девочки и мальчики соответственно, представители европейской расы — 47%, латино — 19%. Возраст большинства пациентов соответствовал 1—10 годам (средний возраст 7 лет). В 89% случаев был представлен только 1 очаг поражения, наиболее распространенная локализация — лицо (64% случаев) и голова (17%). Результаты патогистологических исследований подтвердили доброкачественную природу патологического процесса у больных [11].
Лечение невусов зависит от степени риска перехода в меланому. При гигантских формах производят обширное иссечение с последующей пластикой. Обычно проводят детям в возрасте от 6 мес до 1 года. Если операция проводится в более поздние сроки, необходима биопсия пораженных участков.
Невусы маленьких и средних размеров иссекают до наступления пубертатного периода. Рекомендовано (по данным A. Rhodes) фотографическое наблюдение за больным. Атипично выглядящие врожденные меланоцитарные невусы с целью профилактики меланомы следует удалять немедленно, а доброкачественно выглядящие не рекомендуется удалять в младенческом и раннем детском возрасте, поскольку применение общей анестезии у детей до 10 лет связано с риском развития осложнений. Удаление в экстренном порядке показано при быстром росте невуса. За доброкачественными невусами следует наблюдать до достижения ребенком 10—12 лет.
На основании всего изложенного нам представляется интересным следующий клинический случай.
Больная Р., 35 лет, находилась на стационарном лечении и обследовании в женском кожном отделении Республиканского кожно-венерологического диспансера с диагнозом «гигантский меланоцитарный невус». Субъективные жалобы на умеренную болезненность в области высыпаний, легкий зуд. По данным анамнеза росла и развивалась соответственно возрасту, наличие туберкулеза и венерических болезней отрицает, другие соматические заболевания, наличие аллергических реакций не отмечает. Больна данным заболеванием с рождения. Беременность и роды у матери протекали без патологии. Размеры высыпаний увеличивались по мере роста ребенка. По месту жительства к врачам не обращалась. Обследование проходила в Москве. В связи с появившимися жалобами, нарастанием выраженности клинических проявлений направлена на госпитализацию в ГУ РКВД.
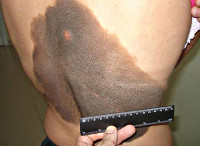
При осмотре общее состояние удовлетворительное. Больная нормостенического телосложения.
В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные. Артериальное давление — 120/80 мм рт.ст., пульс — 76 ударов в минуту. Живот мягкий, безболезненный при пальпации. Печень у края реберной дуги. Симптом Пастернацкого отрицательный с обеих сторон. Физиологические отправления в норме. Периферические лимфатические узлы не пальпируются. Патологический процесс занимает обширные участки на коже туловища, конечностей, представлен высыпаниями темно-коричневого цвета с бугристой, бородавчатой поверхностью, участками выраженного гипертрихоза, местами определяются трещины кожи. При осмотре выявляются невусы средних размеров, диаметром 1,5 см, в виде разбросанных папул на коже живота (рис. 1—4). Рисунок 1. Высыпания гигантского невуса на коже живота. Рисунок 2. Высыпания гигантского невуса на коже туловища и правого бедра. Рисунок 3. Высыпания гигантского невуса на коже спины. Рисунок 4. Очаги меланоцитарного невуса на коже боковой поверхности туловища и передней поверхности правого бедра. Слившиеся крупные очаги занимают всю поясничную область, боковую правую поверхность туловища и переходят на область правого бедра, где гипертрихоз выражен в большой степени (рис. 5—6). Рисунок 5. Очаги меланоцитарного невуса на коже поясничной области и задней поверхности правого бедра. Рисунок 6. Высыпания гигантского волосяного невуса на коже спины и правого бедра.
При обследовании материала, взятого из очага поражения (цитологическое исследование), специфических изменений не выявлено. Рутинные клинико-лабораторные методы обследования без патологии. В стационаре больной выставлен клинический диагноз «врожденный гигантский волосяной меланоцитарный невус».
При повторной консультации признаков малигнизации и негативной динамики кожного процесса не наблюдалось. Во время курса лечения в стационаре ГУ РКВД наблюдалось уменьшение субъективной симптоматики в виде улучшения самочувствия, стихания болей в области высыпаний, уменьшения зуда.
Больная была взята под активное динамичное наблюдение в поликлиническое отделение РКВД.
Гигантский пигментный невус — это врожденное доброкачественное новообразование кожи, представляющее собой пигментное пятно больших размеров (более 20 см), иногда занимающее значительную часть конечности или туловища. Благодаря характерному внешнему виду диагностика такого невуса не представляет никакой сложности. Гигантский пигментный невус относится к меланомоопасным невусам, поэтому желательно его удаление. Однако из-за больших размеров это не всегда возможно. Пациенты с неудаленным невусом должны регулярно проходить осмотры дерматоонколога для своевременной диагностики начала его злокачественной трансформации.
Общие сведения
Возникновение гигантского пигментного невуса обусловлено нарушением процесса дифференцировки меланобластов, происходящим у плода в периоде от 10-й до 25-й недели его внутриутробного развития. Частота рождения ребенка с таким невусом составляет 1 на 500 тысяч новорожденных. Однако по некоторым данным гигантский невус встречается у 1-2% населения земного шара. Заболевание может сочетаться с другими врожденными аномалиями, например, с гидроцефалией, нейрофиброматозом Реклингхаузена, эпилепсией, первичной меланомой мягкой оболочки головного мозга.

Симптомы гигантского пигментного невуса
Гигантский пигментный невус из-за своих огромных размеров часто занимает целые анатомические области. Он может располагаться на туловище, конечностях, шее или голове. При его симметричном расположении на туловище возникает картина напоминающая жилетку, на шее — воротник. Возможно сочетание гигантского невуса с множественными мелкими невусами, которые обычно расположены на некотором удалении от него.
Поверхность гигантского невуса неровная, цвет может варьировать от серого и коричневого до черного. С течением времени происходит утолщение кожи пораженного участка и усиление пигментации. При этом разные участки невуса могут иметь различное окрашивание. Поверхность невуса становиться неоднородной, бугристой и бородавчатой. В большинстве случаев на отдельных участках невуса появляются волосы. Поскольку гигантский пигментный невус растет медленно, то по мере роста ребенка наблюдается относительное уменьшение размеров невуса. В конце подросткового периода отмечается уменьшение пигментации невуса и прекращение его утолщения.
Как и другие врожденные невусы, гигантский пигментный невус остается на коже своего владельца всю его жизнь. Такие невусы сохраняются даже в очень преклонном возрасте, когда происходит постепенное исчезновение всех приобретенных невусов.
Осложнения гигантского пигментного невуса
Главное осложнение гигантского невуса — это его малигнизация и трансформация в меланому. Этот процесс может быть спровоцирован различными острыми или многократно повторяющимися травмирующими воздействиями на невус: механическими, радиационными (в том числе и солнечными лучами), химическими.
Переход гигантского пигментного невуса в меланому может случиться в любом возрасте. По различным данным это происходит в 2-13% случаев заболевания. При трансформации невуса в меланому отмечается его ускоренный рост, изменение очертаний и цвета, кровоточивость, появление на поверхности эрозий и корок.
Диагностика гигантского пигментного невуса
Поставить диагноз гигантского пигментного невуса позволяют его характерный вид и факт наличия невуса на коже с самого рождения. Дополнительные исследования необходимы для своевременного выявления трансформации невуса в меланому. Чаще всего с этой целью используются дерматоскопия и сиаскопическое исследование, позволяющие изучить структуру и края невуса под 10-30-кратным увеличением. При помощи дерматоскопии для планирования операции проводят точное определение границ невуса.
Гистологическая картина гигантского пигментного невуса, как и других врожденных пигментных невусов, характеризуется отсутствием меланоцитов в сосочковом слое дермы и увеличением их содержания в базальном слое эпидермиса. Невусные клетки выявляются в нижних слоях дермы, подкожной жировой клетчатке и придатках кожи: протоках потовых и сальных желез, волосяных фолликулах. При гигантском пигментном невусе невусные клетки проникают также в мышцы, кости и мозговые оболочки.
Лечение гигантского пигментного невуса
Несмотря на большие размеры невуса и грудной возраст пациентов, лучший способ его лечения — это удаление. Такая лечебная тактика связана с высокой вероятностью малигнизации гигантского невуса, которая может произойти уже на первом году жизни. Решение об операции принимается индивидуально, с учетом расположения и размеров невуса, возраста и состояния здоровья пациента, степени возможной инвалидизации в результате операции и др. Если операция откладывается, то пациенту необходимо постоянное наблюдение онколога с осмотрами не реже, чем 1 раз в квартал.
Оперативное лечение гигантского пигментного невуса проводится совместно дерматоонкологами и пластическими хирургами. Оно заключается в его полном иссечении невуса с захватом 0,5см здоровой кожи, расположенной на границе с ним. Если размеры и локализация невуса не позволяют удалить его сразу, проводится поэтапное иссечение. Удаленный в ходе операции материал в обязательном порядке проходит гистологическое обследование. Возникающие в результате операции большие дефекты кожи требуют закрытия путем кожной пластики. Пластика может быть проведена методом свободной пересадки кожи или аутодермопластикой с трансплантацией собственных кожных лоскутов на сосудистых анастомозах. Для пластического закрытия дефекта применяют также технологию искусственного выращивания культур собственных клеток эпидермиса на синтетических аналогах дермы.
Родинка или невус – это врожденное или появившееся в течение жизни доброкачественное пигментное образование на коже. Родинки могут быть различными по форме, размеру и цвету: плоские в виде пятнышка или выпуклые, как горошина, точечные или больших размеров, от светло-телесного до темно-коричневого цвета. Под воздействием неблагоприятных внешних агентов (избыточное количество ультрафиолета, травмы невуса и т. д.) из родинки может развиться злокачественное новообразование – меланома.





Общие сведения
Родинка или невус – это врожденное или появившееся в течение жизни доброкачественное пигментное образование на коже. Родинки могут быть различными по форме, размеру и цвету: плоские в виде пятнышка или выпуклые, как горошина, точечные или больших размеров, от светло-телесного до темно-коричневого цвета. Под воздействием неблагоприятных внешних агентов (избыточное количество ультрафиолета, травмы невуса и т. д.) из родинки может развиться злокачественное новообразование – меланома.
Причины появления родинок (невусов)
Врожденные невусы

Причины возникновения родинок (невусов) можно разделить на две большие группы: врожденного и приобретенного характера. Врожденные невусы являются пороком эмбрионального развития, в основе которого лежит нарушение процесса миграции клеток меланобластов (предшественников пигментных клеток меланоцитов) из нейроэктодермальной трубки в кожу. Скопление этих пигментных клеток в коже и приводит к образованию родинок (невусов).
На теле новорожденных родинки не видны, но они начинают проявляться уже на первых годах жизни. В зависимости от размера родинки делятся на мелкие (d - от 0,5 до 1,5 см), средние (d -от 1,5 до 10 см) и крупные (диаметром более 10 см). Крупные невусы, занимающие отдельные анатомические участки тела (например, ягодицу), называются гигантскими.
Мелкие родинки неопасны в плане перерождения в злокачественную опухоль, а средние, крупные и особенно гигантские значительно больше подвержены озлокачествлению. Вероятность злокачественного перерождения гигантских невусов в меланому составляет от 10 до 50%. Люди, имеющие на теле родинки больших размеров, должны находиться под наблюдением дерматолога и онколога. Такие невусы нельзя подвергать ультрафиолетовому облучению, а в некоторых случаях с профилактической целью лучше удалить.
Приобретенные невусы

В течение жизни количество родинок постоянно изменяется. Они могут появляться на новых участках тела, изменять свои контуры, цвет, рельеф. Поэтому за родинками следует постоянно наблюдать самостоятельно и показывать их врачу.
Появление родинок в течение жизни генетически обусловлено: если родинки были у родителей, то они наверняка передадутся и ребенку.
Значительное увеличение количества родинок связано с эндокринной перестройкой организма и происходит в подростковом возрасте и во время беременности. Появление новых родинок провоцируют кожные инфекции (прыщи, раздражения, сыпь и т. д.), вызывая воспалительные изменения эпидермиса. Но самым мощным катализатором роста и увеличения числа родинок служит избыточная инсоляция кожи. Поэтому обладателям значительного количества родинок следует ограничить себя в посещении солярия и пребывании под солнцем.
У грудных детей невусы встречаются в 4-10% случаев, а в возрасте 15-16 лет они имеются уже более чем у 90% людей. С возрастом происходит уменьшение числа родинок. Так, в 20-25 лет их количество на теле в среднем равно 40, к 80-85 годам у большинства людей нет ни одной родинки. В зрелом возрасте на теле человека располагается 15-20 невусов.
В зависимости от локализации в коже приобретенные невусы делятся на внутридермальные (скопления меланоцитов располагаются глубоко в дермальном слое кожи), эпидермальные (скопления клеток образуются в эпидермисе - верхнем слое кожи) и смешанные или пограничные (скопления меланоцитов находятся на границе эпидермиса и дермы).
Приобретенные внутридермальные и эпидермальные родинки обычно выглядят как горошины. Пограничный невус, в большинстве случаев, имеет вид плоского, на одном уровне с кожей, коричневатого пятна.
Диагностика невусов

Жизненно важно вовремя распознать злокачественность родинки, отличить ее от доброкачественного невуса. Вовремя поставленный диагноз, точное определение стадии развития меланомы является залогом успешного лечения.
В беседе с пациентом выясняется, когда возникло пигментное образование (является оно врожденным или приобретенным), изменялся ли вид невуса, его размер, форма, цвет. Если происходили изменения, чем они были вызваны (травма, ожог, расчесывание, попытки удаления), как давно были замечены изменения. Выясняется также, проводилось ли лечение невуса и какого плана было это лечение. В ходе осмотра родинки или пятна уточняется их размер, цвет, форма, другие видимые характеристики.
Визуально невозможно с достаточной степенью достоверности различить доброкачественное и злокачественное новообразование, для более точной диагностики необходимы специальные исследования. Следует помнить, что биопсия (частичное удаление невуса) для гистологического исследования категорически недопустима.
Установлено, что любое травматичное воздействие (механическое, химическое, радиационное) может вызвать перерождение некоторых видов меланомоопасных невусов, особенно пограничных, в злокачественную форму. Поэтому биопсия, а также такие виды косметического лечения как электрокоагуляция, криотерапия (криодеструкция), удаление родинок с помощью химических веществ являются угрозой развития злокачественной опухоли.
Материал для гистологического исследования невусов получают с помощью взятия мазка с поверхности новообразования, если на нем имеются трещины и кровоточивость. На следующий день можно уже иметь готовый результат исследования ткани, который проводится под микроскопом.
Подобное исследование следует проводить только в специализированных онкологических учреждениях, где возможно сразу после получения результатов под местной анестезией полностью удалить новообразование (с отступами 3-5 мм от краев) для дальнейшего гистологического исследования. Через несколько дней результат будет готов.
В настоящее время появился новый метод диагностики – эпилюминисцентная микроскопия. Исследование проводится с помощью оптического прибора с искусственным подсвечиванием (дерматоскопа) непосредственно на поверхности тела. На пигментное образование наносится несколько капель растительного масла для создания эффекта эпилюминисценции (возникает масляная среда между объектом исследования и дерматоскопом), затем к месту исследования приставляют прибор. Такой метод исследования не повреждает невус и является наиболее точным в определении структуры пигментного новообразования.
Метод компьютерной диагностики также относится к числу передовых методов исследования. С помощью цифровой видеокамеры фиксируют изображение пигментного образования и сохраняют в памяти компьютера. Специальная компьютерная программа обрабатывает полученные данные, сравнивает с базой данных и выдает точное заключение.
Недостатком компьютерной диагностики и эпилюминисцентной микроскопии является их дороговизна, что мешает их широкому распространению в нашей стране.
Способы удаления родинок
Меланоопасные невусы категорически не рекомендуется подвергать любым косметическим процедурам. Они подлежат обязательному хирургическому иссечению в пределах здоровых тканей.
Вопрос об удалении родинок встает перед пациентом в двух случаях: когда новообразования являются косметической проблемой, а также в случае онкологических показаний. От категории показаний будет зависеть и способ удаления. И в том, и в другом случае решение остается за специалистом.
Косметические показания

Для решения косметической проблемы удалить родинки и родимые пятна можно хирургическим способом, с помощью жидкого азота (криодеструкция), с помощью электрического тока высокой частоты (электрокоагуляция), с помощью лазера или методом радиохирургии.
Хирургический метод является традиционным и особенно подходящим в случае удаления глубокого или обширного невуса. Недостатком хирургического способа являются заметные следы после операции, т.к. родинку приходится удалять с прилегающей кожей, по онкологическим требованиям диаметр иссекаемой поверхности должен составлять 3-5 см в зависимости от места расположения невуса.
Криодеструкция - метод разрушения ткани холодом (жидким азотом сверхнизких температур). Родинка сморщивается, образуя сухой струп (корочку) и надежно предохраняет ранку от проникновения инфекции. Под ней со временем нарастает здоровая ткань. К криодеструкции прибегают для удаления невусов, находящихся на одном уровне с кожей. Иногда воздействие азота распространяется и на здоровые ткани или не полностью разрушает патологически измененные. В последнем случае требуется проведение повторного сеанса.
Метод электрокоагуляции предполагает термическое воздействие высокочастотным током на ткань вокруг удаляемого очага. После электрокоагуляции родинка должна быть отправлена на гистологический анализ. Ранка после удаления невуса заживает под корочкой, с формированием слабовыраженного рубца.
Лазерное удаление родинок. Наиболее результативным сегодня считается удаление образований кожи с помощью лазера. Его часто используют для удаления родинок в области лица и открытых частей тела. Преимуществами лазера являются малый диаметр и точная глубина воздействия, сохранность окружающих тканей. Небольшая корочка после лазерной операции защищает ранку от инфицирования и образования рубца. После удаления небольших родинок не остается никакого следа, при более обширных поражениях иногда возникает участок депигментации.
Радиохирургия – бесконтактный метод иссечения тканей аппаратом-сургитроном (радионожом) при помощи радиоволн. Широко используется в косметологии, применяется для удаления образований доброкачественного и злокачественного характера. Совмещает в себе рассекающее ткани, кровоостанавливающее и дезинфицирующее действие, не оставляет послеоперационных рубцов.
Онкологические показания
Подозрительные в плане злокачественного перерождения невусы подлежат полному хирургическому иссечению в пределах здоровых тканей и последующему гистологическому исследованию.
Профилактика развития меланомы

В последнее время в мире отмечается тенденция к значительному росту числа заболеваний меланомой кожи, особенно у женщин молодого возраста. У мужчин меланома чаще локализуется на спине, а у женщин – на нижних конечностях. Статистика заболеваемости меланомой кожи в России тоже неутешительна, она составляет четверо заболевших на 100 тыс. населения. Прорастая все слои кожи, опухолевые клетки с током крови и лимфы разносятся по всему организму, образуя отдаленные метастазы (вторичные очаги опухоли) в легких, печени, головном мозге. Летальность при меланоме кожи достигает 50%. Предупредить развитие меланомы кожи можно, соблюдая следующие рекомендации:
Меланомоопасные невусы – пигментные доброкачественные новообразования кожи, которые имеют наибольший риск малигнизации и перерождения в злокачественную меланому. Существует несколько разновидностей таких родинок, которые отличаются между собой внешним видом, возрастом появления, гистологическим строением и другими факторами. Диагностика меланомоопасных невусов осуществляется путем осмотра новообразования и гистологического изучения тканей, полученных в результате его удаления. Лечение образований в большинстве случаев хирургическое, степень и объемы вмешательства зависят от типа, структуры и размеров родинки. В дальнейшем требуется диспансерное наблюдение у дерматолога или онколога.
Общие сведения
Меланомоопасные невусы – несколько типов доброкачественных пигментных кожных образований, достаточно часто перерождающихся в меланому. Согласно данным медицинской статистики, подобные новообразования являются достаточно распространенным состоянием – их доля среди родинок всех типов составляет около 10%. При этом частота встречаемости меланомы намного ниже – примерно 2 случая на 100 000 населения, это свидетельствует о том, что меланомоопасные невусы далеко не всегда приводят к развитию злокачественной опухоли. Тем не менее, их наличие существенно повышает риск появления этого заболевания и значительно потенцирует влияние канцерогенных факторов различной природы. По этой причине в дерматологии наличие меланомоопасных невусов считается достаточно серьезным состоянием, требующим проведения лечебных мероприятий и наблюдения у специалиста для своевременного выявления меланомы.

Причины меланомоопасных невусов
Причины развития меланомоопасных невусов, как и других пигментных новообразований кожи, заключается в нарушении процессов деления меланоцитов – клеток кожи, содержащих в себе гранулы меланина. Обычно такие клетки более-менее равномерно распределяются в коже и защищают тело от воздействия ультрафиолетовых лучей. По ряду причин, таких, как наследственные и генетические факторы, влияние некоторых химических соединений, повреждение кожных покровов механическим путем, ультрафиолетом или радиацией, возникает нарушение клеточного деления меланоцитов. В результате этого нарушения на ограниченном участке кожи образуется скопление пигментных клеток, которое внешне выглядит как коричневое или почти черное пятно различных размеров.
Некоторые исследователи полагают, что появление меланомоопасных невусов и других подобных образований всегда имеет врожденную природу и обусловлено нарушениями процесса миграции меланоцитов в эпидермис из нейроэктодермы. Сторонники этой теории считают, что любые другие факторы, роль которых замечена в процессах развития родинок, лишь провоцируют дальнейшее усугубление данного нарушения. Таким образом, цикл развития меланомоопасных невусов с этой точки зрения выглядит как «нарушение эмбриогенеза – развитие собственно родинки под действием различных факторов – малигнизация и появление меланомы». В свете данной теории меланома рассматривается как состояние, обусловленное врожденными факторами. Родинки обнаруживаются либо сразу при рождении ребенка, либо через несколько лет или даже десятилетий – такая задержка не означает отсутствия «врожденности» меланомоопасного невуса, просто сначала дефект кожи настолько мал, что незаметен даже при самом тщательном осмотре.
Классификация и симптомы
Все родинки или невусы подразделяются на две большие разновидности – меланомоопасные и меланомонеопасные. Среди первых выделяют несколько основных типов, которые различаются между собой внешними проявлениями, возрастом появления, преимущественной локализацией на теле и другими характеристиками. Кроме того, меланомоопасные невусы отличаются между собой степенью онкогенного риска. К наиболее типичным представителям таких кожных новообразований относят следующие:
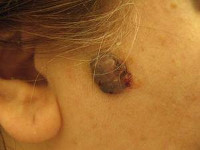
1. Диспластический меланомоопасный невус – наиболее тяжелая разновидность меланомоопасного образования. На протяжении жизни человека в 90% случаев перерождается в злокачественную меланому. Данный тип родинок зачастую имеет наследственный характер, иногда наблюдается их множественное образование на теле (50 и более неоплазий). Локализация диспластических невусов не имеет характерных особенностей, они могут возникать на различных участках тела. Цвет родинок варьирует от светло-коричневого до почти черного, размер – от 2 до 10 миллиметров. Обычно они регистрируются вскоре после рождения, в некоторых случаях наблюдается их спонтанное появление в период полового созревания. Меланомоопасные невусы такого типа плоские, обычно с нечеткими краями, до начала малигнизации их консистенция на ощупь не отличается от здоровой кожи.
2. Синий меланомоопасный невус (тип Ядассона-Тиче) – обычно возникает на протяжении жизни человека и представляет собой одиночное (реже могут встречаться по 2-5 родинок) новообразование кожи размером не более 10 миллиметров. Его поверхность выступает над кожей в виде полусферы, покровы невуса имеют характерный «напряженный» вид, цвет варьирует от светло-синего до темного или почти черного. Излюбленная локализация – волосистая часть головы, ладони, подошвы, ягодицы, но может возникать и на других участках тела. Малигнизация синего меланомоопасного невуса чаще всего происходит на фоне травматизации родинки, в том числе и при ее неполном удалении косметологическими методиками.
4. Гигантский пигментный невус – наиболее заметный тип подобных новообразований. Имеет исключительно врожденный характер. Эта разновидность меланомоопасных невусов увеличивается по мере роста человека, нередко достигает 5-7 сантиметров в диаметре. Известны случаи, когда новообразования подобного типа покрывали собой значительную часть тела больного и достигали размеров 30-40 сантиметров. При этом родинка выступает над поверхностью кожи и имеет коричневую или черную окраску, формируя собой выраженный косметический дефект. Малигнизация гигантского пигментного невуса регистрируется примерно у 10% больных.
5. Невус Ота – это меланомоопасное новообразование развивается исключительно на лице в области иннервации ветвей тройничного нерва (на коже скуловой или подглазничной области). Является врожденным состоянием, обусловленным нарушениями миграции и дифференцировки меланоцитов. Меланомоопасный невус Ота характерен для азиатских народов монголоидной расы, у остальных национальностей подобные образования не возникают. Со временем может достигать в диаметре нескольких сантиметров, перерождение в меланому наблюдается редко, в основном – под воздействием ультрафиолетового излучения.
6. Ограниченный предраковый меланоз Дюбрейля – это состояние неизвестной этиологии, которое одними дерматологами относится к меланомоопасным невусам, другими – к предраковому дерматозу. Чаще всего заболевание возникает у пожилых людей. Вначале на поверхности кожи лица и шеи, реже других участков тела образуется пигментное пятно, которое имеет неровные края, напоминающие контуры географических карт. Пятно постепенно увеличивается в размере, на его поверхности со временем возникают папулы, узелки и другие образования. Ограниченный предраковый меланоз Дюбрея является облигатным предраковым состоянием, при отсутствии лечения он практически всегда приводит к развитию злокачественной меланомы.
Диагностика меланомоопасных невусов
В большинстве случаев определение меланомоопасных невусов производится путем осмотра новообразования дерматологом. Врач обращает внимание на цвет, размеры, форму и характер контуров родинки (ровные или разорванные, нечеткие), путем пальпации определяет ее консистенцию и наличие уплотнений или других изменений относительно здоровой кожи. При расспросе специалист устанавливает возраст, в котором впервые был зафиксирован данный невус, выясняет, имелись ли в анамнезе факты его роста, насколько быстрым был рост, возникали ли какие-либо другие субъективные симптомы (зуд, жжение, боли) в месте расположения новообразования. Все это позволяет диагностировать меланомоопасный невус и предварительно определить признаки его малигнизации.
Более точные данные по поводу характера невуса может дать биопсия тканей с их последующим изучением. Однако, поскольку механическая травма может стать толчком к развитию злокачественного процесса, онкологи и дерматологи избегают использовать этот метод исследования меланомоопасных невусов. Гистологическое изучение возможно только после удаления новообразования хирургическим путем с соблюдением всех мер предосторожности. Строение тканей меланомоопасных невусов отличается большим количеством меланоцитов разной степени дифференцировки – чем она ниже, тем выше вероятность развития меланомы. В некоторых случаях для определения этого состояния используют дополнительные методы исследования – дерматоскопию, термографическое исследование пораженных участков кожи и ряд других.
Лечение меланомоопасных невусов
Единственным надежным методом лечения меланомоопасного невуса является хирургическое удаление новообразования с широким иссечением тканей кожи. Если родинка имеет очень большие размеры (гигантский пигментный невус), может потребоваться пересадка кожи от донора или с других участков тела больного. Во многих случаях кожная пластика выполняется не только с профилактическими, но и косметическими целями, особенно при значительном размере родинки и ее расположении на заметном участке тела. Удаление меланомоопасного невуса необходимо производить только при участии онколога – косметологические методики удаления (криодеструкция, электрокоагуляция и другие) могут не только не избавить больного от этого образования, но и стать причиной его перерождения в меланому.
Прогноз и профилактика меланомоопасных невусов
Прогноз при наличии меланомоопасных невусов зависит от огромного количества факторов: типа новообразования, его расположения, условий работы и образа жизни человека и даже климата, в котором он проживает (в южных районах кожа подвергается более интенсивному воздействию ультрафиолетовых лучей, что повышает риск развития меланомы). После хирургического иссечения невуса необходимо диспансерное наблюдение у онколога или дерматолога для своевременного выявления признаков малигнизации. Аналогичный подход используют и при других родинках с относительно низким онкогенным риском (например, при голубом невусе) – больные с не удаленными новообразованиями каждые 3-6 месяцев осматриваются специалистом.
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Читайте также:

