Как удалить бородавку на пальце ноги в домашних условиях у ребенка
Обновлено: 15.04.2024
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Контагиозный моллюск у детей – распространенное вирусное заболевание кожного покрова и слизистых оболочек. Встречается преимущественно в детском возрасте. Развивается при инфицировании вирусом MCV (Molluscum contagiosum virus). Возбудитель представляет собой крупный (от 200 до 300 нм) двуспиральный ДНК-вирус, размножающийся в цитоплазме инфицированных клеток эпителия. Выделено четыре генотипа MCV 1-4, среди которых наиболее распространенным является первый. MCV-2 диагностируется преимущественно у взрослых и передается при незащищенных половых актах.
Распространяется контагиозный моллюск на коже детей контактным и непрямым путем. Заразиться можно через инфицированные предметы. Инкубационный период длится от 2 до 6 месяцев. MCV-инфекция наблюдается среди детей в возрасте от 1 до 12 лет. Однако чаще всего папулы возникают в период от 1 до 4 лет. Встречается заболевание у 1,2-22% населения.

Виды контагиозного моллюска
В подавляющем большинстве случаев размер папул составляет от 1 до 5 мм. При надавливании на узел, с него выходит пробка, которая имеет творожистую консистенцию и бело-желтый цвет.
Основные виды контагиозного моллюска у детей:
Классический. Узелки образуются над уровнем кожного покрова, имеют полушаровидную форму. В центре присутствует небольшое углубление. Как правило, узелки расположены единично.
Гигантский. Папулы располагаются на коже отдельно. Они могут сливаться между собой, образуя крупные бляшки, которые в диаметре могут достигать 20 мм.
Педикулярный. Папулы отличаются наличием тонкой ножки. На коже располагаются кучно, образуя бляшки. Количество, как правило, варьируется в пределах 10 шт.
Генерализованный. Сопровождается появлением крупных и обильных высыпаний. Количество папул достигает нескольких десятков.
Первоначально узелки, возникающие на половых органах, можно спутать с бородавками или герпетическими высыпаниями. Однако, в отличие от герпетических поражений, эти папулы безболезненны.
Причины развития контагиозного моллюска у детей

Заболевание развивается в результате заражения вирусом контагиозного моллюска. Этот вирус, называемый MCV, относится к семейству Poxvirus(Поксвирусов).
Вирус может легко распространяться через:
Прямой контакт «кожа к коже». Инфекция возникает, когда кожа ребенка непосредственно соприкасается с пораженным участком тела другого ребенка или взрослого.
Контакт с загрязненными предметами. Вирус может также распространяться при контакте с инфицированными предметами, такими как полотенца, игрушки, одежда, смесители или дверные ручки.
Ослабленный иммунитет. Дети с ослабленной защитной функцией организма из-за основных заболеваний, таких как СПИД, могут страдать от быстрого прогрессирования MCV.
Механическое повреждение кожи. Раздражение, вызванное повреждениями из-за таких действий, как царапание или трение, может распространить вирус на соседние участки.
Среди основных предрасполагающих факторов развития моллюска у ребенка следует выделить атопический дерматит. Дисфункция иммунной системы и повреждение кожного покрова способствует проникновению вируса.
Симптоматика контагиозного моллюска
Заболевание характеризуется появлением на коже крошечных, безболезненных папул телесного цвета. Они обычно имеют центральное ядро, состоящее из белого воскообразного вещества. Характерно, что в верхней части образований есть крошечная точка или углубление. На более поздних стадиях эти шишки могут увеличиваться в размерах и округляться.
Как правило, узелки имеют диаметр от 2 до 5 мм и располагаются линейно. Они часто возникают на травмированных участках кожного покрова. В отличие от других поражений кожи, они обычно не выглядят красными или опухшими до тех пор, пока их не поцарапают. При повреждении или раздражении папулы воспаляются.
У детей узелки обычно возникают на шее, лице, руках, предплечьях и подмышках. Могут развиваться на любом участке тела, за исключением ладоней и подошв. У взрослых они могут появиться на фоне заболеваний, передающихся половым путем (ЗППП), при этом обычно располагаются на половых органах, ягодицах, внутренней поверхности бедер и нижней части живота.
Сыпь – основной признак моллюска. Папулы имеют некоторые характерные признаки: ·
сначала появляются маленькие пятна размером с булавочную головку;
растут в течение нескольких недель, пока не достигают размера горошины;
папулы мягкие и гладкие и могут иметь небольшую вмятину в центре;
часто узелки безболезненны, но могут вызывать зуд, боль, покраснение и/или небольшой отек;
при механическом повреждении возможно присоединение бактериальной инфекции.
Новообразования могут появляться отдельно или группами. У большинства детей отмечается наличие от 1 до 20 узелков.
Постановка диагноза при контагиозном моллюске

Врачи обычно диагностируют это состояние визуально, осматривая папулы, потому что знают, как выглядит моллюск у ребенка и ни с чем его не спутают.
Если в области гениталий появляются папулы, врачи могут рассматривать инфекцию как ЗППП и проводить дальнейшие исследования. Взрослые, у которых наблюдается контагиозная сыпь генитального моллюска, должны быть обследованы на заболевания, передающиеся половым путем. Чрезвычайно большое количество этих папул может свидетельствовать о скрытом дефиците иммунной системы.
Лечение контагиозного моллюска
Перед тем, как избавиться от моллюсков у детей , следует ознакомиться с основной информацией и проконсультироваться с врачом. Противовирусной специфической терапии не существует. Врачи рекомендуют проводить медикаментозное лечение, несмотря на то, что заболевание является доброкачественным и может самостоятельно регрессировать. Это связано с тем, что MCV-инфекция легко распространяется и может передаваться другим детям.
Папулы при контагиозном моллюске обычно самостоятельно регрессируют через некоторое время. Используется выжидательная тактика.
Удаление контагиозного моллюска у детей осуществляется с помощью малоинвазивных методов, таких как:
криодеструкция жидким азотом или сухим льдом (необходимо несколько аппликаций);
лазеротерапия (избавляет от 90% образований после первой процедуры);
вылущивание (кюретаж) изогнутым пинцетом или кюреткой с дальнейшей обработкой 5% раствором зеленки или йода.
Эти методы могут быть болезненными для пациентов детского возраста. Поэтому врачи могут назначить местную анестезию, чтобы уменьшить дискомфорт.
Медикаментозная терапия имеет несколько альтернативных подходов. Лечения контагиозного моллюска у детей требует индивидуального подбора препаратов , исходя из распространенности процесса, возраста пациента и наличия сопутствующих заболеваний. Неосложненные формы болезни лечатся в амбулаторных условиях. Мази для лечения контагиозного моллюска у детей применяются для прижигания в процессе выдавливания, устранения новообразований. Диссеминированные формы требуют назначения системной терапии противовирусными препаратами на основе интерферона. Основным направлением в консервативной терапии является элиминация возбудителя и деструкция высыпаний.
Наиболее действенным и пригодным средством для лечения моллюска у пациентов детского возраста является гидроксид калия. Предварительная консультация с врачом является обязательной.
Прогноз и меры профилактики при контагиозном моллюске

Болезнь не вызывает серьезных осложнений. У детей со здоровым иммунитетом состояние обычно улучшается само по себе, но на это иногда требуется много времени. Узелки могут находиться на коже несколько месяцев или даже лет, прежде чем пропадут полностью.
В конечном счете исчезают, не оставляя никаких шрамов, если только кожа не была чрезмерно повреждена. В большинстве случаев они исчезают в течение 6–18 месяцев. Дети с ослабленным иммунитетом могут страдать от быстрого ухудшения этого кожного заболевания. В очень редких случаях это состояние может длиться дольше 2 или даже 5 лет.
Профилактика контагиозного моллюска подразумевает:
- соблюдение личной гигиены (мытье рук и пр.);
- исключение контакта с инфицированными людьми;
- использование индивидуальных полотенец и других средств гигиены;
- предотвращение расчесывания и натираний новообразований на кожном покрове.
При появлении папул на коже недопустимо заниматься самолечением. В обязательном порядке следует обратиться к педиатру или дерматологу в клинику «РебенОК» в Москве. В медицинском центре работают специалисты, имеющие большой практический опыт. Они проведут диагностику и рекомендуют, чем лечить контагиозный моллюск у детей , опираясь на вид заболевания и индивидуальные особенности организма пациента.
Бородавки у ребенка - причины появления и способы удаления. Советы дерматолога
Бородавки – это доброкачественные новообразования на коже, возбудителем которых являются несколько типов вируса папилломы человека. Чаще всего бородавки возникают на различных частях тела после перенесенного заболевания или у детей, иммунитет которых еще не до конца сформирован. В любом случае пусковым механизмом появления бородавок является резкое ухудшение защитных сил организма. Ведь вирус папилломы человека присутствует в организме каждого человека, а активизируется он только при снижении иммунитета.
В большинстве случаях передается вирус папилломы человека ребенку от матери во время родов или бытовым путем при использовании предметов общего обихода с взрослыми членами семьи. Попадание вируса в детский организм далеко не всегда провоцирует появление бородавок, этому процессу способствуют множество факторов, среди которых самые распространенные следующие: недостаток витаминов в организме для поддержания иммунитета, неправильное питание, несоблюдение правил личной гигиены, царапины и порезы на коже, через которые вирус папилломы легче всего проникает в эпидермис.
Выглядят бородавки как наросты небольших размеров на кожном покрове. В зависимости от локализации и внешнего вида различают следующие их разновидности:
1. Вульгарные или обыкновенные бородавки. Этот вид бородавок имеет куполообразную форму серо-коричневого цвета. В основном локализуются они на локтях, пальцах и других частях рук, а также на слизистых оболочках. Обыкновенные бородавки наиболее распространены у детей и чаще всего вызывают беспокойство у родителей. Ведь пораженные ими зоны кожи становятся неровными и шероховатыми, что заставляет детей расчесывать их, пытаясь соскрести наросты.
В результате вирус распространяется на близлежащие участки кожи и новообразования приобретают множественный характер, слившиеся в одном месте.
2. Плоские или юношеские бородавки. Как видно из названия, этот вид бородавок практически не выступает над поверхностью кожи. Чаще всего он появляется у детей на лице, руках, локтях и коленях. Цвет плоских бородавок может быть разным от телесного до темно-коричневого. Пигментированные плоские бородавки иногда ошибочно принимают за веснушки, но в отличие от них они более опасны.
Любое повреждение плоских бородавок приводит к быстрому распространению вируса, в результате чего их на коже может появиться несколько сотен.
3. Подошвенные или плантарные бородавки. К счастью, этот вид бородавок встречается у детей редко, так как они являются самыми болезненными. Как правило, подошвенные бородавки появляются после посещения бассейнов, при ношении тесной и неудобной обуви. Локализуются наросты на плюсневой области ног и пятках, представляя собой плотную ороговевшую структуру грязно-серого цвета. Если подошвенные бородавки приносят сильную боль при ходьбе, крайне важно их правильно удалить, не принимая их за мозоли и натоптыши.
Все виды бородавок являются безопасными и могут превратиться в злокачественные новообразования только в случае их неправильного самолечения. Важно: прежде чем приступить к удалению бородавки у ребенка обратиться к дерматологу и провести лабораторные исследования, чтобы не спутать бородавку с плоским красным лишаем, контагиозным моллюском, бородавчатым туберкулезом или злокачественным новообразованием.
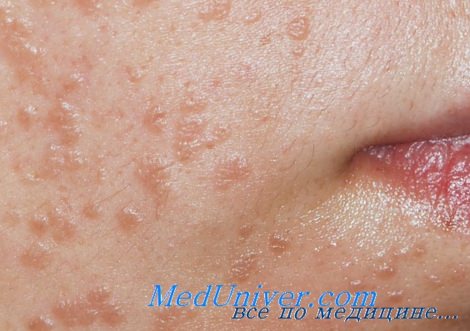
Плоские бородавка
Если бородавки носят одиночный характер и не доставляют ребенку беспокойства, то никаких мер чтобы удалить его, если даже он находиться на видном участке тела, не стоит. Часто детские бородавки исчезают самостоятельно по мере укрепления иммунитета ребенка и его взросления. Редко единичные бородавки держатся у детей дольше 18 месяцев, поэтому не следует принимать попытки удалить их раньше этого времени.
Начинать лечение следует в тех случаях, если количество или размеры бородавок увеличиваются, доставляя физический или психологический дискомфорт ребенку. Прежде чем принять меры для удаления новообразования на теле ребенка обязательно надо обратиться к дерматологу, который должен назначить терапию, которая в основном включает в себя следующие мероприятия:
- применение специальных мазей от бородавок. Для выведения бородавок обычно назначают оксолиновую, фторурациловую и теброфеновую мазь, более эффективны прижигающие препараты «Суперчистотел», «Дуофирм», «Ферезол» и «Солкодерм». Чтобы избежать повреждения нежной детской кожи прижигать бородавки этими растворами надо только по назначению врача.
- использование пластырей с салициловой кислотой. Сейчас в аптеках можно купить специальный салициловый пластырь для удаления бородавок, который надо наклеить на новообразование и оставить на 2 дня. По истечении этого времени размягченная бородавка должна удалиться вместе с пластырем, если этого не произошло, процедуру придется повторить.
- хирургическое лечение. Наиболее эффективными способами удаления бородавок считаются хирургические методы электрокоагуляции, креодеструкции и лазерного удаления. Однако прибегать к ним следует только в тех случаях, когда применение двух предыдущих способов лечения не принесли положительных результатов.
Появление бородавок на любой части тела ребенка должны служить для родителей сигналом о том, что нужно менять его меню питания и образ жизни. Особенно это касается тех случаев, когда бородавки появляются вновь после удаления. Срочно принимайте меры для повышения иммунитета ребенка, исключите из рациона питания вредные для здоровья продукты, заменив их блюдами из богатых витаминами овощей, зелени, фруктов и ягод. Хорошо помогает укреплять иммунитет занятия спортом и закаливание.
В последние годы многие врачи склоняются к мнению, что появлению бородавок у детей способствуют стрессы и страхи. Поэтому во многих случаях избавиться от детских бородавок невозможно без проведения курса психотерапии и обеспечения спокойной обстановки в семье.
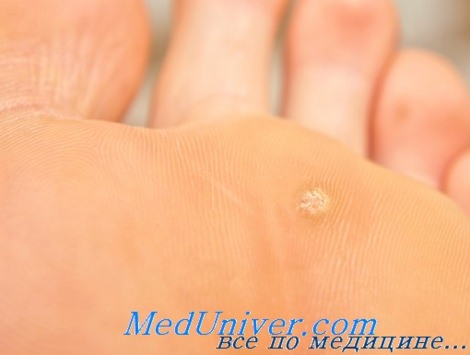
Подошвенная бородавка
а) Пример из истории болезни. У 16-летней девушки, обратившейся к врачу, отмечаются множественные плоские очаги на лбу. Высыпания начались с нескольких очагов, распространившихся за последние три месяца. Были диагностированы плоские бородавки, и в качестве начальной терапии назначен имиквимод местно.
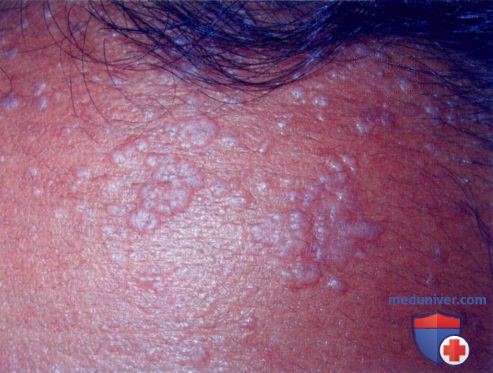
Плоские бородавки на лбу у пациентки
б) Распространенность (эпидемиология):
• Плоские (ювенильные, юношеские) бородавки (verruca plana) чаще всего встречаются у детей и молодых взрослых.
• Плоские бородавки - самая редкая форма бородавок, но в случае возникновения они обычно бывают многочисленными.
в) Этиология (причины), патогенез (патология):
• Как и остальные типы бородавок, плоские бородавки вызываются вирусом папилломы человека (ВПЧ).
• Плоские бородавки могут распространяться линейно после расчесов или травмы, например, в результате бритья.
• Лечение плоских бородавок особенно проблематично, поскольку они существуют длительно, расположены обычно на косметически значимых участках и устойчивы к терапии.
Плоские бородавки на щеке Плоская бородавка при увеличении. Обратите внимание на типичную маленькую папулу с уплощенной поверхностью Плоские бородавки над коленным суставом у молодой женщины, которые, возможно, распространились во время бритья ног
г) Клиника плоских бородавок. Множественные мелкие папулы с уплощенной поверхностью розового, светло-коричневого или светло-желтого цвета.
д) Типичная локализация на теле. Плоские бородавки обычно наблюдаются на лбу, вокруг рта, на тыльной стороне кистей, а также на участках сбривания волос, таких как нижняя часть лица у мужчин и голени у женщин.
е) Анализы при заболевании. Хотя биопсия обычно не требуется, при необходимости диагноз можно подтвердить, исследовав биоптат, полученный методом тангенциального иссечения.
ж) Дифференциальная диагностика плоских бородавок:
• Папулы с плоской поверхностью, которые можно принять за плоские бородавки наблюдаются при плоском лишае. Необходимо выявить характерные признаки плоского лишая, такие как симметричное расположение элементов, лиловый оттенок окраски и сетчатые очаги на слизистой полости рта (полосы Уикхема - сетчатый тонкий белый рисунок на очагах). Типичное расположение очагов плоского лишая иное, чем плоских бородавок. Наиболее характерные места поражения - лодыжки, запястья и спина.
• Очаги себорейного кератоза имеют более темную пигментацию и выглядят как «насаженные» или «наклеенные» образования, при внимательном рассмотрении заметны «роговые кисты».
• Плоскоклеточная карцинома подозревается, если наблюдается неравномерный рост, пигментация, изъязвление очагов или резистентность к терапии, особенно при локализации образования на открытых воздействию солнца участках и при иммунодефицитпых состояниях.
Плоские бородавки Плоские бородавки
з) Лечение плоских бородавок:
• Специфической противовирусной терапии, которая бы воздействовала на ВПЧ, в настоящее время не существует.
• Вариантами лечения плоских бородавок являются салицилаты, 5 фторурацил, криотерапия или третиноин.
• Лечение местными препаратами салициловой кислоты в форме жидкости или пластыря является наиболее эффективным для всех типов бородавок. Согласно данным, полученным в пяти плацебоконтролируемых исследованиях, успех был достигнут в 73% случаев. Применяется четыре курса лечения. Салициловая кислота более приемлема для лечения очагов на ногах, чем на лице.
• При плоских бородавках может применяться 5-фторурацил (крем Efudex 5%, Flouroplex 1%). Крем наносится на пораженные участки два раза в день в течение 1-5 недель. Поскольку препарат вызывает повышенную фоточувствительность, в период лечения необходима защита от воздействия солнечного излучения. После применения препарата иногда остается стойкая гипо- или гиперпигментация, но эту нежелательную реакцию можно свести к минимуму, используя аппликатор с ватным наконечником для точного воздействия на очаг, устраняющего захват прилегающих участков.
• Также при плоских бородавках может применяться криохирургия. Участки, подвергнутые криотерапии, как правило, хорошо заживают, и дополнительной анестезии не требуется, что важно, когда плоские бородавки занимают большую площадь. Жидкий азот подается до тех пор, пока границы шарика заморозки не превысят пределы очага на 1-2 мм: при плоских бородавках для этого обычно требуется 5-10 секунд. В зонах заморозки могут наблюдаться гипонигментация, потеря волос и разрушение потовых желез. Методика проведения и реакция на лечение те же, что и при обычных бородавках.
• Еще один метод терапии - применение крема третиноина в концентрациях 0,023%, 0,05% или 1,0%. Препарат наносится перед сном на весь пораженный участок. Частоту применения подбирают индивидуально, добиваясь легкого мелкого шелушения и эритемы. Важно обеспечить защиту от солнца. Лечение может потребовать нескольких недель или месяцев, в конце концов, оказавшись неэффективным. В поддержку этого метода не найдено ни одного опубликованного исследования.
и) Консультирование врачом пациента:
• Чтобы предотвратить распространение бородавок, пациенты не должны прикасаться к очагам и расчесывать их.
• Для профилактики распространения бородавок бритвы, которыми пользуются в области очагов, не должны применяться на здоровой коже или другими людьми.
к) Наблюдение пациента врачом:
• Для оценки эффективности лечения необходимо запланировать повторную встречу с пациентом через 2-3 недели после окончания курса лечения.
л) Список использованной литературы:
1. Williams Н, Pottier A, Strachan D. Are viral warts seen more commonly in children with eczema? Arch Dermatol. 1993;129:717-720.
2. Gibbs S, Harvey I.Topical treatments for cutaneous warts. Cochrane Database of Systematic Reviews 2006, Issue 3. Art. No.: CD001781. DOI: 10.1002/14651858.CD001781. pub2.
3. Lockshin NA. Flat facial warts treated with fluorouracil. Arch Dermatol. 1979;115:929-1030.
4. Lee S, Kim J G, Chun SI.Treatment of verruca plana with 5% 5-fluorouracil ointment. Dermatologica. 1980; 160:383-389.
5. Culler K, Kagen MH, Don PC, McAeer P,Weinberg JM.Treatment of facial verrucae with topical imiquimod cream in a patient with human immunodeficiency virus. Acta Derm Venereol. 2000;80:134-135.
6. Kim MB.Treatment of flat warts with 5% imiquimod cream, 1 Eur Acad Dermatol Venereol 2006;20( 10): 1349— 1350,
7. Schwab R A, Elston DM.Topical imiquimod for recalcitrant facial flat warts. Cutis. 2000;65:160-162.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Бородавки относятся к трем наиболее распространенным заболеваниям кожи, и чаще всего появляются кожные бородавки у детей и подростков.
Бородавки контагиозны, и наиболее восприимчивы к инфекции дети с их недостаточно зрелой иммунной системой.
Код по МКБ-10
Эпидемиология
Кожные бородавки заразны и встречаются у 7-10% населения – независимо от возраста, но большинство случаев образования бородавок наблюдается в возрасте от 12 до 16 лет, поражая до 15-25% детей и подростков. А вот в раннем детстве они появляются крайне редко.
По статистическим данным American Academy of Dermatology, вульгарные вирусные бородавки у детей диагностируются в 10-20% случаев обращения по поводу образований на кожных покровах.
Наиболее распространенные типы бородавок у детей и подростков – плоские (на лице), подошвенные (на ногах) и обыкновенные, то есть вульгарные (на руках, локтях и коленях).

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причины бородавки у ребенка
Как у взрослых, так и у детей инфекционная бородавка – небольшое, но заметное
образование, возникающее на коже некоторых частей тела – имеет одни и те же причины, которые заключаются в поражении эпидермального слоя вирусом папилломы человека (ВПЧ) семейства Papovaviridae. Более детально см. – Вирус папилломы человека
Этот тканеспецифичный ДНК-вирус распространен в коже и слизистых оболочках, и имеются косвенные доказательства того, что он живет на нашей коже и может долго сохраняться в плоскоклеточном эпителии, не вызывая никаких повреждений.
Разные штаммы (типы) ВПЧ вызывают различные виды бородавок – в зависимости от их расположения или визуальных особенностей. Например, штаммы 1, 2, 4, 27 и 57 имеют тенденцию поражать подошвы стоп, и тогда может появиться verruca plantaris – подошвенная бородавка у ребенка.
ВПЧ штамма 2 также «облюбовал» ладони рук, и при репликации его вирионов в ядра кератиноцитов кожи появляются бородавки у ребенка на руках или на пальцах. При этом типы ВПЧ 2, 7, 22 могут вызывать обыкновенные или вульгарные бородавки (verruca vulgaris).
А если появляются плоские бородавки у детей и подростков, называемые юношескими, то, скорее всего, это результат поражения кожи папилломавирусами 3, 10, 28 и 49 штамма.
По словам дерматологов, могут появляться бородавки на лице, лбу, носу, подбородке, губах, во рту у ребенка. В последнем случае, речь идет о фокальной эпителиальной гиперплазии, связанной с ВПЧ типов 13 и 32
А редкие случаи, когда выявляется ротовая папиллома или бородавка на ножке, связываются с ВПЧ типов 6, 7, 11, 16 или 32.

[11], [12]
Факторы риска
На сегодняшний день известно, что факторы риска активизации вируса папилломы человека – снижение иммунитета в связи с любой другой инфекций (к примеру, гриппом или частыми тонзиллитами), стрессом или недостаточным питанием. До сих пор считается, что важную роль в появлении бородавок играют заражение от инфицированного человека и несоблюдение личной гигиены.
Действительно, ВПЧ может выживать в течение многих месяцев и при низких температурах без хозяина; поэтому инфекционная бородавка может появиться даже после контакта с предметами, используемыми человеком с ВПЧ, а человек с подошвенными бородавками, может распространять вирус, ходя босиком.
Правда, теперь врачи убеждены: если растет бородавка у ребенка, то это свидетельство снижения функций его иммунной системы, которое проявляется в отсутствии местного иммунного ответа на ВПЧ-инфекцию, опосредованного Т-клетками.
Повышает риск роста бородавки любое повреждение кожных покровов (то есть нарушение эпителиального барьера) и их повышенная влажность (в частности, на стопах и ладонях), которые облегчают внедрение вируса в клетки эпителия.

[13], [14], [15], [16], [17], [18], [19]
Патогенез
Вирионы папилломавируса посредством рецепторного опосредованного эндоцитоза проникают в эпителиальные клетки базального слоя стратифицированного эпителия.
Из полицистронных мРНК вирус реплицируют свои геномы в ядрах инфицированных клеток-хозяев – с образованием эписомальной формы. При этом происходит активация каскада экспрессии вирусного гена, и на одну клетку образуется сразу нескольких десятков внехромосомных копий вирусной ДНК.
И патогенез обусловлен тем, что жизненный цикл ВПЧ связан с дифференциацией клеток кожи, и больше всего поражается доминирующий тип клеток в верхних слоях эпидермиса – кератиноциты, которые начинают делиться и синтезировать слишком много фибриллярного белка кератина. В результате инициированного вирусом гиперкератоза происходит постепенное локальное утолщение эпидермиса – в виде бородавки.
Согласно принятой на сегодняшней день версии, вирусные бородавки у детей образуются чаще, чем у взрослых, поскольку пролиферативные процессы в клетках кожи детей и подростков (примерно до 18 лет) отличаются повышенной активностью – под влиянием гормона роста (GH), инсулиноподобных факторов роста (IGF-1 IGF -2) и фактора роста эпидермиса (EGF), а также в связи с более высокой восприимчивостью кожных рецепторов гормона роста (IGF-1 и IGF-2), рецепторов витамина D и ядерных ретиноидных альфа- и гамма-рецепторов.

[20], [21], [22], [23]
Симптомы бородавки у ребенка
Первые признаки поражения ВПЧ эпителиальных клеток базального слоя проявляются не сразу, в среднем, в течение двух-шести месяцев. Вопреки распространенному мнению, бородавки не имеют «корней». Они растут только в верхнем слое кожи и в процессе роста могут вытеснять подлежащий слой кожи – дерму, но нее бородавки не прорастают, и их нижняя сторона гладкая.
Бородавки обычно растут из кожи в виде цилиндра, на более толстой коже таких структур, плотно прижатых друг к другу, может быть несколько, и они сливаются, придавая поверхности характерный мозаичный вид.
Вульгарные бородавки у детей имеют вид ороговевших уплотнений диаметром до одного-полутора сантиметров, которые возвышаются над поверхностью кожи. Иногда отмечаются внешние симптомы в виде крошечных черных точек в бородавке. Это вросшие в нее закупоренные свернувшейся кровью капилляры.
Бородавка может быть грубой или зернистой на ощупь, может чесаться, в некоторых случаях бородавки могут вызывать боль или распространяться на другие части тела, к примеру, возможно появление бородавки на животе.
Плоские бородавки у детей чаще всего встречаются на руках и лице; такие бородавки на руках (и тыльной стороне кистей) более гладкие, небольшого размера. Разветвленные бородавки отличаются тем, что нескольких образований на ограниченном участке кожи (часто на лице лили верхних конечностях) по форме похожи веточку или лист папоротника.
А вот бородавка на пальце у ребенка нередко может выглядеть как волдырь, но только плотный. Также бывают суб- и перигунгулярные бородавки – образующиеся под ногтем, вокруг ногтя или на кутикуле. Лечить их труднее, чем бородавки в других местах.
Подошвенные бородавки на ногах, стопе, пятке у детей обычно появляются очень плотные образования в виде бляшек желтого, серого или светло-коричневого цвета, покрытых уже упомянутыми выше черными точками. Такая бородавка из-за давления «растет» в более глубокие слои кожи; она может вызывать дискомфорт и даже быть болезненной при передвижении. Мозаичные бородавки преобладают на подошвах ног – под пальцами. Подробнее см. – Бородавки на ногах
Крайне редко диагностируется висячая бородавка или бородавка на ножке, которая может быть в виде ворсинчатого нароста около век ли губ. Второй тип удлиненных бородавок с ножкой - акрохордон или нитевидная бородавка у ребенка не образуется.
Если выросла красная бородавка у ребенка в возрасте 2-12 лет, то, скорее всего, это поражение кожи поксвирусом – вирусом контагиозного моллюска, когда обнаруживается на красном фоне белесый прыщик похожий на бородавку. Либо это может быть доброкачественная и неопасная сосудистая опухоль – гемангиома, напоминающая родинку (невус) красного цвета.
Осложнения и последствия
К счастью, бородавки не вредят здоровью детей. Но ребенок может по неосторожности повредить бородавку, например, содрать ее, тогда наиболее вероятные последствия и осложнения проявляются кровотечением и присоединение вторичной инфекции – с развитием воспаления, возможно, гнойного.

[24], [25]
Диагностика бородавки у ребенка
Бородавки идентифицируются по внешнему виду и изменению папиллярных линий кожи, которые дерматологи рассматривает при обследовании кожи пациента. Также помогает инструментальная диагностика – визуализация с использованием дерматоскопа.
Генетические методы амплификации в сочетании с генотипированием могут определять специфический тип ВПЧ, но для кожных бородавок у детей и подростков это не принципиально и не влияет на выбор терапии.
Как поводится диагностика бородавок, читайте в публикации – Бородавки: причины, симптомы, диагностика, лечение
Отличить бородавку от мозоли, себорейного кератоза, очаговой или диффузной кератодермии, эпидермального невуса, контагиозного моллюска или гемангиомы призвана дифференциальная диагностика с возможным УЗИ пораженных кожных покровов.
Также, когда бородавка у ребенка оказывается образовавшейся после рождения родинкой, которая продолжает интенсивно расти и становится более плотной, следует учитывать возможность амеланотической меланомы.
Лечение бородавки у ребенка
Плоские бородавки у детей обычно проходят самостоятельно: в течение двух лет у 40% детей (по другим данным, у 78%) без какого-либо лечения они исчезают.
Возникает вопрос: стоит ли удалять бородавки у детей? Если у ребенка не проходит бородавка, портит внешний вид или, тем более, вызывает физический дискомфорт, от нее нужно избавляться.
Какой врач лечит бородавки? Со всеми проблемами кожи, в том числе и с бородавками, нужно обращаться к дерматологу.
Как вывести бородавку у ребенка, и какие лекарства от бородавок рекомендуют дерматологи?
В первую очередь, наружно (путем смазывания бородавки с наложением пластыря) рекомендуется салициловая кислота от бородавок, действующая как эффективное кератолитическое средство. Ее нужно применять ежедневно в течение одно-двух месяцев. Препараты салициловой кислоты доступны в различных вариантах, включая гели и мази, и они часто также включают молочную кислоту, резорцин, мочевину. Полезная информация в материале – Лечение бородавок
При небольшой плоской бородавке советуют использовать карандаш с нитратом серебра (ляписом), однако нет убедительных доказательств эффективности данного средства.
Какие используют мази от бородавок у детей (Третионин, Флуороурацил и др.), подробно читайте в статье – Мази от бородавок.
Гомеопатия предлагает Cantharidin – экстракт шпанской мухи, нанесение которого на поверхность вульгарной бородавки приводит к образованию корки, вместе в которой (через некоторое время) бородавка снимается с кожи.
Чтобы убить вирус, применяются наружные противовирусные препараты (включая Имиквимод), все подробности – в материале Мази от папиллом.
В качестве системного иммуномодулирующего средства используют препарат в таблетках Левамизол (Адиафор, Декарис, Левазол, Нибутан и др. торговые названия), дозировку которого определяет врач.
Как основные средства от бородавок народное лечение включает: чеснок, репчатый лук и сырой картофель (в виде компрессов под повязку); прижигание бородавки спиртовой настойкой йода и концентрированным раствором перекиси водорода. Поскольку плоские бородавки часто встречаются на лице, рекомендуется обратиться к врачу, прежде чем использовать домашнее средство, которое может вызвать ожог кожи или оставить шрам.
А лечение травами предполагает нанесение на бородавку сока чистотела и млечного сока цветоножек одуванчика. Также читайте – Как избавиться от бородавок?
Подошвенная бородавка у ребенка — это доброкачественное новообразование кожи стоп в виде узелка, которое спровоцировано заражением вирусом папилломы человека (ВПЧ). Нарост выглядит как ограниченное разрастание рогового слоя эпидермиса с ворсинчатым стержнем в центре, которое вызывает боль и дискомфорт при ходьбе. Для диагностики папилломавирусной инфекции применяются анализ гистологических препаратов бородавки, лабораторные методы обнаружения ДНК вируса. Лечение проводится малоинвазивными методами (лазеротерапия, криодеструкция, радиокоагуляция) в сочетании с иммуномодулирующей терапией.
МКБ-10

Общие сведения
Распространенность подошвенных бородавок в детском возрасте составляет 7-10%, а максимальная частота их выявления приходится на средний школьный и подростковый возраст. В младенчестве и раннем детстве наросты образуются крайне редко. В современной педиатрии разработаны разные способы терапии болезни, но они не могут дать 100% результата и не исключают риска рецидива, чем обусловлена высокая клиническая значимость папилломатоза у детей.

Причины
Заболевание вызвано инфекционным возбудителем — вирусом папилломатоза человека. Существует более 120 вариантов папилломавирусов, но возникновение подошвенной бородавки в основном встречается при инфицировании ВПЧ 1 (mupapillomavirus), 2 (alphapapillomavirus) и 4 (gammapapillomavirus) типами. Микроорганизм содержит ДНК, относится к семейству паповавирусов.
Заражению способствуют микротравмы кожи подошв, через которые возбудитель легко достигает нижних слоев эпидермиса. Провоцирующие факторы образования бородавок — любые причины, которые снижают естественный иммунитет. Множественные и рецидивирующие формы подошвенных наростов чаще поражают детей с врожденным иммунодефицитом и хроническими соматическими болезнями, пациентов, получающих иммуносупрессивную терапию.
Патогенез
Заражение обычно происходит контактным путем от человека к человеку. Дети инфицируются при общении с членами семьи или сверстниками в школе, детском саду. Другой путь проникновения возбудителя — ходьба босиком в раздевалках, общественных бассейнах, где присутствуют частицы вируса. У подростков ВПЧ также передается половым путем. Вероятность инфицирования при однократном контакте ребенка с вирусом достигает 90%, но зачастую происходит бессимптомная элиминация.
Вирус длительное время находится в клетках базального слоя эпидермиса, а при наличии провоцирующих факторов начинает размножаться. При этом нарушаются образование и дифференцировка клеток кожи, происходит избыточное ороговение, формируется патологически измененная ткань, которая медленно увеличивается в размерах. Для бородавок нехарактерен инвазивный рост, поскольку это доброкачественные новообразования.
Симптомы
На начальной стадии развития бородавки на подошвенной поверхности стопы возникает участок избыточного ороговения, который светлее, чем окружающая кожа. Постепенно его размеры увеличиваются, он становится твердым на ощупь. Внешне бородавка имеет вид плоского узелка, по центру может определяться ворсинчатый стержень. Образование приобретает грязно-желтый или коричневый цвет, а в середине можно увидеть черные точки — тромбированные капилляры.
Наиболее распространенная локализация бородавок у ребенка — подушечка большого пальца и пятка, подвергающиеся давлению при ходьбе. Наросты бывают единичными, но при длительном существовании вблизи первого узелка возможно образование новой подошвенной бородавки. Пациент жалуется на локальную болезненность при ходьбе, причем ощущения могут быть настолько интенсивными, что провоцируют хромоту. В отличие от мозоли, бородавка чаще болит при сжатии нароста, а не при прямом давлении.
Осложнения
Опасность подошвенной бородавки крупного размера заключается в возможной деформации стопы и нарушении походки, поскольку ребенок старается щадить поврежденное место, начинает хромать или волочить ногу. Наросты подвержены постоянной травматизации, поэтому есть риск мацерации кожи, присоединения вторичной инфекции и гнойного поражения стопы.
В толще подошвенной бородавки есть капилляры с тромбами, которые при механическом трении могут повреждаться, вызывая кровотечение. Длительное существование нароста и его мацерация — предрасполагающие факторы к малигнизации клеток с развитием рака кожи. Еще одно осложнение подошвенного выроста — эпидемиологическая опасность: инфицированный ребенок становится источником заражения для родственников, одноклассников.
Диагностика
Обнаружение подошвенной бородавки не представляет труда для детского дерматолога при стандартном осмотре ребенка. Внешне наросты отличаются от мозолей, поэтому врач их быстро дифференцирует. Высокоспециализированные методы исследования назначаются для подтверждения вирусной этиологии процесса и уточнения морфологии кожного поражения подошвенной части стопы, чтобы исключить малигнизацию. В диагностический план включают:
- Гистологическое исследование. При окраске по Папаниколау лаборант видит патогномоничный признак инфицирования папилломатозным вирусом — наличие койлоцитарной атипии клеток, пораженных вирусом. В неспецифическим проявлениям инфекции относят гиперплазию рогового эпидермального слоя, активную пролиферацию базальных клеток.
- Определение ДНК ВПЧ. Для верификации папилломатоза и идентификации типа возбудителя проводятся амплификационные (ПЦР, ЛЦР), неамплификационные (дот-блот, саузерн-блот) и сигнальные амплификационные (система гибридной ловушки) методики. В качестве материала для исследования берут пораженную ткань.
- Консультация иммунолога. Дополнительное обследование ребенка необходимо при подошвенных наростах более 2 см2, образовании 5 и более бородавок одной локализации либо частом рецидивировании процесса. Врач назначает иммунограмму и другие специальные методы для исключения иммунодефицита.
Лечение подошвенных бородавок у детей
Консервативная терапия
Медикаментозное лечение папилломатозного процесса у детей недостаточно эффективно, поскольку препараты прямого токсического действия на вирусную оболочку отсутствуют. Используются иммунокорригирующие средства, которые повышают собственную резистентность организма ребенка и устраняют клинические симптомы инфекции. В педиатрии назначают стимуляторы образования интерферона, однако сами интерфероны противопоказаны из-за высокой аллергенности.
Среди топических медикаментов рекомендованы растворы для химического разрушения подошвенных бородавок, которые содержат уксусную, молочную или щавелевую кислоты в безопасных концентрациях. Метод широко применяется в связи с тем, что процесс удаления нароста можно визуально контролировать, заживление происходит быстро, а осложнения практически отсутствуют. Для ребенка химическая деструкция проходит безболезненно.
Хирургическое лечение
При сильных болевых ощущениях, быстром разрастании бородавок и риске распространения вируса папилломатоза педиатры рекомендуют удалять новообразование. Манипуляцию, как правило, проводят детям после 10 лет, что вызвано лучшей переносимостью процедуры и большей частотой встречаемости патологии в этой возрастной группе. В детской дерматовенерологии используется 4 малоинвазивных способа деструкции подошвенного нароста:
- Лазеротерапия. При воздействии углекислотным лазером удается удалить бородавку за 1 сеанс без боли и кровотечения. Методика выполняется бесконтактно, поэтому отсутствует риск инфицирования тканей и развития осложнений.
- Электрокоагуляция. Прижигание электродом показано при единичных новообразованиях диаметром не более 10 мм. Метод сопровождается выделением ДНК вируса вместе с дымом, поэтому применяются адекватные защитные меры.
- Криодеструкция. Область подошвенной бородавки замораживают с помощью криозонда для полного разрушения патологической ткани. Со временем корочка отпадает, а под ней формируется нормальная кожа, которая закрывает дефект без рубца.
- Радиокоагуляция. Современные аппараты (Сургитрон) применяются для точечного и контролируемого удаления глубоких или крупных бородавок. Манипуляция проходит без осложнений, а на месте воздействия не остаются шрамы.
Прогноз и профилактика
В 28% случаев наблюдается спонтанный регресс клинических проявлений подошвенной бородавки даже без терапии. В остальных ситуациях выздоровление достигается при сочетании местных малоинвазивных вмешательств и иммунотерапии, поэтому прогноз благоприятный. Вызывают опасения рецидивирующие и крупные наросты, ассоциированные с врожденными иммунными нарушениями у ребенка.
Неспецифические профилактические меры включают соблюдение гигиены ног, исключение прямого контакта кожи с поверхностями в бассейнах общего пользования и других местах, где потенциально могут заразиться ВПЧ. Если у члена семьи выявили папилломавирусную инфекцию, для предупреждения заражения вещи ребенка (носки, полотенца) нужно стирать отдельно в горячей воде для уничтожения возбудителя. Специфическая профилактика — вакцинация от ВПЧ детей в возрасте 9 лет и старше.
1. Вирусные бородавки. Клинические рекомендации Российского общества дерматовенерологов и косметологов. — 2016.
2. Вирус папилломы человека. Эпидемиология, лабораторная диагностика и профилактика папилломавирусной инфекции/ О.В. Нарвская// Инфекция и иммунитет. — 2011.
3. Клинико-эпидемиологические особенности течения папилломавирусной инфекции у детей/ Т.В. Проценко, Я.А. Гончарова// Здоровье ребенка. — 2008.
4. Особенности клинического течения, диагностика и подходы к терапии папилломавирусной инфекции в детском возрасте/ Л.П. Мазитова, Л.К. Асламазян, Л.С. Намазова, Т.С. Шаипов// Педиатрическая фармакология. — 2006.
Читайте также:

