Как убрать шрамы после кондилом
Обновлено: 22.04.2024
Остроконечные кондиломы у женщин (син. - интимные папиломы, ПВИ, половые бородавки, венерический кондиломатоз) - это группа вирусных инфекционных заболеваний, характеризующихся развитием папилломатозных образований на коже и слизистых оболочках интимных мест.
Кондиломы в гинекологии относят к заболеваниям, передаваемым половым, а также контактно-бытовым путем. Заражение происходит обычно при сексе во влагалище, прямую кишку, реже при оральном контакте. Обычный презерватив часто не становится для ВПЧ преградой, поскольку размер вируса значительно меньше размера поры презерватива. Передача ВПЧ возможна только от человека к человеку. Возможно самораспространение образований по телу с возникновением новых очагов. У 50-70% детей, родившихся у инфицированных матерей, происходит вертикальная передача папилломавируса.
ВПЧ определенное время могут сохраняться в отшелушивающихся клетках эпителия - поэтому для некоторых заболеваний, вызываемых этим вирусом, вероятен и бытовой путь заражения (бородавки, интимные кондиломы), особенно если есть микроповреждения кожи. Распространенное мнение, что это бородавки урогенитальной зоны любой локализации могут быть только у лиц, живущих половой жизнью или практикующих иные формы интимных отношений, ошибочно - часто они обнаруживают на интимных местах у абсолютных девственниц, детей и девочек-подростков разного возраста.
Интимные кондиломы
Проникнув в организм, вирусы папилломы человека проникают в базальный слой эпителия, особенно в зоне перехода многослойного плоского эпителия в цилиндрический. В клетке ВПЧ может существовать в двух формах - вне хромосом клетки или встраиваясь в геном. При любом расположении в клетке вирус будет обнаруживаться при сдаче анализов мазка на ПЦР. Находясь в клетке вне хромосом, вирус может либо не вызывать клинических изменений (латентное, скрытое течение), либо приводить к усиленному размножению неизмененных (!) клеток и клинически проявляться в виде бородавок или папиллом, например, на тех же интимных местах.
Другой вариант поведения вируса - встраивание в геном клетки. В таком случае он либо приводит к развитию неоплазии (дисплазии 1-3 степени), что в итоге становится причиной развития карциномы (злокачественный процесс - инвазивный рак).

Скрытая форма
Менее распространенный вариант клинического течения интимных кондилом у женщин и девушек. Латентное течение папилломавирусной инфекции без каких-либо изменений на коже и других проявлений, т.е. в этом случае видимые разрастания остроконечных кондилом в интимной зоне или любой другой области тела отмечаются не всегда. При этом вирус ведёт «автономно», не вмешиваясь в жизнедеятельность здоровых клеток человека (существуют типы папилломавирусов, которые никак себя не проявляют в организме человека в течение всей его жизни).
Активная форма
При этой форме организм реагирует на его присутствие в клетках и принимает попытки «ограничить» дальнейшее распространение папилломавируса. Это достигается за счёт компенсаторного разрастания клеток базального слоя кожи, в результате чего создаётся своеобразный «саркофаг» из клеток. Как Вы наверное догадались - это образование называется «половая бородавка», либо «интимная кондилома». В данном случае вирус интегрируется с геномом клеток человека, в результате чего они видоизменяются, что приводит к дисплазии поражённого участка ткани, или даже раку (наиболее частое место расположения данного процесса - шейка матки, провоцируется типами ВПЧ 16 и 18). Женщина может одновременно заражаться несколькими типами ВПЧ.
Как правило, от момента инфицирования до появления папилломы (будь то бородавка или остроконечная кондилома в интимной зоне) проходит времени от нескольких недель до 9-10 месяцев, а до появления цервикального или ректального рака - от 5 до 15 лет, в зависимости от типа ВПЧ, его концентрации (вирусной нагрузки) и, конечно же, состояние иммунной системы человека. Актуальность кондилом у женщин связана еще с тем, что высоко онкогенные типы вируса увеличивает риск развития предраковых заболеваний вульвы и влагалища в 60 раз. Удаление кондилом в клинике у врача гинеколога (не самолечени е в домашних условиях!) является основным способом предупреждения этого осложнения!
Вопросы - ответы

1. ГДЕ РАСТУТ КОНДИЛОМЫ.
У женщин они появляются чаще всего на наружных гениталиях в области малых половых губ, реже на больших, часто во влагалище, на шейке матки, в области уретры, промежности и возле ануса. Гораздо реже они бывают на клиторе, в ротовой полости, горле и анальном канале. У мастурбирующих девушек или девственниц, практикующих сексуальные игры "без проникновения" во влагалище, при гинекологическом осмотре часто можно обнаружить папилломатоз предверия и девственной плевы. См. фото кондилом у женщин.
2. МОГУТ ЛИ КОНДИЛОМЫ ПРОЙТИ САМИ, ИСЧЕЗНУТЬ?
В юном возрасте иммунная система работает очень хорошо, хронических болезней нет, поэтому кондилома в интимном месте может как неожиданно прявиться, так и внезапно исчезнуть. Особенно, если она вызвана неонкогенными типами ВПЧ и в невысоком титре (см. количественный анализ на кондиломы в таблице ниже).
3. КОГДА ИНТИМНЫЕ КОНДИЛОМЫ - ЗАРАЗНЫ?
Если ВПЧ попадает в здоровый организм с хорошим иммунитетом, он может некоторое время клинически не проявляться. Иногда этот период длится месяцы и годы (инкубационный период может длиться от нескольких недель до 2-3 лет). Если попавший в организм человека ВПЧ не относится к онкогенным типам, он не представляет никакой угрозы самому носителю и не передается окружающим. Но как только начинается обострение, и остроконечные кондиломы или папилломы расткут на интимной зоне или на коже, то он начинает передаваться контактёру при любом соприкосновении.
4. КОНДИЛОМЫ БЕЗ ВПЧ - ТАК БЫВАЕТ?
Возможны ли остроконечные кондиломы без ВПЧ? У женщин и мужчин эти образования являются следствием попадания в организм вируса папилломы человека. Однако в вопросах гиннекологу или на медицинских форумах многие обсуждают отрицательный анализ на ВПЧ, а папилломы или кондиломы при этом есть. Внесем ясность в эту ситуацию и приведем несколько соображений, почему так может быть:
- Нарушение правил забора материала на анализ;
- Лаборатория нге проводит данный спектр исследований;
- Сбои в технологическом процессе постановки анализа;
- Медицине известны более 100 типов ВПЧ и многие из них могут вывывать те ли иные образования на теле. Как правило, лаборатории проводят диагностику только 14 основных, клинически значимых, типов высокого онкогенного риска, например, 6, 11, 16, 18, 31, 33, 56 и т.п. Поэтому отрицательный ВПЧ при наличии кондилом говорит о том, что ваше заболевание вызвано неонкогенными типами вируса. Это прогностически благоприятнее (конечно, при неактуальности п.п. 1-3).
5. МОЖНО ЛИ ПОЛНОСТЬЮ ВЫЛЕЧИТЬ ВПЧ У ЖЕНЩИН?
Средств лечения кондилом с достоверно доказанной эффективностью в настоящее время нет. Системная терапия ВПЧ-инфекции не разработана и она необходимо лишь в случае осложненной ВПЧ - инфекции (папилломы, кондиломы, дисплазия, эрозия), либо длительно протекающей, рецидивирующей ВПЧ-инфекции, особенно при вывлении типов вируса высого онкориска. Например, при наличии ВПЧ и кондилом нужно удалить образования как источник инфекции и провести комплексную противовирусную терапию.
Что касается применения иммуномодуляторов, их применение должно быть взвешенным, аргументированным и после сдачи анализа крови на иммунный статус. После следует проводить динамическое наблюдение - регулярный ВПЧ Дайджен-тест, ПАП-тест (онкоцитология шейки матки), кольпоскопия и вульвоскопия для выявления возможных очагов рецидива генитального папилломатоза. Рассмотрите вероятность вакцинации от ВПЧ. Вакцина Гардасил конечно же не защитит от того типа, который уже есть, но поможет предотвратить заражение другими опасными типами ВПЧ.
6. КАК УДАЛИТЬ КОНДИЛОМЫ В ДОМАШНИХ УСЛОВИЯХ?
При очень большом желании можно найти советы по удалению остроконечных кондилом дома. Например, в интернете есть советы о том, как прижечь интимные кондиломы кислотой, смазывать мазями и кремами, рецепты трав от "бабушки. дедушки. " и прочие всевдонаучные и порой откровенно вредные рекомендации. Процитирую одну пациентку нашей гинекологии, которая попыталась самостоятельно избавиться от папиллом между ног, получила довольно сильный побочный эффект от так называемых "народных рецептов" и пришла к выводу, что ". писька у женщины одна и относиться к ней надо бережно, с трепетом, и доверять ее здоровье, благополучие и внешний вид только профессионалам от медицины!".
7. МОЖЕТ ЛИ ПОМОЧЬ ОЧИСТКА ОРГАНИЗМА ОТ ПАРАЗИТОВ?
Попытки провести очищение организма от папиллом в интимной зоне вместо их удаления, а также изгнать прочих паразитов (микробов, глистов, вирусов, в том числе от ВПЧ) различными СВЧ, УКЧ-токами, воздействие резонансными частотами и прочие подобные затеи - шаманство, шарлатанство или просто мошенничество чистой воды. Изгнав непрошенных кишечных обитателей аптечным препаратом Вы, безусловно, сделаете одолжение своему организму, но от ВПЧ и остроконечных кондилом интимное место не избавите!
8. ЭРОЗИЯ И КОНДИЛОМА
В гинекологии эрозия шейки матки - это собирательное понятие, которое просто описывает некие изменения слизистой шейки, но диагнозом как таковым не является. Соответственно, не всякая эрозия требует лечения. Для того, чтобы определить, что именно привело к ее образованию, необходимо сделать цитологическое исследование соскоба и расширенную кольпоскопию. Если же у Вас всего лишь эктопия (ложная эрозия, связанная с особенностями гормонального фона в период до 22 - 25 лет, у не рожавших девушек-женщин), она неосложненная и небольших размеров, то это не требует лечения. Если же у Вас диагностируют не эктопию, а любую трансформацию слизистой, особенно при наличии интимных кондилом или папиллом, нужно обследование на типы ВПЧ (Дайджен-тест) и скрытые инфекции. Следующим этапом может быть показана биопсия шейки матки (взятие участка ткани). Гистологическое исследование позволяет понять характер изменений на шейки, подтвердить или опровергнуть наличие плоских "цервикальных" бородавок, что даст правильный окончательный диагноз и поможет врачу выбрать оптимальный метод лечения или прижигания кондилом.
Удаление остроконечных кондилом
Гинеколог нашел кондиломы? Удалить их следует как можно скорее. Прижигание половых бородавок у женщин проводится врачом после проведенного обследования. Предварительная диагностика (определение генотипа вируса и его количества, расширенная кольпоскопия вульвы) перед лечением позволяет точно установить причину процесса, степень распространенности поражений, их характер.
Процедура по удалению кондилом / папиллом необходима, так как они могут как распространяться по телу дальше, так и травмироваться различными способами - при половых контактах, одеждой, во время эпиляции или бритья - и перерождаться в злокачественное новообразования. Производить подобные манипуляции с образованиям в домашних условиях самостоятельно, народными средствами категорически не рекомендуется.

Инфекция ВПЧ (вирус папилломы человека), которая обычно и провоцирует появление кондиломы, является пожизненной и находится в крови. Поэтому ни один из способов удаления этого нароста не дает 100-процентной гарантии на полное избавление от болезни. Удаляется лишь ее внешнее проявление.
Вместе с тем, стоит заметить, что рецидивы кондилом не столь часты, поэтому лечиться стоит. Как свидетельствует практика, лишь в 30 процентах вероятен повтор этих наростов. Все зависит от состояния иммунной системы и индивидуальной способности организма противостоять инфекции.
Как проходит заживление и восстановление
После удаления кондилом заживление, как правило, проходит быстро. Но нужно учитывать и способ, которым они устранялись.
1. При криодеструкции на месте воздействия жидкого азота остается небольшая ранка. Она проходит самостоятельно на протяжении 1-2 недель.
2. В результате химического прижигания на теле часто возникают рубцы и при этом очень высок процент рецидива заболевания.
3. После диатермокоагуляции пациенты быстро восстанавливаются и могут начинать обычную половую жизнь уже спустя 2 недели. Однако сама операция является наиболее болезненной из всех.
4. Радиоволновая терапия неинвазивна и наименьшим образом вмешивается в структуру тканей, но имеет некоторые ограничения. Ее нельзя делать людям с вживленными аппаратами и функциональными элементами. Например, с кардиостимулятором и различными металлическими деталями.
5. Оптимальнее всего проходит заживление и восстановление после удаления кондиломы лазером. Луч не затрагивает соседние участки и не оставляет на теле шрамов, ран или рубцов. Имеет самый короткий реабилитационный период.
6. Медикаментозное воздействие в виде аппликации относится к наиболее длительным методикам лечения. Но вместе с тем имеет наименьший процент рецидивов.
Требуется ли дальнейшее лечение после удаления кондилом?
Да, требуется. Это связано с профилактикой повторных проявлений ВПЧ (вируса папилломы человека). Прежде всего, рекомендуется использовать препараты, стимулирующие защитные функции организма. Это поможет избежать рецидива.
Кроме того, после удаления кондилом необходимо придерживаться определенного режима и пользоваться специальными средствами:
• стараться избегать хронического переутомления;
• не допускать авитаминоза (принимать витаминные комплексы, свежие фрукты и овощи);
• использовать местные противовирусные препараты (мази, гели, спреи);
• остерегаться переохлаждения организма;
• пользоваться презервативами, поскольку имеется ряд вирусов ВПЧ с высоким риском осложнений – 35, 33, 31, 18 и 16;
• избегать эмоциональных стрессов.
Последствия удаления кондилом
Как уже отмечалось, самое серьезное последствие удаления кондилом – их повторное появление. Без профилактических мер это происходит обычно через 3 месяца. Но при применении специальных препаратов, которые наносятся местно, подобного можно избежать. Также вероятно кровотечение в местах травмирования при сексе с образованием бородавчатых наростов.
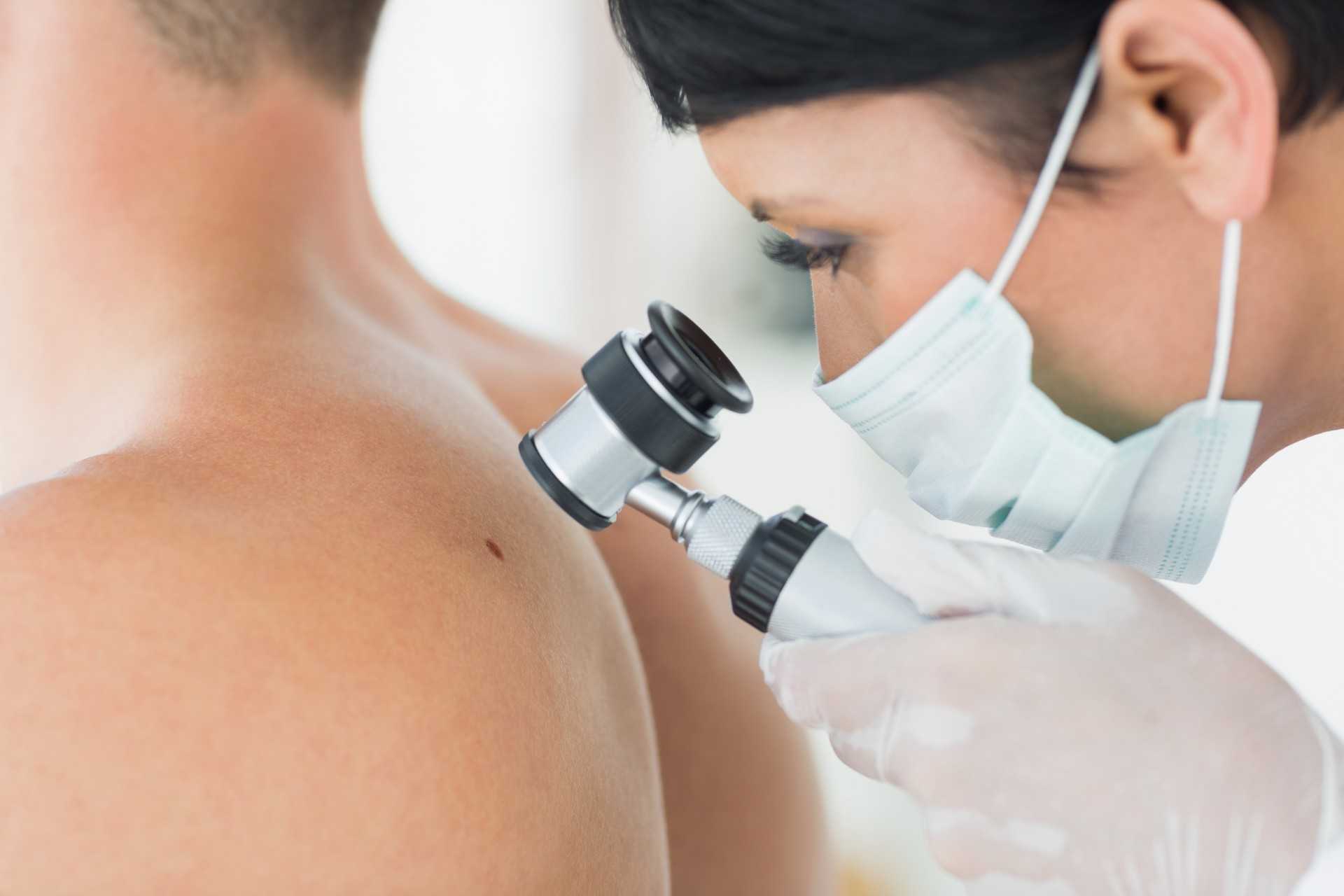
Избавиться от надоевшей родинки нетрудно: в любом салоне красоты или в кабинете хирурга операцию проведут без проблем. Но что делать потом?
Вместо нее остается открытая ранка, которую дезинфицируют и впоследствии следят за ее гигиеной до полного заживления. А это непросто!
Если попадает инфекция — то осложнений не избежать и останется заметный рубец.
Формирование шрама
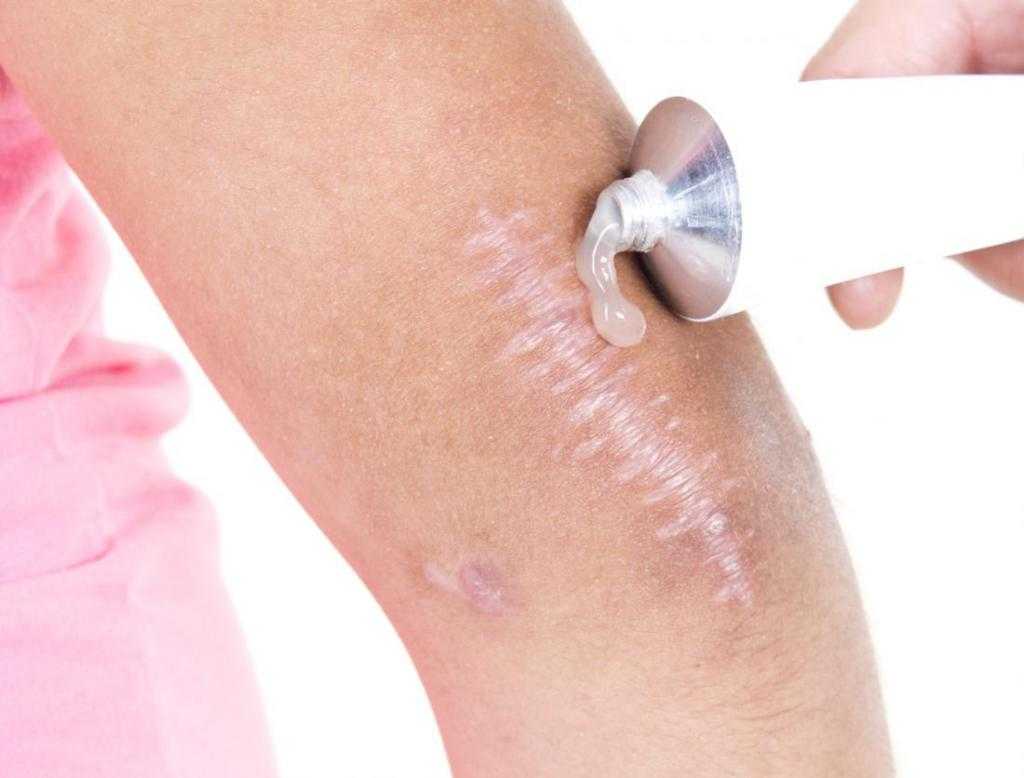
Рана после родинки затягивается корочкой. Как бы она ни чесалась, ее ни в коем случае нельзя удалять самостоятельно — под ногтями находится множество бактерий, да и условия процедуры могут быть нестерильными. Когда рана полностью заживет, корочка отвалится естественным путем. Процесс заживления раны играет важнейшую роль в формировании рубца.
На месте раны нарастает соединительная ткань, которая может краснеть, если родинка находилась над кровеносными сосудами. Иногда в ней больше волокон коллагена, чем требуется для здорового эпидермиса — шрам приобретает келоидный или гипертрофический вид, а это серьезное осложнение, которое требует вмешательства. В редких случаях склонность к образованию избыточного патологического коллагена — индивидуальная особенность организма, чаще всего это последствие нарушения рекомендаций врача:
- не трогать прооперированное место, несколько раз в сутки менять повязки и промывать место мыльным раствором, дезинфицируя хлоргексидином;
- наносить гель/крем/мазь, которую прописал врач, на чистую сухую кожу в области повреждения;
- выпивать не менее 1 л воды в день, употреблять витамины;
- избегать яркого солнца — ультрафиолет повреждает незащищенный эпидермис и может спровоцировать бурный рост рубцовой ткани. Необходимо обязательно пользоваться солнцезащитными кремами (spf 30);
- использовать смягчающую и дезинфицирующую мазь от шрамов после удаления родинки.
Возникновение рубца и его активный рост могут провоцировать:
- травма от неудобной одежды, чесания и др.;
- резкий гормональный скачок — влияет на обменные процессы, из-за чего соединительная ткань растет неправильно;
- генетическая особенность.
Также заметный след после удаления родинки может остаться вследствие чрезмерной сухости кожи или ошибки неопытного хирурга. Молодая здоровая кожа чаще всего заживает полностью, не оставляя рубцов.
Но как определить, что рана до конца не зажила и процесс формирования грубого рубца запущен? Это можно сделать по следующим признакам:
- Красное пятно после операции — норма, но если оно начинает беспокоить и появляется боль, то это свидетельствует о том, что начался воспалительный процесс.
- Прооперированное место отекает, боль носит пульсирующий характер — необходимо срочно показаться врачу.
- Зуд и неприятные ощущения в области раны говорят об инфицировании.
Вовремя приняв меры, осложнение можно быстро остановить. Когда шрам окончательно сформируется, избавиться от него будет сложнее, но тоже реально.
Профилактика возникновения рубца

Предусмотреть проблему всегда проще, чем исправлять последствия. Чтобы снизить вероятность осложнений, перед операцией рекомендуется пройти 2-х недельный курс витаминов А, В, С и Е, включить в рацион продукты с содержанием железа, магния, селена, цинка и калия.
Виды шрамов
Чтобы понять, как убрать шрам после удаления родинки, надо определить, с каким именно осложнением столкнулся человек. От правильного диагноза зависит способ лечения:
- Атрофический рубец (в народе “оспина”) выглядит как ямка, находится ниже уровня эпидермиса и чаще возникает на дряблой возрастной коже.
- Гипертрофический рубец, наоборот, выглядит выпуклым, возвышается над кожей, но не разрастается за пределы изначальной раны.
- Нормотрофический. Не портит внешний вид, так как он плоский и телесного цвета.
- Келоидный шрам. Самый беспокойный из всех — находится над уровнем кожи, может расти на протяжении нескольких лет, существенно превышая размеры изначальной раны. Зудит, болит, имеет бордовый или синюшный цвет.
Поскольку последний из списка вид рубца доставляет больше всех неудобств, расскажем о нем поподробнее.
Этапы формирования келоидного рубца
Несмотря на развитие медицины, причины появления келоидного шрама до сих пор неизвестны. Предположительно это могут быть:
- ослабленный иммунитет;
- повреждение эпидермиса на глубинных слоях;
- аллергия;
- сахарный диабет;
- дисбаланс гормонов в организме;
- наследственность;
- беременность;
- генетические особенности (чаще келоидам подвержены азиаты и темнокожие люди).
Если у близких родственников есть келоидные рубцы, большая вероятность, что они возникнут и у вас даже без видимой травмы кожи или из-за крошечного пореза.
Келоид формируется через год после удаления родинки в виде разросшейся ткани на месте шрама. Появляется краснота, кожа выглядит воспаленной и размер рубца вскоре заметно увеличивается.
На ощупь келоид может быть гладким или бугристым, возвышается над остальной кожей примерно на 8–10 мм. Рост его продолжается от 2 до 5 лет, за этот период келоид грубеет, появляются стяжки и провоцируется повторное повреждение. Даже после иссечения такого рубца при помощи операции, рецидива не избежать.
После указанного срока след не меняется многие годы.
Как избавиться от шрама?
Способы убрать шрам после удаления родинки зависят от степени сложности задачи:
- в самом начале формирования рубца достаточно аппликаций смягчающей мазью с антибактериальным эффектом;
- при первых симптомах появления келоида помогают силиконовые пластины и гели, оказывающие давление на рубец, тем самым препятствуя его росту;
- косметические процедуры, например, пилинги с кислотами. Они эффективны на первых этапах формирования рубца, когда он находится в активной фазе роста. А вот лазерную шлифовку рекомендовано проводить уже после окончательного формирования шрама. Излишнее травмирование рубца может только провоцировать его рост и нужно быть особенно аккуратным в выборе процедуры;
- при серьезной проблеме — иссечение шрама операционным путем и профилактика дальнейшего нарастания избыточного коллагена;
- при большой площади рубца назначают физиотерапию: например, электрофорез с косметическими или лекарственными средствами, а также ультразвук или микротоковую терапию;
- инъекции кортикостероидами (гормонами) в рубец, но не чаще, чем 1 раз в месяц.
Помните, что у большинства из перечисленных процедур имеются противопоказания. Перед тем, как принять решение о том или ином методе коррекции шрама, проконсультируйтесь со своим врачом!
Иссечение рубца — сложная и рискованная процедура, если ее провести неправильно, рецидив гарантирован. Поэтому эксперты рекомендуют проводить операцию у квалифицированного опытного хирурга в больнице или клинике.
Метод тугого бинтования — бандажей (компрессионного белья) — также не всегда приносит результат, а инъекции дополнительно травмируют иглой рубец, что может вызвать рецидив, и препараты для уколов стоят недешево.
Аппликации мазями и физиотерапия наиболее доступны и безопасны для пациента: их проводят либо в поликлинике по месту жительства, либо с помощью специальных аппаратов.
Практикующий дерматолог Светлана Викторовна Огородникова рекомендует в качестве мази от рубцов после удаления родинки гель Ферменкол.
Чтобы избежать осложнений и ускорить заживление травмированного участка кожи после удаления бородавки подошвенной или расположенной в любом ином месте, необходимо соблюдение определенных правил.
Врачи медицинского центра «МедБиоСпектр» по завершению процедуры удаления бородавки обязательно подробно инструктируют пациента о порядке и нормах ухода за раной и подбирают оптимальные лекарственные препараты. Получить полный комплекс услуг высокого качества наши клиенты могут в Москве, в клинике на м. Каширская.
Правила обработки и лечения послеоперационной раны
Наиболее часто для удаления бородавок используется лазерная технология и криодеструкция, в меньшей мере – радионож и хирургическая операция. Это также влияет на то, сколько заживает после удаления бородавок образовавшаяся ранка. В целом в числе факторов, предопределяющих затраты времени на заживление, специалисты называют:
- размер и конфигурацию новообразования;
- общее состояние организма, особенно его иммунной системы;
- соблюдение рекомендаций врача по послеоперационному уходу за раной, ее правильную и своевременная обработку.
Чем обработать бородавку после удаления?
В первые дни после процедуры для обработки раны потребуется применение средств с антисептическим и подсушивающим эффектом. Это недорогие общедоступные препараты:
- йод или зеленка;
- насыщенный раствор перманганата калия;
- хлоргексидин;
- фукорцин;
- мирамистин.
Для комплексного воздействия рекомендуется прием витаминных комплексов и настоек, обладающих иммуномодулирующим эффектом. Иногда область воздействия после удаления бородавки опухает – это допустимый послеоперационный отек, который должен пройти в течение 5-7 дней.
После самостоятельного отпадания плотной корки рану обрабатывают мазям и гелями, оказывающими восстанавливающее действие – Пантенол, Левомеколь, Актовегин и т.п.
В течение первых 2-3-х дней рану не следует мочить, в дальнейшем – избегать механических воздействий на нее, употребления косметических средств, попадания солнечных лучей. В течение месяца не посещать бассейн, баню, сауну, не принимать ванну.
Если рана не заживает окончательно или болит после удаления бородавки на протяжение 3-4 недель, следует обратиться за консультацией к лечащему врачу. Такая ситуация может быть вызвана ослаблением организма либо микробным заражением, что потребует соответствующей медикаментозной терапии.
Для удаления папиллом в современной медицине успешно используют несколько методик физического воздействия, включая традиционную хирургию, радиоволновой метод, электрокоагуляцию и пр. Вне зависимости от выбранного способа правильный уход после удаления папилломы, особенно если отросток имел крупные размеры, поможет избежать осложнений, возникновения косметических дефектов (рубцов) и рецидива.
Получить многоуровневую профессиональную помощь – от диагностики до удаления патологических новообразований и консультаций по реабилитации – могут клиенты медицинского центра «МедБиоСпектр». Наши специалисты готовы принять вас в Москве, на м. Каширская, и в г. Раменское, на ул. Чугунова, 21-А.
Что делать после удаления папилломы: рекомендации врачей
Физическое воздействие неизбежно приводит к изменению состояния кожи на участке локализации папилломы. В этой области может возникнуть отек, покраснение, болезненные ощущения – эти явления считаются нормальными и проходят спустя 3-4 дня. Точную продолжительность восстановительного периода предсказать невозможно, поскольку это зависит от локализации, размера и количества новообразований, особенностей организма, качества ухода, использованного метода деструкции, квалификации врача.
Сколько заживает рана после удаления папилломы в среднем:

- хирургическое вмешательство с применением скальпеля – до 30 дней, при этом неизбежно формирование рубца на месте воздействия;
- криодеструкция – 15-18 дней. Первые часы после операции сопровождаются гиперемией, отечностью, образованием эпидермального пузыря – эти симптомы проходят через сутки;
- электрокоагуляция – 12-14 дней. Завершение операции на протяжении суток сопровождается небольшим отеком и покраснением;
- лазерное удаление – 7-10 дней;
- радиоволновая деструкция – 4-7 дней. Как и при использовании лазера, покраснение и отечность на обработанном участке остаются не более суток, после чего начинается формирование струпа.
Полное заживление после удаления папиллом, включая полную регенерацию кожи и восстановление пигментации, может потребовать нескольких месяцев.
Основные правила ухода
Рана, остающаяся на месте удаленной папилломы, уже затянута корочкой, которая служит защитным экраном от инфицирования. После удаления папиллом нельзя:
- травмировать поверхность раны;
- допускать попадания воды на ранку на протяжении 24 часов, впоследствии – мыть ее с применением гигиенических средств и тереть полотенцем;
- заклеивать рану лейкопластырем (если рана большая - лейкопластырь временно);
- находиться на открытом солнце свыше 10 минут;
- загорать после удаления папиллом, посещать бани, бассейны, открытые водоемы можно не ранее, чем через 3 недели после процедуры.
Читайте также:

