Как убрать раздражение на лице при беременности
Обновлено: 23.04.2024
Атопия — этот термин характеризует предрасположенность к развитию атопического дерматита, бронхиальной астмы и / или аллергического ринита.
Атопическая экзема — это воспаление кожи, которое вызывает сухость и зуд кожи. Поражает любые участки кожи, включая лицо, но самыми распространенными местами являются локти, колени, запястья и шея. Встречается с одинаковой частотой как у женщин, так и у мужчин, и обычно начинается в первые недели или месяцы жизни. Наиболее часто встречается у детей, поражая, по меньше й мере, 10% детей грудного возраста. Может сохраняться и у взрослых или после асимптомного периода может вернуться в подростковом и во взрослом возрасте. Многие факторы окружающей среды ухудшают состояние кожи при экземе. К ним относятся повышенная температура, пыль, контакт с раздражающими средствами (например , мыло или моющие средства), стресс и инфекции. Также ухудшается состояние кожи при экземе во время беременности (см. ниже).
Атопический дерматит беременных возникает у женщин, которые уже страдают экземой, и вызывает обострение болезни (примерно у 20% больных атопическим дерматитом беременных). Помимо этого, существует группа женщин, у которых первое проявление этого заболевания началось в период беременности (к ним относится оставшиеся 80% случаев). Зачастую они имеют более чувствительную кожу с тенденцией к сухости и раздражению (так называемый атопический диатез), а также возможно, что кто-то из их родственников страдает атопическими заболеваниями (астма, аллергический ринит, атопический дерматит).
Атопический дерматит беременных развивается обычно в течение первой половины периода беременности (у 75% — до третьего триместра). АДБ ранее был известен как «почесуха беременных», но в это определение не входят все виды изменений кожи, которые могут наблюдаться при этом виде заболевания. Поэтому это название уже не употребляется.
Какова причина атопического дерматита беременных? Причина полностью не ясна. Атопия — заболевание, которое носит наследственный характер (см. ниже) и проявляется на генетическом уровне. Люди-атопики имеют сверхактивную иммунную систему и склонность к воспалению кожного покрова (покраснение и эрозии). Защитный барьер кожи у таких людей не работает как надо, и поэтому кожа склонна к сухости и развитию инфекций . Во время беременности иммунная система значительно изменяется, что может привести к ухудшению существующего дерматита или проявлению первых признаков развития атопического дерматита. Эти изменения обычно проходят после родов; хотя рецидив заболевания может проявиться у некоторых женщин во время повторной беременности.
Носит ли атопический дерматит семейный характер? Да. Атопическая экзема (также как и астма или сенная лихорадка), как правило, встречается в семьях людей, страдающих этими заболеваниями. Если один или оба родителя поражены экземой, астмой или поллинозом, вероятнее всего, что их дети будут склонны к этим видам заболеваний. Также, из-за наследственности, у вашей сестры или матери тоже мог возникнуть атопический дерматит во время беременности. Существует высокая вероятность появления атопического дерматита во время последующих беременностей.
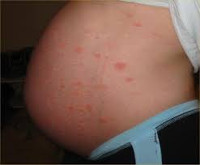
Каковы симптомы атопического дерматита беременных и как он выглядит? Главным симптомом является сильный зуд, который может доставлять дискомфорт во время сна. Важность кожной сыпи зависит от типа АДБ. Если вы страдаете ухудшением уже существующей экземы, вероятно, что ваша кожа будет красной и сухой. Если экзема активная (во время обострения), у вас могут образоваться небольшие пузырьки с прозрачным содержимым на кистях и стопах или на коже может возникнуть мокнутие. На участках кожи, которые подвергаются постоянным расчесам, кожа может огрубеть, возникает так называемая лихенификация. Если у вас впервые появился атопический дерматит во время беременности, то сыпь проявляется в более легкой форме. Две трети пациентов страдают от красных, зудящих, шелушащихся пятен (так называемый экзематозный тип АДБ ). Очагом поражения, также как и при атопической экземе, является шея, грудь, локтевые сгибы и подколенные ямки. Еще треть пациентов имеет мелкие узелки (1 - 2 мм), или несколько большие бляшки (5 - 10 мм), иногда с наличием небольших открытых ран (экскориаций, которые появляются в результате расчесов кожи) на животе, спине и конечностях (так называемая «почесуха»).
Как поставить диагноз атопического дерматита беременных? Обычно легко установить диагноз при обострении уже существующей экземы на основании характерной клинической картины, и учитывая историю болезни. Однако при первом проявлении атопического дерматита диагноз установить труднее. Его можно спутать с таким заболеванием кожи, как чесотка или с кожной сыпью, вызванной аллергией на медицинские препараты, и другими специфическими кожными заболеваниями, возникающими во время беременности. Лучше всего рассказать вашему семейному врачу об атопическом дерматите у вас или у членов вашей семьи, а также о предрасположенности к другим атопическим заболеваниям (так называемый атопический диатез, см. выше).
Может ли повлиять атопический дерматит беременной женщины на будущего ребенка? Нет, проявление сыпи у матери не причиняет никакого вреда ребенку. Однако на фоне атопического дерматита у ребенка может развиться генетическая предрасположенность к атопическим заболеваниям (экзема, астма или сенная лихорадка).
Можно ли вылечить атопический дерматит беременных? Не полностью; из - за генетической предрасположенности к этому заболеванию. Но есть много способов контролировать его. В особенности первые проявления атопического дерматита хорошо поддаются лечению и легко контролируются.
Как лечить атопический дерматит при беременности? Основной целью лечения является облегчить зуд и уменьшить воспаление и покраснение кожи. Важно, чтобы во время беременности использовались лечебные препараты, которые являются полностью безопасными для здоровья матери и ребенка. Чаще всего используют увлажняющие средства, стероидные кремы или мази.
Увлажняющие (смягчающие кремы и мази) могут применяться несколько раз в день для предотвращения сухости кожи. Их много, поэтому важно выбрать именно то средство, которое вам подходит. Увлажняющие средства для ванн и использование заменителей мыла во многих случаях приносят облегчение. Не рекомендуется слишком часто принимать ванну или душ, это пересушивает кожу.
Стероидные кремы или жирные мази, содержащие стероиды часто необходимы для уменьшения симптомов. Их следует наносить только на пораженные участки кожи. Следует использовать самые слабые (например, гидрокортизон) или средней силы стероидные кремы. Количество крема должно быть минимальным. В идеальном случае 1 - 2 маленьких тюбика (15 - 30 гр.) будет достаточно. Тем не менее, в более тяжелых случаях, использование более сильного стероидного крема или мази в больших количества всегда предпочтительнее приема стероидов в виде таблеток.
Назначение стероидных таблеток является последним шагом для контролирования состояния, они должны приниматься только в небольших дозах и в течение короткого периода времени. Преднизолон является препаратом, который назначают во время беременности в случае серьезных обострений экземы.
Некоторые пациентки могут также воспользоваться дополнительными методами лечения, например, ультрафиолетовыми лучами (УФ типа B), которые считаются безопасными во время беременности.
Антибиотики могут оказаться необходимыми при мокнутии. Это может означать, что экзема инфицирована бактериями.
Следует избегать использования крема или мази, которые подавляют иммунную систему, такие как такролимус (Protopic ®) и пимекролимус (Elidel ®), поскольку они не получили лицензию на применение во время беременности. Хотя считается, что неофициальное использование этих препаратов на ограниченных областях кожи не причиняет вреда будущему ребенку, но серьезные исследования в этой области не проводились.
Кроме этого, зуд кожи могут облегчить антигистаминные препараты. Безопасными лекарствами в период беременности считаются:
- Седативные (успокоительные): клемастин, диметинден, хлорфенирамин.
- Неседативные: лоратадин, цетиризин.
Насколько это лечение является безопасным для здоровья матери и ребенка? Необходимо ли специальное наблюдение? Применение самых слабых или средней активности стероидных кремов или мазей в умеренных количествах является безопасным во время беременности. Сильные стероидные кремы или мази могут повлиять на развитие плода. Дети в этих случаях могут родиться с недостаточным весом, особенно при применении стероидных кремов или мазей в больших дозах (более, чем 50 г - 1/2 большого тюбика в месяц, или больше 200 - 300 г - 2 - 3 - больших тюбика в течение всего периода беременности). Короткие курсы (около 2 - х недель) преднизолона (стероиднoй таблетки), который является препаратом выбора среди таблетированных стероидных гормонов во время беременности, обычно не причиняeт вред ребенку. Однако оральное применение больших доз (более 10 мг в день) преднизолона в течение более длительного периода (более 2 - х недель) в течение первых 12 недель беременности может привести к развитию «заячьей губы» или «волчьей пасти» у ребенка. Продолжительное лечение стероидными таблетками (в котором обычно нет необходимости при АДБ) может также повлиять на развитие ребенка в целом, в частности на рост плода.
При применении стероидных таблеток у матери существует риск развития диабета (высокий уровень сахара) и гипертонии (высокое артериальное давление). Поэтому в дородовых клиниках должны проводиться постоянные измерения кровяного давления и анализы мочи, в то время как УЗИ может определить отклонения в развитии ребенка.
Возможны ли нормальные роды? Да.
Могут ли женщины с атопическим дерматитом беременности кормить грудью? Да. Даже при лечении стероидными таблетками женщина может кормить ребенка грудью, так как только незначительное количество стероидов попадает в грудное молоко. Однако эти женщины подвергаются риску развития экземы сосков из-за повышенной чувствительности кожи. Поэтому рекомендуется применение увлажняющих кремов для этой части тела. Если это стероидные кремы, то перед кормлением грудью ее нужно тщательно вымыть, чтобы предотвратить попадание в рот ребенка.
Несмотря на все усилия, которые были предприняты для того, чтобы информация, приведенная в данной информационной брошюре, являлась точной, не каждый из описанных способов лечения подходит или является достаточно эффективным для всех пациентов. Ваш лечащий врач сможет предоставить вам более подробную информацию.
Общая информация данной брошюры была заимствована из информационной брошюры для пациента (BAD). Эта брошюра была подготовлена рабочей группой "Kожные заболевания во время беременности", Европейской академии дерматологии и венерологии (ЕАДВ) и может не отражать официальной точки зрения Академии.
Беременность – это особый период в жизни женщины, во время которого все системы организма претерпевают различные изменения. Не является исключением и состояние кожи будущей матери. Многие начинают жаловаться на сухость, появление пятен и растяжек. Рассмотрим, почему шелушится кожа при беременности, влияют ли кожные заболевания на состояние плода и как можно предотвратить неприятные явления.
Почему шелушится кожа во время беременности
Причин сухости, шелушения, зуда и раздражения кожных покровов может быть много. Они связаны как с физиологическими изменениями, так и с патологиями. Чаще всего шелушится кожа на лице, руках, ногах, иногда на животе и бедрах, то есть в местах натяжения.
К причинам шелушения относятся:
- усиленная выработка женского гормона эстрогена;
- нарушения водно-липидного барьера;
- изменения в деятельности эндокринной системы;
- дефицит питательных веществ – витаминов и жирных кислот;
- несбалансированное питание;
- кожные заболевания – экзема, псориаз, микоз;
- дерматозы беременных – атопический, полиморфный дерматит;
- нарушения в работе желудочно-кишечного тракта.
К факторам, которые могут провоцировать шелушение, относятся наследственная предрасположенность, злоупотребление косметическими средствами, длительное пребывание в кондиционированном помещении, работа с вредными химическими соединениями, проживание в экологически неблагоприятном регионе.
Причинами развития атопического дерматита у беременных женщин могут быть гормональная перестройка и ослабление иммунитета. Отмечают, что заболевание носит наследственный характер, поэтому важна профилактика на стадии планирования беременности.
Некоторые будущие мамы страдают шелушением кожи между пальцами. Это явление может быть одним из признаков таких кожных заболеваний как псориаз, грибок, аллергия, экзема. Места шелушения обычно зудят, а вследствие расчесов появляются кровоточащие трещины. При их наличии усиливается риск попадания бактериальной инфекции. При микозе (грибке) также отмечают нарушение структуры ногтевых пластин: они становятся ломкими, желтеют и расслаиваются.
К причинам, при которых развивается шелушение кожи при беременности, также относится аллергия. Такие реакции возникают при контакте с пыльцой растений, шерстью животных, бытовой химией, некоторыми лекарственными средствами. В этом случае важно установить аллерген и максимально исключить его присутствие в жизни будущей матери.
Влияет ли такая кожа на плод
Повышенная сухость и шелушение кожи, вызванные естественными изменениями в деятельности организма, существенного вреда для здоровья будущего ребенка не представляют.


Атопический дерматит беременных, одна из главных причин шелушения, хорошо поддается лечению и обычно полностью проходит после родов. Он не представляет опасности для будущего младенца, но сохраняется риск появления этого же заболевания после рождения. Такая патология у новорожденных встречается в 5-10 % случаев.

Диагностика сухой кожи
Диагностирование патологии осуществляется на основании внешнего осмотра признаков, свидетельствующих о нарушениях нормального функционирования клеток кожи. К симптомам, помимо шелушения, относятся:
- чувство стягивания, усиливающееся после принятия душа или ванны;
- наличие болезненных трещин;
- покраснение и зуд;
- шершавость и сморщенность кожи.
Для точного определения причины шелушения назначают анализы крови, исследования гормонального фона. В некоторых случаях рекомендовано проведение биопсии высыпаний на коже.
Появление пятен с белыми чешуйками, которые сопровождаются болезненными ощущениями, сухостью и шелушением, является основанием для диагностики псориаза. Если есть основание подозревать наличие аллергии, назначают проведение проб.
Диагностику патологий кожных покровов, когда шелушится кожа при беременности, проводит врач-дерматолог. Он же назначает лечение.
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активностиTh2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
1. Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 - №2.
3. Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 - №6.
4. Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).
Процесс вынашивания ребенка сопровождается стремительной гормональной перестройкой. Одной из первых на изменения в организме будущей мамы реагирует кожа: на ней появляются высыпания, раздражение, растяжки и др.
Наиболее частой проблемой со стороны эпидермиса становится сухость (ксероз). Она может быть вызвана как дисбалансом гормонов и неправильным питанием, так и заболеваниями кожи и внутренних органов.
КАКИЕ КОЖНЫЕ ПРОБЛЕМЫ НАБДАЮТСЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Во время вынашивания ребенка будущая мама может столкнуться с такими кожными проблемами, как:
- повышенная сухость;
- ощущение стянутости, особенно после мытья рук, умывания и принятия душа;
- повышенная чувствительность кожи, склонность к раздражению;
- шелушение;
- высыпания (акне, крапивница и др.);
- зуд;
- образование темных растяжек (стрий);
- гиперпигментация;
- покраснение, образование пятен различного размера и формы;
- в тяжелых случаях – растрескивание кожи, присоединение гнойной инфекции.
Ксероз и дерматит в большинстве случаев проявляются в первой половине беременности. Лишь у 25% пациенток первые симптомы развиваются после 26-ой недели гестации.
При диагностике врач обращает внимание на локализацию, окраску и форму сухих участков, сопутствующие признаки.
ПРИЧИНЫ СУХОСТИ КОЖИ У БЕРЕМЕННЫХ
Сухость эпидермиса развивается по нескольким механизмам:
- Повреждение водно-жировой мантии. Клетки ороговевшего слоя (корнеоциты) и жирные кислоты образуют барьер, который препятствует потере влаги, проникновению патогенов и токсинов. Если он поврежден из-за воспаления или постоянного воздействия агрессивных химикатов, то поверхностные слои кожи теряют воду.
- Нарушение процессов обновления кожи. При слишком быстром делении (пролиферации) клеток водно-липидный барьер не успевает сформироваться, что приводит к сухости, шелушению и развитию вторичных инфекций.
- Потеря способности к восстановлению защитного слоя. Скорость выделения кожного сала зависит от работы эндокринной и пищеварительной систем. При недостатке гормонов или «строительного материала» для защитной мантии эпидермис теряет способность удерживать влагу и становится чувствительным к воздействию среды.
Чрезмерно сухая кожа во время беременности может быть обусловлена следующими причинами:
- изменением соотношения эстрогенов и пролактина (гормональным дисбалансом, связанным с вынашиванием плода);
- псориазом;
- контактным или атопическим дерматитом (нейродермитом);
- инфекционными заболеваниями кожи;
- острым дефицитом питательных полезных веществ (витаминов А, В3, Е и Д, жирных кислот);
- нарушениями обмена веществ (сахарным диабетом беременных, гипотиреозом и др.);
- болезнями печени и почек;
- сбоями в работе желудочно-кишечного тракта.




При сильном токсикозе или отеках ксероз может развиться вследствие обезвоживания организма. Острее всего патология проявляется при низкой температуре и влажности воздуха.

Сухость эпидермиса на животе и бедрах может быть связана с возникновением растяжек. Из-за недостатка эластина кожа истончается и разрывается, что приводит к появлению зуда и шелушения.
К факторам риска возникновения сухости относят:
- тонкий, чувствительный тип кожи (часто – в сочетании со светлыми или рыжими волосами);
- диатез в анамнезе;
- наследственная склонность к атопическому дерматиту;
- ксероз при предыдущих беременностях;
- постоянное пребывание в кондиционированном помещении;
- использование агрессивных гигиенических средств, санитайзеров и др.;
- контакт с химическими реактивами или проживание в регионе с неблагоприятной экологической ситуацией.
Влияние беременности на уже развившийся нейродермит или псориаз непредсказуемо. Однако многие женщины отмечают, что во время вынашивания симптомы этих болезней проявлялись слабее. Это может быть обусловлено влиянием гормонов: эстрогены стимулируют выделение кожного сала, снимая сухость и шелушение, а прогестероны снижают реактивность иммунитета, что уменьшает интенсивность аутоиммунных и аллергических реакций.
С другой стороны, гормональные нарушения могут спровоцировать развитие более тяжелой формы псориаза и увеличивают риск грибковых заболеваний кожи.
ДИАГНОСТИКА ПРИЧИН КСЕРОЗА
Для выяснения причин ксероза необходимо обратиться к дерматологу. Дополнительно врач может назначить консультацию с эндокринологом, дерматовенерологом и аллергологом. Диагноз устанавливается на основании визуального осмотра, жалоб и анамнеза пациентки, а также результатов лабораторных анализов.
Для выяснения причин сухой кожи при беременности применяются следующие исследования:
- общий анализ крови, мочи;
- биохимия крови, почечные и печеночные пробы;
- иммуноферментный анализ на IgE;
- аллергологические пробы на определение пищевых, бытовых, растительных и других антигенов.
По показаниям назначаются УЗИ брюшной полости и почек, биопсия кожи, анализы на гликированный гемоглобин, уровень витаминов, антитела к паразитам и др.
КАК УХАЖИВАТЬ ЗА СУХОЙ КОЖЕЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Правильный уход за кожей во время беременности позволяет уменьшить шелушение и зуд, убрать неприятное ощущение стянутости и предупредить развитие инфекции. Чтобы восстановить водно-липидный слой, нужно:
-
использовать увлажняющие и питательные кремы после каждого контакта с водой (мытья рук, принятия душа или ванны, бытовых занятий);
Для мытья волос также необходимо применять натуральные средства без ароматизаторов и агрессивных ПАВ.


Дезинфекторы для рук содержат спирты и сильные окислители, которые сушат кожу. Чтобы минимизировать негативное воздействие, нужно выбирать санитайзер с увлажняющими компонентами, наносить крем сразу после обеззараживания рук или пользоваться одноразовыми перчатками.

ПРОФИЛАКТИКА ПРОБЛЕМ С КОЖЕЙ
Чтобы снизить риск ксероза в период беременности, рекомендуется соблюдать ряд правил:
- не использовать для ухода за кожей щелочные и спиртосодержащие средства;
- при мытье посуды и других поверхностей защищать руки от воздействия бытовой химии;
- следить за гигиеной, менять белье не реже 1-2 раз в день;
- избегать ношения синтетических тканей и тесной одежды;
- очистить дом от пылевого клеща и других паразитов;
- пользоваться увлажнителем воздуха и гигрометром – прибором для измерения влажности;
- ограничить или исключить потребление кофе;
- употреблять не менее 30-40 мл воды на 1 кг массы тела (при отсутствии ограничений, связанных с отеками или нарушениями работы почек);
- при необходимости проходить санаторно-курортное лечение.
Если сухость кожи обусловлена нейродермитом, то необходимо также избегать стрессов, недосыпания и тяжелых физических нагрузок. Повышение концентрации кортизола – гормона стресса – считается одним из основных провокаторов обострения болезни.
Важную роль в профилактике псориаза и дерматита беременных играет и диета. При нейродермите в рацион будущей мамы включают источники ненасыщенных жиров и жирорастворимых витаминов. Также из меню убирают потенциальные аллергены (морепродукты, мед, пряности, копчености, консерванты и др.). При псориазе дерматологи рекомендуют придерживаться низкобелковой диеты, богатой свежими овощами и фруктами.
ЭФФЕКТИВНОЕ ЛЕЧЕНИЕ
Основной задачей при лечении ксероза является восстановление водно-липидного барьера. Для этой цели применяются эмоллиенты, или эмоленты. Компоненты, которые входят в их состав, можно разделить на несколько групп:
- гидрофильная или липофильная основа (натуральные масла, жиры, гели) – восстанавливают защитный слой, препятствуют потере воды и растрескиванию эпидермиса;
- увлажняющие ингредиенты (мочевина, глицерин, молочная кислота и др.) – удерживают влагу и доставляют ее в глубокие слои кожи;
- физиологические липиды (триглицериды, церамиды) – восстанавливают роговой слой и жировой барьер;
- противовоспалительные и вспомогательные вещества (аминокислоты, витамины и провитамины, антиоксиданты);
- технологические компоненты (эмульгаторы, натуральные консерванты и др.).
При псориазе, контактном и атопическом дерматите дополнительно назначаются другие средства:
- мази и системные препараты на основе глюкокортикоидов;
- антигистаминные средства;
- цитостатики;
- иммунодепрессанты;
- витаминные добавки;
- транквилизаторы, успокоительные препараты;
- антибиотики (при вторичной инфекции).
Во время беременности применяются только наиболее щадящие медикаментозные препараты. Системная гормональная терапия, цитостатики и некоторые антибиотики находятся под строгим запретом.
Безопасным и эффективным средством для лечения сухой и атопичной кожи является «Эмолиум». Эмоленты этой серии содержат натуральные растительные масла, триглицериды, витамины, аминокислоты и другие полезные компоненты, которые купируют воспаление и восстанавливают водно-жировой слой.
Увлажняющий комплекс состоит из мочевины и гиалуроновой кислоты. Первое вещество обеспечивает глубокое проникновение воды в кожу, а второе – удерживает ее на поверхности, препятствуя испарению.
В зависимости от выраженности симптомов будущая мама может выбрать базовую, специальную или триактивную линейку для ухода за кожей. Каждая из них включает крем и эмульсию для купания.
Цель этой информационной брошюры: Во время беременности ваша кожа может претерпевать различные изменения. Мы хотели бы познакомить вас с некоторыми из этих обычных изменений, которые, как правило, являются безвредными, но часто неприятными и объяснить, как можно помочь.
Возможные изменения кожи во время беременности:
1. растяжки (атрофические полосы кожи)
2. папилломы
3. изменение роста волос
4. появление прыщей (акне)
5. покранение (эритематоз беременных)
6. сосудистые звездочки и варикозное расширение вен
7. потемнение некоторых участков кожи
8. потемнение родинок и веснушек – информация в отдельной брошюре
1. Что такое растяжки (атрофические полосы кожи)? Растяжки являются линейными рубцами, которые чаще всего появляются на груди, животе, боковой поверхности таза и бедрах. Они начинаются в виде красновато- фиолетовых линий, и со временем превращаются в белые, атрофические (похожие на смятую сигаретную бумагу) рубцы. Растяжки являются нормальным явлением во время беременности и появляются у 50%- 90% беременных женщин. Даже в трудах древних египтян были упомянуты растяжки, образующиеся в результате беременности.
Сопровождаются ли растяжки какими-либо симптомами? Очень редко растяжки могут вызвать жжение и зуд.
Что вызывает растяжки во время беременности и кто склонен к их появлению? Точный механизм образования растяжек пока неизвестен. Принято считать, что растяжки вызваны быстрым увеличением веса, хоть это и не доказано. Растяжки часто наблюдаются и у других членов семьи, например, у вашей сестры и матери. Личная история (например, появление линий во время подросткового периода), и другие генетические факторы влияют на образование растяжек. Чаще всего они встречаются у молодых женщин и у женщин, которые имеют избыточный вес или большой плод.
Когда появляются растяжки во время беременности? Обычно на 25-й недели беременности, хотя у некоторых женщин они появляются на более ранних этапах.
Есть ли риск для здоровья, ввиду появления растяжек? Нет. Тем не менее, они могут вызвать эмоциональный стресс.
Что происходит с растяжками после родов? Большинство растяжек обесцвечивается после родов, оставляя только светлые линии.
Можно ли лечить растяжки или предотвратить их появление? Не существует эффективного лечения. В качестве профилактики используют массаж оливковым маслом, касторовым маслом, масло-какао, или используют средства, содержащие гликолевую или фруктовые кислоты, гомеопатические кремы и/или масла; терапевтический эффект данных средств не доказан, вероятнее всего помогает массаж оливковым маслом. Многие дорогостоящие и зачастую болезненные методы лечения не приводят к положительному результату, поэтому мы рекомендуем избегать их. Ежедневный массаж кожи с применением простого увлажняющего средства или оливкового масла, а также контроль веса могут частично помочь предотвратить развитие растяжек.
После родов вы можете обратиться к топическим (местным) средствам, содержащим ретиноиды, но помните, что применение ретиноидов запрещено во время беременности, так как они могут нанести вред вашему ребенку! Ваш дерматолог может назначить вам другие препараты и лазерное лечение.
2. Папилломы (фиброма кожи на ножке) Папилломы - это маленькие (достигающие 1-5 мм), мягкие, полиповидные образования кожи телесного цвета, которые обычно появляются в подмышках или под грудью. В местах, подверженных механическому раздражению, может произойти увеличение папиллом во время беременности под воздействием гормонов. Они могут исчезнуть после родов. Если они сохранятся, то при желании эти папилломы могут быть удалены вашим дерматологом.
3. Изменение роста волос Во время беременности большая часть волосяного покрова переходит в фазу покоя, которая является нормальной стадией в цикле роста волос. Это приводит к уменьшению выпадения волос, и их утолщению. В течение трех месяцев после родов, цикл роста волос нормализуется, вызывая временное интенсивное выпадение волос у многих женщин. Это носит название телогеновой алопеции. Этот процесс обычно длится от шести до двенадцати месяцев после родов. После этого, волосы, как правило, становятся такими же, как перед беременностью. Беременные женщины могут наблюдать интенсивный рост волос в типичных мужских зонах, например, в области подбородка. Это явление также связано с гормональными изменениями (наличие большего количества мужских гормонов). Как правило, это не является серьезной и постоянной проблемой, и проходит в течение нескольких месяцев после родов.
4. Появление прыщей (акне) Увеличение женских гормонов во время беременности в большинстве случаев уменьшает количество прыщей. Лишь у некоторых пациентов может наблюдаться ухудшение; как правило, вся кожа во время беременности становится жирнее (см. также информационную брошюру об акне).
5. Что такое «эритематоз беременности»? Во время беременности кровообращение кожи значительно увеличивается, что приводит к тому, что ваше лицо становится краснее. Увеличение производства гормонов может стимулировать железы, которые производят выработку смазки (сальные железы), так называемого, кожного сала, что приводит к тому, что лицо становится блестящим. «эритематоз беременности» это старомодное выражение для описания данного явления. Если вы считаете, что ваша кожа слишком жирная, используйте для очистки лица средства на водной основе или слабые алкогольные растворы (50-70%), содержащие салициловую кислоту (1-3%). Холодная и теплая вода также полезны.
6. Сосудистые сеточки (паукообразная ангиома) Сосудистые сеточки - это сгруппированные мелкие расширенные кровеносные сосуды, которые обычно исходят из центральной точки. Они могут появиться на лице, груди, а иногда на руках и животе. Как правило, они исчезнут после родов. Если нет, то они эффективно лечатся у дерматолога.
Варикозное расширение вен Давление на крупные вены (кровеносные сосуды, которые подводят кровь к сердцу) из- за растущей матки вызывает замедление притока крови при возврате к сердцу. Кровь "задерживается" в венах нижних конечностей. Отек ног в области лодыжек может вызывать расширение вен; это вызывает усталость и болевые ощущения. На более позднем этапе это может привести к варикозному расширению вен. Для того чтобы улучшить циркуляцию крови, вы должны, когда это возможно, поднимать ноги выше уровня головы. Ходьба помогает восстанавливать циркуляцию крови (ваш мышечный насос), но если вы стоите или сидите в течение длительного периода времени, кровоток ухудшается. Если вы чувствуете, что ваши ноги отекают, то следует носить специальные компрессионные чулки или носки для беременных. Если согласно вашей наследственности или личной истории, вы предрасположены к варикозному расширению вен или тромбофлебиту (воспаление вен)/тромбозу (образованию сгустков крови), вы должны проконсультироваться с вашим врачом.
7. Потемнение некоторых участков вашей кожи Усиленная пигментация кожи является достаточно распространенным явлением при беременности, особенно у темнокожих женщин, у которых может быть поражено до 90% кожи. Может наблюдаться потемнение сосков, гениталий и белой линии (линия на животе). У некоторых женщин темнеют недавние шрамы. Пигментацию лица называют меланодермией или хлоазмой, также известной как "маска беременности". Данное неприглядное и иногда причиняющие стресс явление очень часто встречается среди многих беременных женщин. Ситуация ухудшается при попадании прямых солнечных лучей. Пигментация может уменьшиться за счет использования средств с высоким фактором защиты (SPF 50) и эффективными УФА и УФБ фильтрами. Это явление обычно исчезает после беременности, а если нет, то следует обратиться к дерматологу, который назначит специальные средства.
Эта брошюра была подготовлена рабочей группой "Kожные заболевания во время беременности" Европейской академии дерматологии и венерологии (ЕАДВ) и может не отражать официальной точки зрения ЕАДВ.
Читайте также:

