Как сварить мазь от трофической язвы
Обновлено: 24.04.2024
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора. В исследовании приняли участие 44 больных
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора.
В исследовании приняли участие 44 больных от 30 до 81 года (30 женщин, 14 мужчин) с хроническими трофическими язвами нижних конечностей. Трофические язвы развились из-за нарушения кровообращения в нижних конечностях по причине тромбофлебита или диабетической ангиопатии. У большинства больных тромбофлебит возник как осложнение варикозной болезни. Диагноз «варикозная болезнь, посттромбофлебитический синдром (ПТФС)» был постановлен 41 больному. На момент исследования признаки острого тромбофлебита на фоне ПТФС имелись у 9 человек, признаки рожистого воспаления кожи — у 5 человек. У 1 больного трофическая язва сочеталась с остеомиелитом большой берцовой кости, у двоих — с начинающейся гангреной пальцев ноги. В анамнезе трое больных перенесли флебэктомию, 1 больная — склерозирующую терапию по поводу варикозного расширения вен.
У подавляющего большинства исследованных больных имелась 1 трофическая язва и лишь у двоих больных были 2 язвы. В большинстве случаев язвы располагались на передней, внутренней или внешней поверхности голени, у 2 больных диабетической ангиопатией язвенный процесс локализовался на стопе. Размеры трофических язв варьировали от 0,5х0,5 см до 3х4,5 см. Кратер язвы был заполнен фибринозными массами у 30 больных, фибринозно-гнойными — у 6 больных, гнойно-некротическими фрагментами ткани — у 5 пациентов. В трех случаях на момент поступления больного язва выглядела чистой, без фибринозных, гнойных или некротических масс.
У 5 больных некротически-буллезной формой рожи на коже голени были признаки острого воспаления, пузыри с серозно-гнойным содержимым. У 2 других больных отмечались признаки начинающейся гангрены: соответственно I и III пальцы правой стопы были синюшно-черного цвета.
Лечение
При лечении всех 44 больных соблюдались следующие принципы лечения:
- постельный режим с приподнятым положением больной конечности для устранения застоя крови и лимфы;
- тщательный туалет кожи вокруг язвы;
- создание тока тканевой жидкости из язвы в повязку в начале лечения. Для этой цели использовали повязки с гипертоническим раствором NaCl в сочетании со спиртовым раствором хлорофиллипта, что обеспечивало очищение язвы, улучшение питания живых тканей дна и стенок язвы;
- активация регенеративных способностей организма после очищения кратера язвы.
Все больные ПТФС получали общее и местное лечение. Общими составляющими лечения были инфузионная (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней. В дополнение к вышеописанному лечению пациенты с признаками острого тромбофлебита получали инъекции раствора гепарина 5000 ЕД п/к 4 раза в сутки в течение 6 дней.
Местное лечение в первые дни (от 1 до 4 дней) — хлорофиллипт спиртовой в сочетании с гипертоническим раствором, перевязки делались каждый день. После очищения язвы накладывались повязки с мазью гепона или солкосерил (контрольная группа, 10 человек). Как отмечалось выше, у 3 больных язва не содержала фибринозных, гнойных или некротических элементов. У этих больных сразу начинали лечение мазью гепона — иммуномодулятора, обладающего способностью повышать эффективность иммунной защиты, а также прямым противовирусным действием.
Мазь изготавливалась непосредственно в аптеке ГКБ №1 и имела следующий состав: гепона 0,006; ланолина 10,0; масла оливкового 10,0; воды для инъекций 10,0. Готовую мазь хранили при +4°С, использовали в течение 10 дней.
Мазь наносили тонким слоем на поверхность трофической язвы, повязки с мазью гепона меняли через день. Лечение проводилось в течение 10 дней (5 перевязок).
Лечение неосложненных трофических язв
В контрольной группе 10 больных получали такую же общую терапию, но местное лечение после очищения язвы проводили мазью солкосерил. Заживление язв у больных этой группы происходило на 5–15 дней дольше, чем при применении мази гепона. У 1 больной контрольной группы в ходе лечения мазью солкосерил произошло ухудшение, развилось рожистое воспаление кожи (некротически-буллезная форма). Этой пациентке было назначено адекватное хирургическое лечение, в дополнение к общему лечению применялись антибиотик и бисептол, для местного лечения вместо солкосерила использовалась мазь гепона.
Лечение язвенных дефектов кожи после некрэктомии по поводу некротически-буллезной формы рожи
Больные с некротически-буллезной формой рожи в дополнение к инфузионной терапии получали инъекции цефазолина по 1 г в/м 3 раза в сутки в течение 7 дней, а также бисептол 480 мг по 1 табл. 3 раза в сутки в течение 10 дней. На фоне консервативного лечения проводили оперативное вмешательство — некрэктомию. Пузыри вскрывались, некротизированные ткани удалялись, открытая рана обрабатывалась раствором перманганата калия. Далее открывшиеся после некрэктомии большие дефекты кожи лечили гепоном, как трофические язвы. У всех больных отмечались хорошие результаты лечения. Через 3–4 дня после начала применения мази гепона наблюдался выраженный рост грануляционной ткани с последующим формированием соединительнотканного рубца в кратчайшие сроки.
Лечение послеоперационных ран нижних конечностей у больных диабетической ангиопатией
При лечении больных диабетической ангиопатией консервативное лечение дополняли адекватными дозами инсулина (п/к). В качестве антибиотика использовали линкомицин по 600 мг в/м 2 раза в сутки в течение 14 дней. При начинающейся гангрене пальца на фоне консервативного лечения проводили адекватное оперативное вмешательство — ампутацию или ограниченное иссечение некротизированных элементов. В послеоперационном периоде промывали рану и свищевые ходы раствором гепона (0,002 г в 10 мл физиологического раствора), а также накладывали повязки с мазью гепона, как описано выше. Результаты лечения свидетельствуют о значительной активации роста грануляционной ткани и ускоренном заживлении послеоперационной раны под влиянием гепона.
Очевидно, что применение гепона в описанных выше клинических случаях стимулировало активный рост грануляционной ткани. Обычно у больных диабетической ангиопатией проходимость капиллярного русла оказывается минимальной, во время хирургических манипуляций кровь выделяется, как правило, только из подкожных сосудов, внутренние ткани практически обескровлены, имеют бледно-розовый цвет. Рост грануляционной ткани у таких больных либо не отмечается вовсе, либо протекает очень вяло, послеоперационные раны хронически не заживают, остаются трофические язвы. Применение гепона позволило добиться ускоренного заживления послеоперационных ран и незаживающих язв у больных диабетической ангиопатией.
Литература
Клинический пример
Больная О. Л. О., 52 года (ИБ № 5039).
Диагноз при поступлении: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени.
Диагноз окончательный: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени. Рожистое воспаление правой голени (некротически-буллезная форма).
Жалобы при поступлении: боли в области правой голени, усиливающиеся при ходьбе, наличие трофической язвы на передней поверхности нижней трети правой голени.
Anamnesis morbi: считает себя больной в течение 20 лет, когда впервые появились варикозные расширения вен правой голени. Неоднократно лечилась по поводу данного заболевания у ангиохирурга по месту жительства, от оперативного лечения отказывалась. Трофическая язва появилась около месяца назад, попытки самостоятельно лечиться облегчения не принесли, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит, болезнь Боткина, туберкулез, наличие венерических заболеваний у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен.
Status praesens objectivus: общее состояние больной удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания, костно-мышечная система без патологии. Кожа и видимые слизистые обычной окраски. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких дыхание везикулярное, ЧДД 16 в 1 мин. Тоны сердца ритмичные, пульс 68 уд. в 1 мин, АД 130/80 мм рт. ст. Язык влажный, розовый, живот мягкий, безболезненный, печень — по краю реберной дуги, селезенка не пальпируется, симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: правая нижняя конечность отечна, голень синюшного цвета, болезненна при пальпации. На передней поверхности нижней трети голени трофическая язва 2х2 см, края гиперемированы, в кратере фибринозное отделяемое.
Анализы: кровь на RW — отрицательная; биохимический анализ крови — белок 54 г/л, креатинин 76 мкмоль/л, мочевина 5,5 ммоль/л, остаточный азот 25 ммоль/л, диастаза 20 г/(ч/л), билирубин 16 — 4 — 12 мкмоль/л, глюкоза 3,2 ммоль/л; коагулограмма — протромбин 85%, фибриноген 3,2 мкмоль/л, время рекальцификации 90 с; общий анализ крови: Э — 5,5 млрд./мл, Л — 6,4 млн./мл, Hb — 115 г/л, цветной показатель — 0,92, СОЭ — 25 мм/ч; общий анализ мочи — норма.
Лечение: раствор гепарина по 5000 ЕД п/к каждые 6 ч, аспирин 0,25 г по 1 табл. 1 раз в день; местно трофическую язву обрабатывали спиртовым раствором хлорофиллипта, поверхность язвы 2 раза в день смазывали мазью троксевазин, на ночь — мазью солкосерил. Через 5 дней лечения общее состояние пациентки значительно ухудшилось, температура тела повысилась до 39,5°С. Кожные покровы правой нижней конечности резко гиперемированы, гипертрофированы, болезненны. Установлен диагноз: рожистое воспаление правой нижней конечности.
Коррекция лечения: цефазолин по 1 г 2 раза в сутки, бисептол 480 мг по 1 табл. 3 раза в сутки. Через двое суток в области пораженной конечности появились пузыри с серозной жидкостью, под которыми впоследствии образовались участки некроза дермы (некротически-буллезная форма рожи).
Ввиду отсутствия положительного эффекта от предшествующей терапии, у больной проведено лечение с применением гепона.
Местно — произведено рассечение пузырей, удаление некротических элементов тканей. Были назначены ванны с перманганатом калия, инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — по 1 табл. 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней.
Locus morbi на момент начала терапии гепоном: по передней поверхности правой голени 3 язвенных дефекта кожи 10х10 см, раны заполнены фиброзно-гнойным отделяемым. После санации раневой поверхности раствором риванола применялись повязки с гепоном. Смена повязок проводилась через день. Уже после второй перевязки появился значительный рост грануляционной ткани, к концу лечения (всего 5 перевязок в течение 10 дней) раны очистились. Проведена операция аутодермопластики марочным способом (15 марок). Гепон в виде мази продолжали применять на всей послеоперационной поверхности. На фоне применения гепона «прижились» все 15 марок, в кратчайшие сроки сформировался рубец.
Клинический пример
Больная К. Л. Н. , 78 лет (ИБ № 6784).
Диагноз при поступлении: облитерирующий атеросклероз сосудов нижних конечностей. Сахарный диабет.
Диагноз окончательный: сахарный диабет III степени. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена III пальца (ногтевая фаланга) правой стопы.
Жалобы при поступлении на постоянные боли в нижних конечностях, особенно в области III пальца правой стопы, общую слабость, недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был обнаружен сахарный диабет. Неоднократно лечилась в эндокринологическом и хирургическом стационарах. Последнее обострение началось 3 недели назад, когда появились перечисленные выше жалобы. Попытки самостоятельного лечения оказались безрезультатными, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: аппендэктомия в 1950 году. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Отмечает длительно протекающие гнойные процессы при любых незначительных травмах.
Status praesens objectivus: общее состояние средней тяжести, сознание ясное, положение в постели активное. Больная обычного питания, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца ритмичны, слегка приглушены, Ps 68 уд. в 1 мин, АД 130/90 мм рт. ст. Язык слегка суховат, живот правильной формы, участвует в акте дыхания, при пальпации безболезненный. Симптомы раздражения брюшины отрицательны. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: кожные покровы обеих нижних конечностей бледные, сухие. На стопах кожа прохладная на ощупь. Кожа III пальца правой стопы в области ногтевой фаланги синюшно-черного цвета. Движения в пальце сохранены.
Анализы: RW — отрицательная. Общий анализ крови: Э — 4,2 млрд./мл, Л — 9,2 млн./мл, Hb — 105 г/л, цветной показатель — 0,95, СОЭ — 17 мм/ч. Биохимия крови: глюкоза (при поступлении) 18,5 ммоль/л, глюкоза (после коррекции) 5,4 ммоль/л; билирубин 20,3–5,8–14,5 мкмоль/л, АЛТ — 0,43 ммоль/(ч/л), АСТ — 0,3 ммоль/(ч/л). Общий анализ мочи — норма. Коагулограмма: протромбиновый индекс 90%, фибриноген 8,8 мкмоль/л, время рекальцификации 100 с.
Лечение: инъекции инсулина (п/к) 28 ЕД утром, 16 ЕД вечером, раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + актовегин 5 мл в/в капельно, через день № 5).
Местно — в III палец правой стопы под жгутом ввели линкомицин. Ночью после инъекции в области III пальца появились «дергающие» боли. Утром в области некроза кожи произведен овальный разрез длиной около 2,5 см, иссечены некротические элементы в области лизированного участка ногтевой фаланги, удалены секвестры, поставлен резиновый выпускник, наложена асептическая повязка. Со следующего дня начали накладывать повязки с мазью гепона, перевязки проводили через день №5. Во время перевязок удалялись некротические элементы до «живой» ткани. Ампутации пальца удалось избежать. Последующее лечение прошло успешно по типу лечения костного панариция. Отмечались быстрое очищение раны, энергичный рост грануляционной ткани и формирование рубца из соединительной ткани.
Клинический пример
Больная Б. Л. А., 65 лет (ИБ № 4571).
Диагноз при поступлении: диабетическая ангиопатия сосудов нижних конечностей, начинающаяся гангрена I пальца правой стопы.
Диагноз окончательный: сахарный диабет II типа средней тяжести в стадии декомпенсации. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена I пальца правой стопы. Диабетическая нефропатия I степени.
Жалобы при поступлении: постоянные боли в области правой стопы, черный цвет кожных покровов I пальца правой стопы, общая слабость и недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был выявлен сахарный диабет. Неоднократно лечилась в эндокринологическом отделении. Перечисленные выше жалобы появились около 2 недель назад. Пыталась лечиться самостоятельно — без результата. Обратилась за помощью в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Периодически отмечает боли в области сердца, повышения АД.
Status praesens objectivus: общее состояние удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания. Кожные покровы бледные, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца приглушены, ритмичны, Ps 82 удара в 1 мин, АД 140/80 мм рт. ст. Живот мягкий, при пальпации безболезненный. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» с обеих сторон отрицателен. Физиологические отправления в норме.
Locus morbi: обе голени и стопы прохладные на ощупь. Пульсация на A.dorsalis pedis значительно ослаблена. I палец правой стопы в области ногтевой и средней фаланг синюшно-черного цвета, движения в пальце сохранены.
Анализы: RW — отрицательная; Э — 3,2 млрд./мл, Л — 13,5 млн./мл; Hb — 104 г/л, цветной показатель — 0,97; СОЭ — 56 мм/ч; протромбин — 100%, фибриноген 4,8 мкмоль/л, время рекальцификации 90 с: глюкоза крови 12,5 ммоль/л; общий анализ мочи — Л на все поле зрения.
Реовазография — общий кровоток правой голени снижен, левой голени достаточный. Тонус сосудов повышен. Затруднен венозный отток, больше справа.
Лечение: операция — ампутация I пальца правой стопы с головкой I плюсневой кости.
Режим II, диета 9. Инъекции инсулина (п/к) 26 ЕД утром, 16 ЕД вечером. Инъекции раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Местно — перевязки со спиртовым раствором хлорофиллипта, затем мазью левомиколь.
Locus morbi на момент начала лечения гепоном: послеоперационная рана в области I пальца правой стопы до 3 см в диаметре, имеется свищевой ход к культе плюсневой кости с гнойным отделяемым. Лечение препаратом гепон включало промывания свищевого хода и послеоперационной раны раствором гепона (0,002 г в 10 мл физиологического раствора). Процедуры с использованием гепона повторяли через день, всего 5 процедур в течение 10 дней. На 6-й день лечения гепоном из свищевого хода был извлечен секвестр. На 10-е сутки рана очистилась и уменьшилась в диаметре до 1,5 см. Края раны сцеплены лейкопластырем по типу наводящих швов. Продолжено лечение мазью гепона. К 14-му дню появилась грануляционная ткань, но из свищевого хода продолжали выделяться секвестры культи плюсневой кости. К 30-му дню рана зажила вторичным натяжением.

К сожалению, очень часто наличие трофической язвы на нижних конечностях
создает выраженный дискомфорт и вызывает снижение качества жизни. Таких
людей беспокоит бессонница, невозможность выполнять повседневную
работу, носить обувь, одежду.
Выраженность болевого синдрома зависит от стадии раневого процесса
(вовлечение кожи, мышц, сухожилий, с захватом нервных структур),
выраженности (с воспалением или без ), локализацией и от причины его
вызвавшего. Например, артериальная патология вызывает сильнейшие боли, в
то время как венозные язвы без выраженного воспаления или язвы при
синдроме диабетической стопы нейропатической форме больного могут и не
беспокоить.
Прежде чем указать все средства обезболивания важно напомнить, что без
воздействия на причину и процесс формирования трофической язвы вылечить
ее невозможно, а постоянный прием анальгетических (обезболивающих
средств) совершенно небезопасен.
Средства для местного обезболивания трофических
язв
- перевязочный материал ( парапран с лидокаином и(или) гелепран с
лидокаином); - лидокаиновый спрей;
- проводниковая и спинномозговая анестезии (только в стационарах).
Обезболивание с помощью местного обезболивания (инъекции лидокаина,
новокаина в края язвы или под язву) нежелательны в связи со слабой
эффективностью и возможностью распространения инфекционного процесса.
Средства системного обезболивания трофических язв
- стандартные обезболивающие (нестероидные противовоспалительные
средства: нурофен, кетопрофен, кеторол); - наркотические анальгетики – морфин, промедол (только в стационаре по
строгим показаниям); - средства влияющие на центральную нервную систему – капсулы Лирика
(по строгим показаниям, по рецепту продаются в аптеках, в больших
количествах небезопасны).
В любом случае настоятельно рекомендуем перед обезболивания обратиться к
врачу.
Основные методы диагностики, применяемые при лечении трофических язв:
Проводится с целью выявления таких факторов риска, как повышение уровня
холестерина или глюкозы.
Поможет установить наличие и разновидность бактерий с целью подбора
подходящего антибактериального лечения.
На начальных стадиях может указать на степень гипоксии тканей или на
поражение микроциркуляторного русла. На поздних стадиях данное
исследование не является информативным.
По методике проведения напоминает ультразвуковую допплерографию, однако
вместо ультразвука здесь используется лазер. Данный метод отличается
высокой точностью, чувствительностью и объективностью результатов.
Применяется при исследовании микроциркуляторного русла с целью
выявления малейших нарушений кровообращения.
Также как и компьютерная томография, является дорогостоящим, но очень
информативным и полезным для диагностики методом исследования. Этот
метод основан на физическом явлении магнитного резонанса и помогает
исследовать состояние и функции различных органов и тканей в организме.
Данная диагностика поможет оценить состаяние сосудов и риски различныхосложнений.
Недорогой и популярный метод диагностики, показывает состояние костных и мягких тканей нижних конечностей.
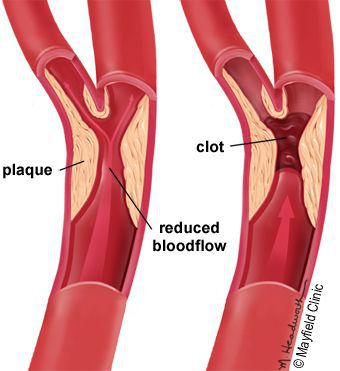
Венозные язвы – самая частая причина образования трофических язв в мире. В России трофическими язвами страдают около 5 миллионов человек, при этом доля именно “венозных язв” составляет около 70-85 %.
Венозные язвы являются терминальной фазой развития хронической венозной недостаточности, которая является естественным клиническим проявлением многих заболеваний – тромбоза глубоких вен нижней конечности, варикозной болезни, травматическим поражение глубоких вен и др.
В этой статье хотелось бы подробнее остановиться на клинических проявлениях, диагностике и лечении хронической венозной недостаточности, сделав акцент на особенностью лечения и ведения пациентов с “венозными” трофическими язвами.
Предрасполагающие факторы к развитию хронической венозной недостаточности
- длительное нахождение в положении стоя;
- высокое давление в венозной системе (90 мм.рт.ст. вместо 30);
- врожденные дефекты, такие как отсутствие или патология клапанов;
- наследственный анамнез, профессия, пол, беременность, диета с низким содержанием пищевых волокон и ожирение.

Факторы, предрасполагающие к заболеваниям вен:
- травмы — переломы и ушибы мягких тканей;
- тромбоз глубоких вен / тромбофлебит (тромбоз поверхностных вен);
- неподвижность или ограниченная подвижность голени;
- длительное положение сидя или стоя;
- возраст;
- женский пол;
- высокий рост.
Проявления хронической венозной недостаточности
- боль и утомляемость;
- пульсация;
- судорожные сокращения мышц;
- выраженные подкожные вены или симптомы варикозного расширения вен, такие как: (боль и ощущение тяжести в ногах, легкая отечность голеней, зуд в области варикозно расширенных вен, покраснение голени — растяжение мелких вен медиального участка ниже лодыжки).
![]()
Патогенетическое обоснование клинических проявлений
Изменение окраски
- расширение капилляров и повреждение эндотелиальной выстилки;
- выход эритроцитов;
- распад гемоглобина (железа) вызывает потемнение кожи — гемосидериновое окрашивание.
![]()
Липодерматосклероз
- гипоксия ткани, стимуляция фиброза тканей;
- может присутствовать в виде «одеревенения» и уплотнения тканей;
- подкожный жир замещается фиброзной тканью (фиброз);
- нижняя конечность часто приобретает форму перевернутой бутылки шампанского.
Варикозное расширение вен
- недостаточность клапанов;
- обратный ток крови из глубоких вен в поверхностные;
- давление в поверхностных венах повышается;
- вены становятся извилистыми, расширенными, удлиненными.
![]()
- избыточное накопление интерстициальной жидкости; обычно поражаются нижняя часть голени и стопа;
- может развиться на одной или обеих нижних конечностях в зависимости от степени заболевания вен.
![]()
Белая атрофия
- белые аваскулярные участки кожи;
- покрыты красными пятнами;
- расширенные петли капилляров.
![]()
Венозная экзема
Часто сопровождается хронической венозной недостаточностью. Может обостряться при применении продуктов для лечения ран за счет раздражения и аллергии. Постоянный зуд может вызывать вторичные инфекции.
Венозные язвы
![]()
Степени хронической венозной недостаточности
- СТЕПЕНЬ I: Легкая отечность, расширенные вены, здоровая кожа;
- СТЕПЕНЬ II: Среднетяжелые или тяжелые отеки, варикозное расширение вен, гиперпигментация;
- СТЕПЕНЬ III: Тяжелые отеки, боль, гиперпигментация, язвы.
Диагностика
Стоит отметить, что именно адекватная оценка жалоб больного, клинической картины, является показаниями к консервативному или оперативному лечению и любые инструментальные исследования лишь вспомогательны.
В подавляющем большинстве клинических случаев для адекватной диагностики патологического изменения вен применятся ультразвуковое дуплексное сканирование (УЗИ сосудов или УЗДС). УЗДС является золотым стандартом определения особенностей строения и поражения вен конечностей.
Именно дуплексное сканирование позволяет определиться врачу с тактикой лечения конкретного пациента, наметить план консервативного или оперативного лечения.
Именно с помощью ультразвукового сканирования сосудистый хирург досконально способен спланировать этапность и особенности оперативного лечения, путем так называемой “разметки” пораженных вен.
В отличие от УЗДС флебография является очень редкой диагностической процедурой, которая применяется в исключительных случаях (установить причину тромбоза глубоких вен, рассмотреть установленный в просвете нижней полой вены кава-фильтр).
Другие исследования (например новейший способ диагностики патологии глубоких вен внутрисосудистое УЗИ) выполняются по строгим клиническим показаниям и широко в клинической практике не используются.
В случае наличия у пациента трофической язвы основным методом диагностики венозного поражения также является ультразвуковой дуплексное сканирование.
При глубоком язвенном поражения тканей нижней конечности возможно применение рентгенографии, магнитно-резонансной и компьютерной томографии пораженного сегмента конечности для определения возможного участия в гнойно-некротическом процессе костно-суставного аппарата.
При инфицированной трофической язве обязательным является посев на определение чувствительности бактериальной флоры к антибактериальным препаратам.
Лечение
- устранение факторов риска (коррекция питания, коррекция образа жизни, рациональное трудоустройство и др.);
- улучшение флебогемодинамики (лечебная физкультура, эластическая компрессия и др.);
- нормализация функции венозной стенки;
- коррекция лимфооттока и нарушений микроциркуляции;
- купирование воспалительных реакций.
Вне зависимости от наличия и выраженности венозной недостаточности все пациенты нуждаются в устранении факторов риска заболевания: избыточной массы тела, гиподинамии, тяжелого физического труда и др.
Начальная форма варикозной болезни (телеангиэктазии и ретикулярный варикоз) является только косметической проблемой, и все ее внешние проявления вполне можно устранить с помощью современных методик, таких как склеротерапия.
Важно отметить, что сами по себе телеангиэктазии не требуют хирургического лечения и не наносят вреда здоровью.
Компрессионный трикотаж – главный компонент в лечении хронической венозной недостаточности любой степени.
Класс компрессии выражается в мм рт. ст. и назначается в зависимости от степени венозной недостаточности.
0 степень:
- Эластическая компрессия (профилактический или лечебный трикотаж I класса);
1-я степень:
- Эластическая компрессия (лечебный трикотаж I–II классов).
- Эпизодические курсы монофармакотерапии;
2-я степень:
- Эластическая компрессия (лечебный трикотаж II класса).
- Повторные курсы монофармакотерапии.
- Физиотерапия и санаторно-курортное лечение;
3-я степень:
- Эластическая компрессия (лечебный трикотаж II–III классов).
- Непрерывная комбинированная фармакотерапия.
- Местное лечение.
- Физиотерапия.
- Компрессионное лечение.
Эластическая компрессия должна быть обязательным компонентом любых лечебно-профилактических мероприятий при варикозной болезни.
Терапевтический эффект компрессионного лечения определяется следующими доказанными механизмами действия:
- снижением венозной патологической “емкости” нижних конечностей;
- улучшением функциональной способности недостаточной работы клапанного аппарата;
- возрастанием резорбции тканевой жидкости в венозном колене капилляра и снижением ее фильтрации в артериальном колене;
- усилением фибринолитической активности крови.
В лечении хронической венозной недостаточности наряду с эластической компрессией большое значение имеет фармакотерапия. Современный флеботропный препарат быстро купирует болевой и отечный синдромы.
Наиболее распространенные группы флеботропных препаратов представлены в таблице.Одним из представителей группы флавоноидов является препарат Флебодиа 600, который содержит в своем составе высокоочищенный диосмин и, в отличие от микронизированной флавоноидной фракции принимается всего 1 раз в сутки.
Совместно с флеботропными лекарственными средствами при ВБ нижних конечностей используют препараты других фармацевтических групп.- нестероидные противовоспалительные препараты – НВПС (ибупрофен, нимесил, диклофенак и др.), направленные на устранение отечности тканей.
- препараты для системной энзимотерапии (Вобэнзим и др) улучшают микроциркуляцию, восстанавливают трофику тканей, способствуют быстрому купированию воспалительной фазы;
- вазоактивные средства и дезагреганты (пентоксифиллин, ацетилсалициловая кислота, дипиридамол, производные никотиновой кислоты и др.);
- антикоагулянты с целью улучшения реологических свойств крови.
В комплексной терапии могут также применяться топические лекарственные средства (мази, гели).
В зависимости от основного активного компонента их можно разделить на несколько групп: гепаринсодержащие (Эссавен Гель, крем Софья, гепарин натрий и др.), нестероидные противовоспалительные средства (диклофенак гель, гели, содержащие кетопрофен, и др.), кортикостероидные (бетаметазон, флуоцинолона ацетонид, триамцинолон и др.) или флеботоники (гель, содержащий рутозид, Гинкор-гель и др.). Необходимо подчеркнуть, что средства для местного лечения необходимо сочетать с эластической компрессией и системной фармакотерапией.
Таким образом, комплексное лечение синдрома венозной недостаточности (синдрома “усталых ног”) направлено на ряд патогенетических процессов, ответственных за прогрессирование варикозной болезни. Это и устранение отечного синдрома, влияние на различные звенья свертывающей системы крови, улучшение микроциркуляции, и улучшение обменных процессов. Применение консервативных методов лечения (медикаментозной терапии, эластической компрессии) позволяет добиваться уменьшения отеков, снижения болевого синдрома и хорошего косметического эффекта (ноги пациентов долго будут оставаться без видимых признаков варикозной болезни).
Лечение венозной язвы
Лечение венозной трофической язвы сложный, долгий, многокомпонентный процесс, который неразрывно связан с лечением хронической венозной недостаточности о которой было написано выше.
Повторимся, что для адекватного лечения трофической язвы необходимо 3 основных компонента:
- устранение причины венозной трофической язвы;
- местное лечение;
- системное лечение.
Устранение причины венозной трофической язвы
Чаще всего причиной венозной трофической язвы является венозная недостаточность вследствие варикозного расширения вен.
Поэтому основной операцией для устранения причины заболевания является удаление варикозно расширен вен (флебэктомия, лазерная облитерация, радиочастотная обляция), склеротерапия.
Однако, существуют заболевания вен, при которых флебэктомия либо невозможна, либо противопоказана, либо уже была выполнена.
Стоит отметить, что часто возможно добиться устранения причины развития трофической язвы путем наложения компрессионного трикотажа (эластическое бинтование, компрессионный трикотаж 2-3 класса компрессии) без выполнения оперативного вмешательства.
Иногда оперативное вмешательство проводят после заживления трофической язвы, опасаясь инфекционных послеоперационных осложнений (при наличии инфицированной трофической язвы).
Местное лечение
Местное лечение трофической язвы должно быть оказано в зависимости от стадии раневого процесса.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Есипенко Ирина Александровна, лазерный хирург, маммолог, сосудистый хирург, флеболог, хирург - Новороссийск]()
Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]
![Синдром диабетической стопы]()
Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
![Стеноз и закупорка артерий]()
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
![Патогенная микрофлора в поражённой стопе]()
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);
![Цвет кожи при развитии диабетической стопы]()
- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;
![Возникновение синяков под ногтями]()
- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;
![Шелушение кожи при диабетической стопе]()
- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;
![Рубцы после длительно заживающих ран на диабетической стопе]()
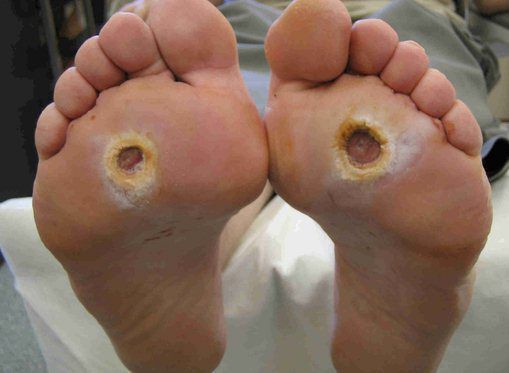
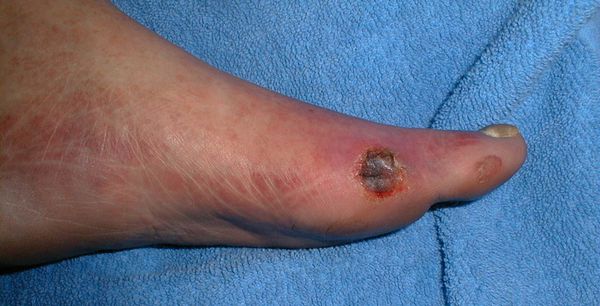
- трофические язвы, длительно не заживающие на стопах.
![Трофическая язва на большом пальце ноги]()
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.
![Причины развития диабетической стопы]()
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
![Этапы развития диабетической нейропатии]()
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
![Нейропатические инфицированные стопы]()
![Ишемическая гангренозная стопа]()
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.
![Стадии развития синдрома диабетической стопы]()
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Трофическая язва, согласно международной классификации патологий не считается самостоятельной болезнью, а скорее является осложнением серьезных заболеваний, таких как сахарный диабет, атеросклероз, варикоз и т. д. Сегодня разработано множество эффективных методов лечения незаживающих ран с помощью аптечных препаратов.
![Лечение трофической язвы]()
Что такое трофические язвы
При образовании трофической язвы под воздействием инфекционных и аутоиммунных процессов окружающие ее ткани подвергаются некрозу. В зависимости от тяжести данная патология может быстро привести к инвалидности. Лечение язв проводят с учетом разновидности заболевания, которое ее спровоцировало.
Постепенно маленькие ранки разрастаются и соединяются в крупную гниющую и кровоточащую рану. Мази, разработанные специально для лечения трофических язв, являются настоящим спасением для пациента.
![Язва на ноге]()
Современные средства усиливают регенерацию и питание тканей, приостанавливают некротические и воспалительные процессы.
Виды язв и их происхождение
Язвы поражают отдельные участки кожных покровов. Чаще всего очагом является инфекционная патология. Язвы подразделяют на несколько видов в зависимости от заболевания, которое их спровоцировало:
- ишемические;
- нейротрофические;
- диабетические;
- венозные;
![Различные виды заболевания]()
Возникновению трофической язвы предшествуют небольшие плохо заживающие ранки, чаще всего вызванные неудобной одеждой либо обувью. Спровоцировать патологию также могут химическое, термическое либо радиационное воздействие. Появление язв также регистрировалось при обморожении.
Комплексная терапия
Сложность лечения трофических язв заключается в наличии патогенной микрофлоры, которая поддерживает течение воспалительного процесса. Наиболее часто ткани инфицируются стафилококками, синегнойными палочками, клебсиеллами.
![Заражение организма стафилококком]()
Основой лечения развившихся язв является консервативная антибиотикотерапия. В особо тяжелых случаях может требуется хирургическое вмешательство. В лечебный комплекс трофических язв в обязательном порядке включают специальные мази, подавляющие воспаление, очищающие кожу от гнойных и некротических участков. Аптечные препараты также ускоряют заживление, усиливают регенерацию.
Основная цель комплексной терапии - уменьшить раневые площади, снять воспаление, ускорить заживление. Наиболее эффективным является медикаментозное лечение на начальных стадиях заболевания, когда раневые поверхности не углубились до костей и суставов.
![Медикаментозное лечение заболевания]()
Местное лечение трофических язв
Наружное лечение направлено на первоначальную причину заболевания, а также устранение возможных осложнений. Для достижения максимального эффекта в короткие сроки применяют различные препараты в виде мазей, в состав которых входят одно либо 2-3 активных вещества.
Помимо ранозаживляющих препаратов при терапии трофических язв также применяются другие лекарственные средства, оказывающие следующие действия:
Также выбор мази зависит от стадии протекающего заболевания:
- Первая стадия. На начальном этапе образования язвы появляются острые боли, усиливается гиперемия, отек тканей, увеличивается температура тела. В такой ситуации лучше всего подойдут мази, имеющие антибактериальный и охлаждающий эффект. К таким препаратам относят Левомеколь, Ихтиоловая мазь, Цинковая мазь.
- Вторая стадия. Этот период характеризуется появлением выделений и образовавшейся раны. В зависимости от разновидности патогенной микрофлоры, находящейся в язве количество гнойного отделяемого и его запах могут быть различны. Края ранки при этом выравниваются, а в центре отчетливо заметен очаг воспаления. Для лечения патологии на такой стадии больше всего подходят мази с бактериостатическим и бактерицидным действием. Перед назначением антибактериального препарата отделяемое из раны сдают на посев для определения чувствительности патогенов к антибиотикам.
![Стадии образования заболевания]()
Лучше всего, если лекарственный препарат будет подбирать лечащий врач. Самостоятельное лечение в данном случае может не только не дать положительного эффекта, но и значительно ухудшить состояние пациента.
![Формирование венозных язв]()
Эффективные средства для местного применения
Для контроля над состоянием образовавшейся раны в лечебных учреждениях принимают специальную цветную шкалу. Это так называемые фазы течения патологии, при которых применяют различные лекарственные средства.
- Желтая либо черная язва. Это начальная стадия развития заболевания, сопровождающаяся острой инфекцией. Если причиной патологии стала синегнойная палочка, раны становятся зелеными либо серыми. В данной ситуации целью терапии является обеззараживание раны, поэтому потребуются антибактериальные мази и антисептические.
![Черная трофическая язва]()
![Красная рана при заболевании]()
![Заживление раны на ноге]()
Общий курс лечения обычно длиться достаточно долго и может достигать полугода. Проводить терапию на начальных стадиях желательно в условиях стационара. Незаживающие трофические язвы можно лечить и в домашних условиях, мази при этом являются основой всего терапевтического курса. Правильно подобранное наружное средство на каждом этапе заболевания - залог скорейшего выздоровления.
Среди наиболее эффективных мазей на первое место выходят препараты с цинком и серебром. Они прекрасно справляются практически с любыми раневыми поверхностями, подсушивают кожу в области воспаления и оказывают антисептическое действие. Современные аптеки предлагают для лечения трофических язв на первых двух стадиях следующие лекарственные средства:
![Уход за язвой]()
Аргосульфан
Активным веществом препарата является сульфат серебра. Крем используется только для наружного применения. Он образует на ране защитный слой, предупреждая тем самым попадание инородных микроорганизмов и патогенов извне. Обладает мощным противомикробным действием, ускоряет заживление кожных покровов.
Применяется средство чаще всего на первой и второй стадии заболевания. Оно быстро подсушивает незаживающие ранки, уменьшает выраженность болевого синдрома и значительно облегчает состояние пациента.
![Крем с серебром]()
Тридерм
Это комплексное лекарственное средство, в состав которого входят антигрибковый компонент, антибактериальный и гормон. Благодаря такому соединению препарат достаточно быстро справляется с различными повреждениями на коже, в том числе и с трофическими язвами.
Чаще всего Тридерм применяется при язвах диабетической и варикозной этиологии. Препарат оказывает мощное противовоспалительное, бактерицидное и ранозаживляющее действие. Помимо прочего медикаментозное средство отрицательно влияет на развивающийся грибок, ускоряет регенерационные процессы.
![Тридерм в форме мази]()
Ихтиоловая мазь
Лекарственное средство снижает выраженность воспалительного процесса, оказывает бактерицидное действие на поверхности раны, улучшает состояние окружающих кожных покровов. При регулярном применении ускоряется процесс заживления.
Эффективность мази доказана годами, поскольку начало ее применения датируется 60-70 годами 20 века. Доктора считают ее универсальным медикаментом, помогающим при различных инфекционных и гнойных ранах. Поскольку в состав средства входя только вазелин и ихтиол, противопоказания к применению препарата отсутствуют за исключением индивидуальной непереносимости.
![Средство с ихтиолом]()
Кубинская мазь
Эффективное средство от трофических язв, в состав которого входит сульфадиазин серебра, а также рчЭФР. Применяется на самых первых стадиях заболевания. Препарат тормозит разрушение эпителия, помогает при обильных гнойных выделениях. Помимо этого, лекарственное средство активизирует нарастание кожи при долго заживающих язвах и ранах.
К действиям препарата также можно отнести предупреждение появления келоидных рубцов. Также кубинская мазь препятствует образованию контрактур, благодаря чему сохраняется подвижность сустава.
![Кубинская мазь Эбермин]()
Вундехил мазь
Вундехил является мощным противовоспалительным, обезболивающим, ранозаживляющим и противомикробным препаратом. Устраняет любые трофические язвы, уничтожает вредоносные микроорганизмы, препятствует попаданию бактерий извне. Помогает даже при тяжелом течении заболевания.
Также препарат стимулирует регенерацию эпидермиса, усиливает рост соединительной ткани, ускоряя тем самым заживление. Единственным противопоказанием является только чрезмерная чувствительность к составляющим медикамента.
![Вундехил при воспалении]()
Мазь Вишневского
Данный препарат много лет применяется врачами в гнойной хирургии. Действует как мощный антисептик, устраняет бактериальную инфекцию, участвует в восстановлении поврежденных тканей. Также препарат оказывает иммуномодулирующее действие, влияет на тканевые рецепторы, что впоследствии проявляется улучшением местного кровообращения.
Часто препарат применяют в комплексе с бальзамом Шостаковского. Показано лекарственное средство при любых долго не заживающих ранах, трофических язвах, флегмонах.
![Линимент по Вишневскому]()
Солкосерил
Мазь Солкосерил является депротеинизированным гемодиализатом. К его действиям относят транспорт глюкозы, кислорода к клеткам, страдающим от гипоксии. Препарат активизирует регенеративные процессы, стимулирует синтез коллагена. Лекарственное средство способствует ускорению метаболизма в поврежденной зоне, стимулирует рост здоровых клеток и последующее заживление.
В составе препарата отсутствуют жиры, благодаря чему нанесенная на кожу мазь хорошо смывается. Единственным противопоказанием к применению является чрезмерная чувствительность к одному из компонентов лекарственного средства.
![Заживляющая мазь Солкосерил]()
Стелланин
Стимулирует регенерацию кожных покровов, убивает вредоносные микроорганизмы. Применяется чаще всего при остаточных воспалительных процессах. Положительный эффект отмечается уже через несколько приемов.
Действующий компонент помогает отторгать гнойные выделения. Эффективен при ранах, язвах, гнойных прыщах. Описываемое средство имеет ряд противопоказаний. Данный препарат не назначается пациентам с непереносимостью йода, серьезными патологиями почек и печени, тиротоксикозе.
![Сталланин при кожных болезнях]()
Заживляющие мази
При лечении трофических ран во время рубцевания требуется обеспечить человеческий организм особыми условиями, которые ускорят заживление, и предотвратят дальнейшие рецидивы. Для этой цели назначают специальные регенерирующие мази, которые предназначены для нормализации обменных процессов и восстановления микрокровообращения в поврежденной зоне.
Перед использованием наружных мазей-репарантов требуется удостовериться в отсутствии инфекции и гнойных выделений.
На стадии заживления хорошо помогает Бепантен. Активным компонентом является дескпантенол. Это средство проникает глубоко в клетки, оказывает мощное регенерирующее действие, ускоряет местный метаболизм.
![Бепантен для заживления]()
На фоне лечения формируется стойкий рубец и эффективный защитный барьер. Стоимость средства 400-600 рублей.
Еще одним современным и быстродействующим препаратом является Куриозин. В состав медикаментозного средства входит гиалуроновая кислота, а также цинк. Лекарство подавляет жизнедеятельность и размножение микробов в зоне поражения, придает коже эластичность, восстанавливает ткани.
Гомеопатические препараты
Лечить трофические язвы можно и гомеопатическими средствами. Эти препараты считаются полностью безвредными и не имеют противопоказаний:
№ Наименование средства Русское название препарата Описание препарата 1 Acidumm fluoricum Ацидум флюорикум Применяется при больших язвах с твердыми краями. Смягчает ткани, ускоряет заживление 2 Ацидум флюорикум Ацидум нитрикум Используется для лечения кровоточащих язв неправильной формы. 3 Arnica Арника Показан к применению при язвах, образовавшихся на месте травмы. Также используется при болях в области раны 4 Arsenicum album Арсеникум альбум Эффективен при лечении трофических язв гангренозного характера с кровянистыми и жидкими выделениями Эффективность гомеопатических средств не доказана. Однако, на сегодняшний день существует множество положительных отзывов от врачей и пациентов. Огромным плюсом является натуральный состав описываемых препаратов, благодаря чему негативные явления при лечении не развиваются.
![Препараты для лечения заболевания]()
Народные средства
- в стерильной емкости смешивают по тюбику гентамициновой, метилурациновой, синофлановой, гиоксизоновой мази;
- далее туда же добавляет 3-4 пакета стрептоцида и 100 грамм вазелина;
- мазь ежедневно наносят на стерильную салфетку и прикладывают к пораженным язвой участкам;
- раны во время лечения не разрешается мочить. Раз в 7 дней их обрабатывают перекисью водорода.
Лечить трофическую язву можно мазью из золотого уса. Чайную ложку сока указанного растения смешивают с детским кремом в соотношении 1:2. По отзывам пациентов, небольшие язвы начинают затягиваться уже через несколько дней лечения.
В таком случае рекомендуют применять солевые повязки. Для этого столовую ложку соли растворяет в литровом баллоне воды. Сложенную в несколько слоев марлю смачивают в получившемся растворе и прикладывают к ране, укрыв при этом компрессной бумагой. Через 3-4 часа процедуру повторяют. В промежутке между манипуляциями язва на ноге должна быть открытой.
![Народные методы лечения]()
Читайте также: