Как сделать бородавку гримм
Обновлено: 27.04.2024
Когда дело доходит до того, чтобы найти правильное средство от прыщей, можно найти целый миллион различных продуктов — от умывалок и гелей до кремов и даже специальных пластырей. В связи с этим часто трудно выбрать для себя, какой из этих инструментов лучше всего подходит для конкретной ситуации.
Однако еще более удручает тот факт, что прыщи не проходят с возрастом. Всем кажется, что угри прекратятся после последнего звонка, но на самом деле это не так. В действительности они появляются даже после 50-ти лет. И часто, чем старее человек, тем труднее ему бороться с высыпаниями на коже. Эксперты рассказали о самых полезных методах лечения угрей.
Почему «выскакивают» прыщи?
Угри появляются, когда клетки жирной и мертвой кожи соединяются, что приводит к образованию пробки, закупоривающей поры. Обычно кожа избавляется от них естественным образом. Но по данным Американской академии дерматологии, когда тело производит слишком много кожного жира, омертвевшие клетки застревают в порах.
Нет единого решения, чтобы избавиться от прыщей.
Каждый человек по-своему реагирует на курс лечения, и иногда состояние кожи может ухудшаться до того, как станет лучше.
В связи с этим лучший выход — обратиться к специалисту.
Он сможет подобрать индивидуальный курс лечения угрей в зависимости от причин, стоящих за появлением их на кожном покрове.
Это вовсе не так страшно, как кажется на первый взгляд. В начале врач установит тяжесть прыщей и назначит им «степень» (от одного до четырех).
Таким образом, специалист выяснит, какое лечение лучше подходит пациенту: местное или внутреннее (или, возможно, оба).
Какая разница?
Местная разновидность лечения является самым распространенным видом лечения угрей.
Главным образом необходимо убить бактерии, которые вызывают прыщи, или уменьшить производство кожного жира.
Актуальные ингредиенты для лечения прыщей способны включать средства с ретиноидами, антибиотиками или салициловой кислотой (подробнее об этом ниже).
Внутренняя разновидность лечения угрей — это лекарства, которые необходимо принимать внутрь.
Они представлены во множестве видов. Антибиотики способны убивать бактерии и уменьшать воспаления; противозачаточные таблетки могут помогать с гормональными проблемами, и изотретиноин — подходит для серьезных заболеваний.
Вот самые эффективные вещества, которые помогут в борьбе с высыпаниями на коже.
Салициловая кислота
Она является идеальным и наиболее распространенным веществом. Если пойти в аптеку, можно найти ее в составе активного ингредиента в большом количестве продуктов от прыщей.
Салициловая кислота может мягко отшелушивать омертвевшие клетки кожного покрова.
Салициловая кислота также обладает некоторыми противовоспалительными свойствами.
Но нужно иметь в виду: если использовать ее слишком часто, она может сделать кожу сухой.
Таким образом, целесообразно использовать только одно средство на основе салициловой кислоты для ежедневного пользования.
Гликолевая кислота
Она хорошо отшелушивает кожу и избавляется от омертвевших клеток, которые способны забивать поры.
Подобно салициловой кислоте, гликолевую можно найти в составе средств для очищения, пилингах, увлажняющих кремах, гелях и сыворотках, продающихся в специальных салонах красоты или местных аптеках.
Ретинол
Все, наверняка, слышали о том, что крем на основе ретинола используют в качестве омолаживающего средства. Но не многие знают о том, что витамин А может хорошо справляться с акне. Так как это вещество помогает стабилизировать выработку кожного сала.
Кроме того, акне — это воспалительный процесс, а ретиноиды являются отличным противовоспалительным средством.
Специалисты часто советуют их людям, склонным к прыщам. Если сравнивать с остальными методами борьбы с акне, можно выявить еще одно несомненное достоинство — ретиноиды не только лечат прыщи, но и предотвращают их появление.
Однако стоит помнить о том, что иногда ретиноиды вызывают раздражение. Если кожа чувствительная, ретиноид может оказать слишком сильное воздействие.
В любом случае, какой бы препарат не использовался, для получения результатов потребуется какое-то время.
Безоперационные методы лечения деформаций стопы, (проще говоря, косточки на ноге), наиболее эффективны на начальной стадии заболевания. Подобную деформацию называют вальгусной, и выражается она в искривлении плюснефалангового сустава большого пальца. Выпирающая шишка – это не только эстетический дискомфорт, она может препятствовать ходьбе, вызывать повреждение кожи в виде мозолей и ссадин и даже стать причиной артроза, варикоза или плоскостопия.
Причины возникновения вальгусной деформации
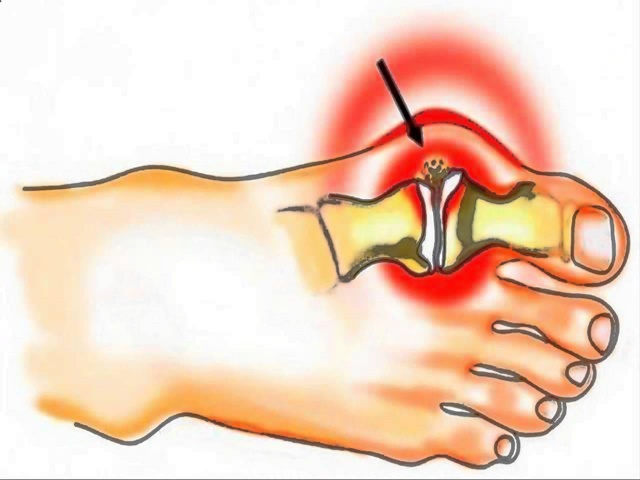
С проблемой сталкиваются чаще всего женщины (97–99 %), возраст которых 30 лет и больше. Это распространенная патология стопы, она находится на втором месте после плоскостопия. Из-за прогрессирующей деформации человек лишается полноты движений. Кроме того, при наличии этого заболевания выбор обуви ограничен, носить ее неудобно или больно.
Рекомендуемые статьи по теме:
Главные причины появления дефекта:
Некомфортная обувь (слишком узкий носок или высокий каблук).
Наличие плоскостопия. У нормальной стопы есть поперечный и продольный свод, их образует и поддерживает мышечно-сухожильный корсет. Благодаря сводам стопа во время ходьбы амортизируется, предупреждая деформацию костно-суставных структур. Если мышечная мускулатура ослаблена, происходит уплощение стопы. В результате костно-суставный аппарат начинает испытывать большие нагрузки, что приводит к деформации.
Наследственность. Деформация возникает из-за генетической предрасположенности к заболеваниям опорно-двигательного аппарата, нехватки кальция (приводит к остеопорозу), недостатка витамина Д (причина развития рахита), мочевой кислоты (способствует появлению подагры). Имеет место и наследственная специфика строения стоп, когда длина первой кости плюсны больше других, ее наклон изменен или сустав очень подвижный.
Работа, связанная с балетом, танцами. Пуанты балерины имеют меньший размер, чем ее обычная обувь. Поэтому ступня вынуждена изгибаться, чтобы была возможность опоры на пальцы. На носках, площадь которых всего 2 см 2 , держится вес тела целиком. В результате танцевальной деятельности у балерин неминуемо деформируется стопа.
Пожилой возраст, в котором происходит сокращение выработки эстрогена, отвечающего за замедление разрушения костных тканей. Без эстрогена кости начинают интенсивно терять кальций, что приводит к остеопорозу.
Лишняя масса тела. Из-за нее возрастает нагрузка на стопы.
Травмированная стопа, у которой нарушена конфигурация и повреждены фиксирующие структуры.
Воспаление суставов (артрит), приводящее к изменению их структуры (усугубляется процесс вальгусной деформации ступни).

Диагностика стадии заболевания
Существует 3 степени заболевания, которые можно различить по проявлениям симптомов и внешнему виду стопы.
Начальная (умеренная). Пациент жалуется на неудобство при носке обуви, что проявляется в трении кожи, образовании мозолей на наружном крае первого плюснефалангового сустава. Появляется шишка с покраснением и отечностью близлежащих тканей. Часто в зоне стопы наблюдаются регулярные боли ноющего характера. Рентгенограмма показывает угол вальгусного отклонения меньше 20 о .
Средняя. Наблюдается артрит (воспаление сустава) с характерным покраснением кожных покровов. Болевые ощущения усиливаются. Внешний осмотр показывает смещение второго пальца первым. Образуются натоптыши на участках под вторым и третьим пальцами. Угол вальгусного отклонения возрастает до 20–40°. На рентгеновском снимке виден подвывих 1-го плюснефалангового сустава.
Запущенная. Во всей стопе ощущается болезненность, движения во время ношения обуви становятся скованными. Во многих случаях пациенты теряют трудоспособность. Стопа существенно деформирована. Происходит сильное смещение первого пальца, который оказывается над или под вторым. В основании первого пальца происходит образование большого костного выступа. Кожные ткани под вторым и третьим пальцами грубеют, формируются натоптыши, мозоли. Рентгенограмма показывает, что угол вальгусного отклонения превышает 40 ͦ. Отчетливо виден подвывих или вывих 1-го плюснефалангового сустава.
Необходима консультация специалиста при следующих изменениях:
в районе основания большого пальца появилась припухлость;
выпирающая косточка покраснела и болит;
палец отклоняется кнаружи;
ноги сильно устают при ходьбе;
на подошвах образуются болезненные мозоли и натоптыши.
С проблемами деформации стопы нужно обращаться к врачу-ортопеду. При первичном осмотре он выяснит, какова величина отклонения большого пальца, в каком состоянии находятся сосуды, есть ли мозоли, натоптыши, ощущается ли боль в суставе. Кроме того, врач оценит степень подвижности ступни. Чтобы поставить диагноз, одного осмотра недостаточно, необходимо дополнительное обследование: рентген в 3-х проекциях, МРТ, компьютерная плантография.
Заболевание поддается безоперационному лечению лишь на начальных стадиях (1–2) при величине угла отклонения не больше 20 ͦ. Хорошо помогают разнообразные фиксаторы, ортопедическая обувь, занятия лечебной физкультурой, медикаменты. Хирургический способ показан, если угол отклонения пальцев превышает 20 ͦ, боль носит постоянный характер, наблюдается нарушение походки, выпирающий сустав неподвижен.
Консервативное лечение вальгусной деформации противопоказано в следующих случаях:
Наличие варикозного расширения вен, тромбофлебита.
Открытые незажившие раны на ступнях.
Пациент испытывает непереносимость фиксирующих материалов.
Выявлены аллергические реакции на медикаменты.
Следует соблюдать осторожность при назначении лечения пациентам с сахарным диабетом, облитерирующим эндартериитом (стопы являются уязвимыми и нуждаются в особом уходе).
Осложнения проявляются в усилении болезненных ощущений, уменьшении подвижности стоп, деформации пальцев, патологии коленного и тазобедренного суставов, нарушении походки.
Если пациент не будет придерживаться рекомендаций ортопеда, это может спровоцировать прогрессирование заболевания. Тогда хирургическое вмешательство неизбежно.
Безоперационные методы лечения деформаций стопы
Консервативный способ направлен на:
Устранение причин, по которым стопа искривлена.
Исправление деформации конечностей.
Снятие симптомов, сопровождающих заболевание (болей, воспалений, отеков).
По прошествии определенного времени, если наблюдается положительная динамика, кость прекращает свой рост, ее размеры уменьшаются, что приводит к нормализации состояния ступни в целом. При условии соблюдения всех предписаний специалиста можно добиться правильного распределения нагрузки на стопу.
Если больной обратился к доктору впервые, его полностью обследуют. Это необходимо для назначения наиболее эффективного курса лечебных процедур.
Самые распространенные диагностические методы, применяемые для изучения патологии:
визуальный осмотр деформированной конечности;
рентгенографическое исследование с целью выявления всех костных изменений;
компьютерная плантография, определяющая степень нагрузки на определенные области стопы.
Подробно изучив и проанализировав полученные результаты, врач-ортопед назначает пациенту оптимальное консервативное лечение. Важными факторами, влияющими на выбор тех или иных методов, являются:
возраст пациента (как правило, 50 лет и старше);
угол вальгусной деформации (не должен быть больше 30°);
отсутствие других патологий стопы.
Сегодня разработан ряд достаточно эффективных безоперационных методов лечения деформаций. Нередко для того, чтобы достичь положительных результатов, применяют сразу несколько медицинских подходов и лечебных препаратов.
Хороший результат в борьбе с вальгусной деформацией стопы показали следующие консервативные методы:
Применение специальных приборов и приспособлений.
Разнообразные лечебные мероприятия.
Использование препаратов народной медицины.
Для получения длительного положительного эффекта важен комплексный подход, при котором гармонично сочетаются все известные методы терапии.
С целью устранения негативных симптомов, сопровождающих деформацию ступней, успешно применяется медикаментозное лечение. Чтобы купировать воспалительный процесс, в суставную полость вводятся препараты, содержащие гормоны («Дипроспан», «Гидрокортизон»). Помимо гормональных средств, с этой же целью используются противовоспалительные средства наружного применения. С болевым синдромом хорошо справляются обезболивающие лекарства, такие как ибупрофен, парацетамол.
Существуют негативные факторы, усугубляющие болезнь, которые рекомендуется исключить. К ним относятся:
ношение неудобной обуви на высоком каблуке;
профессиональная деятельность, связанная с длительной нагрузкой на ноги (учитель, продавец, парикмахер).
Поэтому для быстрого выздоровления важно подбирать удобную обувь, больше ходить босиком, снизить по возможности нагрузку на ноги и четко следовать рекомендациям врача.
Данные приспособления носят и постоянно, и только в ночное время. Бандажи и вальгусные шины бывают силиконовые, пластиковые, изготовленные из эластичных тканей. Принцип действия шины: специальная накладка фиксирует большой палец в нужном положении и давит на выпирающую косточку.
Функция бандажа заключается в снижении нагрузки на ступни, купировании боли, облегчении ходьбы, предохранении костей от последующего искривления.
Рекомендуем
- Синусоидально-моделированные токи (СМТ)
Физиотерапевтический метод. Принцип действия: к ногам крепятся электроды, через которые поступает электрический разряд к мышцам и связкам. Процедура является безопасной и не вызывает болезненных ощущений. Благодаря воздействию СМТ происходит стимуляция нервных окончаний, повышается тонус тканей, улучшается кровообращение, устраняется отечность.
Назначение лекарственных препаратов требуется для купирования боли, воспаления, отеков. Медикаментозная терапия проводится с применением таблеток, уколов, мазей, гелей. При лечении используются «Ибупрофен», «Кетанов», «Диклофенак», «Индометацин» и другие нестероидные противовоспалительные препараты. Если боли сильные, врач назначает введение гормональных средств внутрь полости сустава.
Данные приспособления применяют, если необходимо жестко зафиксировать ногу. С помощью изготовленного из прочного пластика тутора сустав становится неподвижным.
Ортезы бывают 2 видов: безнагрузочные (их используют в ночное время, так как они не допускают движения) и функциональные (в них можно активно двигаться). Для каждого конкретного пациента делается индивидуальный слепок, по которому изготавливается приспособление.
Хорошим домашним средством для ног являются ванночки. Вода в них должна быть теплой (37–38 о С). Процедуру выполняют не более 15 минут. В разнообразные составы ванночек входят, как правило, соль, йод, хвойный или травяной настои. Курс длится 1–2 недели.
Чтобы уменьшить косточку, применяют средства народной медицины. Эффективны различные примочки, компрессы, содержащие прополис, скипидар или глину, йодистая сетка, ванночки с отваром кожуры картофеля или хозяйственным мылом.
Рекомендуем
Тепловые методы лечения включают парафиновые или озокеритовые обертывания ступней. Это позволяет улучшить микроциркуляцию крови, восстановить поступление питания к мышечным тканям, снять усталость.
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
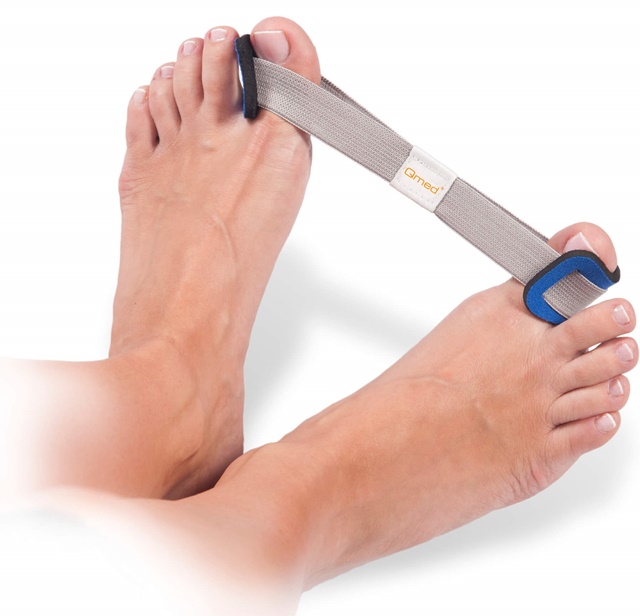
Лечебная гимнастика и массаж ног — эффективные мероприятия, направленные на снятие напряжения мышц, укрепления связок. Массаж необходимо проводить курсами по 10–20 сеансов с промежутком в один месяц.
Чтобы вернуть пальцам подвижность, нужно выполнять следующие упражнения:
Ходить на носочках.
Ходить с упором на наружную сторону ступни.
Перекатывать небольшой мяч стопой.
Захватывать мелкие вещи пальцами ног.
Кроме того, пользу приносят занятия плаванием, велопрогулки, хождение босиком.
Консервативные методы исправления деформации стопы включают использование специальных ортопедических приспособлений: стелек, стяжек, шин, ночных корректоров и т. д.
Стельки, которые изготавливаются для каждого пациента индивидуально, имеют специальное основание. Они способствуют устранению нагрузки на сустав и помогают вернуть ступне ее амортизирующие функции.
Супинаторы и межпальцевые перегородки служат для выравнивания фаланг пальцев и уменьшения деформации.
Благодаря ночному бандажу-корректору большой палец ноги находится в правильном положении.
Накладка ортопедической шины обеспечивает надежную фиксацию пальцев, тем самым способствуя постепенному выравниванию стопы.
Эти приспособления допускается носить постоянно. В некоторых случаях используются специальные стяжки, поддерживающие поперечный свод стопы.
Чтобы лечение было эффективным, важно устранить главную причину заболевания – отказаться от узкой обуви на высоком каблуке. Следует выбирать комфортную натуральную обувь, которая выполнена из мягких материалов, имеет широкий носок и каблук не более 5 см. Только в этом случае нагрузка на стопу будет распределяться равномерно.
Почему клиенты выбирают Центр красоты и здоровья Veronika Herba:
Это центр красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой специалист, а один из лучших в Москве. Это совершенно другой, более высокий уровень сервиса!
Получить квалифицированную помощь вы можете в любое удобное для себя время. Центр красоты работает с 9:00 до 21:00 без выходных. Главное — заранее согласовать с врачом дату и час приема.

Массаж лица против морщин: 10 эффективных техник

Как убрать второй подбородок быстро и навсегда

Полезные витамины для волос: от выпадения и для роста

Прессотерапия: худеем без нагрузок, диет и таблеток
Диабетическая стопа: симптомы, лечение и профилактика
Биохимический анализ крови как способ контроля за состоянием своего здоровья
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
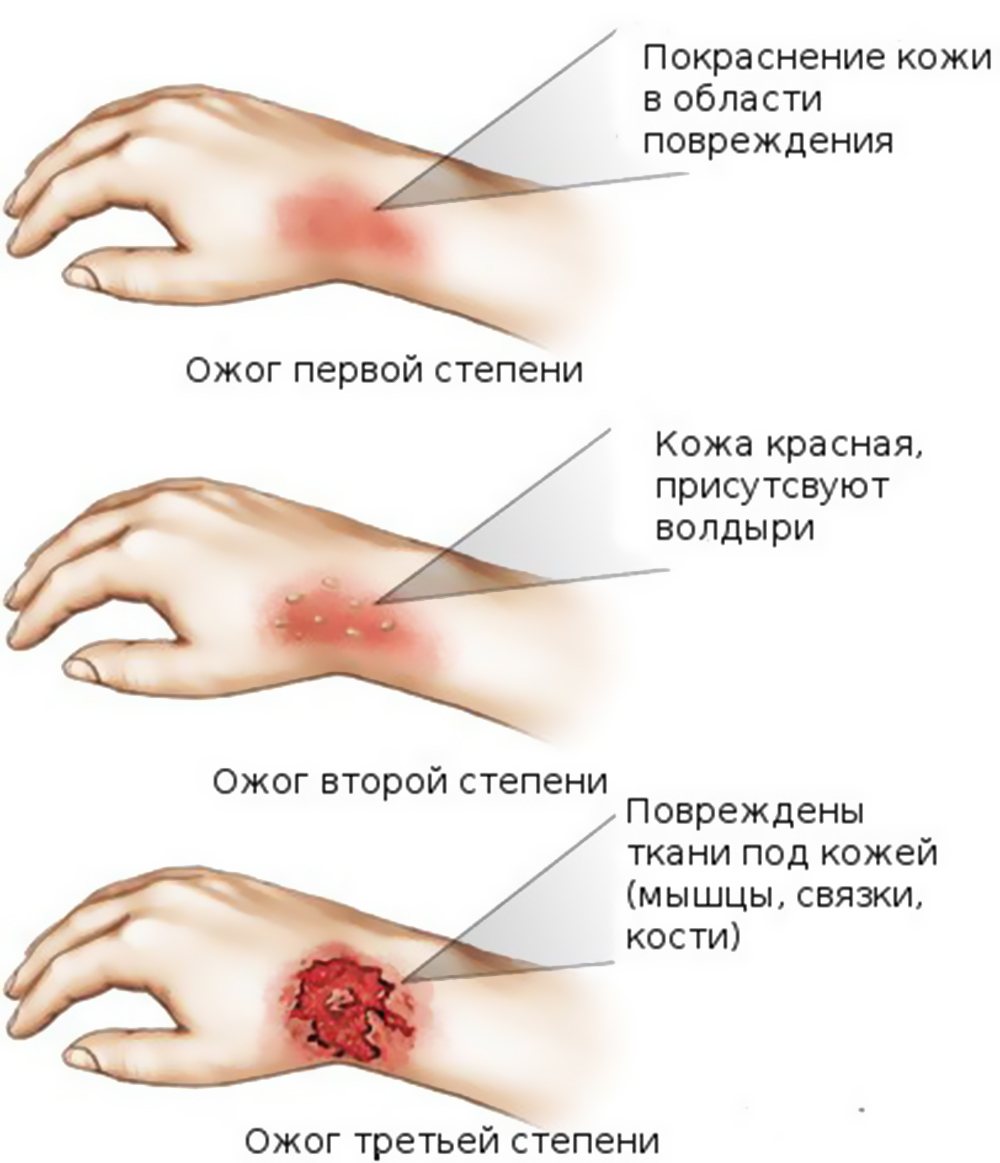
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.

Синяки нередко появляются на коже, чаще всего из-за падений, ударов, ушибов. Они некрасивы, болезненны, могут быть подтверждением заболевания сосудов или скрытого повреждения костной ткани. Можно ли быстро избавиться от простого синяка, например, за 3 дня?
Что такое синяк?
Синяк – это повседневное название подкожной гематомы или кровоподтека. Из-за разрывов сосудов кровь пропитывает окружающие ткани. В месте травмы образуется болезненный отек. Если крови некуда растекаться, то формируется шишка. Это характерно для ушибов волосистой части головы. Синяки от уколов бывают из-за повреждения сосудов или вызваны действием лекарства.
В начале синяк имеет багрово-синюшный цвет, из-за чего он и получил свое название. В последующем окраска кровоподтека меняется на сине-зеленую, затем он желтеет и наконец постепенно выцветает. Причиной этого является поэтапное разрушение гемоглобина из эритроцитов. Это естественный процесс, длящийся до 7 дней.
Когда обращаться к врачу?
При небольших размерах синяка, при наличии явной причины его появления, при умеренном отеке и небольшой болезненности беспокоиться не стоит.
Консультация врача нужна, если:
размер гематомы не соответствует силе предшествующей травмы или травмы не было вовсе;
в течение 2 суток кровоподтек не «цветет», а становится даже темнее или больше;
отек очень выражен и ограничивает подвижность конечности;
после удара затылком возникли кровоподтеки под глазами;
на ногах много мелких синяков или есть сыпь;
гематомы возникают часто и сопровождаются кровотечениями;
человек принимает антикоагулянты, аспирин.
Беспричинное появление кровоподтеков может свидетельствовать о повышенной ломкости сосудов либо о патологии свертывающей системы крови. Иногда болезни печени могут приводить к такой проблеме. Сосуды могут быть слабыми из-за гиповитаминоза или воспаления (васкулита).
Лечим синяки
Синяк, особенно располагающийся на лице, выглядит не эстетично. Как избавиться от него за 3 дня?
Первой помощью является охлаждение места травмы. Подойдет лед, холодный компресс или замороженные продукты. Приложить холод нужно как можно раньше и оставить примерно на 20 минут. Это приведет к сужению сосудов, остановке кровотечения и к уменьшению отека. Синяк будет небольшим. На следующий день можно начинать прогревания, чтобы ускорить распад гемоглобина.
Помочь могут народные средства. Уже в первые часы можно использовать примочки со свинцовой водой или с Бадягой, приложить размятый лист Алоэ или ломтик свежего ананаса. Можно сделать компресс из равных частей уксуса и водки, добавив чайную ложку соли. Или нанести кашицу из растертого лука с солью.
Заранее заморозьте кубики из размятых с водой листьев петрушки. Их можно прикладывать сразу после ушиба, получая охлаждение и лечение одновременно.
В аптеке продаются готовые средства от синяков. Например, мазь Спасатель, бальзам SOS, Троксевазин, гель Синяк-оff, мази с Арникой, Ратовником или Окопником.
Регулярное применение любого способа ускорит регресс синяка. А пока он не исчез, можно попробовать его замаскировать.
Синяк – дело неприятное, но поправимое. Меры по его устранению несложные, но их необходимо проводить систематически, несколько раз в день и повторять до исчерзновения ушиба.
Что нельзя делать при выпадении волос? Советы трихолога
Проблемы с волосами и их выпадением случаются у многих людей. Только на приеме у специалиста можно разобраться в том, почему волосы стали редеть, сечься и выпадать. Советы трихолога помогут определить правильную тактику лечения и ухода за волосами.
Кто такой врач-трихолог? Почему советы трихолога ценны?
Трихолог — врач-дерматолог, который занимается исключительно лечением кожи головы и волос. Основная причина, по которой люди обращаются к этому специалисту — выпадение волос. Также трихолог занимается решением других проблем: назначает лечение при лишае, перхоти, псориазе, микозе, себорее, педикулезе, гиперкератозе и др.
Трихолог — это такой же врач, как и другой медицинский специалист. У него должно быть:
- высшее медицинское образование;
- документы о том, что он прошел обучение по направлению «Косметология» и/или «Трихология»;
- квалификационная категория в зависимости от стажа работы.

Чтобы быть уверенным в том, что советы врача трихолога от выпадения волос действительно помогут, следует обращаться действительно к специалисту, который работает в аккредитованном медицинском центре, а не работает в частном кабинете или, что еще хуже, на дому.
Лучшие советы трихолога в лечении проблемы выпадения волос
Многие люди начинают самостоятельно лечить ослабленные волосы, не задумываясь о том, что те или иные средства могут не просто не помочь, но и навредить. Чтобы этого не произошло и вы не потратили свое драгоценное время на восстановление волос, стоит придерживаться советов трихолога от выпадения волос. Сейчас выясним, что вы можете делать не так.
Какие средства могут быть вредны при выпадении волос?
Некоторые медицинские препараты могут способствовать потере волос. Так, к таким лекарствам относятся:
- антидепрессанты;
- препараты бета-блокаторы;
- противоопухолевые лекарства;
- препараты от кожных заболеваний;
- нестероидные лекарственные средства (в том числе таблетки на основе ибупрофена).
Если вы принимаете вышеперечисленные препараты или любые другие, после применения которых заметили, что волосы начали редеть, стоит обговорить с трихологом вопрос о корректировке лечебной терапии.
Читайте также:

