Как сбить температуру если у ребенка крапивница
Обновлено: 24.04.2024
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Автор:
Микава Елена Ильдаровна
Главный врач, педиатр, кандидат медицинских наук
Что касается более взрослых карапузов, то для них этот «порог» - 39-39.5. В том случае, если градусник показывает меньшую температуру, сбивать ее не стоит. Помните, что повышенная температура у ребенка – это отличная возможность для организма самостоятельно побороть инфекцию. Предоставьте малышу возможность повысить свой иммунитет!

Чем снизить температуру у ребенка?
А теперь поговорим о лекарствах, которые обязательно должны быть в вашей аптечке в том случае, если в семье подрастает малыш. Так, педиатры запрещают использовать в этих целях такие препараты, как:
Крохе можно давать только такие лекарственные средства, в состав которых входит Парацетамол или Ибупрофен. Даже в том случае, если температура у ребенка без симптомов, их нужно грамотно рассчитать по весу малыша и отмерить с помощью специального шприца или мерной ложки. Использовать для этих целей обычные чайные ложки не следует, а о понятии «на глазок» лучше вообще забыть.
Как сбить температуру у ребенка?
Врачи советуют использовать только один препарат из вышеперечисленных – с Парацетамолом или Ибупрофеном в составе. В том случае, если температура снижается плохо или не сбивается вовсе, такие лекарства можно чередовать. А вот давать малышу комбинированный препарат – Ибуклин – нельзя.
Обратите внимание, что вовсе не обязательно снижать температуру до нормы. Достаточно лишь немного сбить ее для того, чтобы самочувствие малыша хоть немного улучшилось. Не забывайте и выпаивать карапуза, ведь в случае высокой температуры увеличивается потеря жидкости. Педиатры утверждают, что крохе необходимо выпивать по 100 мл воды на 1 кг веса.
Что делать, если малыш заболел ветрянкой?
Ваш ребенок подхватил ветряную оспу? Безусловно, это острое вирусное заболевание также может стать причиной появления высокой температуры. Как действовать в таком случае?
Самое главное – подобрать для малыша жаропонижающее средство. Ни в коем случае нельзя использовать Нурофен. Для борьбы с высокой температурой во время ветрянки подойдут препараты, в составе которых есть Парацетамол.

Как быть, если у ребенка лихорадка?
У вашего малыша началась лихорадка? Тогда медлить нельзя – нужно срочно обращаться к врачу. Особенно в том случае, если она сопровождается:
- сыпью;
- напряжением затылочных мышц;
- болями в животе;
- рвотой.
Но не стоит впадать в панику: лихорадка характерна для большинства банальных вирусных респираторных инфекций и высокой температуры – около 40 градусов. Таким образом наш организм отвечает на инфекцию. Педиатр просто осмотрит ребенка и подберет для него правильное лечение, учитывая тяжесть заболевания.
Какую температуру нужно сбивать у ребенка при гриппе и ОРВИ?
Высокая температура заставляет детский организм включать защитную функцию. При этом может наблюдаться общее ухудшение в виде недомогания и головных болей. Ребенок становится вялым и плаксивым, что приносит много беспокойства родителям. Перед тем, как сбить высокую температуру у ребенка, нужно уточнить значимые нюансы.
Незначительное повышение температурных показателей не приводит к серьезным последствиям и не требует принятия каких-либо мер. Родителям необходимо обладать достоверной информацией о том, какая температура должна понижаться. Неправильные действия могут вызвать ослабление иммунитета. Появляется риск развития возможных осложнений и заболевание может приобрести затяжное течение.
Случаи, когда нужно сбивать температуру у детей:
37,2-37,9°C (субфебрильная) – нужно сбивать новорожденным до 2 месячного возраста при наличии показаний;
38,0-38,9°C (фебрильная) – необходимо давать жаропонижающие во всех случаях;
свыше 41,0°C (гипертермическая) – нужно вызвать скорую помощь, если препараты не понижают показатели на термометре.
Вызвать неотложку необходимо при появлении лихорадочных спазмов – это непереносимость высокой температуры, индивидуальная особенность детского организма. Данное состояние обычно не встречается у детей старше 6 лет (при условии отсутствия патологий со стороны центральной нервной системы).
Хронические или острые заболевания в кардиологии, неврологии или болезни легких требуют сбивания температуры у детей, если показатели выше 38°C. В противном случае не исключены осложнения со стороны сердца, нервной системы и органов дыхания.
При возникновении трудностей со снижением температуры, следует срочно обратиться за медицинской помощью. Если термометр едва достиг 37°C, а ребенок выглядит вялым, и его самочувствие только ухудшается, не стоит ожидать дальнейшего повышения показателей на термометре.

Как правильно понизить температуру в домашних условиях?
Действенные народные способы, как сбить температуру без лекарств у детей:
Напиток из ягод клюквы – уникальное потогонное средство, понижающее жар. Ягода полезна содержанием витаминов, ускоряет выведение продуктов распада.
Ромашковый чай – прекрасное противовоспалительное средство. Для приготовления настоя столовую ложку ромашки следует залить стаканом кипятка, дать настояться 2 часа, пить до 5 раз в день.
Отвар бузины – эффективно помогает снизить температуру. Достаточно взять 50 г бузины и залить ее кипятком (200 мл).
Липовый чай – дает отличный результат при употреблении с медом. Ребёнок будет обильно потеть, что обеспечит снижение температуры тела, за счёт испарения лишней влаги с кожи.
Можно обтирать тело ребенка махровым полотенцем, смоченным водой комнатной температуры. Помогает прикладывание грелки со льдом в местах крупных сосудов. Также рекомендовано обертывание во влажное полотенце или простыню.
Медикаментозные средства
Перед тем как сбить температуру в домашних условиях ребенку с помощью лекарств, необходимо внимательно изучить инструкцию по применению. Классические препараты можно купить в аптеках, подобрать дозировку и форму, которая нужна и выбрать оптимальный вариант в зависимости от возраста и показаний.
Крохе можно давать только те препараты, которые содержат парацетамол или ибупрофен. Парацетамол содержится в «Панадоле» и «Цефеконе», ибупрофен – в «Нурофене» и «Ибуфене». Для малышей эти продукты доступны в виде сиропа, который в отличие от таблеток, имеет сладкий вкус, и его удобнее дозировать.
Стандартные жаропонижающие препараты:
«Панадол». Допустимо использовать для младенцев. Препарат показан при простуде, прорезывании зубов, среднем отите, коклюше и других инфекциях. Назначают детям в возрасте от 3 месяцев и старше в индивидуальной дозировке.
«Эффералган». Применяется как обезболивающее и жаропонижающее средство. Ректальные свечи можно использовать для устранения жара у младенцев в возрасте с 3 месяцев и старше. В отличие от лекарств, принимаемых перорально, не вызывает рвоты и не влияет на желудочно-кишечный тракт.
«Ибуфен». Обладает обезболивающими и жаропонижающими свойствами. В детском возрасте этот препарат применяют в дозировке, рассчитанной в зависимости от веса и возраста ребенка.
«Парацетамол». Эффективное жаропонижающее и болеутоляющее средство. Его можно чередовать с ибупрофеном. При наличии рвоты можно использовать суппозитории (свечи).
«Цефекон Д». Выпускается в виде суппозиториев, рекомендован к применению от 3 месяцев до 12 лет. Важными преимуществами препарата являются его низкая стоимость и универсальность. Помимо снижения температуры оказывает противовоспалительное и обезболивающее действие.
Детский организм может реагировать на разные лекарства по-разному, поэтому следует экспериментировать на практике, определяя более эффективное средство, опираясь на рекомендации педиатра.
При приеме лекарств следует соблюдать ряд правил:
1. Нельзя давать несколько лекарств одновременно.
2. Препараты можно чередовать, но интервал между приемом лекарств должен составлять 2-3 часа.
3. Дозировать сиропы рекомендуется мерной ложечкой или шприцем, которые входят в комплект.
4. Если болеет ребенок 1 года и младше, то рекомендуется использовать суппозитории. Дети старшего возраста легко принимают таблетки и капсулы. Без рекомендации врача жаропонижающие препараты можно назначать детям не дольше 3-х дней подряд и не чаще 4-х раз в день.
5. Родители должны понимать, что высокая температура тела – это всего лишь симптом, указывающий на конкретное заболевание. Прием жаропонижающих средств не является лечением, это необходимо только для того, чтобы облегчить состояние ребенка до прихода врача.

Что нельзя давать детям?
Снизить температуру ребенку не сложно – сегодня в продаже есть много препаратов, которые снимают жар за короткое время. Но предварительно необходимо проконсультироваться с квалифицированным педиатром, т.к. самолечение может повлиять на здоровье малыша.
Если показатели не превышают 38,5°C, сбивать температуру не стоит, т.к. организм самостоятельно вырабатывает антитела, способствующие уничтожению вирусов – так сказать борется с инфекцией.
Лекарства, которые не рекомендованы детям:
амидопирин, антипирин и фенацетин (много побочных эффектов);
ацетилсалициловая кислота (снижают количество тромбоцитов, вызывая кровотечения, аллергические реакции и пр.);
анальгин и другие препараты, содержащие метамизол натрия в качестве активного вещества (возникают побочные эффекты, такие как подавление кроветворения, тяжелые аллергические реакции и пр.).
Эти препараты не рекомендуются использовать без рекомендаций врача. Когда надо сбивать температуру, отдавайте предпочтение другому лекарственному средству.
Нужно ли сбивать температуру у ребенка до 36,6?
Если после использования жаропонижающих, показатели на протяжении часа уменьшились на 0,5°C, значит идет нормальное течение процесса. Не следует добиваться немедленного достижения 36,6°C. Это может стать причиной серьезной перегрузки детского организма, что чревато ухудшением общего самочувствия.
Идеальным показателем будет температура 37-37,5 градусов. Через некоторое время снова может наблюдаться скачок. Это происходит из-за того, что активный компонент лекарства выводится из организма и прекращает свое действие. Если после приема препарата прошло несколько часов, можно дать ребенку еще одну дозу. Очень важно соблюдать временные интервалы между приемами и следить за температурными показателями.
При эффективной борьбе иммунитета с болезнетворными микробами и при грамотном подходе к лечению выздоровление, как правило, составляет 3-5 дней.
Как помочь организму ребенка бороться с инфекцией?
Независимо от соблюдения рекомендаций по поводу того, какую температуру сбивать у детей, обязательно нужно позаботиться о создании необходимых условий для больного. Все члены семьи должны улучшить качество личной гигиены: мыть руки, носить одноразовые марлевые повязки и пр. Также нужно выделить ребенку отдельные столовые приборы и посуду.
Рекомендации для скорейшего выздоровления:
1. Больной ребенок должен соблюдать постельный режим.
2. Необходимо проветривать комнату, в которой находится малыш (вирус гриппа и другие микроорганизмы концентрируются в затхлом воздухе).
3. Следует позаботиться об увлажнении воздуха (при этом слизистые оболочки носа и гортани не пересыхают; это улучшает местный иммунитет и способствует улучшению самочувствия).
4. Следует обеспечить обильное питье (через почки выводятся продукты распада вирусов, что снижает нагрузку на организм).
5. Одежда у малыша должна быть легкой, лучше из натуральных тканей.
6. Считается нормальным отсутствие аппетита у малыша. Следует избегать специй, цитрусовых, молочных продуктов, которые могут стать причиной раздражения слизистой желудка. Горячая ванна при высокой температуре не самое приятное ощущение, но прохладная (не холодная) вода может помочь нормализовать показатели.
7. Рекомендуется использовать ванну вместе с жаропонижающими средствами, а не вместо них. Некоторое облегчение также можно получить, приложив прохладный компресс ко лбу.
Когда нужно быстро обратиться к врачу?
Во время лихорадки учащается дыхание, у ребенка возникает кислородное голодание. Чрезмерное потоотделение лишает организм необходимого количества жидкости. В результате кровь становится гуще, что нарушает кровоснабжение внутренних органов. Кроме того, эффективность препаратов снижается за счет пересыхания слизистых оболочек.
Поведение ребенка меняется, настроение ухудшается. Детям с нервными расстройствами или в возрасте до 6 лет угрожают лихорадочные судороги. При резком повышении температуры происходит перегрев организма, сопровождающийся развитием синдрома гипертермии.
Обратиться к специалисту необходимо в следующих случаях:
на градуснике отметка превышает 39-39,5°C;
температурит ребенок в возрасте до 3 месяцев;
лихорадка держится более 4 дней;
на теле у больного появилась сыпь;
>присутствует сильная головная боль;
появляется скованность мышц шеи;
присутствует тошнота, рвота или диарея.
Высокая температура опасна для организма ребенка. Результатом отсутствия должных мер может стать нарушение иммунной системы и кровотока, а также изменение показателей свертываемости крови. Гипертермия грозит развитием расстройств нервной системы, нарушением функций всех внутренних органов. Поэтому при появлении жара у маленького ребенка нужно незамедлительно принимать меры.
При повышении температуры у ребенка записывайтесь на прием к педиатру, имеющему большой практический опыт, в клинику «РебенОК». Компетентный специалист проведет осмотр пациента и при необходимости назначит обследование для определения истинной причины повышения температуры.
Также врач расскажет, как снизить температуру у ребенка без вреда для здоровья. Предлагаем воспользоваться услугой онлайн-консультации педиатра, если отсутствует возможность явиться в клинику.
На сервисе СпросиВрача доступна консультация аллерголог-иммунолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте Ирина.
Судя по фото, это аллергическая крапивница.
Вам необходимо продолжить прием Зиртека до 14 дней. Это только в рекламе препарата за полчаса все проходит. В жизни требуется курс лечения и 1 таблеткой вылечить крапивницу нельзя.
Так же важно соблюдать гипоаллергенную диету по Адо на время лечения.
Если лекарственный препарат принимается по жизненным показаниям, его необходимо оставить.
Михаил, подскажите пожалуйста, почему утром аллергии практически нет на коже, а в течении дня сильнее осыпает?

Вопрос об отмене Фенибута необходимо согласовывать с неврологом. Почему высыпания появляются в течении дня объяснить нельзя.

Здравствуйте, Ирина. Появление крапивницы скорее всего связано с приемом антибиотика, но может быть связана и с высокой температурой. Продолжайте прием зиртека до 20 дней. Антибиотик нужно отменить.

Здравствуйте! У вас действительно крапивница и вызвана она вероятнее всего приемом антибиотика. Крапивница это сложное заболевание, которое может рецидивировать. Ребёнку необходимо отменить антибиотик, придерживаться строжайшей!! диеты, исключение жирного, жареного, копченого, острого, цитрусовых, шоколада, всего что имеет красители, добавки, сладости. Приём Зиртека продолжить до 2 недель, добавить сорбент, можно полисорб на 7-10 дней. Смотреть по эффекту, в некоторых ситуациях, при упорном рецидивировании добавляют гормоны в/м, но это уже по назначению доктора очно!!
Анастасия, спасибо большое!
Мы в принципе питаемся довольно гиппоаллергенно. Но обязательно учту Ваши рекомендации!
Подскажите пожалуйста, почему утром нет высыпаний на коже, а в течении дня они проявляются?

Вероятнее всего это связано с тем, что процесс не был купирован, разорвать круг этот достаточно тяжело, поэтому детей с крапивницей и капают для дезинтоксикации и вводят гормоны, чтобы подавить патофизиологический и патохимический механизмы. И на будущее, если у вас аллергия на пенициллины (амоксиклав), вероятнее всего будет и на цефалоспорины, таким детям при необходимости дают антибиотики из группы макролидов.
Крапивница у детей - заболевание аллергического генеза, характеризующееся развитием уртикарной сыпи. Крапивница у детей проявляется внезапным появлением на различных участках кожи интенсивно зудящих волдырей, которые могут сопровождаться нарушением самочувствия, лихорадкой, расстройством пищеварения, головной болью, артралгией, иногда - ангионевротическим отеком, бронхоспазмом, анафилаксией. Диагноз крапивницы у детей основывается на клинической картине, данных лабораторных исследований и провокационных тестов. Крапивница у детей лечится назначением антигистаминных и седативных препаратов, гипоаллергенной диеты, местного лечения, физиопроцедур.
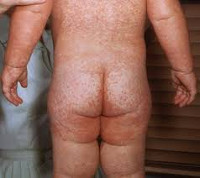
Общие сведения
Крапивница у детей - кожная острая аллергическая реакция, протекающая с ограниченной или диффузной сыпью в виде зудящих папул или волдырей. Распространенность крапивницы среди детей составляет 2–6%. У детей до 2–х лет практически всегда наблюдается острая крапивница, в возрасте от 2 до 12 лет – острая (в большинстве случаев) и хроническая, в пубертатном периоде – преимущественно хроническая форма крапивницы. Острая крапивница у детей нередко сочетается с другими аллергическими заболеваниями, в половине случаев - с отеком Квинке. С учетом патогенеза и клинических проявлений крапивница у детей является предметом рассмотрения детской аллергологии и детской дерматологии.
Крапивница у детей развивается как гиперчувствительность немедленного, реже замедленного типа в ответ на эндогенные или экзогенные раздражители. Симптомы крапивницы у детей возникают за счет активации расположенных в коже тучных клеток и выброса большого количества медиаторов воспаления (гистамина, кининов и др.), вызывающих расширение капилляров, усиление проницаемости сосудистой стенки, выход жидкости в окружающие ткани. В результате ограниченного островоспалительного отека сосочкового слоя дермы у ребенка возникает типичная для крапивницы кожная сыпь, первичным морфологическим элементом которой является волдырь.

Классификация
В современной классификации принято деление крапивницы у детей с учетом течения, этиологии, патогенеза и клинической формы. По течению различают острую (до 6 недель) и хроническую (более 6 недель) крапивницу у детей; по причинному фактору - пищевую, лекарственную, инфекционную, паразитарную, аутоиммунную и пр. В зависимости от клинической формы крапивница у детей делится на физическую, спонтанную и особую (холинергическую, контактную).
С учетом патогенеза крапивницы бывают иммунные, неиммунные и идиопатические. Иммунные крапивницы у детей делятся на IgЕ-опосредованные (пищевая, лекарственная, ингаляционная аллергия); иммуннокомплексные (вирусная, бактериальная инфекции, при сывороточной болезни) и аутоиммунные. Также у детей встречаются немедленные и отсроченные, локализованные и системные, приобретенные и семейные (наследственные) крапивницы.
Причины
Крапивница у детей может быть самостоятельной нозологической формой или синдромом, возникающим при различных патологических состояниях. Большинство случаев острой крапивницы у детей раннего возраста обусловлено пищевой аллергией (чаще всего на коровье молоко, рыбу, морепродукты, яйца, орехи, цитрусовые). У детей старше 2-х лет крапивница может быть спровоцирована вирусной инфекцией (вирусами гепатита В и С, цитомегалии, герпеса I типа, Коксаки А и В), реже паразитарной инвазией (аскаридозом, эхинококкозом) и бактериями (стрептококками группы А). Транзиторная крапивница у детей может развиться после инфекционного мононуклеоза, микоплазменной инфекции, краснухи.
Крапивница может возникнуть при контакте кожи детей с химическими соединениями (бытовой химией, косметическими средствами, латексом), растительными ядами (крапивой). Кожная аллергическая реакция по типу крапивницы нередко развивается у детей вслед за укусами насекомых, контактом с пыльцевыми, бытовыми, эпидермальными аэроаллергенами.
Причины хронической крапивницы у детей удается установить в 20–30% случаев, чаще всего ими являются физические факторы, инфекции, аллергия на продукты питания и пищевые добавки (тартразин, бензоаты, лецитин, белковые ароматизаторы), медикаменты (b-лактамные антибиотики, сульфаниламиды, НПВС, поливитамины).
Физические формы крапивницы у детей могут развиваться вследствие воздействия давления (замедленная крапивница), механического раздражения и расчесов кожи (дермографическая крапивница), УФО (солнечная крапивница), холодного воздуха, воды, ветра (холодовая крапивница), местного тепла (тепловая крапивница), вибрации (вибрационная крапивница), воды (аквагенная крапивница). Крапивница у детей может возникать сразу после воздействия провоцирующего физического фактора и сохраняться несколько часов либо может появляться отсрочено, через 2–6 часов и сохраняться более суток.
Развитию крапивницы у детей может способствовать патология со стороны щитовидной железы (аутоиммунный тиреоидит), ЖКТ (дисбактериоз кишечника), печени, нервной системы. Так, при нервном возбуждении или повышении температуры тела возможно развитие холинергической крапивницы у детей. К редким формам крапивницы у детей относят уртикарный васкулит (при системной красной волчанке), наследственный ангионевротический отек (при дефектах ферментных систем).
Симптомы крапивницы у детей
Острая крапивница у детей характеризуется внезапным появлением на коже сильно зудящих пятен и волдырей бледно-розового цвета, чаще всего поражающих туловище, руки и ягодицы. Волдыри - возвышающиеся над поверхностью кожи округлые образования с матовым оттенком и ободком гиперемии, могут сливаться в достаточно обширные участки.
Кожные изменения могут сопровождаться нарушением общего состояния: ознобом, повышением температуры (крапивной лихорадкой), головной болью, рвотой, диареей. Поражение слизистых оболочек ротовой полости, носоглотки и гортани наблюдается редко. Первичная уртикарная сыпь держится недолго, от нескольких минут до 1-2 часов и исчезает без формирования вторичных элементов, но могут появиться новые высыпания. При дермографической острой крапивнице у детей зуд нередко отсутствует.
Гигантская крапивница или острый ангионевротический отек (отек Квинке) у детей выражается резким развитием локального отека кожи, слизистой и подкожно жировой клетчатки (часто в области губ, глаз, половых органов). При локализации отека в области гортани возможно состояние удушья. Отек Квинке у детей может сочетаться с обычной крапивницей и имеет склонность к рецидивам.
Хроническая крапивница развивается при длительной сенсибилизации, отличается приступообразным течением и менее обильными высыпаниями. Отмечается слабость, субфебрильная температура, головная боль, артралгии, иногда – тошнота, диарея. Мучительный зуд (особенно, вечером и ночью) может приводить к невротическим расстройствам. Длительно сохраняющиеся уртикарные элементы сыпи могут переходить в стадию папул (узелков красно-бурого цвета) с развитием папулезной крапивницы у детей, сопровождающейся гиперкератозом и акантозом.
Холодовая крапивница у детей проявляется в течение нескольких минут после воздействия холода или сразу после согревания охлажденной кожи, а при поражении больших участков кожи может сочетаться с анафилактоидными (псевдоаллергическими) реакциями. Употребление холодной пищи (мороженого, холодной воды, охлажденных фруктов) может сопровождаться орофарингеальным отеком и гастроинтестинальными симптомами.
Солнечная крапивница у детей характеризуется уртикарными высыпаниями, зудом, эритемой на открытых участках кожи лица, верхних конечностей с первых минут инсоляции. Возможны нарушения дыхания (бронхоспазм), сердечной деятельности, артериальная гипотония, иногда - шоковое состояние.
Папулезная крапивница у детей проявляется мелкими волдырями на месте укуса насекомого, может сохраняться более 24 часов; при повторных укусах возможно развитие системных аллергических реакций. При сывороточной болезни крапивница у детей сопровождается лихорадкой, увеличением лимфоузлов, болями в суставах.
Диагностика
Диагностика крапивницы у детей проводится детским аллергологом-иммунологом или детским дерматологом, основываясь на клинических симптомах и собранном анамнезе, результатах физикального и лабораторного исследований. Выясняется время появления, длительность сохранения уртикарных высыпаний и частота обострений крапивницы, наличие сопутствующих заболевания у ребенка (желудочно-кишечных, неврологических, аутоиммунных).
Лабораторные исследования при крапивнице у детей включают клинический и биохимический анализ крови, определение общего IgE и аллергенспецифических IgE–антител, общий анализ мочи, анализ кала на яйца гельминтов. Для выявления причин заболевания выполняют исследования крови на антинуклеарный фактор, антитела к тиреоглобулину, криоглобулины, ревматоидный фактор, уровень C3 и C4 компонентов комплемента; провокационные тесты и кожные пробы (пищевые, холодовые, тепловые, лекарственные и др.).
Уртикарный дермографизм определяют легким надавливанием на кожу тупым предметом, холодовую крапивницу - пробой с кубиком льда, тепловую – прикладыванием к коже теплого (40-48°С) предмета; при контактной крапивнице у детей проводят аппликационные пробы.
Дифференциальный диагноз крапивницы у детей осуществляют с диффузным нейродермитом, аллергическим контактным дерматитом, многоформной эритемой, эритропоэтической протопорфирией, мастоцитозом.
Лечение крапивницы у детей
При крапивнице у детей необходимо максимально устранить патогенетические факторы, которые вызвали развитие заболевания (пищевые, ингаляционные, лекарственные аллергены).
При острой и хронической крапивнице у детей назначают антигистаминные препараты: (клемастин, мебгидролин, фенкарол); препаратом выбора при уртикарной сыпи является дезлоратадин, блокирующий Н1–гистаминовые рецепторы, обладающий выраженной противоаллергической и противовоспалительной активностью. В некоторых случаях при хронической крапивнице у детей назначают сочетанный прием блокаторов Н1 и H2 - рецепторов гистамина; при устойчивых к лечению формах – адреналин, глюкокортикостероиды (преднизолон).
Для облегчения зуда показаны седативные средства, десенсибилизирующие препараты кальция, местное лечение (ванночки с отваром ромашки, череды, дубовой коры, морской солью, водно-цинковые мази). Возможно проведение специфической десенсибилизации с учетом данных аллергологических проб, аутогемотерапии, введение гистоглобулина, противоаллергического иммуноглобулина.
При развитии крапивницы у детей на фоне инфекционного процесса назначают соответствующие антибактериальные, противовирусные, противогрибковые или антигельминтные средства.
Индивидуально подобранные элиминационная или гипоаллергенная диета, физиолечение (общее УФО, диатермия на область позвоночника, иглорефлексотерапия) помогают облегчить течение крапивницы у детей. Легкие формы дермографической крапивницы у детей в лечении не нуждаются.
Прогноз и профилактика крапивницы у детей
Развитие острой крапивницы у детей раннего возраста может осложниться системным аллергическим, угрожающим жизни состоянием (анафилаксией, бронхоспазмом), требующим неотложной медицинской помощи. Исход крапивницы у детей при соблюдении всех назначений и рекомендаций - в основном благоприятный: в течение первых 72 часов наблюдается улучшение состояния у 70% больных с острой формой и у 30% - с хронической.
Прогноз хронической крапивницы у детей в значительной степени зависит от ее формы. Наиболее упорное течение отмечается при аутоиммунных, инфекционных и физических крапивницах у детей; для аллергической и идиопатической форм заболевания прогноз более благоприятен.
Профилактика обострений и рецидивов крапивницы у детей включает соблюдение диеты, исключение контактов с аллергенами и ограничение воздействия провоцирующих факторов, нормализацию состояния ЖКТ и нервной системы, санацию очагов хронической инфекции, лечение аутоиммунной и эндокринной патологии.
Температурная крапивница – аллергический уртикарный дерматоз, возникающий в качестве ответной реакции на действие температурного фактора. Основными клиническими симптомами являются зуд и гиперемия, на фоне которых появляются мономорфные волдыри, существующие не более 24 часов. Высыпания могут сопровождаться повышением температуры, головной болью, продромальными явлениями, интоксикацией. Диагностируют температурную крапивницу на основании анамнеза, клинических проявлений и провокационных тестов. Терапия заключается в устранении причины дерматоза, назначении антигистаминных, десенсибилизирующих, противовоспалительных препаратов, детоксикации.
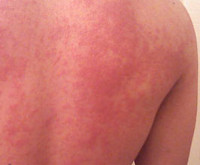
Общие сведения
Температурная крапивница – транзиторный аллергический ответ организма на тепло или холод. Данной патологией страдают около 7% населения планеты. Впервые температурная крапивница упоминается ещё в трудах Гиппократа (IV век до н. э.). Клинические симптомы заболевания подробно описаны в XVIII веке английским врачом У. Геберденом. Открытие тучных клеток, переполненных гистамином, немецким иммунологом П. Эрлихом в 1877-79 годах дало основу понимания патогенеза крапивницы с точки зрения образования уртикарий. В 1961 году представителями отечественной школы дерматологии Ю. Ф. Анцыпаловским и А. П. Зинченко был доказан приоритет в патогенезе холодовой крапивницы особых холодовых рецепторов, обладающих сверхчувствительностью к низким температурам, что в сочетании с аллергической настроенностью организма объясняло факт волнообразного течения патологии и её резистентности к проводимой терапии.
Температурная крапивница не имеет гендерной окраски и возрастных рамок. Нестандартность данного состояния проявляется в его способности сопровождать процесс отогревания человека, возникать во время летнего дождя, плавания в тропических широтах, перемещения с солнцепёка в тень и т. д. Актуальность проблемы на современном этапе связана с неуклонным ростом заболеваемости температурной крапивницей, а также с производственными и экономическими потерями, поскольку дерматозом страдают преимущественно трудоспособные пациенты.

Причины температурной крапивницы
Пусковым моментом заболевания считают тепловое или холодовое воздействие. Тепловая крапивница является контактным дерматозом, холодовая возникает в качестве реакции холодовых рецепторов кожи на понижение температуры окружающей среды, употребление мороженого и холодных напитков. Кроме того, данное состояние может наблюдаться при внутривенном введении препаратов, температура которых ниже 6 °C. Иногда патологический процесс является симптомом других заболеваний, связанных с наличием в организме пациента холодозависимых белков (например, пароксизмальная холодовая гемоглобинурия). Факторами, увеличивающими вероятность развития температурной крапивницы, считают паразитарные болезни, простуды, очаги фокальной инфекции в организме пациента, заболевания пищеварительного тракта, гинекологическую патологию. Существуют наследственные аутосомно-доминантные формы температурной крапивницы.
Единая концепция возникновения патологии отсутствует. Различают иммунные и неиммунные механизмы развития температурной крапивницы. При воздействии низких температур на кожные покровы происходит активация тучных клеток, из которых высвобождается гистамин, простагландины, лейкотриены (ЛТ D4, С4, Е4), повышается проницаемость сосудов с развитием отёка и возникновением волдырей. Параллельно в организме начинается выработка специальных белков – криоглобулинов, дополнительно стимулирующих выработку гистамина и провоцирующих новые аллергические высыпания.
Редко фиксируется пассивный перенос гиперчувствительности к холоду, опосредованный IgG- или IgG-IgМ-криоглобулинами. Контакт с холодом стимулирует синтез IgG-аутоантител к рецепторам, связанным с тучными клетками. Образуются циркулирующие иммунные комплексы, провоцирующие сосудистую реакцию, аналогичную гистаминному ответу с белковой деструкцией клеток и формированием волдырей. Тепловую крапивницу вызывает выброс медиаторов ацетилхолина из нервных окончаний под воздействием тепла.
Классификация температурной крапивницы
В современной дерматологии различают две основных формы температурной крапивницы – холодовую и тепловую. Холодовая крапивница возникает в качестве ответной реакции кожи на низкие температуры. Она может быть острой (до 6 недель) и хронической (более 6 недель). Тепловая крапивница, развивается в ответ на действие высоких температур, также подразделяется на острую (до 6 недель) и хроническую (более 6 недель).
Холодовая крапивница включает следующие виды патологии:
- Рецидивирующая – сезонная (исключаются летние месяцы и поздняя весна), возникающая на действие холодной воды.
- Рефлекторная – локальная, проявляющаяся сыпью вокруг места соприкосновения эпидермиса с холодом, и общая, возникающая из-за переохлаждения всего организма. Участок контакта остаётся неизменённым.
- Семейная – генодерматоз с аутосомно-доминантным наследованием.
- Холодовая эритема, сопровождающаяся болезненной гиперемией в области контакта кожи и холода.
- Холодовой дерматит – шелушащееся воспаление кожи в ответ на переохлаждение.
- Холодовой ринит, характеризующийся симптомами насморка только на холоде.
- Холодовой конъюнктивит, проявляющийся на морозе.
Тепловая крапивница включает две разновидности:
- Классическую локальную форму, возникающую в месте соприкосновения кожи с теплом.
- Нестандартную холинергическую форму – вариант развития патологического процесса в ответ на тепло при физических нагрузках, стрессах, горячих ваннах, жаркой погоде.
Симптомы температурной крапивницы.
Основной особенностью заболевания является мономорфность высыпаний и зуд. Волдыри локализуются повсеместно, включая кожу кистей, стоп, волосистой части головы. Величина и внешний вид элементов значительно варьируют – от пузырьков диаметром несколько миллиметров до сливных элементов величиной с ладонь, своими очертаниями напоминающих географическую карту. Острая форма температурной крапивницы характеризуется крупными волдырями, которые стремительно появляются, а затем так же быстро регрессируют, хроническая – мелкой сыпью, сохраняющейся на коже в течение суток. Хроническая температурная крапивница – интенсивно зудящий ночной дерматоз, что обусловлено суточным ритмом секреции гистамина. При острой температурной крапивнице зуд менее интенсивен, отсутствует в ночное время.
Температурная крапивница начинается спонтанно с зуда и гиперемии. На фоне эритемы возникают ярко-розовые уртикарии, нарастает отёк, который сдавливает капилляры кожи, вследствие чего волдыри бледнеют. Возможны геморрагические подсыпания. В последующем волдыри начинают регрессировать с центра, приобретая форму колец. При развитии рецидива или хронизации температурной крапивницы отмечаются продромальные явления с резким подъёмом температуры, артралгиями и диспепсией. Температурная крапивница способна к самостоятельному регрессу, не оставляет следов на коже. Анафилактические реакции наблюдаются очень редко.
Диагностика температурной крапивницы
Клинический диагноз ставится дерматологом на основании анамнеза и мономорфности сыпи, подтверждается провокационными пробами. Для холодового варианта применяют Дункан-тест: на локтевой сгиб кладут лёд, если спустя 15 минут кожа остаётся инертной – крапивница отсутствует. Для более точной проверки используют иммерсию, погружая руку в холодную воду (ниже 8 °C) на 5-10 минут. Отсутствие в течение тестового времени зуда и эритемы – отрицательный результат. Можно поместить пациента без одежды на 10-30 минут в холодную комнату с температурой 4 °C. В этом случае следует соблюдать осторожность во избежание развития простуды или системных реакций. Используют также тест с физическими упражнениями при температуре 4 °C в течение 15 минут, после чего определяют уровень криоглобулинов в крови.
Локальную форму тепловой крапивницы диагностируют с помощью пробы с тёплым предметом: к коже предплечья прикладывают стакан с горячей водой (40–48 °C) на 1-5 минут или опускают кисть в воду той же температуры. Инертность кожи свидетельствует об отсутствии крапивницы. Распространённую форму подтверждают при возникновении волдырей в горячей ванне с температурой 40-48 °C или с помощью ходьбы в течение 30 минут. Тепловую крапивницу холинергического варианта можно диагностировать и по кожному тесту с метахолином (волдыри при внутривенном или подкожном ведении вещества). Для исключения иного генеза волдырей проводят анализ крови на аллергены.
Дифференцируют температурную крапивницу с укусами насекомых, дермографизмом, уртикарным васкулитом, многоформной экссудативной эритемой, строфулюсом, наследственным ангиоотёком, мастоцитозом, вторичным сифилисом, синдромами Леффлера, Висслера-Фанкони, Мелькерссона-Розенталя.
Лечение температурной крапивницы
Необходимо устранить причину заболевания. При холодовой крапивнице показано сочетание антигистаминных препаратов II и III поколения, транквилизаторов, десенсибилизирующих средств, М-холиноблокаторов. В тяжёлых случаях назначают кортикостероиды короткими курсами, проводят детоксикацию. При анафилаксии необходимо срочное внутривенное или подкожное введение адреналина. Самостоятельно купировать приступ можно с помощью специальной ручки-шприца с адреналином. Местная терапия включает тёплые овсяные ванны, противозудные и противовоспалительные средства, болтушки.
При тепловом варианте антигистаминные средства неэффективны из-за медиаторов ацетилхолина. На очаги поражения 1-2 раза в день наносят гели и мази на основе атропина, экстракта красавки. Параллельно купируют обострение сопутствующих заболеваний, санируют очаги хронической инфекции. Прогноз относительно благоприятный, в 50% случаев температурная крапивница самопроизвольно разрешается в течение года. У 20% больных патология становится хронической, приобретает упорное рецидивирующее течение. Важна своевременная и точная диагностика, адекватная терапия, поскольку температурная крапивница в редких случаях осложняется ангионевротическим отёком и анафилаксией.
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Крапивница — это аллергическое заболевание, которое проявляется пятнами или красными, сильно зудящими бляшками на коже. Распространенность зависит от возраста и экологических условий, а также от сопутствующих заболеваний. Наиболее частым аллергодерматозом является рецидивирующая крапивница.
Отек и зуд, вызванный крапивницей, могут быть очень выраженными. Особенностью, которая отличает данное заболевание от других, являются красные пятна на поверхности кожи. Они имеют неправильные края и небольшие пузырьки. Как правило, крапивница вызвана аллергией. Когда аллерген попадает в организм, происходит выброс гистамина в кровоток и возникает: припухлость, покраснение и зуд.
Виды крапивницы

Существует две формы течения заболевания: острая и хроническая. Острая крапивница часто вызвана пищевой аллергией, укусами насекомых, приемом лекарственных препаратов или контактом с аллергеном. Она длится, как правило, до 1,5 месяцев.
Хроническая крапивница длится более 6 недель. Может начаться, когда иммунная система атакует ткани организма, тем самым вызывая аутоиммунную реакцию. Антитела (белки, которые обычно борются с бактериями и вирусами) вызывают высвобождение гистамина, что приводит к появлению очагов на коже.
Сыпь может возникать локализовано или проявляться в любом месте тела, от шеи до колен. Редко аллергия поражает руки, ноги и лицо, в отличие от ангионевротического отека. Характеризуется появлением сыпи и пятен на коже. Также присутствует отек в области век, губ и гортани.
При ангионевротическом отеке крапивницы возникает необходимость в срочной медицинской помощи, потому что он может вызвать проблемы с дыханием и удушье.
Считается, что от 30 до 50% случаев с хронической крапивницей имеют аутоиммунную причину. Причина, по которой развивается аутоиммунная крапивница, неизвестна, даже если она часто возникает вместе с другими аутоиммунными заболеваниями, такими как:
ревматоидный артрит – иммунная система атакует суставы;
волчанка – иммунная система атакует суставы и кожу.
В редких случаях хроническая крапивница также может быть вызвана другими инфекциями (например, Helicobacter), гипертиреозом (сверхактивная щитовидная железа), гепатитом В или С (инфекции печени), кишечными паразитами.
Таблица – Виды крапивницы у детей
Особенности
Иммунная (IgE-зависимая – пищевая, лекарственная, к гельминтам; компоненты комплемента – анафилотоксины C3a и C5a; комплемент-индуцированная – наследственный или приобретенный дефицит C-1q-инактиватора)
Характеризуется повреждением кожи и зудом. Возможен отек Квинке, уртикарный тип васкулита и анафилактоидная уртикарная реакция.
Неиммунная (в основе – псевдоаллергическая реакция)
Отсутствует истинная реакция взаимодействия между антителом и антигеном с образованием иммунного комплекса. Ig-E не повышается. Возникает на фоне употребления продуктов, которые содержат вазоактивные амины.
Сопровождается увеличением количества тучных клеток. Часто встречается на верхних и нижних конечностях или туловище. Может повреждать внутренние органы и сопровождаться системным мастоцитозом.
Сосудистая крапивница или васкулит
Характеризуется несколькими очагами, которые имеют необычную форму и исчезают через несколько дней. Другие симптомы васкулита крапивницы включают лихорадку, дискомфорт в суставах и мышцах, боль в животе и
Причины крапивницы

Как только гипоталамус регистрирует в мозге повышение температуры тела, он посылает импульс нейронам, которые активируют потовые железы. Нейроны высвобождают ацетилхолин, стимулирующий высвобождение гистамина и гепарина тучными клетками кожи (дегрануляция тучных клеток). Эта дегрануляция приводит к диффузному высвобождению гистамина вблизи потовых желез. Гистамин активирует воспалительную реакцию в окружающих тканях и провоцирует появление зуда и покраснения. При выделении пота (что затруднено у людей, страдающих холинергической крапивницей) кожная реакция прекращается.
Хронический стресс и нервозность могут вызвать приступ психосоматической крапивницы. При постоянной тревоге организм выделяет более высокое количество кортизола и адреналина (гормонов стресса). Но когда организм постоянно находится в состоянии напряжения и гормоны продолжают выделяться в кровоток, возникает гормональный дисбаланс. Адреналин и кортизол соединяются с тучными клетками кожи для производства гистамина. Повышенные уровни кортизола в организме вызывают аллергическую реакцию кожи, такую как крапивница, и могут даже замедлить заживление.
Крапивница обычно является следствием аллергической реакции у детей при воздействии на организм следующих аллергенов:
пыльца цветущих растений;
домашняя пыль (пылевой клещ);
шерсть домашних животных;
Крапивница также может возникать, когда ребенок носит слишком плотную одежду, изготовленную из раздражающих материалов, таких как полиэстер. Причиной также могут стать инфекции, вызванные бактериями, вирусами или другими микроорганизмами.
Некоторые лекарства, такие как ибупрофен, могут вызывать крапивницу у детей в качестве побочного эффекта. Также такая реакции может возникать в том случае если у ребенка имеется индивидуальная непереносимость того или иного вещества, входящего в состав лекарства. Чаще всего это антибактериальные и нестероидные препараты.
Если дети неожиданно подвергаются сильным колебаниям температуры, это может привести к крапивнице. Точно так же длительное пребывание на солнце или на холоде может вызвать аналогичную реакцию кожи. В редких случаях крапивница может развиться на фоне таких заболеваний, как лейкемия и лимфома. Это происходит потому, что иммунная система ослаблена.
Причиной крапивницы у детей также могут стать укусы насекомых, которые могут привести к значительному отеку. Если это укус комара или паука, чувствительная кожа может ответить высвобождением гистамина, который вызывает крапивницу. Контакт с различными вирусами или бактериями может вызвать диффузную сыпь. По всему телу можно наблюдать покрасневшие бляшки.
Симптомы крапивницы
Крапивница проявляется красными пятнами, припухлостью и волдырями. Основными симптомами являются зуд и ощущение жжения на коже. Симптомы могут прогрессировать и распространяться на другие области тела.
Среди дополнительных симптомов крапивницы у детей следует выделить:
тошноту и рвоту;
повышение температуры тела;
дискомфорт в области суставов.
Пятна могут быть маленькими, как точка или принимать размер монеты. Обычно пятна появляются и исчезают в течение нескольких часов. Однако хроническая крапивница может длиться более 6 недель.
Диагностика крапивницы у детей
Предварительный диагноз ставит врач уже после первичного осмотра кожного покрова. Врач точно знает, как выглядит крапивница у ребенка, поэтому не спутает ее с проявлениями других заболеваний.
При аллергии назначаются следующие анализы:
общий анализ крови для исключения иммунных и воспалительных процессов;
аллергопробы для выявления аллергена.
В некоторых ситуациях проводится биохимический анализ крови и обследование на глистно-паразитарные заболевания. При необходимости назначается исследование щитовидной железы для выявления гипер- и гипотиреоза.
Лечение крапивницы

Фармацевтические препараты, используемые для лечения крапивницы нужно принимать в соответствии с рекомендациями врача. Лучшее лечение этого состояния – знать и избегать триггерных факторов. Вероятно, крапивница пройдет сама по себе. Но при этом наблюдение врача является обязательным условием для исключения развития осложнений.
Лечение крапивницы у детей включает в себя:
прием антигистаминных препаратов для уменьшения сыпи;
исключение продуктов, которые вызывают крапивницу;
назначение мочегонных препаратов для устранения сильных отеков;
использование противозудящих мазей для облегчения состояния.
в некоторых ситуациях применяют гормоны (местно и в виде инъекций).
Нужно вести дневник о том, что ребенок делает и есть. Такой подход позволяет определить предрасполагающие факторы и исключить их.
Постепенно можно сузить реальные причины и соответствующим образом реагировать на них.
При таком осложнении, как отек Квинке, появляются приступы кашля и затрудняется дыхание. В данном случае крапивница у детей требует неотложной помощи.
Маленькие дети часто сталкиваются с отеком слизистой оболочки желудочно-кишечного тракта, что сопровождается рвотой. В тяжелых случаях происходит поражение нервной системы и головного мозга. Подобные состояния опасны для здоровья и жизни, поэтому затягивать с визитом к врачу недопустимо.
Большинство детей, переведенных на гипоаллергенную диету, быстро восстанавливаются и выздоравливают даже без лекарств.
Прогноз и профилактика крапивницы
Обычно крапивница со временем проходит. Тем не менее, невозможно предугадать, как долго сохранится такая проблема. Во многих случаях можно контролировать заболевание, избегая провоцирующих его веществ и принимая антигистаминные препараты.
Методы профилактики включают контроль рациона и исключение контакта с летучими и пищевыми аллергенами. Носить нужно свободную одежду из натуральных тканей и не провоцировать у ребенка стрессы. Недопустимо запускать хронические заболевания.
Перед тем как лечить крапивницу у ребенка, следует проконсультироваться с врачом. Обращайтесь к педиатру или аллергологу в клинику «РебенОК» в Москве. У нас работают специалисты с большим практическим опытом. Благодаря современному оснащению удается быстро провести диагностику и на основании полученных результатов назначить эффективную терапию.
Читайте также:

