Как проявляется внутричерепная гематома у ребенка после травмы
Обновлено: 02.05.2024
Внутричерепное кровоизлияние у новорожденного - диагностика, лечение
Данная статья и последующие ближайшие посвящены процессам от начала родов, включая сопутствующие патологические отклонения, до завершения неонатального периода, условно ограниченного первыми 28 днями после рождения. Основная часть неврологических проблем этого периода приходится на первые 10 дней после рождения. В неврологии перинатального периода доминируют внутричерепные кровоизлияния и гипоксически-ишемические поражения ЦНС, однако они не исчерпывают весь спектр возможных неврологических проблем, поэтому не следует упускать из виду возможность присутствия и других важных нарушений, такие как метаболические или нервно-мышечные заболевания.
Пре- и перинатальный периоды в настоящее время все чаще рассматриваются как единое целое, а не два отдельных периода. В определении многих перинатальных нарушений немаловажную роль, безусловно, играют пренатальные факторы: задержка внутриутробного развития, пренатальная гипоксия любого рода, пренатальное воспаление и преждевременные роды. Не менее важна реакция ЦНС на стресс в процессе родов и адаптацию к внеутробным условиям.
Кровоизлияние и гипоксия-ишемия, два основных патологических состояния перинатального периода, не могут считаться совершенно изолированными явлениями. Нередко они сосуществуют, имея отчасти общие причины и провоцирующие факторы. Впрочем, определенные процессы, допустим, механическая травма или коагулопатии, иногда провоцируют кровоизлияние без гипоксии, кроме того, разница патологии и механизмов достаточна для отдельного объяснения.
Эпидемиология внутричерепных кровоизлияний значительно изменилась за последние три десятилетия. В результате прогресса акушерской практики значительно снизилась частота посттравматических кровоизлияний, главным образом субдуральных. В то же время относительная частота внутрижелудочковых кровоизлияний (ВЖК) увеличилась, потому что эта патология характерна для недоношенных, а в еще большей степени для очень незрелых новорожденных, ранее не выживавших. За последнее десятилетие отмечается заметное снижение количества ВЖК у недоношенных новорожденных, что в значительной степени связано с улучшением акушерского ухода, учащением использования стероидов в антенатальном периоде, а также лучшим неонатальным уходом с доступностью искусственного сурфактанта и совершенствованием стратегий поддержки дыхательной функции.
Современные методы визуализации, ультрасонография и МРТ, обеспечивают возможность диагностики ВЖК и субарахноидальных кровоизлияний in vivo с недоступной ранее точностью. Без этих исследований многие кровоизлияния такого рода не были бы выявлены.
Выделяют две основные группы неонатальных внутричерепных кровоизлияний. Субдуральные кровоизлияния в основном имеют травматическое происхождение и возникают у доношенных новорожденных часто с большой массой при рождении (Welch и Strand, 1986). Towner et al. (1999) изучали влияние родоразрешения у первородящих на неонатальное внутричерепное повреждение. Они обнаружили, что по сравнению с родившимися естественным путем частота внутричерепных кровоизлияний у младенцев выше после родов с использованием вакуум-экстрактора, щипцов или после кесарева сечения. При этом показатель после планового кесарева сечения не повышался, подтверждая, что основным фактором риска кровоизлияний являются патологические роды. Внутрипаренхиматозные кровоизлияния также могут быть травматическими у той же категории детей (Pierre-Kahn et al., 1986). Аналогичные кровоизлияния выявлялись и при антенатальном скрининге, в некоторых случаях в связи с аутоиммунной тромбоцитопенией. Sandberg et al. (2001) описали 11 случаев спонтанных паренхиматозных кровоизлияний.
В восьми случаях потребовалась хирургическая декомпрессия, а в четырех из 11 развился двигательный дефицит. ВЖК преобладает среди недоношенных детей (Volpe, 2008). Другие типы кровоизлияний, например субарахноидальные, часто сопровождают ВЖК, но нередко остаются недиагностированными, если обследование ограничивается ультрасонографическим исследованием. Паренхиматозные гематомы, особенно в области зрительного бугра, могут возникать в результате синус-тромбоза в сочетании с ВЖК (Wu et al, 2003).
Внутричерепные кровоизлияния, не связанные с внутрижелудочковым кровоизлиянием (ВЖК):
1. Субдуральное кровоизлияние. Субдуральные кровоизлияния могут возникать в результате разрыва твердой мозговой оболочки с повреждением синусов или вены Галена, или мелких приводящих вен; затылочного остеодиастаза с разрывом поперечного синуса или мозжечковых вен; разрыва серпа с распространением на нижний сагиттальный синус; или повреждения мостовых вен между полушариями мозга и нижним сагиттальным синусом или между по-перечным/сигмовидным синусом и основанием мозга (Govaert, 1993; Volpe, 2001). В первых двух ситуациях гематома возникает в задней черепной ямке, тогда как в других случаях расположение супратенториальное, близко к поверхности полушарий при повреждении мостовых вен, к межполушарной борозде при разрывах серпа и на основании мозга при разрыве вен, впадающих в латеральный синус.
Клинические проявления разнообразны и зависят от локализации и остроты кровотечения. При острых кровоизлияниях в заднюю черепную ямку возможно массивное кровотечение с компрессией жизненно важных структур ствола мозга, проявляющейся ступором или комой, ригидностью мышц шеи, опистотонусом, девиацией глаз, брадикардией и кратковременным апноэ. Судороги развиваются в 36% случаев (Govaert, 1993). Возможно напряжение родничка, генерализованная гипотония или гипертония, косоглазие, парез лицевого нерва, анизокория. Из 90 новорожденных, обследованных Govaert (1993), летальный исход наступил у 15 неоперированных и трех прооперированных младенцев. Среди последствий отмечают гидроцефалию, но затруднение оттока может быть временным и купируется с помощью введения подкожного резервуара в боковой желудочек.
В подострых случаях начало неврологических симптомов может быть отсрочено на 12 часов или более. Диагноз может подтверждаться возбудимостью, ступором, выбуханием родничка и дыхательными расстройствами (Menezes et al., 1983, Fenichel et al., 1984). Достаточно большие скопления можно выявить при ультразвуковом исследовании. При КТ, а особенно МРТ, определяют размер и точную локализацию гематомы (Menezes et al., 1983, Govaert, 1993, Sandberg et al., 2001). Хирургическое лечение эффективно, но могут развиться спайки, которые приводят к гидроцефалии с неизбежной установкой шунта. Vinchon et al. (2005) с помощью чрескожной тонкоигольной аспирации уменьшили объем субдуральной гематомы в пяти из семи случаев, требовавших хирургической декомпрессии.
Супратенториальная гематома по выпуклой верхнелатеральной поверхности полушарий, как правило, проявляется не сразу. В типичных случаях на 2-3 сутки жизни возникают фокальные эпилептические припадки и/или асимметрия мышечного тонуса (Deonna и Oberson, 1974, Sandberg, 2001). Характерно развитие паралича III пары черепных нервов, проявляющегося в виде расширенного нереагирующего зрачка на стороне поражения. Небольшие субдуральные гематомы по верхнелатеральной поверхности мозга могут давать только минимальные клинические проявления (Whitby et al, 2004).
В случаях субдурального кровоизлияния цереброспинальная жидкость (ЦСЖ) обычно становится кровянистой. С учетом доступных в настоящее время различных методов визуализации люмбальные пункции для диагностики внутримозговых кровоизлияний более не рекомендуются.
Базальные субдуральные гематомы, возникающие в результате латерального тенториального повреждения, приводят к скоплению крови под височной и/или затылочной долями. Govaert (1993) изучил 21 подтвержденный КТ случай полушарных гематом с аналогичным механизмом возникновения. Такие случаи иногда связаны с артериальными инсультами из-за компрессии средней мозговой артерии (Govaert et al., 1992b). Сходные наблюдения отмечены при вовлечении задней мозговой артерии (Deonna и Prod’hom, 1980).
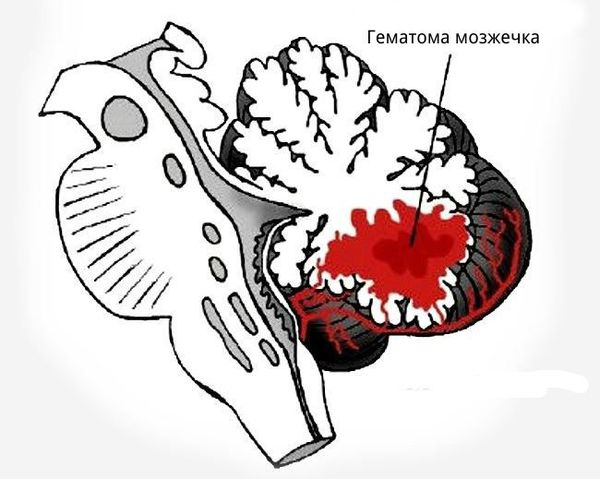
2. Внутримозжечковое кровоизлияние. Внутримозжечковое кровоизлияние имеет много общих признаков с субдуральной гематомой задней черепной ямки. Однако механизм иной, более вероятно связанный с гипоксией и ишемией, чем с механической травмой, хотя кровоизлияние возможно и при затылочном остеодиастазе или травматическом повреждении мозжечка (Welch и Strand, 1986, De Campo, 1989). Часто ассоциируется с ВЖК. Внутримозжечковое кровоизлияние распространено среди недоношенных новорожденных с низкой массой тела, и в настоящее время все чаще распознается при рутинных МРТ у всех недоношенных младенцев с очень низкой массой тела в некоторых отделениях интенсивной терапии (Merrill et al., 1998, Limperopoulos et al, 2005). У двадцати пяти из 35 новорожденных в исследовании Limperopoulos имелись односторонние полушарные кровоизлияния. Они могут возникать в результате прорыва ВЖК в четвертый желудочек или проникновения крови из субарахноидального пространства в паренхиму мозжечка, кроме этого, проявляться в виде первичной внутримозжечковой гематомы или геморрагического инфаркта (Takashima и Becker, 1989).
Одна из прежних гипотез рассматривала роль фиксаторов дыхательных масок, однако она оказалась малоубедительной, потому что заболевание встречалось и в ситуациях, когда маска не применялась (Paneth et al., 1994). Эта разновидность кровоизлияний наиболее распространена среди очень незрелых недоношенных новорожденных с гестационным возрастом до 27 недель (Limperopoulos et al., 2005). Неврологические проявления, как правило, затмеваются симптомами и признаками гипоксии-ишемии или респираторного дистресса.

Мозжечковое кровоизлияние у ребенка, родившегося на 29 неделе гестационного возраста, с массой 1500 г.
Смертельный исход в возрасте пяти дней.
Частыми проявлениями являются приступы апноэ, брадикардия и сниженный гематокрит. Диагностика с помощью ультрасонографии возможна при больших размерах гематомы или исследовании с использованием заднебокового сегмента родничка в качестве акустического окна (Merrill et al., 1998). КТ и МРТ более эффективны для определения распространенности поражения. Обструктивная гидроцефалия характерна даже после хирургической эвакуации скоплений и может быть связана с развитием кисты мозжечка, сообщающейся с четвертым желудочком (Huang и Shen, 1991). Клинически в качестве остаточного явления может наблюдаться мозжечковый дефицит (Williamson et al., 1985). В качестве осложнения экстракорпоральной мембранной оксигенации (Bulas et al., 1991) и в некоторых случаях органической ацидурии (Fischer et al., 1981, Dave et al., 1984) наблюдалось мозжечковое кровоизлияние. Недавно были представлены данные о мозжечковой атрофии как о характерном последствии тяжелой недоношенности, которой предшествовало мозжечковое кровоизлияние в неонатальном периоде или повреждение супратенториального белого вещества (Bodensteiner и Johnsen, 2005, Johnsen et al., 2005, Messerschmidt et al., 2005, Srinivasan et al., 2006).
3. Внутрипаренхиматозное кровоизлияние. Внутрипаренхиматозное кровоизлияние фактически всегда сопровождается субарахноидальным кровоизлиянием. В большинстве случаев затрагивается одна доля в результате травмы или геморрагического инфаркта (Pierre-Kahn et al., 1986, Hayashi et al., 1987, Huang и Robertson, 2004). У пяти доношенных новорожденных, обследованных Pierre-Kahn et al. (1986), гематома сообщалась с субдуральным пространством и кровяной сгусток был окружен заметным массивным отеком паренхимы мозга. В качестве основного причинного фактора рассматривались роды в тазовом предлежании и сложные роды в целом, хотя о внутрипаренхиматозных кровоизлияниях сообщалось также в случаях неосложненных вагинальных родов (Sandberg et al., 2001). Дополнительную роль могут сыграть дефекты свертывающей системы, особенно при неонатальной алло- и изоиммун-ной тромбоцитопении (Hanigan et al., 1995, Berkowitz et al., 2006).
Симптоматика напоминает субдуральную гематому (Fenichel et al., 1984, Govaert, 1993) с бессимптомным периодом иногда на протяжении более 24 часов, после которого возникают очаговые признаки и симптомы повышенного внутричерепного давления. Разнообразие очаговых проявлений зависит от пораженной доли головного мозга и может включать судороги, ассиметричный мышечный тонус и глазную симптоматику.
Хирургическое удаление показано при симптомах повышенного внутричерепного давления, сопровождающегося смещением срединных структур, подтвержденным при нейровизуализации. Резидуальная полость в ткани мозга может не проявляться клинически, но может сопровождаться очаговым дефицитом (Pasternak et al., 1980). Сходная картина возможна при геморрагическом инфаркте мозга.
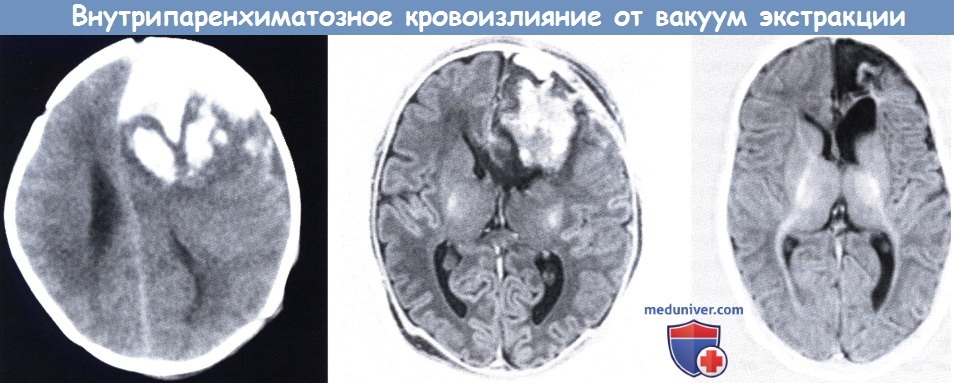
Доношенный новорожденный, с неосложненной вакуум-экстракцией в родах, (слева) КТ, первые сутки,
указывает на внутрипаренхиматозное кровоизлияние и субдуральную гематому со смещением срединных структур, (средний рисунок) МРТ (инверсия-восстановление),
конец первой недели после нейрохирургического вмешательства: все еще присутствуют крупное паренхиматозное кровоизлияние и незначительная асимметрия сигнала в заднем бедре внутренней капсулы (справа).
Повторное МРТ через три месяца указывает на дилатацию ex-vacuo и разрешение кровоизлияния. Имеется слабое замедление миелинизации переднего бедра внутренней капсулы.
Исход в течение 36 месяцев был благоприятным.
4. Кровоизлияние в таламус (зрительный бугор). Таламическое кровоизлияние представляет собой редкую форму неонатального внутримозгового кровоизлияния (Fenichel et al, 1984, Primhak и Smith, 1985, Trounce et al, 1985, Adams et al., 1988b, de Vries et al., 1992b). Кровоизлияние может быть ассоциировано с ВЖК (Roland et al., 1990, Govaert et al., 1992a, Govaert, 1993, Monteiro et al., 2001, Wu et al., 2003) или ограничиваться таламусом и окружающими структурами. Wu et al. (2003) недавно показали, что при сочетаниях таламического кровоизлияния с ВЖК есть основания для подозрения тромбоза венозных синусов. На стороне таламического кровоизлияния возможен некоторый венозный застой в перивентрикулярном белом веществе или даже венозный инфаркт. В настоящее время для подтверждения синус-тромбоза и решения о проведении антикоагулянтной терапии применяется допплеровское УЗИ через передний или задний родничок, а лучше КТ или МР венография. У новорожденных с таламическим кровоизлиянием, как правило, возникают судороги в промежутке между 2 и 14 сутками после нормальных родов.
Глазная симптоматика может включать вертикальный паралич взора вверх, девиацию глаз в сторону поражения, ипсилатеральный саккадический парез и уплощение вызванных зрительных потенциалов, и все они были отнесены к фронто-мезенцефалическому оптическому тракту (Trounce et al., 1985). Несмотря на кажущееся благоприятное течение болезни в раннем периоде новорожденности, Monteiro et al. (2001) сообщали о развитии эпилепсии с непрерывными комплексами «пик—медленная волна» во время сна в результате первичного неонатального таламического кровоизлияния. В литературном обзоре сообщается о возникновении эпилепсии у 13 из 28 новорожденных. Менее благоприятные исходы представлены также Campistol et al. (1994). Необходимо отличать одностороннее кровоизлияние в зрительном бугре от более тяжелого состояния в виде двустороннего вовлечения таламической области и базальных ганглиев у доношенных новорожденных с «практически полной острой асфиксией» (Barkovich, 1992, Rutherford et al., 1995) и, иногда, с геморрагическим характером (Kreusser et al., 1984, Voit et al., 1987).
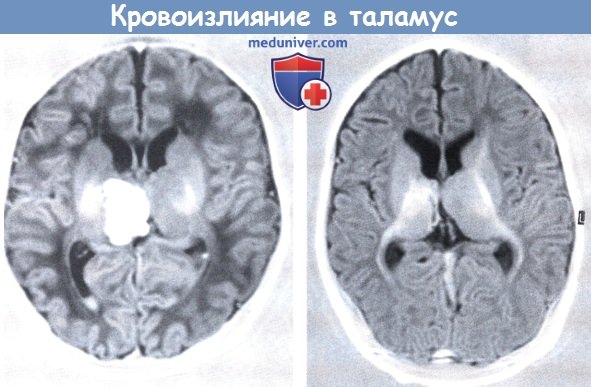
Кровоизлияние в таламус, ассоциированное с синус-тромбозом.
В коронарной проекции в режиме инверсии-восстановления определяется небольшое внутрижелудочковое скопление крови и крупное кровоизлияние в области правого таламуса,
которое почти полностью разрешилось по данным повторной МРТ, выполненной через три месяца.
5. Первичное субарахноидальное кровоизлияние. Кровоизлияние в субарахноидальное пространство, не связанное с распространением крови при внутрижелудочковых, субдуральных или внутрипаренхиматозных кровоизлияниях, представляет собой вполне обычное явление, связанное с обнаружением кровянистого или ксантохромного ликвора при выполнении люмбальной пункции в первые дни после рождения. Значительное субарахноидальное кровоизлияние, также видимое на КТ, распространено в меньшей степени. Escobedo et al. (1975) обнаружили, что только 29% новорожденных с массой
Клинические проявления часто минимальны. В некоторых случаях отмечается раздражительность и судороги, иногда с периодическими приступами апноэ, обычно возникающими на второй день жизни у здоровых в остальных отношениях младенцев. Исход благоприятный, но может развиваться постгеморрагическая вентрикулярная дилятация. Диагноз с использованием УЗ затруднен, если только исследование не выполняется через заднелатеральный родничок, но лучше применять КТ или МРТ, позволяющие выявить кровь в задней межполушарной щели, в области вены Галена и на намете мозжечка (Govaert etal., 1990, Panethetal., 1994).
Геморрагическая болезнь новорожденных уже давно не выявляется в связи с профилактическим назначением витамина К, однако по-прежнему описывается в странах, где профилактика не стала рутинной, или среди детей со специфическими проблемами, такими как дефицит альфа-1 -антитрипсина, синдром Алажилля и другие проблемы, приводящие к мальабсорбции перорально назначаемых препаратов витамина К (Vorstman et al., 2003, Danielsson et al., 2004, Ijland et al., 2008).
Тяжелые внутричерепные кровоизлияния неонатального периода могут быть вызваны другими расстройствами свертывающей системы крови. Гемофилия может способствовать субдуральному внутрипаренхиматозному, субгалеальному кровоизлиянию или ВЖК (Kletzel et al., 1989, Chalmers, 2004). Тромбоцитопения будет рассмотрена в отдельной статье на сайте.
6. Эпидуральная гематома и редкие типы неонатальных внутричерепных кровоизлияний. Эпидуральная гематома редко встречается у новорожденных, обычно возникая в результате механической травмы во время родов или иногда в послеродовом периоде из-за падения дома или из кувеза (Choux et al., 1975, Gama и Fenichel, 1985, Negishi et al., 1989).
Кефалогематома обычно представляет собой сопутствующее явление и связана с экстрадуральными скоплениями крови из-за переломов костей черепа. Признаки прогрессирующей дисфункции ЦНС обычно отсрочены и могут даже отсутствовать. Ультрасонография не очень эффективна, диагноз чаще устанавливают при помощи КТ или МРТ. Обычно показано хирургическое удаление. Скопления имеют тенденцию к разжижению, благодаря чему быстро появляются участки различной плотности в пределах образования (Aoki, 1990). Консервативная терапия возможна при бессимптомном течении или минимальных проявлениях (Pozzati и Tognetti, 1986).
Другие редкие формы кровоизлияний у новорожденных детей включают субгалеальное кровоизлияние с массивной кровопогерей (Kilani и Wetmore, 2006), и варианты, связанные с сосудистыми мальформациями Ослера-Вебера-Рандю (Morgan et al., 2002) и вены Галена, а также с некоторыми врожденными опухолями.
Что такое гематома головного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Яковлева Дмитрия Вячеславовича, нейрохирурга со стажем в 11 лет.
Над статьей доктора Яковлева Дмитрия Вячеславовича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Гематома головного мозга — это грозное патологическое состояние, при котором кровь изливается из повреждённого сосуда внутрь черепной коробки. Скапливаясь во внутричерепном пространстве или в веществе головного мозга, кровь сдавливает мозг и повреждает его. Стремительно появляются и прогрессируют неврологические симптомы, столь же быстро, а иногда и молниеносно, гематома приводит к угнетению сознания, вплоть до комы. Данное состояние является тяжёлым и зачастую угрожает жизни, поэтому требует своевременной диагностики и лечения [1] .
Согласно зарубежным источникам:
- ежегодно инсульт головного мозга с формированием гематомы случается у 2400 человек из 1 млн жителей западных развитых стран ;
- из них более 700 человек ежегодно погибает;
- менее половины из этих 2400 человек восстанавливаются и способны полноценно обслуживать себя [11] .
Причины развития гематомы головного мозга:
- Основная — артериальная гипертензия и атеросклеротическая болезнь[2] . Риск инсульта с формированием гематомы среди пациентов с артериальной гипертензией составляет 60 %;
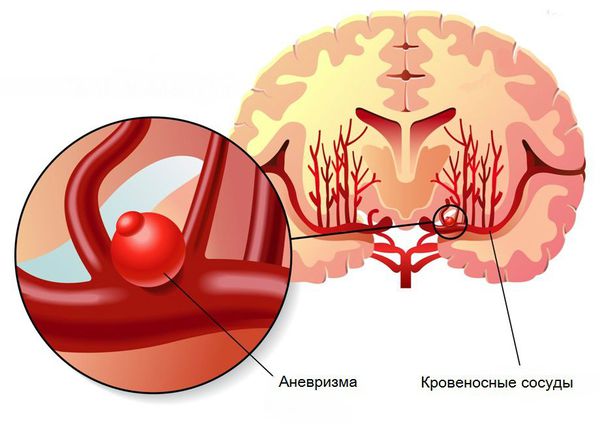
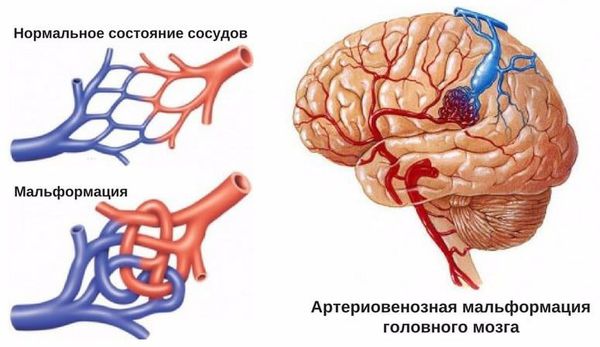
- Пороки развития сосудов головного мозга. К ним относят аневризму (выпячивание стенок мозговых артерий) и артериовенозную мальформацию (патологическое переплетение артерий и вен).
- Опухоли головного мозга, воспалительные заболевания сосудов, нарушения свёртывающей системы крови с повышением кровоточивости.
- Препараты, повышающие кровоточивость: антикоагулянты, антиагреганты и фибринолитики. Эти медикаменты назначают пациентам со склонностью к образованию тромбов и после тяжёлых шунтирующих операций. Приём лекарств необходим, но риск развития гематомы головного мозга при этом возрастает.
- Черепно-мозговые травмы. Гематомы возникают в 55 % всех случаев черепно-мозговых травм и являются причиной 2/3 смертей при данных повреждениях [12] . Травмы мозга — одна из самых частых причин смерти в развитых странах. По статистике они находятся на третьем месте после летальных исходов от сердечно-сосудистых заболеваний и онкологии [7] .
Причины развития гематом головного мозга зависят от возраста пациента:
- у детей — пороки развития сосудов головного мозга и болезни системы крови [3] ;
- у молодых взрослых — артериальная гипертензия, алкогольная и наркотическая интоксикации;
- у лиц среднего и пожилого возраста — артериальная гипертензия, опухоли головного мозга, артериовенозные мальформации и аневризмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гематомы головного мозга
Гематома головного мозга проявляется различными способами. Симптомы делятся на две группы:
1. Общемозговые — головная боль, головокружение, тошнота или рвота. Вызваны значительным повышением внутричерепного давления.
2. Очаговые — слабость в руке или ноге, нарушение зрения или движений глаз и др. Напрямую зависят от расположения гематомы.
Симптомы острой нетравматической гематомы:
- интенсивная головная боль, вызванная физической нагрузкой, эмоциональным перенапряжением, повышенным артериальным давлением [3] ;
- тошнота, рвота;
- нарушение речи;
- слабость в руке или ноге;
- асимметрия лица;
- крайне важные и тяжёлые признаки — судороги, кратковременная потеря или стойкое угнетение сознания, кома;
- пульсирующий шум в голове, нарушение координации или зрения, икота.
Патогенез гематомы головного мозга
К кровоизлиянию могут приводить травмы и различные заболевания. Однако при патологии всегда повреждается кровеносный сосуд и внутри или снаружи от вещества головного мозга скапливается кровь, для которой в норме нет места. Она сдавливает головной мозг и повреждает его отделы.
При внутримозговом кровоизлиянии гематома может формироваться в больших полушариях головного мозга и мозжечке. Расположение влияет на клиническую картину и косвенно указывает на причину кровоизлияния:
- гематомы, вызванные повышенным артериальным давлением, располагаются в глубоких отделах полушарий головного мозга вблизи таламуса или в мозжечке;
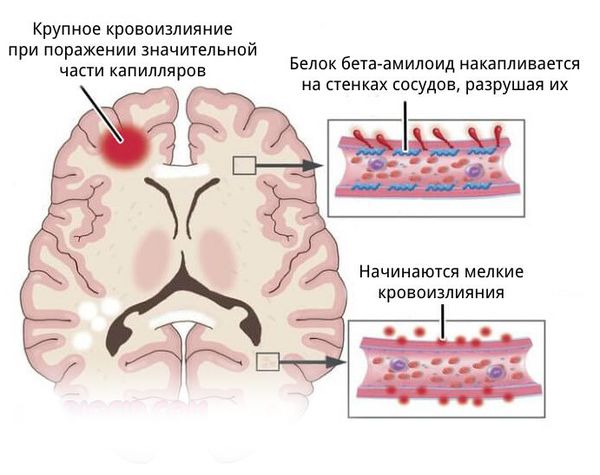
- более поверхностно локализованы гематомы, связанные с разрывом аневризм головного мозга, амилоидной ангиопатией (заболеванием мелких сосудов мозга), длительным приёмом препаратов, влияющих на свёртываемость крови, кавернозной ангиомой (сосудистой опухолью) или кровоизлиянием в опухоль;
- для артериовенозных мальформаций характерно расположение гематомы под корой головного мозга, а также прорыв крови в полость между мозговыми оболочками.
Классификация и стадии развития гематомы головного мозга
Все гематомы головного мозга подразделяются на две группы:
- нетравматические, или спонтанные;
- травматические, возникшие при травме.
По локализации во внутричерепном пространстве выделяют:
- эпидуральные гематомы — располагаются между внутренней поверхностью костей черепа и твёрдой мозговой оболочкой;
- субдуральные — локализованы между твёрдой мозговой оболочкой и веществом головного мозга;
- внутримозговые гематомы — залегают в веществе головного мозга.
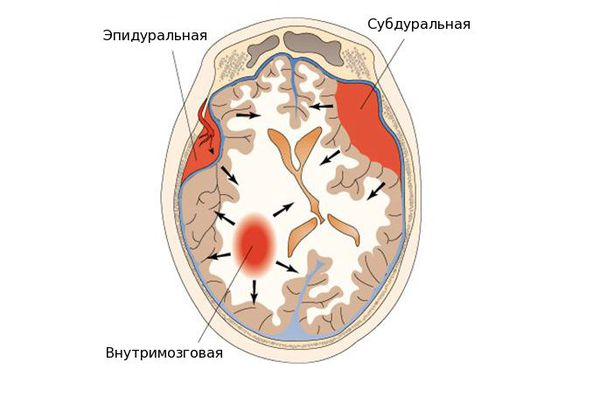
По срокам давности гематомы головного мозга подразделяются на три типа:
- острые — обнаружены в течение трёх суток после возникновения;
- подострые — выявлены через 3-21 день после травмы;
- хронические — после травмы и появления гематомы прошло более 21 дня.
Врач может определить приблизительный возраст гематомы по снимкам компьютерной и магнитно-резонансной томографии (КТ и МРТ). От срока давности зависит выбор методов лечения.
По глубине расположения гематомы делятся на два вида:
- поверхностные (подкорковые);
- глубокие (в центральных отделах полушария).
Внутримозговые кровоизлияния, приводящие к гематомам, разделяют на две группы:
- первичные, вызванные артериальной гипертензией (70-90 % всех внутримозговых гематом) [9] ;
- вторичные, связанные с нарушениями свёртываемости крови, сосудистой патологией и кровоизлиянием в опухоль.
Существует два механизма развития кровоизлияния:
- излившаяся кровь расслаивает вещество головного мозга и формирует полость с жидкой средой и кровяными свёртками;
- кровь пропитывает вещество мозга, перемешиваясь с ним.
Осложнения гематомы головного мозга
Внутричерепная гематома как частое последствие черепно-мозговых травм вызывает ряд нарушений, связанных с работой мозга. Так как череп является замкнутой жёсткой костной структурой, он не способен растягиваться и увеличиваться в объёме. Поэтому образовавшееся внутри черепной коробки скопление крови давит на головной мозг, спинномозговую жидкость и сосуды головного мозга, вытесняя и занимая их место. Именно из-за этого состояние пациента осложняется ещё сильнее [4] [5] .
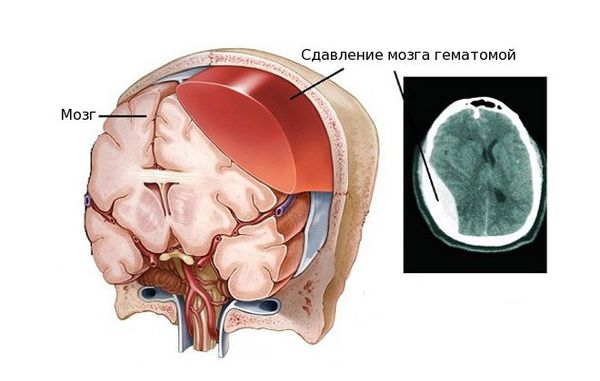
Вне зависимости от того, вызвана гематома травмой или заболеванием, проявление патологии схожее. Гематома вызывает следующие нарушения:
- Двигательные и чувствительные нарушения, например в ногах и руках. Возникают вследствие ограниченного проведения нервных импульсов.
- Гибель клеток мозга и отёк в результате сдавления сосудов головного мозга, ухудшения кровоснабжения и оттока крови.
- Смещение участков головного мозга.
- Повышение внутричерепного давления.
- Нарушение движения спинномозговой жидкости внутри черепа.
- Самое опасное последствие — вклинение ствола головного мозга в большое затылочное отверстие. Это приводит к остановке дыхания и сердечно-сосудистой деятельности.
Все вышеперечисленные процессы взаимосвязаны и влияют друг на друга. Последствия различаются в зависимости от объёма гематомы, расположения, наличия прорыва крови в желудочковую систему, нарушения циркуляции спинномозговой жидкости и других факторов. В самом худшем варианте — это смерть.
Часто после травмы головы с повреждением сосудов гематома развивается в течение трёх часов. Однако известны случаи отсроченных гематом, возникших через 72 часа. Невозможно точно указать время, когда гематома начнёт ухудшать состояние пациента, так как это зависит от её объёма. Малые гематомы, расположенные вне зон, регулирующих деятельность мышц и органов чувств, могут остаться незамеченными без проведения КТ и МРТ исследований.
Диагностика гематомы головного мозга
Как правило, пациенты или их родственники (если пациент находится в бессознательном состоянии) сперва сталкиваются не с неврологом или нейрохирургом, а с врачом скорой помощи, общей практики или терапевтом. Врач предполагает наличие внутричерепного кровоизлияния на основании состояния пациента, жалоб и сведений, полученных от него и сопровождающих лиц. В некоторых случаях определить гематому оказывается сложной задачей, и дальнейшую диагностику проводят врач-невролог или нейрохирург.
Для определения степени поражения головного мозга невролог и нейрохирург проводят оценку неврологического статуса (осмотр, проверка рефлексов). После этого подбирается тактика лечения.
Для подтверждения или опровержения гематомы, определения её расположения, сроков появления, размеров, степени сдавления головного мозга применяют методы нейровизуализации:
- Бесконтрастная компьютерная томография (КТ) — достоверный способ диагностики острых гематом головного мозга. КТ позволяет распознать гематому, её объём, воздействие на различные структуры головного мозга. На основании снимков КТ нейрохирург определяет тактику и объём оперативного вмешательства. Большинство стационаров, особенно оказывающих экстренную помощь, оснащены КТ аппаратами. Однако в хронической стадии и при пороках сосудов головного мозга без кровоизлияния КТ может не предоставить врачу нужной информации. В этих случаях применяют МРТ [8] .
- Магнитно-резонансная томография (МРТ) позволяет более подробно рассмотреть мягкотканные структуры. Поэтому в случае затруднений при диагностике, несмотря на проведённое КТ исследование, врач может назначить МРТ.
- Церебральная ангиография (золотой стандарт визуализации аневризм головного мозга [10] ), магнитно-резонансная ангиография (МРА) или КТ-ангиография дополняют МРТ исследования для определения патологии сосудов головного мозга. Преимущество КТ-ангиографии — возможность получить 3D-модель сосудов головного мозга и определить расположение относительно сосудистых или костных структур.
Ранее для диагностики широко применяли люмбальную пункцию. Однако этот метод имеет существенные недостатки и постепенно вытесняется вышеперечисленными, хотя в лечебных учреждениях, не оснащённых КТ и МРТ аппаратурой, применяется до сих пор.
Лечение гематомы головного мозга
Выделяют два вида лечения: консервативное и хирургическое.
Консервативное лечение
Методы консервативного (медикаментозного) лечения нормализуют жизненные функции организма:
- поддерживают артериальное давление на необходимом уровне: так, чтобы кровоснабжение головного мозга сохранялось, но объём гематомы при этом не увеличивался;
- воздействуют на свёртывающую систему крови;
- предотвращают и устраняют отёки;
- укрепляют сосудистую стенку.
Это крайне важный и ответственный этап лечения. Все мероприятия проводит врач, глубоко анализируя патогенетические процессы в организме человека. Многие методы основаны на лабораторных данных. Консервативную терапию ни в коей мере не могут контролировать или регулировать родственники либо сочувствующие лица из-за отсутствия у них этих знаний. Например снижение давления при гипотензивной терапии не должно быть резким. Его понижают до уровня, который не совпадает с показателями нормы для здорового человека. Давление поддерживают в определённых пределах: оно не должно быть слишком высоким, но и слишком низким. Это позволяет снизить риск продолжения кровоизлияния и сохранить адекватное кровенаполнение головного мозга для его защиты от вторичного повреждения из-за кислородного голодания.
Консервативные методы применяют для лечения в следующих случаях:
- гематомы небольших размеров и не оказывают значительного давления на мозг;
- гематомы не вызывают смещение структур головного мозга, грубого угнетения сознания, сопровождаются умеренными неврологическими нарушениями.
Хирургическое лечение
Хирургическое лечение заключается в механическом удалении гематомы. В результате прекращается давление гематомы на мозг.
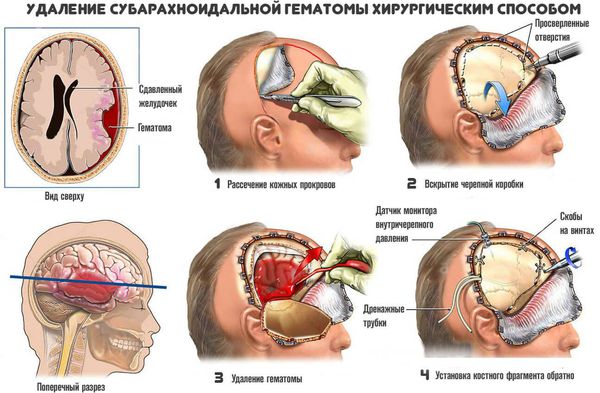
Применяют несколько методов хирургичекого удаления внутримозговых гематом:
- Пункционный метод — выкачивание жидкой части гематомы (аспирация) через отверстие. Однако удалить всю гематому таким способом невозможно, так как обычно она на 80 % состоит из кровяных сгустков, а жидкий компонент составляет 20 % и меньше. Метод применяют только при тяжёлой форме заболевания для спасения жизни. Если после операции состояние пациента не улучшается, то используют радикальные методы удаления.
- Открытый метод — традиционный способ удаления гематомы путем создания отверстия в костной ткани черепа (трепанации), рассечения участка мозга (энцефалотомии) и аспирации отсосом как жидкой крови, так и её сгустков. Метод позволяет полностью удалить гематому. Однако сопровождается дополнительной хирургической травмой мозга, что приводит к нарастанию отёка, усилению смещения и деформации структур мозга и нередко вызывает повторное кровоизлияние.
- Эндоскопический метод — перспективная технология удаления внутримозговых гематом. Совмещает низкую травматичность пункционного метода с возможностью полного удаления гематомы. Но метод можно применять только при условии прозрачности среды в зоне операции. Например, при кровотечении проведение операции затруднено, а часто и невозможно.
- Стереотаксический метод — проводят при помощи специальных инструментов, погружённых в головной мозг через отверстие диаметром 5–10 мм. Особенность метода — перенос координат гематомы с помощью компьютерной томографии или рентгенографии. Технология уменьшила летальность глубоких гематом на 22 % в сравнении с консервативными методами лечения. Однако в 10-16 % случаев возможны повторные кровоизлияния в первые несколько суток после операции.
- Нейронавигационный метод — применяют нейронавигационные системы: ОртiсаI Тracking System «Radionics Inc» Compass Cygnus PFS System, «Compass» Vectorvision ВrаinLАВ. Метод с высокой точностью определяет расположение гематомы. Технология особенно эффективна при очагах в функционально значимых зонах мозга. Её широкое применение пока невозможно из-за высокой стоимости оборудования и ограниченного опыта операций у врачей [13] .
Тактика оперативного вмешательства, его объём, меры для устранения сдавления головного мозга, сроки проведения операции и многое другое зависят от конкретной ситуации. Решение принимает врач-нейрохирург на основании состояния пациента, лабораторных данных и КТ/МРТ снимков.
Прогноз. Профилактика
Гематома головного мозга — это результат патологических изменений в организме, которые формируются постепенно под влияние различных причин. Поэтому прогноз в каждом конкретном случае будет различаться [3] .
Исход во многом зависит от объёма и расположения гематомы. Быстрое ухудшение состояния с угнетением сознания является негативным признаком. Согласно зарубежным источникам, гематомы головного мозга в 55 % случаев приводят к значительному ухудшению состояния пациента и смерти [6] . Поэтому очень важно незамедлительно доставить пациента в специализированный стационар и оказать медицинскую помощь.
После выздоровления могут остаться последствия повреждения мозговой ткани: слабость в руке или ноге, когнитивные расстройства (нарушение мышления, памяти, снижение критики к своему состоянию и поведению).
Профилактика заболевания заключается в здоровом образе жизни в любом возрасте и внимательном отношении к своему состоянию в случае уже имеющихся болезней. Нередко пациенты с артериальной гипертензией не посещают кардиолога и терапевта, не контролируют уровень давления и показатели крови. Пациенты с сахарным диабетом зачастую игнорируют рекомендации эндокринолога, способствуя ухудшению своего состояния. Конечно, длительный приём препаратов и соблюдение диеты могут быть психологическим испытанием для человека, но это важный шаг к сохранению своего здоровья.
Что такое сотрясение головного мозга у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Артеменко Кирилла Александровича, врача УЗИ со стажем в 28 лет.
Над статьей доктора Артеменко Кирилла Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Сотрясение головного мозга (СГМ) — основная клиническая форма лёгкой черепно-мозговой травмы (ЧМТ), в частности, диффузного повреждения паренхимы мозга. Она занимает первое место среди всех травм детского возраста, требующих лечения в стационарных условиях.
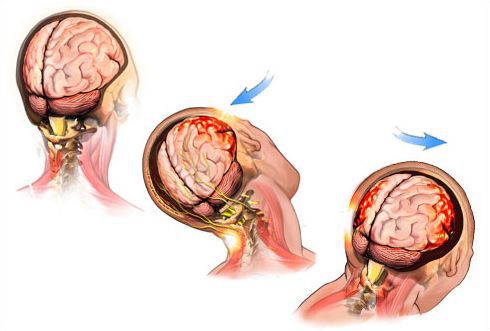
По данным эпидемиологических исследований, ЧМТ у детей и подростков во многих странах достигает 200 случаев на 100 тысяч человек. Причём ЧМТ чаще встречается у лиц мужского пола (до 70 % всех случаев). [7]
Выделяют две возрастные группы с большим риском получения черепно-мозговой травмы:
- дети до 5 лет;
- пациенты от 15 до 25 лет.
У детей с первого года жизни начинается высокая двигательная активность, появляется стремление всё узнать, попробовать, добраться до различных мест. Это проходит на фоне несовершенства моторных навыков и координации движений, сниженного чувства опасности и переоценки физических возможностей, что и приводит к появлению травмы.
Основными причинами возникновения сотрясения мозга в детском возрасте являются:
- травмы в процессе рождения;
- падение младенцев и детей до трёх лет с кроватей, пеленальных столов, из рук родителей, колясок и т. п.;
- нарушение координации в результате непропорционального физического развития тела у детей до трёх лет (большой вес головы) и падение вниз головой при резком ускорении или торможении (в этом возрасте дети ещё не научились страховать себя руками во время падения);
- удары при падении детей 4-7 лет с высоты (детских горок, качелей, подоконников или деревьев);
- нарушение правил дорожного движения и автомобильные аварии с нефиксированным ребёнком в специальном автомобильном детском кресле;
- нарушение техники безопасности и отсутствие/неисправность спортивной экипировки во время подвижных игр и спортивных соревнований.

При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сотрясения головного мозга у детей
Сотрясение мозга у детей и взрослых протекает по-разному.
К основным признакам, свидетельствующим о СГМ во взрослом возрасте, относятся:
- кратковременное нарушение сознания;
- посттравматическая амнезия (длится несколько секунд или минут, но не более часа); [4][10]
- головная боль ( сдавливающая или сжимающая);
- жалобы на головокружение и тошноту, не связанную с приёмом пищи (причём чувство тошноты обычно взаимосвязано с выраженностью головной боли);
- учащённое дыхание, рвота, нарушение сердечного ритма;
- симптомы нарушения вегетативной нервной системы:
- общая слабость;
- стойкое повышение давления (не столько из-за самой травмы, сколько из-за перенесённого стресса);
- бледность лица или гиперемия (приливы крови);
- повышенное потоотделение рук и ног; [2][3]
- неврологические проявления (более выражены в первые часы и дни после травмы): [5]
- расширение или сужение обоих зрачков при сохранении живых рефлексов на свет;
- асимметрия сухожильных и кожных рефлексов;
- мелкий горизонтальный нистагм (частое колебательное движение).
Симптомы СГМ у детей с момента травмы появляются не сразу. [9] В момент травмирования отмечается бледность кожных покровов (прежде всего лица) и тахикардия. В динамике возникает головная боль, вялость и сонливость, рвота, беспокойство, капризность, расстройства сна, срыгивания во время кормления.
У детей дошкольного возраста, в отличие от взрослых и детей старше семи лет, посттравматическое состояние протекает без утраты сознания, отмечается лабильный пульс, горизонтальный нистагм, снижение корнеальных рефлексов (при лёгком прикосновении к роговице глаза веки не смыкаются), изменение мышечного тонуса (чаще гипотония), повышение или понижение сухожильных рефлексов, повышение температуры до 37,1-38,0°C.
Состояние ребёнка обычно улучшается на 2-3 день после СМГ, тогда как у взрослых симптомы регрессируют на 5-9 сутки с момента травмы. [9]
Патогенез сотрясения головного мозга у детей
Механизм СГМ у детей обусловлен ударным ускорением и инерциальной травмой. [1]
Ускорение, придаваемое мозгу в момент ЧМТ, служит основным составляющим патогенеза его сотрясения как при опосредованном (инерциальном травмировании), так и при прямом (ударном) воздействии механической энергии на голову.
Согласно современным представлениям, при любой закрытой черепно-мозговой травме в её патогенез вовлекаются все отделы головного мозга, что приводит к нарушению связей между нейронами.
Считается, что в основе клинического проявления СМГ лежит асинапсия — временное нарушение связей клеток мозга (преимущественно функциональное). [8] Исследования ряда авторов подтвердили, что морфологическим субстратом СМГ является нарушение синаптического аппарата. В более тяжёлых случаях к ним присоединяются нарушения ультраструктуры осевых цилиндров нейронов — аксонов. [8] [9]
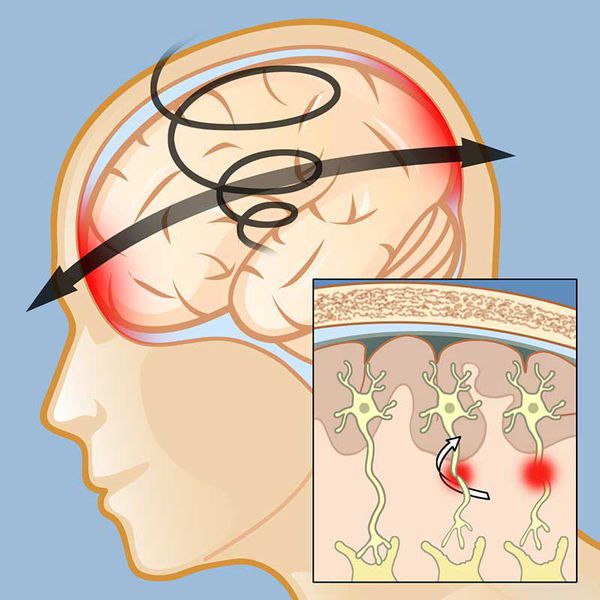
В основе формирования клинических синдромов СГМ лежат нарушения в срединностволовых структурах мозга и ретикулярной формации, а также расстройства корково-подкорковых взаимоотношений. [1] [11] Вовлечение в патологический процесс стволовых образований приводит к страданию как специфических, так и неспецифических систем мозга, проявляющихся в виде различных вегетативных и нейропсихических нарушений.
Классификация и стадии развития сотрясения головного мозга у детей
По степени тяжести СМГ бывает:
- лёгким — сохранение симптомов менее 20 минут;
- среднетяжёлым — от 20 минут до 6 часов;
- тяжёлым — от 6 до 48 часов;
- крайне тяжёлым — более 48 часов.
Ряд авторов отмечает, что у детей раннего периода жизни и дошкольного возраста потеря сознания может отсутствовать. [1]
Детская шкала комы (для детей, младше четырёх лет) позволяет оценить степень угнетения сознания:
- Открывание глаз:
- произвольное — 4 балла;
- как реакция на голос — 3 балла;
- как реакция на боль — 2 балла;
- отсутствует — 1 балл.
- Речевая реакция:
- ребёнок улыбается, ориентируется в пространстве, реагирует на звук, следит за движениями, отзывчив — 5 баллов;
- ребёнка можно успокоить, отзывчивость неполноценная — 4 балла;
- во время плача малыш ненадолго успокаивается, стонет — 3 балла;
- плачет и не успокаивается, беспокойство не проходит — 2 балла;
- не реагирует на попытку успокоить — 1 балл.
- Двигательная реакция:
- выполняет движения по команде — 6 баллов;
- отталкивает в ответ на болевое раздражение — 5 баллов;
- отдёргивает конечности на болевое раздражение — 4 балла;
- патологическое сгибание как ответная реакция на болевое раздражение (декортикация) — 3 балла;
- патологическое разгибание как ответная реакция на болевое раздражение (децеребрация) — 2 балла;
- движения полностью отсутствуют — 1 балл.
У пострадавших с лёгкой ЧМТ после травмы сознание ясное (15 баллов) либо отмечается депрессия сознания до степени умеренного оглушения (13-14 баллов). Сотрясения могут проявляться кратковременным угнетением сознания (от 1-2 секунд до нескольких минут), причём чаще в момент оглушения (сопора).
В клиническом течении ЧМТ принято выделять три периода:
- острый — первые 2-10 недель после травмы;
- промежуточный — от 10 недель до 6 месяцев;
- отдалённый — от 6 месяцев до 2 лет и более.
Течение и проявления ЧМТ во всех её периодах во многом зависят от фона, на котором произошла травма.
Осложнения сотрясения головного мозга у детей
Несмотря на то, что сотрясение у детей не приводит к структурным изменениям в мозге, последствия могут быть весьма тяжёлыми. Так, при отсутствии своевременной диагностики и лечения могут развиться такие осложнения, как отёк головного мозга, внутричерепная гематома, эпилептические приступы. [6] [10]
Наиболее частыми последствиями СГМ у детей являются:
- нарушение формирования навыков чтения (дислексия), письма (дисграфия) или счёта (дискалькулия);
- школьная дезадаптация, когнитивные и речевые нарушениями, эмоциональные и поведенческие трудности;
- проблемы с обучением, освоением школьной учебной программы (знания имеют отрывочный характер);
- невнимательность во время проведения занятий, ухудшение памяти;
- неопрятность в одежде и в личной гигиене, быстрое "охлаждение" к начатому делу;
- затруднения в использовании полученной информации, построения выводов и заключений;
- в отдалённом периоде ЧМТ — затруднение социальной адаптации в связи с эмоциональными вспышками или агрессией; [2][10]
- мигрень, нервозность, бессонница, беспричинное чувство страха и тревоги, развитие неврозов.
Диагностика сотрясения головного мозга у детей
В диагностике СГМ необходимо учитывать характер получения травмы и опрос свидетелей происшедшего. В ряде случаев о сотрясении могут свидетельствовать следы травмы на голове и психологическое состояние ребёнка.

Поскольку признаки сотрясения мозга у ребёнка не очень отчётливые, важным значением в диагностики обладает изменение симптомов в динамике. Их исчезновение через 3-7 суток — веский повод для подозрения именно на СМГ.
Отличие СГМ от ушиба и других форм травматической патологии:
- отсутствие переломов костей черепа;
- давление и состав спинномозговой жидкости без изменений;
- М-эхо без смещений;
- КТ и МРТ без травматических отклонений в паренхиме вещества мозга и в ликворосодержащих внутричерепных пространствах.
Для определения степени тяжести ЧМТ оценивается:
- продолжительность потери сознания в острой фазе травмы (если оно возникло);
- длительность посттравматической амнезии (при наличии) и оценка состояния жизненно важных функций;
- степень угнетения сознания на момент осмотра (детская шкала комы Глазго).
Объективизации сотрясения головного мозга в острой фазе ЧМТ могут косвенно способствовать электроэнцефалография и офтальмоскопия. Широкое распространение в диагностике ЧМТ у детей получила нейросонография (УЗИ головного мозга).
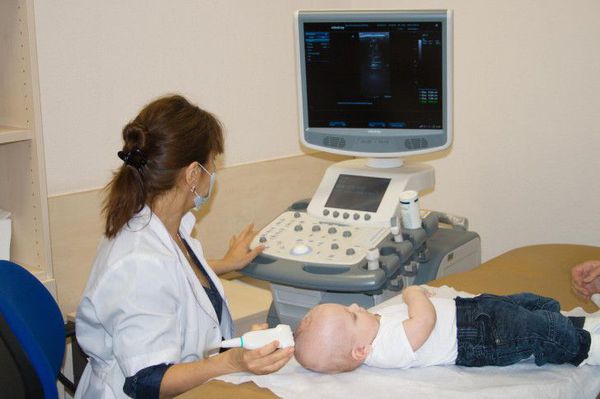
УЗИ головного мозга проводится детям с первого дня жизни и до периода закрытия большого родничка, являющегося акустическим окном, через которое можно визуализировать состояние всех структур головного мозга. При проведении исследования оценивается ликворная система (боковые желудочки, сосудистые сплетения, III и IV желудочек, затылочная цистерна), талямусы, мозжечок, паренхима мозга, мозговой кровоток, наличие свободной жидкости между паренхимой мозга и черепной коробкой, а также кости черепа.
Данное исследование, позволяет исключить изменения со стороны мозга после перенесённой травмы — отёк паренхимы, смещение срединных структур, переломы костей черепа, очаги контузии мозга и внутричерепные кровоизлияния. [5] [13]
УЗИ-признаки травмы головного мозга, исключающих СГМ:
Нейросонография позволяет также выявить и не часто встречающиеся варианты расположения гематом — задняя черепная яма, полюс лобной доли со смещением эхоструктур головного мозга и "плюс ткань" эффектом, наличием свободной жидкости по передней поверхности паренхимы мозга. В случае расположения гематомы в задней ямке черепа отмечаются признаки появления гидроцефалии — расширение боковых желудочков головного мозга и III желудочка мозга. [5]
Лечение сотрясения головного мозга у детей
Все пациенты с ЧМТ, даже с лёгкой степенью, подлежат госпитализации в стационарные условия для уточнения первичного диагноза.
В современной литературе, посвященной СГМ, ряд авторов [1] [2] [6] рекомендует устанавливать пострадавшим постельный режим на 1-3 суток. С учётом особенностей клинического течения этот период можно увеличить на 2-5 суток. После этого при отсутствии осложнений выписка возможна на 10-14 день. При этом должна быть обеспечена возможность периодического врачебного контроля и повторной госпитализации при возникновении опосредованных осложнений.
Медикаментозное лечение при сотрясении мозга не должно быть агрессивным. [1] Оно направлено на оптимизацию функционального состояния головного мозга и снятие симптоматики. Спектр назначаемых лекарств при поступлении в стационар включает в себя анальгетики, седативные средства и снотворные препараты (преимущественно в таблетированной форме).
Проводится метаболическая терапия для улучшения мозгового кровообращения. Предпочтительно сочетание вазотропных и ноотропных препаратов. [2]
Для предупреждения возможных осложнений при благополучном завершении СГМ требуется амбулаторное наблюдение у невролога на протяжении года по месту жительства.
Прогноз. Профилактика
Сотрясение мозга является, как правило, обратимой клинической формой ЧМТ. Поэтому в 80-97% случаев [6] СГМ завершается выздоровлением ребёнка с полным восстановлением всех функций организма, но при условии соблюдения режима в остром периоде и отсутствии отягощающих травму обстоятельств.
У некоторых детей после острого периода сотрясения наблюдаются проявления посткоммоционного синдрома:
- нарушения когнитивных функций (снижения концентрации внимания, ослабление памяти) и лабильность психики (депрессия, раздражительность, чувство тревоги);
- отклонения в физическом благополучии (головокружение, головные боли, нарушение сна, быстрая утомляемость, раздражительность от звуковых и световых источников).
В динамике спустя 3-12 месяца после перенесённого ЧМТ эти симптомы исчезают или существенно снижаются.
Внутричерепные кровоизлияния у детей: клиника, диагностика
Эпидуральная гематома у детей. Обычно появляется в результате артериального или венозного кровотечения в эпидуральное пространство после прямой травмы головы. Как правило, связана с переломом костей черепа. У младших детей часто имеется «светлый» промежуток между травмой и нарушением сознания; в связи с проявлением нарастающей гематомы как объёмного внутричерепного образования появляются судороги.
Могут быть очаговые неврологические симптомы: расширение зрачка на стороне поражения, парез конечностей на противоположной стороне и одно-или двусторонний парез VI нерва. У младших детей первым проявлением могут быть анемия и шок. Диагноз подтверждается с помощью КТ. Лечение включает коррекцию гиповолемии. В некоторых случаях требуются срочное хирургическое удаление гематомы и остановка кровотечения.
Субдуральная гематома у детей
Появляется при кровоизлиянии из вен, проходящих сквозь субдуральное пространство. Является характерным повреждением при умышленной травме, вызванной тряской или ударом по голове ребёнка грудного или младшего возраста. Обычно наблюдаются ретинальные кровоизлияния. Существуют противоречия в отношении участия родственников в травмировании ребёнка, случайности повреждения и гипоксии.
Иногда субдуральные гематомы возникают после падения со значительной высоты.
При внутричерепном кровоизлиянии:
- в анамнезе серьёзная травма головы;
- эпидуральная гематома может наблюдаться даже при наличии «светлого» промежутка после травмы;
- субдуральная гематома и ретинальные кровоизлияния часто возникают после умышленного повреждения, вызванного тряской или ударом по голове.
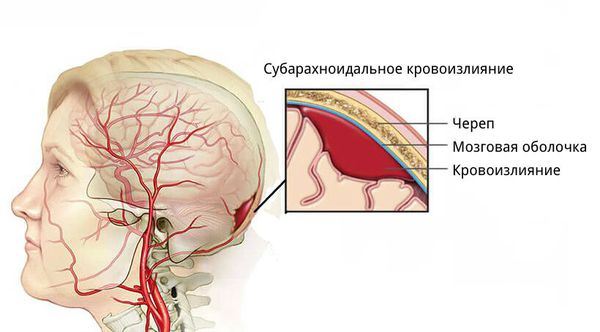
Субарахноидальное кровоизлияние у детей
У взрослых встречается намного чаще. Проявляется обычно внезапной головной болью, ригидностью затылочных мышц и иногда лихорадкой. Обычно имеются ретинальные кровоизлияния. Могут развиться судороги и кома. На КТ головного мозга выявляется кровь в СМЖ. В острой ситуации, когда кровоизлияние нарастает и приводит к повышению ВЧД, люмбальной пункции лучше избежать.
Причиной часто является аневризма или артерио-венозная мальформация. Это можно выявить при магнитно-резонансной ангиографии, КТ или дигитальной субтракционной ангиографии. Применяется нейрохирургическое или эндоваскулярное лечение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

