Как принимать метронидазол при розацеа
Обновлено: 28.04.2024
• В системном обзоре Van Zuuren и соавт. проанализировали эффективность метронидазола, тетрациклина и азелаиновой кислоты при лечении розацеа. Наиболее убедительно доказана эффективность местного применения метронидазола (0,75% или 1%) и азелаиновой кислоты (15% или 20%).
• Когда количество папул и пустул небольшое, можно начать с метронидазола (0,75% или 1%) или азелаиновой кислоты (15% или 20%).
• Если высыпания на коже более распространенные, рекомендуются пероральные антибиотики, такие как тетрациклин и метронидазол.
• Тетрациклин может назначаться перорально в дозировке от 250 до 500 мг ежедневно 1-2 раза в день.
• Крем, содержащий метронидазол в концентрации 0,75% и в концентрации 1%, при применении один раз в день одинаково эффективен в случае розацеа средней и тяжелой степени. Однако для крема 0,75% в инструкции о назначении все еще предлагается применять препарат два раза в день. Однопроцентный гель и крем рекомендуется наносить один раз в день.
• Пациентов, которые начали лечение только пероральными антибиотиками и достигли улучшения, можно перевести па местную поддерживающую терапию препаратами метронидазола или азелаиновой кислоты.
• Эффективность геля азелаиновой кислоты 15% незначительно превосходила таковую геля метронидазола 0,75% в исследованиях, спонсированных производителем. Однако азелаиновая кислота не так хорошо переносилась, так что оба препарата являются приемлемыми, и выбор зависит от предпочтений пациента и переносимости.
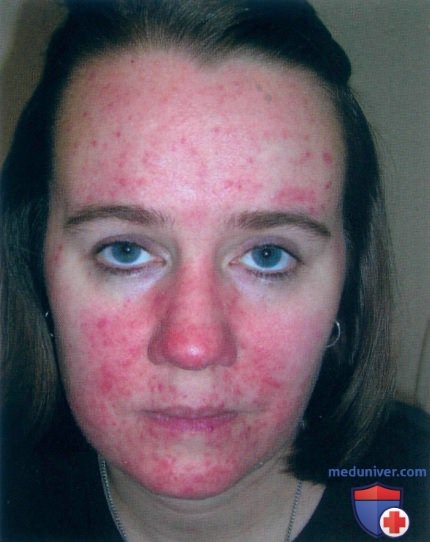
РИСУНОК 1. Розацеа у 34-летней женщины с эритемой, папулами и пустулами, покрывающими почти все лицо. Обратите внимание на ее светлую кожу и голубые глаза, свидетельствующие о североевропейском происхождении.
• Клещи рода Demodex могут стать одной из причин розацеа. В одном исследовании крем перметрин 5% оказался таким же эффективным в лечении розацеа, как и гель метронидазола 0,75% и более эффективным по сравнению с плацебо.
• При тяжелой папуло-пустулезной форме, устойчивой к антибиотикам и местной терапии, можно назначить изотретиноин перорально в малой дозировке от 0,1 до 0,5 мг/кг.
• Для лечения ассоциированных с розацеа телеангиэктазий могут применяться электрохирургические методы или лазеротерапия.
• Ринофиму можно удалить при помощи электрохирургического вмешательства или лазеротерапии. Для лечения ринофимы в некоторых случаях применяется изотретиноин.
б) Консультация пациента врачом. Внимание пациента с розацеа акцентируется на необходимости защиты от солнца, что предполагает ношение шляпы и ежедневное применение солнцезащитных средств, которые не вызывая раздражения, защищают кожу как от УФ-А, так и УФ-Б лучей. Пациенту рекомендуется вести дневник для идентификации провоцирующих факторов, таких как жаркая и влажная погода, алкоголь, горячие напитки и острая нища, с тем, чтобы впоследствии избегать их влияния.
в) Наблюдение при розацеа. Наблюдение должно осуществляться по мере необходимости через один или три месяца.
г) Список использованной литературы:
1. van Zuuren EJ, Graber MA, Hollis S, Chaudhry M, Gupta AK, Cover M. Interventions for rosacea. Cochrane Database of Syst Rev. 2005;(3):):CD003262.
2. Dahl MV, Jarratt M, Kaplan D,Tuley MR, Baker MD. Once-daily topical metronidazole cream formulations in the treatment of the papules and pustules of rosacea. J Am Acad Dermatol. 2001;45(5):723-730.
3. Elewski BE, Fleischer AB, Pariser DM.A comparison of 15% azelaic acid gel and 0.75% metronidazole gel in the topical treatment of papulopustular rosacea. Arch Dermatol. 2003;139:1444-1450.
4. Kocak M. Yagli S,Vahapoglu G, Eksioglu M. Permethrin 5% cream versus metronidazole 0.75% gel for the treatment of papulopustular rosacea: A randomized double-blind placebo-controlled study. Dermatology. 2002;205:265-270.
Видео фармакологические, побочные эффекты метронидазола
Редактор: Искандер Милевски. Дата обновления публикации: 29.3.2021
ФГБУ "Российский научный центр хирургии им. акад. Б.В. Петровского" РАМН, Москва
МОНИКИ им. М.Ф. Владимирского, Москва
Метронидазол в наружном лечении розацеа
ФГБУ "Российский научный центр хирургии им. акад. Б.В. Петровского" РАМН, Москва
ФГБУ "Российский научный центр хирургии им. акад. Б.В. Петровского" РАМН, Москва
МОНИКИ им. М.Ф. Владимирского, Москва
Розацеа (acne rosacea) — хроническое, рецидивирующее заболевание, полиэтиологической природы, характеризующееся стадийным течением. Это распространенное заболевание, наиболее часто встречающееся у женщин в возрасте 40—60 лет, составляет по разным данным 3—5% от всех дерматозов [1, 2].
Этиология. Ведущую роль в этиологии розацеа играет ангионевроз кожи лица, фоном для которого служит генетически обусловленное расположение терминальных сосудов, I и II фототипы кожи (по Фитцпатрику) и повышенная сосудистая реактивность [1, 3, 4]. Психоэмоциональные факторы способствуют снижению выработки эндорфинов и нарушению работы каликреин-кининовой системы, регулирующей тонус сосудов. Особое значение придается внешним провоцирующим факторам, способствующим рефлекторному расширению кровеносных сосудов кожи лица. К ним относится употребление горячих напитков, кофе, алкоголя, острой и пряной пищи [4]. На тонус сосудов влияют также экзогенные факторы: тепловые процедуры, инсоляция, холодный ветер. В последнее время была установлена роль фактора роста сосудистого эндотелия (VEGF) [5]. Под воздействием провоспалительных цитокинов кератиноциты синтезируют VEGF, усиливаются проницаемость и вазодилатация, что приводит к развитию стойкой эритемы, чувству жжения, покалывания и зуда.
Розацеа часто ассоциируется с гастритом, при котором выявляется Helicobacter pylori. Эти бактерии индуцируют выработку вазоактивных пептидов или высвобождают токсины, способствующие возникновению реакции приливов (J.V. Hirschmann, 2000).
Нередко розацеа сопутствует демодекоз. Возбудителем демодекоза является клещ Demodex folliculorum. Клещ оказывает раздражающее действие на эпителий фолликулов, проникает в дерму и вызывает воспаление кожи [5]. Ранее клещ считался сапрофитом сальных желез, однако, учитывая его способность вызывать воспалительную реакцию (выраженность последней зависит от типа иммунного ответа пациента), D. folliculorum стали рассматривать в качестве облигатного паразита [3].
Клиническая картина. Обычно при розацеа высыпания локализуются на коже лица, преимущественно на коже щек, носа, лба и подбородка, иногда в зоне декольте.
В настоящее время в нашей стране, как и в США и Европе принята следующая классификация [4]:
Стадия I. Эритематозно-телеангиэктатическая.
Стадия II. Папуло-пустулезная.
Стадия III. Пустулезно-узловатая.
Особые формы розацеа:
— гранулематозная или люпоидная,
— болезнь Морбигана (розацеа с солидным персистирующим отеком),
Для стадии I характерна преходящая, а затем стойкая эритема в центральной части лица с наличием телеангиэктазий. Заболевание начинается с возникновения так называемой эритемы стыда в ответ на провоцирующие факторы (алкогольные напитки, горячую пищу, солнечное излучение, стрессы, тепловые процедуры, физические нагрузки).
Стадия II отличается наличием папул и пустул на фоне стойкой эритемы в центральной части лица. Чаще они локализуются в области кожи щек, лба, подбородка, иногда над верхней губой. На их поверхности отмечается незначительное шелушение, гнойно-геморрагические корочки. Субъективно больных беспокоят жжение, зуд, при остром течении заболевания возникает выраженная отечность.
Стадия III характеризуется стойкой эритемой, множественными телеангиэктазиями, папулами, пустулами и отечными узлами. Крупные папулезные элементы на этой стадии за счет группировки образуют бляшки.
Диагностика. В большинстве случаев не вызывает трудностей. Характерные симптомы стойкой эритемы в области лица, телеангиэктазий, папул и пустул, а порой и ринофимы, позволяют правильно диагностировать дерматоз.
Различают следующие диагностические признаки розацеа.
Основные (один или более):
— папулы и пустулы;
Второстепенные (один или более):
— жжение или болезненность кожи;
Лечение. Необходим комплексный подход исходя из всех звеньев этиологии и патогенеза с учетом стадии заболевания. Применяют антибиотики, метронидазол, ангиопротекторы, антигистаминные, седативные средства. Из наружных средств используют метронидазол, азелаиновую кислоту, антибиотики, бензоилпероксид, пимекролимус. Из физиотерапевтических процедур назначают лазертерапию, микротоковую терапию, импульсный свет высокой интенсивности.
В отделении дерматовенерологии и дерматоонкологии МОНИКИ им. М.Ф. Владимирского под нашим наблюдением находился 51 пациент с диагнозом розацеа. Среди больных было 42 женщины и 9 мужчин в возрасте от 22 до 66 лет. Большинство пациентов были с давностью заболевания от 1 года до 5 лет, с диагнозом розацеа в эритематозно-телеангиэктатической (13 — 25,5%) и папуло-пустулезной (38 — 74,5%) стадии.
Для оценки тяжести поражения и эффективности терапии заболевания мы использовали метод, предложенный J. Wilkin и соавт., который основан на учете типичных признаков заболевания. Высыпания и признаки при розацеа подсчитываются и оцениваются вместе по 4-балльной шкале. Максимальная оценка, указывающая на тяжелое течение розацеа, составляет 21 балл, минимальная — 1 балл.
Всем больным была разъяснена необходимость соблюдения щадящего режима и диеты, а именно: исключить крепкие алкогольные напитки, красное вино, горячие напитки, кофе, пряности, острое, жареное, соленое. Ограничить прием горячей ванны, посещения бани, сауны, избегать длительного воздействия прямых солнечных лучей (необходимо пользоваться фотопротекторами), обратить внимание на устранение проблем с желудочно-кишечным трактом. Избегать стрессов, хронического нервного напряжения, перепадов температур, ветреной погоды. Для лечения больных использовали препараты, регулирующие состояние вегетативной нервной системы, улучшающие сосудистый тонус, седативные препараты, тиберал (500 мг 2 раза в день в течение 10 дней). По показаниям назначали энтеросорбенты. Местно использовали примочки или кремы в зависимости от стадии заболевания. Всем больным назначали крем розамет (1% крем метронидазола) 2 раза в день в течение месяца с рекомендацией продолжить наружное лечение после выписки еще 1—2 мес [6].
Лечение переносилось без побочных явлений. Эффективность лечения оценивали через 14 дней, 1, 2 и 3 мес. В первые 2 нед лечения пациенты отметили снижение выраженности воспалительных явлений в виде уменьшения и побледнения эритемы, купировался зуд и жжение.

Клиническую оценку эффективности лечения проводили с учетом подсчета баллов по методу В.П. Адаскевича. При оценке состояния через 3 мес у 8 пациентов с эритематозно-телеангиэктатической и у 24 пациентов с папуло-пустулезной стадией розацеа произошел регресс эритемы, чувства зуда и жжения, что оценивалось нами как клиническое выздоровление, а клиническое улучшение отмечалось у 4 пациенток с эритематозно-телеангиэктатической стадией и у 13 с папуло-пустулезной (см. таблицу).
Таким образом, полученные результаты свидетельствуют о достаточной клинической эффективности предложенной схемы терапии розацеа с применением в качестве препарата для наружной терапии крема розамет.
Больная В., 26 лет, менеджер, поступила в отделение дерматовенерологии и дерматоонкологии МОНИКИ с жалобами на высыпания на коже лица, шеи, груди. Зуд и жжение в местах высыпаний. Считает себя больной в течение 2 лет, когда появились розовые пятна на коже щек, начало заболевания связывает с эмоциональным стрессом. Отмечает ухудшение состояния после приема острой пищи. Самостоятельно не лечилась. Обратилась к дерматологу по месту жительства, где был поставлен диагноз розацеа. Пациентке рекомендованы гастроскопия, наружное лечение: гентамициновая мазь, кортикостероидная мазь с хорошим эффектом. После отмены кортикостероидной мази отметила резкое обострение, высыпания распространились на кожу подбородка и шеи. Самостоятельно применяла наружно мометазон в течение 4 мес, высыпания распространились на кожу щек, век, присоединились зуд и жжение. Отметила выраженное обострение течения кожного процесса после отмены кортикостероидной мази. При эзофагогастродуоденоскопии выявлена Н. pylori.

Местно: распространенный, подостровоспалительный, симметричный процесс, локализован на коже лица, шеи, груди. Представлен папулами розового цвета с четкими границами, размером от 0,1 до 0,3 см, местами сгруппированными, с незначительным шелушением на поверхности на фоне эритемы ярко-розового цвета. Субьективно беспокоят зуд и жжение в местах высыпаний (см. рисунок, а). Рисунок 1. Папуло-пустулезная стадия розацеа у больной В. а — до лечения; б — после лечения.
Общеклинические анализы крови и мочи, биохимический анализ сыворотки крови без отклонений от нормы.
Анализ кала на дисбактериоз: кишечные палочки Е. соli 2·10 8 , остальные показатели в пределах нормы.
Исследование на демодекс с кожи лица и ресниц: обнаружен с кожи лица.
Проведено лечение: 10 мл 10% раствора глюконата кальция внутримышечно, на курс 10 инъекций; глицин 5 таблеток 2 раза в день; рекицен РД 1 ст. л.
3 раза в день; беллатаминал 1 таблетка 3 раза в cутки; диазолин 1 драже 2 раза в сутки; лоратадин 1 таблетка 2 раза в сутки; амоксициллин 1000 мг 2 раза в сутки в течение 10 дней, кларитромицин 500 мг 2 раза в сутки в течение 10 дней; омез 20 мг на ночь; бифидум жидкий; тиберал 500 мг 2 раза в сутки в течение 10 дней; нистатин 500 тыс ЕД 4 раза в сутки в течение 6 дней; дюспаталин 1 капсула 3 раза в сутки; линекс 1 капсула 4 раза в сутки; спрегаль 5 дней, наружно крем розамет.
На фоне лечения отмечены улучшение течения кожного процесса, уменьшилась гиперемия, инфильтрация, папул нет, новых высыпаний нет (см. рисунок, б).
ФГБУ «Научно-клинический центр оториноларингологии Федерального медико-биологического агентства России», Москва, Россия, 123182
Институт общей генетики им. Н.И. Вавилова РАН, Москва
Обоснование эффективности метронидазола в терапии розацеа
Журнал: Клиническая дерматология и венерология. 2017;16(5): 45‑48
ФГБУ «Научно-клинический центр оториноларингологии Федерального медико-биологического агентства России», Москва, Россия, 123182
В статье описаны современные взгляды на патогенез розацеа, обозначена ведущая роль ангионевроза и иммунных изменений при данном заболевании. Обосновано применение метронидазола в патогенетической терапии розацеа и приведены результаты собственных наблюдений, подтверждающие возможности длительного использования крема метронидазола.
ФГБУ «Научно-клинический центр оториноларингологии Федерального медико-биологического агентства России», Москва, Россия, 123182
Институт общей генетики им. Н.И. Вавилова РАН, Москва
Розацеа — хроническое рецидивирующее заболевание кожи лица, которое составляет от 5 до 10% всех дерматозов и чаще встречается у женщин, а также у светлокожих и светловолосых людей [1, 2]. В США частота встречаемости данного заболевания среди населения достигает 6% от общей популяции [3].
В настоящее время розацеа относят к ангионеврозам, развивающимся на фоне функциональной недостаточности периферического кровообращения, связанной с патологией иннервации сосудов, что проявляется рефлекторной вазоконстрикцией артериол и снижением тонуса венул. Кроме того, анализ плазмы крови данной группы пациентов определяет следы активации калликреин-кининовой системы, что коррелирует со степенью выраженности клинических проявлений дерматоза. Под действием брадикининов расширяются мелкие артериальные сосуды и прекапиллярные сфинктеры, при этом венулы и посткапиллярные сфинктеры остаются интактными или дилатируются [4, 5].
Также некоторые исследователи описали морфологические изменения в эндотелии сосудов и изменения микроциркуляции в коже у больных розацеа [6—8]. Отмечена четкая связь формы заболевания и ультраструктурных изменений капилляров и их функций [9].
Необходимо отметить роль вазоактивных пептидов и медиаторных веществ в патогенезе розацеа. Вазоактивные пептиды желудочно-кишечного тракта (пентагастрин, вазоактивный интестинальный пептид — VIP) и медиаторные вещества, такие как эндорфины, брадикинин, серотонин, гистамин и субстанция Р, способны провоцировать обострения заболевания и вызывать характерные для розацеа приливы. Наиболее значимым пептидом является сосудистый эндотелиальный фактор роста (VEGf — vascular endothelial growth factor), который в 50 тыс. раз превосходит гистамин по степени активности и оказывает выраженное митогенное воздействие на эндотелиальные клетки, провоцируя расширение и формирование новых сосудов [10, 11].
Значимую роль в патогенезе розацеа играют иммунные изменения. Так, у пациентов с эритематозной формой выявлено повышение уровня IgA и снижение количества В-лимфоцитов, в то время как при папулезной и пустулезной формах отмечается снижение В-лимфоцитов, CD4+ и СВ8+, но содержание IgА и IgМ повышено [5, 6]. На этом фоне происходит активация провоспалительных цитокинов. В патогенез данного заболевания вовлечена и система гемостаза, на что указывает увеличение процента агрегации тромбоцитов на аденозиндифосфат и отсутствие их дезагрегации. Отмечается изменение показателей тромбоэластограммы, уменьшение протромбинового индекса, снижение фибринолитической активности крови [8].
В своей работе J. Bamford и соавт. [16] показали, что лечение инфекции H. pylori не излечивает розацеа за 60 дней, и активная терапия не дает более значимого эффекта, чем плацебо. Активная инфекция H. pylori не является определяющим фактором для тяжести и продолжительности течения розацеа. Лечение пациентов по поводу хеликобактерной инфекции не избавляет их от розацеа и не уменьшает ее тяжесть. Таким образом, по имеющимся в настоящее время данным невозможно определить, значима или нет роль патологии желудочно-кишечного тракта в развитии розацеа.
Определенное внимание в литературе уделяется и такому инфекционному агенту, как Demodex folliculorum. Долгое время роль клеща D. folliculorum (угревой железницы) в развитии розацеа была предметом дискуссий в дерматологическом сообществе. Некоторые ученые считали, что у больных розацеа возникает аллергическая реакция на клеща. По другим данным, клещ играет провоцирующую роль в развитии дерматоза. O. Braun-Falko и соавт. [17] считали, что Demodex играет патогенетическую роль в развитии розацеа. U. Wollina [18] полагает, что атипичность клинической картины и устойчивость к традиционным методам терапии могут быть спровоцированы Demodex. Однако возможность достижения клинического излечения у больных розацеа при использовании терапии, не включающей акарицидные средства, свидетельствует о непричастности D. folliculorum к возникновению розацеа [19].
А.В. Самцов [2] в своей монографии приводит данные, полученные в клинике кожных и венерических болезней Военно-медицинской академии им. С.М. Кирова, где у больных с розацеа после эффективного лечения проводили повторное исследование на Demodex с остаточных очагов поражения, и при этом определялись клещи, иногда в большом количестве, что свидетельствует об отсутствии патогенетической роли D. folliculorum в развитии розацеа.
В современной дерматологической литературе [20] преобладает мнение, что Demodex является комменсалом кожи лица и существенной роли в развитии розацеа не играет.
Наряду с этим большую патогенетическую роль в развитии розацеа играют психоэмоциональные расстройства и стрессы, провоцирующие обострения и снижающие качество жизни пациентов.
В связи со сложностью патогенеза по-прежнему достижение стойкого терапевтического эффекта вызывает затруднения, несмотря на большое количество используемых методов лечения розацеа. И врач, и пациент должны понимать, что добиться выраженной положительной динамики можно лишь при длительном, а иногда и пожизненном применении ряда медикаментозных средств, сочетающихся с уходом за кожей.
В связи с этим наибольший интерес представляют препараты метронидазола, которые применяют при разных формах розацеа как системно, так и местно с 1980 г. Результаты многих исследований [21] продемонстрировали эффективность топических форм метронидазола по сравнению с плацебо. В сравнительном исследовании [22] различных форм метронидазола, проведенном в 2006 г., оценивали действие крема, геля и лосьона метронидазола 0,75 и 1% — существенных различий при их использовании не выявлено.
Метронидазол вызывает незначительное количество побочных реакций, таких как сухость кожи, раздражение, зуд, возникающие в основном при применении гелевой формы. В ходе исследования с применением 0,75% геля метронидазола 1 раз в день и 15% геля азелаиновой кислоты 2 раза в день показана одинаковая эффективность этих препаратов, однако метронидазол реже вызывал побочные эффекты [23, 24]. Метронидазол in vitro демонстрирует как противовоспалительное, так и противомикробное действие. Его эффективность при розацеа обусловлена способностью изменять активность нейтрофилов, в том числе ингибицию реактивного кислорода [25, 26]. Таким образом, метронидазол блокирует каскад воспалительных процессов, которые могут стать причиной возникновения и поддержания симптомов розацеа.
В работе A. Rizzo и соавт. [27] описана способность метронидазола ингибировать продукцию провоспалительных интерлейкинов — IL-1b, IL-6, IL-8, IL-12 и фактора некроза опухоли (TNF-a) [27]. Также метронидазол нормализует метаболические процессы в тканях, хорошо сочетаясь с антибиотиками и изотретиноином [28]. Доказано, что метронидазол обладает выраженными антиоксидантными свойствами [29]. Работы последних лет показали, что топические формы метронидазола эффективны как при умеренных, так и тяжелых формах розацеа [30].
Наш опыт терапии розацеа показывает, что применение 1% крема метронидазола (Розамет) при эритематозной форме заболевания позволяет длительно сдерживать прогрессирование заболевания. Первоначально 1% крем метронидазола назначают 2 раза в день, в дальнейшем при достижении выраженного уменьшения эритемы 1% крем метронидазола наносят на ночь, увлажняющий крем — утром. При папулопустулезной форме заболевания топический метронидазол применяют совместно с системной терапией, обеспечивая более быстрое наступление клинического эффекта. По достижению положительных результатов терапии топический метронидазол применяют как средство ухода в сочетании с лимитированием экзогенных и эндогенных тригерров заболевания, что способствует пролонгации срока ремиссии заболевания.
Нами было проведено анкетирование 67 пациентов с диагнозом розацеа для субъективной оценки ими применения крема Розамет. Результаты анкетирования демонстрируют положительную оценку данного препарата пациентами. Реципиентам предлагалось оценить органолептические показатели крема и удобство его применения по 5-балльной системе, где 0 баллов соответствует ответу «не могу оценить», 1 — «неудовлетворительно», 2 — «удовлетворительно», 3 — «хорошо», 4 — «весьма хорошо», 5 — «отлично».
Как видно из таблицы, органолептические параметры крема оценены как весьма хорошие и отличные, т. е. пациентов в полной мере удовлетворяет запах и консистенция крема. Крем удобен в применении и быстро впитывается. При этом стоит отметить, что 1,1% опрошенных пациентов беспокоило чувство стянутости кожи и легкая гиперемия в течение 30—40 мин после нанесения крема, что может быть связано с реакцией гиперчувствительности на метронидазол.

Субъективная оценка пациентами крема Розамет, баллы
Большинство пациентов относились к возрастной категории старше 40 лет и использовали для ухода за кожей антивозрастные косметические средства, содержащие витамин А, ретинол и гиалуроновую кислоту в комплексе с назначенной терапией. Крем метронидазола хорошо сочетается с данными специализированными средствами ухода, что визуально улучшает состояние кожи и повышает комплаентность терапии. Также важно отметить, что основа крема Розамет, содержащая глицерин, предотвращает трансэпидермальную потерю влаги, помогая избежать излишней дегидратации кожи при неблагоприятных погодных условиях.
Длительное местное применение метронидазола оказывает антимикробное и противовоспалительное действие, подтверждаемые результатами множества исследований. Также метронидазол показал себя как иммуномодулирующий и антиоксидантный препарат. Такой уникальный механизм действия лекарственного средства позволяет воздействовать на все звенья патогенеза розацеа. Собственные наблюдения также подтверждают высокую эффективность метронидазола в патогенетической терапии данного дерматоза. Хорошая переносимость препаратов топического метронидазола в кремовой форме выпуска (препарат Розамет) подтверждена собственными наблюдениями и результатами анкетирования пациентов с диагнозом розацеа. В связи с этим метронидазол, несмотря на длительность его использования в клинической практике, остается одним из ведущих препаратов первой линии как в комплексной, так и в монотерапии розацеа.
Описаны подходы к лечению розацеа с использованием различных лекарственных средств и методов терапии, эффективность которых находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. В этой связи лазеры и устройства с
Approaches to rosacea treatment were described, using different medications and therapeutic methods, whose efficiency directly depends on the therapy duration and degree of side effects intensity. In this connection lasers and devices with sources of light is the best choice.
.jpg)
Многочисленные способы лечения розацеа определяются разнообразием этиологических и патогенетических факторов, стадией, многообразием клинических форм заболевания. Терапия больных розацеа представляет трудную задачу, так как использование любого из предлагаемых в настоящее время методов лечения в виде монотерапии не приводит к полному выздоровлению, а оказывает лишь временный эффект. Наличие неясных до настоящего времени многих сторон этиологии и патогенеза розацеа, отсутствие надежных методов лечения делают проблему разработки новых подходов к терапии данной патологии крайне актуальной для современной дерматологии.
Терапевтическое действие одних средств направлено на редукцию воспалительных явлений, других — на коррекцию различных соматических нарушений со стороны пищеварительного тракта, центральной нервной системы, сосудистых реакций и т. д. [1]. Основное лечение предполагает устранение предрасполагающих и провоцирующих факторов, соблюдение диеты, фотопротекцию [2].
Классическая общая терапия розацеа включает антибиотики, метронидазол и наружную терапию. В период выраженного обострения присоединяют антигистаминные препараты. Однако до сих пор базисной терапией розацеа являются антибиотики, при этом тетрациклины остаются самыми эффективными антибактериальными препаратами в терапии данного дерматоза [3–6]. Лечение тетрациклинами, как правило, длительное — до 12 недель [3], что, несомненно, влечет за собой формирование побочных эффектов, таких как развитие кандидоза, нарушения пигментации кожи и зубов. В настоящее время используют антибиотики из группы макролидов — эритромицин, кларитромицин, джозамицин и т. д. [3, 7, 8].
Несмотря на спорный вопрос об этиологической роли Demodex folliculorum в патогенезе розацеа, прием метронидазола внутрь является неотъемлемой частью терапии розацеа [9]. Пероральное лечение метронидазолом составляет 4–6 недель, у некоторых больных до 8 недель, что также провоцирует побочные явления: тошноту, головные боли, сухость во рту, рвоту, крапивницу и т. д. Эффективной альтернативой является метронидазол в виде 1% геля, применяемого наружно [3, 4, 7, 10]. Хотя в отечественной дерматологии эти препараты широко назначаются в терапии розацеа, Управление по контролю качества пищевых продуктов и лекарственных средств (FDA, the Food and Drug Administration) в США их применение не санкционировало. Считается, что Demodex spp. выживают в условиях даже высоких концентраций метронидазола [11].
Развитие устойчивости бактериально-паразитарной флоры к препаратам имидазольной группы и антибиотикам тетрациклинового ряда приводит к необходимости совершенствования методов лечения и поиска новых лекарственных средств. В последнее время для лечения тяжелых форм розацеа применяют синтетические ретиноиды. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез. Длительность лечения изотретиноином в среднем составляет 4–6 месяцев [12]. Данный препарат обладает побочными эффектами, главный из которых — тератогенное действие. Местное использование синтетических ретиноидов исключает развитие их системных побочных явлений, однако также вызывает сухость кожного покрова, шелушение, зуд [3–7, 11, 13]. Последние исследования указали на увеличение длительности ремиссии на 20% у пациентов с розацеа, принимавших изотретиноин, по сравнению с пациентами, получавших комплексное лечение (метронидазол и доксициклин) [14].
Традиционно местная терапия розацеа состоит из холодных примочек с антисептическими растворами (1–2% раствор борной кислоты, 1–2% раствор резорцина, отвар ромашки и т. д.), мазей, паст или кремов с противодемодекозным эффектом [1, 3].
Современные топические препараты используются в основном в виде кремов, содержащих азелаиновую кислоту, метронидазол 0,75% и 1%, адапален 0,1% и гель с метронидазолом 1% [1, 3, 4]. Некоторые авторы настаивают на особой эффективности азалаиновой кислоты в лечении розацеа [10]. Однако данное заявление также оспаривается. По мнению A. Parodi et al. (2011) и B. A. Yentzer et al. (2010), монотерапия азелаиновой кислотой без применения пероральных антибиотиков ведет к хронизации процесса и отсутствию видимого эффекта [8, 15]. Наиболее оптимальным является комплексное применение азелаиновой кислоты, доксициклина (или клиндамицина) и метронидазола [8, 11, 16].
Как показывают различные исследования отечественных и зарубежных ученых, значительного повышения эффективности терапии можно ожидать при использовании комбинированных методов терапии, сочетающих медикаментозные и физиотерапевтические методы лечения.
Физиотерапевтическими методами, используемыми в терапии розацеа, являются криотерапия, электрофорез, деструктивные методики.
Криотерапию проводят через день или ежедневно до глубокого отшелушивания. Метод показан больным независимо от стадии заболевания. Криотерапия оказывает противовоспалительное, сосудосуживающее, антипаразитарное действие [4, 7]. Клинические рекомендации также включают электрофорез (10–30% раствором ихтиола 2–3 раза в неделю, с лидазой 2–3 раза в неделю, 10–15 сеансов) [4].
В лечении папулопустулезной, кистозной и узловатой форм розацеа показаны деструктивные методики, такие как электрокоагуляция, дермабразия. Данные методы, к сожалению, имеют ряд недостатков: послеоперационное инфицирование, лейкодерма, формирование эпидермальных кист и рубцов [3, 4, 7].
В последние годы наиболее успешными считаются комбинированные методы лечения. Например, некоторые исследователи с успехом применили сочетание изотретиноина и дермабразии с хорошим результатом [5]. Эффективным является совмещение различных наружных препаратов, таких как азалаиновой кислоты, метронидазола и клиндамицина [11].
Однако все эти методы постепенно теряют свою актуальность не только в связи с имеющимися побочными эффектами, но с низкой эффективностью по сравнению с лазерным излучением [19].
Одним из наиболее значимых научных достижений практической медицины ХХ века стало образование самостоятельного направления — лазерной медицины. Первые исследования по практическому применению лазерного излучения посвящены различным областям хирургии, где лазерные устройства использовались как универсальные деструкторы и коагулянты. Открытие биохемилюминесценции дало предпосылку для развития нового направления лазерной медицины — терапевтического влияния низко- и высокоэнергетического лазерного излучения на клеточные и внутриклеточные процессы. Достижения науки позволили обосновать не только симптоматическое, но и патогенетическое применение лазера в терапии кожных заболеваний [2]. До появления лазерной терапии возможность улучшить состояние кожи лица у больных с розацеа была весьма ограничена. Так, для лечения телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментаций, атрофий) и высокой частотой рецидивов [10, 19, 20]. Поэтому на сегодняшний день, по мнению большинства авторов, лазеротерапия — метод, обеспечивающий наиболее эффективный и продолжительный результат лечения розацеа [2–5, 7, 11, 19, 20].
В зависимости от энергетических характеристик лазера выделяют низкоэнергетические с плотностью мощности менее 100 мВт/см 2 и высокоэнергетические лазеры с плотностью мощности более 10 Вт/см 2 . От мощности лазера напрямую зависят фотобиологические эффекты, которые он вызывает. Низкоинтенсивное лазерное излучение (НЛИ) сопряжено с фотохимическими реакциями.
Фототермические эффекты высокоинтенсивного лазерного излучения (ВЛИ) вызывают локальную деструкцию ткани в виде фотодинамического действия, фотокоагуляции или фотоабляции [2].
Избирательное фототермическое или фотоакустическое действие ВЛИ объясняется теорией селективного фототермолиза (СФТ), согласно которой для повреждения или разрушения целевого хромофора необходимо, чтобы коэффициент поглощения мишени и окружающей ткани максимально различался, а продолжительность импульса была меньше или равна времени термической релаксации [2].
Открытие СФТ обосновало воздействие на специфические хромофоры кожи без повреждения окружающих структур путем подбора соответствующей длины волны, длительности импульса и плотности энергии. Таким образом, параметры лазерного излучения могут быть оптимизированы таким образом, чтобы точно воздействовать на ткань-мишень с минимальным сопутствующим повреждением других тканей. Хромофором, на который направлено воздействие при лечении сосудистых образований, является оксигемоглобин [19]. Наибольшее поглощение излучения оксигемоглобином происходит при длине волны 18, 542, 577 нм. В результате поглощения оксигемоглобином лазерного излучения сосуд подвергается воздействию энергии и коагулируется [19].
Для лечения сосудистой патологии кожи применялись с той или иной степенью эффективности и безопасности различные виды лазеров. Первым большим достижением лазеротерапии сосудистых образований было создание в 1970 году аргонового лазера с длиной волны 488 и 514 нм. К сожалению, использование лазерной установки, генерирующей непрерывное излучение, вызывало коагуляционный некроз поверхностных слоев кожи, что часто вело к последующему образованию рубцов и депигментации [19].
Современные авторы для лечения телеангиэктазий лица предлагают использовать в основном длинноволновые (577 и 585 нм) лучи [3, 4, 7] и импульсный лазер на красителях (ИЛК) (585 нм) с низкой плотностью энергии 1,5 Дж/см 2 или 3,0 Дж/см 2 . За один сеанс осуществляют один проход, процедуры проводят один раз в неделю, на курс 3–4 сеанса [2, 5, 21]. Несмотря на то, что длина волны 595 нм лучше проникает в ткани по сравнению с 585 нм, степень поглощения излучения оксигемоглобином уменьшается после 585 нм. Поэтому для увеличения глубины проникновения ИЛК с длиной волны 595–600 нм требуется дополнительное повышение плотности потока излучения на 20–50% по сравнению с ИЛК с длиной волны 585 нм [19]. Улучшение очищения кожи лица от телеангиэктазий и уменьшение выраженности эритемы могут быть достигнуты наложением импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать появления пурпуры после лечения. По данным Голдберга Дж. (2010) степень очищения кожи после одного сеанса лечения увеличилась с 67% при использовании неперекрывающихся импульсов до 87% после применения методики наложения импульсов [19]. Осложнения после лечения ИЛК, такие как гиперпигментация, атрофия, гипертрофический рубец, экзематозный дерматит, встречаются крайне редко [19]. Последние исследования доказали терапевтическую результативность ВЛИ с длиной волны 578 нм, которая составляет при эритематозно-телеангиэктатической форме 88%, при папулезной — 83,7%, при пустулезной — 76,3%, при инфильтративно-пролиферативной — 62,7%. Отдаленные результаты данного исследования показали, что спустя три года достигнутый эффект в среднем сохраняется у 21% пациентов [22].
Однако, как считают Потекаев Н. Н. и Круглова Л. С. (2012), при преобладании в клинической картине телеангиэктазий показан метод лазерной бесконтактной коагуляции с помощью диодного или неодимового лазера [2, 23]. По мнению авторов, в лечении розацеа также эффективны генераторы интенсивного импульсного света (Intense Pulsed Light, IPL) c длиной волны 500–1200 нм и максимумом эмиссии в диапазоне 530–700 нм. При поверхностных телеангиэктазиях диаметром до 0,3 см действенный эффект отмечен при длине волны 530–600 нм (желто-зеленый спектр) [2, 21]. Имея широкий диапазон длины волны, излучение способно достигать сосуды-мишени, расположенные на различной глубине от поверхности кожи. Несмотря на то, что излучение с большой длиной волны проникает глубже, уровень поглощения энергии оксигемоглобином уменьшается. Поэтому для компенсации снижения абсорбции энергии требуется увеличение плотности потока излучения, что и применяется в данном типе устройств. Таким образом, эффективно нагреваются как поверхностные, так и глубоко расположенные сосуды, размер пятна, образуемого излучением, также достаточно велик. Другим вероятным преимуществом IPL является то, что энергия лазерного излучения доставляется к ткани-мишени с помощью импульса большей длительности. Это ведет к более равномерному нагреванию, коагуляции всего патологически измененного сосуда [19, 21, 23].
Лазеры на парах тяжелых металлов также успешно использовались для лечения телеангиэктазий, однако в данном случае энергия лазерного излучения поглощается не только оксигемоглобином, но и меланином, содержащимся в эпидермисе и дерме. Поэтому лазеры на парах металлов применяются для лечения пациентов только со светлой кожей (тип I и II по Фитцпатрику). У пациентов с темной кожей высок риск нарушений пигментации, появляющихся вслед за воспалительной реакцией, как правило, это образование пузырей и струпа [19, 23].
Другие системы, использующиеся для лечения сосудистых образований, это калий-титанил-фосфатный (КТФ) лазер, длинноимпульсный лазер на алюмоиттриевом гранате с неодимом (Nd: YAG), длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм). КТФ-лазер — это Nd: YAG-лазер с удвоением частоты, генерирующей излучение в диапазоне 532 нм (зеленый свет). Длина волны 532 нм приближается к одному из пиков поглощения излучения гемоглобином, поэтому хорошо подходит для лечения поверхностно расположенных кровеносных сосудов [19, 21]. На длине волны 1064 нм Nd: YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2–3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, которую ИЛК может быть не в состоянии достигнуть. Эти глубокие крупные кровеносные сосуды обычно требуют продолжительности импульса между 3 и 15 мс. Так как абсолютное поглощение гемоглобина на 1064 нм ниже, чем на 585 нм, с этой длиной волны должны использоваться значительно более высокие плотности потока. Вследствие этого для данного лазера охлаждение стоит на первом месте [20, 23].
Длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм) генерируют излучение с большей длиной волны, которое соответствует области минимального поглощения гемоглобином, что делает их теоретически более подходящими для лечения крупных, глубоко расположенных сосудов диаметром 0,4 мм [19].
По мнению Дж. Голдберг (2010) в терапии лазером розацеа определенные трудности представляют сосудистые образования крыльев носа. Для удаления телеангиэктазий в этой области необходимо многократное проведение лечебных сеансов и, возможно, повторного курса лечения в будущем [19]. Эритема лица поддается лечению одинаково хорошо как с использованием ИЛК, так и c IPL [10, 20].
Современная лазерная терапия стоит на пороге комбинаций различных лазерных методов в лечении дерматозов. Оптимизировать клинический результат и уменьшить риск побочных эффектов возможно при сочетанном применении фракционного неселективного лазера и IPL; углекислотного (СО2) лазера и радиочастотной (Radio Frequency, RF) технологии, лазера и фотодинамической терапии (ФДТ) [24, 25].
На сегодняшний день одним из самых дискутируемых вопросов является применение лазерной ФДТ. Прежде всего это обусловлено ограниченным числом исследований с достаточной доказательной базой эффективности ФДТ в лечении злокачественных и доброкачественных новообразований кожи. Терапевтическое действие ФДТ основывается на фотохимических реакциях, происходящих при взаимодействии порфиринов, лазерного излучения и кислорода. В данном случае лазер является активатором фотохимических процессов в клетках и не вызывает фототермического повреждения. Для ФДТ может применяться любой лазер с длиной волны 400–800 нм [2]. Однако данный метод тоже не лишен недостатков. Побочные эффекты проявляются в виде фототоксических реакций в виде эритемы, отека, корочек, эрозий, везикул, что, как правило, наблюдается у большинства пациентов и носит проходящий характер. Из отдаленных последствий терапии отмечают возможное возникновение гиперпигментаций на месте проведения ФДТ [2].
При инфильтративно-продуктивной стадии розацеа показаны деструктивные методы, поскольку имеющиеся ультраструктурные изменения в системе микроциркуляторного русла кожи лица носят необратимый характер. В этой ситуации назначают лазерную абляцию с целью удаления гипертрофированной ткани, например при ринофиме [5]. Абляцию проводят до достижения уровня сальных желез. При этом возможно использование импульсного СО2-лазера или фракционного эрбиевого (Er: YAG) лазера с модулированным импульсным режимом [2]. Применение данных типов лазеров остается «золотым» стандартом аблятивных процедур, являясь альтернативой традиционному хирургическому подходу к этой проблеме [5, 7]. Однако при лечении СО2- или Er: YAG-лазером наблюдается длительное заживление раневого дефекта и повышается риск развития таких явлений, как замедленная реэпитализация, стойкая эритема, гипопигментация кожи, а в некоторых случаях — формирование гипертрофических и келоидных рубцов [26].
При всех формах розацеа показаны курсы низкоэнергетического лазерного воздействия, которое проводят через день (6 процедур), среднее время воздействия составляет 25 минут [2].
Таким образом, несмотря на некоторые ограничения, лазеры и устройства с источниками света остаются наилучшим выбором в лечении сосудистых поражений кожи [10, 20].
Несмотря на то, что в настоящее время существует обширный арсенал лекарственных средств и методов терапии розацеа, эффективность лечения находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. Постоянный поиск оптимального подхода к терапии данного дерматоза привел к достижениям в области лазерных технологий, позволивших сделать огромный шаг в этом направлении.
Литература
И. Я. Пинсон*, доктор медицинских наук, профессор
И. В. Верхогляд**, доктор медицинских наук, доцент
А. В. Семочкин***
*ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России,
**ГБОУ ДПО РМАПО Минздравсоцразвития России,
***Клиника «Президентмед», Москва
Ростовский ГМУ, Ростов-на-Дону
Ростовский ГМУ, Ростов-на-Дону
Ростовский ГМУ, Ростов-на-Дону
К вопросу о терапии розацеа
Журнал: Клиническая дерматология и венерология. 2011;9(2): 60‑62
Кузина З.А., Данилевская Р.С., Гребенников В.А. К вопросу о терапии розацеа. Клиническая дерматология и венерология. 2011;9(2):60‑62.
Kuzina ZA, Danilevskaia RS, Grebennikov VA. On the problem of rosacea therapy. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(2):60‑62. (In Russ.).
Ростовский ГМУ, Ростов-на-Дону
Ростовский ГМУ, Ростов-на-Дону
Ростовский ГМУ, Ростов-на-Дону
Ростовский ГМУ, Ростов-на-Дону
В настоящее время остается актуальной проблема адекватной и эффективной терапии розовых угрей. Розацеа — хроническое, рецидивирующее заболевание кожи лица, встречающееся преимущественно у женщин. Розовые угри составляют 4—5% от общего числа кожных заболеваний, проявления демодикоза наблюдаются в 1,5—2% случаев заболевания.
Розацеа — многофакторное заболевание с эндогенными и экзогенными провоцирующими факторами. К эндогенным факторам относят патологию пищеварительного тракта, эндокринные нарушения, особенно дисфункцию половых желез, климактерический период, невротические расстройства. Установленная в последнее время зависимость розацеа от наличия Helycobacter pylori (традиционно описываемая как сочетание розацеа и гастрита) обрела связь через повышенную выработку вазоактивных пептидов (простагландин Е2), способствующих возникновению приливов и расширению сосудов.
К экзогенным факторам относят инсоляцию, резко выраженные метеорологические влияния, вредные профессиональные воздействия. Течение заболевания усугубляется наличием клеща угревой железницы (демодикоз). В терапии розацеа используют антибиотики, сосудистые препараты, витамины, нестероидные противовоспалительные средства, пищеварительные ферменты, седативные препараты, наружную терапию.
Цель работы — усовершенствование лечения розацеа с использованием Сафоцида как препарата этиотропной терапии в комплексном лечении данной патологии. Исследование проводилось на двух клинических базах — в клинике кожных болезней Ростовского ГМУ и КДЦ.
Под нашим наблюдением находились 72 пациента (65 женщин, 7 мужчин) в возрасте от 30 до 52 лет с папулопустулезной формой розацеа, из них 6 пациентов с блефаритом.
Из сопутствующих заболеваний чаще (у 58 больных) обнаруживали патологию желудочно-кишечного тракта (гастрит, холецистит, дисбактериоз, хронические запоры). Кроме того, 8 пациенток страдали постменопаузальным синдромом, 6 — дисфункцией яичников. В отдельных случаях были диагностированы сахарный диабет, желчнокаменная болезнь.
Все пациенты были разделены на две группы. Пациенты 1-й группы (26 человек) получали терапию по стандартной схеме: Азитрокс по 1 таблетке 2 раза в день в течение 4 дней или Юнидокс солютаб — 10 дней (2—3 курса), Трихопол по 1 таблетке 3 раза в день — 3 нед, Натрия тиосульфат 30% — 10 мл внутривенно струйно, Даларгин — 2 мл внутримышечно, Эмоксипин 3 мл внутримышечно, Эскузан или Троксевазин по 1 таблетке 3 раза в день, Аципол или Эубикор по 1 таблетке 3 раза в день, Эйконол или Аевит по 1 капсуле 3 раза в день, Гепацинк по 1 таблетке 1 раз в день, Вольтарен 3 мл внутримышечно — при необходимости, Мезим форте по 1 таблетке 3 раза в день, Беллатаминал или Грандаксин по 1 таблетке 3 раза в день или Адаптол по 1 таблетке 2 раза в день; наружно — цинковую пасту или Драпален — утром, Демалан или Сульфодекортэм. В настоящее время глюкокортикостероиды не рекомендуются для использования в местной терапии розацеа, поскольку длительное применение кортикостероидных мазей может привести к трансформации дерматоза в стероидную форму. Для уменьшения гиперемии при наружной терапии использовали такие средства, как Розалиак, Розельян, Сенсибио. При наличии крупных и глубоких узлов на коже в качестве местной терапии применяли 1 раз в сутки следующий раствор: Димексид — 6,0 + Этиловый спирт — 96% — 6,0 + Лидаза 4 ампулы + Эритромицин — 2,0. Применяли физиотерапию — дарсонвализацию области поражения, электрофорез (Даларгин) эндоназально.
Пациенты 2-й группы (46) получали стандартную схему лечения с изменением этиотропной терапии: из схемы были исключены Азитрокс и Трихопол и добавлен Сафоцид («Нижфарм»), учитывая однодневный курс приема препарата, доказанную эффективность компонентов и экономические преимущества по сравнению с длительными схемами лечения. Сафоцид назначают с учетом приема пищи (за 1 ч до еды или через 2 ч после еды) однократно. Повторяют прием препарата через 3—4 нед в зависимости от клинической картины заболевания. Сафоцид содержит: Азитромицин — 1 г, Секнидазол — 2 г, Флуконазол — 150 мг. Однократный прием Азитромицина в дозе 1 г по клинической эффективности сопоставим с 7-дневным курсом доксициклина. Секнидазол при однократном приеме в дозе 2 г также эффективен как Метронидазол при 7-дневном курсе лечения. Флуконазол обеспечивает защиту от возможного развития кандидоза при применении антибиотиков.

Результаты представлены в таблице.
У пациентов 1-й группы (терапия по стандартной схеме) эффективность лечения в виде прекращения пустулизации наблюдалась к 20—25-му дню. Сохранялась необходимость в повторном курсе антибиотикотерапии. Побочные эффекты в виде кандидоза наблюдались у 7 пациентов. Эффект от проводимой терапии отсутствовал у 1 пациента.
У пациентов 2-й группы (дополнительное назначение Сафоцида) положительный эффект наблюдался в течение 14 дней, клиническое выздоровление наступало через 5—7 нед. Проявления блефарита регрессировали в течение 10—12 дней. У пациентов с папулезной формой розацеа положительный эффект (уменьшение количества папул и выраженности эритемы) наступал в течение 25—35 дней. Незначительный эффект на фоне множественной сопутствующей патологии наблюдался у 1 пациентки.
Выводы
Положительный эффект у пациентов 2-й группы, дополнительно получавших Сафоцид, наступал быстрее, чем у пациентов 1-й группы (терапия по стандартной схеме).
Побочные эффекты в виде кандидоза у пациентов 2-й группы не наблюдались из-за наличия в составе Сафоцида флуконазола.
Подтверждены клиническая эффективность всех компонентов, входящих в состав Сафоцида, очевидные экономические преимущества данной схемы терапии, хорошая переносимость препарата, удобство применения.
Читайте также:

