Как пить итраконазол при грибке ногтя на ноге
Обновлено: 28.04.2024
1 капсула содержит гранул (пеллет) итраконазола в пересчете на итраконазол 0,1 г.
Форма выпуска
Фармакологическая группа
Противогрибковые средства для системного применения. Производные триазола. Итраконазол. Код АТС J02А С02.
Фармакологические свойства
Фармакологические . Итраконазол - синтетический противогрибковый препарат группы триазолов с широким спектром противогрибкового действия.
Механизм действия итраконазола такой же, как у других препаратов класса азолов. Он подавляет образование эргостерола клеточных стенок гриба, оказывая влияние на ланостериндиметилазу - фермент, зависимый от цитохрома Р-450.
К препарату чувствительны: Trichophyton spp., Microsporum spp., Epidermophyton floccosum, Candida spp. (Включая С.albicans, C.glabrata, C.krusei), Cryptococcus neoformans, Aspergillus spp., Histoplasma spp., Paracoccidioides brasiliensis, Sporothrix schenckii, Fonsecaea spp., Cladosporium spp., Blastomyces dermatitidis и некоторые другие микроорганизмы.
Фармакокинетика. Максимальная биодоступность итраконазола отмечается при приеме препарата сразу после еды. После однократного приема препарата максимальная концентрация в плазме крови достигается через 3-4 часа.
При длительном применении стабильная концентрация итраконазола в плазме крови достигается через 1-2 недели от начала лечения и через 3-4 часа после приема последней дозы препарата составляет: 0,4 мкг / мл - при приеме 0,1 г итраконазола 1 раз в сутки 1,1 мкг / мл - при приеме 0,2 г препарата 1 раз в сутки, 2 мкг / мл - при приеме 0,2 г 2 раза в сутки.
Связывание с белками плазмы 99,8% активного вещества.
Итраконазол распределяется в различных тканях организма, причем концентрация в легких, почках, печени, костях, желудке, селезенке, скелетных мышцах в 2-3 раза превышает концентрацию в плазме крови. Концентрация итраконазола в тканях, содержащих кератин, особенно в коже, в 4 раза превышает концентрацию в плазме крови. Терапевтическая концентрация итраконазола в коже сохраняется в течение 2-4 недель после прекращения четырехнедельного курса лечения. Терапевтическая концентрация итраконазола в кератине ногтей достигается через 1 неделю после начала лечения и сохраняется по крайней мере в течение 6 месяцев после завершения трехмесячного курса лечения. Итраконазол проникает также в сальные и потовые (в меньшем количестве) железы кожи.
Итраконазол метаболизируется в печени с образованием большого количества производных, одно из которых - гидрокси - влечет сопоставимую с итраконазолом противогрибковое действие с конечным периодом полувыведения 1-1,5 суток. Примерно 35% от принятой дозы препарата выводится с мочой в виде метаболитов в течение 1 недели, из них в неизмененном виде выводится менее 0,03%. С испражнениями в неизмененном виде выводится около 3-18% принятой дозы препарата.
У пациентов с почечной и печеночной недостаточностью, а также у некоторых пациентов с иммуносупрессией (СПИД, нейтропения, трансплантация органов) биодоступность итраконазола может снижаться.
Показания
Лечение микозов, вызванных чувствительными к препарату возбудителями: вульвовагинальный кандидоз, хронический рецидивирующий грибковый вульвовагинит; микозы кожи, полости рта, глаз онихомикоз, вызванный дерматофитами и / или дрожжевыми грибами; системные микозы системный аспергиллез, кандидоз, криптококкоз (в том числе криптококковый менингит), гистоплазмоз, споротрихоз, паракокцидиоидоз, бластомикоз и другие системные микозы.
Способ применения и дозы
Препарат назначают внутрь сразу после еды, капсулы глотают целиком.
При вульвовагинальном кандидозе препарат назначают в дозе 0,2 г 2 раза в сутки в течение 1 дня или в дозе 0,2 г 1 раз в сутки в течение 3 дней.
При хроническом рецидивирующем грибковом вульвовагините - по 0,1 г 2 раза в сутки в течение 6-7 дней, а затем в течение 3-6 менструальных циклов по 1 капсуле в первый день цикла.
При отрубевидном лишае - 0,2 г 1 раз в сутки в течение 7 дней.
При дерматомикозах - 0,1 г 1 раз в сутки в течение 15 дней. В случае поражения высококератинизированных участков (таких, как кожа кистей и стоп) проводят дополнительный курс лечения в течение 15 дней, применяя такую же дозу препарата.
При кандидозе полости рта - 0,1 г 1 раз в сутки в течение 15 дней.
При грибковом кератите - 0,2 г 1 раз в сутки в течение 21 дня.
При онихомикозе - 0,2 г в сутки в течение 3 месяцев или проводят повторные курсы лечения методом пульс-терапии, назначая препарат в дозе 0,2 г 2 раза в сутки в течение 1 недели со следующими перерывами. При поражении ногтей на ногах (независимо от того, поражены ногти на руках) проводят 3 курса лечения: 1 неделя приема препарата, затем 3 недели перерыв. При поражении ногтей только на руках проводят 2 курса лечения: 1 неделя приема препарата, 3 недели перерыва.
При системном аспергиллезе препарат назначают в дозе 0,2 г 1 раз в сутки в течение 5 месяцев при необходимости дозу увеличивают до 0,2 г 2 раза в сутки.
При системном кандидомикозе - 0,1-0,2 г 1 раз в сутки от 3 недель - до 7 месяцев, при необходимости дозу увеличивают до 0,2 г 2 раза в сутки.
При системном криптококкозе (без признаков менингита) - 0,2 г 1 раз в сутки для поддерживающей терапии препарат назначают в дозе 0,2 г 1 раз в сутки от 2 месяцев до 1 года. При криптококковом менингите - по 0,2 г 2 раза в сутки.
При гистоплазмозе - от 0,2 г 1 раз в сутки до 0,2 г 2 раза в сутки в течение 8 месяцев.
При споротрихоз - 0,1 г 1 раз в сутки в течение 3 месяцев.
При паракокцидиоидози - в дозе 0,1 г 1 раз в сутки в течение 6 месяцев.
При хромомикозе - 0,1-0,2 г 1 раз в сутки в течение 6 месяцев.
При бластомикозе - от 0,1 г 1 раз в сутки до 0,2 г 2 раза в сутки в течение 6 месяцев.
У некоторых пациентов с нарушениями иммунитета (СПИД, трансплантация органов, нейтропения) может потребоваться увеличение дозы препарата.
Побочное действие
Диспепсия, тошнота, боль в животе, запор, транзиторное повышение активности трансаминаз в крови, в отдельных случаях при длительном лечении - гепатит (четкая причинно-следственная связь с приемом препарата не установлена) головная боль, головокружение, периферическая нейропатия, аллергические реакции (зуд, крапивница, ангионевротический отек, синдром Стивенса-Джонсона) дисменорея, в отдельных случаях при длительном лечении возможны алопеция, гипокалиемия, отеки.
Противопоказания
Повышенная чувствительность к препарату или его компонентов.
Передозировка
Особенности применения
В период беременности препарат назначают только при системных микозах, если ожидаемый эффект терапии превышает риск отрицательного влияния на плод.
Женщинам детородного возраста в период лечения рекомендуется применять эффективные контрацептивные средства. В период кормления грудью препарат назначают только в тех случаях, когда ожидаемый результат лечения превышает риск возможного нежелательного влияния на ребенка, или прекращают кормление.
Пациентам с повышенным уровнем трансаминаз назначают только в случаях, если ожидаемый эффект терапии превышает возможный риск гепатотоксического действия; применение препарата допустимо, если значения показателей АЛТ и АСТ превышают верхнюю границу нормы не более чем в 2 раза. При циррозе печени или при нарушении функции почек препарат применяется под контролем уровня итраконазола в плазме и при необходимости корректируют дозы.
Необходимо контролировать функциональное состояние печени, если курс лечения длится более
1 месяца, а также если у пациента, принимающего препарат, появляются анорексия, тошнота, рвота, повышенная утомляемость, боль в животе или отмечается темный цвет мочи. При выявлении нарушений функции печени приемом препарата прекращают.
При периферической нейропатии, вызванной приемом препарата, также необходимо прекратить прием препарата.
На сегодня недостаточно клинических данных для того, чтобы рекомендовать препарат для широкого применения в педиатрической практике. Итраконазол назначают детям только в тех случаях, когда ожидаемый эффект лечения превышает возможный риск побочных эффектов.
Влияние на способность управлять автомобилем или работать с техникой не наблюдалось По возможности во время лечения воздержаться от управления автомобилем.
Следует осторожно назначать Итраконазол пациентам, которые имеют повышенную чувствительность к другим препаратам азолового группы.
Взаимодействие с другими лекарственными средствами
Не рекомендуется одновременный прием внутрь терфенадина, астемизола, цизаприда, мидазолама, триазолама, мизоластин, дофетилида, хинидина, пимозида, симвастатина, ловастатина с итраконазолом.
Необходимо соблюдать осторожность при одновременном назначении непрямых антикоагулянтов, циклоспорина А, дигоксина, блокаторов кальциевых каналов группы дигидропиридина, а также винкристина, метаболизм которых осуществляется с участием энзимов типа цитохрома Р-450-ЗА, поскольку возможно усиление эффектов и / или увеличение времени действия этих лекарственных средств.
Одновременный прием препаратов, индуцирующих ферментные системы печени (рифампицин, фенитоин и др.), Существенно снижает биодоступность итраконазола.
Антацидные препараты принимают не раньше, чем через 2:00 после приема итраконазола.
При одновременном приеме итраконазола с зидовудином, этинилэстрадиола или Норэтистерон значительных взаимодействий не отмечено.
Условия хранения
Хранить в сухом, защищенном от света месте при температуре от 15 ° С до 25 ° С. Срок годности - 2 года. Хранить в недоступном для детей месте.
Авторы: Потекаев Н.Н. , Жукова О.В. 1 , Цыкин А.А. 2 , Сирмайс Н.С.
1 ГБУ «МНПЦДК ДЗМ», Москва
2 ГБУЗ «Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения города Москвы»
Для цитирования: Потекаев Н.Н., Жукова О.В., Цыкин А.А., Сирмайс Н.С. Опыт успешного лечения онихомикозов итраконазолом (Итразол®). РМЖ. Медицинское обозрение. 2014;22(24):1790.
Онихомикоз – широко распространенное среди населения хроническое грибковое поражение ногтей, вызываемое патогенными грибами рода Trichophyton, Epidermophyton, дрожжеподобными грибами рода Candida, плесневыми грибами. Данное заболевание является одним из самых распространенных во всем мире. Так, по различным статистическим данным, частота онихомикоза составляет от 2 до 18,5%, а в старшей возрастной группе после 60 лет – до 50% [1–4], хотя на деле распространение зависит от социальных и климатических условий, профессии, пола, а также растет пропорционально возрасту, поэтому истинная цифра заболеваемости гораздо выше 20% [5, 6].
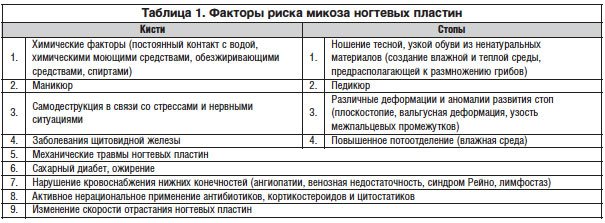
Существует достаточно много факторов риска для возникновения онихомикозов, таких как плотная и тесная обувь, занятия спортом, повышенная потливость стоп, хроническая внутрисемейная инфекция, сахарный диабет, различные деформации стопы, нарушение кровоснабжения нижних конечностей (ангиопатии, венозная недостаточность, синдром Рейно, лимфостаз) и др. [7]. Основные факторы риска указаны в таблице 1.
Первичное поражение ногтевых пластин грибами наблюдается редко, чаще онихомикозы являются одним из клинических проявлений микозов стоп или кистей.
Всех возбудителей онихомикозов принято делить на 3 основные группы:
1. Дерматомицеты. Было отмечено, что около 20 видов дерматофитов могут вызывать поражение ногтевых пластин, но в настоящее время наиболее частым возбудителем онихомикозов является красный трихофитон (T. rubrum). Так, в России дерматомицеты определяются в среднем в 75% случаев [8], в Канаде – в 87% [9], в Германии – в 65% [10]. Эти грибы обладают выраженной кератофильностью за счет протеолитических ферментов, позволяющих им проникать в кожу и ногти, а также разрушать и усваивать кератин. Поражение начинается обычно со свободного или бокового края ногтя, при этом основной микотический процесс идет в ложе ногтя. Ногтевая пластинка утолщается, имеет желтоватую окраску и зазубренный край, наблюдается подногтевое скопление роговых масс (подногтевой гиперкератоз), ногтевой валик не поражен. На кистях поражение ногтей встречается реже и представлено, как правило, онихолизисом за счет нарушения соединения ложа с пластинкой ногтя из-за утолщения рогового слоя с дистального края. Патологический процесс, постепенно распространяясь к проксимальному краю, захватывает весь ноготь полностью.
2. Дрожжеподобные грибы рода Candida. На долю кандидоза ногтей приходится около 10–15% от всех онихомикозов. Для дрожжевой онихии характерна комбинация ее с паронихией – воспаление околоногтевого валика с выделением из-под него небольшого количества гноя. Отек и утолщение валика приводят к тому, что кутикула ногтя отделяется от его дорсальной поверхности с последующим исчезновением эпонихиона. Сам ноготь при этом теряет блеск, становится желтоватым, неровным, с поперечными бороздами, чаще с проксимальной части или боковых участков. Следует отметить, что при кандидозе ногтей процесс чаще начинается с кистей, хотя в последнее время наблюдается и частое изолированное поражение Candida ногтевых пластин стоп.
3. Плесневые грибы, из которых чаще выявляются Aspergillus spp., Fusarium spp., Scytalidium spp., Acremonium spp., Scopulariopsis brevicaulis [11]. Особенностями поражения ногтей плесневыми грибами являются изменение цвета ногтевой пластины от желтого и зеленого до красного и черного, истончение и тусклость ногтей.
При анализе 231 случая в МНПЦДК ДЗМ при культуральном обследовании наблюдается несколько иная картина, и в последнее время в посевах все чаще стали высеваться дрожжевые и плесневые грибы. Данные наших наблюдений представлены на рисунке 1.
Возможно, эти данные можно связать с модным течением индустрии красоты – наращиванием ногтевых пластин, покрытием ногтей гелями, акрилом или гель-лаком Shellac, но это требует дальнейшего изучения и отслеживания.
Клинически различают три типа поражения ногтевых пластин [3, 12, 13], данная классификация разработана А.М. Ариевичем (1967 г.).
При нормотрофическом типе онихии наблюдается частичное изменение ногтевых пластинок в виде краевого поражения или полос в толще ногтя белого или желтоватого цвета (рис. 2).
При гипертрофическом типе, наблюдаемом чаще на стопах, ногтевая пластинка утолщается, легко крошится со свободного края, ломается, отмечается подногтевой гиперкератоз, могут наблюдаться белые или желтоватые полосы (рис. 3).
Атрофический тип (онихолитический) характеризуется значительным разрушением или истончением ногтевой пластинки, которая лишь частично сохраняется у ногтевого валика, ноготь становится тусклым. Часто наблюдается отхождение ногтевой пластины от ногтевого ложа (рис. 4).
В последнее время в клинической практике чаще применяют классификацию онихомикозов N. Zaias (1972 г.), в которой выделены 4 формы: дистальная (дистально-латеральная) подногтевая, поверхностная (поверхностная белая), проксимальная подногтевая, тотальная дистрофическая.
У детей онихомикоз зачастую представлен изменениями, характерными и для заболеваний ногтей негрибковой природы: так, поверхность ногтей часто шероховатая, подногтевой гиперкератоз встречается редко, форма ногтя зачастую не меняется. Наиболее часто у детей выявляется онихомикоз, вызванный Candida spp. (рис. 5).
Дифференциальный диагноз проводят с теми дерматозами, при которых в процесс могут вовлекаться ногтевые пластинки: псориаз, красный плоский лишай, экзема и др., а также с ониходистрофией, которая, по статистическим данным, встречается в 3–4 раза чаще, чем микоз ногтевых пластин [7].
Диагностика сводится к клиническим проявлениям, микроскопии и выделению культуры гриба на питательных средах (среда Сабуро). В последнее время иногда применяют ПЦР- диагностику, но широкого распространения этот метод не получил в связи со своей чувствительностью только к дерматомицетам.
Существует три основных метода терапии микоза ногтевых пластин.
Первый – местная терапия, заключается в нанесении противогрибковых средств (кремов, растворов, лаков) на поверхность ногтя и околоногтевых валиков. Этот метод исключает воздействие активного вещества на весь организм в целом и взаимодействие с другими препаратами, принимаемыми пациентами, но было отмечено, что наружные средства не всегда достигают возбудителя или дерматофитомы, полостного образования на ногте, тем самым только приостанавливая процесс, но не излечивая его.
Второй метод – системные препараты, которые принимаются пациентами согласно инструкции или указаниям врача несколько месяцев по изученным и рекомендуемым схемам. В данном случае необходимо тщательно следить за пациентами в связи с тем, что препараты могут влиять на другие органы и системы, а также может присутствовать индивидуальная непереносимость того или иного препарата с возможным развитием токсикоаллергической реакции. В то же время, системные препараты способны через кровь достигнуть матрикса ногтя, костномозгового канала пальцев, но в большинстве своем не обладают фунгицидным действием и не способны убрать дерматофитому. Первоначальное мнение о высокой токсичности препаратов для системной терапии микозов в настоящее время сменилось опытом их применения в различных ситуациях, разработкой более четких критериев ограничения терапии для различных фармакологических групп антимикотиков.
При лечении онихомикоза более стойкий терапевтический эффект достигается при применении третьего метода – комбинации удаления ногтей по любой методике (механическим путем или с применением кератолитиков), наружного лечения антимикотическими растворами, лаками, кремами и системными противогрибковыми препаратами (тербинафин, итраконазол, кетоконазол, флуконазол и др.), однако системные препараты необходимо назначать только после биохимического анализа крови.
Врачу на приеме, ориентируясь на возраст, пол пациента, тип онихомикоза, сопутствующие заболевания, а также свой опыт, необходимо подобрать курс терапии. При том, что на фармацевтическом рынке представлен огромный арсенал противогрибковых средств, оригинальные препараты не всегда финансово доступны пациентам, а ряд препаратов может быть противопоказан пожилым больным или отягощенным пациентам, и по этой причине некоторые больные и вовсе готовы отказаться от лечения. Одним из методов уменьшения затрат на лечение является использование дженериков. Для системной терапии онихомикозов чаще всего применяются тербинафин и итраконазол, которые способны накапливаться и сохраняться в ногтях, высокоэффективны и, как правило, хорошо переносятся большинством пациентов.
Ранее было установлено, что итраконазол приводит к гибели гриба посредством своего активного действия на синтез эргостерола, фосфолипидов и триглицеридов клеточной стенки грибов, что ведет к нарушению функции мембран, накоплению в грибковой клетке 14-метилированных стеринов и токсичных эндопероксидов, набуханию клеток и разрушению клеточных органелл. Поэтому препараты итраконазола заняли свою нишу среди наиболее часто рекомендуемых препаратов для лечения онихомикоза, делая максимально возможным излечение грибковой инфекции более чем у 95% пациентов.
Одним из препаратов, заслуживающих особого внимания, является препарат Итразол® (итраконазол), выпускаемый фармацевтической компанией «Вертекс». Препарат производится по стандартам GMP и по своему качеству и эффективности не уступает оригинальному препарату, в то же время отличается от последнего выгодной ценой и доступен большинству пациентов. Благодаря большой упаковке (42 капсулы) Итразол® имеет выгодную фармакоэкономическую характеристику, а также более высокие показатели комплаентности лечения онихомикоза. Итраконазол относится к синтетическим противогрибковым средствам группы триазолов, его действие обусловлено влиянием на липидосодержащие клеточные мембраны, он способен в связи с высокой кератофильностью в большом количестве накапливаться в тканях организма.
С целью изучения эффективности, переносимости и безопасности препарата Итразол® (ЗАО «Вертекс», MHH – итраконазол) в терапии онихомикозов у больных средней возрастной группы было проведено специальное исследование.
Материалы и методы
Под наблюдением находились 48 пациентов с онихомикозом стоп и кистей со множественным поражением ногтей от 5 до 14, в возрасте 35–52 лет, из них было 23 женщины и 25 мужчин (рис. 6).
Давность заболевания составляла от 7 мес. до 23 лет. У 29 пациентов наблюдался гипертрофический тип онихии, у 10 – нормотрофический, у 9 – онихолитический тип (табл. 2).
Полученные данные говорят о том, что в нашей выборке больше мужчин, чем женщин, а это указывает на популяризацию здорового образа жизни и то, что мужчины стали более бережно и тщательно следить за собой во всех аспектах, включая здоровье. Следует отметить, что, несмотря на то, что обращаемость мужчин на прием повысилась, женщины во всех возрастах приходят с меньшими поражениями и меньшим количеством пораженных ногтей. И если мужчины чаще связывают поражение ногтей со спортом, травмами и узкой обувью, то женщины все чаще стали отмечать появление изменений ногтей после посещения салонов красоты с покрытием ногтей разными гелями и лаками.
Часть пациентов (5 человек) ранее проходили лечение по поводу онихомикоза наружными и системными препаратами с хорошим эффектом, остальные обратились первично, терапии у врачей не получали, но самостоятельно большинство из них (34 человека) применяли различные средства наружной терапии без видимого улучшения (табл. 3).
В нашей выборке у всех пациентов диагноз был подтвержден как микроскопически, так и культурально. При этом материал для микроскопии и посева брался из глубоких слоев ногтя – там, где находится зона активного микотического процесса, после специальной подготовки с помощью распаривающих ванночек и герметизации тканевым пластырем за несколько дней до исследования.
Для объективности мы рассматривали три равные группы, согласно выделенным при посеве грибам – дерматомицетам, Candida spp. и плесневым грибам (табл. 4).
Перед началом терапии всем пациентам проводили комплексное обследование, которое включало общий и биохимический анализ крови, общий анализ мочи, кровь на сахар.
Параметры исключения пациентов:
– период беременности и лактации;
– возраст до 18 и старше 55 лет;
– пациенты с хроническими заболеваниями печени и почек, с серьезными соматическими заболеваниями, включая онкологию;
– пациенты, которые получали системную терапию различными антимикотиками менее полугода назад;
– изменения крови и мочи с существенными отклонениями от нормы, требующие дообследования;
– пациенты, не желающие проходить терапию препаратами, назначаемыми внутрь.
Всем пациентам вне зависимости от группы при гиперкератотическом типе онихомикоза проводили чистку аппаратным методом (скалеры, фрезы) с оставлением вентральной ногтевой пластинки либо кератолитиками (бифоназол). При других типах онихии чистка ногтевых пластин не проводилась.
Итразол® (итраконазол) назначался по схеме пульс-терапии по 2 капсулы 100 мг 2 р./сут 7 дней с последующим трехнедельным перерывом, 3–4 пульса в зависимости от степени поражения ногтевых пластин. Наружно во всех группах назначался раствор бифоназол 2 р./сут на протяжении всего лечения. Дезинфекция обуви проводилась 1 раз в неделю противогрибковым аппаратом для обработки обуви Timson.
На каждом приеме осуществлялась оценка субъективного состояния пациентов и переносимости препарата с фиксацией нежелательных явлений. С целью контроля терапии на повторных приемах проводилось измерение протяженности нарастания здоровой части ногтя с фиксацией в амбулаторных картах.
Результаты
Клинически значимых отклонений в анализах крови и мочи выявлено не было. У 5 пациентов был повышен уровень глюкозы, до этого только 1 пациенту был выставлен диагноз «сахарный диабет». Из соматических заболеваний были выявлены следующие:
– сахарный диабет – 1;
– варикозная болезнь нижних конечностей – 6;
– облитерирующий эндартериит – 1;
– гипертоническая болезнь – 3;
– стенокардия напряжения – 2;
– ревматоидный артрит – 1.
По протяженности поражения ногтей были выявлены закономерности, представленные в таблице 5.
Полученные данные говорят о том, что степень протяженности и глубины поражения ногтей зависит от возраста пациентов и о том, что, возможно, первичное заражение происходит в трудоспособном возрасте, что указывает на необходимость ранней диагностики и профилактического лечения лиц среднего возраста.
Таким образом, препарат Итразол® может быть рекомендован для широкого практического применения в связи с его высокой эффективностью, безопасностью, хорошей переносимостью и доступной стоимостью по сравнению с аналогами и оригинальным препаратом.





Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Для цитирования: Сравнение непрерывного лечения тербинафином с пульс-терапией итраконазолом при онихомикозах стоп. РМЖ. 2001;11:482.
Для системной терапии онихомикозов в настоящее время используют тербинафин (Ламизил) из группы аллиламинов, обладающий фунгицидным действием, и итраконазол (Орунгал), относящийся к триазолам и оказывающий фунгистатический эффект. Лечение тербинафином обычно проводят непрерывно в течение 12 нед, итраконазол применяют непрерывно (в те же сроки) или в течение 1 нед каждого месяца на протяжении 3–4 мес (пульс-терапия), причем пульс-терапию ряд авторов считают столь же эффективной, как и непрерывное лечение итраконазолом или тербинафином. В проспективном многоцентровом двойном слепом рандомизированном исследовании изучена эффективность и безопасность непрерывного лечения тербинафином в сравнении с пульс-терапией итраконазолом у больных онихомикозами стоп. В исследовании, проводившемся в течение 72 нед, принимали участие 35 центров 6 стран Европы. Группу изучения составили 496 больных в возрасте от 18 до 75 лет с наличием клинически и микологически подтвержденного онихомикоза стоп, вызванного дерматофитами. Больные были рандомизированы в 4 параллельные группы и получали лечение тербинафином 250 мг/сут в течение 12 (группа Т12) или 16 нед (Т16) или итраконазолом 400 мг/сут (4 капсулы по 100 мг) в течение 1 нед каждого месяца на протяжении 3 или 4 месяцев (группы И3 и И4).
Первичным критерием эффективности являлась частота микологического излечения, определяемого на основании отрицательных результатов микроскопических и культуральных исследований материала, взятого из целевых пораженных ногтей (ногтя большого пальца стопы). Частота микологического излечения оценивалась через 72 нед наблюдения. Вторичными критериями эффективности служили частота клинического излечения (100% очищение ногтя), частота полного излечения (микологического и клинического), клиническая эффективность (микологическое излечение, отрастание не менее 5 мм нового ногтя, не пораженного микозом) и общая оценка, которую давали врач и больной.
Частота микологического излечения через 72 недели составила: 75,7% и 80,8% в группах Т12 и Т16, 38,3% и 49,1% в группах И3 и И4 (см. рис.). Частота клинического излечения при любом из режимов лечения тербинафином была достоверно выше по сравнению с пульс-терапией итраконазолом (р<0,0022). На протяжении всего исследования (вплоть до 72-й недели) частота микологического и клинического излечения в обеих группах тербинафина продолжала повышаться, тогда как в группах итраконазола она не менялась.
Рис. Частота микологического излечения (в %)
Сообщили о нежелательных явлениях 236 больных (55, 61, 60 и 60 в группах Т16, Т12, И3, И4 соответственно). Характеристики нежелательных явлений для всех 4 групп достоверно не различались и не выходили за рамки известных профилей безопасности обоих препаратов.
Результаты лечения оценили как хорошие или очень хорошие 79-85% врачей и больных в группах тербинафина и лишь 44-55% - в группах итраконазола.
Проведенное исследование показало, что лечение тербинафином 250 мг/сут в течение 12 или 16 нед обеспечивает большую частоту микологического и клинического излечения по сравнению с пульс-терапией итраконазолом через 72 нед наблюдения.
Одним из возможных объяснений более высокой эффективности тербинафина в данном исследовании являются описанные в литературе различия фунгицидной и фунгистатической концентраций обоих препаратов. Тербинафин оказывает фунгицидное действие в отношении дерматофитов, и его минимальная фунгицидная концентрация (МФК) составляет примерно 0,004 мкг/мл. Итраконазол же оказывает фунгистатическое действие, и его средняя МФК в отношении дерматофитов составляет примерно 0,6 мкг/мл. При лечении тербинафином в ногте создаются концентрации препарата, в 100 раз превышающие его МФК, в то время как при применении итраконазола концентрация препарата в ногте находится лишь на границе между фунгистатической и фунгицидной концентрацией. Колебания концентраций итраконазола, наблюдаемые у разных больных, могут ухудшать результаты лечения, в то время как применение тербинафина, несмотря на значительные колебания концентраций, обеспечивает уничтожение патогенного возбудителя. Терапевтическое преимущество тербинафина более наглядно проявилось именно в данном исследовании, так как в него были включены больные, имевшие тяжелый онихомикоз с относительно большой распространенностью поражения и длительным течением заболевания.
Литература:
По материалам: E.G.V. Evans, B. Sigurgeirsson. Double blind, randomised study of continuous terbinafine compared with intermittent itraconazole in treatment of toenail onychomycosis. // British Medical Journal, 1999; 318: 1031-1035.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
вспомогательные вещества: гипромеллоза (гидроксипропилметилцеллюлоза), сополимер метакриловой кислоты (эудрагит), метилпарагидроксибензоат (нипагин), пропилпарагидроксибензоат (нипазол), сахарная крупка ;
твердые желатиновые капсулы: железа оксид желтый, титана диоксид, метилпарагидроксибензоат (нипагин), пропилпарагидроксибензоат (нипазол), кислота уксусная, желатин, краситель хинолиновый желтый (Е 104), краситель апельсиновый желтый (Е 110)
Описание
Фармакологическое действие
Итраконазол - синтетическое противогрибковое средство широкого спектра действия, производное триазола. Ингибирует синтез эргостерина клеточной мембраны грибов, что обусловливает противогрибковый эффект препарата. Итраконазол активен в отношении инфекций, вызываемых дерматофитами (Trichophyton spp., Microsporum spp., Epidermophyton ftoccosum), дрожжеподобными грибами и дрожжами (Cryptococcus neoformans, Pityrosporum spp., Candida spp., включая C.albicans, C.giabrata и C.krusei); Aspergius spp., Histoplasma spp., Paracoccidioides brasiliensis, Sporothrix schenckii, Fonsecaea spp., Cladosporium spp., Blastomyces dermatitidis, а также другими дрожжевыми и плесневыми грибками.
Фармакокинетика
При пероральном применении максимальная биодоступность итраконазола отмечается при приеме капсул сразу же после плотной еды. Максимальная концентрация в плазме достигается в течение 3-4 часов после приема внутрь. Выведение из плазмы является двухфазным с конечным периодом полувыведения от 1 до 1,5 дней. При длительном приеме равновесная концентрация достигается в течение 1-2 недель. Равновесная концентрация итраконазола в плазме через 3-4 часа после приема препарата составляет 0,4 мкг/мл (100 мг при приеме один раз в сутки), 1,1 мкг/мл (200 мг при приеме один раз в сутки) и 2,0 мкг/мл (200 мг при приеме два раза в сутки). Итраконазол на 99,8% связывается с белками плазмы. Накопление препарата в кератиновых тканях, особенно в коже, примерно в 4 раза превышает накопление в плазме крови, а его скорость выведения зависит от регенерации эпидермиса.
В отличие от концентраций в плазме, которые не поддаются обнаружению уже через 7 дней после прекращения терапии, терапевтические концентрации в коже сохраняются в течение 2- 4 недель после прекращения 4-х недельного курса лечения. Итраконазол обнаруживается в кератине ногтей уже через одну неделю после начала лечения и сохраняется, по крайней мере, в течение 6 месяцев после завершения 3-х месячного курса терапии. Итраконазол определяется также в кожном сале и в меньшей степени в поту.
Итраконазол хорошо распределяется в тканях, которые подвержены грибковым поражениям. Концентрации в легких, почках, печени, костях, желудке, селезенке и мышцах в два-три раза превышали соответствующие концентрации в плазме. Терапевтические концентрации в тканях влагалища сохраняются еще в течение 2 дней после окончания 3-х дневного курса лечения в дозе 200 мг в сутки, и 3-х дней после окончания однодневного курса лечения в дозе 200 мг дважды в сутки. Итраконазол метаболизируется печенью с образованием большого количества метаболитов. Одним из таких метаболитов является гидрокси- итраконазол, который обладает сравнимым с итраконазолом противогрибковым действием in vitro. Противогрибковые концентрации препарата, определяемые микробиологическим методом, примерно в 3 раза превышали концентрации, измеренные с помощью ВЭЖХ. Выводится через желудочно-кишечный тракт от 3 до 18% дозы. Выведение почками составляет менее 0,03% дозы. Примерно 35% дозы выделяется в виде метаболитов с мочой в течение 1 недели.
Противогрибковое средство из группы производных триазола. Белый или слегка желтоватый порошок. Нерастворим в воде, очень мало растворим в спиртах, легко растворим в дихлорметане. Липофилен, коэффициент распределения (октанол/вода при pH 8,1) — 5,66. Молекулярная масса — 705,64.
Фармакологическое действие
Фармакология
Исследования in vitro продемонстрировали, что итраконазол ингибирует цитохром-Р450-зависимый синтез эргостерола — необходимого компонента клеточной мембраны грибов.
Активен в отношении дерматофитов (Trichophyton spp., Microsporum spp., Epidermophyton floccosum), дрожжеподобных грибов Candida spp. (включая C.albicans, C.glabrata, C.krusei), плесневых грибов (Cryptococcus neoformans, Aspergillus spp., Histoplasma spp., Paracoccidioides brasiliensis, Sporothrix schenckii, Fonsecaea spp., Cladosporium spp., Blastomyces dermatitidis) и др.
Биодоступность итраконазола колеблется в интервале 40–100%, в зависимости от лекарственной формы и условий приема.
Фармакокинетика итраконазола после в/в введения и его абсолютная биодоступность при приеме внутрь в виде раствора были изучены в рандомизированном перекрестном исследовании у 6 здоровых добровольцев-мужчин; наблюдаемая биодоступность при приеме раствора внутрь составила 55%. Биодоступность была выше при приеме раствора на голодный желудок: у 27 здоровых добровольцев-мужчин значения AUC0–24 ч в состоянии равновесия при приеме на голодный желудок составляли 131±30% от наблюдаемой при приеме после еды.
Биодоступность итраконазола в капсулах максимальна при приеме капсул сразу после плотной еды. В перекрестном исследовании у 6 здоровых добровольцев-мужчин, получавших итраконазол в капсулах в однократной дозе 100 мг сразу после сытной еды или без нее, Cmax составляла 132±67 нг/мл и 38±20 нг/мл соответственно. Абсорбция итраконазола на голодный желудок вариабельна и зависит от уровня внутрижелудочной кислотности (относительная или абсолютная ахлоргидрия). Отмечалось снижение биодоступности у больных СПИДом, а также у добровольцев, получавших супрессоры желудочной секреции (например H2-антигистаминные средства) и повышение абсорбции — при приеме капсул итраконазола одновременно с колой. В перекрестном исследовании у 18 больных СПИДом показано, что при приеме 200 мг итраконазола на голодный желудок одновременно с колой (по сравнению с приемом такого же количества воды) значения AUC0–24 возрастали на 75±121%, Cmax возрастала на 95±128%.
Cmax достигается через 3–4 ч, равновесная концентрация в плазме (при назначении 100–200 мг 1–2 раза в сутки) — в течение 15 дней и составляет (через 3–4 ч после приема последней дозы): 0,4 мкг/мл (при приеме 100 мг 1 раз в сутки), 1,1 мкг/мл или 2 мкг/мл (200 мг 1 или 2 раза в сутки). Связывание с белками плазмы — 99,8% (итраконазол), 99,5% (гидроксиитраконазол). Проникает в ткани и органы (в т.ч. во влагалище), содержится в секрете сальных и потовых желез. Накапливается в легких, почках, печени, костях, желудке, селезенке, скелетных мышцах (концентрация итраконазола в этих тканях превышает плазменную в 2–3 раза. Концентрации в кератинсодержащих тканях, особенно в коже, в 4 раза превышают плазменные. Итраконазол обнаруживается в кератине ногтей уже через 1 нед после начала лечения и сохраняется по крайней мере в течение 6 мес после 3-месячного курса лечения, в коже — в течение 2–4 нед после 4-недельного приема. Плохо проходит через ГЭБ . Биотрансформируется в печени (преимущественно с участием CYP3A4) с образованием большого числа метаболитов, в т.ч. активного (гидроксиитраконазола). Выводится почками (менее 0,03% в неизмененном виде, около 40% — в виде неактивных метаболитов) и с фекалиями (3–18% в неизмененном виде). У пациентов с почечной недостаточностью биодоступность несколько снижена по сравнению с пациентами с нормальной функцией почек. У пациентов с циррозом печени увеличен Т1/2.
Снижение сердечной сократимости
При в/в введении итраконазола наркотизированным собакам наблюдался дозозависимый отрицательный инотропный эффект. В исследовании у здоровых добровольцев в/в инъекции итраконазола приводили к транзиторному, асимптоматическому снижению фракции выброса левого желудочка (до следующей инфузии — через 12 ч — данные изменения исчезали).
Читайте также:

