Как ожоги на коже при волчанке
Обновлено: 24.04.2024
Системную красную волчанку лечит ревматолог. На фоне терапии антималярийными (гидроксихлорохин, хлорохин) препаратами необходимо наблюдение офтальмолога. При подозрении на развитие плоскоклеточного рака кожи на фоне дискоидной формы красной волчанки необходима консультация онколога.
Высыпания красной волчанки на коже и/или слизистых могут быть самостоятельным заболеванием или проявлением системной красной волчанки — хронического заболевания, связанного с формированием антител к компонентам ядер клеток. Антитела вызывают повреждение и воспаление разных тканей, в том числе и кожи.
Формы и осложнения
Кожные проявления красной волчанки включают три группы, в каждую входят специфические кожные проявления:
- острая кожная красная волчанка (локализованная, генерализованная и подобная токсическому эпидермальному некролизу);
- подострая кожная красная волчанка (кольцевидная, папулосквамозная, лекарственно индуцированная, эритродермическая, пойкилодермическая, везиклобулезная, синдром Роуэлл);
- хроническая кожная красная волчанка (дискоидная, отечная, панникулит, перниоподобная, лихеноидная).
Выделение этих форм обусловлено не только продолжительностью течения кожного заболевания, но также отражает связь с системной красной волчанкой.
Чаще всего проявлением системного заболевания являются острые формы, тогда как дискоидная форма наблюдается только в 5-15% всех случаев. Чем дольше кожные проявления существуют изолированно, тем меньше риск формирования системной формы заболевания. Риск системного заболевания при наличии кожных проявлений выше у женщин и детей.
Высыпания красной волчанки могут возникать у детей (антитела передаются плоду) от матерей с системной красной волчанкой. Такая форма называется неонатальной волчанкой, возникает в течение первых двух месяцев жизни ребенка и может быть первым признаком системной красной волчанки у мамы.
В комплекс системной красной волчанки могут входить и другие, неспецифичные исключительно для этого заболевания, изменения кожи и ее придатков.
Причины возникновения
Причины развития заболевания не ясны, но предполагается значение следующих факторов:
- ультрафиолетовое излучение (почти 50% людей, страдающих волчанкой, светочувствительны);
- некоторые лекарства;
- вирусы;
- наследственность;
- гормональные влияния;
- курение;
- переохлаждение.
Симптомы
Кожные проявления красной волчанки многообразны. Знаковым проявлением, почти всегда ассоциированным с системным заболеванием, являются высыпания на лице, по форме напоминающие бабочку: с крыльями — на скулах и щеках и туловищем — на переносице и спинке носа. Высыпания могут проявляться возвышающимися или залегающими в глубине тканей элементами розового и синюшно-красного цвета. Имеется тенденция к формированию кольцевидных очагов, покрытых очень плотными, болезненными при снимании чешуйками. В ряде случаев формируется так называемая ознобленная красная волчанка, при которой болезненные ярко-красные синюшные узелки возникают на пальцах ног, рук, носу, ушах в холодную погоду. Повреждение сосудов сопровождается появлением высыпаний, напоминающих синяки, расширенные сосуды могут просвечивать в ногтевых ложах. Некоторые пациенты с СКВ имеют симптомы, напоминающие красный плоский лишай.
Бывают и тяжелые поражения с формированием пузырей и отслаиванием кожи, что больше характерно для начала системного заболевания. Изменения могут затрагивать слизистые оболочки, особенно часто это слизистая губ, полости рта. Очаги волчанки на голове могут проявляться потерей волос. Возможно и диффузное выпадение, и разрежение волос.
Стадии протекания
Обострения чаще возникают в весенне-летнее время в период интенсивного солнечного излучения.
Лечение кожной красной волчанки
Основой лечения служат кортикостероидные гормоны. При этом заболевании они могут наноситься на очаги в виде мазей, вводиться с помощью инъекций непосредственно в очаг пораженной кожи. В тяжелых случаях возможно назначение системных кортикостероидов. В качестве альтернативы или для усиления терапии возможно нанесение на очаги препаратов ингибиторов кальциневрина.
В случаях тяжелого поражения кожи, недостаточном эффекте от наружного лечения проводится системная терапия с использованием антималярийных препаратов (хлорохин, гидроксихлорохин), противовоспалительных препаратов (метотрексат, микофенолат, дапсон, азатиоприн и др.).
Особенности методики лечения
Первой линией терапии является назначение наружных кортикостероидов и гидроксихлорохина.
Для уменьшения общей дозы и побочных эффектов наружных кортикостероидов в лечение включаются ингибиторы кальциневрина.
В период лечения гидроксихлорохином необходим регулярный контроль врача. Обязательно проводится контроль состояния сетчатки, так как препарат при длительном (более 5 лет) применении может нарушить зрение. Этот побочный эффект встречается нечасто, но появление признаков повреждения сетчатки может потребовать отмены препарата.
Внутриочаговое введение лекарственных средств (кортикостероидных гормонов) при помощи множества поверхностных уколов непосредственно в очаг пораженной кожи позволяет создать высокую концентрацию лекарства в очаге, уменьшив при этом риски системных побочных эффектов. Лекарство вводится врачом в условиях перевязочного кабинета на глубину 2-3 мм. Процедура является болезненной, но боль не резкая, во многом зависит от чувствительности рецепторов пациента. Для уменьшения боли используется тонкая игла, возможно использование мази с анестетиком.
Всем пациентам обязательно назначаются средства защиты кожи от ультрафиолета.
Как происходит лечение красной волчанки в клинике Рассвет
Дерматолог попросит рассказать о течении заболевания и лечении, которое проводилось ранее. Врач осмотрит кожу (в том числе волосистую часть головы), слизистые оболочки. Информативным может быть проведение дерматоскопии, трихоскопии. При этом заболевании для установления диагноза в большинстве случаев потребуется проведение биопсии кожи с дополнительным проведением реакции иммунофлуоресценции.
При подозрении на кожную красную волчанку необходимо будет обсудить возможность системных проявлений, оценить состояние других органов и систем организма. Могут потребоваться дополнительные исследования для выявления системного процесса (анализы крови, мочи и др.).
Рекомендации пациентам
Соблюдайте режим фотозащиты:
- избегайте прямых солнечных лучей, не находитесь на улице в период интенсивного солнечного излучения (примерно с 11 до 17 часов дня, в зависимости от региона и времени года часы могут отличаться);
- носите головные уборы с широкими полями, одежду с длинными рукавами и штанинами, закрытым декольте;
- используйте фотозащитные средства широкого спектра с SPF 30 и выше.
Если вы курите, желательно избавиться от этой привычки.
Если очаги находятся на открытых участках кожи, возможно использование средств медицинского камуфляжа.
Если вы планируете беременность, обсудите с лечащим врачом возможные риски. Желательно дождаться исчезновения симптомов — на протяжении не менее 6 месяцев.
Прогноз при кожных формах красной волчанки в большинстве случаев благоприятный! Помните о возможном риске развития на фоне очагов плоскоклеточного рака кожи и соблюдайте рекомендованный врачом график наблюдения.
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
-
;
- контактный дерматит; (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка); ;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.); ;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции. Иногда появление сыпи (в различных формах, с поражением всей поверхности кожи или одного/нескольких участков) связано с приемом какого-либо лекарства: антибиотиков (пенициллины, сульфаниламиды), противовоспалительных (ибупрофен, напроксен, индометацин), обезболивающих, противосудорожных (фенитоин, карбамазепин), химиотерапевтических, психотропных, йодсодержащих (особенно рентгеноконтрастных) препаратов, диуретиков, средств для лечения аутоиммунных заболеваний (ревматоидный артрит). Сыпь может вызвать любой препарат, доля подобных аллергических реакций составляет 5–10% от числа всех побочных эффектов, связанных с приемом лекарств. Чаще всего такая местная реакция возникает у женщин, людей пожилого возраста (которым часто приходится принимать более 3 лекарств одновременно), людей с ослабленной иммунной системой. Характерным симптомом лекарственной аллергии является зуд. Если сыпь распространилась на слизистые оболочки, повысилась температура, затруднено дыхание, одновременно возникает отек лица, губ, языка, необходимо обратиться за срочной медицинской помощью. Лечение сыпи, вызванной приемом лекарства, включает отмену препарата-триггера (под контролем врача), антигистаминные препараты, местные средства (кремы, лосьоны) с кортикостероидами, местные антибактериальные препараты для лечения открытых язв.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
Сыпи у младенцев зачастую не являются истинно аллергическими. О тактике при потнице, акне новорожденных, пеленочном дерматите и других видах сыпи читайте подробнее в материале «Сыпи у младенцев».
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.

Все родители знают о риске ожогов кипятком: если пролить его на кожу, будет очень больно, кожа мгновенно покраснеет, а через 10–30 минут на ней начнут появляться огромные пузыри с тонкой стенкой и прозрачным содержимым. Все дети знают о риске ожога крапивой: если крапиву схватить, будет больно, вскоре появятся уртикарные элементы сыпи, какое-то время пораженная кожа будет болеть и чесаться.

А теперь представьте себе растение, прикосновение к которому вызывает ожог сильнее чем от кипятка и боль сильнее чем от крапивы, но только спустя 3–7 дней (!) после контакта с его соком. То есть ребенок (да и родитель) может уже забыть, где и чем он обжегся, поэтому осторожность (как при обращении с кипятком или крапивой) не формируется естественным путем. Более того, это растение приятно на ощупь, словно мать-и-мачеха, огромное (больше человеческого роста), под тенью его крупных листьев трудно расти другой траве. В итоге там часто образуются таинственные «пещеры» и «потайные ходы», в которых легко скрыться от палящего летнего зноя и играть в Индиану Джонса; разумеется, детей тянет в эти «джунгли», словно магнитом. Мы говорим о борщевике Сосновского.

Борщевик не опасен сам по себе, только его сок. Причем и сок опасен лишь при одном условии: если место, на которое он попал, вскоре после этого подвергается интенсивному воздействию солнечного света. Это явление называется фотосенсибилизацией, а такой тип ожога кожи называется фитофотодерматитом. То есть растительное химическое вещество («фито») резко снижает способность кожи защищаться от чрезмерного воздействия солнечных лучей («фото») и возникает тяжелое поражение кожи («дерматит»), внешне напоминающее ожог. Борщевик вовсе не единственное растение, угрожающее человеку фитофотодерматитами. Есть еще определенные виды дудника (трубочки, в которые деревенские дети дуют ртом, «стреляя» друг в друга ягодами рябины) и некоторые другие растения. Но борщевик — самое известное, самое распространенное и самое опасное из них. Итак, если сок борщевика лизнуть — не случится ничего страшного, он не ядовит. Если его брызнуть в глаза или пролить на кожу в пасмурный день, скорее всего, тоже ничего не случится. Опасен именно контакт с соком в солнечный день, на жаре.
Какие проявления?
Спустя 1–5 дней после контакта с соком и последующей инсоляцией, пораженная кожа начинает медленно менять цвет на бурый, немного зудеть. В течение суток в центре этого изменения цвета начинают появляться мелкие пузырьки (везикулы) с прозрачной жидкостью внутри, они быстро сливаются и превращаются в огромных размеров пузырь (до нескольких сантиметров в длину и до 1,5 см в высоту), заполненный прозрачной жидкостью. Этот пузырь держится 1–3 суток, никаких неприятных ощущений при этом нет, только косметические изменения. А дальше либо ребенок его сдирает, либо пузырь лопается сам, сдувается, его стенка прилипает ко дну пузыря, и вот тут начинается средней силы боль. Это место больно трогать (как при ожоге), больно сгибать в этом месте конечность, боль вызывает даже касание одежды.
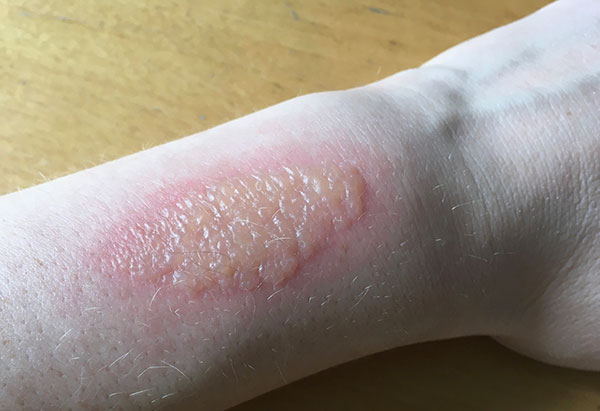
Через несколько дней пораженный участок покрывается твердой плотной корочкой, которая держится 1–2 недели, боль день ото дня уменьшается и к моменту, когда корочка начинает отпадать, боль проходит совсем, место интенсивно чешется. Итого острая фаза ожога проходит за 2–3 недели. На участке отпавших корочек образуется кожа розового цвета, по краям с бурой каемкой, измененный цвет кожи в месте ожога борщевиком сохраняется несколько месяцев или даже лет, напоминая об этом событии. Затем обычно кожа полностью восстанавливает здоровый цвет.
Как это предотвратить?
Выучить самим и показать своим детям, как выглядит борщевик, рассказать, как пахнет в местах, где его недавно скосили. Научить детей не касаться борщевика, не играть в его зарослях, не рубить его палками, не наступать в открытой обуви на его скошенные пеньки, в которых скапливается большое количество сока. А если случайно сок борщевика все же попал на кожу или в глаза, обильно промыть глаза водой, а кожу несколько раз помыть с мылом и закрыть темной одеждой на 3–4 дня, пока она не восстановится, и повышенный риск от контакта с солнцем не пройдет.
Если вам самому нужно скосить заросли борщевика, лучше делать это в водонепроницаемой одежде в пасмурный (лучше дождливый) день. Но помните, что скашивание борщевика не убивает его, он имеет многолетний корень и быстро даст новые побеги. Бороться с борщевиком на вашей земле нужно более эффективными способами.

Как это лечить?
Если ожог все же случился, появились пузыри, следует обратиться к врачу. Лечение будет зависеть от площади поражения и сопутствующих осложнений. Небольшие ожоги (1–5% площади кожи; 1% примерно равен площади одной ладони пострадавшего), не задевшие опасные места (веки, половые органы), лечатся чистыми повязками, асептикой, обезболиванием и временем.
Более крупные ожоги и ожоги в опасных местах могут потребовать специализированной хирургической помощи, вплоть до лечения в хирургическом отделении на ожоговых (не прилипающих к обожженной коже) кроватях. Врач может назначить местно легкие стероиды, антибактериальные препараты и некоторые другие лекарства, а также специальные (не прилипающие к мокнущей ране) повязки.
Откуда взялся этот борщевик?
Когда-то в советское время борщевик сажали на колхозных полях целенаправленно, предполагая, что он станет хорошим кормом для скота. Потом оказалось, что он вызывает ожоги, а молоко скота от него становится горьким — и идею забросили. Но дело было сделано, искусственным образом он проник во все уголки нашей страны и теперь растет как сорняк, легко выигрывая конкуренцию с другими травами, разрастаясь уже не только на старых колхозных полях или обочинах дорог, а почти везде.

Обновлено: 24.05.2022

ЗАПИСАТЬСЯ НА ПРИЁМ
Получите консультацию ревматолога
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Мы проводим экспертную диагностику и лечение красной волчанки. Симптомы заболевания, данные анализов позволяют врачу уточнить форму и течение СКВ и назначить современную эффективную терапию, которая может включать прием, в том числе инновационных генно-инженерных лекарственных препаратов, проведение сеансов гемокоррекции.
Системная красная волчанка (СКВ) — хроническое воспалительное аутоиммунное заболевание. Чаще встречается у женщин.
Разновидности течения системной красной волчанки
- Острая дискоидная красная волчанка. Характерно изолированное поражение кожи без других проявлений заболевания. Благоприятный прогноз.
- Хроническая дискоидная красная волчанка. В 90% случаев возникает длительное изолированное поражение кожи лица и головы, реже возможно диффузное поражение кожных покровов (туловище, руки) с формированием болезненных при нажатии красных бляшек. Для данной формы также не характерно поражение внутренних органов, что позволяет делать благоприятный прогноз.
- Подострая кожная красная волчанка. При данном состоянии наряду с кожными изменениями характерно общее недомогание, астения, боли в мышцах и суставах. Возможно также поражение слезных и слюнных желез с появлением дискомфорта в глазах, чувства «песка в глазах», сухости во рту (синдром Шегрена).
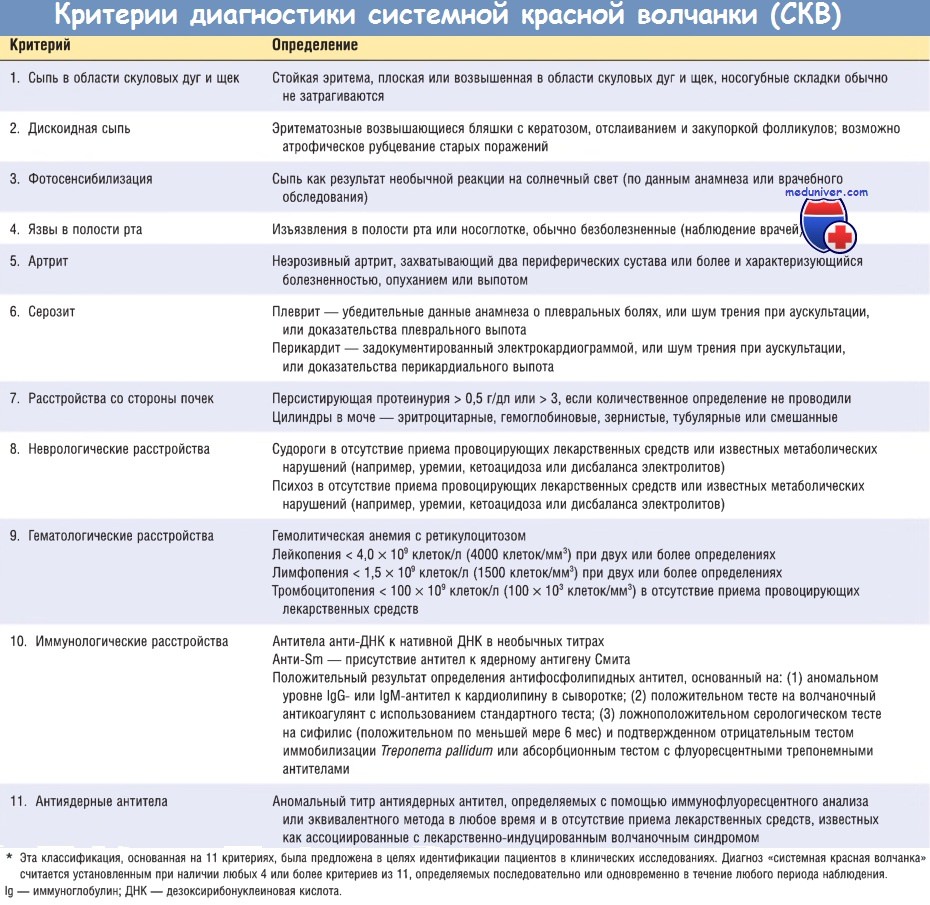
- Системная красная волчанка. Для постановки данного диагноза необходимо сочетание определенного числа клинических, лабораторных и инструментальных признаков. Прогноз зависит от количества и степени поражения внутренних органов.
Симптомы СКВ, жалобы и клинические проявления
Покраснение (эритема) кожи лица в области щек и носа
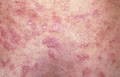
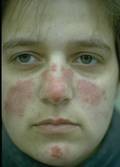
Это наиболее характерный симптом системной квасной волчанки, который возникает или усиливается при воздействии прямых солнечных лучей. Из-за характерной формы эта эритема стала называться «волчаночной бабочкой». Подобные кожные высыпания могут также возникать в других областях. Кожа пальцев рук часто меняет цвет под воздействием холода от белого до багрово-синюшного (феномен Рейно). Возможно образование язвочек на слизистой оболочке полости рта, а также трофические нарушения, приводящие к усилению выпадения волос (алопеции), ломкости ногтевых пластинок.
Боли и воспаление (отек) суставов
Встречаются часто, но не приводят к разрушению суставных структур, как это бывает при ревматоидном артрите. Наиболее часто поражаются мелкие суставы кистей, но возможны также артриты и крупных суставов. Характерными признаками воспалительной боли в суставах являются утренняя скованность (> 1 часа), нарастание болей в покое и ослабление их при движении.
Плеврит и перикардит
Частый симптом при волчанке — воспаление плевральных оболочек, выстилающих изнутри грудную клетку (плеврит), и сердечной сумки (перикардит), что может проявляться болями в грудной клетке при дыхательных движениях.
Поражение почек
При вовлечении в процесс внутренних органов наиболее часто происходит поражение почек, обычно при СКВ протекающее незаметно. Отеки и стойкое повышение артериального давления являются косвенными признаками этого тяжелого осложнения.
Воспалительные изменения нервной системы. Могут проявляться самым разнообразным образом (от головных болей и нарушений психоэмоциональной сферы до судорожных припадков).
Антифосфолипидный синдром. Также при системной красной волчанке возможно образование «иммунных агентов» (антител) к компонентам свертывающей системы крови. Данное состояние называется антифосфолипидный синдром и опасно развитием различных тромботических осложнений (тромбоз вен, инфаркт, инсульт). Наличие у пациента этих проявлений в молодом возрасте требует исключения СКВ и антифосфолипидного синдрома.
Неспецифические жалобы. Многие пациенты в начале заболевания замечают лишь неспецифические симптомы заболевания, такие, как общая слабость, повышение температуры тела, снижение веса, отсутствие аппетита.
Диагностика и лечение СКВ в Клиническом госпитале на Яузе
Диагностика системной красной волчанки на начальной стадии развития позволяет достичь быстрой и стойкой ремиссии заболевания и избежать развития тяжелых осложнений. При лечении волчанки мы применяем медикаментозную терапию (стероидные и нестероидные препараты, биологические генно-инженерные препараты), методы экстракорпоральной гемокоррекции.
При появлении симптомов СКВ обратитесь к ревматологам Клинического госпиталя на Яузе. Современные методы лечения при соблюдении профилактических мер позволяют годами и даже десятилетиями поддерживать состояние ремиссии, рожать детей, вести обычную нормальную жизнь.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги ревматолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-ревматолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-ревматолога повторный 3 600 руб.
- Консультации экспертов
- Прием (осмотр, консультация) врача-ревматолога Бородина О.О. 7 000 руб.
- Телеконсультации
- Удаленная консультация врача-ревматолога первичная 2 500 руб.
- Удаленная консультация врача-ревматолога повторная 2 500 руб.
- Помощь на дому
- Прием (осмотр, консультация) врача-терапевта с выездом на дом в пределах МКАД 5 500 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

БородинОлег Олегович Врач-ревматолог
Прием пациентов с 16 лет
Стоимость приема: 7000 ₽
Системная красная волчанка
СКВ – системная красная волчанка – приобрела большую «популярность» после сериала «Доктор Хаус», в котором главный герой при диагностике пациентов часто говорил: «Это может быть волчанка», рассматривая при этом самые разные и, казалось бы, несвязанные друг с другом симптомы. В этом есть логика – симптомы системной красной волчанки настолько разнообразны, что отмести ее при дифференциальной диагностике очень сложно. Ниже мы расскажем, что это за болезнь и что с ней делать.
Как выглядит болезнь
Системная красная волчанка – это аутоиммунное заболевание, при котором клетки собственного иммунитета организма атакуют здоровую соединительную ткань. Аутоиммунных заболеваний – много, но СКВ занимает среди них особое положение из-за мишени – соединительной ткани. Последняя присутствует во всем теле человека, поэтому волчанка может показать себя буквально где угодно – с этим и связаны трудности диагностики.

Как она проявляется
Проявлений очень много:
- Кожа. Симптомы на коже есть у 2/3 пациентов. Обычно системная красная волчанка показывает себя либо мелкой красной сыпью на лице (в форме бабочки), либо большими красными бляшками на теле. Нередко появляются язвы на слизистых оболочках, появляется очаговое выпадение волос с образованием рубцов. Ногти утончаются, волосы становятся ломкими.
- Суставы. У большинства пациентов развивается артрит разной степени выраженности.
- Сердце и сосуды. У больного могут возникать неинфекционные воспаления артерий, вен, капилляров, сердца и сердечной сумки. Развивается атеросклероз, ладони и ступни становятся холодными.
- Почки. Могут возникать различные нефриты, тромбы. Почечные проявления – одни из самых опасных, больным с системной красной волчанкой нужно постоянно наблюдаться у нефролога и проходить обследования.
- Глаза. У пациента исчезают слезы из-за высыхания слезных желез.
- Психика. Психических проявлений – 19 штук, перечислим самые «обычные»: головная боль, расстройства аффекта, сниженное качество мышления, невропатия неуточненная, спутанность сознания, психоз, судороги, постоянное ощущение тревоги.
Чем и у кого лечиться?
Одна из проблем волчанки (как и всех аутоиммунных заболеваний в целом) состоит в том, что ее практически невозможно вылечить – можно только максимально замедлить ее развитие. Лечится системная красная волчанка медикаментозно, глюкокортикостероидами, нестероидными противовоспалительными препаратами, иммунодепрессантами и другими медикаментами. При своевременном обращении к доктору выживаемость в течение 20 лет – 87%.
Читайте также:

