Как отрастает кожа на пальцах рук
Обновлено: 29.04.2024
Думая о руках пожилого человека, мы почти неизбежно представляем узлистые пальцы, истонченные в фалангах, но как бы припухшие в суставах. Немногие задумываются, что это не просто признак естественного старения организма, а симптом настоящего заболевания - остеоартроза пальцев рук. И уж тем более не каждому известно, что это заболевание способно “состарить” руки и в двадцать пять, и в тридцать лет, из-за чего даже написание простой записки или скручивание крышечки с бутылки становится болезненным и трудным заданием. Как сохранить мелкую моторику пальцев, кто находится в группе риска и что делать при артрозе пальцев рук, если он уже начался - об этом читайте далее.
Деформирующий артроз пальцев рук
Пястно-фаланговые и межфаланговые суставы человека испытывают постоянную нагрузку, ведь для нормального качества жизни ему приходится совершать движения мелкой моторики ежеминутно - от простых хватательных (взять яблоко, открыть дверь, удержать столовый прибор) до очень мелких и сложных (они определяют почерк человека, его способность к шитью и вязанию, игре на инструментах, и многое другое). Чем интенсивнее нагружаются пальцы, тем большему износу подвергается хрящевая ткань, которая покрывает головки фаланговых костей, образуя суставную поверхность. Эта хрящевая прослойка, омываемая синовиальной жидкостью, позволяет костям не тереться друг о друга при движении, а как бы скользить, а также играет роль естественного амортизатора (например, при ударных движениях, без которых невозможно набирать текст на клавиатуре).
По различным причинам, которые мы рассмотрим ниже, межфаланговые хрящи подвергаются износу. Чаще всего процесс происходит следующим образом:
Пористая хрящевая ткань испытывает нагрузку, при которой суставная смазка как бы “выдавливается” из нее, обеспечивая хорошую подвижность сустава. В норме после этого происходит восстановление - хрящ снова напитывается влагой в спокойном состоянии. Но если нагрузка чрезмерна или питание хряща нарушено, он начинает пересыхать и растрескиваться. Это приводит к снижению его эластичности и функциональности.
Неспособная сопротивляться трению, пересушенная хрящевая ткань начинает постепенно изнашиваться и истончаться, обнажая головки костей. Поскольку суставная поверхность не справляется с поставленной задачей в полной мере, нагрузку, предусмотренную для хряща, начинают испытывать кости, мышцы и связки - практически весь ортопедический аппарат пальца или даже целой кисти. Чтобы увеличить площадь суставной поверхности и не дать ей стираться и дальше, организм начинает “достраивать” на пораженном участке остеофиты - костные наросты, которые могут иметь скругленную и даже шипообразную форму. В народе этот процесс также называют “отложением солей”, что не вполне корректно, т.к. речь идет о разрастании костной ткани.
Появление остеофитов приводит к снижению подвижности - пальцы хуже гнутся, а справляться с обычными ежедневными обязанностями так же ловко, как раньше, уже не выходит. При этом костная ткань не имеет собственного механизма защиты от трения, а потому остеофиты периодически откалываются и повреждают прилегающие ткани, вызывая боль и воспаление. Кроме того, при этом образуются микроскопические трещины, которые снижают прочность кости и делают ее хрупкой - поэтому при артрозе и остеоартрозе нередки переломы пальцев даже от не слишком сильных ударов. Когда остеофит, компенсирующий недостаточную функцию сустава, отламывается, на его месте вырастает другой - со временем процесс только усугубляется вместе с дисфункцией хряща.
Сильный износ суставных поверхностей, изменение формы костей приводят к перестройке всей кисти, хроническом воспалению и болям. Кисть деформируется вплоть до полной неспособности даже обхватить пальцами кружку.
От артрита артроз, который также называют остеоартрозом или остеоартритом (все это - синонимы) отличается в первую очередь разрушением сустава и хроническим течением болезни. В то время как артрит подразумевает только наличие острого воспалительного процесса, затрагивающего хрящевую ткань. При артрозе в дегенеративно-дистрофический процесс вовлекается суставная сумка, синовиальная оболочка, субхондральная кость, а также связки и мышцы. Также при артрите боль обычно резкая и сильная, появляется в ночное время. Тогда как артроз дает о себе знать днем, на ранних стадиях - не слишком выраженными ноющими болями.
Наиболее распространенными формами артроза на данный момент считаются: ризартроз, в который вовлекается большой палец руки, и полиартроз, поражающий сразу несколько межфаланговых суставов.
Помните: на ранних стадиях болезни разрушение костей еще можно предотвратить и вывести артроз в стойкую ремиссию с сохранением качественной биомеханики кистей рук.
Причины артроза мелких суставов рук
В группу риска зачастую попадают люди, в роду у которых уже были заболевания артрозом пальцев рук. Плотность хрящевой ткани и скорость метаболических процессов в ней предопределяется генетически, а потому склонность к развитию заболевания может быть наследственной. Также болезнь поражает женщин постклимактерического возраста примерно в 10 раз чаще, чем их ровесников-мужчин.
Вероятность артроза возрастает в связи с профессиональными и бытовыми нагрузками - наборщики текста, хирурги, массажисты, пекари, доярки, токари и фрезеровщики, пианисты, спортсмены и другие профессионалы, которые “работают руками” часто раньше других отмечают у себя неприятные симптомы.
Развитию артроза пальцев рук способствует:
быстрый износ и/или недостаточная регенерация хрящевой ткани;
метаболические нарушения, проблемы с эндокринной системой, системные аутоимунные заболевания (сахарный диабет, ревматоидный артрит, подагра);
отсутствие нормального отдыха и разминки на рабочем месте, избыточные упражнения с гантелями;
нарушения сна и хронический стресс;
возрастные гормональные изменения;
врожденные дефекты кисти;
травмы кисти, пальцев и лучезапястного сустава;
переохлаждение, работа с вибрирующими инструментами и другие неблагоприятные факторы;
септические и специфические (туберкулез, хламидиоз, сифилис) инфекционные заболевания;
хроническое обезвоживание (привычка пить мало);
дисбалансная диета с недостатком витаминов D, E, K и минералов.
Симптомы артроза пальцев рук
Симптомы и лечение артроза суставов пальцев рук могут значительно отличаться в зависимости от стадии заболевания и восприятия пациента. Нередко легкий дискомфорт в области суставов, повышенная утомляемость мышц списывают на усталость и игнорируют до появления постоянных мучительных болей. Но чем раньше будет начато лечение, тем полнее сохранится функциональность пальцев в преклонном возрасте и тем выше будет качество жизни в последующие годы.
Первая стадия. Заболевание начинается с чувства ломоты в руках, онемения или покалывания, иногда - проявляет себя стреляющими болями. Выполнять повседневные обязанности становится сложнее - пальцы быстрее устают, в суставах появляется сухой и грубый хруст (не путать со “здоровым” звонким!), щелчки при сгибании. Хочется дать рукам отдохнуть. Боль ощущается обычно только во время нагрузки. В расслабленном состоянии пальцы еще некоторое время ноют и причиняют дискомфорт. Все чаще наблюдается скованность движений, перед занятиями, требующими ловкости рук, появляется необходимость “разогревать”, разминать пальцы. Суставы становятся припухшими. При наличии сердечно-сосудистых заболеваний руки начинают реагировать на смену погоды.
Вторая стадия. На этом этапе происходит сильное сужение суставной щели (вплоть до 50%), нарастает воспалительный процесс. Кожа над суставами часто становится горячей. Боль имеет тенденцию к непрерывности, может не прекращаться даже по ночам. После работы и по утрам наблюдается отечность, одеревенелость пальцев. Фаланги заметно утолщаются, а связки укорачиваются, в движениях появляется неуклюжесть, из-за которых манипуляции с мелкими предметами (иглы, нитки, небольшие монеты и пуговицы) даются сложнее. По бокам суставов появляются характерные утолщения соединительной ткани (т.н. узелки Гебердена и Бушара), заполненные синовиальной жидкостью - кисты особенно хорошо видно при взгляде с тыльной стороны ладоней. Тактильная и температурная чувствительность пальцев сильно снижается. Расслабить руки без теплых ванночек становится практически невозможно - мышцы находятся в постоянно напряжении. Амплитуда произвольных движений заметно сокращается, появляются спазмы.
Третья стадия. На последней стадии болезни пальцы практически не гнутся, может появиться анкилоз, стойкие контрактуры. Боль носит постоянный, изнуряющий характер, нередко вызывает у пациентов подавленность. Фаланги пальцев между суставами становятся тоньше из-за дистрофии мышечной ткани. Даже простые бытовые задачи - например, удержание чашки, - практически недоступны больному. Ему требуется помощь окружающих. Деформация суставов и изменение формы кисти хорошо заметны. В запущенных случаях возможны некротические изменения в тканях.
Если Вы хотите пройти экспресс-тест и понять, стоит ли переживать, Вам будет полезна статья о симптомах и лечении остеоартроза. Однако лучшим решением будет обращение к ревматологу или ортопеду при первой возможности - только клинические методы диагностики помогут окончательно подтвердить или опровергнуть диагноз.
Лечение артроза пальцев рук
Сдерживание артроза пальцев рук на ранних стадиях позволяет полностью устранить внешние симптомы заболевания, которые влияют на качество жизни. Однако терапия носит комплексный, многовекторный характер - она включает не только применение фармацевтических средств, но и физическое воздействие, и даже эрготерапию. Для борьбы с хроническим заболеванием иногда требует пересмотреть диету, распорядок дня, условия труда и организацию рабочего места.
Медикаментозное лечение
Лечение остеоартроза пальцев рук, как правило, начинается с устранения болевого синдрома, для которого применяется обездвиживание руки при помощи шины или ортопедического бандажа и анальгезирующие таблетки, кремы и мази. Режим покоя способствует регидратации хряща, восстановлению его эластичности. При наличии сильного воспаления и отека, которые нарушают трофику (питание) тканей врач назначает нестероидные противовоспалительные средства (НПВС), которые восстанавливают кровообращение в пальцах. По показаниям выписываются стероидные гормоны. Артроз, вызванный инфекционным артритом, требует местного введения антибиотиков.
Прием хондропротекторов зарекомендовал себя в качестве одной из эффективнейшей мер на любой стадии заболевания. Хондроитина сульфат и глюкозамин необходимо употреблять курсами, порядка 6 месяцев в году - эффект появляется спустя несколько месяцев и носит долгосрочный характер.
Если предложенное лечение не помогает устранить боли, анальгетики могут вводиться непосредственно в сустав при помощи инъекции. Нередко эта процедура подразумевает использование специальных лекарственных смесей, которые содержат также хондропротекторы, гиалуроновую кислоту, обогащенную тромбоцитами плазму крови (PRP-терапия) и другие средства, направленные на регенерацию хрящевой ткани и устранения трения.
Хирургическое вмешательство при артрозе рук
На последних стадиях заболевания по показаниям может быть проведена операция. Как правило, это промывка сустава и устранение остеофитов, реконструкция или формирование разрушенного сустава, его стабилизация (сращение) или эндопротезирование (пока что достаточно непопулярная мера в хирургии мелких суставов рук).
Физиотерапевтическое лечение
В большинстве случаев заболевание хорошо поддается и консервативному физиотерапевтическому лечению - однако, оно проводится только в стадии ремиссии, после снятия воспаления. Аппаратные методы лечения деформирующего артроза пальцев рук включают электрофорез, ударно-волновую, УВЧ, импульсную, магнитотерапию и прочие. Эффективна также иглорефлексотерапия.
Пациентам рекомендован лечебный массаж и самомассаж, который помогает бороться с мышечным напряжением и спазмами, благотворно влияет на состояние связок, обмен веществ в кисти и пальцах, а также амплитуду произвольных движений. Для самостоятельного массажа достаточно:
растереть ладони друг о друга, пока кожа не станет теплой;
растереть каждый палец от основания к кончикам;
прокрутить каждый палец в несильно сжатом кулаке, словно точите карандаш;
быстро сгибайте и разгибайте пальцы в течение 30 секунд, избегая сжимать их в кулаки;
сложите ладони вместе и упритесь кончиками пальцев друг в друга, хорошо продавливая их в течение 1-2 минут.
Включает лечение артроза пальцев рук и гимнастику. Используйте в разминках резиновые мячики и специальные кистевые эспандеры, специальные кубики и другие приспособления для развития мелкой моторики. Не лишней будет и лепка из глины или пластилина. Это поможет сохранять мышцы в тонусе и воспрепятствует образованию крупных остеофитов.
Также дома можно делать теплые ванночки с водой (в нее стоит добавить морскую соль, эфирные масла, отвары трав), парафином или чистым песком - прогревание составов ускорит выведение продуктов распада и обеспечит быстрый доступ питательных веществ.
Диета при артрозе пальцев рук
Пациентам рекомендуется соблюдать нестрогую диету, которая исключает копченые, слишком соленые блюда, алкоголь, а также пищу с искусственными красителями, стероидами, консервантами. Особенно важна диета в терапии метаболических артрозов - в этом случае ее полностью определяет лечащий врач. Как правило, больным рекомендуют блюда, богатые животным и растительным коллагеном и другими желирующими веществами. Пища должна содержать минимум “пустых” калорий и полностью обеспечивать суточную потребность организма в витаминах, макро- и микроэлементах. Крайне важно употреблять достаточное количество воды с электролитами - например, минеральной или изотонического напитка.
3. Makoto Takeo, Wei Chin Chou, Qi Sun, Wendy Lee, Piul Rabbani, Cynthia Loomis Wnt activation in nail epithelium couples nail growth to digit regeneration. Published online 2013 Jun 12. doi: 10.1038/nature12214 [PubMed]
5. Yingzi Yang Wnt signaling in development and disease. Published online 2012 Apr 20. doi: 10.1186/2045-3701-2-14 [PubMed].
6. Zhang, Y. et al. Activation of b-catenin signaling programs embryonic epidermis to hair follicle fate. Development 135, 2161-2172 (2008) doi:10.1242/dev.017459 [PubMed]
Вероятно, что каждый человек, который видел в детстве ящерицу, задавался вопросом, почему оторванный хвост вырастает? А люди не обладают такими свойствами: как рост отрезанных конечностей- рук и ног, и даже пальцев. Для того чтобы найти ответ на данный вопрос понадобилось несколько десятков лет.
Раньше считалось, что у людей пальцы не регенерируют. После ампутации делали культю и применяли протезы. Но в 1972 году в результате врачебной ошибки мальчику, после ампутированного пальца рану не зашили лоскутом кожи. Спустя 3 дня хирург Синтия Иллингвор обнаружила, что кончик пальца начал регенерировать. Клинические исследования врачей подтвердили, что пальцы регенерируют при потери дистальной фаланги до определенного уровня.
Ученые провели множество исследований на мышах, которые позволили сделать несколько выводов: первый, есть популяция стволовых клеток под ногтевой пластинкой; второй, Wnt играет ключевую роль в регенерации кончика пальца.
В данной статье мы опишем последние исследования по вопросу регенерации дистальной фаланги пальца и ногтя, и современные подходы по ведению таких больных.
Кончики пальцев млекопитающих могут восстанавливаться после ампутации, как и у амфибий. Но неизвестно, почему эта способность ограничена областью, связанной с ногтем. Стволовые клетки ногтей NSC находятся в проксимальной матрице и механизмы, определяющие дифференциацию NSC, напрямую связаны с их способностью координировать регенерацию пальцев. NSC подвергаются Wnt-зависимой дифференцировке ноготь. После ампутации эта активация Wnt требуется для регенерации ногтей, а также для привлечения нервов, которые способствуют мезенхимальному росту бластемы, что в конечном счет приводит к регенерации кости, мышц и отпечатков пальца (остаются прежними) [5].
После ампутации кончика пальца недифференцированные мезенхимальные клетки, в том числе судьбы-ограниченные клетки-предшественники накапливаются под раневым эпителием и образуют «бластему». Было выдвинуто несколько гипотез для объяснения механизмов, способствующих регенерации, и образования бластемы.
Одна гипотеза гласит о том, что гематопоэтические стволовые клетки, могут проникать в поврежденные ткани и трансдифференцироваться в потерянные типы клеток.
Другая концепция заключается в том, что остаточные локальные зрелые клетки различных типы могут дедифференцироваться, в плюрипотентный класс клеток.
Третья идея состоит в том, что гомеостаз ткани и регенерация происходит из видов тканеспецифических стволовых клеток, которые первоначально отвечали за их эмбриональное развитие.
На протяжении десятилетий предполагалось бластема образуется из недифференцированной популяция плюрипотентных клеток, которые, как полагают, были получены из зрелых клеток посредством дедифференцировки. Однако последние исследования показывают, что широкий диапазон клеток способствует восстановлению дистальной фаланги мыши. Трансплантация гематопоэтических стволовых клеток и клеток, участвующих в ангиогенезе подтвердил, что стволовые клетки предшественники находятся в живых тканях. Эти результаты в совокупности демонстрируют, что бластему образуют тканевые стволовые клетки, а не плюрипотентные клетки, которые первоначально отвечали за их эмбриональное развитие [4].
Рост и дифференцировка этих мезенхимальных клеток приводит к регенерации пальца. Однако, если ампутация произведена проксимальнее ногтя, то регенерация ни ногтя, ни пальца не возможна, и неизвестно, почему это ограничение существует.
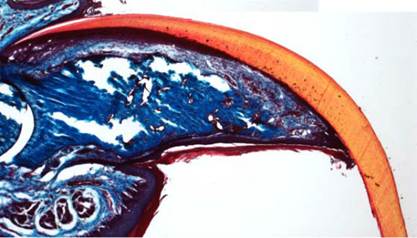
Рис.1. Микрофотография: через пять недель после ампутации кончика пальца мышиный организм отращивает его заново.
Предыдущие исследования показали, что трансплантация ногтей после ампутации на средней фаланге может вызвать эктопическую дифференцировку кости. Это приводит к гипотезе о том, что эпителий ногтей имеет специальную функцию в регенерации пальцев. Изучение этой гипотезы может дать ответы на вопросы: почему регенерация ограничена и связана с ногтевой частью пальца, и как эпителиальные клетки могут влиять на мезенхимальные клетки, участвующие в регенерации пальцев.
Существует гипотеза, что NSC подвергаются Wnt-зависимой дифференцировке ноготь. После ампутации эта активация Wnt требуется для регенерации ногтей, а также для привлечения нервов, которые способствуют мезенхимальному росту бластемы. Чтобы проверить роль активации Wnt в регенерации эпителия ногтей, ученые удалили b-catenin, который является важным медиатором передачи сигналов Wnt. Ученые ждали 2 месяца, но восстановление ногтя не произошло. Это подтверждает важную роль передачи сигналов Wnt в дифференцирующий ноготь.
Потом, чтобы определить, как дифференциация ногтя связана с регенерацией пальцев, ученые лечили мышей тамоксифеном. У контрольных мышей ноготь и кость возобновили свою первоначальную структуру через 5 недель после ампутации.
Под Wnt-активной регенерирующей матрицей мезенхимальные клетки активно пролифирируют. Они определили, что большинство этих клеток экспрессируют Runx2, маркер приверженец остеобласта.
Кроме того, нервы, которые жизненно необходимы для регенерации расположены в пролиферативной мезенхиме Runx2 рядом с Wnt-активным эпителием [6]. Они приравниваются к паракринному фактору, который воздействует на Wnt. Чтобы доказать это, были удалены нервы до ампутации, затем было обнаружено подавление роста бластемы в них. Через 3 недели после ампутации в денериврованных пальцах была значительно снижена сигнализация фибробластного фактора роста (FGF), тогда как в иннервированных пальцах бластема продолжала расти.
Вышеприведенные результаты показывают, что активация Wnt в эпителии ногтя выполняет двойные функции: регенерации ногтей и рост мезенхимных клеток, через его способность индуцировать нервно-зависимую FGF2.
Почему же пальцы не восстанавливаются после ампутации, проксимальнее ногтя? Исследование ампутированных пальцев показало, что ампутации проксимальнее ногтя не смогли активировать эпителиальную сигнализацию Wnt, о чем свидетельствует отсутствие ядерной экспрессии b-catenina и TCF1, что приводит к неспособности регенерировать ноготь и палец.
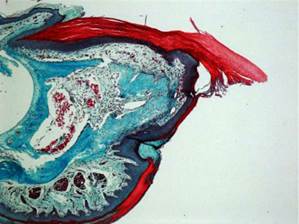
Рис.2. Если ампутирован слишком крупный кусок пальца, то восстановления не произойдёт в силу повреждения эпителиального слоя.
Двойная функция передачи сигналов Wnt является ключевым механизмом в регенерации наконечника пальца. Дальнейшие исследования механизмов, регулирующие НСК, и их взаимодействие с мезенхимными клетками могут привести к новым путям лечения пациентов с ампутацией [3].
В настоящее время консервативным лечением ампутированного кончика пальца у людей является применение окклюзионной повязки, которая обеспечивает герметичную изоляцию пострадавшего участка тела для предотвращения контакта с водой и воздухом. Таким образом, она участвует в создании микроокружения, которое играет важную роль в предоставлении сигналов, которые инициируют регенерацию. После повреждения пальца у людей происходит немедленное высвобождение различных факторов роста, цитокинов и хемокинов, которые запускают и контролируют последовательные стадии восстановления раны.
В восстановлении микроокружения ран важную роль играют следующие факторы:
· тромбоцитарный фактор роста (PDGF)- вызывает миграцию клеток в рану, усиление пролиферации фибробластов и производство внеклеточного матрикса.
· эпидермального фактора роста (EGF) играет важную роль реэпителизации и васкуляризация при восстановлении раны.
· фактор роста эндотелия сосудов (VEGF) и другие факторы роста- им принадлежит решающая роль в ангиогенезе раны, которые затем влияют на общие процессы восстановления.
У трех пациентов в регенерирующей раневой жидкости были найдены все эти факторы роста.

Для дальнейшего исследования были выбраны 5 мужчин (средний возраст 50 ± 15 лет). Окклюзионную повязку применяли при поступлении и меняли один раз в неделю без ополаскивания раны в течение 5 недель. У пациентов было 9 консультаций в течение первых 6 месяцев. Клиническая и морфологическая оценка проводилась через три месяца после травмы.
Рис.3. Репрезентативные изображения ампутированных пальцев. а) при поступлении и до применения окклюзионной повязки; (б) Три месяца после травмы и при клинико-морфологической оценке.
По общему мнению, способность регенерировать кончики пальцев теряется или уменьшается у человека по возрасту. Здесь мы показываем, что у всех наших взрослых пациентов (средний возраст 50 лет) кончики пальцев прошли регенерацию с удовлетворительным клиническим исходом. По определению, повторный рост клеток или тканей во время регенерации заменяет как форму, так и функцию в поврежденных органах. Действительно, клиническая оценка регенерированных кончиков пальцев у наших пациентов показала, что они имеют сопоставимые морфологические и функциональные характеристики с не поврежденными кончиками пальцев. Однако мы наблюдали ключевые механические изменения в регенерированных кончиках пальцев. Увеличение эластичности сопровождалось высокой васкуляризацией в регенерированных кончиках пальцев, что указывало на то, что повышенная сосудистая структура во время регенерации влияет на эластичность этих тканей. Тем не менее, долгосрочные исследования необходимы для подтверждения того, связаны ли эти события и сохраняются ли они во времени после завершения процесса регенерации [2].
В настоящее время в РФ применяют:
· Гильотинный способ-это наиболее простой и быстрый способ: все мягкие ткани пересекают на одном уровне с костью. Раневая поверхность в результате сокращения мышц и кожи приобретает конусовидную форму, отток раневого отделяемого не затруднен. Однако способ имеет явные недостатки. Обширная раневая поверхность обнажена, происходит длительное заживление с краев с исходом в рубцевание.
· Лоскутный способ- это общепринятый способ для создания функциональной культи конечности. Он позволяет использовать здоровые участки кожи, расположенные в зоне поражения конечности, и, таким образом, произвести ампутацию на более низком уровне. Послеоперационный рубец, как правило, подвижен, безболезнен, не препятствует протезированию. Обычно выкраивают два лоскута (передний и задний), причем соотношение их длины может быть различным. Исходя из конкретных условий, допустимо также выкраивать боковые и другие, так называемые атипичные, лоскуты. Если рубец подвижен и безболезнен, его «неправильное» расположение не влияет на функциональные качества культи. Образованные лоскуты должны иметь широкое основание и содержать подкожную клетчатку с фасцией или без нее. Иногда в состав лоскута включают подлежащие мышцы.
Ученые провели серию экспериментов на мышах, которые позволили сделать два важных вывода. Во-первых, была обнаружена популяция стволовых клеток под ногтевой пластиной: отвечающая за формирование новых тканей на месте утраченных и локализованная в эпителии, а не более глубоких слоях. Во-вторых, ученым удалось доказать важность своевременной активации определенного гена: кодирующего белок с кодовым обозначением Wnt.
Этот белок не является новым, открытым только в ходе описываемого исследования. Он достаточно давно изучается как важный элемент системы регуляции активности стволовых клеток и эмбрионального развития. Мыши, у которых в стволовых клетках этот белок не работал, так и не смогли отрастить себе новые кончики пальцев вместо утраченных.
У людей регенерация кончиков пальцев возможна при применении окклюзионной повязки, если ампутация была произведена дистальнее ногтевой матрицы. Дальнейшее исследование этой темы поможет найти новые пути лечения пациентов.
Лечение дефекта кончика пальца
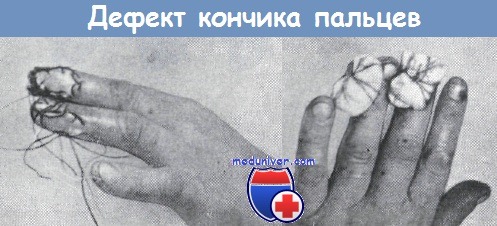
Дефектам кончика пальца кисти следует посвятить отдельную статью, так как подобные повреждения встречаются довольно часто и их последствия весьма существенны с точки зрения функции кисти. Наиболее часто встречающиеся типы повреждений кончика пальца показаны на рисунке. Консервативный способ лечения, разумеется, не может быть успешным, так как возникающий рубец срастается с подлежащей костью, он сильно болезненен и мешает функции остальных пальцев.
Наиболее важным отделом пальца является его мякоть, что объясняется ее особым строением, густотой нервных окончаний, богатой васкуляризацией и, наконец, специальной осязательной способностью. Ни в коем случае нельзя согласиться с мнением, что функциональная способность пальца будто бы пропорциональна длине ампутированного участка его, как это показано в таблицах западных частных страховых обществ.
Отсутствие III фаланги снижает функциональную способность пальца не па одну треть, а более чем наполовину. Изелен, в связи с контролем больных с ампутацией одного пальца, наблюдал интересные факты. Он отметил, что при отсутствии концевой фаланги больной не пользуется данным пальцем и в процессе захвата вовлекает только здоровые пальцы. Принимая во внимание вышесказанное, излишне при изолированном повреждении одного пальца стремиться к сохранению по возможности наиболее длинного отрезка его (за исключением большого пальца).

Наиболее часто встречающиеся шесть типов повреждения кончика пальцев по Вебстеру (а) и по Бофингеру (б)
Если культю решено покрыть при помощи свободной пересадки кожи, то, по Изелену, лучше всего применять кончик ампутированного пальца.
Изелен пишет о том, что обращавшиеся к нему пострадавшие часто приносили с собой укутанный в носовой платок или в газетную бумагу оторванный участок пальца, надеясь, что его можно пришить обратно. «Иногда кажется, будто мы волшебники! А по истине мы действуем крайне логично, удаляя все ткани ампутированного пальца за исключением его кожи. Таким образом получается свободный кожный лоскут, снабженный нервными окончаниями и обладающий характерным строением мякоти пальца. Разумеется, что сохраняется только такой участок кожи, который необходим для покрытия дефекта.
Свободный лоскут пришивается при помощи швов, находящихся на большом друг от друга расстоянии, а затем покрывается давящей повязкой так, как это принято при свободной пересадке кожи.
Этот способ в моей личной практике давал очень обнадеживающие результаты. После пересадки сначала наступает слущивание эпидермиса, но позже кожа принимает соответствующую структуру, вплоть до появления сосочковых линий и отпечатка пальцев» (Изелен).

Дефект после отрыва кончика пальца может быть закрыт путем свободной пересадки кожи только тогда, если он располагается не на ладонной поверхности, а плоскость его перпендикулярна оси пальца или же несколько приближается к дорзальной поверхности.
Закрытие дефекта мякоти пальца путем свободной пересадки кожи нежелательно.
Пересаженная кожа пришивается металлической проволокой или нейлоновой нитью.
Нити завязываются над марлевым шариком, создавая таким образом давление на кончик пальца, необходимое для приживления трансплантата
Наши личные наблюдения свидетельствуют о том, что пересадка лоскута Краузе, взятого с кожи предплечья, дает такие же хорошие ближайшие результаты, как свободная пересадка кожи ампутированного пальца. Однако функциональные результаты в обоих случаях менее удовлетворительны, чем при замещении дефекта перемещенным лоскутом кожи.
Вопросом о реплантации отрезанного пальца занималась проф. Ладаньи, ею описаны 78 успешных случаев. В этом отношении большим шагом вперед являются эксперименты на животных, проведенные советским хирургом Мазаевым и его сотрудниками. Применяя методику проф. Ладаньи, нами выполнена успешная реплантация пальца у 4 молодых больных и детей. Однако операция у одного пожилого больного не увенчалась успехом.
Гепфнер уже в 1903 году пытался произвести реплантацию, но попытка осталась безуспешной. Спустя 50 лет Лапшински успешно реплантировал конечности в экспериментальных условиях. Чен-Чунг-Вей и сотрудники сообщают о реплантации травматически ампутированного предплечья. У 27-летнего мужчины рука была полностью оторвана от проксимальной культи.
Произведена успешная реплантация. Через 7 месяцев рука имела нормальный внешний вид, прощупывался пульс, больной был способен поднять реплантированной рукой груз весом в 6 кг, чувствительность на кончиках пальцев абсолютно хорошая. По мнению авторов, этот хороший результат достигнут вследствие применения следующих методов:
а) совершенная фиксация костей, исключение напряжения мягких тканей путем укорочения костей;
б) анастомоз между артериями путем применения полиэтиленовой трубочки;
в) современная нейрография;
г) соединение надкостницы и нервов по Буннеллу;
д) закрытие кожной раны по Z-образной линии, для избежания сморщивания кольцевидного рубца.
После операций реплантации, пластики со смещением кожного лоскута, то есть после таких вмешательств, при которых страдает кровообращение, предлагается введение компламина, Он улучшает капиллярное кровообращение, увеличивает минутный объем периферической крови и уменьшает опасность тромбообразования благодаря своему фиоринолитическому действию. В своих последних операциях реплантации кончика пальцев мы наблюдали благоприятное действие компламина.
Методы пластических операций, применяемых для восстановления пальца при отрыве его мякоти:
1. Свободная пересадка кожи: по Тиршу, по Ревердену, эпидермальный лоскут (дерматом) и лоскут Краузе.
2. Способы, основанные на перемещении или применении кожи смежных областей пальца:
а. пластика по Клаппу,
б. образование волярного лоскута по Маркусу,
в. пластика по Транкийи—Лили,
г. пластика по Цехи.
д. Пластика лоскутом на ножке:
1. с кожи кисти:
а) тенарный лоскут,
б) пальмарный лоскут,
в) перекрестный пальцевой лоскут,
г) использование кожи пальца, претерпевшего необратимые изменения;
2. лоскут, взятый с кожи отдаленного участка:
а) перекрестный лоскут с кожи предплечья,
б) стебельчатый лоскут с кожи живота или грудной клетки.
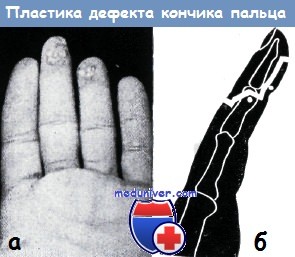
Продольный травматический дефект половины кончиков пальцев первично замещается свободной кожной пересадкой с предплечья
Однако при применении любого из этих способов необходимо учитывать особое строение кожи кисти. Кожа ладонной поверхности имеет хорошую подкладку из жировой клетчатки. Эта подкладка защищает сосуды, нервы и сухожилия кисти от механических влияний. Кожа дорзальной поверхности более подвижна. Отсюда следует, что для устранения дефекта кожи ладони требуется кожный лоскут во всю толщу вместе с подкожной клетчаткой. К коже дорзальной поверхности предъявляются меньшие требования, поэтому она может быть замещена эпидермальным лоскутом. Особое строение кожи ладони обеспечивает функцию осязания и прочного захвата.
Мейсснер в коже кончика указательного пальца обнаружил 23, ладонной поверхности второй фаланги — 9, а в коже основной фаланги — 3 осязательных тельца в каждом квадратном миллиметре, в то время как в коже дорзальной поверхности кисти количество их чрезвычайно мало, а в коже предплечья на каждые 30 квадратных миллиметров падает одно осязательное тельце. Функцию осязания кожа волярной поверхности выполняет без контроля глазом, поэтому создание хорошей кожной чувствительности является непременным условием успешной пластики.
Кожа дорзальной поверхности почти не участвует в функции осязания. В процессе движения дорзальная поверхность кисти контролируется глазами, поэтому полное восстановление чувствительности не является безусловным требованием. Именно поэтому замещение кожного дефекта дорзальной поверхности кисти при помощи свободной пересадки кожи вполне удовлетворяет требованиям, в то время как для покрытия дефекта кожи ладонной поверхности можно прибегать к способам восстановительной хирургии, основанным на перемещении собственной кожи ладони.

У молодой работницы был оторван кончик указательного пальца правой кисти при работе на обжимочной машине.
Пересаженная на место дефекта кожа, взятая с предплечья, за три месяца проросла под свободный край ногтя. Таким образом тактильная функция мякоти пальца стала нормальной.
О бывшей ампутации свидетельствует лишь укорочение ногтевой фаланги. Палец имеет вид совершенно здорового.
Операция произведена мною на здравпункте, так как для ее выполнения не требовалось особого оборудования.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Методы пластики дефекта кончика пальца и их результаты
Оценка способов пластической хирургии, применяемых при утрате кончика пальца, приводится ниже.
Кожный лоскут Тирша ввиду пониженной резистентности эпидермиса совсем не применяется. Способ Ревердена дает хорошие результаты и при замещении дефекта кончика пальцев, однако при наличии дефектов, доходящих до костей, ввиду отсутствия жировой клетчатки результаты такой пластики неудовлетворительны. Поэтому этот способ применяется только при наличии поверхностных дефектов. Преимущества способа Ревердена в отечественной литературе известны по работам Эрци и И. Золтана.
Свободная пересадка кожи по способу Краузе большинством авторов рассматривается как способ, пригодный для замещения любого дефекта кончика пальца. Киршнер и Горбанд, даже Мельцер и Филлингер применяют толстый кожный лоскут Тирша, заключающий в себе и сосочки кожи. Недостатком этого способа является то, что у неопытного хирурга кожный лоскут часто не приживается, а так как пересаженная кожа не имеет подкладки из жировой клетчатки, она не может быть применена для замещения дефекта волярной поверхности.
а - замещение дефекта кожи мякоти пальца путем мозаичной пластики с точки зрения заживления раны является хорошим методом лечения, но функционально он дает малоудовлетворительный результат, так как область мелких кожных лоскутов является нечувствительной.
Косметический результат является малоудовлетворительным. Этот способ применяется на кисти крайне редко
б - создание волярного кожного лоскута по Маркусу
Недостатки этого способа заключаются и в том, что кожный лоскут сильно сморщивается, со временем пигментируется, и, наконец, температурная, болевая и тактильная чувствительность его уменьшается на продолжительное время или же окончательно. В приживлении дерматома (эпидермальный лоскут) можно быть более уверенным, чем в приживлении лоскута Краузе.
Свободная пересадка эпидермального лоскута является одним из наиболее приемлемых способов пластической хирургии на кисти. Она описана Блером, Брауном и Байерсом, за ними и Педжетом и одновременно с ними, но независимо от них, венгерским исследователем Кеттешши. В Венгрии этот способ ввел в широкую практику И. Золтан. Он с большим успехом применяется «для замещения дефекта кожи в таких случаях, когда подкожная жировая клетчатка сохранена или же в замещении ее нет надобности (Золтан)».
Замещение дефектов кожи ладонной поверхности кисти и кончика пальцев наиболее успешно выполняется применением собственной кожи кисти в виде перемещенного или стебельчатого лоскута. Разумеется, что собственная кожа кисти, имея особое строение, превосходит качества любой другой, будучи весьма прочной и в высшей степени чувствительной. Густота чувствительных нервных окончаний способствует почти полному восстановлению чувствительной функции в течение нескольких месяцев.
Также быстро восстанавливается и функция потовых желез, так как количество их в коже кисти в три раза больше, чем в коже брюшной стенки (Хорн). Это весьма существенно при захвате мелких предметов (например листа бумаги, бумажных денег). При пластической операции очень важным фактом является наличие богатой васкуляризации пересаженной кожи, иначе угрожает опасность ишемии и инфекции. При пересадке собственной кожи кисти больной не нуждается в стационарном лечении или в перекрещенной иммобилизации (фиксация к другой руке, к стенке живота). Последняя может привести к образованию контрактур.
При утрате мягких тканей кончика пальца для замещения дефекта собственная кожа кисти может быть использована по описанным ниже методам.
Пластика по Клаппу является видоизменением способа покрытия ампутационной культи по Замтеру. В настоящее время этот способ хирургами отвергнут, так как после него остается небольшой дефект. Для замещения больших дефектов он также непригоден.
Способ Маркуса заключается в укорочении кости и образовании волярного кожного лоскута таким образом, что из кожи с обеих сторон иссекается небольшой отрезок треугольной формы. При наличии показаний к укорочению этот способ применяется с успехом.
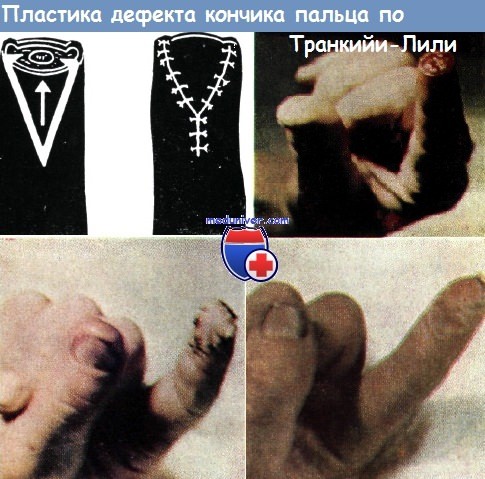
По поводу отрыва кончика указательного пальца произведена пластика по Транкийи—Лили.
Результат операции отличный не только косметически, но и с точки зрения функции
Пластика по Транкийи — Лили — по опыту Коша — при закрытии дефектов кожи дает отличные результаты. На волярной поверхности пальца выкраивается треугольный кожный лоскут, верхушка которого отрезается почти до кости. Затем он смещается вверх, и основание его сшивается над ногтевым ложем или самим ногтем. Этот способ при большом дефекте мякоти пальца дает менее хорошие результаты, чем при покрытии кожей кончика пальца.
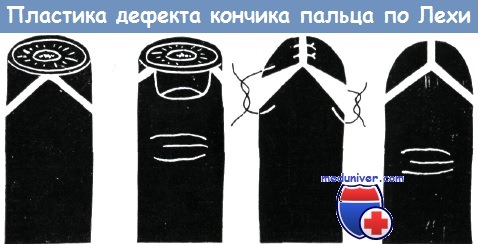
Клиникой Лехи в 1945 году предложен способ пластики для лечения утраты кончика пальцев. В основое способа лежит перемещение кожного лоскута. Подобно Ленгеману, нами при применении этого способа получены хорошие результаты.
Перемещение собственной кожи пальца привело к благоприятным результатам в практике Эйлера, Эхалъта, Хенцла, Гессендёрфера, Ленгемана, Рейса, Бофингера и Штукке.
Пластику кожным лоскутом на ножке, взятым из кожи кисти или отдаленных участков, Изелен и Буннелл применяют в первую очередь при восстановлении большого дефекта мягких тканей дистальной фаланги большого и указательного пальцев.
Тенарный лоскут берется из кожи возвышения большого пальца, при этом проксимальная граница лоскута не должна мешать сгибанию большого пальца. Дефект кожи, оставшийся в области тенара, замещается при помощи свободной пересадки кожи.
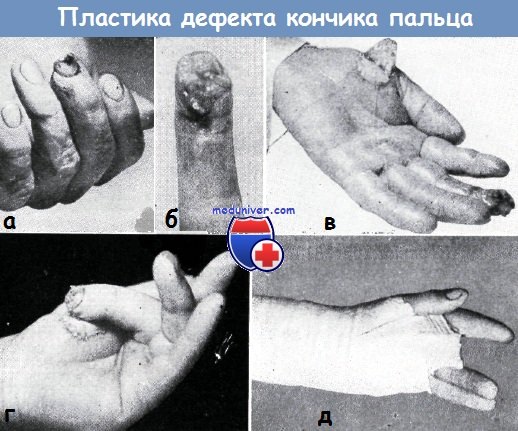
Использование тенарного лоскута для закрытия дефекта кончика пальца. На кончике III пальца имелся обширный дефект кожи и мягких тканей (а—б).
Место кожного лоскута на ножке в области тенара покрыто путем свободной пересадки кожи, взятой с предплечья (в).
Поврежденный палец удобно расположен после пришивания к нему лоскута на ножке (г), гипсовая повязка существенно не ограничивает движения здоровых пальцев (д)
Пальмарный лоскут пригоден для замещения дефектов большого пальца. Основание лоскута может располагаться в любом направлении, следует только щадить подкожно идущие пальцевые нервы.
Перекрестной пальцевой лоскут применим для замещения дефектов не только кончика большого и остальных пальцев, но и для дефектов волярной поверхности средней и основной фаланг. Этот способ целесообразно применять только у молодых людей (Хорн). Способ получения таких лоскутов показан на схеме Бофингера и Куртиса, а диаграмма строения его на рисунке Куртиса.
Применение перекрестного кожного лоскута показано в тех случаях, когда имеется необходимость замещения и кожи и подкожной клетчатки. Хорошая мобилизация кожного лоскута на ножке достигается отслоением косо проходящих пучков фасции, так как кожа пальца с латеральной стороны прикреплена к перитенону сухожилия разгибателя и к периосту (см. рисунок Куртиса). Результаты пластики, проведенной перекрестным кожным лоскутом, в оперированных нами случаях оказались отличными как с точки зрения функции, так и косметики. Поэтому этот способ показан во всех случаях замещения кожи и подкожной клетчатки, особенно при наличии повреждения кончика пальцев типа В.
Чувствительность пересаженной кожи не достигает степени чувствительности перемещенного кожного лоскута.
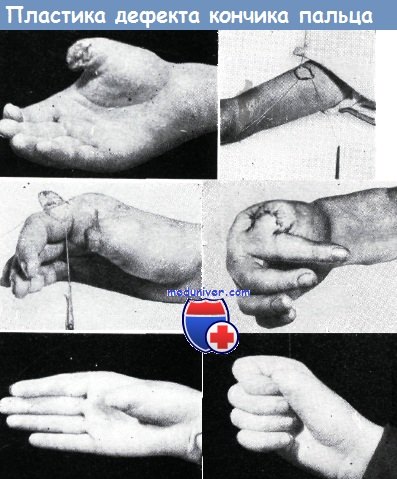
Применение перекрестного кожного лоскута с пальца для закрытия дефекта большого пальца. На фотоснимках показан данный способ пластики.
При выполнении операции дефект на месте кожного лоскута на ножке, взятый с латерального края указательного пальца, сразу же был закрыт путем свободной пересадки кожи.
На последнем фотоснимке видно, что указательный палец соприкасается с культей большого пальца, которая имеет достаточную толщину мягких тканей
Замещение дефекта с применением кожи менее важного поврежденного пальца. Применение этого способа допускается только при отсутствии возможности восстановления данного пальца. Во всяком случае при одновременном наличии дефекта кожи и разрушения пальца, последний удаляется только после замещения дефекта, так как остатки кожи такого пальца путем скелетизации могут быть использованы.
Перекрестный кожный лоскут с предплечья берется при повреждении одновременно нескольких пальцев. Такой лоскут пригоден не только для замещения дефекта кончика пальцев, но и, например, при наличии дефекта кожи над влагалищем сухожилия.

Пластика перекрестным кожным лоскутом пальца:
а) лоскут взят с дорзальной поверхности неповрежденного пальца, основание его лежит проксимально,
б) основание лоскута расположено дистально,
в) лоскут для замещения дефекта мякоти пальца, основание расположено латерально
Кожный лоскут на ножке, взятый со стенки живота, при обычной методике для пластики применяется неохотно. Его недостатки описаны Эрци.
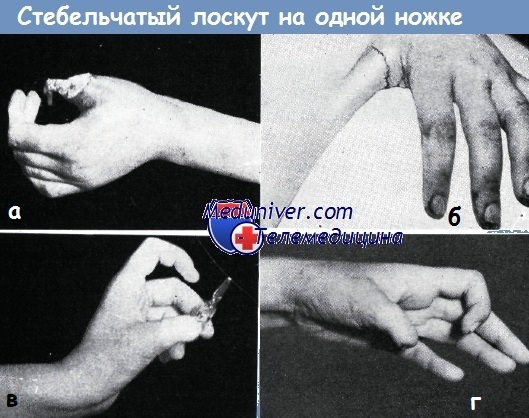
Пластика стебельчатым лоскутом на одной ножке в нашей литературе впервые описана Кошем в 1952 году. Она применяется главным образом при обнажении большого и указательного пальцев.
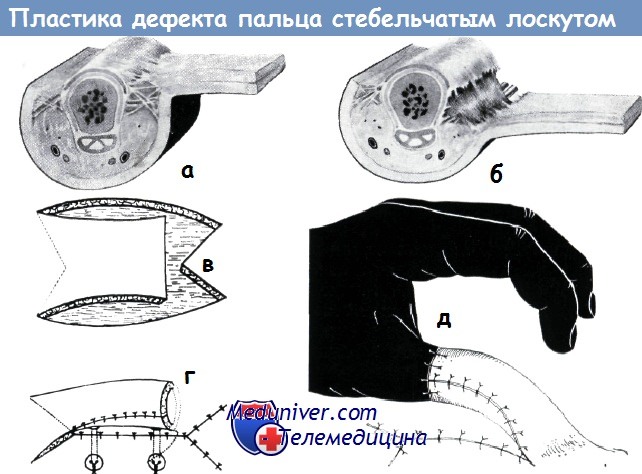
а-б - а) Поперечный срез основной фаланги. Видны пучки фасции, фиксирующие кожу к сухожилию разгибателей и надкостнице,
б) Удлинение кожного лоскута, применяемого для образования перекрестного лоскута пальца, после перерезки этих фасциальных пучков (по Куртису)
в-д - Схема образования стебельчатого лоскута на одной ножке
При отсутствии мягких тканей пальца на большом участке и по всей окружности пальца, как правило, отсутствуют и условия для свободной пересадки кожи. Но если все же производится пересадка кожи без подкожной жировой клетчатки, полученные результаты, как правило, мало удовлетворительны. Замещение дефекта перемещенным лоскутом в таких случаях неосуществимо, так как в окружности нет достаточного количества кожи. Таким образом, остаются две возможности: укорочение пальца или же применение лоскута на ножке. Укорочение большого пальца не рекомендуется, но и в случаях повреждений остальных пальцев необходимо принимать во внимание профессию больного. В таких случаях применение простого лоскута на ножке (форма моста или крыла) или же пересадка пальца под кожу живота в настоящее время уже не удовлетворяет требованиям. Простой кожный лоскут на ножке не обеспечивает полного закрытия циркулярного дефекта. Недостатки этого способа описаны Эрци, Золтаном и Яношем. Недостатком способа пересадки пальца под кожу живота является то, что освобождение его требует слишком длительного времени и, кроме того, желаемый конечный результат может быть достигнут только путем повторных пластических операций.
При замещении обширных циркулярных дефектов мягких тканей пальца нами в четырех случаях успешно применен стебельчатый лоскут на ножке. После этой операции требуется недлительная иммобилизация предплечья.
Мы применяли следующую технику операции: после обычной подготовки раны пальца к операции при помощи кусочка марли определяется величина и форма кожного дефекта. Затем этот кусок марли кладется на стенку живота и края его отмечаются на коже с учетом сокращения отпрепарированной кожи, затем кожа с трех сторон надрезается. На дальнейших этапах образование стебельчатого лоскута происходит по предложенному Эрци и Золтаном способу образования стебельчатого лоскута Филатова. Отличие заключается лишь в том, что у свободного края дефекта кожи на стенке живота вырезается треугольный участок кожи, чтобы обеспечить равномерное стягивание краев дефекта. Кожа в области критического участка, возникающего у места схождения двух линий швов, не отсепаровывается от подлежащих тканей с целью сохранения кровоснабжения. Для предупреждения напряжения кожи живота следует применять ослабляющий шов, например, над костной пуговицей. Приготовленная по такому способу кожная трубочка вполне пригодна для замещения дефекта обнаженного пальца. Сшивание свободного края лоскута и края кожной раны пальца не представляет трудности даже в тех случаях, когда края дефекта являются неровными. Ниже приводятся два случая из нашей практики.
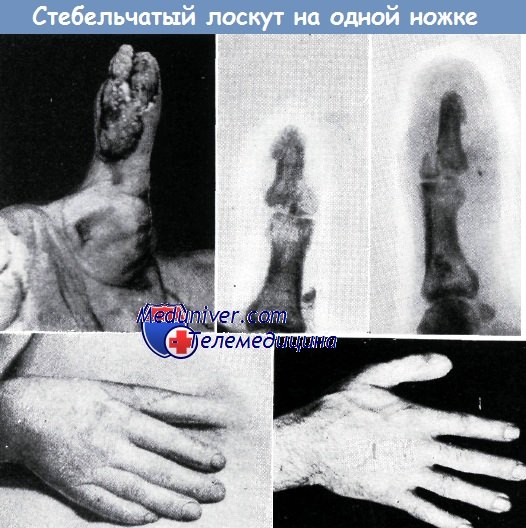
2. Б. И., 36-летний рабочий. Большой палец правой кисти сдавлен железными блоками. Кроме дефекта кожи, показанного на рис. а, обнажающего кость дистальной фаланги и часть сухожилия сгибателя, имел место и открытый перелом основания ногтевой фаланги (б). Через четыре недели после пластики (в) палец отделен от стенки живота. Полное восстановление работоспособности наступило на 16-й неделе после момента травмы (г).
При этой операции для установления длины лоскута необходимо принимать во внимание то обстоятельство, что при данном видоизмененном способе в отличие от оригинального стебельчатого лоскута Филатова пересаживаемая кожа получает полное кровоснабжение только с одной стороны. Поэтому длина лоскута не должна превышать двойную его ширину. Кроме того, кровоснабжение лоскута постепенно уменьшается и со стороны пальца.
Для оценки полученных нами результатов проводилось сравнение с результатами, полученными другими авторами. С уверенностью можно сказать, что наши результаты были более благоприятными. Так, например, на 41 странице монографии Крёмера (см. список литературы) описано идентичное нашему первому случаю повреждение, восстановление которого производилось лоскутом на ножке, взятым со стенки живота. Восстановленный палец оказался намного толще и деформированнее, чем в нашем случае.
Описанные выше способы пересадки кожи могут применяться не только для восстановления повреждений мякоти и кончика пальца, но и для замещения дефектов кожи других отделов кисти. Кожная пластика при открытых переломах фаланг и пястных костей требуется в 25—35% случаев. В отношении первичного замещения дефектов кожи заслуживают внимания благоприятные результаты пластики перемещенными кожными лоскутами.
Следует подчеркнуть, что техническое выполнение этой пластической операции чрезвычайно просто. Рана хорошо заживает, поэтому любой врач может выполнять операцию с успехом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
По-старчески узлистые руки - проблема, которая может встречаться и у людей даже среднего возраста. Причина ее - узелки Гебердена и Бушара, твердые образования, которые возникают под кожей на пальцах. Этот симптом остеоартроза, связанный с деформацией сустава, считается неблагоприятным для основного заболевания. Однако правильно и своевременно назначенное лечение помогает уменьшить или даже полностью устранить. Как отличить узелки Гебердена и как их убрать?

Узелки Бушара и Гебердена – это не только эстетичность, но и здоровье суставов рук.
Что такое узелки Гебердена и Бушара?
Узелки Гебердена и Бушара - это твердые костные выступы, которые возникают при деформирующем артрозе пальцев. Их образовывают краевые остеофиты - разрастания костной ткани, при помощи которых организм пытается защитить больной сустав от разрушения. Также они могут быть следствием метаболической патологии (из-за чего их часто ошибочно называют “отложениями солей). При разрастании узелков пальцы могут искривляться внутрь, оставаться полусогнутыми в спокойном состоянии.
Узелки Гебердена всегда симметричные и твердые, размеры их колеблются от рисового зерна до горошины. Внешнее прогрессирование узлов далеко не всегда сопряжено с усилением симптомов остеоартрита. Хотя иногда они препятствуют движению в суставе, сами по себе узелки безболезненны. В процессе формирования узлы Гебердена и Бушара могут вызывать дискомфорт - покалывание, жжение в руках, чувство онемения. Со временем эти симптомы уходят сами собой (когда рост узелков прекращается).
Стоит отличать узелки Гебердена и Бушара от подагрических тофусов - уплотнений подкожной клетчатки, которые могут локализоваться на мочках ушей, локтях, коленях, пальцев и, реже, на любых других участках. Иногда они располагаются прямо над узелками Гебердена и Бушара. Последние возникают только у основания средних фаланг пальцев (узелки Бушара) или в дистальных суставах (сразу за ногтем - узелки Гебердена) - это их главное отличие от подагрического и ревматоидного артрита, которое можно установить самостоятельно. Также не стоит путать их с муциновыми кистами, которые могут появляться позади ногтевого ложа. Поэтому лучше, когда причины и лечение узелков Гебердена устанавливает врач.
Лучше всего узелки Бушара заметны на указательном и среднем пальцах. Реже они встречаются на безымянных пальцах и мизинцах. На больших пальцах их не бывает никогда.
Причины образования узелков Бушара
Узелки Гебердена и Бушара характерны для остеоартроза, а точнее, для его особой формы - узелкового артроза. Они возникают исключительно на фоне этого заболевания, и никогда - сами по себе. Считается, что в образовании узелков играют роль генетические факторы - форма остеоартроза, при которой они появляются, передается по женской линии и чаще встречается у женщин. Соотношение заболеваемости у мужчин и женщин составляет 1:10.

Узелки гебердена на пальцах рук образуются на фоне остеоартроза.
Формирование похожих на узлы костных образований - это реакция организма на деградацию суставного хряща. В норме синовиальный хрящ защищает головки костей, не давая им тереться друг о друга, а также смягчая удары. При высыхании, растрескивании или истирании хряща его свойства ухудшаются, и кости начинают тереться друг о друга, а не скользить беспрепятственно, как раньше. Чтобы компенсировать травмы и ограничить движение в больном суставе, кость начинает наращивать остеофиты.
Узелки Бушара появляются и вследствие таких факторов, как:
- Возраст. Гормональные изменения в климактерический и постклимактерический период влияют на качество хрящевой и костной тканей. Поэтому появление первых узлов наблюдается в возрасте 45 лет и старше. После 80 лет они встречаются у каждого третьего. В молодом возрасте узелки Гебердена могут сформироваться у профессиональных бейсболистов, теннисистов, токарей.
- Наследственность. Некоторые нарушения синтеза коллагена, еще недостаточно изученные на данный момент, влияют на вероятность и темпы образования узелков. Также узелки Бушара в 3,5 раза чаще возникают у людей, чьи родственники имеют аналогичные симптомы.
- Травмы. Работа с вибрирующими инструментами, бытовые и спортивные травмы, холодовые повреждения негативно сказываются на состоянии хряща, могут провоцировать развитие остеоартроза и, как следствие, возникновение узелков Бушара.
- Аномалии строения кисти, которые влияют на согласованность суставных поверхностей и специфику движения в суставе. Они могут быть врожденными (например, гипермобильность сустава) или приобретенными (например, при неправильном сращении переломов).
- Болезни, связанные с обменом веществ - например, сахарный диабет, подагра, иммунными нарушениями - ревматоидный артрит, или гормональными проблемами - гипотиреозом и прочими.
Причины и лечение узелков Гебердена всегда связаны с основным заболеванием – остеоартрозом пальцев рук.
Стадии образования узелков Гебердена на пальцах рук
Диагностировать стадию формирования узелков Бушара “на глаз” достаточно сложно - ориентироваться можно только на размер остеофитов. Также на ранних этапах может ощущаться зуд и жжение в области пораженных суставов.
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
- на 1-й стадии на снимке видны небольшие остеофиты;
- на 2-й стадии остеофиты начинают частично перекрывать суставную щель, вызывая ее сужение, появляются “линии” субхондрального склероза;
- на 3-й стадии заметны большие остеофиты и значительное сужение просвета в суставе;
- крупные остеофиты практически полностью закрывают суставную щель, деформируют головки костей, делая их плоскими.
Изменения в составе крови, мочи отсутствуют на любой стадии.
Лечение узелков Гебердена и Бушара
В лечении узелков Гебердена и Бушара, в основном, применяются консервативные методики. Если лекарства, физиотерапия и гимнастика не дают должного эффекта и болезнь прогрессирует, показаны местные инъекции кортикостероидов. Хирургическое лечение узелков Гебердена на пальцах проводится крайне редко, при практически полной неподвижности сустава или постоянном травмировании мягких тканей.
Несмотря на припухлость и покраснение кожи на узелками Бушара, эта проблема носит, скорее, эстетический характер. При отсутствии неудобств для пациента лечение узелков Гебердена не проводится. Врачи, как правило, назначают хондропротекторы и поддерживающую гимнастику.
Различий в том, как лечить узелки Гебердена и как лечить узелки Бушара нет.
Терапия, как правило, неспецифична и проводится вместе с лечением основного заболевания - деформирующего остеоартроза. Поэтому больным суставам требуется покой, ношение стягивающих (фиксирующих) ортезов в ночное или рабочее время.
Физиотерапевтическое лечение узелков Гебердена
При незначительных симптомах болезни физиотерапия проводится курсами в качестве профилактической меры. Она призвана замедлить прогрессирование остеоартрита. Физиотерапевтические методики позволяют снять воспаление, предотвратить атрофию мышц и разгрузить суставы, улучшить метаболизм в тканях.

Физиотерапия – один из эффективных методов в лечении узелков Бушара
Если узелки Гебердена на пальцах рук начинают причинять пациенту боль и дискомфорт, применяется:
- парафинотерапия или озокерит (если в синовиальной оболочке сустава отсутствует воспаление);
- лекарственный фонофорез (при признаках воспаления);
- электрофорез;
- лазеротерапия;
- магнитотерапия;
- криотерапия;
- электромиостимуляция;
- ударно-волновая терапия;
- массаж;
- бальнеотерапия и грязелечение;
- лечебная гимнастика.
Массаж при узелках Гебердена
Массаж узелков Бушара при остеоартрозе можно проводить самостоятельно, если суставы не воспалены. Для процедуры можно использовать лекарственные мази и эфирные масла, массажное или оливковое масло.

Массаж помогает бороться с узелками Бушара
Начните массаж с легкого поглаживания рук и круговых растираний. Затем начинайте мягкими, растирающими движениями массировать кисть от запястья к костяшкам, продавливая большим пальцем межпястное пространство.
- поглаживание кругами, зигзагами и прямыми линиями - четырьмя пальцами и большим пальцем;
- растирание поперек кисти ребром ладони;
- спиралевидный массаж основанием ладони;
- растирание пальцев от кончиков к костяшкам;
- растирание кисти “рука руку моет”;
- массаж подушечками пальцев каждого пальца по отдельности;
- массаж пальцев “щипцами” - двумя пальцами снизу вверх;
- встряхивание кисти.
ЛФК при узелках Бушара
Лечебная гимнастика для кистей рук, запястий и предплечий позволяет замедлить разрастание остеофитов и сохранить функциональность межфаланговых суставов. ЛФК улучшает микроциркуляцию крови в тканях, помогает уменьшить боль и неэстетичные изменения пальцев.
Как избавиться от узелков Гебердена и сохранить гибкость пальцев? Ежедневно уделяйте хотя бы 25-30 минут следующим простым упражнениям:
- Сожмите пальцы в кулак и вращайте кистью - сначала по часовой стрелке, а затем против.
- Выставьте предплечье параллельно полу. Опустите кисти вниз примерно на 90°, а затем аналогично поднимите их вверх.
- Сожмите пальцы в кулак, а затем максимально растопырьте их. Не делайте это упражнение слишком резко, чтобы избежать микротравм. При выполнении важно ощутить мышечное напряжение.
- Разведите выпрямленные пальцы, а затем поочередно согните их один за другим веерообразным движением.
- Сожмите пальцы в кулак. По очереди выставляйте прямой палец, начиная с большого и заканчивая мизинцем. Следите, чтобы остальные пальцы в этот момент оставались согнутыми.
- Положите ладони на стол. По очереди поднимайте каждый палец вверх, следя, чтобы остальные оставались прижатыми к столу.
- Прижмите подушечки пальцев левой и правой рук друг к другу. Надавите на них пружинящим движением, при этом не сводя ладони вместе.
- Мягко потяните и покрутите каждый палец другой рукой. Избегайте болевых ощущений!
- Если у вас есть теннисный мячик, кольцевой эспандер (резиновое кольцо) или хотя бы яблоко, обхватите его всеми пальцами и постарайтесь сжать.
Перед выполнением упражнений можно разогреть руки в теплой ванночке или потерев друг о друга. По окончании разминки легко потрясите кистями, чтобы расслабить мышцы. Также полезно при лечении узелков Гебердена лепить из пластилина и выполнять другие упражнения на мелкую моторику, не связанные с постоянным напряжением пальцев (т.е., от продолжительного шитья и вышивки лучше отказаться).
Лекарственные препараты для лечения узелков Бушара
Медикаментозное лечение узелков Гебердена и Бушара включает средства для наружного применения (мази, гели, кремы, препараты для лекарственного электро- и фонофореза, компрессов), хондропротекторы и растворы для местных инъекций. Системное лечение (таблетки, в/м инъекции) показано лишь в тех случаях, когда узелки возникают на фоне полиартроза (т.е., артроза 4 и более суставов).

Применение медикаментов – основной метод лечения узелков Гербердена и Бушара
Хондропротекторы
Хондропротекторы призваны компенсировать дегенеративные изменения в хрящевой ткани. Они помогают сохранить эластичность хряща, способствуют росту здоровых, полноценных хрящевых клеток, препятствуют их разрушению вследствие стрессов.
Лечение узелков Гебердена хондропротекторами длится от 3 до 6 месяцев, повторяют его не ранее, чем через 3-4 месяца (не чаще 2 раз в год).
К хондропротективным препаратам относятся: артракам, артравил, алфлутоп (в т.ч. для местных инъекций), дона, артифлекс, мукосат, протекон, артифлекс и другие.
Принимать хондропротективные средства в виде таблеток, капсул или порошка следует натощак или во время приема пищи, в зависимости от рекомендаций производителя.
Спазмолитики и сосудорасширяющие средства
Когда руки скованы мышечным спазмом, врач может назначить мази с разогревающими, раздражающими и обезболивающими компонентами, а также средства-миорелаксанты. Из группы спазмолитиков назначают папаверин мазь, бутадион.
Сосудорасширяющие препараты (такие как трентал, теоникол, циннаризин, актовегин, никотиновая кислота и другие) помогают улучшить и закрепить действие хондропротекторов.
Противовоспалительные средства
НПВС для лечения узелков Гебердена и Бушара применяются местно, например: артрадол, вольтарен гель, ибупрофен гель, индометациновая и бутадионовая мази, долгит и фастум гель. Нестероидные средства втирают как минимум 10 раз в день непосредственно в артрозный узелок.
Также можно делать примочки (а также “варежки”) с бишофитом или медицинской желчью.
При сильных болевых ощущения применяют препараты с гидрокортизолом.
Основы питания при узелках Гебердена
Правильное питание помогает сдержать рост краевых остеофитов, хоть и не является главным терапевтическим фактором.
Если у Вас появляются узелки Бушара, крайне полезно употреблять:
- отварную рыбу и яйца;
- рыбий жир;
- животные хрящи;
- орехи;
- другие продукты, богатые омега-3 кислотами.
В рацион стоит включить разнообразные овощи и фрукты, богатые витаминами группы В, С, D и Е, а также селеном и другими микроэлементами. Витамин С (черника, шпинат, черная смородина, цитрусы, киви) особенно важен - он защищает суставы от оксидантного стресса, одной из главных причин разрушения хондроцитов (хрящевых клеток).
А вот высокоуглеводные продукты (сладкая выпечка, газировка, картофель) при лечении узелков Гебердена на пальцах лучше сократить. Также не стоит употреблять алкоголь и соленые снеки - они приводят к обезвоживанию организма и, как следствие, недостаточному питанию хряща.
Не забывайте об обильном питье - Вы должны выпивать не меньше 2-3 литров воды в сутки!
Читайте также:

