Как отличить грибок на руках от дерматита
Обновлено: 19.04.2024
Дерматит на руках – неприятное заболевание, которое может тревожить любого человека.
Правда, как отмечают медицинские работники, страдают от недуга в основном представительницы женского пола.
Под дерматитом понимают воспалительный процесс, который затрагивает кожные покровы.
Чем лечить дерматит на руках, часто интересуются пациенты у своих лечащих врачей, и каковы симптомы этой болезни.
Какие мази помогут, и есть ли народные рецепты, способные избавить от заболевания?
Причины дерматита на руках
Многих пациентов волнуют причины развития заболевания. Ведь симптомы редко появляются на пустом месте.
Как отмечают врачи, факторов, способствующих развитию патологии, может быть несколько.
Выделяют, например:
- Различные физические раздражители
В эту обширную группу входят физические явления, такие как трение, действие некоторых видов облучения, температурный режим.
Лучший пример действия физических факторов – дерматит холодового типа.
Развивается из-за резкого спазма периферических сосудов на холоде.
Отсутствие полноценного кровотока быстро приводит к воспалительной реакции.
- Раздражители биологической природы
В эту группу обычно входят различные растения.
Самый наглядный пример – действие крапивы на кожные покровы любого человека.
Однако важно иметь в виду, что симптомы патологии могут появляться и при контакте с другими растениями.
- Раздражители химического происхождения
В повседневной жизни мы постоянно сталкивается с различными химическими агентами.
Они могут вызывать негативную реакцию со стороны кожных покровов.
В первую очередь стоит вспомнить средства для стирки белья, а также для мытья посуды.

Подобные средства способны вызывать шелушение и раздражение кожных покровов, что и является яркой картиной дерматита.
Список аллергенов очень обширен и вариабелен для каждого отдельного человека.
Люди могут страдать от аллергии, проявляющейся поражениями кожи.
При контакте, например, с животными, пыльцой, продуктами питания, некоторыми медикаментами, косметическими средствами и др.
Предугадать, какой агент внешней среды станет аллергеном для того или иного человека бывает не просто сложно, но и вовсе невозможно.
Атопическая предрасположенность также может вести к поражению кожи.
Более того, в значительном числе случаев в качестве основополагающего фактора выступает именно она.
А остальные факторы лишь способствуют тому, чтобы заболевание расцветало буйным цветом.
Различные хронические патологии внутренних органов, эндокринные заболевания, неполадки в работе организма – все это может привести к тому, что кожный покров ответит воспалительной реакцией на любое стороннее воздействие.
В связи с этим при оценке тяжести и выборе способов его лечения стоит учитывать также общее состояние организма человека.
Дерматит у взрослого на руках может появляться по огромному числу причин.
Задача врача – установить их и дать рекомендации по грамотному прекращению воздействия на организм вредных факторов.
Дерматит на руках: разновидности болезни
Многие пациенты задаются вопросом о том, какие виды дерматита на руках встречаются в медицинской практике.
Вариантов заболевания очень много.
В первую очередь недуг принято делить на несколько разновидностей в зависимости от причины.
Наиболее часто диагностируются:
При атопии основной фактор развития заболевания – генетический.
Именно из-за наличия предрасположенности пациент страдает от проявлений патологии.
Контактный вариант – еще один частый вид заболевания, диагностируемый дерматологами.
В этом случае патология развивается из-за того, что кожные покровы пациента достаточно часто контактируют с различными раздражающими агентами.
Это могут быть, например, моющие и стирающие средства, неподходящие ткани и др.
О солнечном типа заболевания говорят в том случае, если у пациента появляются признаки патологии после пребывания на солнце.
В зависимости от того, насколько сильно выражена болезнь, даже кратковременное пребывание на солнце может приводить к негативным последствиям.
Заболевание аллергической природы развивается в том случае, если руки пациента контактируют с чем-либо, на что у него аллергия.
Это может быть, например, какой-либо продукт питания, неверно подобранный крем, мазь для ухода за кожей и др.
Существует множество других вариантов заболевания, которые знает любой хороший врач-дерматолог.
Важно также деление патологии на острую и хроническую.
Хронический дерматит на руках обычно имеет рецидивирующее течение.
Поддается лечению значительно сложней, чем острый вариант патологии.
Симптоматика дерматита рук
Симптомы поражения рук должны быть хорошо известны любому человеку.
Это поможет своевременно обнаружить заболевание и обратиться к врачу.
В результате удастся предотвратить переход острой формы в хроническую.
Об остром процессе говорят обычно следующие жалобы:
- интенсивный зуд в проблемной зоне, появление жжения, болевых ощущений;
- изменение цвета кожных покровов в зоне негативного воздействия на красный или темно-розовый;
- появление специфического отека, который в зависимости от тяжести болезни может значительно варьироваться по выраженности;
- сильный дерматит на руках может проявляться пузырьками, которые со временем лопаются, оставляя после себя болезненные, длительно заживающие эрозии и трещины, зоны шелушения.
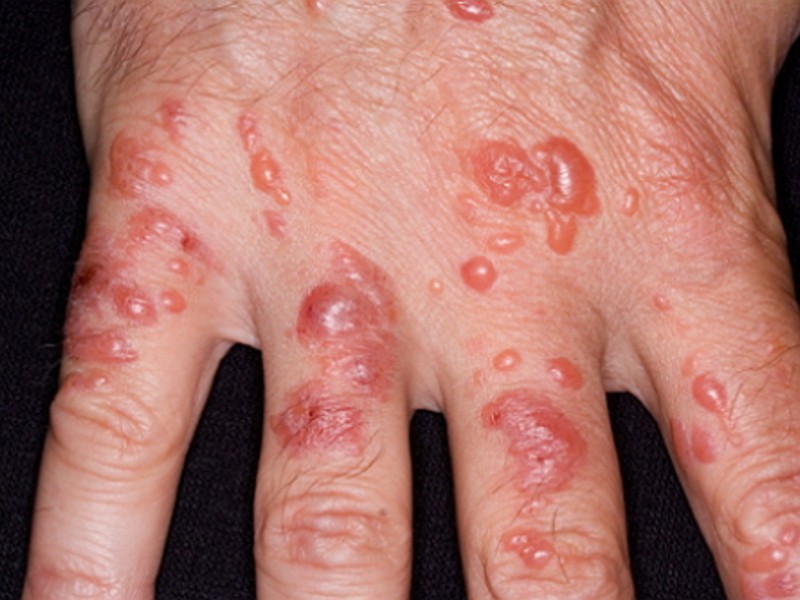
Хронические признаки дерматита на руках обычно отличны от острых.
Картина дополняется:
- утолщением некоторых слоев дермы;
- выраженным шелушением кожных покровов;
- изменением цвета кожных покровов на синюшный;
- образованием участков повышенной сухости, склонным к появлению трещин;
- постепенной атрофией эпидермиса.
Первые признаки дерматита на руках
Важно иметь в виду, что заболевание развивается далеко не сразу.
Нужно внимательно следить за собственным здоровьем кожи рук, чтобы не пропустить первые тревожные признаки.
В первую очередь дерматит на руках у ребенка или взрослого проявится следующими признаками:
- зуд кожного покрова;
- отечность;
- покраснение проблемной зоны;
- скачок местной температуры тела;
- возможны болевые ощущения.
Именно эти симптомы являются «красными флажками» и постепенно нарастают по мере ухудшения состояния пациента.

При осмотре кожи можно обратить внимание на то, что она напоминает по структуре треснутое стекло.
Это значит, что на ней сильнее видны ранее незаметные линии.
А также определяются очаги образований, напоминающих папулы, которые могут быть заполнены светлой жидкостью.
Также осмотр позволит определить наличие эрозий и трещин, которые остаются после того, как папулы с жидкостью прорвутся.
В большинстве случаев появление болевого синдрома связывают именно с образованием трещин и эрозий.
До того, как они сформируются, боли могут отсутствовать, даже если прочая симптоматика выражена явно.
Диагностика дерматита рук
Многие пациенты спрашивают, какой врач поможет при данном заболевании.
Обращаться стоит в первую очередь к дерматологу.
Этот медицинский работник сможет оценить симптомы болезни и дать оптимальные рекомендации относительно лечения.
Прежде чем будет назначена терапия, доктору необходимо будет провести ряд исследований.
С их помощью удастся установить, какова причина развития болезни.
Рекомендуется обычно сдать:
- анализы крови, а также мочу, чтобы установить, каково общее состояние организма, и нет ли каких-либо тревожных отклонений, свидетельствующих о хронических патологиях, не затрагивающих эпидермис;
- аллергопробы помогут установить, есть ли у обратившегося человека аллергия и, если есть, то на что именно;

- соскоб с кожи – еще один метод диагностики, который применяется для того, чтобы убедиться, что эпидермис человека не затронут никакими инфекционными процессами, которые могут вызывать неприятные симптомы;
- выполнение биопсии – исследование, которое показано далеко не всем пациентам, может потребоваться при подозрении на новообразования или другие злокачественные процессы в коже.
Важно помнить о том, что помимо консультации у дерматолога может потребоваться консультация аллерголога.
Это особенно важно в том случае, если у пациента диагностирована аллергия.
Что использовать для лечения дерматита рук
Применяются медикаментозные средства, которые могут использоваться как для приема внутрь, так и для наружной обработки кожных покровов.
Для приема внутрь рекомендуются:
- противоаллергические средства, которые купируют воспалительный процесс, облегчат общее состояние человека (Зодак, Зиртек, Кларитин и др.);
- сорбенты, которые помогут нормализовать работу ЖКТ, нормализовать процессы пищеварения, вывести из организма патологические вещества, способные запускать негативные реакции;
- витамины при дерматите на руках, необходимы для нормальной регенерации кожных покровов, адекватного противостояния инфекционным процессам.
Крем, гель или мазь – отдельная и очень важная часть терапии.
Местные средства способны останавливать воспалительный процесс, устранять зуд, увлажнять кожу, уменьшать интенсивность шелушения.
Сегодня существует огромное количество средств для местного ухода.

Например:
- Эплан – средство с выраженным антибактериальным, регенерирующим воздействием на кожные покровы, которое также используют при ожоговых поражениях кожи;
- Пантенол – одно из самых популярных и эффективных средств, которое способствует процессам регенерации, насыщает кожные покровы влагой;
- Радевит – средство на основе витамина A, имеющее яркий регенеративный эффект, также способно уменьшать выраженность зуда;
- Фенистил – противозудное средство, выпускаемое в основном в виде геля, обладает охлаждающим эффектом, устраняя желание расчесывать зоны поражения;
- Ла-кри – еще один эффективный успокаивающий крем, устраняющий шелушение, зуд, гиперемию, обладает также выраженным увлажняющим эффектом.
Важно помнить о том, что мало просто применять лекарственные средства.
Важным этапом в лечении контактного дерматита на руках и других видов патологии является своевременное устранение раздражающих факторов.
Это значит, что если выявлена аллергия, необходимо прекратить контакт с аллергеном.
Если причина в контакте с какими-то негативными факторами, рекомендуется избегать их действия и т.д.
Глюкокортикоиды и иммунодепрессанты при дерматите рук
Если не проходит дерматит на руках, несмотря на все усилия, врач моет прибегнуть к глюкокортикоидам или средствам из группы местных иммунодепрессантов.
Среди глюкокортикоидов чаще всего используют:
- Акридерм;
- Клобетазол;
- Локоид;
- Синолар и др.
Эти средства рекомендуется использовать только короткими курсами для того, чтобы устранить выраженный воспалительный процесс.
Важно помнить о том, что препараты при длительном использовании провоцируют развитие атрофии кожных покровов.
А также могут приводить к появлению системных эффектов.
Системные эффекты в основном появляются в том случае, если наносить их на зону лица, где кровоток очень интенсивен.
Но не исключено их появление и при использовании на конечностях.
Современная альтернатива глюкокортикостероидам – это иммунодепрессанты местного применения.
Часто используются Элидел при дерматите рук, а также Протопик.

В основе этих препаратов лежат вещества, которые способны устранить местные воспалительные реакции за счет подавления агрессивности иммунитета, облегчив состояние пациента.
Средства применяют с осторожностью.
Так как в некоторых случаях они могут провоцировать развитие бактериальных и грибковых инфекций.
Способы помощи ребенку при дерматите на руках
Лечение дерматита на руках у ребенка еще более сложное, чем у взрослого человека.
Объясняется это тем, что в детском возрасте использование многих лекарственных средств или существенно ограничено, или вовсе находится под запретом.
При появлении признаков болезни, необходимо обязательно показать малыша педиатру.
А не предпринимать попытки избавиться от болезни самостоятельно.
Только детский врач совместно с дерматологом и аллергологом смогут подобрать оптимально лечение, чтобы малыш не мучился от симптомов болезни.
В первую очередь рекомендуется устранить тот фактор, который провоцирует появление воспалительных кожных реакций.
Главное – правильно определить фактор.
Устранение патологического агента уже сыграет большую роль в терапии.
После назначают крема и мази без глюкокортикостероидов и иммунодепрессантов.
Рекомендуется отдавать предпочтение, например, Пантенолу или Радевиту.

Так как эти средства обладают высокой степенью безвредности.
А Пантенол и вовсе применяется, чтобы лечить у грудничков опрелости, что говорит о высокой степени его безопасности.
Препараты системного действия, иммунодепрессанты, а также глюкокортикостероиды стараются назначать в исключительных случаях.
Их применение рекомендовано, если устранение провоцирующего фактора и использование местных безопасных средств не дали достаточной эффективности.
Возможные осложнения при дерматите рук
Дерматит кистей рук – неприятное заболевание.
Она не только существенно снижает качество жизни пациентов, но и способно приводить к ряду серьезных осложнений.
Среди них:
- вероятность развития экземы, которая формируется в том случае, если на открытые ранки оседает бактериальная, грибковая или вирусная инфекция (заболевание довольно сложно поддается лечению и доставляет пациентам множество неудобств);
- вероятность формирования сепсиса в том случае, если организм человека недостаточно готов к тому, чтобы бороться с патогенными микроорганизмами, и пропустил их вглубь, позволяя попасть в кровь и органы;
- развитие психоэмоционыльных расстройств, которым способствуют постоянный зуд и жжение в зонах поражения.
Естественно, если дерматит лечить своевременно и полноценно, избежать осложнений болезни можно будет без особого труда.
Профилактика дерматита на руках
Лучшее средство от дерматита на руках – это своевременная его профилактика.

Чтобы не столкнуться с заболеванием, пациентам всех возрастов и обоих полов рекомендуется:
- использовать перчатки при мытье посуды и стирке белья, чтобы ограничить контакт кожи с агрессивными моющими средствами;
- выбирать средства для мытья посуды и стирки белья, которые будут иметь в своем составе минимум агрессивных реагентов;
- защищать руки перчатками или варежками в морозное время года;
- использовать качественные средства для ухода за кожей рук, обладающие высокой способностью к увлажнению;
- при наличии аллергии избегать контакта с аллергенами, которые могут спровоцировать обострение болезни;
- пользоваться увлажняющими кремами для рук, чтобы защитить кожные покровы от воздействия негативных факторов внешней среды и обеспечить достаточное увлажнение.
Если возник вопрос о том, как вылечить дерматит на руках, всегда необходима врачебная консультация.
Заниматься самолечением при этом заболевании не рекомендуется.
Так как оно довольно быстро хронизируется и в будущем может значительно снизить качество жизни пациента.
Обращение к медику защитит не только от хронизации процесса, но и от возможных осложнений.
При появлении дерматита на руках обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.
Грибковый дерматит — инфекционное дерматологическое заболевание. Возбудитель болезни — патогенные или условно-патогенные грибки, которые часто активизируются при ослаблении иммунитета. Инфекция встречается и у детей, и у взрослых [1] .
Классификация заболевания
Болезнь в зависимости от этапа присоединения инфекции может быть первичной или вторичной [2] :
- Первичный дерматит — дерматомикоз. В эту группу входят разноцветный лишай, кандидоз, дерматофитии.
- Вторичный дерматит. Развивается как осложнение любой другой формы, когда к дерматиту присоединяется грибковая инфекция.
Симптоматика обеих форм сходна, но подход к лечению может отличаться. Если грибковый дерматит первичен, необходимо воздействовать прицельно на грибок. При вторичном инфицировании важно устранить все типы возбудителей.
Для подавления неприятных симптомов используются универсальные средства на основе глюкокортикостероидов.
Признаки грибкового дерматита
Болезнетворные грибки могут поражать поверхность кожи, слизистые оболочки, волосистую часть головы. Инфекция сопровождается специфическими симптомами [2] .
Основные среди них:
- кожный зуд;
- болезненность при прикосновении;
- шелушение кожи;
- отечность.
На пораженных участках формируются очаги воспаления. Они, как правило, круглой или овальной формы с четко очерченными краями [1] . Очаги могут быть покрыты пузырьками, серо-желтыми корочками. Возможно образование трещин. Кровоточащих ран нет.
Методы лечения грибкового дерматита
Основная задача при терапии дерматомикозов и вторичного грибкового дерматита — устранение возбудителя. Для прицельной борьбы с патогенными грибками используются средства местного действия. При осложнениях необходима комплексная терапия. Пациенту назначаются антимикотические антибиотики системного действия [4] . При комплексном подходе риск рецидивов болезни сводится к минимуму. В дальнейшем для профилактики повторного заражения потребуется придерживаться превентивных мер.
Акридерм ГК при грибковом дерматите
Мазь и крем для наружного применения Акридерм ГК способствуют снятию от симптомов грибковой инфекции [5] , [6] . В препаратах сразу три действующих компонента [5] , [6] :
- бетаметазон — синтетический глюкокортикостероид;
- гентамицин — антибиотик аминогликозидного ряда;
- клотримазол — синтетическое противогрибковое средство.
- омбинированный состав мази и крема обеспечивает комплексное действие:
- предотвращает размножение патогенных грибков и бактерий;
- бережно снижает зуд и жжение;
- подавляет воспалительные процессы;
- уменьшает отечность.
Акридерм ГК одновременно воздействует на причину как первичных, так и вторичных грибковых дерматитов, а также способствует устранению неприятных симптомов. Препарат в форме мази используется при хроническом воспалении, а в форме крема – при остром и подостром [7] .
Для лечения грибкового дерматита препарат Акридерм ГК наносится на чистую кожу тонким слоем два раза в день — утром и вечером. Минимальная продолжительность терапии при дерматомикозе стоп — 2 недели, максимальная — 4 недели. Препарат разрешен к применению с 18 лет. С осторожностью и под строгим контролем возможно использование с двухлетнего возраста. [5] , [6]
Как ухаживать за кожей при грибковом дерматите
Для профилактики рецидивов болезни специалисты рекомендуют избегать гипергидроза — повышенной потливости и чрезмерной сухости кожи. Важно соблюдать правила личной гигиены и использовать средства с щадящими составами. При склонности к грибковым инфекциям требуется скорректировать рацион питания, сведя к минимуму потребление простых углеводов. [8] Соблюдение этих правил способствует сохранению красоты и здоровья кожи.
Информация о препаратах, представленная на сайте, не должна использоваться для самостоятельной диагностики и лечения заболеваний и не может служить заменой очной консультации врача.
© 2022 "АКРИХИН". Все права защищены. Использование любых материалов и данных сайта разрешается только с письменного согласия администрации сайта.
Дерматозы наиболее часто проявляются на открытых участках кожи как на наиболее подверженных влиянию внешних факторов. [1] Это относится и к коже рук. Такие симптомы, как зуд, покраснение, шелушение, различные пятна и другие элементы сыпи поражают преимущественно предплечья, кисти и пальцы.
Одним из механизмов развития дерматита на пальцах или кистях рук является непосредственный контакт с веществом, на который иммунная система организма не способна адекватно реагировать. Аллергия на коже представляет собой классическую замедленную реакцию гиперчувствительности в ответ на однократное или систематическое взаимодействие с патогеном.
Дерматологические кожные заболевания широко распространены, особенно среди взрослых трудоспособного возраста. [2] Для некоторых больных аллергия на руках может быть непродолжительной проблемой: очень часто симптомы проходят самостоятельно. Другие же пациенты очень долго борются с заболеванием и осложнениями, которые могут быть вызваны вторичной инфекцией. В таком случае аллергия рук проявляется еще более агрессивно, высыпания становятся более распространенными и нестерпимо зудят.
Виды аллергии на руках
Под аллергией рук подразумевают группу кожных заболеваний, 20 % которых составляют аллергодерматозы. [4] Этот вид кожных патологий проявляется в разном возрасте, поражает преимущественно людей старшего возраста, но может начаться и в детстве как знак предрасположенности к дерматиту. Проявления аллергии на руках характерны для:
- атопического дерматита (нейродермита);
- крапивницы;
- контактного дерматита;
- экземы.
Каждое из заболеваний выглядит по-разному. Также они отличаются по длительности течения, склонности к обострениям и рецидивам. Как правило, кожные проявления атопического дерматита и экземы сохраняются достаточно долго, в то время как крапивница и контактный дерматит протекают остро. [4] Если не избавиться от внешних факторов, спровоцировавших аллергию, болезни будут повторяться и в конечном итоге станут хроническими.
Высыпания на руках: наиболее распространенные заболевания
Для того чтобы правильно подобрать лечение, важно отличить один вид аллергодерматоза от другого. Поэтому рассмотрим симптомы кожных заболеваний более подробно:
- При атопическом дерматите (нейродерматите) сыпь нередко возникает на коже пальцев и кистей. Для острого периода болезни характерны сильный зуд, покраснение и отечность кожи. Зудящие пятна могут быть разных форм и размеров. Без должного лечения на месте высыпаний могут образовываться корочки. При хронической форме наблюдаются такие симптомы, как сухость кожи и шелушение. [3]
- Крапивница разделятся на несколько видов: иммунологическую, физическую, медикаментозную и идиопатическую. В основе развития первых двух лежит реакция организма на внешние раздражители, среди которых пищевые и бытовые аллергены, а также высокие или низкие температуры, солнечные лучи и другие факторы. Прием некоторых лекарственных препаратов может спровоцировать медикаментозную крапивницу. Идиопатической называют сыпь, причины появления которой не удалось установить. [4] Все виды крапивницы проявляются более-менее одинаково: покраснением, отечностью кожи и появлением зудящих волдырей.
- Контактный дерматит часто поражает кожу на пальцах, особенно при соприкосновении с вредными веществами, такими как резиновые и металлические изделия, бытовая химия, косметика и парфюмерия, местные лекарственные препараты, некоторые растения и насекомые. [5] Заболевание может протекать как в острой, так и в хронической форме. Для острого течения характерны покраснение кожных покровов и появление зудящих пузырьков. Хроническая форма сопровождается сухостью и шелушением кожи, усилением кожного рисунка.
- Экзема представляет собой острое и хроническое воспалительное заболевание, поражающее как верхние, так и нижние конечности. Может также задевать различные участки туловища. Как правило, высыпания при экземе симметричные, сопровождаются покраснением и ограниченным отеком кожи. На пораженных поверхностях нередко появляются мелкие пузырьки, заполненные прозрачной жидкостью. [6]
Причины аллергических реакций на руках
Основным запускающим фактором для развития аллергодерматозов является однократный или регулярный контакт с патогеном. В таком случае лечение направлено на полное исключение аллергена, к которому организм проявляет повышенную чувствительность. Определить его достаточно сложно, но среди наиболее частых причин гиперчувствительности выделяют антигены растений, животных, грибов, насекомых, пищевые продукты, химические соединения и лекарства.
Также аллергические реакции на пальцах и других частях верхних конечностей возникают вследствие:
- Заболеваний ЖКТ. Такие болезни, как дискинезия желчевыводящих путей, хронический гастрит и нарушения функций поджелудочной железы могут спровоцировать развитие аллергического дерматита и способствовать его переходу в хроническую форму. [3]
- Нарушение барьерной функции кожи под воздействием механических, химических и инфекционных агентов. Нарушенный эпидермальный барьер способствует проникновению аллергенов через кожу, развитию инфицирования, обусловливает легкое раздражение кожи. [7]
- Неблагоприятной экологической обстановки. Высокий уровень загрязнения окружающей среды приводит к повышенной предрасположенности населения к аллергодерматозам. [8]
- Генетически обусловленных факторов. Если оба родителя склонны к аллергическим заболеваниям, вероятность развития нейродерматита и других аллергодерматозов у ребенка составляет 70 %. [9]
Особенности лечения
Лечение кожных заболеваний аллергической природы требует комплексного подхода. Прежде всего, терапия должна быть направлена на абсолютное исключение вредных патогенов, а также на улучшение симптоматики. Зуд, отек и покраснения доставляют пациентам сильный дискомфорт как физиологический, так и эмоциональный. Зудящие пятна мешают спать и полноценно работать. К тому же пораженные участки нарушают эстетику кожи, поэтому пациенты часто скрывают их под одеждой, что может только усугубить ситуацию. Кроме того, аллергические реакции на коже нельзя мочить, поэтому больные лишены возможности принимать ванную, посещать бассейн или сауну.
Чтобы устранить сыпь на руках, необходимо использовать наружные средства местного применения в виде мазей или кремов. В лечении аллергодерматозов хорошо проявили себя препараты на основе топических глюкокортикостероидов. [10] Подобные средства имеют широкие возможности применения, так как оказывают сразу несколько воздействий на воспалительный очаг:
- противовоспалительный эффект;
- противоаллергическое действие;
- сосудосуживающие свойства;
- противозудный эффект.
Одними из представителей местных глюкокортикостероидов, назначаемых при лечении аллергодерматозов, являются препараты "Акридерм ГК".
Препараты "Акридерм ГК" при аллергии на руках
В зависимости от формы заболевания и тяжести течения используется как мазь, так и крем "Акридерм ГК". Они обладают схожим составом; главное отличие заключается в том, что крем имеет более мягкую текстуру, поэтому быстрее впитывается кожей. Его целесообразнее использовать для лечения острых и подострых состояний, а также для мокнущих и тонких участков кожи. В свою очередь, мазь дольше остается на коже и обладает высокой проникающей способностью, поэтому подходит для хронических воспалений, сопровождающихся выраженной сухостью и шелушением. [10]
При нанесении "Акридерм ГК" на поврежденную кожу препараты смягчают и охлаждают пораженный участок, снимая зуд и покраснения. Активные вещества не только улучшают симптомы, но и помогает устранять патогенные микроорганизмы. Благодаря комбинированному составу, включающему несколько активных веществ и вспомогательные компоненты, лечение приносит ощутимый и продолжительный эффект. [11]
Информация о препаратах, представленная на сайте, не должна использоваться для самостоятельной диагностики и лечения заболеваний и не может служить заменой очной консультации врача.
© 2022 "АКРИХИН". Все права защищены. Использование любых материалов и данных сайта разрешается только с письменного согласия администрации сайта.
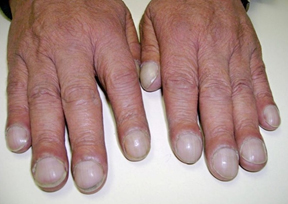
Ежедневно к врачу дерматовенерологу обращается большое количество людей с изменениями ногтевых пластинок. Врач делит заболевания на 2 группы: грибкового и негрибкового характера. Здоровая ногтевая пластинка розового цвета с гладкой поверхностью с природным блеском. Любые изменения ногтевых пластинок-повод обратиться к врачу за консультацией и постановкой правильного диагноза. Зачастую, люди пытаются самостоятельно поставить себе диагноз и назначают самостоятельно лечение, что может привести к ухудшению состояния. Только врач, обладая необходимыми знаниями и опытом, используя дополнительные методы диагностики, может поставить правильный диагноз с назначением эффективного лечения.
Что относится к заболеваниям негрибкового характера:
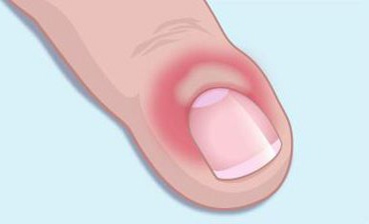
I.Инфекционные заболевания — паронихия (воспаление околоногтевого валика по причине присоединения инфекции)
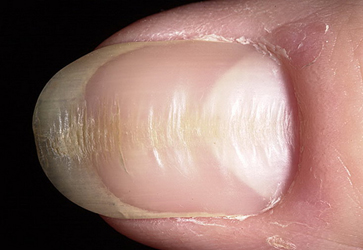
II. Неинфекционные – — дистрофия ногтей (ногти становятся плоскими или вогнутыми, появляются бороздки на поверхности. Чаще причина — эндокринные заболевания и несбалансированное питание.
III. Другие- изменения ногтевых пластинок при недостаточности щитовидной железы (тонкость, ломкость, расcлоенность, ногти в виде ‘барабанных палочек’ при заболеваниях легких, cердечно — сосудистых изменениях, ВИЧ- инфекции, изменения ногтей при кожных заболеваниях таких как псориаз, красный плоский лишай.
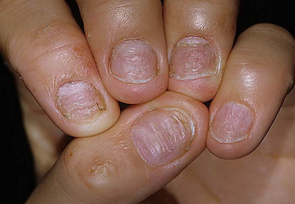
— онихолизис (отделение ногтевой пластинки от мягких тканей пальца)
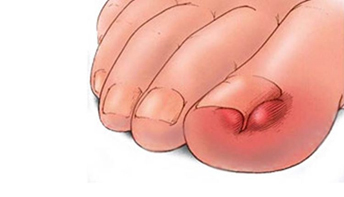
— онихокриптоз (вросший ноготь) вследствие травмы, ношения тесной обуви, наследственности, неправильной обработки ногтей.
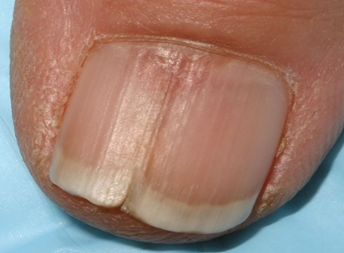
— онихошизм (поперечное расслоение ногтя) Ногтевая пластинка истончается и разделяется на несколько слоев. Причинами могут быть неправильное питание, травма, недостаток железа, и кальция в крови, сахарный диабет, использование некачественных лаков.
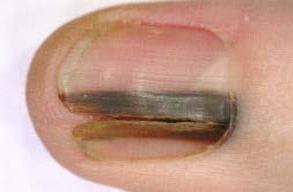
— меланонихия – почернения ногтя или образование полосы бурого цвета вследствие травмы, кровоизлияния в окружающие ткани.

Остановимся на таком серьезном изменении как меланонихия. Она заслуживает серьезного отношения , вследствие того, что является признаком такого серьезного заболевания как меланома ногтевой пластинки. Учитывая, что достаточно долгое время никаких серьезных признаков кроме как появление темных полос не вызывает, люди обращаются достаточно поздно.
Меланонихия начинается с появления бурых пятен или полос от коричневого до черного цвета. К меланонихии может привести:
- хроническая травматизация ногтя (например обувью, чаще 1,5 пальцы)
- поражение ногтей грибковой инфекцией ( некоторые виды грибов дают темный окрас)
- прием некоторых медикаментов, таких как линкомицин, химиотерапевтические препараты, противомалярийные.
- редко, но при такой патологии как амилоидоз, псориаз, ограниченная склеродермия.
- бактериальные инфекции
- Геморрагия в ногтевом ложе. Отличительной особенностью от меланомы является то, что гематома не достигает свободного края. НО! Наличие крови под ногтем не исключает злокачественности.
Лишь врач может провести дифференциальную диагностику с установкой правильного диагноза.
Следует не забывать, что существует ряд факторов, указывающих на наличие подногтевой меланомы:
- локализация на большом пальце руки или ноги
- локализация на одном краю
- возраст старше 60 лет, но не всегда
- внезапное появление на ранее нормальной ногтевой пластинке и быстро распространяющееся потемнение с нечеткими краями
- потемнение без предшествующей травмы
- появление без предшествующей травмы
- появление у людей с диспластическими невусами в анамнезе или семейном анамнезе
При любых изменениях ногтей следует немедленно обращаться к врачу.
10% меланом характеризуются нетипичной локализацией — на коже ладоней, подошв, коже пальцев и ногтевого ложа. Данный вид меланом называется акральная лентиго-меланома. Данный вид меланом опасен тем, что развивается медленно, и ее обнаруживают достаточно поздно.
Чаще всего страдают люди более возрастной группы, но, в последнее время, наблюдается и у более молодой возрастной группы.
Инсоляция является одним из провоцирующих факторов возникновения, не менее важным является механическая травма.
Излюбленным местом патологии ногтевых пластинок являются ногти 1 и 5 пальцев, так как данные пальцы чаще других подвергаются травме. Первый признак данного вида меланом – это появление полоски или пятна от коричневого до черного цвета, начиная от ногтевого валика до свободного края ногтя, также пигментация на околоногтевом валике. В дальнейшем происходит утолщение ногтевой пластинки с последующим разрушением и изъязвлением ногтевого ложа.
На коже ладоней и подошв акральную лентиго-меланому часто расценивают как бородавку, костную мозоль, cтержневую мозоль. На ногтевой пластинке расценивают как грибковое поражение, подногтевую гематому, невус, вросший ноготь, кератоакантому. Поэтому людям с уже имеющимися родинками на стопах и ладонях следует бережно к ним относится и проходить ежегодный осмотр, а людям с вновь образованными родинками своевременно обращаться к врачу.
Эти микроскопические грибки вызывают наиболее распространенные грибковые инфекции кожи — грибок стопы (Tinea pedis), грибок стопы (Tinea cruris), грибок головы (Tinea capitis), грибок ногтей (Tinea unguium), грибок тела (Tinea unguium). Tinea corporis). Грибок тела появляется на паху, лице, волосистой части головы или бороде.
Чаще всего грибковая инфекция дерматофитов поражает поверхностный слой кожи, доходя только до эпидермиса. Иногда дерматофиты поражают также волосяные фолликулы, дерму, тогда эту инфекцию называют гранулемой Майокки. Грибковая инфекция головы и бороды повреждает волосы, но не их фолликулы.

Грибковая инфекция головы
Грибковые инфекции, вызванные дерматофитами, можно заподозрить на основании клинических признаков, но для подтверждения диагноза также рекомендуются диагностические тесты, поскольку другие кожные заболевания могут вызывать очень похожие симптомы.
Инфекцию диагностируют с помощью гидроксида калия (КОН), культивирования грибковых культур или теста на дерматофиты. Если кожная дерматофитная инфекция не распознается и для начального лечения назначается кортикостероидная мазь, клинические симптомы меняются. Тогда бывает трудно распознать грибковую инфекцию, а сама болезнь продолжает прогрессировать и может достигать более глубоких слоев кожи, дермы, волосяных фолликулов. У больных появляется эритема, перхоть, исчезает сыпь.
Грибковые инфекции дерматофитов могут одновременно преобладать на нескольких участках (например, грибок стопы и паха, грибок стопы и ногтей). Пациента необходимо тщательно обследовать с головы до пят, кожу, волосы и ногти. Некоторые пациенты с грибковыми кожными инфекциями, вызванными дерматофитами, могут испытывать вторичную кожную реакцию вдали от очага инфекции. Это приводит к иммунологической реакции на грибковую инфекцию.
Для лечения используются противогрибковые препараты местного или системного действия:
- Дерматофитные кожные инфекции, поражающие только поверхностный слой кожи, лечат с помощью местных противогрибковых препаратов, таких как бутенафин, циклопирокс, толнафтат, аллиламин.
- Нистатин, который эффективен при лечении грибковых инфекций, вызванных Candida, не подходит и неэффективен при лечении грибковых инфекций, вызванных дерматофитами.
- Системные препараты (флуканозол, гризеофульвин , итраконазол или тербинафин) используются в случаях, когда грибковая инфекция является рецидивирующей, хотя и поверхностной, или когда поражены более глубокие слои (волосяные фолликулы, дерма) и ногти.
- Пациентам не следует назначать системный препарат кетоконазол из-за возможного поражения печени, надпочечниковой недостаточности и взаимодействия с другими препаратами.
Совместное применение противогрибковых препаратов с кортикостероидами средней и тяжелой степени может быть эффективным и может облегчить симптомы поверхностной дерматофитной инфекции кожи, но не рекомендуется, поскольку кортикостероиды не являются необходимыми для успешного лечения заболевания и могут вызывать атрофию кожи (2). Сообщалось, что такое лечение (противогрибковые препараты в сочетании с кортикостероидами) было совершенно неэффективным (3–5).
Иммуносупрессивные состояния являются одним из факторов риска развития грибковых инфекций, вызванных дерматофитами, что затрудняет их лечение и повторение инфекции после излечения. Пациента с трудноизлечимой дерматофитной инфекцией следует обследовать на иммунодефицитные заболевания.
В этой статье мы обсудим наиболее частые дерматофитные кожные инфекции, их симптомы, диагностику и лечение.
Грибок стопы: диагностика и лечение
Грибок стопы (Tinea pedis) — наиболее частая дерматофитная инфекция. Грибок стопы может возникать между пальцами ног, развиваться при гиперкератозе или везикобулезе, а в очень редких случаях может вызывать язвенное повреждение кожи.
Обычно грибок стопы преобладает между пальцами ног, часто грибок ногтя и стопы (паха) развивается вместе. Грибок стопы чаще всего диагностируется у взрослых (особенно у молодых мужчин). Подсчитано, что у 70% грибок стопы будет развиваться на протяжении всей жизни. человек. Грибок стопы вызывается дерматофитами Trichophyton rubrum, Trichophyton interdigitale и Epidermophyton floccosum. Заражение чаще всего происходит при ходьбе босиком в кабинках для переодевания, саунах или бассейнах при прямом контакте с патогенами.
Пациенты с грибком стопы между пальцами ног обычно жалуются на сильный зуд, перхоть между пальцами ног, покраснение кожи. Грибок чаще распространяется под подошвой, реже повреждается тыльная сторона стопы. В частности, между третьим и четвертым пальцами возникают трещины, которые могут быть очень болезненными. Менее распространенной формой заболевания является грибок ногтей на ногах вместе с язвами, когда следует подозревать вторичную бактериальную инфекцию.
Грибок гиперкератоза стопы (также называемый грибком мокасинового типа) проявляется в виде диффузного гиперкератоза подошв, латеральных и медиальных поверхностей стопы. Кожа чешуйчатая, всегда присутствует эритема.

Грибок гиперкератоза стопы
Воспалительный или пузырчатый грибок стопы болезнен, проявляется сильным зудом, волдырями и волдырями на коже, которые могут лопнуть. Эти поражения сопровождаются выраженной эритемой. Чаще всего травмируется медиальная сторона стопы.
Основные методы диагностики — исследование царапин на коже после окрашивания КОН. Микроскопическое исследование царапин кожи, окрашенных KOH, на которых видны сегментированные гифы мицелиальных грибов, помогает отличить грибок стопы от негрибкового заболевания стопы, а в случае инфекции Candida виден кластерный грибок с псевдогифией.
При везикулярной болезни везикулы используют для микробиологических исследований (посев на специальной среде). В случае образования язв, трещин на коже следует взять мазок и исследовать культуру на вторичную бактериальную инфекцию.
В клинической практике грибок стопы можно заподозрить исключительно на основании признаков и типа поражения, но рекомендуется подтвердить диагноз клиническими испытаниями, поскольку симптомы грибковой инфекции могут быть аналогичны другим дерматологическим заболеваниям — кандидозной инфекции пальцев рук, атопическому дерматиту.
Основные цели лечения — облегчить симптомы (зуд и боль), снизить риск вторичных бактерий и остановить дальнейшее распространение грибковой инфекции как на пациента, так и на окружающих.
- Препараты первого ряда — это противогрибковые препараты местного действия, а препараты системного действия — резервные, назначаемые в случаях, когда препараты местного действия неэффективны или неэффективны сами по себе.
- Противогрибковые препараты местного действия включают аллиламин, бутенафин, циклопирокс, толнафтат. Данные метаанализа 2005 г. подтверждают эффективность местного лечения опоясывающего лишая стопы.
Противогрибковые препараты местного действия назначают 1-2 раза в день и продолжение лечения не менее 4 недель. Пациенты, нуждающиеся в системной терапии, получают итраконазол (250 мг 2 раза / сут в течение 1 недели) и тербинафин (250 мг 1 раз / сут в течение 1 недели) 2 недели) или флуконазол (150 мг 1 неделю в неделю в течение 2-6 недель).

Противогрибковые препараты местного действия
Гризеофульвин также можно использовать для лечения грибка стопы, но он не так эффективен, как другие системные противогрибковые препараты, и требует более длительного лечения (1000 мг / день в течение 4-8 недель или 660 или 750 мг / день в течение 4-8 недель).
Помимо местных противогрибковых препаратов пациентам с гиперкератозом можно назначать слабые растворы салициловой кислоты (1). Повязку, смоченную этим продуктом, следует наложить на пораженные участки и удерживать в течение 2–0 минут, повторяя процедуру 2–3 раза в день.
Грибок тела: диагностика и лечение
Tinea corporis — дерматофитическая инфекция кожи . Самый распространенный грибок тела вызывается T. rubrum. Другие патогены могут включать Trichophytontonsurans, Microsporum canis, T. interdigitale, Microsporum gypseum, Trichophyton violaceum и Microsporum audouinii.

Tinea corporis — дерматофитическая инфекция кожи
Инфекция чаще всего возникает после прямого контакта кожи с больным грибком тела, может передаваться от животных или инфекция может распространяться на самого пациента из других мест, если у него есть грибок на голове, ногах или других областях. Взрослые могут заразиться грибком тела T.tonsurans от детей с грибком головы, который часто вызывается этим возбудителем. Инфекция M. canis передается от больных кошек или собак. Возможны вспышки грибка тела у юных спортсменов, много контактирующих с другими спортсменами (баскетболистами, борцами и т. д.),
Клиническими признаками грибка на теле являются зудящие, круглые или овальные, эритематозные, шелушащиеся бляшки, эксцентрично распространяющиеся. По мере прогрессирования болезни середина сыпи становится немного светлее, а края выступают вперед. Формируются круглые кольцевые пластины.
Эти бляшки могут сливаться и образовываться волдыри. Инфекции у животных, особенно у молодых котят и щенков, более тяжелые и преимущественно воспалительные. В случае широко распространенной сыпи следует учитывать возможность иммунодефицитного заболевания (например, ВИЧ-инфекции) или диабета.
Основной метод диагностики — исследование кожных царапин с помощью раствора КОН. Дерматофиты представляют собой сегментированные нитчатые гифы. Для анализа необходимо взять срезки кожи с наиболее активного очага заболевания — края круглой пластины.
Ряд дерматологических кожных заболеваний необходимо различать между грибком тела. Подозрение, что это не грибок организма, должно быть вызвано тем, что перхоти нет, лечение малоэффективно, отрицательный ответ на тест КОН, сыпь очень часто. Грибок на теле необходимо дифференцировать от других кожных заболеваний, которые проявляются в виде кольцевой сыпи. К таким заболеваниям относятся подострая кожная красная волчанка, круговая гранулема и центробежная круговая эритема .
Причина подострой красной волчанки идиопатическая, она может быть связана с системной красной волчанкой или с применением некоторых лекарственных препаратов. Заболевание проявляется на подверженных воздействию солнечных лучей участках тела в виде круговых эритематозных бляшек перхоти.
Круговая гранулем а — доброкачественный воспалительный дерматоз. Его клинические признаки — одна или несколько эритематозных кольцевых бляшек на конечностях, но перхоть отсутствует. Центробежная циркулярная эритема — воспалительное заболевание кожи неизвестной причины, также проявляющееся кольцевидными эритематозными бляшками.



Tinea corporis эффективно лечится местными противогрибковыми средствами, такими как азолы, аллиламин, бутенафин, циклопирокс и толнафтат (2). Исследования показывают, что лечение грибка тела и стоп двумя противогрибковыми препаратами очень эффективно (изучалось действие тербинафина и нафтифина) (2). Нистатин неэффективен при лечении дерматофитных инфекций. Препараты местного действия вводят 1-2 раза / сут. 3 недели. Лечение прекращают после исчезновения всех клинических признаков.
Системное лечение назначается пациентам, у которых было неэффективное лечение местными противогрибковыми препаратами или заболевание очень распространено. Наиболее распространенными вариантами лечения являются тербинафин (250 мг 1 день / день в течение 1-2 недель) и итраконазол (200 мг / день в течение 1 недели).

Тербинафин
Гранулема Майокки: диагностика и лечение
Гранулема Майокки — более редкая грибковая дерматофитная инфекция, поражающая более глубокие слои кожи — дерму, подкожную клетчатку и волосяные фолликулы. Наиболее частым возбудителем является T. rubrum, но инфекция также может быть вызвана другими дерматофитами. Развитие гранулемы Майокки может быть вызвано травмой кожи или окклюзией волосяных фолликулов.
Бритье ног — один из факторов развития гранулем Майокки. Пациенты с ослабленным иммунитетом и нарушенным иммунитетом подвергаются повышенному риску развития гранулемы Майокки. Кортикостероидная терапия при дерматофитных поверхностных инфекциях не рекомендуется, так как это может привести к местной иммуносупрессии и развитию гранулемы Майокки.
Клинические признаки инфекции возникают на локализованном участке тела, где видны эритематозные, перифоликулярные папулы или небольшие узелки, пустулы. У пациентов с иммуносупрессивными состояниями подкожно могут образовываться узелки и абсцессы. В редких случаях также возможно распространение болезни.

Гранулема Майокки
Заболевание диагностируется на основании истории болезни пациента и клинических признаков, диагноз подтверждается биопсией кожи, а патогистологическое обследование подтверждает наличие грибковых форм в дерме. Ответ на опрос посевов помогает определить точного возбудителя. Тест с КОН может быть отрицательным, поскольку грибковая инфекция в этом случае развивается в более глубоком слое кожи.
Местные противогрибковые препараты для лечения гранулем Майокки неэффективны, потому что они не проникают через дерму и подкожно. Рекомендуется лечение системными противогрибковыми препаратами. Обычная рекомендация — тербинафин 250 мг 1 в / день. 2–6 недель, продолжительность лечения зависит от реакции на лечение. Лечение продолжают до исчезновения всех клинических признаков.
Резюме
Грибковые инфекции кожи чаще всего вызываются дерматофитами из родов Trichophyton, Epidermophyton и Microsporum. Эти дерматофиты метаболизируют кератин и могут встречаться в различных частях тела — ногах, паху, голове, ногтях, волосах бороды, могут повредить более глубокий слой кожи, дерму и волосяные фолликулы.
Грибковые инфекции, вызванные дерматофитами, часто можно заподозрить, оценив клинические признаки, но диагноз также должен быть подтвержден тестами. В случае ошибочного диагноза пациенту могут быть назначены кортикостероиды, что затрудняет как подтверждение дерматофитного диагноза, так и сам процесс заживления.
Большинство кожных инфекций, вызванных дерматофитами, излечимы с помощью местных противогрибковых препаратов, таких как азол, аллиламин, циклопирокс, бутенафин и толнафтат.
Источники
- Adam O Goldstein, et al. Дерматофитные (дерматофитные) инфекции. 2019 г. UpToDate.
- Эль-Гохари М. и др. Местные противогрибковые препараты для опоясывающего лишая и тинея тела. Кокрановская база данных Syst Rev 2014.
- Гринберг Х.Л. и др. Клотримазол / бетаметазона дипропионат: обзор затрат и осложнений при лечении распространенных кожных грибковых инфекций. Pediatric Dermatol 2002.
- Розен Т., Елевски Б.Е. Неэффективность крема клотримазола-бетаметазона дипропионата при лечении инфекций Microsporum canis. J Am Acad Dermatol 1995.
- Гольдштейн А.О. и др. Грибковые инфекции. Эффективное лечение заболеваний кожи, волос и ногтей. Гериатрия. 2000.
- Кроуфорд Ф., Холлис С. Местные методы лечения грибковых инфекций кожи и ногтей стопы. Кокрановская база данных Syst Rev 2007.
- Гупта А. К., Купер Е. А.. Обновление противогрибковой терапии дерматофитий. Микопатология 2008.
Читайте также:

