Как отличить фурункул от опухоли
Обновлено: 19.04.2024
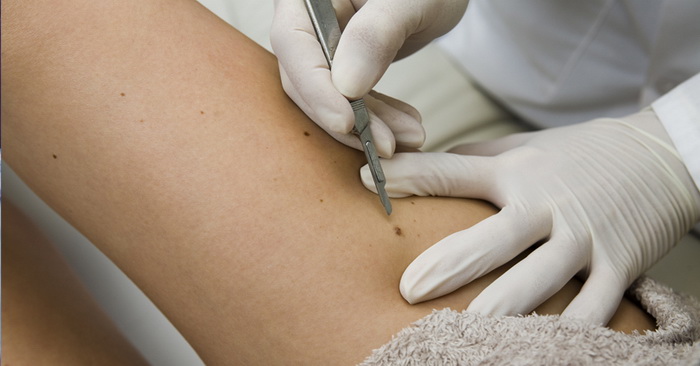
Липома и атерома кожи - две распространенные разновидности доброкачественных новообразований. Они требуют исключительно внимательного к себе отношения, поскольку в ряде случаев (правда, к счастью, нечасто) могут перерождаться в злокачественные опухоли. Появление атеромы может не вызвать подозрений — поначалу она обычно не доставляет больших неудобств. Однако даже в том случае, если новообразование не болезненно, все-таки стоит показаться врачу. Часто жировик (липома) на шее или коже головы постепенно увеличивается в размерах, в этом случае посетить врача нужно срочно — новообразование нужно будет исследовать, чтобы определить, нет ли опасности развития рака.
Липома и атерома часто внешне похожи, и пациенты нередко не отличают их друг от друга, определяя под общим названием «жировик». Попробуем разобраться, в чем же разница между липомой и атеромой, а также, как поступить, если у вас выявлено одно из этих образований.
Липома
Это – доброкачественное образование, состоящее из жировой ткани. По сути – это локальное скопление жировой ткани под кожей. Липома относится к доброкачественным опухолям, хотя в редких случаях под ее маской может развиваться липосаркома– образование злокачественное.
Липомы проявляют себя в виде мягкоэластических подкожных образований, подвижных, безболезненных, могут медленно увеличиваться в размерах. Кожа над липомами не изменена и легко смещается над ними. Мелкие липомы вообще не видны их можно обнаружить только при пальпации. Более крупные липомы выделяются как «бугры» округлой или овальной формы. Размеры липом очень вариабельны – от 1-2 см до 20 см и более. Липомы никогда не воспаляются и не нагнаиваются.
Атерома
Происхождение атеромы принципиально иное, чем липомы. Атерома развивается из сальных желез кожи. По разным причинам проток железы забивается, секрет скапливается в железе, которая начинает постепенно увеличиваться в размерах. Атерома определяется в виде небольшого (от 0,5 до 2 – 3 см) образования, которое всегда несколько возвышается над кожей и всегда спаяно с ней (т.е. кожа над атеромой не смещается), может медленно расти. Атерома всегда имеет капсулу, содержит атероматозные массы, напоминающие измельченное сало.
Т.к. атерома соединена с внешней средой протоком, всегда есть угроза, что через проток она инфицируется, и произойдет нагноение. В этой ситуации в области ранее «спокойной» атеромы появляются умеренные боли, образование быстро (за несколько дней) увеличивается в размерах, вокруг него появляется покраснение, может повышаться температура тела. Нагноение атеромы требует срочной операции.
Симптомы
Определить проблему в обоих случаях обычно не составляет сложности.
- подвижная и безболезненная, размеры могут быть от нескольких миллиметров до 10-15 см;
- на ощупь — тестообразная или плотная;
- не спаяна с кожей – кожа легко смещается над образованием;
- никогда не воспаляется – т.е. над липомой не отмечается покраснения кожи, припухлости.
Чаще всего липомы располагаются на конечностях, голове и туловище, практически никогда не бывают на лице.
Симптомы атеромы
Образование в виде бугорка, безболезненно, подвижно, спаяно с кожей, часто можно разглядеть отверстие выводного протока железы. Чаще всего «шишка» располагается на участках тела, где есть волосяной покров: на лице, коже головы, в области половых органов, на ногах, на спине, встречается на лице. В случае появления нагноившейся атеромы образование увеличивается в размерах за несколько дней, кожа на пострадавшем участке может покраснеть и стать болезненной, может также подняться температура.
Лечение
Теперь, когда мы разобрались в отличии липомы от атеромы, перейдем к следующему вопросу: а нужно ли вообще удалять липому или удалять атерому? Начнем с того, что консервативное лечение липомы, равно как и лечение атеромы абсолютно бесперспективно. Более того, агрессивное воздействие на эти образования различными «народными» средствами может вызвать нагноение атеромы, а также малигнизацию (озлокачествление) липомы.
Тактические подходы к лечению липомы следующие: если липома небольшая (2-3 см), не растет и не причиняет каких-либо неудобств (не трется об одежду, не является косметическим дефектом и т.п.), то ее можно не удалять. В случае же роста (а особенно быстрого), лучше пойти на операцию. Если липома растет, то удалять ее рано или поздно все равно придется, но лучше сделать это пока она маленькая, чтобы избежать больших разрезов и травматичности вмешательства. Любая удаленная липома должна быть направлена на гистологическое (под микроскопом) исследование.
Подводя итоги всему вышесказанному можно сказать
- Липома и атерома – доброкачественные образования разной природы – липома просто состоит из измененной жировой ткани, а атерома – из сальной железы с капсулой, заполненной секретом – салоподобными атероматозными массами.
- Консервативное, в т.ч. народными средствами лечение липомы, равно как и лечение атеромы абсолютно неэффективно, а зачастую и вредно.
- Небольшую (2-3 см) липому можно не оперировать, а наблюдать. В случае роста, а также при каком-либо дискомфорте показана операция по удалению липомы.
- Удаление атеромы всегда желательно, т.к. им свойственно увеличиваться в размерах и нагнаиваться.
- Если вы обнаружили у себя подкожное образование, нужно обратиться к врачу, т.к. под маской липомы или атеромы могут развиваться другие образования – дерматосаркомы, липосаркомы, гигромы, лимфаденит и др.
Доктор Ельшанский И. В. много лет занимается диагностикой и хирургическим лечением доброкачественных образований кожи и подкожной клетчатки.
Новообразования (неоплазии) – это медицинское название опухолей, т. е. избыточного разрастания какой-либо ткани в организме. Опухоли – результат бесконтрольного размножения клеток, которые еще не достигли зрелости и потому утратили свою способность полноценно выполнять свои функции.
Опухоли могут возникать во внутренних органах и на поверхности кожи. Многие, не зная, какие бывают новообразования на коже, при появлении любого новообразования на коже ошибочно полагают, что это рак. На самом деле это не всегда так.
По основной классификации новообразования кожи делятся на доброкачественные и злокачественные. Еще существуют предраковые образования – пограничные между двумя основными видами. У каждого типа есть свои подвиды и особенности, а для постановки точного диагноза нужна правильная диагностика.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Предраковые новообразования (преканкрозы)
Предраковыми называют новообразования, которые под воздействием врожденных или текущих причин получили склонность к злокачественному перерождению. Как правило, это хронические состояния, которые наблюдаются у человека в течение длительного времени.
Таким образом, предраковые опухоли – опасные новообразования на коже, которые могут приводить к развитию онкологических процессов. К ним относятся:
- Старческая кератома – кератоз, при котором на коже у пожилых людей возникают сухие корки и чешуйки. При их отслаивании может возникать легкая кровоточивость.
- Пигментная ксеродерма – наследственная опухоль, развивающаяся из-за повышенной чувствительности кожи к ультрафиолету. Встречается редко, представляет собой пигментные пятна, которые становятся бородавчатыми разрастаниями.
- Кожный рог – конусообразная опухоль, внешне напоминающая рог. Имеет желтый или коричневый цвет. возникает на открытых участках тела, которые регулярно подвергаются трению или сдавливанию. Характерен для людей пожилого возраста
- Болезнь Боуэна – внутриэпидермальный рак. Без лечения может трансформироваться в инвазивный рак кожи. На ранней стадии болезнь Боуэна представляет собой небольшое красновато-коричневое пятно размером 2-50 мм. имеет шелушащуюся поверхность, приподнятые неровные края. После удаления чешуек остается мокнущая, но не кровоточащая поверхность.
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование. Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.

Синусит - это острое или хроническое воспаление слизистой оболочки околоносовых пазух. Возникает в результате попадания в носоглотку инфекции, аллергенов, вследствии заболеваний верхних дыхательных путей, травм и аномалий развития носа и придаточных пазух. Общие симптомы синуситов — затрудненное носовое дыхание, насморк, боль в области придаточных пазух, повышение температуры тела. Диагноз подтверждают на основании данных КТ или рентгенографии придаточных пазух, бакпосева отделяемого, общего анализа крови. При синуситах назначают антибактериальные препараты, промывание, физиотерапию, по показаниям — операции на придаточных пазухах носа.
Причины синусита
Носовую полость с придаточными пазухами соединяют узкие ходы, через которые происходит постоянное очищение пазух. Если пазухи не очищаются по какой-либо причине или перекрываются с носовой полостью, в них застаивается слизь с бактериями и вирусами, что служит толчком для начала воспалительного процесса.
Основные возбудители синусита — вирусы, бактерии, грибы. Попадая через носоглотку в придаточные пазухи, микроорганизмы нарушают кровообращение в носовой полости, вызывают застой крови и отек слизистой оболочки. Соустья носовых пазух блокируются, забиваются муконозальным секретом (соплями), нарушается качество дыхания. Это благоприятные условия для развития условно-патогенной флоры.
Синуситы необязательно провоцируют микробы. Отечность слизистой носа и повышенную секрецию желез вызывает вазомоторный (идиопатический, неинфекционный) ринит. При вазомоторном рините в ответ на действие респираторных антигенов, аллергенов сосуды носовых ходов расширяются, наполняются кровью, развивается отек, что приводит к нарушению дренажной функции и воспалению.
Распространенные причины вазомоторного ринита:
вдыхание холодного и сухого воздуха, табачного дыма,
использование бытовых и косметических средств,
неблагоприятная экологическая обстановка,
алкогольная и никотиновая зависимость,
употребление пряностей, острой пищи,
длительное бесконтрольное применение сосудосуживающих капель в нос.
К воспалению носоглотки и закрытию соустий придаточных пазух предрасполагают различные заболевания верхних дыхательных путей и анатомические аномалии:
фарингит (воспалительный процесс в слизистой оболочке глотки);
тонзиллит (воспаление небных миндалин);
аденоиды (разрастания носоглоточных миндалин);
доброкачественные и злокачественные опухоли в носовой полости;
отит (воспаления в разных отделах уха: наружном, среднем и внутреннем);
искривление носовой перегородки;
чужеродный предмет в полости носа.
Высокий риск синуситов создают травмы носа, обширные операции в носовой полости. Фоном для развития воспаления придаточных пазух носа служат иммунодефицитные состояния — СПИД, сахарный диабет, онкологические и аутоиммунные патологии; неоправданное использование антибактериальных препаратов.
Виды и классификация синуситов
Синусит протекает остро, подостро и хронически. Острый синусит обычно возникает на фоне инфекционных заболеваний, перенесенного ОРВИ, и продолжается от 2 до 4 недель. Подострый синусит — следствие неправильного лечения или отсутствия такового вообще. Симптомы сохраняются на протяжении 1–2 месяцев. К хронизации процесса предрасполагают частые эпизоды синуситов, вазомоторный ринит. Критерий хронической формы заболевания — наличие отека и воспаления более 12 месяцев.
С учетом локализации процесса выделяют четыре типа синуситов:
Гайморит. Воспаление верхнечелюстной (гайморовой) пазухи.
Фронтит. Воспаление возникает в лобной пазухе.
Этмоидит. Воспаление поражает решетчатый лабиринт.
Сфеноидит. В патологический процесс вовлечена клиновидная пазуха.
В зависимости от характера воспалительного процесса выделяют несколько форм синуситов:
Отечно-катаральную. Воспаление развивается только в слизистой оболочке пазух носа. Выделения водянистые и бесцветные.
Гнойную. Воспаление охватывает глубокие слои тканей околоносовых пазух. Характерные симптомы — отделяемое с примесями гноя, желто-зеленого цвета.
Смешанную. Присутствуют признаки гнойной и отечно-катаральной формы.
Воспалительный процесс затрагивает одну околоносовую пазуху — моносинусит или несколько — полисинусит. При поражении слизистой оболочки всех придаточных пазух диагностируют пансинусит.
Симптомы синусита
Клиническая картина зависит от локализации и характера воспаления.
Симптомы гайморита
Заболевание имеет острое начало. На первый план выходит токсико-аллергический симптом:

тошнота и рвота,
повышенная температура тела до 39°С.
Пациент предъявляет жалобы на боль со стороны пораженной гайморовой пазухи, в области скуловой кости, корня носа. Болезненные ощущения усиливаются при пальпации, распространяются на висок, пораженную половину лица.
Качество дыхания нарушено. При двустороннем воспалении верхнечелюстных пазух пациент вынужден дышать через рот. Для катарального хронического гайморита характерны жидкие, серозные выделения из носа со зловонным запахом. При гнойной форме отделяемое желто-зеленого цвета, густое и тягучее, засыхает коркой в носовой полости.
Хронический гайморит имеет волнообразное течение. В периоды ремиссии состояние пациента удовлетворительное. При обострении появляются симптомы интоксикации, возможно незначительное повышение температуры тела, головная боль. Головная боль давящая, распирающая, усиливается при движении глазами, открывании век. Облегчение приносит сон и горизонтальное положение тела.
Течение хронического гайморита иногда осложняет ночной кашель, который не поддается стандартному лечению. Кашель провоцирует истечение гноя из верхнечелюстной пазухи по задней стенке глотки. У некоторых пациентов развивается конъюнктивит, кератит (воспаление роговицы).
Симптомы этмоидита
Этмоидит редко протекает изолированно, и как правило, возникает одновременно с гайморитом или фронтитом, реже со сфеноидитом. Заподозрить заболевание можно по боли в области переносицы и корня носа. Боль давящего характера, по ощущениям пациента с эпицентром «за глазами» или «глубоко в переносице».
Другие признаки этмоидита:
затруднено носовое дыхание,
выделения из носа разного характера, преимущественно без запаха,
полная или частичная утрата чувствительности к запахам,
повышенная температура тела,
При распространении воспаления на задние стенки решетчатой кости, экссудативные массы накапливаются в носоглотке, и утром создают ощущение кома в горле.
Хронический этмоидит в стадии ремиссии клинически не проявляется. Некоторые пациенты жалуются на периодическую слабо выраженную головную боль. Периоды обострения имеют те же симптомы, что и острая форма.
Симптомы фронтита
Течение фронтита тяжелее воспаления других синусов. Клиническую картину определяет степень тяжести заболевания. Для легкой формы характерны преимущественно местные признаки:
незначительная головная боль в надбровной зоне,
слизистые или гнойные выделения из носа,
ухудшение носового дыхания,
ощущения жжения и дискомфорта в медиальном углу глаза.
Интоксикационный синдром, как правило, отсутствует. Симптомы фронтита сохраняются в среднем 5–7 дней, после чего исчезают или остаются, что свидетельствует о присоединении бактериальной инфекции.
При среднетяжелой форме состояние пациента отягощает выраженная боль в области надбровной дуги. Боль пульсирующая, распирающая, усиливается при наклонах головы вперед-назад, движении глазных яблок. Возникают признаки интоксикации: температура тела 37.5–38.5°С, слабость, недомогание, нарушение сна, отсутствие аппетита.
Тяжелая форма отличается интенсивным болевым синдромом, тяжелой интоксикацией, отеком верхнего века на стороне поражения, слезотечением, расстройством зрения.
При хронизации воспаления в стадии ремиссии симптомы отсутствуют или проявляются незначительными выделениями из носа, умеренной периодической головной болью. Обострение начинается с тупой боли в области лба. Болевой синдром усиливается после физической нагрузки.
Симптомы сфеноидита
Основные клинические проявления — головная боль, повышенная температура тела, нарушения обоняния и зрения. Головная боль ноющая, из центра головы смещается в затылочную и височную зоны, глазницу.
При хронической форме сфеноидита головная боль незначительная. На первый план выходят неврологические расстройства:

слабость и недомогание,
Для острой и хронической формы заболевания характерны серозные или гнойные выделения из носа, непроходящее чувство дискомфорта в глотке и носовой полости. Некоторые пациенты ощущают неприятный запах изо рта.
Реже сфеноидит начинается со снижения остроты зрения, светочувствительности, частичного выпадения полей зрения. При вовлечении в воспалительный процесс носовой полости, возникает расстройство обонятельных рецепторов.
Осложнения синусита
Нелеченный синусит переходит в хроническую форму. При нарушении функции дыхания в легких снижается давление, скапливается избыточное количество влаги, из-за чего часто может беспокоить одышка. Хронический синусит приводит к развитию бронхиальной астмы, образованию полипов в носу, гипертрофии (увеличению объема тканей) назальной полости.
Постоянная заложенность носа снижает качество ночного сна, становится причиной расстройства обоняния и искажения вкуса. Лица, у которых нарушена дренажная функция, чаще подвергаются простудным и вирусным заболеваниям.
Наиболее опасное осложнение синуситов — менингит. Возникает при воспалении решетчатой и клиновидной пазухи. При отсутствии лечения этмоидита возрастает риск развития флегмоны глазницы (гнойного воспаления орбитальной клетчатки), абсцесса головного мозга, энцефалита (воспаления головного мозга). При фронтите существует риск нарушения зрения, вплоть до полной слепоты.
Все формы синуситов при неадекватной и несвоевременной терапии опасны распространением воспаления вглубь, поражением инфекцией костей, печени, легких, развитием сепсиса.
Диагностика синусита
Диагностика, лечение и профилактика синусита — компетенция отоларинголога (в обиходе лор-врач). Дети до 18 лет находятся под наблюдением педиатра или детского отоларинголога.
При первичном приеме врач тщательно осматривает носовые пазухи, глотку и гортань с помощью специального миниатюрного зеркала с камерой и подсветкой. Во время риноскопии можно обнаружить некоторые причины воспаления придаточных пазух — полипы, новообразования, инородное тело, узость носовых ходов, аномалии развития.
Для уточнения диагноза назначают инструментальные и лабораторные методы исследования:
Компьютерную томографию и рентгенографию околоносовых пазух носа. Дает максимально детальную оценку состояния всех синусов, показывает отечность слизистой оболочки, наличие и количество экссудата (жидкости из мелких кровеносных сосудов при их воспалении), анатомические аномалии носовой полости.
Бактериологическое исследование мазка из носа. Позволяет точно идентифицировать тип возбудителя, определить его устойчивость к антибактериальным препаратам, подобрать оптимальную тактику лечения.
Аллергические пробы. Необходимы пациентам с симптомами вазомоторного ринита, дает возможность достоверно определить аллерген.
Гистологическое исследование. Забор образца ткани выполняют при обнаружении новообразования для определения риска озлокачествления опухоли.
На основании результатов диагностики отоларинголог назначает лечение, при необходимости перенаправляет на консультацию к другому специалисту: травматологу, онкологу, аллергологу.
Лечение синусита
Пациенты со среднетяжелой и тяжелой формой синуситов нуждаются в постоянном медицинском наблюдении, поэтому их госпитализируют в отоларингологическое отделение. Заболевания легкой степени тяжести лечат амбулаторно.
Основная цель терапии — восстановить дренаж (очищение) пазух, удалить патологический экссудат, предупредить осложнения. Проводят консервативное лечение, физиотерапию, по показаниям — оперативное вмешательство.
Консервативная терапия
План лечения синуситов включает разные группы медикаментов:
Сосудосуживающие капли и спреи. Облегчают носовое дыхание, уменьшают отек слизистой оболочки носа, нормализуют отток экссудата. Назначают коротким курсом 3–5 дней.
Антисептики. Приостанавливают воспалительные процессы, уничтожают микробную флору, ускоряют процесс заживления тканей.
Бактериальные лизаты. Эффективны на завершающем этапе лечения для ускорения выздоровления. Действуют местно, усиливают иммунную защиту.
Системные антибиотики. При бактериальных синуситах принимают антибиотики с учетом типа возбудителя, при вирусных формах — противовирусные средства.
Антигистаминные препараты. Необходимы при остром течении синуситов для профилактики образования спаек в околоносовых пазухах, а также при синуситах аллергической природы.
Лечение синуситов невозможно без очищения пазух от слизи и гноя. Эвакуацию патологического содержимого из придаточных пазух проводят разными способами:
кукушка (промывание по Проетцу),
промывание придаточных пазух через соустье.
Наиболее несложная и распространенная процедура — кукушка. В одну ноздрю поддают лекарственный раствор, с другого носового хода одновременно откачивают патологическую жидкость.
Физиотерапия
Хороший результат в лечении синуситов оказывают физиотерапевтические процедуры:
УВЧ. Под действием электромагнитных полей прекращается воспаление, снижается интенсивность боли, повышается способность слизистой оболочки носа к восстановлению.
Электрофорез. Введение лекарственных препаратов через кожу и слизистую с помощью электрических токов оказывает противовоспалительное, обезболивающее, спазмолитическое воздействие.
Кварц. Это лечение коротковолновыми ультрафиолетовыми лучами, которые обладают выраженным антибактерицидным действием.
Внутриносовая блокада. Введение анестетиков или стероидных гормонов в толщу носовой раковины. Облегчает симптомы синуситов, сокращает сроки восстановления после операций на структурах носа.
Если причина синусита — вазомоторный ринит, то облегчение приносит иглорефлексотерапия, ингаляции с небулайзером, магнитотерапия.
Хирургическое лечение
При неэффективности консервативной терапии для восстановления нормального дренирования околоносовых пазух проводят оперативные вмешательства:
пункцию гайморовой пазухи — удаление содержимого пазухи через прокол;
фронтотомию — операцию на лобной пазухе;
этмоидотомию — вмешательство на костях решетчатого лабиринта;
сфеноидитомию — удаление патологического содержимого клиновидной пазухи;
гемисинуситомию — операцию на двух и более пазух носа с одной стороны;
гаймороэтмоидотомию — одновременное вскрытие решетчатой и верхнечелюстной пазух;
баллонную синусопластику — расширение входного соустья гайморовой и лобной придаточных пазух носа;
полисинусотомию — хирургическое вмешательство на нескольких пазухах с обеих сторон.
Когда причина синусита — аденоиды, кисты, полипы, доброкачественные опухоли, гипертрофированные участки полностью удаляют или воздействуют на них лазером, жидким азотом, высокочастотным током. Если причина синусита — искривленная носовая перегородка, восстанавливают ее правильную форму.
Что можно и нельзя делать при синуситах
Результат лечения заболевания зависит не только от своевременного обращения за врачебной помощью, адекватного выбора терапии, но также от готовности и возможностей пациента выполнять предписания специалиста.
Чтобы быстро вылечить синусит в домашних условиях и улучшить общее состояние здоровья рекомендовано:
Пить не менее 1,5–2 л воды в день. Это может быть травяной отвар, настой, зеленый чай, щелочная вода.
Массажировать носовые пазухи. Массаж стимулирует микроциркуляцию крови, улучшает носовое дыхание, снимает отек.
Организовать здоровое питание. Ограничить жирную пищу, копчености, специи, приправы, соль, кондитерские изделия, алкоголь. В большом количестве употреблять свежие овощи и фрукты, кисломолочную продукцию, нежирные сорта мяса и рыбы.
Выполнять дыхательную гимнастику. Упражнения активизируют работу дыхательной системы, повышают сопротивляемость организма к действию микробов, нормализуют отток крови, предупреждают воспалительный процесс.
Регулярно в течение дня промывать нос проточной водой или солевым раствором, чтобы удалить раздражающие вещества, инфекцию, увлажнить слизистую носовую оболочку, не допустить образования корок.
Категорически противопоказано самолечение, особенно в отношении новорожденных и детей младшего возраста, беременных. Запрещено принимать какие-либо препараты без назначения врача, получать активную физическую нагрузку, закапывать в нос сок лука, чеснока или свеклы, чтобы не спровоцировать ожог слизистой оболочки носа.
Нанести вред здоровью могут тепловые процедуры при синусите бактериального происхождения. Тепло усиливает воспалительный процесс, способствует распространению инфекции по всему организму.
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Флегмона - гнойное воспаление подкожной клетчатки не отграниченное от окружающих тканей.
Причиной флегмоны может стать любая рана, фурункул, другие гнойные процессы мягких тканей.
На фото - флегмона нижней трети голени, развившаяся после укуса кошки.
Признаки флегмоны
Признаками являются боль, отёк, покраснение без чётких границ, наличие инфильтрата (уплотнения) под кожей, повышение температуры тела. Из входных ворот инфекции (раны и т. п.) возможно выделение гноя.
Лечение флегмоны
Лечение флегмоны - хирургическое - вскрытие гнойника, иссечение некротизированных тканей (см фото ниже).
На фото - флегмона вскрыта, в дне раны видно ахиллово сухожилие.
После вскрытия гнойника рана очищается, воспалительные явления стихают, начинаются процессы заживления раны.
На фото - рана очистилась, начинает заживать.
В комплексном лечении флегмоны также применяются антибиотики, иммунокорректоры, физиотерапия и др.
На фото ниже - флегмона левого предплечья, развившаяся из фурункула.

На фото ниже - та же флегмона вскрыта, рана очищается.
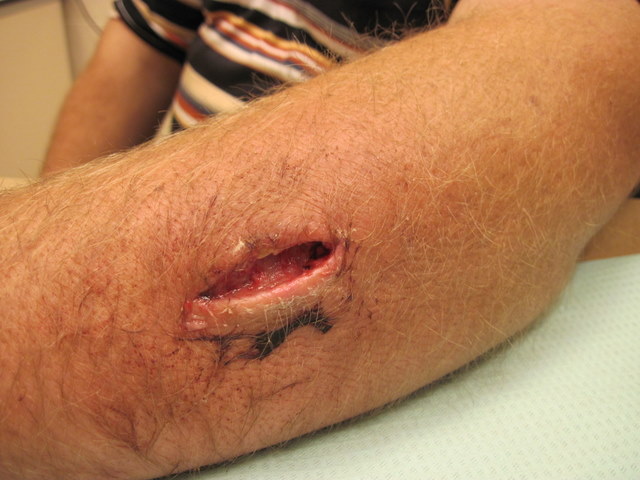
На фото ниже - та же рана, практически зажила.
На фото ниже - запущенная флегмона бедра. Давность заболевания - 2 недели.
Пациент отказался от госпитализации, поэтому лечение флегмоны пришлось проводить в условиях поликлиники. На фото ниже - та же флегмона через 7 дней после операции - рана очистилась, гранулирует.
После очищения раны наложены вторичные швы (фото ниже).
Абсцесс
В отличие от флегмоны, абсцесс - отграниченное от других тканей скопление гноя. По сути абсцесс есть локализовавшаяся флегмона.
На фото - в верхне-наружном квадранте левой ягодичной области - болезненная припухлость с покраснением кожи. 10 дней назад в это место делали уколы - постинъекционный абсцесс левой ягодичной области.
На фото выше - на фоне имеющейся омозолелости возникли боли, покраснение кожи, отек, эпидермис частично отслоен гноем - подмозольный абсцесс.
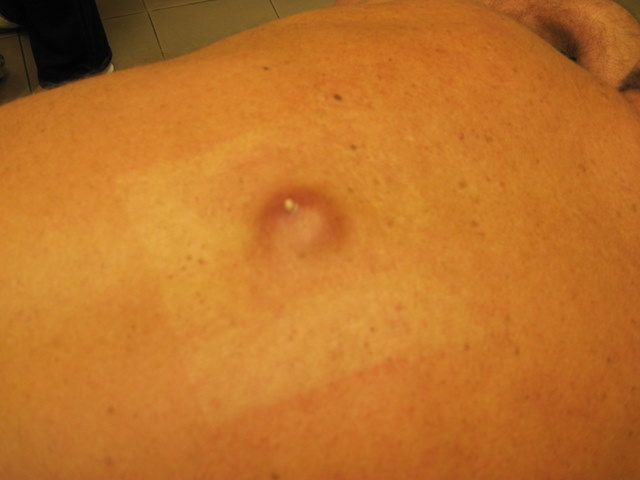
Атерома
Разновидность абсцесса - нагноившаяся атерома - видео операции по вскрытию гнойника
На стадии формирования абсцесса еще есть возможность консервативного лечения (антибиотики, физиотерапия, полуспиртовые повязки), на фоне которого нередко наступает излечение. Если же полость с гноем сформировалась, единственный способ лечения - операция. Под наркозом или под местной анестезией гнойник вскрывают, вытекает гной, после чего производится максимально полное иссечение омертвевших тканей, промывание и дренирование раны. После операции необходимы перевязки (ежедневные или через день). Срок заживления раны - 10 - 20 дней (в зависимости от размеров, глубины и других факторов. При обширных флегмонах может потребоваться кожная пластика.
Читайте также:

