Как отличить дисгидроз от герпеса
Обновлено: 23.04.2024
Дисгидроз – это специфическая дерматологическая патология, при которой наблюдается образование внутриэпидермальных пузырьков с преимущественным поражением кожи кистей и стоп.
Для обозначения дисгидротической зкземы используется так же термин помфоликс (pompholyx)- от греческого слова «пузырь». Однако некоторые авторы данное название не признают и вместо него применяют термин «эпизодическая везикулобуллезная экзема ладоней и подошв» или «экзема кистей и стоп».
Данная разновидность экземы носит распространенный характер и встречается в 20-25% случаев экземы ладоней.
Эта патология специфична для людей с повышенным потоотделением,что также является и усугубляющим течение заболевания фактором. Чаще всего встречается в молодом возрасте от 12 до 40 лет. Мужчины и женщины болеют одинаково часто. Однако пик заболевания у женщин, в основном, наблюдают после двадцати лет, у мужчин — после сорока.
Течение заболевания острое или хроническое с обострениями.
Дисгидроз, как самостоятельное заболевание было описано еще в конце 19 века, однако этиология и патогенез его однозначно так и не установлены. Данные большинства современных исследований, свидетельствуют о том, что симптомы дисгидроза являются экзематозными пузырьками, а не следствием закупорки и повреждения протоков потовых желез, как считалось ранее. А сам дисгидроз многие ученые единогласно считают вариантом аллергической реакции, осложняющей микозы стоп, экземы, пиодермии, пищевые/медикаментозные токсикодермии.
Дисгидротическая экзема относится к хроническим рецидивирующим дерматозам с полиэтилогичной природой возникновения.
Таким образом, выделяют следующие причины, вызывающие развитие заболевания:
- психоэмоциональное перенапряжение.
- нарушение иннервации потовых желез.
- нервно-эндокринные заболевания.
- контакт с химическими реагентами.
- хронические бактериально – вирусные инфекции.
- нарушения в иммунном статусе.
- аллергические реакции.
По статистическим данным в 80% случаев дисгидротическая экзема поражает боковые поверхности пальцев кистей рук больных, у 10% в процесс вовлекаются и подошвы, у 10% – только подошвы.
Умеренный или сильный зуд в типичных местах локализации, а так же повышение температуры кожи и чувство покалывания являются предшественниками вспышке заболевания или его рецидиву. Эритема в таких случаях возникает редко.
Элементы сыпи отличаются в зависимости от фазы заболевания. Так, в острый период отмечают мономорфные, глубоко расположенные везикулы диаметром 1-5 мм, наполненные прозрачной жидкостью и напоминающие крупу. Высыпания появляются внезапно на симметричных участках ладоней, боковых поверхностях пальцев или на подошвах. В более поздних стадиях везикулы сливаются, вскрываются с образованием болезненных трещин, эрозий. После этого могут последовать хронические экзематозные изменения с эритемой, шелушением, лихенификацией.
Присоединение инфекции сопровождается образованием пустул, флегмон, лимфангиитом, увеличением лимфатических узлов. Заболевание протекает волнообразно с неопределенным количеством рецидивов. Ремиссия наступает самостоятельно через 2—3 нед. Дисгидротическая экзема почти всегда носит хронический характер, обострения наступают с интервалами в несколько недель или месяцев. Нередки инфекционные осложнения. Тяжелое течение с частыми обострениями и нарушением трудоспособности бывает крайне редко. По неопределенным причинам рецидивирующие высыпания со временем проходят.
В практике врача дерматолога-косметолога дисгидротическую экзему необходимо дифференцировать с:
- острым аллергическим контактным дерматитом.
- дисгидротической формой дерматофитии стоп.
- ладонно-подошвенным пустулезным псориазом.
- чесоткой.
Лечение дисгидроза
В виду хронического и часто торпидного течения заболевания больные дисгидротической экземой должны находится на диспансерном учете у врача дерматолога.
Системное лечение подразумевает назначение десенсибилизирующей терапии, седативных препаратов, транквилизаторов. В случае подтверждения инфекционной природы – противогрибковые, антибактериальные средства.
В лечении острых состояний широкое распространение получили кортикостероидные препараты для наружного применения, средней и высокой активности. Однако очень важно, чтобы лекарственная форма, кратность и длительность лечения препаратами этой группы определялась опытным врачом дерматологом. Длительное, некомпетентное применение кортикостероидных кремов или мазей может привести к серьезным осложнениям со стороны кожи.
В хронических стадиях следует отдавать предпочтение эмолентам. Это вещества водо- и жирорастворимые, обладающие способностью смягчать кожу. Имеют усиленное противозудное действие, восстанавливают структуру кожи и укрепляют ее естественные защитные механизмы, ограничивают рост и распространение бактерий, оптимально увлажняют и питают сухую атопическую кожу. Эмоленты имеют легкую текстуру, легко наносятся и мгновенно впитываются. Помогают восстановить механизмы, предупреждающие раздражение и зуд кожи.
Также эффективны физиотерапевтические процедуры:
- ультрафонофорез лекарственных препаратов.
- эндоназальный электрофорез.
- диадинамические токи.
- лазеротерапия.
- озонотерапия.
Большое значение для профилактики и лечения дисгидротической экземы имеют диета и гигиена кожи.
Больным рекомендуют молочно-растительную диету с ограничением цитрусовых, легкоусваиваемых углеводов, экстрактивных веществ, алкогольных напитков, солёных и острых продуктов, консервов и маринадов, поваренной соли.
(Автор статьи Чеверда О. — врач дерматокосметолог, Центр дерматологии и косметологии професора Святенко)
Дисгидроз кистей рук - симптомы и методы лечения
Кожные заболевания на сегодняшний день являются достаточно распространенными. Часто можно встретить людей, страдающих от дисгидроза кистей рук или стоп. Многие считают, что причиной возникновения такого заболевания является закупорка сальных желез, но это не так. Волдыри на ладонях и пальцах свидетельствуют о нарушениях внутри.
Возможно, у вас есть какие-либо проблемы с желудочно-кишечным трактом, также есть вероятность, что у вас аллергия, которая проявляется как раз таки в пузырьках на ладонях. Дерматологи утверждают, что причиной может быть обычный стресс и нервное перенапряжение. Вашему вниманию предлагается информация касательно того, как понять, что у вас дисгидроз кистей рук, и как можно решить данную проблему.
Симптомы дисгидроза кистей
- Зуд. Перед тем как у вас появятся высыпания на ладонях, кожа будет чесаться. Достаточно неприятное ощущение, бороться с которым очень сложно. Некоторые пациенты сильно расчесывают руки до крови, что категорически запрещено из-за опасности попадания инфекции.
- Образование пузырьков. Это небольшие бугорки с жидкостью, которые появляются достаточно быстро. Они могут появиться отдельными волдырями, а могут сливаться в единое пятно. Ни в коем случае нельзя их разрывать или давить, иначе может попасть инфекция. Внутри пузырьков находится прозрачная жидкость, поэтому визуально есть сходство с ожогами.
- Вскрытие пузырьков. Спустя какое-то время эти пузырьки начинают вскрываться, из них выделяется прозрачная жидкость, а кожа становится грубой. Появляются шелушения и трещинки, которые со временем проходят. Если попадает инфекция, то возможно появление покраснений, воспалений и нагноений.
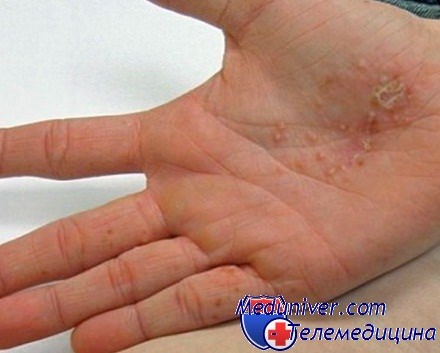
Если говорить о быстром процессе образования, то процесс выглядит так.
1. Появление зуда.
2. Появление пузырьков с жидкостью.
3. Небольшая отечность кистей рук.
4. Болевые ощущения в местах, где пузырьки лопнули.
5. Огрубение кожи, появление шелушений.
6. Процесс заживления и обновления клеток.
Достаточно сложный процесс для клеток, но занимает это несколько дней. Кожа может длительное время восстанавливаться, если вы не будете использовать различные мази. Для того чтоб четко прослеживать динамику заболевания необходимо регулярно проходить лечение у дерматолога, который вовремя выявит ваши проблемы и поможет грамотно подобрать оптимальные методы.
Как развивается дисгидроз рук у детей?
У детей дисгидроз появляется значительно реже, чем у взрослых, ведь они меньше контактируют с химией и иммунитет у них сильнее. На самом деле дисгидроз кистей рук и у взрослых и у детей проходит одинаково. Единственным недостатком является то, что дети чаще и сильнее расчесывают пузырьки с жидкостью и заносят инфекцию. Именно поэтому у них заболевание может прогрессировать сильнее, а процесс заживления может длиться до 1,5 недель. Позаботьтесь о том, чтоб ваш ребенок меньше трогал свои руки, обрабатывайте их мазью и не позволяйте ему их давить.

Методы лечения дисгидроза кистей рук
Многие считают, что избавиться от заболевания можно при помощи мази или таблеток, но стоит отметить, что в данном случае необходим комплексный подход. Это соблюдение диеты, режима дня, обработка пораженных участков кожи и медикаментозное лечение. Даже, если вы будете грамотно действовать и четко следовать инструкции дерматолога, могут быть обострения. Однако опускать руки не стоит, ведь чем раньше вы начнете бороться за чистую здоровую кожу, тем быстрее выздоровеете.
1. Диета. Этот метод уникальный тем, что помимо борьбы с дисгидрозом вы также оздоровите свой организм. В первую очередь стоит исключить из рациона продукты, которые у многих вызывают аллергию: все виды цитрусовых, шоколад, яйца, мед, жирное мясо и дрожжевую выпечку. Также ешьте меньше сладкого и забудьте о своих вредных привычках. Так вы очистите кожу не только на руках, но и на лице, что является плюсом. Перейдите на растительную пищу, употребляйте овощи и фрукты. Если сильно любите мясо и не можете от него отказаться, то в небольших количествах можете есть птицу и нежирную говядину. Благоприятно влияют кисломолочные продукты, поэтому больше ешьте творога, пейте кефир и домашние йогурты.
2. Режим дня. Если вы хотите быстрее выздороветь, то побеспокоиться нужно будет даже о режиме дня. Сон должен длиться не менее 8 часов в ночное время суток, важно, чтоб вам не мешал свет и посторонние звуки. Так вы сможете расслабиться и отдохнуть от дневной суеты. Исключите стрессы и конфликтные ситуации. Желательно, чтоб первые недели вашего лечения совпали с отпуском, так вы меньше будете волноваться. Людям, основная деятельность которых связана с физической активностью, необходимо дополнительно уделять отдыху пару часов в дневное время суток.
3. Общие методы лечения. Если дисгидроз развивается из-за нервного перенапряжения, то пациенту назначают успокаивающие. Ни в коем случае нельзя самостоятельно начинать медикаментозный курс без предварительной консультации врача. Если проблема в работе кишечника, то прописывают курс препаратов, которые выводят шлаки и токсины. Порой необходима дополнительная консультация эндокринолога и гастроэнтеролога для выявления возможных причин заболевания. Иногда для того, чтоб избавиться от дисгидроза кистей рук, необходимо полностью нормализовать обмен веществ.
4. Внешнее воздействие на заболевание. В первую очередь это мази, которые прописывает дерматолог. Необходимо четко следовать инструкции и систематизировать ваше лечение. Иногда это мази с антибиотиками, если есть вероятность того, что причиной заболевания стали бактерии. Дополнительно делайте ванночки с корой дуба, чередуя с ванночками с содой. Исключите моющие средства и стиральные порошки. Если вы используете крем для рук, обязательно проконсультируйтесь с дерматологом касательно состава продукта. Чистотел и цинковая мазь также отлично помогают избавиться от дисгидроза кистей рук за короткий промежуток времени.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дисгидроз. Пузырчатка обыкновенная
Этот дерматоз характеризуется рецидивирующими высыпаниями многочисленных глубоко расположенных пузырьков, локализующихся в одиночку или группами на ладонях и подошвах. Воспалительные явления, такие как гиперемия и шелушение, отсутствуют или слабо выражены.
Гистопатология дисгидроза. При гистологическом исследовании обнаруживаются внутриэпидермальные пузырьки, которые могут быть расположены столь компактно, что они разделяются лишь тонкой стенкой эпидермальных клеток. Эпидермис вокруг пузырьков характеризуется различной степенью спонгиоза.
Много лет продолжается дискуссия о том, развиваются пузырьки дисгидроза вследствие разрыва протоков потовых желез (т. е. не аналогичны ли они пузырькам при потнице) или они представляют собой обычные экзематозные («спонгиотические») пузырьки. Работы последних лет склоняют к признанию второй точки зрения.
Различают две формы пузырчатки, каждая из которых имеет разновидность: обыкновенную пузырчатку (разновидность— вегетирующая пузырчатка) и листовидную пузырчатку (разновидность — эритематозная пузырчатка). Характерным симптомом для пузырей при пузырчатке является акантолиз. В отличие от истинной пузырчатки акантолиз отсутствует при буллезном пемфигоиде, доброкачественном пемфигоиде слизистых оболочек, пузырчатке конъюнктивы.
Акантолиз, однако, наблюдается не только при пузырчатке, но и при болезни Дарье, семейной доброкачественной хронической пузырчатке, вирусных пузырьках и иногда при старческом кератозе.
Обыкновенная пузырчатка характеризуется вялыми пузырями, которые быстро разрываются, оставляя эрозированную поверхность, непрерывно увеличивающуюся вследствие периферического отторжения эпидермиса. Почти всегда имеются значительные очаги поражения в полости рта, часто являющиеся первыми признаками заболевания. До внедрения в терапию обыкновенной пузырчатки кортикотропина и кортизона заболевание характеризовалось очень большой смертностью.
Гистопатология обыкновенной пузырчатки. Пузыри образуются внутриэпидермально как следствие дегенеративных процессов, поражающих эпидермальные клетки, особенно межклеточные мостики [Сиватт, Лапьер; Кордеро; Дюпон и Пьерар; Левер; Дайректор (Civatt, Lapiere, Cordero, Dupont, Pierard, Director)]. Самые ранние изменения состоят в межклеточном отеке и в исчезновении межклеточных мостиков в нижних отделах мальпигиева слоя.
В результате потери связи между эпидермальными клетками (акантолиз) вначале развиваются трещины, а затем пузыри, располагающиеся преимущественно под базальным слоем. Вследствие разрушения межклеточных мостиков отдельные клетки и группы клеток внедряются в полость пузыря. Некоторые из клеток претерпевают дегенеративные изменения; их ядра имеют круглую форму, они отечны, гиперхроматичны и окружены узким, резко очерченным венчиком гомогенной протоплазмы. Описанные дегенеративные изменения наиболее отчетливо выявляются, если мазок берут с основания свежего пузыря и окрашивают по Гимза.
Это так называемый тест Тцанка часто успешно применяют с целью быстрой предварительной диагностики. Однако он лишь дополняет, но отнюдь не заменяет необходимость гистологического исследования. Контуры дна пузыря, даже свежего, часто характеризуются неравномерным разрастанием кверху сосочков, ограниченных одним слоем эпидермальных клеток, и пролиферацией книзу полос эпидермальных клеток в пространства между сосочками. Акантолиз может поражать также эпителий волосяных фолликулов, сальных и потовых желез. Как и в поверхностном эпидермисе, образующиеся щели локализуются преимущественно непосредственно над базальным слоем.
Основание старых пузырей вследствие наступившей регенерации может состоять более чем из одного слоя клеток. В эрегированных участках базальный слой еще сохраняет во многих местах связь с дермой. В процессе заживления происходит значительная пролиферация клеточных элементов.
В дерме под свежим пузырем воспалительные явления обычно незначительны, внутри пузырей и под ними имеется небольшое количество эозинофилов. В старых элементах количество воспалительных клеток, включая эозинофилы и плазматические клетки, может быть довольно значительным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дисгидроз — это заболевание кожных покровов, преимущественно кистей рук и стоп. Возникает в результате закупорки выводных протоков потовых желез. Характеризуется высыпанием пузырьков различной величины.
Причины данного заболевания до конца не выяснены, но большинство дерматологов утверждают, что это результат аллергических реакций. Во всяком случае, среди больных дисгидрозом очень большой процент пациентов страдающих аллергическими заболеваниями.
Но чаще всего заболевают люди с повышенным потоотделением в жаркое время года, преимущественно после стрессовых состояний.
Дисгидроз подразделяется на три вида, лечение его зависит от степени и глубины поражения.
- Истинный дисгидроз. Высыпания локализуются только на ладонях, и их размер не превышает булавочной головки. Пузырьки расположены в глубоких слоях кожи, имеют плотную покрышку и наполнены прозрачной жидкостью. Спустя около 10 дней пузырьки подсыхают и вскрываются. Это сопровождается сильным зудом. Расчесы способствуют присоединение вторичной инфекции. И очень часто дисгидроз (лечение которого не проводилось) осложняется пиодермией. Одним из главных отличительных признаков истинного дисгидроза является отсутствие новых пузырьков на фоне уже вскрывшихся.
- Дисгидротическая экзема. Острое начало, развивается после сильных нервных потрясений или раздражающего действия бытовой химии. Пузырьки разных размеров располагаются на уже отечной и покрасневшей коже. Наполнены они прозрачной жидкостью. По мере развития процесса, их количество нарастает. Через некоторое время пузырьки вскрываются, что приводит к еще большему отеку и мокнутию пораженной поверхности. После вскрытия пузырьков, очень часто присоединяется вторичная инфекция и тогда воспаление приобретает гнойный характер. Как правило, дисгидротическая экзема обостряется спонтанно, без каких-либо причин. Лечится длительно и очень тяжело. Дисгидроз стоп может осложниться глубокими трещинами, поэтому его лечение требует комплексного подхода. Обострение дисгидротической экземы сопровождается подъемом температуры тела до 38°С, резко выраженным интоксикационным синдромом (слабость, головная боль, тошнота), болью, жжением и ярко выраженным зудом. Подмышечные и локтевые лимфатические узлы воспаляются и увеличиваются в размерах. Возможна болезненность и покраснения участка кожи над увеличенными лимфоузлами.
- Сухой пластинчатый дисгидроз. Лечение этой разновидности болезни в Москве не распространено, поскольку данная форма заболевания встречается только в сухом и жарком климате. Пузырьки с жидкостью отсутствуют, характерно шелушение на кистях рук и стопах в виде колец, гирлянд или дуг. Боль, зуд и жжение встречаются крайне редко.
Если лечение дисгидроза кистей рук было начато поздно, то возможно его осложнение панарицием. Независимо от локализации, заболевание может сопровождаться лимфангитом и лимфаденитом.
Диагностика дисгидроза
Диагноз выставляется в первую очередь по клинической картине, но учитывая тот факт, что существует еще целый ряд заболеваний со сходной симптоматикой, необходимо провести дифференциальную диагностику.
Дифференциальная диагностика. Очень часто при диагнозе «дисгидроз стоп» лечение не дает никаких результатов. Это означает, что в действительности заболевание является микозом. Такая путаница происходит потому что при обширных поражениях грибковой инфекцией, появляются дисгидротические высыпания. В этих случаях у пациентов обнаруживается повышенная потливость стоп и межпальцевых промежутков, онихомикоз, утолщение подошвенной кожи и наличие трещин. Также обязательно надо дифференцировать с псориатическим поражением подошв и ладоней и буллезным импетиго.
Лечение дисгидроза
Не существует определенной схемы лечения для всех форм заболевания. Так, например, при дисгидрозе стоп лечение обязательно должно включать применение антибиотиков (противогрибковые препараты), сам курс лечения несколько отличается от назначений при дисгидрозе других частей тела. Основные группы препаратов, используемые при лечении данной патологии, следующие:

Герпетическая экзема Капоши – это вирусное, нередко рецидивирующее поражение кожи, вызываемое вирусами простого герпеса (ВПГ) 1 и/или 2 типа, которое развивается на фоне какого-либо хронического дерматологического заболевания (чаще всего атопического дерматита) и проявляется распространёнными везикулёзными и эрозивными высыпаниями.
Синонимы
герпетическая экзема, герпетиформная экзема, вариолиформный пустулёз Капоши-Юлиусберга, острый оспенновидный пустулёз, синдром Капоши.
Эпидемиология
Возраст: чаще болеют дети (первичное инфицирование), рецидивы заболевания отмечаются у людей всех возрастных групп, но наиболее часто регистрируются в первые 17 лет жизни.
Пол: не имеет значения.
Анамнез
Первичное инфицирование протекает с выраженными общими симптомами, сопровождаясь головной болью, лихорадкой и увеличением регионарных лимфоузлов, при этом на фоне поражённой атопическим дерматитом (или другим дерматозом) коже появляются диссеминированные высыпания пузырьков, быстро вскрывающихся с образованием болезненных эрозий. Эрозии сливаются друг с другом, увеличиваясь в размерах и распространяясь на здоровую кожу. Рецидивы заболевания протекают легче и, как правило, не сопровождаются нарушением общего состояния.
Течение
острое начало с последующим хроническим рецидивирующим течением, высыпания разрешаются под действием противовирусных средств. В случае тяжёлого течения, особенно на фоне иммунодефицита, возможен летальный исход.
Этиология
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённое ОРЗ;
- ранее перенесённая Эбштейн-Бар вирусная инфекция;
- ранее перенесённая кишечная инфекция, вызванная Shigella, Salmonella, Yersinia, Campylobacter;
- онкологические заболевания;
- простой герпес, перенесенный или имеющийся у членов семьи;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- случайная половая связь;
- лучевая терапия;
- атопический дерматит; ;
- экзема;
- буллёзный пемфигоид;
- пузырчатка;
- болезнь Хейли-Хейли;
- болезнь Дарье;
- ожоги;
Жалобы
Основное кожное заболевание (атопический дерматит, нейродермит, экзема) может сопровождаться зудом. В случае первичного инфицирования наряду с местными воспалительными проявлениями, обусловленными ВПГ, возможно развитие симптомов общей инфекционной интоксикации (повышение температуры тела, озноб, общая слабость и недомогание), могут появиться боли в суставах и мышцах, головная боль. При рецидивах герпетической экземы больные чаще всего жалуются на боль в месте высыпаний, иногда могут беспокоить локальные зуд и жжение. В дальнейшем пациенты предъявляют на образование болезненных эрозий, отделяющих серозный экссудат и склонных к периферическому росту и слиянию. В месте высыпаний отмечается выраженная отёчность кожи, особенно заметная на лице. Как правило, происходит одностороннее увеличение регионарных лимфоузлов, которые уплотняются и становятся болезненными. При поражении глаз беспокоит ощущение «песка в глазах», светобоязнь, может снизиться острота зрения. При высыпаниях во рту возможно развитие гиперсаливации (повышенного слюноотделения) и дисфагии (нарушения глотания).
Дерматологический статус
процесс поражения кожи ВПГ носит распространённый характер, изначально локализуясь на поверхности очагов имеющегося кожного заболевания, а впоследствии выходит за их пределы, поражая ранее неизменённую кожу. Пузырьки, как правило, располагаются симметрично, без группировки, иногда могут сливаться друг с другом. Дермографизм чаще всего стойкий белый.
Элементы сыпи на коже
- основное дерматологическое заболевание представлено, как правило, воспалительными пятнами розового или красного цвета от 2 см в диаметре до поражения 90% поверхности тела, округлых или неправильных очертаний с нерезкими границами, нередко шелушащихся;
- возможно наличие очагов лихенификации (патологического состояния кожи, характеризующегося усилением кожного рисунка), обусловленной основной дерматологической патологией (экземой или атопическим дерматитом), которая может развиваться как на неизменной коже в результате её расчёсывания (первичной), так и вторичной (возникает на фоне предшествующих высыпаний в результате их расчёсывания). Цвет её может варьировать от розового до синюшно-красного или коричневого;
- пузырьки с пупковидным вдавлением в центре от 0,2 до 0,5 см в диаметре с серозным, редко с серозно-геморрагическим содержимым. Пузырьки располагаются на поверхности воспалительных пятен (очагов лихенификации), обусловленных имеющейся дерматологической патологией, или на внешне неизменённой коже и в дальнейшем вскрываются с формированием эрозий, иногда возможна трансформация пузырьков в пустулы;
- вторичные эрозии, образующиеся при вскрытии пузырьков, болезненные при пальпации, изначально около 0,5 см в диаметре, имеют тенденцию к периферическому росту и слиянию с образованием обширных очагов эрозированной кожи. Эрозии располагаются на фоне отёчной и гиперемированной кожи или очагов лихенификации. В дальнейшем эрозии разрешаются бесследно, крайне редко трансформируются в язвы;
- при иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, неровными или блюдцеобразными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, образующиеся при подсыхании пузырьков, по отторжении корок образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Элементы сыпи на слизистых
- воспалительные пятна различных оттенков красного цвета до 2 см в диаметре, округлых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, около 0,5 см в диаметре (иногда больше), окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при иммунодефицитных состояниях они нередко трансформируются в язвы;
- при иммунодефиците часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, неровными или блюдцеобразными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- очаги лихенификации на красной кайме губ, обусловленные исходной дерматологической патологией, розового или красного цвета, нередко шелушащиеся.
Придатки кожи
ногтевые пластинки не изменены, но в ряде случаев (что связано с имеющейся дерматологической патологией – чаще всего с атопическим дерматитом) их поверхность может содержать точечные вдавления, поперечные борозды (линии Бо), быть неровной (холмистой), ногти могут утолщаться (с развитием пахионихии), а ногтевой валик может воспаляться. Нередко отмечается отполированность ногтевых пластинок с характерным блеском поверхности. Возможно диффузное поредение или полное выпадение волос в очагах лихенификации (в области наружной трети бровей и на теле).
Локализация
при вирусном поражении кожи сыпь (пузырьки) чаще всего встречается на лице, шее и туловище, реже – на конечностях; на слизистых оболочках высыпания наиболее часто локализуются на красной кайме губ, в полости рта, реже - на слизистой носа и конъюнктив. При иммунодефицитных состояниях возможны диссеминированные высыпания пузырьков по всему телу. Основное дерматологическое заболевание (атопический дерматит или экзема) имеет характерную локализацию – лицо (лоб, брови, веки, губы), шея (задне-боковые поверхности), грудь, верхние и нижние конечности (локтевые сгибы и подколенные ямки), поясница.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, опоясывающий лишай с диссеминированным поражением кожи, аллергический дерматит, распространённый фолликулит, рожистое воспаление, многоформная экссудативная эритема, везикулёзная токсикодермия.
Сопутствующие заболевания
атопический дерматит; нейродермит; экзема; буллёзный пемфигоид; пузырчатка; болезнь Хейли-Хейли; болезнь Дарье; ожоги; менингит (менингоэнцефалит), сирингомиелия, рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), Т-клеточная лимфома кожи (включая грибовидный микоз); В-клеточная лимфома; ювенильная хроническая миелогенная лейкемия, микоплазменая пневмония, ВИЧ-инфекция, сепсис, кишечные инфекции (иерсиниоз, сальмонеллёз, дизентерия, амёбиаз и др.), инфекционный мононуклеоз, атопический дерматит, экзема, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Часто достаточно клинической картины и Анамнеза, для подтверждения диагноза могут применяться перечисленные ранее методы лабораторной диагностики.
Патогенез
На фоне предсуществующих дерматологических заболеваний происходит снижение барьерных функций кожи, что облегчает проникновение в неё вирусов простого герпеса. После проникновения в воспалённую кожу или слизистую оболочку ВПГ (1-го типа, реже 2-го типа) размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков и местную воспалительную реакцию, впоследствии вирус проникает в дерму, достигает окончаний чувствительных и вегетативных нервов и транспортируется по аксонам в тела нейронов, располагающихся в корешках чувствительных или вегетативных ганглиев. У 80–90% людей вирус герпеса после первичного инфицирования сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. При рецидиве заболевания вирус реактивируется, мигрирует обратно в кожу или слизистую оболочку и вызывает клинические проявления рецидивного герпеса.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:

