Как определить заболевание по высыпаниям на лице определить
Обновлено: 24.04.2024

Кожа человека ежедневно контактирует с различными микроорганизмами. Наименьшие из этих микроорганизмов — вирусы.
Классификация вирусов
Вирусы можно разделить на три группы:
- К первой группе относятся вирусы, суть и цель которых – занимать или заражать клетки кожи и тем самым вызывать кожные заболевания. Такие вирусы называются эпителиальными вирусами. В эту группу входят папилломавирусы, поксвирусы и вирусы герпеса.
- Ко второй группе относятся вирусы, вызывающие заболевания всего организма, но с кожными проявлениями, различного рода сыпью. У одних специфические, у других вариабельные, неспецифические «насосы», такие как ветряная оспа, корь, краснуха, вирусная инфекция Коксаки. В некоторых случаях воздействие на организм может быть минимальным, но кожные проявления очень выражены.
- Третья группа вирусов считается безопасной для кожи, поскольку они не имеют кожных проявлений. Это, например, грипп, аденовирус, вирус ринита. Эти вирусы имеют тенденцию локализоваться в эпителии дыхательных путей.
Другая особенность, позволяющая классифицировать вирусы, – молекулы их генетического материала:
- рибонуклеиновая кислота или РНК;
- дезоксирибонуклеиновая кислота или ДНК.
Вирусы папилломы, поксвируса, герпеса относятся к ДНК-группе вирусов.
Вирусы кожи или эпителиальные вирусы
Контагиозный моллюск, контагиозный моллюск, контагиозный моллюск – кожное заболевание, характеризующееся появлением на коже узелков телесного цвета размером от 4 до 7 мм. Обычно они имеют небольшое углубление в центре, похожее на пупок. На коже их внешний вид напоминает маленькие бусинки, поэтому их еще исторически называли моллюсками. Это не имеет ничего общего с водой или объемами воды.
В целом заболевание имеет минимальные симптомы, редкие образования могут вызывать зуд, но без лечения их количество может достигать нескольких сотен. Они располагаются на любом участке тела, чаще поражают дошкольников и младших школьников. Особую осторожность следует проявлять родителям детей с некоторыми другими кожными заболеваниями, такими как атопический дерматит, поскольку у этих детей более вероятно присутствие моллюсков.
Как и при многих инфекциях, заражение происходит от другого уже инфицированного человека. Путь передачи, например от животных, неизвестен. Этот вирус не передается при чихании или кашле.
Моллюски чаще встречаются у посетителей бассейнов. Известно, что инфекция передается не при купании в воде, а при использовании полотенец. После длительного пребывания в воде кожа размягчается, поэтому снижается ее защитная способность. Как только вирус достигает поверхности кожи нового хозяина, он распространяется из одной части тела в другую путем простого трения кожи или так называемой аутоинокуляции.
Контагиозными моллюсками можно заразиться при половом контакте. Появление множественных образований в области лобка свидетельствует о передаче инфекции половым путем.
Вирус обнаруживается только в верхних слоях кожи и не имеет шансов стать хроническим компаньоном человека как вируса герпеса и вызвать рецидивы в течение его жизни.
Возможно самоизлечение. Оно может занять от двух до четырех лет, но на него не следует полагаться. Все это время больной будет источником инфекции для других людей и способен заразить окружающих.
Вирус папилломы человека (CPV или ЦПВ)
CPV — это вирус, поражающий клетки кожи и слизистых оболочек. Известно более 200 типов ЦПВ. Есть такие в семействе вирусов, которые просто живут на коже человека, не причиняя хозяину никаких неудобств. Их не определяют в научных лабораториях, потому что они не имеют значения в нашей жизни. Они просто живут с нами.
Среди ЦПВ известна группа малоопасных типов вируса, вызывающих доброкачественные образования на коже и слизистых оболочках типа бородавок. Есть вызывающие не только бородавки, но и изменения в клетках, способствующие образованию опухолевых клеток. Эти штаммы папилломавируса хорошо известны в дерматологии и гинекологии.
Бородавки, вызванные вирусом, часто считают косметическим дефектом. Это заблуждение, поскольку вирусные бородавки – источник распространения вируса на других людей, а их наличие свидетельствует о сниженном иммунитете.
Инфекция CPV передается от одного человека другому. Проявления вируса чаще встречаются у детей, поскольку они находятся в тесном контакте друг с другом, обмениваются игрушками, что может служить путем передачи бородавок.
У взрослых бородавки часто появляются на половых органах. При этом возможно попадание вируса в эти места руками, возможно, половым путем. Вирус папилломы «любит» кожу и слизистые оболочки, поэтому бородавки на половых органах часто видны на границе кожи и слизистых оболочек. Эти бородавки имеют бахромчатую структуру и называются остроконечными кондиломами, или же они заразны, а ЦПВ, вызывающий заболевание, относится к штаммам высокого риска.
Роль CPV в развитии рака шейки матки хорошо известна. Эта опухоль представляет собой опухоль слизистой оболочки. Также было показано, что CPV – фактор плоскоклеточного рака кожи. Это чаще встречается у пожилых мужчин на лице или коже головы, годами подвергавшихся воздействию солнца. На коже обычно обнаруживают множественные солнечные образования – солнечные кератозы: кожа розовая, под пальцами прощупываются пескообразные структуры.
Диагностика
Вирусные бородавки обычно диагностируются клинически на основании изменений кожи и слизистых оболочек. Однако идентифицировать штамм вируса, который его вызывает, невозможно. Его определяют специальными методами в лаборатории. Как уже упоминалось, ЦПВ можно обнаружить и в визуально неповрежденной коже. Точно так же можно обнаружить «опасные» штаммы на неповрежденной слизистой оболочке. В таких случаях также требуется лечение.
Как избежать заражения кожными бородавками?
CPV невозможно полностью избежать, поэтому большинство людей перенесли его хотя бы раз в жизни.
Чтобы снизить риск заражения:
- не трогайте чужие бородавки или бородавкообразные образования;
- соблюдайте личную гигиену – не используйте чужие носки, обувь и полотенца;
- носите тапочки для душа при посещении общего душа.
Из-за большого количества информации, а также интереса к связи различных кожных образований с ХПВ среди врачей и широкой общественности возник ряд неправильных представлений. На коже век, шеи и подмышечных впадин имеются небольшие кожные образования, называемые также папилломами, на их поверхности можно обнаружить наличие некоторых штаммов ЦПВ, но в большинстве случаев их возникновение не связано напрямую с вирусом. Аналогичная ситуация и с другими не менее распространенными образованиями – себорейными кератозами или возрастными бородавками. Наличие ЦПВ также может быть обнаружено на поверхности этих образований, но возникновение образований с ними не связано.
Лечение поксвируса и папилломавируса
Попытки удаления образований самостоятельно в домашних условиях не поддерживаются. Перед удалением поражений рекомендуется проконсультироваться с дерматологом, чтобы снизить риск неправильного диагноза и неподходящего лечения.
Основные виды лечения:
- Ликвидация физического образования. Учитывая строение моллюсков, такой метод возможен, но, к сожалению, в случае вирусных бородавок он не будет успешным.
- Криодеструкция – доказана эффективность источников холода разного происхождения при разной температуре в лечении вирусных образований.
- Средства местного действия. В аптеке представлен широкий ассортимент безрецептурных и рецептурных лекарственных средств. Они обычно содержат отшелушивающие и жгучие вещества.
- Натуральные средства. Некоторые природные средства обладают противовирусной активностью.
- Оральные препараты. Доступны лекарства, ограничивающие способность вируса размножаться. Использование успешно в сочетании с местными средствами.
Организм человека не застрахован от бородавок и контагиозных моллюсков. Он может повторно заразиться в течение жизни. Вакцинация против штаммов CPV высокого риска проходит успешно.
Вирусная инфекция герпеса
Заражение вирусом герпеса встречается у многих людей. Вирус герпеса не образует кожных поражений, но имеет ярко выраженные проявления. Характерный симптом – водянистые мелкие пузыри на ранних стадиях заболевания. Они быстро вскрываются и образуют участки с поверхностными эрозиями.
Вирус герпеса обнаруживается у подавляющего большинства людей, а после заражения «прячется» в нервных ганглиях и сохраняется годами. Когда вирус находится в благоприятном состоянии, он активируется и вызывает симптомы заболевания.
Ультрафиолетовое излучение солнца может стимулировать активацию вируса весной и летом.
Заболевание имеет две основные локализации:
- лицо – кожа губ, носовые ходы – вызывается ВПГ-1;
- половые органы – вызывается ВПГ-2.
Как и CPV, вирус герпеса считается венерическим заболеванием. Заражение происходит от другого больного человека при половом контакте. Может произойти заражение и вирус генитального герпеса может попасть на лицо и наоборот. Рецидивы генитального герпеса в среднем в шесть раз чаще, чем у лицевого вируса.
Это одно из проявлений герпетической инфекции – распространение вируса на обширный участок нерва. Как и при поражении губ, заболевание сопровождается многочисленными мелкими везикулами. Очень часто это происходит через межреберные пути или по ходу поясничных нервов. Заболевание распространяется от задней к средней линии передней поверхности. Первые симптомы появляются на спине, позже на ребрах и, наконец, на передней части тела. Одна из самых тяжелых форм заболевания – распространение вируса герпеса через систему тройничного нерва лица.
Все виды опоясывающего герпеса или опоясывающего лишая асимметричны – заболевание развивается на одной стороне тела. Очень редко бывает симметричный след.
Опоясывающий герпес лечат пероральными системными и местными противовирусными препаратами. Воспаление нервов после герпетической инфекции часто может напоминать боль по ходу нерва в течение месяцев и даже лет.
Ветряная оспа
Это известное возрастное заболевание у детей вызывается заражением вирусом герпеса. Сопровождается общими симптомами различной интенсивности:
- высокой температурой;
- слабостью;
- возможными головными болями;
- кожными проявлениями.
Вирус полиомы
Этот вирус вызывает редкую опухоль кожи, называемую карциномой. Эта опухоль наблюдается у пожилых людей на лице и руках, в местах, подверженных воздействию солнца. Ее развитие напрямую связано с иммунодепрессивным действием солнца.
По внешнему виду опухоль представляет собой образование розового цвета, возвышающееся над нормальным уровнем кожи, быстро растущее и имеющее плотную консистенцию. Опухоль агрессивна и часто рецидивирует после операции.
Таким образом, вирусы играют важную роль в развитии различных кожных заболеваний. Большинство из них живут на нашей коже, формируют ее нормальную микрофлору и выполняют важную функцию – защищают от других вирусов.
Первый и самый частый вопрос, который мы интуитивно задаем себе, не грозит ли это мне? Ответ таков: в большинстве случаев, регулярно моя руки, мы просто смываем вирусы с поверхности кожи до тех пор, пока они не проникнут вглубь кожи, но в ситуации, когда наша кожа больна, хрупка или травмирована, открываются ворота для вирусов.
На данный момент у нашего организма есть другая защита – иммунная система. В большинстве случаев она отлично выполняет свою функцию. Однако насколько эффективно организм борется с вирусом, зависит от того, насколько быстро вирус адаптируется и способен скрыться от нашей защиты.

Консультация врача дерматолога
Проблемная кожа лица: причины
Негативно влиять на здоровье кожных покровов могут различные факторы. Особенно часто это патологии внутренних органов, заражение грибком, герпесом, стафилококком, присоединение клещей. Под влиянием внешних факторов (стрессы, неправильное питание, курение, солнечное излучение) также снижается защитная функция тканей. Это нередко проявляется косметическими дефектами в лицевой зоне.
Приводят к появлению высыпаний такие патологии:
- Гормональный сбой . В частности обильные угревые высыпания наблюдаются при повышенном уровне тестостерона. Прыщи у женщин могут появляться в определенные фазы менструального цикла. Например, за несколько дней до месячных.
- Ослабление иммунитета . Вредная еда, УФ-излучение, злоупотребление спиртными напитками, табаком, косметическими средствами снижает защитную способность клеток Лангерганса.
- Нарушения работы ЖКТ. Расстройства пищеварения сопровождаются интоксикацией организма, которая связана с застоем пищи в желудке. Токсины при этом накапливаются в клетках и выводятся в том числе через кожу. При выведении токсинов протоки сальных желез забиваются, что вызывает воспаление.
- Аллергия . Это реакция гиперчувствительности на раздражитель, которая проявляется высыпаниями разного характера.
- Генетическая предрасположенность . Проблемы с гормонами, работой сальных желез, токсичный состав кожного сала часто передается по наследству.
Признаки проблем с кожей
Лечение кожи лица необходимо при появлении таких симптомов:
- постоянное образование воспалительных очагов – угри, прыщи, комедоны;
- жирность верхнего слоя эпидермиса;
- шелушение кожи на лице у мужчин и женщин;
- пигментные пятна , веснушки;
- гиперемия кожных покровов;
- зуд и покраснение;
- черные точки, расширенные поры.

Лечение кожи лица от прыщей и других косметических дефектов – длительный процесс. Косметологические процедуры при этом довольно часто оказываются неэффективными. Поэтому при первых признаках патологии необходимо обратиться к доктору. Врач поможет установить причину высыпаний и подберет эффективные методы терапии.
Гиперкератоз кожи лица: что это такое и лечение
Гиперкератоз – это утолщение рогового слоя эпидермиса, в результате нарушения процессов деления клеток и слущивания отмерших частиц. При этом заболевании наблюдается бугристая кожа лица, обезвоженные участки, выраженное шелушение. Гиперкератоз часто развивается как сопутствующая патология основного заболевания:
- сахарный диабет;
- псориаз;
- недостаток витаминов, минералов;
- поражение грибковой инфекцией.
Лечебная тактика направлена на устранение основного заболевания. В качестве симптоматических средств используют увлажняющие крема, процедуры химического пилинга, мезотерапии. Также эффективна криотерапия и микродермабразия.
Эффективность демонстрируют лекарственные препараты, вызывающие повышение отшелушивающей способности клеток. К этой группе лекарственных средств относят мази на основе ретиноидов. При выраженном воспалительном процессе назначают нестероидные средства для купирования гиперемии и зуда. Для повышения иммунитета и улучшения общего самочувствия рекомендуют принимать витамины.
Обезвоживание кожи лица: причины и лечение
Вода – это естественная среда для биохимических процессов деления и жизнедеятельности клеток. Когда водного ресурса не хватает, снижается защитная способность кожного покрова, повышается риск проникновения вредных веществ и микроорганизмов в эпителий. Поэтому в лицевой зоне могут появляться несовершенства, дерматологические дефекты. Обезвоживанием могут страдать люди с любым типом эпителия (жирный, сухой, комбинированный).

Обезвоженная кожа
Признаки обезвоживания эпидермиса:
- тусклость кожных покровов;
- углубление имеющихся морщин, мимических борозд;
- постоянное ощущение сухости;
- шелушение, очаги раздражения;
- снижение эластичности эпидермиса;
- постоянное чувство стянутости;
- огрубение эпидермиса;
- небольшие высыпания на носу, лбу, подбородке.
Под влиянием внешних факторов и нарушений обмена веществ эпидермис теряет способность к удержанию влаги. При этом меняется кислотно-щелочной баланс, снижается выработка коллагена. Однако нарушение водного баланса – это временная проблема, после устранения которой уходят внешние дефекты. Лечение обезвоживания кожи лица базируется на устранении провоцирующего фактора или основного заболевания, связанного с нарушением обменных процессов.
Частично решить проблему обезвоживания можно с помощью косметологического ухода, который подбирает врач. Косметика для ухода должна содержать вытяжки из фруктов, линолевую кислоту, растительные масла, витамины. При обезвоживании кожного покрова противопоказано применение скрабов-пилингов, мыла, средств, содержащих спирт, коллаген, жирные кислоты. Врач скорее всего назначит маски, паровые ванночки с экстрактами лекарственных трав – ромашка, зверобой, мелиса, эвкалипт. Для восстановления водного баланса необходимо соблюдать питьевой режим и диету, обогащенную витаминами С, В, Е.
Розацеа кожи лица: лечение
Розацеа или розовые угри – это хроническое воспалительное заболевание неинфекционной природы. Патология связана с нарушением тонуса кровяных сосудов в верхнем слое эпидермиса. В результате образуются устойчивые очаги воспаления – угри, гнойники, зоны выраженного покраснения. Патология особенно часто развивается у женщин и мужчин старшего возраста, обычно после 40 лет.

Розацеа лица
Медицине известно более 10 типов розацеа – персистирующий отек, гранулематоз, фиброзное поражение, др. Заболевания начинается с периодического появления эритем (покраснений), которые исчезают через несколько часов. Далее становятся видны сосудистые сплетения, появляется синюшный окрас, папулы, гнойнички. На последней стадии разрастается фиброзная ткань, деформируется овал.
К терапии розацеа врачи подходят комплексно, прописывая эффективные препараты и персональные рекомендации по уходу за лицевой зоной. Применяют такие группы лекарственных средств:
- Лекарственные гели, крема, мази, содержащие метронидазол, противовоспалительные, противопаразитарные компоненты;
- Антигистаминные препараты – для купирования выраженного воспаления и аллергии;
- Витамины, укрепляющие стенки сосудов;
- Антибиотики – применяют в случае присоединения вторичной инфекции.
Врачи рекомендуют придерживаться диеты в период лечения и реабилитации. Следует отказаться от фаст-фуда, алкоголя, соленой, копченой, жареной пищи, кофе. Важно минимизировать влияние возможных раздражителей – солнечного излучения, морозного воздуха, сухого ветра. Средства для ежедневного ухода не должны содержать жирные кислоты, спирт, ацетон, гормональные добавки. Для лечения кожи лица на поздних стадиях применяют криодеструкцию, лазеротерапию, электрокоагуляции. Эти процедуры помогают устранить расширенную сосудистую сетку.
Демодекс: лечение кожи лица
Демодекоз развивается в результате заражения тканей подкожным клещом, который обитает в сальных железах. Паразит вызывает нарушение морфологической структуры кожного покрова и иммунного статуса человека. Заражение Демодексом выступает одним из факторов, провоцирующих розацеа, себорейный дерматит, акне.
Демодекоз сопровождается такими симптомами:
- элементы высыпаний – гнойники, угри, папулы;
- сплошная гиперемия;
- бледно-серый окрас;
- расширенные поры, избыточное отделение кожного сала;
- жирный блеск на свету;
- зуд, шелушение;
- воспаление конъюнктивы;
- общий отек.
Лечение микро-клеща под кожей лица требует комплексного подхода с препаратами местного и общего воздействия. Основа лечения – антибактериальные препараты и средства, которые сокращают выработку кожного сала. Для местной терапии используют противопаразитарные мази, гели, шампуни, которые нарушают работу нервной системы демодекса.

Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Виды сыпи и причины ее появления
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Какой вид сыпи характерен для аллергии
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь, вызванная болезнями крови и сосудов
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Сыпь, вызванная проблемами с органами пищеварения
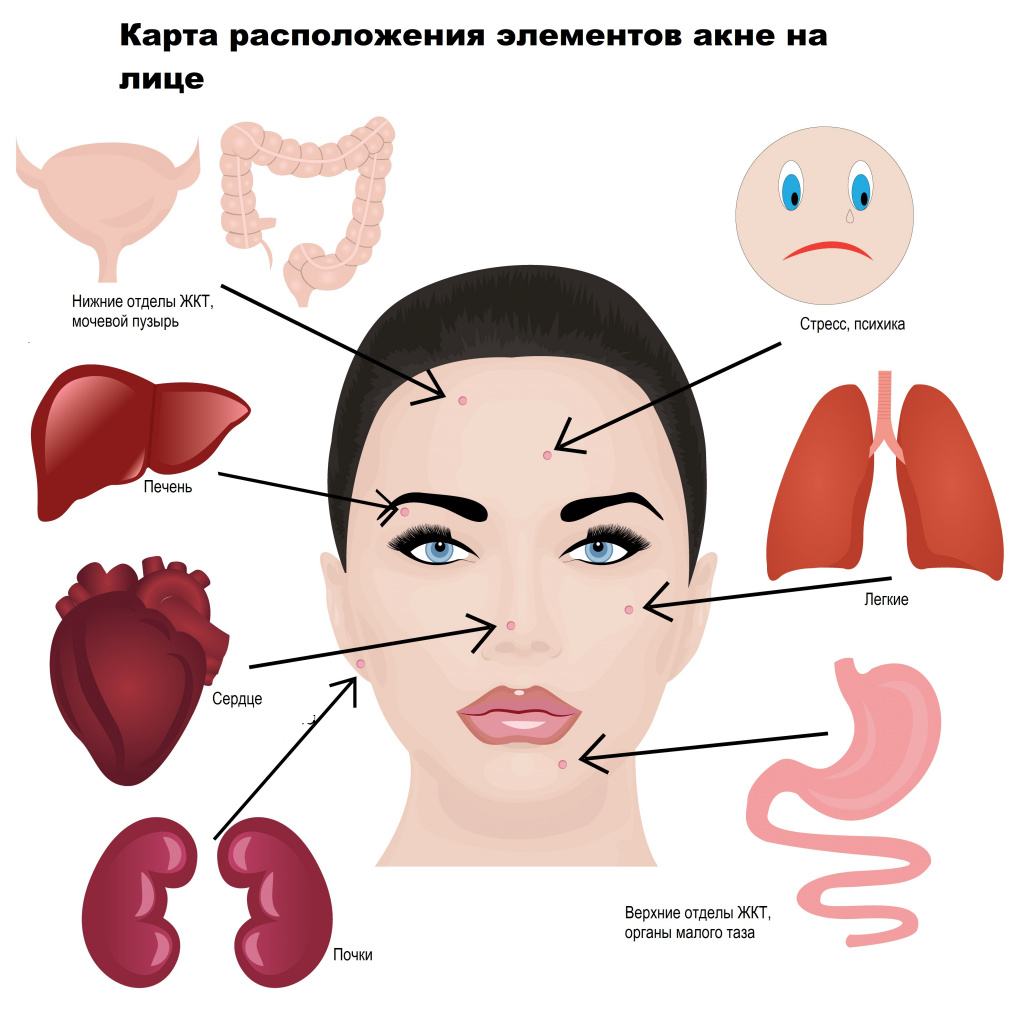
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
Высыпания при заболеваниях печени
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Высыпания при заболеваниях кишечника
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Сыпь при заболеваниях поджелудочной железы
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
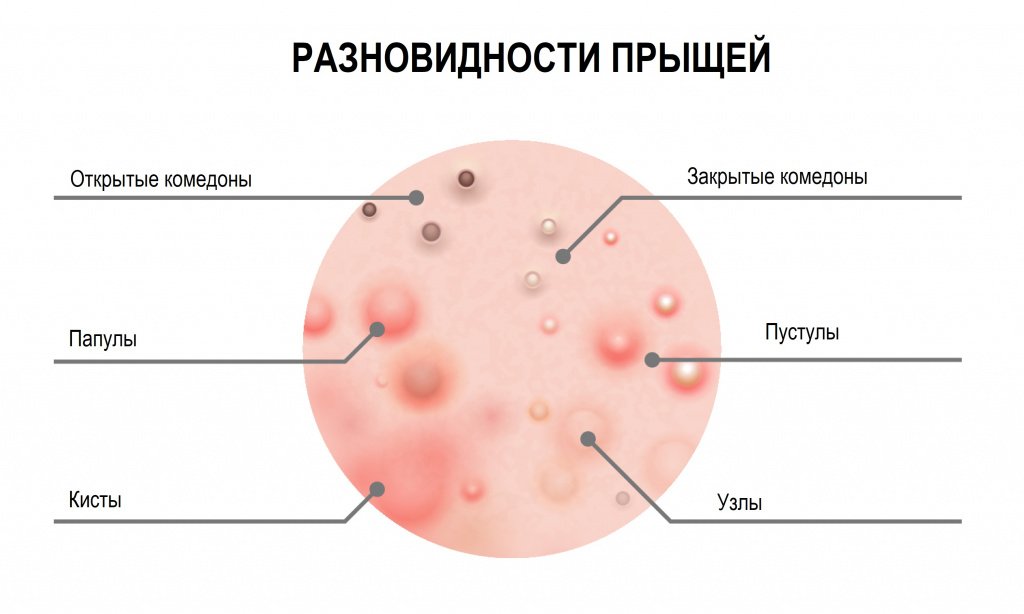
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Проблемная кожа - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
В дерматологии устойчивый термин «проблемная кожа» применяется для обозначения вполне определенного спектра косметических проблем: в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения.
В широком смысле «проблемная кожа» – эта любая кожа с косметическими дефектами, вызванными внешними (воздействие окружающей среды) или внутренними (заболевания) факторами.
![проблемная кожа.jpg]()
Под этим выражением подразумевают также наличие морщин и растяжек, пигментных пятен и веснушек, бородавок, шрамов, рубцов, сосудистых звездочек, грибковых поражений, бледности или покраснения и т. д.
Проблемная кожа может появиться в подростковом возрасте и быть следствием гормональной перестройки организма или (если речь идет о взрослом человеке) быть индикатором определенных заболеваний.
Жирная кожа – кожа с характерным сальным блеском, вызванным гиперсекрецией сальных желез. Поры жирной кожи расширены и, как правило, закупорены сальным секретом и загрязнениями (так называемыми «комедонами»). Нередко на жирной коже появляются акне (прыщи) – воспаление волосяного фолликула и сальной железы или их разновидности – фурункулы (когда в процесс воспаления вовлекается окружающая ткань). На лице наиболее предрасположена к появлению акне Т-зона – лоб, нос, подбородок. Как правило, на этих участках сальные железы более активны. На теле прыщи чаще всего появляются в пространстве между лопатками или в районе трицепсов.
О чем свидетельствует появление прыщей.
- Прыщи и избыточное оволосение по мужскому типу у женщин: возможная причина – гиперандрогения. Необходимо исследовать уровень половых гормонов.
- Прыщи у беременных чаще всего связаны с гормональной перестройкой организма.
- Белые высыпания у грудных детей могут быть связаны с избытком гормонов в молоке матери. В этом случае нужно проконсультироваться с педиатром.
- Большое количество закупоренных сальным секретом пор не только на лице, но и на теле может указывать на сниженную функцию щитовидной железы. Диагноз ставит эндокринолог.
Сухая кожа. Ксероз, или сухость кожи – это проблема, связанная со сниженным содержанием влаги в роговом слое эпидермиса. В такой коже замедляется метаболизм (обменные процессы). При этом нарушается ее барьерная функция. Кожа становится чувствительной к воздействию внешних факторов, быстро теряет упругость.
Сухой кожа лица, как правило, становится за пределами Т-зоны. На теле сухости часто подвержена кожа живота, поясницы, ног.
Комбинированная кожа. При этом типе кожи зоны наибольшей активности сальных желез лоснятся от кожного сала, остальные участки могут быть сухими, истонченными, склонны к появлению морщин и уязвимы перед внешними факторами.
Возрастная кожа. Чаще всего так называют сухую, истонченную кожу со сниженным тургором. Признаками возрастных изменений могут служить не только морщины, но и гиперпигментация, участки неравномерной пигментации, сосудистые пятна и т. д.
Жирная кожа, склонная к появлению прыщей, не обязательно связана с патологическим процессом. Часто это «визитная карточка» подросткового возраста (13-15) лет. У взрослых данная проблема требует более пристального внимания, поскольку может быть вызвана эндокринными нарушениями (например, болезнями щитовидной железы или гипофиза), заболеваниями желудочно-кишечного тракта, погрешностями в диете, злоупотреблением жирной пищей и простыми углеводами (продуктами, содержащими сахар в больших количествах).
- холецистит;
- колит;
- запоры;
- заболевания печени;
- гиперандрогения (повышенная выработка мужских гормонов);
- гипертрихоз (избыточный рост волос);
- сахарный диабет.
Особенно настороженно следует отнестись к появлению прыщей в детском возрасте (от двух до семи лет) лет. В этом случае следует исключить опухолевые образования надпочечников.
Проблема сухой кожи может быть возрастной (появляется у женщин в период менопаузы), носить перманентный характер либо быть связанной с сезонными климатическими колебаниями и т. п. Однако иногда сухость кожи может быть вызвана нарушениями питания (в частности, нехваткой витаминов А и Е), курением, злоупотреблением кофе, приемом некоторых лекарственных препаратов (например, диуретиков). Но не стоит забывать о том, что такое состояние кожи может быть одним из симптомов серьезных заболеваний, например, сахарного диабета, аллергии и целого ряда тяжелых хронических кожных болезней.
«Возрастная кожа» может появляться не только по мере естественного старения, но и в результате определенных заболеваний. В списке недугов-провокаторов традиционно лидируют сахарный диабет, гипотиреоз, заболевания половых желез, гипоталамо-гипофизарный синдром, легочные патологии, вызывающие кислородное голодание кожи.
Для начальной диагностики обратитесь к дерматовенерологу или терапевту. Возможно, после сбора анамнеза и получения результатов диагностики вас направят к другим специалистам – эндокринологу, гастроэнтерологу, хирургу или аллергологу.
Чаще всего выяснение причины проблемной кожи начинается со стандартных лабораторных исследований – клинического и биохимического анализа крови.
Читайте также: